Фиброз после операции на грыжу

Актуальность. Послеоперационный эпидуральный фиброз (ПОЭФ) после хирургических вмешательств по поводу поясничного остеохондроза позвоночника является одной из частых и сложных проблем современной вертеброневрологии. Развитие ПОЭФ у больных после поясничных микродискэктомий способствует хронизации болевого синдрома, дестабилизирует течение восстановительных процессов и значительно ухудшает отдаленный результат хирургического лечения грыж поясничных межпозвонковых дисков. По данным большинства авторов, частота встречаемости эпидурального фиброза достигает 25 - 36% в структуре других причин неудовлетворительных исходов поясничных дискэктомий. Рубцово-спаечному процессу в эпидуральном пространстве может сопутствовать локальный арахноидит в виде образования фиброзной ткани между листками дурального мешка и паутинной оболочкой спинного мозга. Взаимосвязь между методом дискэктомии и выраженностью ПОЭФ до настоящего времени дискутируется.
Патогенез. Механизмы избыточного формирования соединительной ткани в эпидуральном пространстве в ответ на операционную травму до конца еще не изучены. По мнению ряда исследователей, в основе гиперергического характера реакции фибробластов лежит генетическая предрасположенность. Аналогичные механизмы патологического развития соединительной ткани выявлены при спаечной болезни в брюшной полости и в келоидных рубцах. Некоторые авторы предполагают, что важным патогенетическим фактором реализации дискогенного эпидурита является [ауто]иммунно-инфильтративный асептический воспалительный процесс. В развитии эпидурального фиброза придается значение дооперационным изменениям фибрино-литической активности крови больных (повышение свертываемости крови, снижение противо-свертывающих механизмов и фибринолиза).
Клиника. ПОЭФ клинически может оставаться бессимптомным, преимущественно при незначительной степени его выраженности по данным магнитно-резонансной томографии (МРТ) и отсутствии других факторов сдавления сосудисто-нервных структур. Но даже в том случае, когда рубцово-спаечный процесс не имеет самостоятельного клинического значения, его влияние на отдаленный результат может оказаться значительным. Развитие сращений между корешком, дуральным мешком, задней продольной и желтой связками, костными структурами позвоночного канала способствует уменьшению эпидуральных резервных пространств и при появлении других факторов компрессии, даже незначительно выраженных, возникает рецидив болевого синдрома.
Клинически манифестированный ПОЭФ характеризуется преимущественно полиморфизмом клинических проявлений, зависящих от его протяженности, степени выраженности, остаточной после операции первичной симптоматики. В этой связи клинические критерии диагноза ПОЭФ до сегодняшнего дня остаются относительными.
По мнению большинства авторов, в клинике ПОЭФ присутствуют основные вертеброгенные проявления, включающие компрессионные (корешковые и радикуло-миело-радикуло-ишемические), рефлекторные и нейроортопедические синдромы (радикуло-ишемия и миело-радикуло-ишемия, обусловленные компрессией спинномозговых корешков, спинного мозга или сосудов, их питающих).
Наиболее рано ПОЭФ манифестирует рецидивом болевого синдрома - преобладает прогредиентный тип нейропатической боли, характеризующийся отсутствием или незначительной выраженностью болевого синдрома в раннем послеоперационном периоде с постепенным нарастанием интенсивности и длительности болей в период от 2 до 5 месяцев после оперативного вмешательства (Скляренко О.В. и соавт., 2008). Болевой синдром на фоне ПОЭФ отличается устойчивым характером, усилением после ходьбы и длительного пребывания в вертикальном положении. Характерным является разнообразие как интенсивности, так и территории иррадиации болей, большая частота их двусторонней локализации.
Ортопедические нарушения у больных с ПОЭФ выражены, как правило, умеренно или слабо. Чаще всего наблюдаются сглаженность поясничного лордоза, ограничение подвижности в пояснично-крестцовом отделе позвоночника, изменение осанки и функции ходьбы.
Диагностика. Клиническое обследование пациентов с рецидивом неврологической симптоматики после поясничных микродискэктомий традиционно включает сбор жалоб, анамнестических сведений и тщательный вертебро-неврологический осмотр. План дополнительного обследования больного определяется конкретными диагностическими задачами, исходя из возможностей и информативности каждого метода.
Наиболее точным и неинвазивным методом диагностики ПОЭФ является МРТ, на которой эпидуральные рубцы гетерогенны, имеют нечеткие и неровные края, сигнал низкоинтенсивный как на Т1-, так и на Т2 - изображениях, компрессионный эффект по отношению к окружающим тканям отсутствует или минимальный. Дифференциальная диагностика эпидурального фиброза с рецидивом грыжи диска очень сложна. Чувствительность метода возрастает при контрастном МРТ-исследовании с парамагнетиком на основе гадолиния, желательно с дополнительным подавлением сигнала от жира, а также при использовании томографов с напряженностью магнитного поля 1,5 Тесла и более. После контрастирования эпидуральный рубец однородно усиливается, так как сосуды в нем располагаются равномерно. В грыже диска, напротив, сосуды отсутствуют или расположены по периферии, что приводит к отсутствию усиления сигнала в центре. ! Большинство авторов подчеркивают, что изолированная оценка МРТ-признаков ПОЭФ без учета неврологической симптоматики имеет недостаточную диагностическую ценность, так как далеко не во всех случаях позволяет определить его клиническое значение.
Визуальное понятие об эпидуральном пространстве, анатомии и взаимоотношении его структур в норме и патологии дает чрескожная эпидуроскопия – современный малоинвазивный метод видео-эндоскопической диагностики. Метод имеет большое значение в идентификации ПОЭФ. Кроме того, эпидуроскопия может быть проведена с лечебной целью для восстановления проходимости эпидуральных пространств, эпидурального введения лекарств или имплантации стимулирующих электродов.
Лечение. Универсальной схемы лечения ПОЭФ пока не существует. Это объясняется многообразием этиологических факторов развития ПОЭФ и индивидуальной значимостью его роли в развитии клинических проявлений синдрома оперированного позвоночника. Базисным подходом могут служить общие принципы терапии вертеброгенной патологии, включающие комплексность и этапность лечебных воздействий, их патогенетическую направленность, щадящий характер, учет индивидуальных особенностей пациента. С соблюдением этих принципов эффективность лечения ПОЭФ возрастает.
В комплекс терапевтических методов при ПОЭФ входит, прежде всего, недифференцированная терапия. Ее действие направлено на лечение первоисточника проблемы - обострений поясничного остеохондроза. В зависимости от выраженности, стадии и патоморфологических особенностей дегенеративно-дистрофического процесса в пояснично-крестцовом отделе позвоночника, характера его неврологических проявлений комплекс лечебно-реабилитационных мероприятий для каждого больного составляется индивидуально. Вместе с тем существуют общие подходы консервативного ведения больных с остеохондрозом позвоночника, которые включают лечение режимом, противоболевую терапию, применение средств, улучшающих микроциркуляцию, с нейротрофическим и нейро-метаболическим действием десенсибилизирующих, противоотечных препаратов, ортопедические методы (в том числе ношение корсета), физиолечение, массаж, лечебную физкультуру, гипербарическую оксигенацию.
Длительный и упорный болевой синдром при ПОЭФ эпидуральном фиброзе пояснично-крестцовой локализации является показанием для проведения медикаментозных блокад. Эффективной является эпидуральная блокада, при которой введение анестетика осуществляют в эпидуральную клетчатку между твердой мозговой оболочкой и внутренним краем межпозвонкового отверстия, где находятся корешки спинномозговых нервов. В качестве базовых средств для эпидурального введения используют местные анестетики, часто в сочетании с глюко-кортикоидными препаратами и цианокобаламином. Терапевтические возможности традиционных лекарственных средств для эпидурального введения в лечении рубцово-спаечного процесса расширяются при добавлении к смеси лидазы или гиалуронидазы. Широкой протеолитической активностью характеризуется ферментный препарат карипазим, в составе которого объединены папаин, химопапаин, протеиназа и муколитический фермент лизоцим. Карипазим может быть использован в лечении эпидуральных рубцовых процессов путем курсового введения его методом электрофореза с положительного полюса.
Недостаточный или непродолжительный клинический эффект терапевтических мероприятий заставляет обращаться к помощи хирургических методов. Открытое оперативное вмешательство направлено на проведение тщательного менинго-радикуло-невролиза с декомпрессией нервно-сосудистых структур эпидурального пространства. Однако результатом повторных операций у больных с ПОЭФ часто является неполный или нестойкий клинический эффект, с возможным дальнейшим нарастанием тяжести болевого синдрома вследствие усугубления рубцово-спаечного процесса в зоне операции. Более оптимистичны сведения в отношении хирургического лечения эпидурального фиброза путем проведения эндоскопического адгезиолизиса.
До принятия решения в пользу проведения повторной операции у больных с резистентными болевыми синдромами на фоне ПОЭФ целесообразно использование методик малоинвазивной хирургии. Среди них актуальны методы нейромодуляции путем хронической электростимуляции спинного мозга (Spinal Cord Stimulation - SCS). Другим малоинвазивным направлением оперативного лечения радикулярного болевого синдрома на фоне ПОЭФ является селективное трансфораминальное введение лекарственных веществ в эпидуральное пространство. Наиболее часто используются местные анестетики, глюкокортикоиды или их сочетание. Эффективность и безопасность метода возрастают при его выполнении под нейровизуализационным контролем.
Профилактика. Существуют пути хирургической профилактики ПОЭФ, которые в настоящее время включают два основных направления. Первое из них заключается в максимальном уменьшении травматизации тканей в ходе операции с применением малоинвазивных технологий, сохранением желтой связки, нежелательным использованием коагуляции и оставлением гемостатических средств в эпидуральном пространстве. Второе направление предусматривает применение различных барьерных материалов в зоне диск-радикуллярного конфликта. В качестве средств, защищающих эпидуральное пространство от разрастания рубцовой ткани, чаще применяются специальные пластины-заплаты в интерламинарном промежутке, в частности, пленки фирмы Gore-Tex, мембраны Preclude Spinal Membrane - PSM, гелеобразные материалы - гель Adcon-L. Для профилактики ПОЭФ В.И. Матвеевым и соавт. (2005) предложен метод системной энзимотерапии. Идея его состоит в изучении у больных дооперационных показателей фибринолитической активности крови и их медикаментознойкоррекции при отклонении от лабораторных норм.
![]()
Извините, а без рентген-снимка нельзя? Это обязательно нужно?
Моя сестра зашла, прочла на форуме, услышав операцию в панике, категорически боится второй операции. Как долго длится это операция и есть уверенность, что она встанет и этих болей у нее не будет, она будет спокойно ходить в сан узел, я очень извиняюсь, ну до этого она не в состояние.
Я даже не знаю, есть ли у нас такой рентген. Нам здесь этого даже не предлагали. Лишь только МРТ снимок. СПАСИБО
У нас из Турции прехал врач. После осмотра МРТ, он поставил диагноз, что нужно сделать следующее и ей сделали:
вот ее эпикриз с больницы .
Диагноз: Эпидуральный фибролиз
Жалобы: Боли в поясничной области
Анамнез: В январе месяце 2010 года у больного диагностирован > и начались боли в пояснице. При повороте в право и в лево боли усиливаются. Дефектов в чувствительности и моторной силе не имеются. Рефлексы нормальные. Обследование других систем в норме.
Инструментальное обследование: МРТ: патологическая ткань правого межпозвоночного отверстия и давящего правого нервного корешка и дуральный мешок позвоночника на уровне L5 и S1. Патологическая ткань контрастируется при исчезновение контраста. В пользу послеоперационной фиброзной ткани
Лаборатория: 23.04.2010 г больному ввели контрастное вещество катетором RAKZ через каудальную область под рентгеноскопией (ангио). Кантрастное вещество направлено в непроходимое отделение и применено введения раствора хляси расплавляющая грануляционную ткань на этой уровнеи наконечник катетора фиксирован, чтобы сохраниться в этой области, и операция завершена. Область промывался раствором 3% солей натрия хлорида в течение 3 дней.
Больному выписан рецепт лйрика 100 мг х 1 раз
значит, извините меня, это ей сделали просто так, то есть ей сделали не правельный диагноз само МРТ?
На что теперь надеятся, куда обращаться. Помогите..
4 мес человек в постели лежит, сейчас лето, мы не знаем даже как отвезти ее на рентген. Она не ходит, а на носилках она не хочет. Я понимаю ее, но ну нужно что-то сделать.
И еще вопрос, как сделать рентген, что сказать врачам? Рентген сделать при сгибание и разгибание, вот это я не знаю. У нас кроме МРТ ничего не делают. 3 раза этот человек ходил на МРТ. Это полное облучение.
Спасибо вам большое, надеемся на вашу помощь
![]()
На МРТ нет облучения, в принципе.
![]()
![]()
Значить, это вина операционного врача, раз у нее появился листез и ротация, то есть неправильное операция прошла?
И еще с ее диагнозом: правая парамединная грыжа в сторону 9 мм краниала в размере 10 мм в толщины и правый давящий нервный корешок S1 и дуральный мешок на L5-S1, спондилолистез 1 ст, выступающий на позвонке L5. Минимальный скалиоз в правую сторону, может и не нужно было ей делать операцию поторопились?
![]()
Это не вина врача. Оперативное лечение ВСЕГДА имеет процент неудовлетворительных результатов, в любой клинике мира. Это процент не зависит от врача и причина его, так называемые непредвиденные ( которых невозможно было предусмотреть до операции) сложности возникшие в процессе провидения оперативного вмешательства, или в процессе послеоперационного течения.
В институте нейрохирургии им. Рамаданова г. Киев
Добавлено через 35 минут
Первая операция проводилась после безуспешного медикаментозного лечения в местной больнице на протяжении 10 дней. До этого боль в ноге была на протяжении 2-х месяцев. Спина болела в течении месяца до операции. В последние 2 недели перед операцией по 10-ти бальной шкале боль была на уровне 8-9 баллов. Для определения причины боли была назначена МРТ, которая показала признаки остеохондроза нижнего грудного и пояснично-крестцового отделов позвоночника. Секвестрированная грыжа М/П диска L5-S1 (задняя центральная с акцентом вправо грыжа м/п диска L5-S1 до 0,72 см с парамедиальным справа секвестром размерами 0,6*1*0,9 см, каудальной направленности. Корешок S1 справа смещен ксзади и компремирован. Вышеописанные изменения вызывают стеноз позвоночного канала на уровне L5-S1. 1-ая операция проводилась 16.08.10г. - интерламинэктомия. Удалены секвестры грыжи L5, выполнен кюретаж диска. Часть очень застойных и кровоточивых эпидуральных вен коагулирована; компрессия отечного нервного корешка устранена (S1). Было отчетливое улучшение, но с 21.08.10 боле в ноге возобновились (по 10 бальной шкале - 8-9 баллов). На контрольной МРТ от 27.08.10 были обнаружены признаки гематомы.
Добавлено через 59 минут
Выдержка из МРТ от 27.08.10 (перед 2-ой операцией): в позвоночном канале на уровне L5-S1 справа отмечается очаг с четкими контурами, по сигналу соответствующий сигналу в зоне П/О изменений в мягких тканях на Т2 и Т1, ВИ, не соответствующий сигналу крови, вызывающий деформацию дурального мешка, размерами 1,6*1,3*1,76 см, характер которого не ясен. Корешок S1 справа отечен, увеличен в объеме, визуализируется в толще описанного очага вблизи медиального (левого) контура последнего. Визуализируются резидуальные элементы грыжи М/П диска L5-S1 (центральные) до 0,4 см. Температура была на уровне 37,4, жалобы на боль в ноге.
31.08.10 была проведена повторная операция: ревизия послеоперационной раны, удалены сгустки эпидуральной гематомы в области удаления грыжи. После операции боли уменьшились (на уровне 2-3 баллов по 10-ти бальной шкале), ходить стал ровно, повязка сухая, температура на протяжении 3-х недель после операции была на уровне 37,1-37,2. Через месяц после повторной операции боли опять усилились (по 10-ти бальной шкале - 7-8 баллов). Характер боли: боль от ягодицы до стопы, полоска шириной 3-4 см, сбоку чуть смещенная сзади. Спина болит в месте проведения операции. Боль усиливается при ходьбе, движении. 05.10.10 МРТ показало: тела позвонков - не изменены, имеется п/о дефект правой дуги L5 позвонка, м/позвонковые диски - остеохондроз м/п диска L5-S1 и протрузия м/п диска L5-S1 вправо приблизительно на 4,5 мм. Были назначены медпрепараты: цефтриаксон 1,0*3раза в/м 4 дня, 1,0*2 раза (3 дня); дексон 1,0*1раз в/м 5 дней вечером, калиций Д3 по одной таблетке *2раза 2 недели; аскорутин. Лечение результатов не дает. Боль в спине в месте проведения операции, боль в ноге от ягодицы до стопы (стягующая боль, сложно выпрямить ногу), бывают судороги в ноге. Нагрузка небольшая - ходьба 20 мин в день, основное время - положение лежа из-за боли.

Эпидуральный фиброз – одно из самых распространённых состояний, которое возникает после проведения операций на позвоночнике. Считается осложнением и появляется в результате неудачных действий хирурга.
Основной симптом – сильнейшая боль в спине, а также в районе седалищного нерва. Всё это происходит без наличия грыжи диска, а также при отсутствии каких-либо объективных причин, в результате которых появились бы сильные болевые ощущения.
Начинается всё с болей, которые появляются сначала в ноге или же сразу в спине. Если они длятся на протяжении 3 месяцев, тогда следует обязательно посетить врача для подтверждения диагноза.
Ещё один важный фактор – нарастание имеющихся симптомов.
Эффективного лечения для полного избавления от данной патологии нет. Основная цель терапии – уменьшить интенсивность болевого синдрома, причём он может быть очень сильным. Ещё одна особенность – прогрессирование заболевание, которое происходит также без какой-либо причины, но протекает относительно медленно.
Чаще всего болевой синдром имеет хронический характер и избавиться от него с помощью обычных обезболивающих не получается, поэтому вся терапия проводится только в условиях стационара. Лечебная физкультура и стандартный протокол лечения болей в спине не приносит никакого результата.
Во время попытки переменить положение тела боль становится разрывающей, отчего пациентам приходится полностью отказываться от любого вида деятельности и целыми днями проводить в постели в одном положении. Иногда приходится оформлять инвалидность, так как любое движение становится невозможным.
Причина
Эпидуральный фиброз на уровне l5 s1 развивается в результате операции по удалению грыжи диска. Появляется он далеко не всегда, а всего лишь в 12% всех случаев, то есть риск развития этого тяжёлого осложнения невысок.
Основной симптом, который позволяет предположить данную патологию – продолжающиеся боли в спине, несмотря на то, что грыжа диска была удалена. А ведь именно она при своём увеличении начинает сдавливать нервные корешки и сосуды, что и вызывает сильные боли.
Именно наличие в анамнезе данного хирургического вмешательства позволяет поставить пациенту диагноз. Однако чаще всего боль со временем проходит, и только у 1% всех прооперированных она может длиться на протяжении года. Именно в таком случае диагноз выставляется без всяких сомнений.
Почему нельзя вылечить
Основная причина того, почему данную патология нельзя вылечить – это отсутствие сведений о том, что именно провоцирует её развитие. Если через некоторое время после операции симптомы сохраняются, а стандартная обезболивающая терапия не приносит никакого эффекта, тогда пациенту могут быть назначены антиоксиданты. Именно они, как показали исследования, позволяют добиться некоторого улучшения состояния. В частности, в больших дозах используется витамин Е.

Что касается обезболивания наркотиками, то даже они не могут принести полного облегчения, но их используют для значительного уменьшения выраженности синдрома.
Несколько лет назад причиной данного состояния называлось наличие рубцовой ткани на позвоночнике после проведения операции нейрохирургом. Однако сегодня стало понятно, что она не играет практически никакой роли в развитии этой патологии.
Также было отмечено, что даже при наличии рубцовой ткани эпидуральный фиброз в конечном итоге не развивается. Исключением может быть только ситуация, когда рубцы появляются в области поясницы. Поэтому 90% всех операция на позвоночнике проходят без дальнейших осложнений и только в 10% может появиться значительная боль в спине. Обычно всё это может длится от 6 до 12 недель.
Лечится ли эпидуральный фиброз l4 5? К сожалению, данная патология считается неизлечимой.
Иногда в диагностике могут выявиться ошибки и арахноидит принимается за фиброз. Поэтому прежде, чем начинать терапию, следует обязательно провести исследования. Лучше всего выявить патологию помогает МРТ, так как позволяет увидеть полную картину состояния позвоночника, мягких тканей и его нервных окончаний.
а) Терминология:
1. Синонимы:
• Эпидуральный фиброз, рубцовые изменения эпидурального пространства
2. Определения:
• Рубцовые изменения эпидурального пространства после операции на поясничном отделе позвоночника
• Один из компонентов синдрома неудачного вмешательства на позвоночнике (СНВП)
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Инфильтрация эпидуральной/периневральной клетчатки мягкотканной плотности (интенсивности сигнала)
• Локализация:
о Эпидуральное пространство на уровне ранее проведенного вмешательства
• Размеры:
о От нескольких миллиметров до 1 -2 см
• Морфология:
о Мягкие ткани с ровными границами, обычно не сдавливающие соседние структуры
2. Рентгенологические данные:
• Рентгенография:
о Неспецифические послеоперационные изменения, признаки перидурального фиброза напрямую не видны
3. КТ при перидуральном фиброзе:
• Бесконтрастная КТ:
о Неспецифическая акцентуация мягких тканей эпидурального пространства
• КТ с КУ:
о Эпидуральный мягкотканный процесс:
- После внутривенного контрастирования накапливает контраст
4. МРТ при перидуральном фиброзе:
• Т1-ВИ:
о Изменения перидуральных мягких тканей:
- Изоинтенсивность сигнала
- Нередко окружают корешок спинного мозга
- Иногда могут напоминать объемный процесс
о Рубцовые изменения могут содержать фрагменты межпозвонкового диска
о Послеоперационные изменения задних элементов позвонка
о Изменения могут сопровождаться расширением дуральной воронки соответствующего корешка (цикатризация)
• Т2-ВИ:
о Вариабельная интенсивность сигнала
о Типично некоторое усиление сигнала относительно сигнала межпозвонкового диска
• Т1-ВИ с КУ:
о Гомогенное контрастное усиление сразу после введения контраста:
- Контрастное усиление может сохраняться в течение нескольких лет
- Информативность МРТ без КУ и с КУ в дифференциальной диагностике перидурального фиброза и грыжи диска составляет 96%
о Корешки спинного мозга в зоне фиброза также могут характеризоваться контрастным усилением
5. Несосудистые интервенционные рентгенологические исследования:
• Миелография:
о Неспецифический экстрадуральный дефект наполнения в колонне контраста
6. Рекомендации по визуализации:
• Режим Т1-ВИ FS (без контрастирования и с КУ) может отличаться более высокой чувствительностью в отношении диагностики перидурального фиброза и его дифференциальной диагностики с грыжей диска
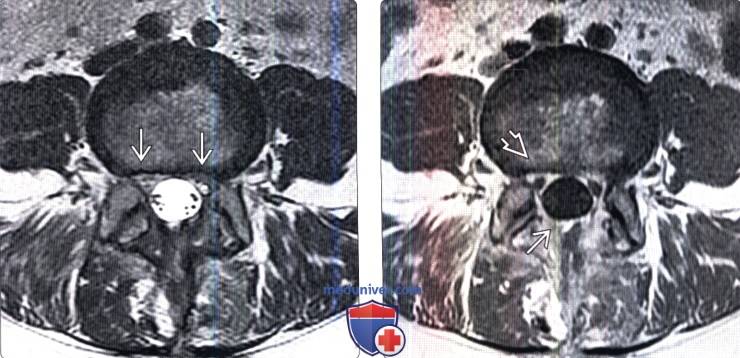
(Слева) Аксиальный срез, Т2-ВИ: небольшой двусторонний постляминэктомический дефект и замещение вентральной эпидуральной клетчатки изоинтенсивной тканью. Признаков объемного воздействия на дуральный мешок или грыжи диска не видно.
(Справа) На аксиальном Т1-ВИ с КУ у этого же пациента отмечается контрастное усиление сигнала мягких тканей в области ляминэктомии и умеренное диффузное усиление тканей в вентральном отделе эпидурального пространства и вокруг корешков.
в) Дифференциальная диагностика перидурального фиброза:
1. Рецидивная грыжа диска:
• Отсутствие центрального контрастного усиления при исследовании сразу после введения контраста:
о Периферическое контрастное усиление встречается достаточно часто
• Отсроченное центральное контрастное усиление при исследовании через 30 минут и позже после введения контраста:
о Диффузия контраста в диск
2. Эпидуральный абсцесс/флегмона:
• Могут характеризоваться гомогенным контрастным усилением эпидурального пространства
• Абсцессы обычно характеризуются периферическим контрастным усилением
• Типичные клинические и лабораторные признаки инфекции (ускорение СОЭ, увеличение уровня С-реактивного белка)
3. Псевдоменингоцеле:
• Скопление СМЖ в дорзальных мягких тканях, исходящее из операционного ложа
4. Послеоперационная гематома:
• Промежуточная интенсивность Т1-сигнала в остром и подостром периоде
• Низкоинтенсивное в Т2 объемное образование эпидурального пространства в области операции
• Объемное воздействие на дуральный мешок/корешки
5. Арахноидит:
• Скученность корешков спинного мозга по периферии дурального мешка при арахноидите II типа, который может быть своеобразным интрадуральным продолжением перидурального фиброза
• Картина может напоминать эпидуральный фиброз
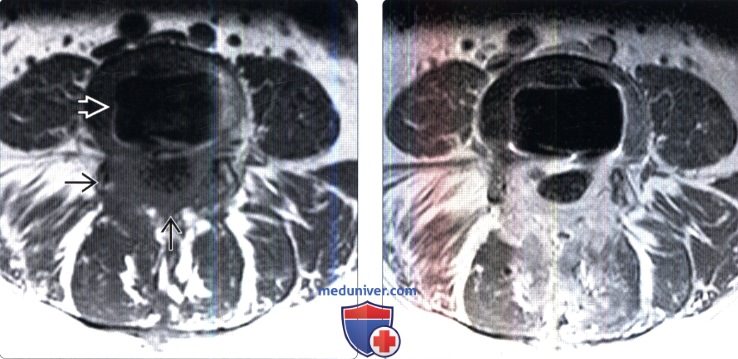
(Слева) Аксиальный срез, Т1-ВИ, пациента, которому ранее выполнялся задний межтеловой спондилодез (PLIF): дуральный мешок окружен широкой зоной низкой интенсивности сигнала, представляющей собой перидуральный фиброз. В области межтелового пространства определяется артефакт, связанный с установленным сюда межтеловым кейджем.
(Справа) На аксиальном Т1-ВИ с КУ у этого же пациента отмечается диффузное контрастное усиление зоны эпидурального фиброза, вызывающего минимальную деформацию дурального мешка. В толще фиброзных тканей замурованы выходящие на этом уровне корешки спинного мозга.
г) Патология:
1. Общие характеристики:
• Этиология:
о Распространенность фиброза связана с обширностью операционной травмы мягких тканей
о Определенную роль в развитии рубцовых изменений может играть характер воспалительного ответа организма
о Рубцовые изменения могут быть источником компрессии, ирритации или избыточной тракции корешков спинного мозга:
- Нарушение кровоснабжения
- Нарушение аксоплазматического транспорта
• Генетика:
о Связь отсутствует
• Сочетанные изменения:
о Ищите возможные признаки арахноидита
• Послеоперационные рубцовые изменения являются частью нормального репаративного ответа организма
• Может существовать бессимптомно; наличие связи между этим процессом и клинической симптоматикой остается предметом дебатов
• Перидуральный фиброз:
о До 14 случаев СНВП
о Большинство пациентов с в той или иной мере выраженной клинической симптоматикой никаких жалоб не предъявляют
о Вопрос о том, является ли это состояние источником рецидива болевого синдрома, остается спорным
о В одном проспективном исследовании (1996) показано, что у пациентов с распространенным перидуральным фиброзом рецидивы корешкового болевого синдрома встречаются в 3,2 раза чаще, чем у пациентов с менее выраженными рубцовыми изменениями; в других исследованиях подобной связи обнаружить не удалось (2008)
2. Макроскопические и хирургические особенности:
• Рубцовая ткань, окружающая дуральный мешок и корешки спинного мозга на уровне операции
3. Микроскопия:
• Организация послеоперационной гематомы с образованием плотной волокнистой соединительной ткани, источником которой являются глубокие слои паравертебральных мышц
• Фиброзная ткань может распространяться в сторону дурального мешка, быть спаянной с твердой мозговой оболочкой и корешками
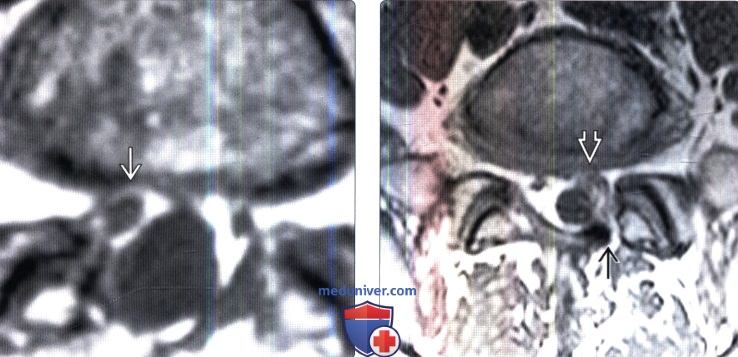
(Слева) Аксиальный срез, Т1-ВИ: правосторонний гемиляминэктомический дефект и утолщение правой дуральной воронки корешка с ее периферическим контрастным усилением, связанное с цикатризацией.
(Справа) На аксиальном Т1-ВИ определяется небольшой левосторонний гемиляминэктомический дефект. Левый корешок S1 окружен мягкотканными изменениями, которые тем не менее не оказывают объемного воздействия на дуральный мешок.
д) Клинические особенности:
1. Клиническая картина перидурального фиброза:
• Наиболее распространенные симптомы/признаки:
о Боль в нижней части спины или корешковый болевой синдром
о Онемение
о Слабость мышц
о Частота рецидивов боли в спине/корешкового болевого синдрома через шесть месяцев после дискэктомии составляет 10%
о Причины рецидивов болевого синдрома:
- Рецидив грыжи диска
- Новая грыжа диска на другом уровне
- Перидуральный фиброз
• Особенности клинической картины:
о Взрослый пациентсжалобами на постепенно развившуюся боль в нижней части спины и анамнезом ранее уже проводившегося и эффективного хирургического вмешательства по поводу грыжи диска
2. Демография:
• Возраст:
о Взрослые
• Пол:
о М = Ж
• Эпидемиология:
о В мире ежегодно выполняется около миллиона операций на позвоночнике
- 3/4 из них включают декомпрессию поясничных корешков или корешков конского хвоста
- Перидуральный фиброз рассматривается как причина 3-5% случаев СНВП
3. Течение заболевания и прогноз:
• Хроническое течение СНВП
• Ревизионные вмешательства эффективны в 30-35% случаев (12-100% по данным различных авторов)
• Эффективность ревизионных вмешательств ниже в случаях, когда во время операции обнаруживается только эпидуральный фиброз и не обнаруживаются грыжи дисков
• Электростимуляция спинного мозга эффективна в 50-70% случаев
4. Лечение перидурального фиброза:
• Симптоматическое лечение, включающее физиотерапию и различные варианты обезболивающей терапии
• Перирадикулярные инъекции кортикостероидов и местных анестетиков
• Имплантация электродов для электростимуляции спинного мозга
• Хирургическая резекция рубцовых тканей выполняется редко
е) Диагностическая памятка:
1. Следует учесть:
• Наличие у пациента с СНВП только фиброзных изменений эпидурального пространства на уровне ранее выполненного вмешательства является противопоказанием к ревизионным операциям, поскольку результаты таких ревизионных вмешательств обычно неудовлетворительные
• Наилучшие результаты ревизионных вмешательств наблюдаются у пациентов с грыжами дисков на других, отличных от ранее оперированного, уровнях
• Промежуточные результаты наблюдаются у пациентов с рецидивом грыж на ранее уже оперированном уровне:
о Результаты лучше, чем при ревизионных вмешательствах по поводу только рубцовых изменений без вмешательства на диске, но хуже по сравнению с операциями по поводу новых грыж на другом уровне
2. Советы по интерпретации изображений:
• Классическая картина: обычно утолщенные корешки, окруженные накапливающими контраст мягкими тканями
• Основной задачей лучевых методов диагностики является исключение рецидива грыжи межпозвонкового диска или других причин СНВП (например, опухоли конуса/терминальной нити спинного мозга)
ж) Список использованной литературы:
1. Pereira Р et al.: New insights from immunohistochemistry for the characterization of epidural scartissue. Pain Physician. 17(5):465-74, 2014
2. Willson MC et al: Postoperative spine complications. Neuroimaging Clin N Am. 24(2):305-26, 2014
3. Ronnberg К et al: Peridural scar and its relation to clinical outcome: a randomised study on surgically treated lumbar disc herniation patients. Eur Spine J. 17(12):1714-20, 2008
4. Ganzer D et al: Two-year results after lumbar microdiscectomy with and without prophylaxis of a peridural fibrosis using Adcon-L. Arch Orthop Trauma Surg. 1 23(1 ):1 7-21, 2003
5. Van Goethem JW et al: Review article: MRI of the postoperative lumbar spine. Neuroradiology. 44(9):723-39, 2002
6. Anderson SR: A rationale for the treatment algorithm of failed back surgery syndrome. Curr Rev Pain. 4(5):395-406, 2000
7. Anderson VC et al: Failed back surgery syndrome. Curr Rev Pain. 4(2): 105-11, 2000
8. Coskun E et al: Relationships between epidural fibrosis, pain, disability, and psychological factors after lumbar disc surgery. Eur Spine J. 9(3):218-23, 2000
9. Pearce JM: Aspects of the failed back syndrome: role of litigation. Spinal Cord. 38(2):63-70, 2000
10. Sarny Abdou M et al: Epidural fibrosis and the failed back surgery syndrome: history and physical findings. Neurol Res. 21 Suppl 1:S5-8, 1999
11. Fritsch EW et al: The failed back surgery syndrome: reasons, intraoperative findings, and long-term results: a report of 182 operative treatments. Spine. 21 (5):626-33, 1996
12. Georgy BA et al: Fat-suppression contrast-enhanced MRI in the failed back surgery syndrome: a prospective study. Neuroradiology. 37(1):51-7, 1995
13. North RB et al: Failed back surgery syndrome: 5-year follow-up in 102 patients undergoing repeated operation. Neurosurgery. 28(5):685-90; discussion 690-1, 1991
14. Bundschuh CV et al: Distinguishing between scar and recurrent herniated disk in postoperative patients: value of contrast-enhanced CT and MR imaging. AJNR Am J Neuroradiol. 11(5):949-58, 1990
15. Djukic S et al: Magnetic resonance imaging of the postoperative lumbar spine. Radiol Clin North Am. 28(2):341 -60, 1990
16. Ross JS et al: MR imaging of the postoperative lumbar spine: assessment with gadopentetate dimeglumine. AJNR Am J Neuroradiol. 11 (4):771-6, 1990
17. Ross JS et al: MR imaging of the postoperative lumbar spine: assessment with gadopentetate dimeglumine. AJR Am J Roentgenol. 155(4):867-72, 1990
18. Hueftle MG et al: Lumbar spine: postoperative MR imaging with Gd-DTPA. Radiology. 167(3):817-24, 1988
Редактор: Искандер Милевски. Дата публикации: 16.9.2019
Читайте также:


