Физические нагрузки при миелопатия
К основным вторичным нарушениям, развивающимся у большинства пациентов с поражением СМ, относят высокую спастичность мышц, формирование контрактур в суставах, развитие остеопороза и возникновение пролежней У парализованных пациентов возможно возникновение тромбоза глубоких вен и гипертопилская оссификация; при поражении выше Т6 тяжелым осложнением является вегетативная дизрефлексия, проявляющаяся мощными симпатическими реакциями с резким подъемом артериального давления в ответ на болевые или иные стимулы.
Спастичность мышц проявляется высоким динамическим тонусом, мышечными спазмами, непроизвольными движениями парализованных конечностей (реже — туловица) и их клонической активностью (низкоамплитудные ритмические движения) Она наблюдается как при полном поперечном поражении СМ, так и при частичном поражении нисходящих трактов.
Единого мнения о природе спастичности при миелопатиях не выработано, наиболее популярно представление о ней как проявлении патологически усиленного стречрефлекса (рефлекс на растяжение) Нейроны, лишенные в результате поражения нисходящих проводящих путей супраспинальных влияний, а из-за снижения двигательной активности — сенсорной стимуляции, становятся гиперчувствительны к любым стимулам Стимулами, провоцирующими спастичность, являются: прикосновение к коже (сенсорное раздра жение), изменение положения конечности (длины мышц), эмоциональ ное возбуждение (гуморальные влияния). Спастичность повышается также при обострении мочевой инфекции и пролежнях, некоторые пациенты научаются расценивать проявления спастичности как сигнал неблагополучия, аналогичный боли, в зоне отсутствия чувствительности. Умеренная спастичность при миелопатиях предотвращает атрофию мышц, позволяет поддерживать вертикальную позу при дополнительной внешней поддержке В отношении роли спастичности в предотвращении остеопороза мнения специалистов противоречивы.
Негативной стороной спастичности является формирование порочного положения в суставах. Неконтролируемые насильственные движения спастического характера создают риск потери равновесия при поддержании вертикальной позы, при неполных плегиях спастическая активность затрудняет произвольные движения, в том числе ходьбу. Спастичность считается чрезмерной и требует специального лечения, если она вызывает боль, систематически нарушает ночной сон, является причиной переломов костей, препятствует произвольным движениям. Контроль уровня спастической активности оценивается в баллах по шкале спастичности Ashworth (Ashworth Scale of Grading Spasticity) или ее модифицированной версии (табл. 6.8).
Методы лечения пролежней на разных стадиях
(Pressure Ulcel Advisory Panel, 1989, цитируется по А.Н. Беловой, 2003)
| Стадия | Характеристика | Задачи лечения | Лечение |
|---|---|---|---|
| 1 | Эритема кожи, не исчезающая в течение 30 мин после перемены положения, эпидермис интактен | Защита кожных покровов | Консервативное: УФО, УВЧ, свч |
| 2 | Поверхностный дефект кожи; появление пузыря на фоне эритемы | Очищение раны и создание условий для заживления | Консервативное: повязки УФО, УВЧ СВЧ |
| 3 | Поражение всей толщины кожи | Очищение раны Закрытие раны хирургическим путем | Оперативное |
| 4 | Деструкция кожи иподлежащих тканей дофасции, мышцы, костисустава | То же | То же |
Тяжесть пролежня определяется обширностью и глубиной поражения кожи, мягких тканей и костной ткани, при тяжелых пролежнях возможно развитие угрожающего жизни сепсиса.
Основным фактором, вызывающим пролежни, является давление; фактором риска является как продолжительное незначительное давление, так и кратковременное интенсивное. Из-за отсутствия чувствительности парализованные пациенты не ощущают дискомфорта при длительном нахождении в одном и том же положении, при этом ограничение либо отсутствие самостоятельной двигательной активности не позволяет изменять положение тела самостоятельно. Время от начала воспалительной реакции до развития некроза тканей на значительную глубину составляет от одного до шести часов (Рак А.В. с соавт., 2002). Наиболее часто пролежни появляются на костных выступах и в кожных складках: на крестце, над седалищными буграми, в области большого вертела, в паховой области, на медиальных поверхностях коленных суставов, в области пяточной кости. Появлению пролежня предшествует ряд признаков: отечность тканей, изменение цвета кожи, появление пузырей.
Профилактикой пролежней является хороший уход за больным, включая:
1) частую смену положения тела больного: при возможности самостоятельного изменения положения — каждые 15 мин; при отсутствии самостоятельных движений: в положении сидя — каждый час, в положении лежа — каждые 1—2 ч, в том числе в ночное время;
2) использование противопролежневых пневматических, водяных и иных матрасов; применение подкладных резиновых либо ватномар левых кругов, те левых подушек и прокладок из овчины и других мягких материалов, предотвращающих давление на потенциально опасные зоны в положениях лежа и сидя;
3) содержание кожи сухой и чистой; при недержании мочи необходимо не только регулярно менять памперсы, но и обеспечивать влажную обработку тела;
4) уход за кожей с использованием специальных средств, в том числе чередование смягчающих мазей (кремов) и дубящих растворов;
5) общегигиенические мероприятия: частая смена постельного и нательного белья, отсутствие на нем грубых швов и травмирующих деталей;
6) полноценное питаниг с соблюдением норм белка и витамина С.
Пролежни подлежат хирургическому консервативному, а при значительном распространении — оперативному лечению, при необходимости выполняется пластика мышечно-кожным лоскутом. Показано физиотерапевтическое лечение (лазеротерапия, озонотерапия).
Наличие тяжелык пролежней является противопоказанием для активных занятий физическими упражнениями. Небольшие пролежни, а также пролежни стадии заживления ограничением в занятиях лечебной гимнастикою не являются, напротив, двигательная активность, усиливая микроциркуляцию, ускоряет процесс их заживления.
Остеопороз — системное метаболическое заболевание, для которого характерно снижение плотности костной ткани, создающее высокий риск переломов. Среди пациентов со спинномозговой травмой частота переломов ксстей в 10 раз выше, чем среди здоровых. Частота переломов коррелирует с продолжительностью заболевания. Потеря кальция (калщиурия) наблюдается уже на десятый день и достигает максимума через 1—6 мес после травмы.
Причинами остеопороза при плегиях являются: 1) отсутствие нагрузки на костную ткань из-за имобилизации; 2) дисбаланс между формированием костной чкани и ее резорбцией после спинномозговой травмы (небольшое возрастание активности остеобластов при десятикратном увеличении активности остеокластов) (Weiss D., 2002).
Доказана эффективно:ть интенсивных физических нагрузок (поддержание вертикальной позы в специальных приспособлениях, силовая гимнастика, заняти* на велотренажере, функциональная электростимуляция мышц) для предотвращения остеопороза при начале занятий в течение 6 недель после спинномозговой травмы. Занятия по той же программе с хронически парализованными пациентами для предотвращения остеопороза либо восстановления плотности костной ткани были неэффективны.
Гетеротопическая оссификация — образование зрелой костной ткани в мягких тканях организма. По данным разных авторов, гетеротопическая оссификация выявляется у 11—76% больных с травмой СМ, з 10—20% случаев она приводит к ограничению движений. Причины гетеротопнческой оссификации связывают с локальными нарушениям? метаболизма и микроциркуляции, а также нарушением нейрогенного контроля над превращением мезенхимальных клеток в остеобласчы (Stover S. с соавт., 1991). К факторам риска относятся повышение мышечного тонуса, переломы трубчатых костей, гематомы. Эктопическая кость формируется обычно в области крупных суставов снаружи от суставной капсулы либо в области перелома трубчатых костей через 1—3 мес после травмы. Оссификаты локализуются в соединительной ткани между пластами мышц, но не в самих мышцах. Клиническая картина характеризуется болью, отеком, эритемой и индурацией пораженной области, иногда — повышением температуры. При локализации в области сустава может наблюдаться ограничение подвижности вплоть до развития анкилоза. К осложнениям гетеротопической оссификации относятся компрессия нервных стволов, развитие пролежней, повышение риска развития тромбофлебита глубоких вен.
Лечение включает назначение медикаментозных средств, лечебной гимнастики, по показаниям — оперативное вмешательство, направленное на удаление либо частичную резекцию оссификата.
Тромбозы в системе глубоких вен возникают, по различным данным, у 47—100% больных с травмой CM (Merli G. с соавт.,1988). Патогенез тромбоза глубоких вен описывается как замедление кровотока, повреждение сосудистой стенки и повышение свертывающих свойств крови. У пациентов с травмой спинного мозга парезы или параличи мышц способствуют развитию венозного стаза в сосудах нижних конечностей; изменения в свертывающей системе крови, возникающие как реакция на травму, приводят к гиперкоагуляции; повреждение сосудистой стенки наступает вследствие прямой травмы или сдавления парализованными мышцами. Наиболее высок риск тромбоза глубоких вен в первые 2—3 недели после травмы, но он может развиться и в поздние сроки. Обычно процесс локализуется в венах нижних конечностей из-за склонности венозной системы нижних конечностей к застойным явлениям.
Профилактические мероприятия направлены на улучшение оттока крови по венам нижних конечностей (неспецифическая профилактика) и на коррекцию нарушений свертывающей системы крови при наличии показаний (специфическая профилактика). Неспецифическая профилактика показана всем длительно обездвиженным больным с миелопатиями и включает слегка возвышенное положение конечностей, раннее назначение пассивных и пассивно-активных движений в парализованных конечностях, обеспечение адекватной гидратации, лечение дыхательной и сердечно-сосудистой недостаточности, бинтование ног, использование эластичных медицинских чулок либо специальных противоэмболических чулок дозированной компрессии. Использование эластичных медицинских чулок, по данным A. Allan с соавт. (1983), снижает частоту флеботромбозов в два раза.
Здравствуйте Елена! Заинтересовала ваша методика. Но не знаю, какой комплекс может подойти. Постараюсь быть краткой. У моего мужа ему 51 год врожденная косолапость, из за этого правая нога короче и меньше на размер левой, по этой причине на протяжении всей жизни у него сформировался перекос тела и как результат — букет проблем в позвоночнике.
За последние 3 года у него резко ухудшилось здоровье. Поставили кучу диагнозов — спондилез, спондилоартроз, дорзальные экструзии, протрузии, ретролистез, деформация позвонков, грыжи. Особенно пострадал шейный и пояснично-крестцовый отдел. В шейном отделе наблюдалась компрессия, которая спровоцировала МИЕЛОПАТИЮ. Из-за очага миелопатии на спинном мозге — слабость одной ноги, он ее стал тянуть! Нейрохирурги предложили операцию в шейном и поясничном отделах, с заменой дисков на импланты. Муж КАТЕГОРИЧЕСКИ ПРОТИВ ОПЕРАЦИИ. Прошу Вас, если Ваша методика подходит при таких неврологических заболеваниях , как МИЕЛОПАТИЯ на позвоночнике — подберите нам курс для укрепления всего позвоночника, с упором на шею и поясницу.
Заранее спасибо за консультацию. Ольга.
Ольга, 51 г., Россия
Здравствуйте, Ольга.
Любой врожденной болезни или аномальному физическому нарушению просто необходимо противостоять, причем своевременно, при первых признаках усугубления проблемы нужно было действовать и не ждать разрушения самых уязвимых отделов позвоночника шейного и поясничного.
Жаль, что вы не нашли мою лечебную гимнастику раньше и начали заниматься по ней хотя бы лет 10-15 назад, когда не было всех этих приобретенных из-за бездействия механических нарушений.
У вашего мужа разность длины ног, отсюда сформировался перекос таза, а затем и перекос всей костной конструкции позвоночника. Именно искривление позвоночника является механическим нарушением костной конструкции, именно искривление и бездействие вашего мужа привело к деформации и разрыву хрящевых дисков, поражению суставов (спондилоартроз), к приобретению остеофитов (спондилез), к смещению поясничных позвонков(ретролистез). Если бы ваш муж, имея врожденные аномалии всю жизнь занимался бы правильными упражнениями, точнее, лечебной гимнастикой с профессионалом, развивал бы гармонично симметричные скелетные мышцы, то он не приобрел бы такое количество болезней позвоночника и не страдал бы от болей в спине. Кроме того, занимаясь целенаправленными упражнениями можно было даже улучшить состояние ноги, но главное, не позволить позвоночнику так сильно разрушиться.
Ну, как говорят, что накопили, то и имеем….
И пока ваш муж еще не дряхлый старичок, ему срочно нужно начать заниматься по моей системе упражнений и он сможет укрепить весь позвоночник мышечным корсетом, освободить ущемленные спинномозговые нервы, сосуды и диски. Сформированный мощный мышечный корсет из собственных живых мышц возьмет на себя вертикальную нагрузку, уменьшится сдавливание хрящевых дисков и они начнут восстанавливать свою форму, и естественно, грыжи начнут уменьшаться, не появятся новые остеофиты (спондилез), оптимально вернутся на свое место смещенные позвонки (ретролистез), качественно улучшится состояние межпозвонковых суставов(спондилоартроз). Проблемы в шейном отделе особенно опасны, т.к. ущемляется кровоток к головному мозгу со всеми вытекающими последствиями.
Миелопатия прогрессирует из-за сужения позвоночного канала и сдавливания спинного мозга. В случае вашего мужа, по моему профессиональному мнению, процесс миелопатии начался из-за слабости скелетных мышц и отсутствия регулярной сбалансированной тренировки.
Я работаю над проблемами позвоночника более 30 лет, и выпускаю целенаправленные лечебные комплексы направленные на лечение даже таких тяжелых заболеваний, как миелопатия, спондилоартроз, учитывая самые распространенные и острые потребности и проблемы людей.
Рекомендую вам следующие лечебные комплексы:
— Мини-комплекс для позвоночника — это основной комплекс на весь позвоночник, выполнять 3 раза в неделю
— Лечебная гимнастика для шеи — укрепляет шейный и грудной отделы, выполнять 2 раза в неделю,
— Стройные ноги и жизнь без артроза — укрепляет поясничный отдел позвоночника и суставы ног, выполнять 2 раза в неделю,
Все три рекомендованные лечебных комплекса — это комплексный подход к оздоровлению позвоночника.
Ситуация у вашего мужа критическая, поэтому мой совет: заниматься ежедневно и начать потихоньку, во вступительных речах в комплексах я все доходчиво растолковываю.
По поводу хирургической операции с вашим мужем я согласна на 100%, операция на позвоночник опасна, она устранит следствие…. но не устранит причину, вызвавшую такую деформацию позвоночника и его структур, и позвоночник продолжит разрушаться. Операция бесполезна, это мое профессиональное мнение.
One thought on “ МИЕЛОПАТИЯ, СПОНДИЛОАРТРОЗ, РЕТРОЛИСТЕЗ, ПРОТРУЗИИ, ГРЫЖИ ”
Спасибо, Елена! Получила очень полезные знания из вашего развернутого ответа заботливой жене! У меня присутствует часть аналогичных проблем, и мне теперь понятны мои действия…жаль, что врачи не удосуживаются объяснять доходчиво нам о наших проблемах в позвоночнике, и от незнания мы запускаем свои болезни до неисправимых процессов. Вы действительно луч света в темном царстве, вы доходчиво простым языком доносите необходимую информацию. Спасибо, что вы есть! По-больше таких специалистов.
С уважением, Анна Алексеевна Боброва. 20.01.2017г
Миелопатия – собирательный термин, под которым подразумевается большое количество дегенеративных невоспалительных патологических процессов в спинном мозге. Она может развиваться по разным причинам, и в зависимости от них назначается то или иное лечение. Симптоматика также будет отличаться. В данной статье мы рассмотрим, как осуществляется лечение миелопатии, вызванной различными причинами.
- Какой врач лечит миелопатию?
- Можно ли полностью вылечить?
- Лечение компресионной миелопатии
- Лечение сосудистой миелопатии
- Лечение токсической миелопатии
- Препараты, улучшающие метаболизм нервной ткани
- ЛФК
- Для шейного отдела
- Для грудного отдела
- Для поясницы
- Массаж
- Физиотерапия
- Вывод
Какой врач лечит миелопатию?
Лечение миелопатии спинного мозга осуществляет врач-невролог.
Можно ли полностью вылечить?
В зависимости от причины миелопатия лечится с большей или меньшей успешностью: если она компрессионная, то хирургическое вмешательство может ее устранить, но если вызвана иными причинами, то возможно исчезновение симптомов, но не полное излечение.

Лечение компресионной миелопатии
Компрессионная миелопатия подразумевает сдавливание нервной ткани спинного мозга, которое может произойти в результате травмы, смещения дисков, патологического разрастания костной или суставной ткани, образования опухоли, грыжи или кисты. Могут быть использованы следующие методы лечения:
- Удаление сдавливающей кисты, опухоли, грыжи или иного новообразования;
- Дренирование сдавливающей кисты;
- Удаление костного нароста;
- Удаление разросшегося или поврежденного диска с установкой на его место имплантата;
- Возвращение на место смещенных позвонков путем установления специальной скобы.
При легких формах компрессии хорошо помогает гимнастика и лечебный массаж. Они помогают освободить зажатую нервную ткань, восстановить ее кровоснабжение. Также иногда рекомендуется ношение корсета или воротника (в зависимости от области локализации патологии).
Лечение сосудистой миелопатии
Когда речь о такой патологии, подразумевается, что нервная ткань не получает достаточного кровоснабжения в результате патологии сосудов (атеросклероза, их высокого или низкого тонуса и других проблем). Такое состояние лечится исключительно медикаментозно. Для этого применяются такие препараты:
- Папаверин назначается с целью нормализации кровообращения, его могут дополнять Вимпоцетином и Эуфиллином;
- Никотиновая кислота благотворно влияет на состояние нервной ткани;
- Трентал или Флекситал назначаются для улучшения циркуляции крови в мелких сосудах нервной ткани;
- В качестве антиагреганта назначается Дипридамол;
- Важную роль играют препараты для разжижения крови – Гепарин.
Иногда показано включение в схему лекарств для поддержания когнитивной функции (Нобен, Галантамин), витамины и средства для избегания гипоксии (Мельдоний).
Лечение токсической миелопатии
Такая болезнь вызывается токсическим воздействием на нервную ткань. Оно может происходить в результате некоторых болезней. Требует проведение дезинтоксикационной терапии. Если интоксикация вызвана какими-либо организмами, то также и антибактериальной терапии.
Дезинтоксикация – достаточно сложный и длительный процесс, осуществляющийся в условиях стационара. Для этого пациентам внутривенно вводятся препараты типа Гемодеза и Реасорбилакта. Такой тип поражения имеет склонность к острому течению. Потому его осуществляют при госпитализации пациента.

Препараты, улучшающие метаболизм нервной ткани
При заболевании происходит ущемление, нарушение кровоснабжения или другое поражение нервной ткани. Метаболизм в ней и ее функционирование нарушаются. Потому важно их восстановить. Это делается с помощью соответствующих препаратов. Назначаются:
- Бенфогамма принимается 1-2 раза в сутки в зависимости от дозировки;
- Бенфолипен – поливитаминный комплекс, принимается по таблетке 1 раз в сутки;
- Берлитион. Взрослым назначаются таблетки дозировкой 300 мг индивидуально;
- Комбилипен вводится внутримышечно один раз в сутки, в зависимости от веса;
- Мильгамма вводится внутримышечно один раз в сутки, в зависимости от веса;
- Октолипен вводится в виде инфузии (капельницы) один раз в 24-48 часов.
Точные дозировки препаратов и схему лечения назначает врач.
Лечебная физкультура показана практически при любых типах миелопатии. Она позволяет нормализовать кровоснабжение нервной ткани, укрепить мышечный корсет. Иногда даже уменьшает явление компрессии и снимает мышечный спазм. В результате этого симптоматика становится менее выраженной, самочувствие пациента и качество его жизни улучшаются.
Комплекс упражнений должен назначаться исключительно врачом и впервые выполняться под его надзором. При неправильном выполнении некоторых упражнений или неверном их подборе возможно значительное ухудшение состояния. Также запрещено выполнять такие упражнения при обострении болевой или иной патологической симптоматики.

Гимнастика шейного отдела направлена на растяжение позвоночного отдела шеи и снятие спазма мышц. Это помогает нормализовать работу нервной ткани.
- Медленный наклон головы вперед, медленное возвращение в обычное положение. Делать 5-6 раз ежедневно;
- Медленный поворот головы влево и вправо, причем в двух плоскостях – сначала держа голову прямо, потому – чуть наклонив вперед. Повторить по 6 раз вправо и влево;
- Наклон головы к плечу, затем вернуть в исходное положение и наклонить в другую сторону. Выполнять медленно, 5-6 раз в каждую сторону.
Все упражнения нужно выполнять очень медленно и аккуратно, без резких движений.
Упражнения для грудного отдела направлены на снятие спазма мышц и увеличение подвижности позвоночника. Рекомендуется выполнять следующие упражнения:
- Исходное положение на животе. Ладонями опереться о пол и пытаться так сильно, как возможно, отделить тело от пола, прогибаясь назад. Проделать 5-8 раз;
- Исходное положение вертикальное. Руки плотно прижаты к телу. Наклоны в обе стороны по 4-5 раз. Теперь поднять верхние конечности над головой, обхватить левой рукой правое запястье и сделать наклон вправо, как бы вытягивая за запястье. Проделать 4-5 раз в обе стороны;
- Исходное положение на животе. Сильно выгнуть корпусом, поднимая вверх голову и ноги, не помогая руками. Проделать 5 раз.
Выполнять такую терапию самовольно не рекомендуется. Лучше сначала проконсультироваться с врачом.
Выполняя ЛФК при миелопатии поясничного отдела очень важно максимально растянуть позвоночный столб. Также хорошо укреплять мышечный корсет и формализовывать кровообращение. Для этого рекомендован следующий комплекс:
- Вис на турнике без усилий. Продержаться столько, сколько возможно. Выполнять 5-6 подходов подряд или с перерывами;
- Исходное положение на спине. По очереди сгибать и разгибать ноги в колене;
- Исходное положение на спине. Ноги согнуты в коленях. Поочередно подтягивать колени к груди, помогая сцепленными вместе на д коленом руками. Проделать по 5 раз обеими ногами.
При таком диагнозе рекомендуется избегать плавания, ходьбы на лыжах и других упражнений, оказывающих нагрузку на ноги. Противопоказаны активные прыжки и бег.
Массаж
Массаж показан в периоды ремиссий и необходим для того, чтобы улучшить кровообращение, восстановить тонус мышечного корсета, снять спазм мышц. Это помогает восстановить нормальное питание нервной ткани, улучшить ее функционирование и даже восстановить чувствительность в некоторых точках. Назначаться и выполняться такой массаж должен специалистом. Обычно, требуется от 5 до 15 процедур длительностью по 20-30 минут, интенсивность воздействия при которых возрастает от раза к разу.
Где лечат миелопатию? Массажи и физиотерапия должны проводиться в медицинском учреждении. ЛФК может осуществляться дома, но по комплексу, назначенному врачом.
Физиотерапия
Снять воспаление, улучшить кровообращение, восстановить функционирование нервной ткани помогает физиотерапевтическое воздействие. Оно также показано только в период ремиссии, когда снимает спазм мышц и помогает избавиться от боли. Применяются методы СВЧ- и УВЧ-воздействий, электрофорез. Обычно, требуется 5-7 процедур, применяющихся в качестве дополнения к медикаментозному лечению.
Вывод
Миелопатию необходимо лечить. Она достаточно редко требует оперативного вмешательства, но если оно необходимо, то бояться его не стоит, так как это частая процедура. В большинстве же случаев и вовсе вылечить состояние можно только лекарственными препаратами.
Миелопатия грудного отдела позвоночника считается одним из опасных ортопедических заболеваний. Она трудноизлечима и при обнаружении требует незамедлительной терапии.
Что это такое?
Под миелопатией грудного отдела позвоночника подразумеваются серьёзные дистрофические повреждения невоспалительного характера, которые имеют различное происхождение.
Недуг сопровождается обширным поражением спинного мозга.
Существует несколько видов заболевания.
Врач-ортопед, стаж работы 12 летПри отсутствии леченияболезнь приводит к фатальным последствиям.
Причины
Ниразделяются на несколько категорий:
- дегенеративные изменения , собирательный термин, включающий в себя остеохондроз, спондилез, спондилоартроз и др.,
- сердечно-сосудистые болезни вроде атеросклероза и тромбоза,
- некоторые травмы грудной клетки и позвоночника, например, вывихи, переломы позвонков и компрессионный перелом позвоночного столба.
Также причинами заболевания могут стать инфекционные заболевания (туберкулёз), опухоли спинного отдела, поражение радиацией или токсинам, остеомиелит, нарушения в работе метаболизма и аномалии позвоночника.
Миелопатия обусловлена поражением спинномозгового вещества, что происходит при:
- позвоночной или спинномозговой травме,
- гематомиелии,
- опухоли или инфицировании спинного мозга,
- заболеваниях люмбальной функции,
- демиелинизации.
Врач-ортопед, стаж работы 12 летБолезнь может иметь врождённые корни — например, при наличии синдрома Русса-Леви и болезни Рефсума риск заболеть грудной миелопатии возрастает.
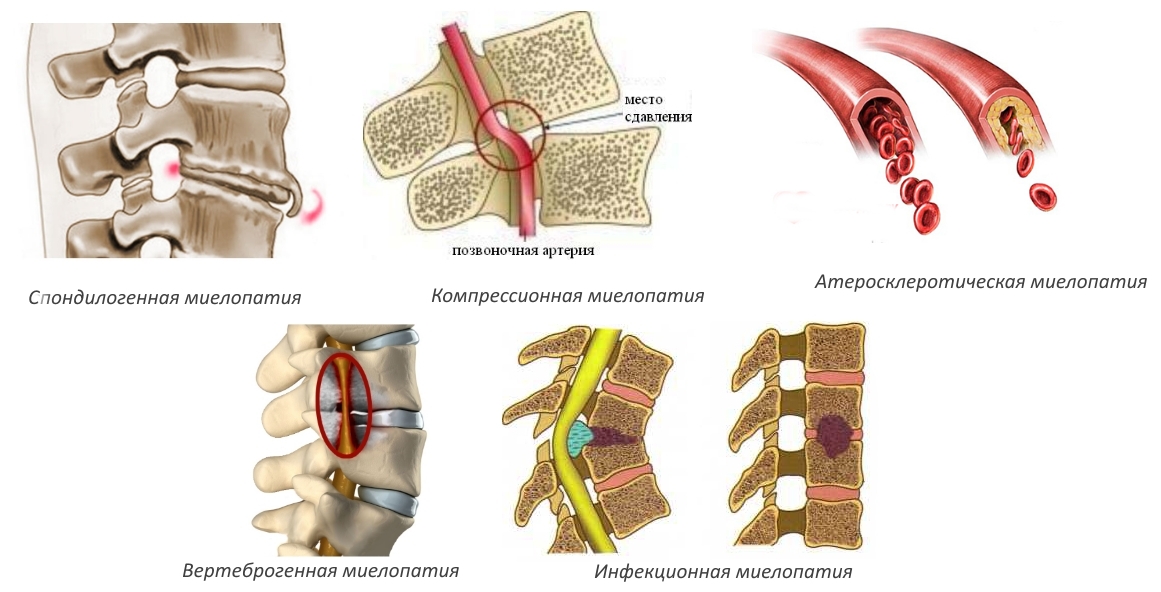
Миелопатия грудного отдела позвоночника насчитывает множество видов, каждый из которых обладает характерными особенностями, что облегчает диагностику.
- спондилогенная,
- атеросклеротическая,
- вертеброгенная,
- токсическая,
- радиационная,
- инфекционная,
- карциноматозная,
- демиелинизирующая.
Виды миелопатии различаются по вызывающим их причинам.
Данная форма развивается в основном из-за механических повреждений.
Болезнь имеет хроническое течение. Её провоцируют травмы, при которых:
- позвоночник долго находится в неподвижном или неестественном состоянии,
- образуются мышечные спазмы,
- затрагивается спинномозговая жидкость.
При отсутствии адекватного лечения спондилогенная форма грудной миелопатии может привести к параличу или летальному исходу.
Появляется при образовании тромбов в сосудах, питающих спинной мозг, холестериновых бляшек.
- Закупорка сосудов происходит в результате:
- пороков сердца,
- наследственных проблем в обмене веществ,
- системного атеросклероза.
Эта форма заболевания развивается на фоне некоторых патологий позвоночника:
- межпозвоночных грыж,
- стеноза спинномозгового канала (как правило, врождённого),
- остеохондроза.
Врач-ортопед, стаж работы 12 летЭта форма может иметь хроническую (в результате запущенного остеохондроза) и острую (из-за травмы, повлекшей за собой грыжи и переломы) формы.
Сопровождается заражением организма токсическими веществами, затрагивающими центральную нервную систему. Это возможно, например, при дифтерии.
Данный вид миелопатии возникает при поражении человека радиационными отходами или лучами.
Поражение возможно даже при недолгом нахождении в радиоактивной зоне, при прохождении лучевой терапии, а также при проживании в регионе с плохой экологией.
Развивается при некоторых болезнях, таких, как:
- половые инфекции — ВИЧ, сифилис и другие,
- болезнь Лайма,
- перенесённые в детстве энтеровирусные инфекции.
Вызвана дегенерацией спинного мозга, что происходит при раковом поражении.
Развивается паранеопластический недуг нервной системы. Основными факторами его появления являются онкологические и лимфатические заболевания:
- лейкемия,
- лимфома,
- лимфогранулематоз,
- раковые опухоли и злокачественные новообразования.
Врач-ортопед, стаж работы 12 летЗаболевание имеет тенденцию к быстрому распространению по организму и захвату новых нервных узлов и систем органов.
Эта форма , результат наследственных/приобретённых демиелинизирующих патологий нервной системы.
Симптомы
Симптоматика грудной миелопатии разнообразна, что вызвано большим количеством её видов. Однако основные симптомы обозначить можно:
- нарушение функционирования грудных мышц,
- резкое повышение температуры,
- паралич рук,
- затруднённость движений,
- лихорадка,
- отдающая во внутренние органы и спину боль.
Врач-ортопед, стаж работы 12 летЭти симптомы и признаки требуют немедленного визита к врачу.
Диагностика
Миелопатия , серьёзное и опасное заболевание, поэтому его диагностика является комплексной и детальной.
Диагностика направлена на установление точного диагноза, стадии болезни, её причин и сопутствующих факторов. Процедуры проводятся только в условиях стационара.
Диагностические мероприятия могут быть:
- инструментальными,
- лабораторными.
Результаты помогают врачу понять, вызвана болезнь воспалением или инфекцией.
К инструментальным методам диагностики относятся:
- рентген,
- КТ и МРТ,
- флюорография,
- денситометрия,
- ЭКГ.
Врач-ортопед, стаж работы 12 летИнструментальные методы исследования являются неинвазивными (не нарушают целостность кожного покрова) и безвредными.
К лабораторным исследованиям относятся:
- общий/развёрнутый анализ крови,
- посев,
- биопсия костной ткани,
- пункция.
Возможны и другие уточняющие анализы по назначению лечащего специалиста.
Лечение
Осуществляется под наблюдением врача-невролога, желательно в стационаре.
Все процедуры, операции и приём лекарств производятся только по назначению специалиста.
Врач-ортопед, стаж работы 12 летНе занимайтесь самолечением!Оно опасно для здоровья и может не улучшить, а серьёзно усугубить ситуацию и даже привести к фатальным последствиям.
Лечение бывает терапевтическим (общим) и специализированным (при конкретных формах заболевания).
Включают в себя:
- приём курса антиоксидантов,
- физиотерапевтические процедуры,
- приём витаминов группы В,
- разные виды массажа (лечебный и расслабляющий),
- приём обезболивающих препаратов.
Терапевтическое лечение назначается при всех видах миелопатии.
При компрессионной миелопатии применяется оперативное вмешательство для нейтрализации новообразования или гематомы, повлёкшей за собой болезнь.
При токсической необходимо произвести детоксикацию, а при инфекционной — удалить из организма инфекцию посредством антибактериальной терапии.
Наследственная демиелинизирующая и канцероматозная миелопатия неизлечимы, поэтому врачи ограничиваются симптоматическим лечением, чтобы сохранить качество жизни пациентов.
Профилактика
Профилактикой заболевания выступают любые меры, направленные на оздоровление иммунитета и сохранение целостности спины, например:
- умеренная физическая нагрузка,
- полноценное питание,
- поддержание правильной осанки,
- регулярные медицинские обследования.
Миелопатию можно считать одним из самых серьёзных и опасных заболеваний, с которыми способен столкнуться человек. Важно беречь своё здоровье, соблюдать профилактические меры и лечиться сразу же, как появилась необходимость.
Читайте также:


