Функциональная гипсовая повязка при переломах костей голени
Функциональное лечение переломов голени
Обоснованием функционального лечения больных с переломами голени служат следующие положения.
Голень человека, с биомеханической точки зрения, представляет собой сложную систему [Вилка И. К. и др., 1975], в которой большеберцовая кость является главным связующим звеном (рис. 54). Дополнительной пассивной системой нагружения являются малоберцовая кость, межкостная мембрана, межберцовые синдесмозы. Мышцы голени являются дополнительной активной системой нагружения. В физиологических условиях на большеберцовую кость действуют гравитационные силы и тяга мышц [Вилка И. К. и др., 1975; Калнберз В. К. и др., 1975; Янсон Х. А., 1975].

Рис. 54. Схема биомеханической системы голени [Вилка И. К. и др., 1975]. Главный несущий элемент - большеберцовая кость (1); пассивная растяжка: малоберцовая кость(2); межкостная мембрана (3); межберцовые синдесмозы (4); боковые суставные связки (5); активная растяжка - мышцы (6)
Диафиз большеберцовой кости существенно неоднороден как по количественным биохимическим показателям, так и по механическим свойствам. Большеберцовая кость является многоспиральной конструкцией, характеризующейся макронеоднородностью механических свойств. Особенности механических параметров отдельных участков кости обусловлены структурой ткани и концентрациями биохимических компонентов. В формировании модуля упругости значительную роль играют неколлагеновые белки и минеральные компоненты, на соотношение которых влияют нагрузка и возраст конкретного индивидуума [Вилка И. К. и др., 1975; Пфафрод Г. О. и др., 1975; Адамович И. С, 1986; Зарецкая Ю. В. и др., 1986].
Однако нельзя рассматривать большеберцовую кость как изолированный от окружающих тканей элемент - как орган кость не столько в физиологическом, сколько в биомеханическом понимании образует только одну из нескольких составляющих кинематического и опорного аппарата сегмента конечности. В этом аппарате мышцы не только обеспечивают движение и эффект растяжки, они служат несущей толстостенной оболочкой с пульсирующей жесткостью, изменяющей размеры и характеристики сечения в зависимости от величины и вида нагрузки на конечность [Вилка И. К. и др., 1975]. Модуль упругости мышечной оболочки при максимальном напряжении может увеличиваться более чем в 10 раз. С учетом геометрических параметров сечения в нормальной биомеханической системе при максимальных нагрузках происходит существенное перераспределение усилий: мышечная оболочка может воспринимать до 80% продольной силы, т. е. при условии достаточной податливости кости достигается пятикратный эффект ее разгрузки. Поскольку мышечная оболочка при изгибе имеет жесткость до 2,9×10 10 нм -2 , а жесткость большеберцовой кости не более 4,0×10 10 нм -2 , имеет место весьма существенное перераспределение усилий и напряжение внутри системы при изгибе и при кручении. Сегмент конечности образует идеально сложенную несущую конструкцию, которая имеет естественные защитные механизмы, и главный из них - автоматическое перераспределение усилий и возникающих напряжений по всему объему комплексной конструкции, в большой степени приспособленной к воздействию внешних усилий. При этом основной несущий элемент (большеберцовая кость) должен быть достаточно податлив [Зарецкая Ю. В. и др., 1986]. Сломанная большеберцовая кость имеет максимальную податливость, т. е. налицо все условия, благоприятствующие переключению напряжений на дополнительные системы нагружения при функционирующей конечности. Важнейшее свойство костной ткани и биомеханической системы - равномерное распределение напряжений по всем многоступенчатым элементам материала и по всем несущим тканям системы. В ответ на значительное увеличение нагрузки подключаются все новые несущие элементы и целиком система оказывается задействованной только в исключительных случаях. Часть несущих элементов при обычных нагрузках постоянно находится как бы в состоянии отдыха и практически мало нагружена [Янсон Х. А., 1975; Зарецкая Ю. В. и др., 1986].
При продольной нагрузке малоберцовая кость воспринимает до 15% силы, воздействующей на голень, но теряет устойчивость, если величина этой воспринимаемой нагрузки превышает 70 кг/см. Ее роль важнее при действии внешних изгибающих и скручивающих моментов. Малоберцовая кость вместе со связками образует систему пассивных растяжек, содержащую как жесткие, так и податливые элементы, способные существенно уменьшить нагрузку на основную несущую опору - большеберцовую кость [Вилка И. К. и др., 1975].
Таким образом, голень при функционировании конечности является автоматически действующей саморегулирующейся системой пульсирующей переменной жесткости, геометрические и механические характеристики которой в конечном итоге обусловливают запас прочности и изменяются адекватно внешней нагрузке. Причем целиком все несущие элементы системы задействуются только в исключительных случаях. В перераспределении нагрузки со сломанной большеберцовой кости велика роль дополнительной системы нагружения - как активной, так и пассивной, ее составляющих.
Переход на функциональное лечение должен быть обеспечен тесной преемственностью стационарного и поликлинического ведения больных. Для этого целесообразно организовать консультативно-диспансерный прием для пациентов, находящихся на функциональном лечении.
Первый этап функционального лечения - репозиция и иммобилизация перелома большеберцовой кости скелетным вытяжением за пяточную кость. Использование унифицированной системы скелетного вытяжения позволяет добиться полной или почти полной репозиции у всех больных с косыми, винтообразными и оскольчатыми переломами большеберцовой кости.
Функциональная повязка накладывается через 3 1 /2-4 нед при закрытом переломе костей голени и через 5-6 нед - при открытом переломе.

Рис. 55. Функциональная повязка на голень по А. А. Коржу и А. К. Попсуйшапке (1989). а - схема распределения силовых нагрузок; б - внешний вид повязки
А. А. Корж и А. К. Попсуйшапка (1985, 1987) для фиксации переломов костей голени в средней и нижней третях ее применяют разгружающую повязку или ортез с боковыми опорными шинами из проволоки или пластмассы, которые крепятся к гильзе из гипса или поливика и выстоят ниже опорной поверхности стопы (рис. 55). Эффект разгрузки зоны перелома достигается за счет переноса осевой нагрузки по боковым опорным шинам на область опорных площадок повязки, расположенных в проекции собственной связки надколенника и внутреннего мыщелка голени. Для того чтобы при ходьбе уменьшить нагрузку на дистальный отломок, в проекции выстоящих лодыжек под повязку помещаются эластичные прокладки из пенополиуретана или пенополиэтилена. Они выполняют функцию своеобразного буфера при опоре. За счет рабочей длины боковых шин возможна регулировка степени осевой нагрузки. С целью обеспечения постоянной плотной фиксации голени повязка в последующем снабжается клиновидной прорезью и стяжкой.

Рис. 56. Стремя-перекат. а - внешний вид; б - воспроизведение обычного шага за счет стремени-переката (схема)
Как функциональная повязка может быть использован гипсовый сапожок с каблуком [Охотский В. П., Каулен В. Д., 1985, 1986]. При необходимости большей нагрузки дистального отломка гипсовый сапожок целесообразно дополнять съемным стременем-перекатом (рис. 56).

Рис. 57. Функциональная повязка на голени по А. Д. Джурко (1987). 1 - супинатор; 2 - каблук из микропористой резины; 3 - гипсовый сапожок
А. Д. Джурко (1986) при функциональном лечении переломов голени гипсовый сапожок снабжал каблуком из микропористой резины, а под свод стопы (под гипсовую повязку) помещал индивидуально подобранный супинатор, это усиливает подпружинивание, облегчает перекат стопы при ходьбе, препятствует развитию плоскостопия (рис. 57).

Рис. 58. Функциональная повязка на голень с цинк-желатиновой повязкой. 1 - супинатор; 2 - цинк-желатиновая повязка; 3 - гипсовый тутор
Тем больным, у которых выявляется недостаточность венозного оттока, можно наложить комплексную функциональную повязку, состоящую из цинк-желатиновой повязки от пальцев до колена с включенным между ее слоями супинатором и обжимочной гильзой на голени без захвата суставов (рис. 58). Супинатор создает подпружинивание при ходьбе, поддерживает свод стопы, способствует правильному распределению нагрузок на все отделы стопы. Цинк-желатиновая повязка, кроме лечения отеков, выполняет роль подкладки для обжимочной гильзы, которая при наложении на расслабленные мышцы создает аутокомпрессию, удерживающую отломки. Данная повязка позволяет больным пользоваться обычной обувью.
Восстановительное лечение следует начинать со 2-3-го дня после наложения вытяжения, когда исчезают боли в месте перелома. Это массаж и упражнения неповрежденной ноги, поверхностный массаж бедра поврежденной ноги, движения в голеностопном суставе этой ноги, попытки активных движений в коленном суставе (подтягивание груза). Объем активных движений в коленном суставе значительно увеличивается спустя 10-14 дней после начала вытяжения. Возникающие напряжения растяжением отломков в зоне перелома способствуют регенерации перелома [Илизарова Г. А., 1984]. Через 3 1 /2-4 нед больной сгибает коленный сустав почти до прямого угла. Конечно, это возможно только благодаря демпферированию систем скелетного вытяжения. Перепады силы вытяжения при изменении положения конечности не превышают порога болевой чувствительности, потому больной не ощущает боли. В исключении боли при выполнении лечебной физкультуры поврежденной конечностью - основной смысл демпферирования скелетного вытяжения.
После наложения гипсовой повязки переход больного в вертикальное положение осуществляется постепенно. На 2-е сутки разрешается садиться в постели, свесив ногу. Разрешается ставить ее на пол без нагрузки. Затем можно разрешить стоять у кровати, держась за надкроватную раму или стул. После опускания ноги или стояния конечности обязательно придается возвышенное положение. Ходьбу с костылями без нагрузки на ногу можно начать на 4-5-е сутки. Правильную ходьбу на костылях больной обязательно должен освоить в стационаре.
Важный момент восстановительного лечения составляет функциональная тренировка костной мозоли путем осевой нагрузки поврежденной конечности. Отсутствие такой нагрузки в период иммобилизации является одной из основных причин замедленной консолидации и формирующегося тяжелого остеопороза. Микроподвижность отломков стимулирует быстрое сращение массивной мозолью. С первых дней ходьбы надо рекомендовать больным, опуская поврежденную ногу, переносить ее вес на пол, расслабляя мышцы. Больного надо убедить, что небольшая опора на гипсовую повязку для поддержания равновесия на здоровой ноге совершенно безопасна.
Перед больным должна быть поставлена задача перейти к постоянной и систематической дозированной нагрузке поврежденной конечности при ходьбе с костылями к 2-3 нед после наложения повязки, а еще через 3-5 нед довести эту нагрузку до полной, позволяющей передвигаться без костылей. Доза нагрузки увеличивается под контролем боли. Пациент при ходьбе должен испытывать незначительные болевые ощущения. В противном случае нагрузка недостаточна. С одной стороны, боль говорит о неблагополучии в организме, а с другой - об активизации защитных репаративных процессов, направленных на борьбу с этим неблагополучием [Углов Ф. Г., Копылов В. А., 1986]. Чрезмерная боль тормозит процесс лечения, угнетает больного, говорит о чрезмерной травматизации костной мозоли. Потому боль - надежный критерий оценки степени нагрузки. Это надо объяснить пациенту. Для большинства больных поставленные задачи оказываются понятными и легко осуществимыми.
Восстановление навыков ходьбы надо начинать с обучения правильному передвижению на костылях. Типичные ошибки - наружная ротация загипсованной конечности и дугообразные движения стопой при переносе ее вперед. Наиболее благоприятен такой тип ходьбы, когда конечность совершает качательные движения в сагиттальной плоскости с перекатом стопы. Этот перекат в гипсовой повязке обеспечивается каблуком под сводом стопы, отсутствием повязки на уровне плюснефаланговых суставов. Если в гипсовый сапожок вмонтировать каблук из микропористой резины и супинатор, то перекат значительно улучшается из-за двойного подпружинивания. При низких внутрисуставных переломах и недостаточно жесткой фиксации отломков для выработки правильной походки надо использовать стремя-перекат.
Специальное внимание надо уделять выработке четкого ритма ходьбы, вначале за счет снижения величины и темпа шага, а позднее - при обычной походке. Больному надо указать на недопустимость передвижения прерывистым шагом, а также подскакивания при переносе тяжести на больную ногу. Использование укороченных повязок при функциональном лечении позволяет восстановить стереотип походки уже в гипсе.
Весь восстановительный период продолжаются изометрические упражнения для мышц под гипсовой повязкой. Способность больного правильно проводить изометрическую гимнастику следует контролировать рукой, помещая ее между повязкой и ногой пациента. Надо убедить больного в необходимости многократного повторения изометрических напряжений мышц в течение дня при постепенном увеличении продолжительности и интенсивности занятий.
Гипсовый сапожок обычно снимается через 8-9 нед. Выполняется рентгеновский снимок в двух проекциях. Затем, по показаниям, накладывается или комбинированная цинк-желатиновая повязка с гипсовым или поливиковым тутором (если имеет место отек стопы и голени), или просто плотный гипсовый тутор, или съемный тутор из поливика. Такой тутор больной может носить вплоть до рентгенологического сращения перелома. Такое ношение повязки еще несколько недель не доставляет больным каких-либо неудобств. Сроки лечения переломов голени функциональным методом составляют обычно 3-4 мес.
Проведение функциональных методов лечения, в отличие от других, возможно лишь при самом активном участии больного. Больной должен ясно понимать значение, цели и детали функционального лечения, осознать, что восстановительное лечение - это тяжелая "работа". Именно это мобилизует его волю для регулярных и настойчивых занятий. В процессе лечения больного необходимо систематически убеждать, учить и контролировать, подчеркивая успехи и поддерживая в нем энтузиазм, столь необходимый для функционального лечения.
Особого внимания заслуживают больные с тревожно-мнительным складом характера. Их приходится постоянно "подталкивать" и убеждать в необходимости постепенного расширения двигательного режима, безопасности осевой нагрузки на ногу. Однократные рекомендации, даже в письменном виде, для многих из них оказываются неубедительными. Из-за боязни повредить они не выполняют советы частично или полностью. Лишь систематическое обучение и контроль при повторных осмотрах позволяют добиться необходимой интенсивности упражнений, правильного нарастания нагрузки, выполнения рационального двигательного режима. Особенно трудно заставить некоторых больных начать приступать на ногу. Сделать это даже в поздние сроки им мешает чувство страха. Задача врача - помочь больному преодолеть это чувство. Практически на приеме надо несколько раз провести больного по кабинету, поддерживая за локоть со здоровой стороны и оставив ему один костыль. Степень нагрузки на поврежденную ногу будет обратно пропорциональной той силе, с которой больной опирается на руку врача. Точно и наглядно способность больного нагружать ногу регистрируется напольными весами, а постепенное стаптывание подошвенной части повязки объективно характеризует активность больного. Для ощущения больным этапности лечения, дачи более постепенной нагрузки на ногу можно рекомендовать следующую схему. 3 нед - ходьба с двумя костылями с возрастающей нагрузкой, 2 нед - ходьба с одним костылем с большим увеличением нагрузки, еще неделя - ходьба с одним костылем и тростью с переходом на одну трость. Боль в месте перелома является мерой нагрузки. Чрезмерные болевые ощущения могут резко затормозить увеличение активности даже у больных-оптимистов с уравновешенной психикой. Это тот случай, когда лучше "недогрузить" ногу, чем перестараться.
После снятия гипсовой повязки у некоторых больных неуверенность в прочности сращения доходит до страха перед улицей и постоянного страха повторного перелома. Состояние страха может появиться не сразу, а спустя 2-3 мес после травмы, вслед за какими-то неудачами, осложнениями в процессе лечения, иногда совершенно ничтожными. С другой стороны, нет необходимости сдерживать активность больных-оптимистов, хотя они должны быть предупреждены о возможных осложнениях. Когда лечение проводится в гипсовой повязке, то проще добиться полной нагрузки на ногу, восстановления стереотипа походки. Полагаясь на прочность гипса, пациенты смелее идут на это.
Существенным психологическим моментом при реабилитации больных с переломами костей голени является групповое лечение в объединениях восстановительного лечения. Особенно это касается больных с тревожно-мнительной психикой, которые с большим вниманием относятся к состоянию своего здоровья, склонны к анализу болезненных ощущений. Дома в "благополучной" семье они становятся центром внимания, им нравится играть роль больного, опекаемого близкими, что, безусловно, затягивает не только социальную, но и функциональную реабилитацию. Для таких людей больница восстановительного лечения с режимом дня, плотным графиком лечебных процессов, общение с другими пациентами, их положительный пример - единственный путь ранней реабилитации.
Для завершения функциональной и профессиональной реабилитации необходимо по выписке больного на работу в первые 2-3 нед исключить повышенную нагрузку на поврежденную ногу.
Наличие перелома — это не показание к наложению гипсовой повязки. Гипсовые повязки используют, чтобы иммобилизовать перелом кости для ускорения заживления, устранения боли за счет покоя и для стабилизации нестабильного перелома.
Гипсовые бинты представляют собой полосы хлопчатобумажной ткани, пропитанные декстрозой или крахмалом и для жесткости импрегнированные порошком полугидрата сульфата кальция. При добавлении воды к сульфату кальция происходит реакция с выделением тепла, которое ощущают и больной, и врач, накладывающий гипс.
Для того чтобы гипс застывал с разной скоростью, к нему добавляют различные ускоряющие застывание вещества. Обычная поваренная соль замедляет схватывание гипса; при необходимости можно добавить соль прямо в воду. Ускорение застывания происходит при повышении температуры воды или при добавлении в воду квасцов. Чем ниже температура воды, тем медленнее застывает гипс.
Существует несколько методов наложения гипсовой повязки. Гипсовые повязки, накладываемые непосредственно на кожу, хотя и предпочитаемые некоторыми врачами в прошлом, в настоящее время не применяют из-за вызываемых ими осложнений — пролежней от давления и нарушений кровообращения. Наиболее распространенный современный метод — надевание на конечность трубчатого бинта в начала и в конце планируемой гипсовой повязки с последующим обматыванием конечности полотняной подкладкой от дистального к проксимальному концу.
Слишком толстый слой подкладки снижает эффективность гипсовой повязки и позволяет избыточную подвижность. Обычно чем толще подкладка, тем больше требуется гипса. Вата, помещаемая между гипсом и кожей, смягчает давление повязки и улучшает фиксацию конечности, компенсируя некоторое сжатие тканей после наложения гипса. Гипсовая повязка должна раскатываться в том же направлении, что и ватная прокладка, каждый последующий тур бинта перекрывает предыдущий наполовину.
Ее всегда следует накладывать в поперечном направлении так, чтобы моток гипсового бинта почти постоянно находился в контакте с поверхностью конечности. Каждый виток следует слегка направлять вокруг конечности, оказывая давление, придающее форму повязке возвышением большого пальца. Каждый слой разглаживают возвышением большого пальца правой руки, в то время как левая рука ведет тур за туром. По мере уменьшения объема конечности для ровной укладки повязки большим и указательным пальцами правой руки делают небольшую складочку перед каждым разглаживанием оборота бинта.
После наложения повязки ее разглаживают ладонями обеих рук и возвышенностями больших пальцев. Помните, что прочность и долговечность гипсовой повязки обеспечиваются спаиванием каждого предыдущего слоя бинта с последующим разглаживающими движениями обеих рук. Нужно постараться сделать оба конца повязки одинаковой толщины, избегая утолщать ее в центре, поскольку это снижает устойчивость фиксации места перелома. Обычной ошибкой является использование большого числа узких бинтов вместо нескольких широких, что придает повязке бугристый вид. Для гипсования обычно применяют бинты шириной 10, 15 и 20 см. Другой частой ошибкой является недостаточно плотное наложение повязки, особенно на более объемной проксимальной части конечности. В этом месте требуется более плотное прилегание, чем в дистальном отделе.
Если необходимо укрепить гипсовую повязку, например гипсовый сапожок у тучного больного, то спереди накладывают дополнительную пластину, но ни в коем случае не дополнительные шины сзади, так как последние только утяжеляют, но не укрепляют повязку. Гипсовые сапожки просты в изготовлении и им следует отдавать предпочтение перед гипсовой повязкой с подстопником, хотя последний остается широко используемым приспособлением для амбулаторных больных.
Подстопник следует располагать под центром стопы, посредине расстояния между задним краем пятки и дистальным отделом основания пальцев стопы.
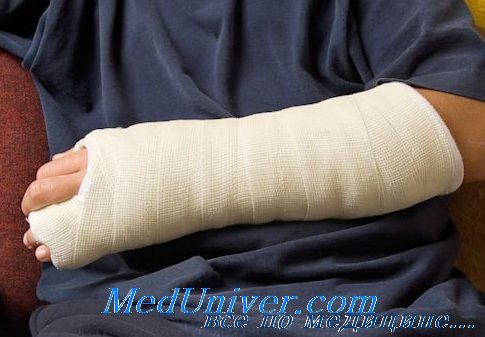
Накладывая гипсовую повязку на верхнюю конечность, надлежит оставить свободной кисть, завершив формирование повязки у дистальных головок пястных костей с тыльной стороны и у проксимальной сгибательной складки на ладони, чтобы пальцы могли свободно двигаться.
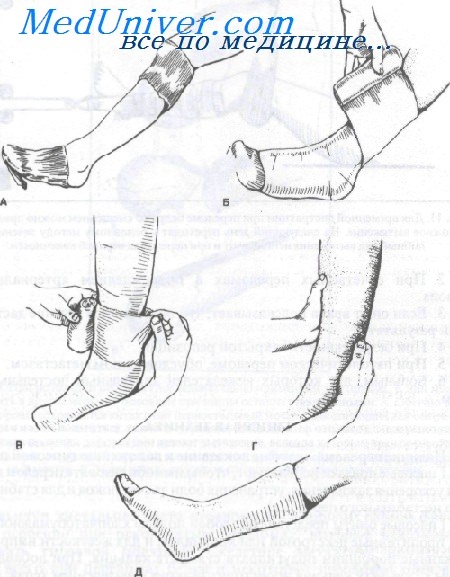
Наложение гипсовой повязки. Аналогичный метод применяют при наложении как на верхнюю, так и на нижнюю конечности.
А. Для укрывания кожных покровов выше и ниже места расположения гипсовой повязки используют трубчатый бинт.
Б. Непосредственно под слой гипса подкладывают вебрил или другой мягкий хлопчатобумажный материал.
В. Гипсовую повязку накладывают, как показано на рисунке, левой рукой. Правой рукой разглаживают гипс и подворачивают верхние уголки, которые образуются из-за разной толщины конечности.
Г. Каждый тур гипсового бинта разглаживают возвышением большого пальца и ладонями обеих рук для склеивания промежутков и формирования дополнительной опоры.
Д. Заключительный этап — подворачивание назад края трубчатого бинта и наложение последнего тура гипсовой повязки после ее моделирования до желаемой формы.
Лонгеты также используют для лечения переломов, как правило, задние лонгеты для нижней конечности при переломах лодыжек и костей стопы и аналогичные лонгеты для иммобилизации переломов костей верхней конечности. Преимущество лонгет в том, что они позволяют опухание мягких тканей без нарушения циркуляции. К месту повреждения можно приложить пузырь со льдом, поскольку лонгета не препятствует проникновению холода в ткани и максимальному проявлению его эффекта.
По этой причине, а также из-за легкости наложения лонгеты часто используют для экстренной и временной иммобилизации переломов. Однако лонгета допускает значительную подвижность и недостаточную стабильность там, где после репозиции требуется надежная фиксация.
В последнее время в практику внедрены легкие пластиковые лонгеты, проницаемые для рентгеновских лучей, которые можно носить в течение длительного времени. Их можно смачивать водой, не боясь размягчения или повреждения. При свежих переломах их применение ограничено, чаще они используются в качестве повторных или этапных повязок. Особенно они эффективны при открытых переломах, поскольку больной может принимать сеансы водотерапии, не снимая повязки. Однако их труднее наложить и еще труднее смоделировать.
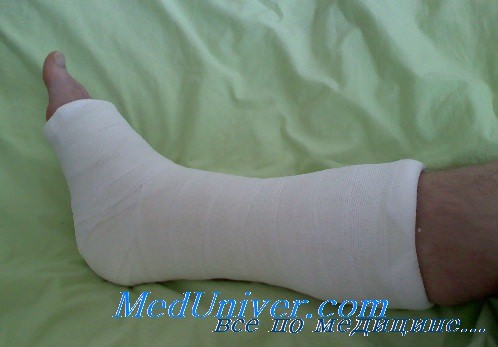
Пролежни — осложнения, развивающиеся от чрезмерного давления гипсовой повязкой. В этом случае больные жалуются на жгучие боли или дискомфорт. Избежать этого можно, устранив острые края или выступы гипсовой повязки. Войлочные прокладки, помещаемые между слоями подкладки в гипсовой повязке, имеют тенденцию смещаться, что может стать причиной образования пролежней.
Контроль за гипсовой повязкой. Каждый больной с циркулярной гипсовой повязкой должен получить письменные инструкции с описанием симптомов ишемии от сдавления. Усиливающаяся боль, опухание, похолодание или изменение цвета кожи дистального отдела конечности — признаки чрезмерного сдавления гипсовой повязкой. Больного необходимо осмотреть немедленно: он должен быть информирован об опасности игнорирования подобных проблем. В качестве общего правила авторы рекомендуют проверять на наличие признаков расстройства кровообращения любую циркулярную гипсовую повязку на следующий день.
Больной должен быть проинструктирован о необходимости придания ноге приподнятого положения для избежания подобного осложнения.
Если повязка слишком тугая, следует разрезать не только гипс, но и внутреннюю прокладку, что значительно уменьшит сдавление. Исследования показали, что при рассечении только гипсовой повязки значительного уменьшения сдавления не происходит. В то же время рассечение и гипса, и подкладки существенно уменьшает последнее.
Диафизарные переломы костей голени у детей среди переломов всех локализаций составляют от 21,3 % (М. Л. Дмитриев, 1978) до 25,0 % (К. С. Ормантаев, В. Ф. Марков, 1978). Наши данные основаны на анализе изучения 1940 стационарных больных. Переломы верхней трети голени наблюдались у 293 (15,1 %), средней трети — у 1075 (55,4 %) и нижней трети — у 572 (29,5 %) детей. Каждая треть голени у детей имеет определенные биомеханические особенности, являющиеся ключом к пониманию особенностей клинических проявлений переломов в каждой из
них.
При переломах верхней трети костей голени близость повреждения к коленному суставу, обладающему весьма эластичным сумочно-связочным аппаратом, смягчает действие торсионных и девиационных сил, что не способствует образованию на этом уровне косого или винтообразного излома. В этой области встречаются, главным образом, поперечные, косопоперечные и поперечно-зубчатые переломы одной большеберцовой или обеих костей голени, возникающие преимущественно от прямой травмы. Массивность проксимального отдела большеберцовой кости и относительная мобильность малоберцовой кости в верхнем межберцовом сочленении определяют сравнительную редкость переломов на этом уровне.
В средней трети голени основной механизм перелома — действие сил на изгиб, хотя для этого уровня столь же типичен торсионный механизм травмы с винтообразным и косым характером излома.
В нижней трети голени действуют те же механизмы травмы, обусловливающие повреждение костей преимущественно на границе средней и нижней трети, хотя у детей, в отличие от взрослых, более половины составляют изолированные переломы большеберцовой кости. Характерной чертой таких переломов является то, что при целости малоберцовой кости отломки большеберцовой смещаются незначительно. Но нужно помнить, что малоберцовая кость при сломанной большеберцовой может или смещаться в проксимальном межберцовом суставе, или ломаться в верхней трети, особенно при большом смещении отломков большеберцовой. Переломы, вывихи и подвывихи малоберцовой кости в таких случаях диагностируются не всегда, так как при клиническом осмотре поврежденной конечности больше обращают на себя внимание симптомы перелома более крупной большеберцовой кости и производятся прицельные рентгенограммы на пленках малого формата. Неполный диагноз в таких случаях может способствовать неправильному выбору первичного метода лечения. У 34,3 % детей наблюдались переломи обеих костей голени и у 2,7 % пациентов были переломы одной малоберцовой кости. У 5,0 % больных отмечались двойные, тройные и мелкооскольчатые переломы одной или обеих костей голени.
Клиническая картина при переломах костей голени со смещением отломков типична. При сравнительном осмотре отмечается пассивное положение нижней конечности, боковое и ротационное отклонения ее ниже уровня перелома, укорочение пострадавшего сегмента, припухлость, краснота, иногда синюшность над смещенными отломками с эпидермальными пузырями, наполненными серозно-геморрагическим содержимым. При осторожной пальпации в зоне перелома боли резко усиливаются. В проекции гребня большеберцовой кости можно обнаружить подвижность костных отломков. Активные движения конечности невозможны, пассивные — резко болезненны. Сложнее диагностируются переломы костей голени без смещения отломков, особенно у маленьких детей, так как многие симптомы у них могут отсутствовать или бывают слабо выражены. При осевой нагрузке и локализованной пальпации боли локализуются в области перелома. При осторожном сдавливании обеих костей голени во фронтальной плоскости на некотором расстоянии от предполагаемой зоны повреждения
и области перелома также возникают боли. Локализация, характер плоскости перелома, виды и степень смещения отломков уточняются после рентгенологического исследования.
Лечение переломов костей голени у детей проводится главным образом консервативными методами. При переломах без смещения отломков в средней или нижней трети на голень и стопу накладывается подкладочная U-образная лонгетнокольцевая гипсовая повязка с двумя кольцами. Нижнее кольцо должно быть широким и перекрывать область перелома. Повязка тщательно моделируется в области лодыжек, медиального мыщелка большеберцовой кости и проксимального отдела малоберцовой кости. Такая повязка позволяет больному производить активные движения в коленном и голеностопном суставах. После спадения отека через 7—8 дней кольца снимаются, гипсовая шина сужается и укрепляется новыми кольцами. При переломе костей голени без смещения отломков в верхней трети накладывается циркулярная гипсовая повязка со стопой до верхней трети бедра. Сроки иммобилизации составляют от 3 до 5 недель, в зависимости от возраста ребенка. При переломах костей голени со смещением отломков производится одномоментное закрытое вправление или применяется система постоянного скелетного вытяжения.
Предпочтительнее общее обезболивание. Выбор метода лечения зависит от характера излома большеберцовой кости и степени смещения отломков. При поперечных переломах большеберцовой кости недопустимо оставлять смещения на весь ее поперечник с захождением отломков по длине, ширине и периферии. У детей любого возраста смещения под углом, открытым кпереди и кнаружи, считаются особенно неблагоприятными. Лишь при анатомически правильном стоянии отломков большеберцовой кости или при смещениях, не превышающих допустимые, можно рассчитывать на сращение в оптимальные сроки, без отрицательных последствий. Смещение отломков большеберцовой кости по длине более 0,5—1,0см косвенно может указывать и на перелом или вывих малоберцовой кости в верхней трети, сопутствующее повреждение надкостницы в зоне перелома большеберцовой кости или на нарушение целости межкостной мембраны голени с явлениями подвывиха головки малоберцовой кости и возможным дополнительным вторичным смещением отломков при лечении гипсовой повязкой.
Техника закрытого одномоментного вправления изолированных поперечных переломов большеберцовой кости со смещением отломков. Положение больного — на спине. Голень сгибается в коленном суставе до 50—70° для расслабления трехглавой мышцы голени, стопе
придается положение подошвенного сгибания. Производится тракция по оси голени и одновременно устраняется ротация и смещение отломков по длине. Затем встречным давлением на центральный и периферический отломки устраняются смещения по ширине и под углом во фронтальной и сагиттальной плоскостях. При поперечных, поперечно-зубчатых метафизарных переломах обеих костей голени в дистальном отделе с болыцим смещением отломков, и особенно с боковой краевой компрессией, репозицию целесообразнее осуществлять методом перегиба, переводя во время тракции смещения отломков по длине в угловое.
Одновременно устраняется смещение по ширине, в последнюю очередь восстанавливается продольная ось голени. В таких случаях надкостница чаще повреждается не на всем протяжении и ее следует щадить во время сопоставления отломков. После репозиции временно стопе придается эквиноварусное положение, обеспечивающее более плотный контакт отломков в репонированном состоянии. При рентгенологическом подтверждении правильности положения отломков иммобилизация конечности осуществляется лонгетно-кольцевой гипсовой повязкой со стопой на срок 4—5 недель.
Техника наложения лонгетно-кольцевой гипсовой повязки. Первоначально накладывается U-образная гипсовая лонгета, проходящая под продольным сводом стопы и по боковым поверхностям голени. Спиральными турами марлевого бинта, начиная от дистального отдела голени и поднимаясь в проксимальном направлении, шина плотно прибинтовывается к голени и тщательно моделируется. После затвердения гипса марлевый бинт в обратном направлении снимается, а гипсовая шина двумя гипсовыми кольцами фиксируется к голени. В заключение у краев повязки мягкая прокладка отворачивается и закрепляется гипсовым бинтом. Через 8—10 дней после спадения отека производится контрольная рентгенография, при подтверждении правильного стояния отломков кольца рассекаются и снимаются, при необходимости устраняются осевые остаточные смещения. При плотном прилегании к голени гипсовая шина снова закрепляется циркулярными турами гипсового бинта в виде колец.
После этого больной выписывается на амбулаторное лечение с рекомендацией ходить с костылями, без нагрузки на поврежденную ногу. Общие сроки иммобилизации у детей до 10 лет — 4 недели, старше 10 лет — до 5—6 недель. Дозированная нагрузка на поврежденную конечность разрешается через 3— 4 недели после травмы. У 29,0 % стационарных больных в качестве первичного метода лечения применялось одномоментное закрытое вправление и последующая гипсовая иммобилизация. В случаях, если контрольная рентгенография не подтверждает сопоставление отломков или возникает вторичное их смещение, показано лечение методом постоянного скелетного вытяжения. Лечение скелетным вытяжением показано также при косых, винтообразных и оскольчатых переломах обеих костей голени со значительным смещением отломков.
Скелетное вытяжение показано также в случаях несвежих переломов со смещением отломков, при вторичном их смещении, а также при открытых переломах после первичной хирургической обработки. Спицу предпочтительнее проводить через дистальный метафиз обеих костей голени, отступив на 1,5—2 см проксимальнее ростковой зоны. При низких переломах голени или при наличии раневой поверхности в дистальном отделе голени спица проводится через пяточную кость. Первоначальный груз по оси голени 2—3 кг, при этом учитывается возраст пациента, величина смещения отломков, давность перелома и т. д. Через каждые 3—4 часа, без специального обезболивания, по 250—500 г груз доводится до вправляющего (4—5 кг), с помощью которого устраняется смещение отломков по длине. При этом клинически определяется одинаковая длина голеней с обеих сторон.
Производится рентгенологический контроль передвижным рентген-аппаратом. После ликвидации смещения по длине устраняются смещения по ширине и под углом боковыми вправляющими петлями с грузом 1—2кг. Через 1—2 дня производится рентгенконтроль. При достигнутом сопоставлении отломков груз на скелетной тяге постепенно уменьшается и доводится до удерживающего (сумма первоначального и максимального груза делится пополам). По истечении 2—3 недель при наличии признаков первоначальной костной мозоли непосредственно на койке при сохранении системы скелетного вытяжения накладывается лонгетно-кольцевая гипсовая повязка. После рентгенологического подтверждения правильности стояния костных отломков спица удаляется и больной выписывается. Перед выпиской из стационара ребенок обучается стоянию и ходьбе на костылях без нагрузки на поврежденную ногу. Через 2—3 недели после снятия гипсовой повязки производится клинический и рентгенологический контроль.
При благоприятном течении процессов консолидации назначаются дозированная нагрузка, массаж, теплые ванночки, ЛФК по II—III периоду. У 68,0 % наших больных применялось скелетное вытяжение, чаще как самостоятельный метод, реже как вспомогательный, в основном при косых и винтообразных переломах. У детей дошкольного возраста лечение завершается без гипсовой повязки на клеевом вытяжении. В последнее время нами проводится усовершенствование лечения переломов голени в направлении большей функциональности, сокращения или исключения стационарного периода. Это достигается фиксацией поврежденного сегмента, а не всей конечности, тщательным моделированием гипсовополимерных повязок в биомеханически важных зонах — мыщелков голени, бугристости болыпеберцовой кости и лодыжек. Продольная лонгета, идущая по бокам через свод стопы, делается из полимерного материала (разогретого в воде до 70° поливика), а кольца — гипсовые. Коленный и голеностопный суставы оставляются свободными для движений. Пациент, в основном, лечится амбулаторно.
Со второго дня назначают активные движения в коленном и голеностопном суставах, при поперечных и поперечно-зубчатых переломах разрешается стояние с дозированной нагрузкой на поврежденную конечность. Со второй недели после травмы дозированная нагрузка
увеличивается в зависимости от возраста ребенка, характера перелома и от степени опасности вторичного смещения отломков. При поперечных и поперечно-зубчатых переломах повязка-ортез накладывается тотчас после одномоментной репозиции отломков. При переломах с косой и винтообразной плоскостью излома сопоставление и первоначальное удержание фрагментов производят с помощью постоянного скелетного вытяжения. По истечении 2—3 недель, когда стояние отломков стабилизировалось, не снимая вытяжения, непосредственно на койке накладывают повязку-ортез.
После ее затвердения систему вытяжения демонтируют, а вгипсованную спицу извлекают, убедившись в хорошем положении отломков. Общие сроки реабилитации и выздоровления детей, леченных функциональным методом, несколько сокращаются, дети намного раньше получают возможность посещать школу. Открытое вправление отломков при переломах костей голени у детей находит применение в исключительно редких случаях, при значительной мышечной интерпозиции или выраженной ротации крупных костных отломков, особенно внедрившихся между основными фрагментами и перекрывающих костно-мозговые каналы. Фиксация вправленных костных отломков предпочтительна с помощью спиц по Грайфенштейнеру, Илизарову теми же стержневыми аппаратами системы СКИД.


Чрескостный остеосинтез также является методом выбора при двойных, тройных и оскольчатых переломах. При неправильно срастающихся и неправильно сросшихся переломах костей голени у детей показана закрытая или полузакрытая остеоклазия, коррекция и стабилизация костных фрагментов с помощью аппаратов внешней фиксации на спицевой или стержневой основе. Всего лишь у 18 детей с закрытыми диафизарными переломами костей голени по первичным и вторичным показаниям нами предпринималось открытое вправление или разъединение с коррекцией и стабилизацией фрагментов аппаратами внешней фиксации.
Большинство ошибок и осложнений при переломах костей голени бывает связано с неправильным выбором способа репозиции. Устранению должны подлежать все виды смещения отломков, особенно угловые и ротационные. Опыт показывает, что оставленные как допустимые смещения у детей часто превращаются в недопустимые, ввиду известной активности детей и нарушения качества иммобилизации. Голень в топографо-анатомическом, бактериологическом и многих других отношениях — особая локализация, где всегда нежелательно обнажать костные отломки при закрытых переломах. После наложения гипсовой повязки в первые дни очень важен внимательный клинический контроль за конечностью. В свежих случаях, при наличии большой отечности тканей, независимо от характера перелома и положения костных отломков циркулярная гипсовая повязка противопоказана. Предпочтительно первоначальное наложение глубокой задней гипсовой шины, а при косых, винтообразных и оскольчатых переломах методом выбора является система постоянного скелетного вытяжения или аппарат внешней фиксации.
При переломах одной большеберцовой кости спица вводится только в нее, а при переломах обеих костей спица должна проводиться через дистальные метафизы той и другой кости для сохранения их нормальных взаимоотношений в нижнем межберцовом суставе. При правильном выборе первичного способа репозиции и иммобилизации прогноз при диафизарных переломах костей голени у детей бывает, как правило, благоприятным. Упоминаемые в литературе . неблагоприятные исходы обусловлены неполным устранением первичных или вторичных смещений. При изолированных переломах большеберцовой кости у детей особенно внимательным нужно быть к имеющим склонность к рецидиву боковым и угловым смещениям. Оставшимся смещениям по ширине при целой малоберцовой кости всегда сопутствуют определенной величины смещения под углом, иначе нарушается соосность всей голени.
Сочетания оставшихся боковых и угловых смещений со временем не поддаются самокоррекции и в процессе роста не исправляются. Способ ность к перестройке костной мозоли имеет свои пределы и на нее не следует рассчитывать. При неустраненном вторичном смещении отломков, степень которого превышает пластические возможности детского организма, деформация конечности остается стойкой. А стойкие боковые и угловые деформации голени сказываются на формировании голеностопного сустава и последующих функциональных свойствах всей конечности. Опора на искривленную во фронтальной плоскости голень свыше 10—15° способствует прогрессированию деформации и приводит к неправильной нагрузке, на таранную кость, раннему деформирующему артрозу.
Читайте также:


