Гематурия при инфекции мочевых путей
Выделительная система человека реагирует на каждое заболевание в организме, так как биологические и химические токсины, как правило, выводятся почками. Патологический процесс, локализованный непосредственно в почках, может способствовать увеличению проницаемости мембраны почечных клубочков, вследствие этого просачиваются форменные элементы крови. Состояние, которое проявляется наличием эритроцитов в моче, носит название гематурия. Что это такое? Каковы причины такого явления? Какое требуется лечение? Эти и другие вопросы рассмотрим в статье.
Виды гематурии
Исходя из причины возникновения, гематурия (симптомы патологии будут описаны ниже) подразделяется на:
- экстраренальную, не связанную с травмой или недугом почки;
- ренальную, развивающуюся вследствие почечной патологии;
- постренальную, которая возникает, если поражены мочевыводящие пути и мочевой пузырь.
Если обнаруживается в моче достаточно большое количество крови и сама моча приобретает красноватый оттенок, то имеет место макргематурия.
Если эритроциты присутствуют в моче в небольшом количестве и цвет мочи остается неизменным, говорят о микрогематурии.
Исходя из того, в какой из порций мочи присутствует кровь, может быть диагностирована начальная гематурия (в 1-й порции), тотальная (во всех 3 порциях), конечная (в последней порции). Такое разделение дает возможность определить, в каком уровне мочевыделительной системы развивается патологический процесс: чем поражение выше, тем позднее в моче появляются эритроциты.
При изолированном мочевом синдроме нередко сочетаются протеинурия и гематурия. Протеинурия — это состояние, для которого характерно появление белка в моче. Повышенное количество белка в моче является наиболее частым признаком урологических заболеваний.
Синдром гематурии
Такая патология может сопровождаться болевыми ощущениями в уретре и мочевом пузыре при мочеиспускании или же предшествовать ему. Иногда боль носит постоянный неутихающий характер.
Боль в области поясницы, в боку, под лопаткой может свидетельствовать о воспалении почки, травме, нефроптозе (опущении почки).
Общими признаками кровопотери является тотальная гематурия, симптомы в этом случае — бледность, слабость, жажда, головокружение.
Может выделяться песок, конкременты, что указывает на мочекаменную болезнь. В случае выделения цилиндров (продолговатых сгустков) желтого или бурого цвета можно говорить о поражении (воспалительном или травматическом) паренхимы почек.
Кожные покровы желтого, зеленоватого оттенков свидетельствуют о недостаточной функции желчного пузыря, печени, гемолизе, разрушении эритроцитов.
Острое или продолжительное хроническое кровотечение в мочевыделительной системе, при котором в короткие сроки образуется крупный сгусток крови, перекрывающий вход в уретру, приводит к невозможности опорожнения мочевого пузыря. Также выход мочи может быть перекрыт крупным камнем.
Почему развивается данное состояние?
Если выявлена гематурия, причины такого явления могут быть различными. Чаще всего развивается патология при опухолях, воспалительных заболеваниях, травмах мочевыводящих путей, мочекаменной болезни, гломерулонефрите, туберкулезе почек, нарушении свертываемости крови.
В норме гематурия наблюдается крайне редко. Относительно доброкачественное состояние, при котором диагностируется микрогематурия, — это заболевание тонких базальных мембран клубочка. Чаще всего у родственников таких пациентов также выявляются случаи данного недуга. Микрогематурия имеет изолированный характер, и развития почечной недостаточности не происходит.
Микрогематурия может возникать после бега или длительной ходьбы. После прекращения физической активности эритроциты исчезают. С чем связано развитие такого явления, на сегодняшний день точно не установлено.
Макрогематурия никогда не обнаруживается у здоровых людей. Данное состояние, как правило, свидетельствует о тяжелом поражении мочевых путей или почечной ткани.
Почему может возникнуть непочечная гематурия? Причины такого явления связаны с нарушением целостности слизистой мочевыводящих путей. Предшествуют данному повреждению опухолевые, воспалительные поражения или травмы, которые нередко сопровождаются изъязвлением. Гематурия мочевого пузыря является результатом камнеобразования или пассажа камня по мочеточникам, мочеиспускательному каналу, мочевому пузырю. Передозировка антикоагулянтами может вызвать кровотечение из слизистой мочевых путей.
Почечная гематурия развивается вследствие деструктивных процессов в тканях почек, нарушения венозного оттока, а также некротизирующего васкулита. Клубочковая гематурия связана с иммуновоспалительным повреждением базальной мембраны клубочка или ее врожденными аномалиями. Кроме этого, гематурия почки возникает при воспалительных и токсических поражениях канальцев. Также патология может развиться вследствие усиленной почечной внутрисосудистой коагуляции.
Итак, гематурия — что это такое и в результате чего развивается? Такое состояние может возникнуть по причине патологии различных отделов мочевыделительной системы.
- Инородное тело в уретре.
- Травма уретры.
- Опухоль мочеиспускательного канала. Раковое заболевание уретры встречается достаточно редко и часто сопровождается уретроррагией — появлением крови из мочеиспускательного канала между мочеиспусканиями.
- Воспаление мочеиспускательного канала (уретрит).

Верхний отдел мочевыводящих путей:
- Проникающее ранение, тупая травма.
- Камни в почках. Часто причиной гематурии выступает мочекаменная болезнь. В почечных сосочках формируется отложение солей, в результате чего в дренажной системе почек образуются камни. Почечные камни могут никак себя не проявлять, но при раздражении или воспалении слизистой мочевыводящих путей появляется кровь в моче.
- Опухоль почек. Тревожным признаком рака почки являются червеобразные сгустки крови в моче. Кровь может появиться и вследствие доброкачественных опухолей.
- Инфекции.
- Врожденные нарушения (киста в почках).
- Нарушения свертываемости крови (гемофилия, серповидно-клеточная анемия, лейкемия).
- Тромбоз почечной вены, почечная эмболия.
- Заболевания почек: гломерулонефрит (в этом случае кровь в моче можно выявить только при помощи микроскопа), пиелонефрит (при таком недуге кровь в моче может не сопровождаться болевым приступом, но чаще для такого заболевания характерны лихорадка, боль в пояснице, возможно заражение крови).
- Травма.
- Восходящая инфекция.
- Образование камня в мочеточнике.
- Опухолевое заболевание мочеточника.
Нижний отдел мочевыводящих путей:
Диагностика
Выше мы разобрали симптомы и причины такого явления, как гематурия, что это такое нам известно. Теперь давайте обсудим методы диагностики данной патологии. Для того чтобы выявить гематурию, требуется провести исследование мочи в лабораторных условиях. Следует учитывать, что цвет мочи не всегда указывает на наличие крови. Моча может приобрести грязно-розовый или светло-красный оттенок вследствие употребления определенных продуктов.
Исследование по методу Нечипоренко
Собирают первую утреннюю мочу (около 150 мл). Перед процедурой сбора в обязательном порядке проводят утренний туалет половых органов. Тара для сбора должна быть стерильной. Доставить в лабораторию материал для исследования необходимо в течение 2 часов.
Исследование суточного объема мочи
Мочу для анализа начинают собирать со второго утреннего мочеиспускания и заканчивают на следующий день первым утренним мочеиспусканием. В течение суток мочу собирают в одну емкость, после фиксируют полученный объем, хорошо перемешивают и часть (150 мл) отливают в отдельную емкость. В процессе сбора мочи следует соблюдать гигиену. Для того чтобы материал лучше сохранился, применяют специальный консервант.
Дополнительные методы исследования
Также проводят микроскопию осадка для определения количества эритроцитов в поле зрения. Определить, поражены ли канальцы и клубочки, можно при помощи проведения фазово-контрастной микроскопии осадка мочи.
Дифференциальная диагностика предполагает проведение УЗИ органов малого таза и почек, цистоскопии с биопсией, экстреторной урографии, ретроградной ренографии, биопсии почек, исследования яичек и простаты, посева мочи на питательной среде (определение бактериальной инфекции), компьютерной томографии и рентгена (обнаружение инородного тела).

Гематурия: лечение патологии
Гематурия — это симптом, поэтому терапия данного явления должна осуществляться в комплексе с лечением основного недуга.
Если в мочеточнике или уретре обнаружен конкремент, назначают применение спазмолитиков и тепловые процедуры, которые облегчат его отхождение. Если самостоятельно камень выйти не может, проводят оперативное или цистоскопическое извлечение.
При травмах почки с разрывом тканей и образованием гематом необходимо экстренное хирургическое вмешательство.
В случае сочетания гематурии и протеинурии назначаются кортикостероиды.
Если диагностирована хроническая гематурия, лечение предполагает использование препаратов железа и витаминов группы В.
Если патология у ребенка
Гематурия у детей чаще всего связана с поражением паренхимы почки. В младенческом возрасте, через короткое время после рождения, проявляют себя врожденные пороки: наличие кисты, губчатая почка и т. д. В профилактическое обследование ребенка обязательно должен входить анализ мочи.
Хронические почечные кровотечения у ребенка могут быть спровоцированы туберкулезной инфекцией, которая протекает агрессивно в раннем детстве. Вследствие наследственных заболеваний свертывающей системы крови возникают множественные кровоизлияния и гематурии, в этом случае сопутствуют гематомы и телеангиоэктазии. Ребенок может получить травму при падении. Если гематурия имеется у кровных родственников без ущерба для здоровья, у малыша не исключена доброкачественная семейная гематурия, связано такое явление с особенностью строения почки.
Родителям следует быть предельно внимательными. Беспокойство ребенка должно их насторожить, так может проявляться болевой синдром. Также следует обратить внимание на высокую температуру тела и задержку мочеиспускания.
Гематурия у детей может возникнуть вследствие стрептококковой инфекции, которая поражает почечную паренхиму. Вирусное заболевание верхних дыхательных путей провоцирует IgA-нефропатию. Чаще всего патология имеет доброкачественный характер, и развития хронической почечной недостаточности не происходит. Злокачественное течение заболевания проявляется повышенным артериальным давлением, протеинурией, макрогематурией.

Гематурия при беременности
Чаще всего гематурия у женщин в период вынашивания ребенка возникает во 2-3-м триместре. Плод постоянно растет, мочеточники пережимаются маткой — это негативно сказывается на функции почек. Следствием застоя мочи в лоханках может стать образование камней, которые повреждают эпителий и вызывают кровотечение. Вероятность развития гематурии резко возрастает, если до беременности женщина страдала воспалением почек или у нее имеется хроническая почечная недостаточность. Очень важно не спутать маточное кровотечение и кровотечение из мочевыводящих путей. Так как в первом случае угрожает серьезная опасность как матери, так и плоду. Во время вынашивания малыша активизируется свертывающая система крови и для ее коррекции назначают прием специальных препаратов. Гематурия у женщин во время беременности может быть вызвана приемом антикоагулянтов, и для того чтобы купировать кровотечение, бывает достаточно их отменить.

Заключение
Урологические болезни при отсутствии адекватного лечения могут спровоцировать рак, различные воспалительные заболевания, многочисленные осложнения. В некоторых случаях единственным симптомом патологии мочевыделительной системы является гематурия. Что это такое, вы узнали из данной статьи. Не оставляйте данное явление без внимания и при его обнаружении незамедлительно обращайтесь к врачу. Только так вы сохраните свое здоровье, а в некоторых случаях и жизнь. Берегите себя!
Краткая характеристика заболевания

Под гематурией принято понимать присутствие крови (эритроцитов) в моче человека. В зависимости от интенсивности процесса, выделяются микроскопическая и макроскопическая гематурия. В первом случае эритроциты обнаруживаются только под микроскопом. Обычно это происходит во время исследования плановых анализов. При макрогематурии болезнь выявляется по четко видимому изменению цвета мочи и требует немедленной консультации у специалиста.
В настоящее время кровь в моче периодически возникает у 15-21% взрослых мужчин и женщин. У многих пациентов долго не удается выявить истинную причину заболевания, без чего лечение не имеет никакого смысла, поскольку сама по себе гематурия – это лишь следствие воспалительных или иных неблагоприятных процессов, протекающих в почках, мочевом пузыре, мочеточнике, простате и уретре.
В ряде случаев гематурия, причинами которой являются особенности организма конкретного пациента, не доставляет никаких проблем, и человек может прожить с ней всю оставшуюся жизнь. Такая незначительная форма болезни выявляется у 9-10% людей, обратившихся с жалобами на кровь в моче. Тем не менее, 90% оставшихся больных серьезно страдают от гематурии и нуждаются в адекватном комплексном лечении.
Гематурия – причины заболевания
- болезни почек и инфекции мочевых путей;
- злокачественные новообразования;
- доброкачественная гипреплазия предстательной железы;
- механические повреждения мочевого пузыря;
- повышенный радиационный фон;
- простатит;
- злоупотребление алкогольными напитками и курением;
- значительные физические нагрузки;
- острые воспалительные процессы, затрагивающие мочеполовую систему.
Симптомы гематурии и методы диагностики заболевания
Чаще всего гематурия проявляет себя нарушениями мочеиспускания (внезапные позывы, болезненность процесса, повышенная частота) и изменением цвета мочи. Эти признаки свидетельствуют о наличии воспалительных процессов в мочевом пузыре, мочеиспускательном канале или предстательной железе. Заметим, что даже если пациенту поставлен точный диагноз - гематурия, лечение проводится только после полного обследования человека, поскольку главная задача врача в этом случае – обнаружить причину появления крови в моче.
Выявить инфекционные процессы помогает бактериологическое исследование мочи. Гематурия, признаки которой проявляются в виде раздражительной симптоматики мочеиспускания, свидетельствует о наличии карциномы мочевого пузыря. Для постановки более точного диагноза необходимо провести цитологическое исследование жидкости, полученной в результате промывания мочевого пузыря изотоническим раствором натрия хлорида. Такая же методика используется и в ситуациях, когда кровь в моче позволяет предположить наличие рака мочевого пузыря.
Уменьшение толщины струи мочи, неопределенность позывов и неполное опорожнение мочевого пузыря – это симптомы поражения нижнего участка мочевого тракта. Если гематурия сопровождается болями в боковых отделах живота, то наиболее вероятные источники кровотечения – это мочеточник или почки. Кровь в моче, возникающая на фоне лихорадки, позволяет диагностировать наличие опухоли или инфекции почек.
Гематурия – лечение заболевания

При макро-форме болезни пациенту требуется обратиться к лечащему врачу и пройти полное обследование для определения причины заболевания. Если же гематурия проявляет себя внезапно и сопровождается значительной потерей крови, то больному необходимо вводить кровеостанавливающие препараты и средства, повышающие свертываемость крови. Одновременно с этим проводится обследование организма на предмет инфекций и воспалительных процессов.
Выше мы уже упоминали о том, что вне зависимости от того, как проявляет себя гематурия, лечение должно проводиться только после всестороннего обследования и сдачи необходимых анализов. В противном случае, лечебные процедуры дадут лишь кратковременный эффект, ничтожный без устранения причины болезни. Впрочем, сильно пугаться в том случае, если у вас нашли кровь в моче, - не стоит, поскольку этот факт сам по себе никоим образом не свидетельствует о серьезности заболевания.
Лечение гематурии народными средствами
- залейте кору или корень барбарисы 1 стаканом кипятка и проварите смесь в течение 20 минут. Пить отвар необходимо 2-3 раза в день по 3 ст. ложки;
- залейте 20 г. корней ежевики 0,5 стакана красного вина и подержите на медленном огне в течение 10-15 минут. Употреблять отвар следует 3 раза в день по 2 ст. ложки;
- справиться с гематурией поможет и порошок листьев толокнянки. Смешайте его в равных пропорциях с сахарной пудрой и принимайте каждый 4 часа по 1 ч. ложке.
Видео с YouTube по теме статьи:
| Источник гематурии | Патологическое состояние | Механизм |
| Почки | Острый гломерулонефрит | Нарушение целостности клубочков, нарушение проницаемости капилляров |
| Нефропатии | Интерстициальное повреждение, внутрисосудистая коагуляция | |
| Мочекаменная болезнь, травма | Повреждение сосудов | |
| Туберкулез | Некроз почечных сосочков | |
| Гипернефрома | Инвазивный рост опухоли | |
| Нефроптоз | Почечная венная гипертензия | |
| Крупные сосуды почек | Тромбоз почечных вен, тромбоэмболия почечной артерии | Нарушение венозного оттока, инфаркт почки, форникальное кровотечение |
| Мочеточник | Мочекаменная болезнь | Повреждение сосудов |
| Мочевой пузырь | Цистит | Воспаление, артериит |
| Папиллома, рак | Деструкция сосудов | |
| Уретра | Уретрит | Воспаление, артериит |
| Простата | Аденома предстательной железы | Обструкция мочевого тракта |
| Рак | Инвазивный рост опухоли |
Для дифференциальной диагностики эритроцитов, грибов и оксалатов используют 30% уксусную кислоту и окраску осадка мочи по Романовскому. При добавлении уксусной кислоты: эритроциты лизируются, а оксалаты и споры гриба остаются без изменений. При окраске осадка мочи по Романовскому выявляются оксифильные эритроциты и голубые грибы и оксалаты.
Лейкоциты
Моча здоровых людей при микроскопии на большом увеличении (окуляр х10, объектив х40) в поле зрения микроскопа содержит до 2-4 лейкоцитов представленные нейтрофилами (0-3-4 в п/з – у женщин и 0-2 в п/з – у мужчин). При подсчете клеточных элементов по Нечипоренко количество лейкоцитов в норме составляет 2000 в 1 мл. В сутки с мочой здоровый человек выделяет до 2000000 лейкоцитов (метод Каковского-Аддиса).
Выделение с мочой лейкоцитов в количестве, превышающем норму, или увеличение числа лейкоцитов более 4000 в 1 мл мочи носит название лейкоцитурия (цв. вкл. рис.ІІ.1.32). При выраженной лейкоцитурии клетки могут образовывать скопления. Если моча мутная, а количество лейкоцитов в препарате не поддается подсчету, т.е. лейкоциты густо покрывают все поля зрения, используется термин массивная лейкоцитурия или пиурия (цв. вкл. рис.33). Пиурией также обозначают макроскопически обнаруживаемое наличие гноя в моче с диффузным помутнением (наличие комочков, хлопьев), не исчезающим после подогревания и добавления нескольких капель 10% уксусной кислоты. В такой моче подсчет клеточных элементов даже в камере Горяева невозможен. Умеренная лейкоцитурия может быть оценена количественно в стандартном объеме (в 1 мл мочи – по методу Нечипоренко или за сутки – по методу Каковского-Аддиса).
Лейкоцитурия является одним из наиболее информативных признаков острых и хронических заболневаний почек и мочевого пузыря (цистита, пиелонефрита, гломерулонефрита), сопровождает почечно-каменную болезнь, простатит и другие заболевания мочевыделительной системы. Выраженная пиурия наблюдается при инфицированном гидронефрозе, гнойном пиелонефрите; незначительная или умеренная – в перваые дни острого гломерулонефрита, нередко обнаруживается при амилоидозе почек, диабетической нефропатии, нефротическом синдроме различной этиологии.
Лейкоциты под микроскопом выглядят как круглые клетки, в 2-4 раза большие, чем эритроциты. В гранулоцитах хорошо заметна зернистость. Нормой считают наличие 1-4 лейкоцитов в поле зрения.
При выраженной лейкоцитурии клетки могут образовывать скопления. Если исследуется свежевыделенная моча лейкоциты в камере горяева можно дифференцировать на нейтрофилы, лимфоциты и эозинофилы.
Количественные методы позволяют более точно определить наличие и степень лейкоцитурии (особенно умеренной, минимальной и скрытой), ее динамику, например при антибактериальной терапии.
Нейтрофилы в нативном препарате на большом увеличении крупнее эритроцитов, округлой формы с зернистой цитоплазмой и сегментированным ядром (цв. вкл. рис.35). В зависимости от реакции и концентрации мочи они имеют различный вид:
– в слабокислой моче (рН 5-6) нейтрофилы зернистые, круглые, бесцветные, их ядра состоят из нескольких сегментов;
– в слабокислой моче (рН 5-6) с высокой относительной плотностью (1,025-1,030) нейтрофилы имеют вид круглых светло-серых и мелкозернистых клеток. Ядра клеток из-за плотно расположенной зернистости не просматриваются;
– в кислой моче (рН 3-4) нейтрофилы сморщиваются и становятся стекловидными;
– в щелочной моче (рН 8-9) нейтрофилы теряют зернистость и контуры, набухают и становятся больших размеров;
– в резко щелочной моче (рН 7-8) с низкой относительной плотностью (1,005-1,008) нейтрофилы разрушаются, образуя тягучую, слизистую массу осадка.
Лимфоциты в нативном препарате несколько больше эритроцитов, правильной круглой формы, бесцветные, не содержащие в цитоплазме зернистости, с округлым, занимающим большую часть клетки ядром. Лимфоциты в моче встречаются при гломерулонефритах, опухолях, туберкулезе почек, поздних стадиях лимфолейкоза вследствие лейкозной инфильтрации почек.
Эозинофилы могут быть обнаружены в нативном препарату уже при малом увеличении – эозинофильная зернистость резко преломляет свет и на фоне нейтрофилов и лимфоцитов выглядят более темными, коричневыми, а при большом увеличении в их цитоплазме видна обильная, равномерная, сферическая зернистость зеленовато-желтоватого цвета (цв .вкл. рис. 34).
Эозинофилы встречаются в моче при сенсибилизации организма при глистных инвазиях и хронических заболеваниях почек – пиелонефритах (неспецифических и туберкулезном), пиелоцистите, и имеет значение не только для диагностики, но и для тактики лечения.
Диагностическое значение лейкоцитурии.
· Лейкоцитурия или пиурия свидетельствует о воспалительных процессах в почках или мочевыводящих путях (туберкулез почек, пиелит, цистит, пиелонефрит и др.)
· Пиурия, сочетающаяся с бактериурией, свидетельствует об инфекционно-воспалительном процессе в почках или мочевыводящей системе.
· Моча, содержащая большое количество лейкоцитов и бактерий, обычно имеет рН 8-9 и характерна для цистита.
· Лейкоцитурия наблюдается при инфекционных заболеваниях (инфекционный гепатит) – в моче, содержащей билирубин, лейкоциты погибают и окрашиваются в ярко-желтый цвет.
· Стойкая лейкоцитурия при рН 5,0-5,5 дает подозрение на туберкулез почек.
· Обнаружение лимфоцитов в моче у больных с пересаженной почкой служит указанием на отторжение трансплантанта.
· При попадании лейкоцитов в мочу из гнойников рядом расположенных органов наблюдается ложная лейкоцитурия.
· Умеренная лейкоцитурия может быть асептической:
– при подостром течении и (или) обострении хронического гломерулонефрита особенно с нефротическим компонентом (до 30-40 лейкоцитов в п/з без бактериурии (отрицательные результаты посевов);
– волчаночный нефрит, хронический гломерулонефрит – характерно увеличение лимфоцитов (до 20 % и более в лейкоцитарной формуле мочи);
– атопическая форма нефрита и лекарственный интерстициальнынефрит (в моче появляются эозинофилы);
– хронический миелолейкоз (можно обнаружить молодые формы гранулоцитов – миелоциты, метамиелоциты, бласты).
При микроскопическом исследовании осадка мочи возможна топическая диагностика воспалительного процесса в почках и мочевыводящих путях. О происхождении лейкоцитов из почек свидетельствует одновременное нахождение в осадке мочи лейкоцитарных и зернистых цилиндров.
Топической диагностике лейкоцитурии помогает проведение 3-стаканной пробы: больной собирает мочу, не прерывая мочеиспускания, последовательно в 3 стакана. Обнаружение лейкоцитов в первой порции мочи свидетельствует о воспалении уретры. Если в осадках мочи лейкоциты содержатся равномерно во всех трех порциях, источник воспаления – почка, лоханка или мочеточник. Если у больного цистит, то больше всего лейкоцитов будет в последней порции.
При цистите осадок мочи обычно большой гнойный, вязкий, тягучий, состоящий из дегенеративных нейтрофилов, в осадке обнаруживаются также трипельфосфаты, аморфные фосфаты, нейтральная фосфорнокислая известь, бактерии; реакция мочи щелочная или резко щелочная – рН 8-10 .
При воспалении почек лейкоцитарный осадок рыхлый, реакция мочи кислая – рН 5-6. При пиелонефрите на фоне большого количества лейкоцитов (пиурия) обнаруживаются лейкоцитарные цилиндры, зернистые цилиндры из разрушенных нейтрофилов, а также гиалиновые цилиндры с наложением нейтрофилов, клетки переходного эпителия, относящегося к этой части мочевыводящих путей.
При остром гломерулонефрите лейкоцитов обычно немного (15-20 в п/з), при хроническом гломерулонефрите лейкоцитов еще меньше и они представлены преимущественно лимфоцитами. Умеренная лейкоцитурия характерна для гломерулонефрита, интерстициального нефрита.
Цилиндры
Мочевые цилиндры – это белковые или клеточные образования канальцевого происхождения, представляют собой белковые слепки почечных канальцев, образующиеся из гликозоаминогликана Тамма – Хорсфалла (гиалина), который секретируется почечным эпителием дистальных канальцев. Гиалин является основой всех цилиндров и в норме выделяется с мочой в растворенном виде.
Для образования белковых цилиндров необходимы следующие условия: наличие белка в моче; кислая среда (рН 4,5-5,3), определенное соотношение осаждающих и осаждаемых коллоидов, нарушение эпителиальной поверхности канальцев, замедление скорости движения первичной мочи по канальцам (спазм или парез канальцев).
Если в канальцах при патологии почки создаются все перечисленные условия, весь белок, профильтрованный через патологический почечный фильтр и растворенный в первичной моче, коагулирует в канальцах с образованием цилиндров. Развивается синдром цилиндрурии, при котором практически весь растворенный в моче белок идет на образование цилиндров и только его незначительная часть остается в растворенном состоянии.
Если же при наличии высокой концентрации растворенного в моче белка в канальцах отсутствуют вышеперечисленные условия для образования цилиндров, наблюдается противоположная картина: на фоне резкого увеличения количества растворенного белка в выделенной моче практически отсутствуют цилиндры.
Количество белка, выделяемого здоровым человеком за сутки с мочой, составляет около 150 мг. Он состоит из альбумина, IgG, IgA, легких цепей и белка Тамма-Хорсфалла.
В норме у здорового человека количество цилиндров в 1 мл мочи составляет 20 (метод Нечипоренко), а за сутки здоровый человек с мочой выделяет до 20.000 гиалиновых цилиндров (метод Каковского-Аддиса).
Единичные гиалиновые цилиндры можно обнаружить у здоровых лиц во время резкой дегидратации организма, после больших физических нагрузок, при работе в горячих цехах, в условиях жаркого климата, при употреблении большого количества белковой пищи, за счет замедления тока мочи по дистальному канальцу, увеличенияя осмолярности и концентрации активных водородных ионов (при снижении pH мочи).
При развитии патологического состояния могут образоваться различные цилиндры: истинные – гиалиновые, зернистые, восковидные, эпителиальные, эритроцитарные, лейкоцитарные и ложные – образования цилиндрической формы органического или неорганического происхождения (гиалиново-капельные, жировые, пигментные, цилиндроиды, уртикарные нити).
Виды цилиндров(рис. 15, цв.вкл.ІІ. 3-4):
Гиалиновые– часто встречающиеся цилиндры. Их наличие может указывать на острые и хронические заболевания почек. Иногда гиалиновые цилиндры можно обнаружить у людей без патологии мочевыделительной системы, например, в случаях длительного пребывания в вертикальном положении, при переохлаждении или перегреве, при тяжелой физической нагрузке.
Зернистые цилиндры образуются в результате разрушения клеток почечных канальцев. Появляются в моче при тяжелых поражениях почек.
Восковидные цилиндры появляются при хронических поражениях почек, нефротическом синдроме.
Эпителиальные цилиндры. Их появление свидетельствует о тяжелых дегенеративных изменениях в почках.
Эритроцитарные — свидетельствуют о почечном происхождении гематурии (при остром и хроническом гломерулонефрите, раке почки, форникальном кровотечении и т.д.).
Лейкоцитарные цилиндрыобразуются при выраженной лейкоцитурии (пиурии) у больных с острым пиелонефритом.
Пигментные цилиндрыобразуются при различных видах гемоглобинурии (переливание несовместимой крови, воздействие токсических веществ), обнаруживаются цилиндры бурой окраски, состоящие из кровяных пигментов.
Фибринные цилиндры характерны для геморрагической лихорадки с почечным синдромом и появляются обычно на пике заболевания, по мере выздоровления их количество увеличивается.
Цилиндроиды — нити слизи, округленные с одного конца и удлиненные с другого. Они нередко встречаются в моче в конце нефротического процесса.
Псевдоцилиндры образуются из слизи, имеют сходство с гиалиновыми цилиндрами. Могут образовываться из осадка мочекислых солей: они красного цвета, напоминают пигментные кровяные цилиндры.
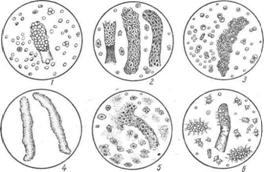 |
Рис 15. Цилиндры: 1– смешанный (гиалиновый и кровяной); 2–эпителиальный;
3– кровяной; 4–зернистый; 5 – зернистый и эпителиальный; 6 – жировой.
Гиалиновые цилиндры
Гиалиновые цилиндры – нежные, светлые, прозрачные, цилиндрической формы с одним закругленным и другим обрубленнм концом, образуются в дистальных канальцах в результате коагуляции профильтровавшегося через почечный фильтр белка. Длина, ширина и форма этих цилиндров варьирует в значительных пределах в зависимости от состояния дистальных канальцев и собирательных трубок почек – они могут быть прямые и извитые, короткие, длинные, узкие, широкие (рис. 15, цв. вкл. рис.3-4,37).
Гиалиновые цилиндры хорошо видны при малом увеличении с опущенным конденсором, но их можно не заметить и легко пропустить при ярком освещении. В зависимости от концентрации в ней билирубина при гломерулонефрите гиалиновые цилиндры могут приобретать бурый или желтый цвет.
Если на гиалиновых цилиндрах видны наслоившиеся клетки почечного эпителия, лейкоциты, эритроциты или осели кристаллы уратов, оксалата кальция, кислого мочекислого аммония, но при этом просматривается их гиалиновая основа, они описываются как гиалиновые цилиндры с наложением соответствующих элементов осадка мочи (цв. вкл. рис. 38-43).
Гиалиновые цилиндры постоянно встречаются в моче практически при всех заболеваниях почек в умеренном или большом количестве. О гломерулярной патологии и воспалении свидетельствуют гиалиновые цилиндры с наложением дисморфных эритроцитов (акантоцитов), клеток почечного эпителия или лейкоцитов. В то же время гиалиновые цилиндры обнаруживаются в моче при выраженной интоксикации любой этиологии, лихорадке, нарушении почечной гемодинамики (застое), ортостатизме, выраженном патологическом лордозе и тяжелой физической нагрузке.
Гиалиновые цилиндры при микроскопическом исследовании осадка мочи дифференцируют с элементами слизи – цилиндроидами (цв. вкл. рис. 49), которые отличаются от гиалиновых цилиндров резкими контурами, продольной исчерченностью и не растворяются при добавлении к препарату щелочи.
Зернистые цилиндры
Зернистые цилиндры – бесцветные (серые) или слегка желтоватые грубозернистые образования цилиндрической формы с неровным шероховатым контуром за счет отложения на гиалине разрушенного почечного эпителия и осаждения сывороточного белка. Они могут окрашиваться пигментами мочи: при билирубинурии – в желтый или темно-желтый цвет, при наличии крови – бурый или красно-бурый оттенок (рис. 15, цв. вкл 44-46). Обычно бывают длинными, иногда толстыми и короткими. В нативном препарате зернистые цилиндры располагаются на фоне разрозненно лежащих клеток и пластов почечного эпителия в состоянии грубозернистой белковой дистрофии. Зернистые цилиндры образуются в канальцах при белковой дистрофии клеток почечного эпителия.
В нативном препарате можно обнаружить бесцветные цилиндры, состоящие из нежной мелкозернистой массы. Иногда встречаются бесцветные цилиндры, а часть – из нежно-зернистой, одна часть восковидная, а другая – зернистая. Такие цилиндры обычно называют смешанными. Образование смешанных цилиндров обусловлено различными физико-химическими условиями для коагуляции растворенного в первичной моче белка: в одной части канальца белок коагулирует в виде желеобразной гиалиновой массы, а в другой - в виде мелкозернистой. Мелкозернистые цилиндры образуются в канальцах при распаде нейтрофилов при пиелонефрите и лежат на фоне нейтрофилов.
На гиалиновые цилиндры могут оседать аморфные кристаллы уратов и фосфатов. Эти цилиндры похожи на нежно-зернистые цилиндры белкового происхождения, но обычно светлее, длиннее и уже первых.
Если к капле осадка, содержащего подобные цилиндры, добавить такую же каплю 10% уксусной кислоты, то фосфатная зернистость растворится, а белковая зернистость – не растворяется.
Освободиться от уратов в осадке мочи и уратов, осевших на гиалиновых цилиндрах, можно с помощью реактива Селена: к осадку, содержащему аморфные ураты, добавить небольшое количество (1:2) реактива Селена – ураты сразу растворяются. Пробирка с осадком и реактивом Селена центрифугируется, после чего реактив Селена сливается, а из осадка готовится препарат для микроскопического исследования. Если в этой моче необходимо произвести подсчет клеточных элементов в камере по методу Нечипоренко или Каковского-Аддиса, надосадочный реактив Селена отсасывают с помощью пипетки и оставляют для исследования 1 мл или 0,5 мл осадка с надосадочной жидкостью для подсчета форменных элементов мочи в камере Горяева или Фукса-Розенталя.
Зернистые цилиндры встречаются в осадке мочи при нефротическом синдроме или выраженном тубулоинтерстициальном компоненте, при пиелонефрите и тяжелой интоксикации различной этиологии в сочетании с гиалиновыми цилиндрами. При нефротическом компоненте зернистые цилиндры могут содержать капли жира (холестерина) и большое количество агрегированного белка.
Восковидные цилиндры
Восковидные цилиндры – плотные, гомогенные, с четкими контурами и перетяжками, прямые и извитые короткие и длинные образования цилиндрической формы (по структуре похожие на воск); образуются из гиалиновых и зернистых цилиндров, длительное время находившихся в дистальных канальцах и собирательных трубках. Они обычно шире гиалиновых, но могут быть узкие и очень широкие, окрашены мочевыми пигментами в желтый или желтоватый цвет; если моча бесцветная, то и восковидные цилиндры бесцветные, серые (цв. вкл. рис. 47).
На восковидных цилиндрах могут быть трещины (щели) и бухтообразные вдавления по бокам. В препаратах чаще можно видеть обломки восковидных цилиндров, но при аккуратном размешивании осадка восковидные цилиндры сохраняют свое первоначальное строение и размеры (четко очерченные контуры, закругленные концы).
Если в канальцах длительное время задерживаются зернистые цилиндры, то из них образуются желтоватого или темно-желтого цвета с четким ровным контуром различной ширины и длины цилиндрические образования, внутри которых просматривается грубая зернистость (цв. вкл. рис. 48–50). Эти цилиндры также необходимо рассматривать как застойные, под которыми привыкли понимать только восковидные цилиндры (цв. вкл. рис.53).
Читайте также:


