Геморрагическая лихорадка ласса инфекционные болезни
Основные факты
- Лихорадка Ласса – это острое вирусное геморрагическое заболевание, длящееся от одной до четырех недель и получившее распространение в Западной Африке.
- Вирус Ласса передается от человека человеку при контакте с едой или предметами обихода, загрязненными мочой или пометом грызунов.
- Также встречаются случаи инфицирования человека человеком и передачи вируса в лабораторных условиях, в особенности в больницах, где не принимаются надлежащие меры по профилактике инфекции и инфекционному контролю.
- Известно, что лихорадка Ласса является эндемическим заболеванием в Бенине, Гвинее, Гане, Либерии, Мали, Сьерра-Леоне и Нигерии, но, возможно, что случаи заболевания происходят и в других странах Западной Африки.
- В целом, летальность составляет 1%, а среди госпитализированных пациентов – до 15%.
- Шансы на выживание возрастают при проведении на ранних стадиях заболевания поддерживающей терапии с регидратацией и симптоматическим лечением.
История вопроса
Вирус, вызывающий болезнь Ласса, был впервые описан в 50-х годах прошлого века, но выявлен лишь в 1969 году. Вирус содержит одноцепочечную РНК и принадлежит семейству аренавирусов (Arenaviridae).
Примерно 80% людей, инфицированных вирусом Ласса, не имеют симптомов. В каждом пятом случае инфекция приводит к развитию тяжелого заболевания, при котором вирус поражает несколько органов, в частности, печень, селезенку и почки.
Из-за больших расхождений в клинической картине выявление заболевания у пациентов затруднено. В то же время, при подтверждении наличия заболевания в отдельном сообществе вспышку заболевания можно ликвидировать путем немедленной изоляции пациентов, принятия надлежащих мер защиты от инфекции и инфекционного контроля, а также тщательного отслеживания контактов.
Известно, что лихорадка Ласса является эндемическим заболеванием в Бенине (первый случай заражения был зарегистрирован в ноябре 2014 года), Гвинее, Гане (первый случай диагностирован в октябре 2011 года), Либерии, Мали (первый случай диагностирован в феврале 2009 года), Сьерра-Леоне и Нигерии, но, возможно, что случаи заболевания происходят и в других странах Западной Африки.
Симптомы лихорадки Ласса
Инкубационный период лихорадки Ласса длится от 6 до 21 дней. Ранние симптомы болезни, такие как высокая температура, общая слабость и недомогание, начинаются, как правило, постепенно. Спустя несколько дней может появиться головная боль, боль в горле, мышечные боли, боли в груди, тошнота, рвота, диарея, кашель и боль в животе. При тяжелых формах болезни может развиться отек лица, появиться жидкость в легочных пазухах, кровотечение изо рта, носа, влагалища или желудочно-кишечного тракта, а также упасть артериальное давление. В моче может обнаруживаться белок. Позднее может наблюдаться шок, судороги, тремор, дезориентация и кома. У 25% излечившихся пациентов развивается глухота. У половины этих пациентов происходит частичный возврат слуха спустя 1-3 месяца. В период выздоровления может наблюдаться временное выпадение волос и нарушение походки.
В случаях с летальным исходом смерть, как правило, наступает в течение 14 дней после появления симптомов болезни. Заболевание протекает особенно тяжело на поздних стадиях беременности, при этом уровни материнской смертности и/или потери плода на протяжении последнего триместра превышают 80%.
Передача инфекции
Обычно люди инфицируются вирусом Ласса при контакте с мочой или пометом инфицированных крыс Mastomys. Вирус Ласса может также передаваться от человека к человеку при непосредственном контакте с кровью, мочой, фекалиями или иными выделениями человека, инфицированного лихорадкой Ласса. Эпидемиологических данных, подтверждающих передачу вируса Ласса воздушно-капельным путем от человека к человеку, нет. Передача инфекции от человека человеку происходит как в отдельных сообществах, так и в медицинских учреждениях в результате использования инфицированного медицинского оборудования, в частности при многократном использовании игл. Имеются сведения о передаче вируса Ласса половым путем.
Лихорадке Ласса подвержены как женщины, так и мужчины всех возрастных групп. Наибольшему риску подвергаются люди, проживающие в сельской местности, где, как правило, встречаются крысы вида Mastomys, особенно в сообществах с плохими санитарными условиями или с тесными условиями проживания. Риску подвергаются медицинские работники, оказывающие помощь пациентам с лихорадкой Ласса при отсутствии надлежащих барьерных методов ухода и методик инфекционного контроля.
Диагностирование
Из-за разнообразных и неспецифических симптомов лихорадки Ласса клиническое диагностирование, особенно на ранних стадиях течения болезни, часто бывает затруднено. Лихорадку Ласса трудно отличить от других вирусных геморрагических лихорадок, таких как болезнь, вызванная вирусом Эбола, а также от многих других заболеваний, вызывающих лихорадку, включая малярию, шигеллез, брюшной тиф и желтую лихорадку.
Для установления окончательного диагноза необходимо тестирование, возможное лишь в специализированных лабораториях. Лабораторные образцы могут быть опасными, поэтому при обращении с ними необходимо соблюдать строжайшие меры предосторожности. Окончательный диагноз инфекции, вызванной вирусом Ласса, может быть поставлен только в лаборатории при проведении следующих тестов:
- Иммуноферментный анализ (ИФА)
- Тесты на выявление антигенов
- Метод полимеразной цепной реакции с обратной транскрипцией (ОТ-ПЦР)
- Изоляция вируса путем культурирования клеток.
Лечение и вакцины
На ранних стадиях заболевания, проявляющегося клинически, эффективным средством для лечения лихорадки Ласса считается противовирусный препарат рибавирин. Информации об эффективности рибавирина в качестве постэкспозиционного профилактического средства от лихорадки Ласса, нет.
На сегодняшний день не существует вакцины против лихорадки Ласса.
Профилактика и контроль
Профилактика лихорадки Ласса основана на соблюдении надлежащей гигиены на уровне отдельных сообществ в целях борьбы с проникновением грызунов в жилища. В число эффективных мер входят хранение зерна и другого продовольствия в емкостях, не доступных для грызунов, удаление мест для утилизации отходов от жилищ, поддержание чистоты в домах и содержание кошек. Поскольку популяция Mastomys в эндемичных районах очень велика, их полное уничтожение не представляется возможным. Членам семьи необходимо всегда принимать меры предосторожности для предотвращения контактов с кровью и физиологическими жидкостями при уходе за больными людьми.
При уходе за пациентами в медицинских учреждениях, независимо от предполагаемого диагноза, медработники всегда должны соблюдать стандартные меры профилактики инфекции и инфекционного контроля. К таким мерам относятся элементарная гигиена рук, респираторная гигиена, использование средств индивидуальной защиты (от брызг или иных контактов с инфицированными материалами), безопасные методики инъекций и безопасные захоронения.
Медицинским работникам, оказывающим помощь пациентам с предполагаемой или подтвержденной лихорадкой Ласса, необходимо принимать дополнительные меры в области инфекционного контроля в целях предотвращения контактов с кровью и физиологическими жидкостями пациентов, а также с инфицированными поверхностями или материалами, в частности с одеждой и постельным бельем. При тесных контактах с пациентами с лихорадкой Ласса (в пределах одного метра) медработникам необходима защита для лица (предохранительный щиток или медицинская маска и очки), чистый нестерильный халат с длинными рукавами и перчатки (для некоторых процедур требуются стерильные перчатки).
Работники лабораторий также относятся к группе риска. С образцами, взятыми у людей и животных в целях исследования инфекции, вызванной вирусом Ласса, должен работать обученный персонал, а исследование должно проводиться в лабораториях в условиях максимальной биозащиты.
В редких случаях лица, совершающие поездки из районов, эндемичных по лихорадке Ласса, завозят данное заболевание в другие страны. Несмотря на то, что случаи малярии, брюшного тифа и многих других тропических инфекций встречаются гораздо чаще, при диагностировании пациентов с высокой температурой, возвращающихся из Западной Африки, особенно из сельских районов или больниц стран, эндемичных по лихорадке Ласса, необходимо предполагать лихорадку Ласса. При поступлении пациентов с предполагаемой лихорадкой Ласса медработники должны немедленно связаться с местными и государственными экспертами для получения указаний и организовать лабораторное тестирование.
Деятельность ВОЗ
Министерства здравоохранения Гвинеи, Либерии и Сьерра-Леоне, ВОЗ, Управление США по внешней помощи в случае стихийных бедствий, Организация Объединенных Наций и другие партнеры провели совместную работу по созданию сети по борьбе с геморрагической лихорадкой Ласса в рамках Союза стран бассейна реки Мано. Программа оказывает поддержку этим трем странам в области разработки национальных стратегий по профилактике лихорадки Ласса и улучшения лабораторной диагностики лихорадки Ласса и других опасных заболеваний. Сюда также входит специальная подготовка в области лабораторной диагностики, клинического ведения пациентов и контроля над состоянием окружающей среды.
Что такое лихорадка Ласса?
Лихорадка Ласса — острая вирусная болезнь из группы зоонозов с природной очаговостью. Характеризуется тяжелым течением, высокой летальностью, геморрагическим синдромом, язвенным фарингитом, поражением органов дыхания, почек, центральной нервной системы, миокардитом.
Эпидемиология
Впервые лихорадка Ласса описана в 1970 г. в Нигерии, в дальнейшем вспышка этой болезни наблюдалась в Сьерра-Леоне и Либерии. Существование очагов инфекции серологически доказано и в других странах Африки (Берег Слоновой Кости, Гвинея, Мали, Мозамбик, Сенегал и др.). Случаи завоза инфекции были в Великобритании. Летальность достигает 36-67%. Резервуаром инфекции в природе является многососковая крыса (Mastomys natalensis), широко распространенная в Западной Африке. Характерна длительная персистенция вируса у инфицированных животных; он выделяется с мочой, слюной, обнаружен в секрете респираторного тракта. Сохраняется в высохших выделениях.
Заражение человека может происходить алиментарным и воздушно-пылевым путем. Больной человек представляет большую опасность для окружающих. Вирус обнаружен в крови, в выделениях (кал, рвотные массы, моча), а также в капельках слюны Заражение может происходить воздушно-капельным путем, а также при попадании на кожу крови или выделений больного; вирус проникает через микротравмы кожи. Так инфицируются медицинские работники, ухаживающие за больными, и работники лабораторий при исследовании материалов от больного. Выделение вируса больными может продолжаться до месяца и более.
Не исключается возможность трансмиссивной передачи. Сезонность отсутствует. Возможны завоз лихорадки Ласса в другие страны (при переезде из очага инфекции во время инкубационного периода) и развитие там вспышки за счет контактной передачи инфекции.
Причины лихорадки Ласса
Возбудитель относится к аренавирусам (семейство Arenaviridae, род Arenavirus). Имеет антигенное родство с другими аренавирусами (вирусом лимфоцитарного хориоменингита, возбудителями геморрагических лихорадок Южной Америки — вирусами Такарибе, Хунин, Мачупо и др.).
Вирион сферической формы, диаметр 70-150 нм, имеет липидную оболочку, на которой расположены ворсинки нередко булавовидной формы длиной около 10 нм, содержит РНК. Вирус хорошо размножается в перевиваемой культуре клеток почки зеленой мартышки (Vero), на которых через 4-5 дней выявляется цитопатический эффект. Патогенен для белых мышей, морских свинок, некоторых видов обезьян. При внутримозговом заражении 25-30 дневных мышей отмечается гибель их на 5-6-е сутки.
Возбудитель лихорадки Ласса относится к числу наиболее опасных для человека вирусов, работа с ним требует соблюдения строжайших мер предосторожности. Вирус довольно устойчив во внешней среде.
Патогенез
Аренавирусы лихорадки Ласса могут проникать в организм различными путями: через слизистые оболочки респираторного тракта и органов пищеварения, через микротравмы кожи при контакте с инфицированным материалом. Отчетливых изменений в области ворот инфекции не отмечается. Однако наличие выраженных поражений органов пищеварения (тошнота, рвота, понос) у одних больных и органов дыхания (пневмония, отек легкого и др.) у других, возможно, связано с местом внедрения возбудителя.
Характерная особенность лихорадки Ласса — генерализация инфекции с гематогенной диссеминацией вируса и поражением многих органов и систем.
Прежде всего страдает сосудистая стенка, повышается ломкость сосудов, возникают глубокие расстройства гемостаза и развивается синдром диссеминированного внутрисосудистого свертывания, что проявляется в геморрагическом синдроме. Преобладание его в клинической картине и послужило основанием для отнесения лихорадки Ласса к группе геморрагических лихорадок.
Кровоизлияния (чаще диффузного характера) наиболее выражены в кишечнике, печени, миокарде, легких, в головном мозге. В результате обильной рвоты и диареи может развиться дегидратация с уменьшением объема циркулирующей крови, падением артериального давления, нарушением функции почек и другими симптомами гиповолемического шока.
Возможна острая печеночная недостаточность. Иногда развивается картина инфекционно-токсического шока.
У переболевших лихорадкой Ласса в сыворотке крови определяются специфические антитела. В эндемичных местностях антитела обнаруживаются у 5-10% населения. Повторных заболеваний лихорадкой Ласса не наблюдается. Данных о длительности иммунитета нет.
Симптомы и течение лихорадки Ласса

Инкубационный период продолжается 3-17 дней. Продромальных симптомов нет. Заболевание начинается относительно постепенно. С каждым днем нарастает выраженность лихорадки и симптомов общей интоксикации. В первые дни больные отмечают:
- общую слабость;
- разбитость;
- общее недомогание;
- умеренные мышечные и головные боли.
Температура тела нарастает и через 3-5 дней достигает 39-40°С. Лихорадка может продолжаться 2-3 нед. Температура тела не снижается при назначении антибиотиков. Вечером температура тела выше, чем утром, появление лихорадки постоянного типа прогностически неблагоприятно.
Одновременно с лихорадкой нарастают и симптомы интоксикации:
- разбитость;
- астенизация;
- мышечные боли;
- расстройства сознания.
Лицо и шея гиперемированы, иногда пастозны, сосуды склер инъекциро-ваны.
В начальный период у большинства больных (80%) появляется характерное поражение зева. Обычно на 3-й день болезни на дужках миндалин и мягком небе отмечаются очаги некротически-язвенных изменений желтовато-сероватой окраски, окруженные зоной яркой гиперемии. В дальнейшем число этих язвенно-некротических элементов увеличивается, они могут сливаться, налеты на язвах могут напоминать фибринозные (дифтеритические) пленки. Выражены симптомы тонзиллита, задняя стенка глотки изменена меньше; язык сухой, обложен.
На 5-й день болезни могут появиться боли в подложечной области, тошнота, рвота, обильный жидкий водянистый стул. Иногда развивается тяжелое обезвоживание, вызывающая:
- сухость кожи и слизистых оболочек;
- снижение тургора кожи
- цианоз;
- понижение артериального давления;
- олигурия (уменьшение количества отделяемой почками мочи);
- судороги.
При тяжелых формах болезни на 2-й неделе резко усиливаются симптомы интоксикации, присоединяются:
- пневмония;
- отек легкого;
- миокардит;
- расстройства кровообращения;
- отек лица и шеи;
- резко выраженный геморрагический синдром (в этот период возможен летальный исход).
При объективном обследовании больного рано выявляется генерализованная лимфаденопатия, более выражено увеличение лимфатических узлов на шее. В конце 1-й недели появляется экзантема (кожная сыпь). Наряду с кровоизлияниями в кожу различных размеров отмечаются и другие элементы (розеолы, папулы, пятна), иногда сыпь напоминает коревую экзантему.
Отмечаются относительная брадикардия, а иногда и дикротия пульса, в дальнейшем при развитии миокардита брадикардия сменяется тахикардией. Границы сердца расширены, тоны сердца приглушены, артериальное давление понижено. Отмечаются:
- одышка;
- кашель;
- колющие боли в боку;
- укорочение перкуторного звука;
- сухие и влажные хрипы;
- иногда шум трения плевры.
Выражены изменения органов пищеварения. Помимо рано появляющегося некротического фарингита, отмечаются:
- боли в подложечной области;
- тошнота;
- рвота;
- урчание и боли в пупочной области;
- обильный водянистый стул.
Печень увеличена (гепатомегалия), болезненная при пальпации. Иногда развивается асцит. Со стороны нервной системы:
- сильная головная боль;
- менингеальные симптомы (при нормальном составе спинномозговой жидкости);
- расстройства сознания;
- головокружение;
- шум в ушах (может наступить полная потеря слуха).
В периоде реконвалесценции длительно сохраняется астенизация, наблюдается выпадение волос.
При исследовании периферической крови лейкопения со сдвигом лейкоцитарной формулы влево, тромбоцитопения, снижение содержания протромбина; повышается активность аминотрансфераз; положительная тимоловая проба, при почечной недостаточности повышается содержание мочевины в крови.
При исследовании мочи характерны протеинурия (часто выше 2 г/л), цилиндрурия.
Диагностика
Опасный характер болезни и необходимость организации и проведения строгих профилактических мероприятий делают особенно важной раннюю клиническую диагностику, так как результаты специфических методов исследований можно получить лишь в более поздние сроки.
В начальном периоде болезни лихорадку Ласса необходимо дифференцировать от многих инфекционных заболеваний:
Большое значение имеют эпидемиологические предпосылки (пребывание в эндемичной местности не более чем за 17 дней до развития болезни) и характерная клиническая симптоматика, в частности:
- тяжелое течение;
- сочетание лихорадки;
- язвеннонекротических изменений глотки;
- рвоты
- поноса;
- геморрагического синдрома
- почечной недостаточности.
Имеет значение отсутствие эффекта от антибиотиков, противомалярийных и других химиотерапевтических препаратов, а также отрицательные результаты обычных бактериологических и паразитологических исследований.
Выделение вируса лихорадки Ласса допустимо лишь в лабораториях, имеющих специальное защитное оборудование. Необходимо строго соблюдать меры защиты при работе с вируссодержащими материалами от больных (кровь, моча и др.).
Вирус может быть выделен из крови, мочи, плевральной жидкости, отделяемого носоглотки, испражнений, асцитической жидкости, патологоанатомического материала (печень, селезенка, почки, сердце). Используется перевиваемая культура клеток Vero. Перспективным методом быстрого обнаружения вируса является электронная микроскопия.
Серологические исследования проводят с помощью РСК и реакции иммунофлюоресценции. Высокие титры комплементсвязывающих антител удается обнаружить лишь после 20-го дня болезни, с помощью реакции иммунофлюоресценции в более ранние сроки. В последнее время для выявлений антигенов и антител к ним рекомендуется использовать иммуноферменгный метод. Одним из вспомогательных методов ранней диагностики может служить обнаружение повышенного уровня IgM в сыворотке крови.
Лечение лихорадки Ласса
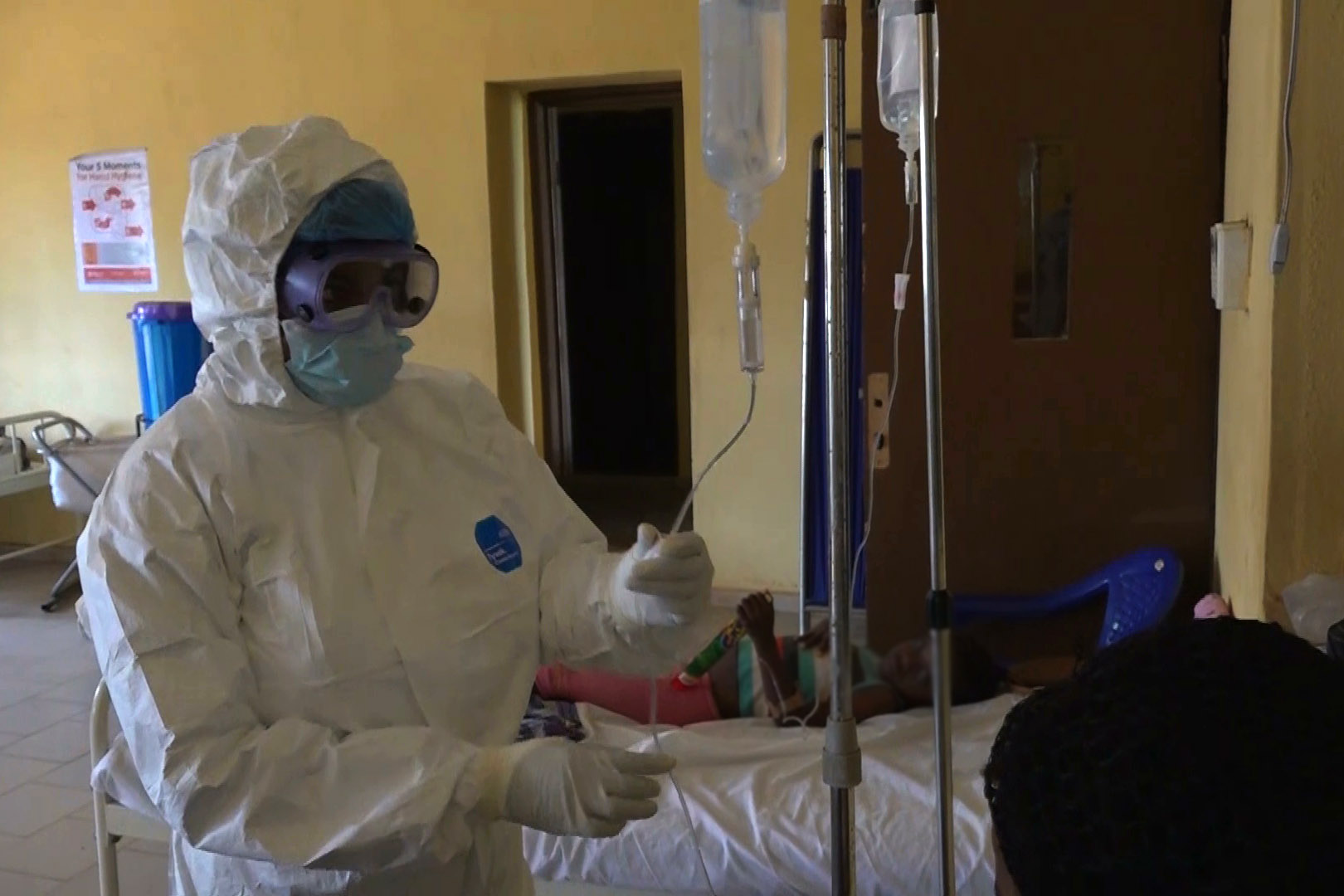
Все больные подлежат госпитализации и строгой изоляции. Для специфической терапии можно ввести 250-500 мл сыворотки или плазмы переболевших лихорадкой Ласса, взятой не ранее 2 мес после выздоровления. Эффективность серотерапии умеренная, а возможность получения подобной сыворотки может представиться очень редко. В эксперименте на животных показана способность рибавирина (виразола) инактивировать вирус лихорадки Ласса, но клинических наблюдений пока не было.
Основу лечения составляет патогенетическая терапия. Прежде всего необходимо добиться регидратации и устранения ацидоза. Для этого вводят различные растворы. При инфекционно-токсическом шоке внутривенно капельно вводят 10 000 ЕД гепарина, 60-80 мг преднизолона, 400-800 мл реополиглкжина (около 100 капель в 1 мин). Проводится оксигенотерапия через носовые катетеры.
В дальнейшем вводят 1 л раствора Рингера-Локка в сочетании со 100 мл 5% раствора гидрокарбоната натрия, 300 мл гемодеза, 500 мл 10% раствора глюкозы, 40-80 мл 25% раствора альбумина. При введении растворов необходимо строго следить за объемом вводимой и выделяемой жидкости, не допускать перегрузки общего объема крови, учитывая возможность развития отека легкого.
Прогноз
Прогноз для жизни серьезный. Болезнь протекает очень тяжело, летальность 36-67%. Если больной не умирает в острый период, все проявления болезни постепенно стихают, наступает полное выздоровление без резидуальных явлений.
Профилактика и мероприятия в очаге
Лихорадка Ласса относится к опасным вирусным болезням. Необходимо строгое проведение профилактических мероприятий с учетом воздушно-капельного и контактного путей передачи. Больного изолируют в бокс, а при возможности в специальные пластиковые или стеклянно-металлические кабины с автономным жизнеобеспечением.
Персонал должен работать в защитной одежде (халаты, маски или респираторы, защитные очки). Для больного выделяют индивидуальные инструменты, посуду, предметы ухода. Проводится тщательная текущая и заключительная дезинфекция. При взятии материала для лабораторных исследований соблюдают правила упаковки и пересылки, рекомендуемые для особо опасных инфекций (помещать в металлические биксы, направлять в лабораторию нарочным).
Опасность представляют кровь и моча, поэтому не только бактериологические, но и обычные клинические и биохимические исследования проводят с соблюдением всех мер безопасности. Продолжительность изоляции больных не менее 30 дней с начала заболевания.
В очагах инфекции проводится борьба с грызунами, применяются меры защиты от контакта с ними. За лицами, контактирующими с больными лихорадкой Ласса, проводится наблюдение в течение 17 дней (максимальный срок инкубации). При необходимости транспортировки больных соблюдаются строгие меры профилактики рассеивания инфекции. Специфическая профилактика не разработана.
Геморрагическая лихорадка Эбола
— острое вирусное особо опасное инфекционное заболевание, характеризующееся тяжёлым течением, выраженным геморрагическим синдромом и высоким уровнем летальности.
Возбудитель — Ebolavirus рода Marburgvirus семейства Filoviridae — один из самых крупных вирусов. Вирион имеет различную форму — нитевидную, ветвящуюся, паукообразную, длина его достигает 12 000 нм. Геном представлен односпиральной негативной РНК, окружённой липопротеиновой мембраной.
В состав вируса входит 7 белков. Вирусы Эбола и Марбург сходны по своей морфологии, но отличаются по антигенной структуре. По антигенным свойствам гликопротеинов (Gp) выделяют четыре серотипа вируса Эбола.
Вирус отличается высокой изменчивостью. Пассируют в культуре клеток морских свинок.
Ebolavirus обладает средним уровнем устойчивости к повреждающим факторам внешней среды (рН среды, влажность, инсоляция и т.д.).
Резервуар вируса — грызуны, обитающие возле жилья человека.
Больной человек представляет большую опасность для окружающих. Механизмы передачи возбудителя: аспирационный, контактный, артифициальный. Пути передачи: воздушно-капельный, контактный, инъекционный. Вирус обнаруживают в крови, слюне, носоглоточной слизи, моче, сперме. Заражение людей происходит при уходе за больными; в бытовых условиях через руки и предметы обихода, загрязнённые кровью и мочой больного; через медицинские инструменты и, возможно, половым путём. Риск внутрисемейного заражения составляет 3–17%, при нозокомиальной форме — более 50%.
Восприимчивость людей к вирусу Эбола высокая; не зависит от возраста и пола.
Постинфекционный иммунитет относительно устойчивый. Повторные случаи заболевания редки (выявлено не более 5% реконвалесцентов). В эндемичных районах у 7–10% населения выявляют антитела к вирусу Эбола, что свидетельствует о возможности развития субклинических или стёртых форм заболевания.
Ареал распространения вируса — Центральная и Западная Африка (Судан, Заир, Нигерия, Либерия, Габон, Сенегал, Камерун, Эфиопия, Центрально-Африканская Республика). Вспышки возникают в основном весной и летом.
Входные ворота для возбудителя — слизистые оболочки и кожа. Вирус проникает в лимфатические узлы и селёзенку, где происходит его репликация с развитием интенсивной вирусемии в остром периоде заболевания с полиорганной диссе- минацией. В результате прямого воздействия вируса и аутоиммунных реакций происходит уменьшение продукции тромбоцитов, поражение эндотелия сосудов и внутренних органов с очагами некрозов и кровоизлияний. Наибольшие изменения происходят в печени, селезёнке, лимфоидных образованиях, почках, железах внутренней секреции, головном мозге.
Инкубационный период длится 2–16 сут (в среднем 7 сут).
Начало заболевания внезапное с быстрым подъёмом температуры тела до 39–40 °С, интенсивной головной болью, слабостью. Характерны выраженная
В период реконвалесценции наблюдают выраженную астенизацию, анорексию, кахексию, выпадение волос, трофические нарушения, психические расстройства.
Специфические признаки, позволяющие диагностировать заболевание по клиническим проявлениям, отсутствуют. Лихорадку Эбола следует предполагать в случаях острого развития лихорадочного заболевания с полиорганными поражениями, диареей, неврологическими и выраженными геморрагическими проявлениями у пациента, находившегося в эндемичной местности или контактировавшего с подобными больными.
Специфическая и неспецифическая лабораторная диагностика
Специфическую лабораторную диагностику осуществляют вирусологическими и серологическими методами. Выделение вируса из крови больных, носоглоточной слизи и мочи проводят путём заражения клеточных культур; при электронно-микроскопическом исследовании биоптатов кожи или внутренних органов. Применяют ПЦР, ИФА, РНИФ, РН, РСК и др. Все исследования проводят в специальных лабораториях с IV уровнем биологической безопасности.
Неспецифическая лабораторная диагностика включает проведение общего анализа крови (характерны: анемия; лейкопения, сменяющаяся лейкоцитозом с нейтрофильным сдвигом; наличие атипичных лимфоцитов; тромбоцитопения; пониженная СОЭ); биохимического анализа крови (выявляют повышение активности трансфераз, амилазы, азотемия); определение коагулограммы (характерна гипокоагуляция) и кислотно-основного состояния крови (выявляют признаки метаболического ацидоза); проведение общего анализа мочи (выражена протеинурия).
Рентгенография органов грудной клетки, ЭКГ, УЗИ.
При лихорадке Эбола более выражены симптомы поражения ЦНС, часто возникают диарея и рвота, редко развиваются или вообще отсутствуют катаральные явления.
Острое начало заболевания, выраженная интоксикация, геморрагический синдром характерны как для лихорадки Эбола, так и для лептоспироза, однако для него не характерны кашель, боль в грудной клетке и животе, рвота, диарея, лейкопения.
Больной нуждается в строгом постельном режиме и круглосуточном медицинском наблюдении.
Диета соответствует столу № 4 по Певзнеру.
Этиотропное лечение
Патогенетическое лечение
В эпидемическом очаге рекомендовано использование плазмы реконвалесцентов. Основные лечебные мероприятия состоят в применении патогенетических и симптоматических ЛС. Борьбу с интоксикацией, обезвоживанием, кровотечением, шоком проводят общепринятыми методами.
Геморрагическая лихорадка Ласса
— острое зоонозное природно-очаговое вирусное заболевание, характеризующееся развитием геморрагического синдрома, язвенно-некротического фарингита, пневмонии, миокардита, поражением почек и высоким уровнем летальности.
Возбудитель — Lassa virus рода Arenavirus семейства Arenaviridae; относят к комплексу аренавирусов Старого Света LChM/Lassa. Имеет антигенное родство с другими аренавирусами (возбудителями лимфоцитарного хориоменингита и ГЛ Южной Америки). Вирус имеет капсид сферической формы, с диаметром частиц 50–300 нм, покрыт липидной оболочкой, включающей гликопротеины (G1 и G2).
Нуклеокапсид состоит из белка (N) и РНК, два фрагмента которой (L и S) кодируют синтез компонентов вириона в инфицированной клетке; гемагглютининов нет.
Источник и резервуар возбудителя — крыса Mastomys natalensis, обитающая в большинстве стран Африки вблизи жилья человека. Вирус также выделен и от других африканских грызунов (M. erythroleucus, M. huberti). Животные выделяют вирус в окружающую среду с экскретами и слюной.
Механизмы передачи возбудителя: аэрозольный, фекально-оральный, контактный. Пути передачи: воздушно-капельный, пищевой, водный, контактный.
Факторы передачи: пищевые продукты, вода, а также предметы, загрязнённые мочой грызунов. Заражение людей в природных очагах может происходить при вдыхании аэрозоля, содержащего экскреты грызунов; употреблении воды из инфицированных источников; недостаточно термически обработанного мяса заражённых животных.
Больной человек представляет большую опасность для окружающих. Основной фактор передачи — кровь, однако вирус содержится и в экскретах больного.
Заражение при этом происходит воздушно-капельным, контактным и половым путями. Выделение вируса больными может продолжаться до месяца и более.
Постинфекционный иммунитет напряжённый и длительный, повторные случаи заболевания не описаны.
свёртывания и коагулопатии потребления.
Инкубационный период длится 3–20 сут, чаще 7–14 сут.
Общепринятой классификации не существует. Выделяют: лёгкое, среднетялое и тяжёлое течение заболевания.
Основные симптомы и динамика их развития
Начало заболевания подострое или постепенное. Выявляют общее недомогание, умеренные мышечные и головные боли, невысокую лихорадку, конъюнктивит. В этот период у большинства больных (80%) возникает характерное поражение зева в виде язвенно-некротического фарингита, а также увеличение шейных лимфатических узлов. К концу первой недели течения заболевания температура тела достигает 39–40 °С; нарастают симптомы интоксикации; присоединяются тошнота, рвота, боли в грудной клетке и животе; развивается диарея, приводящая к дегидратации. Со второй недели возможно появление пятнисто-папулёзной сыпи; выявляют геморрагические проявления (подкожные кровоизлияния, носовые, лёгочные, маточные и другие кровотечения). Возникает брадикардия, артериальная гипотензия; возможно снижение слуха, появление судорог и очаговых неврологических клинических проявлений. При неблагоприятном течении заболевания возникает отёчность лица и шеи, выявляют свободную жидкость в плевральной и брюшной полостях, нарастает геморрагический синдром. В тяжёлых случаях смерть наступает на 7–14-е сутки. У выживших больных через 2–4 нед температура тела литически снижается. Выздоровление медленное. В течение нескольких недель сохраняется общая слабость, в ряде случаев происходит выпадение волос и развивается глухота; возможны рецидивы заболевания.
Ранняя клиническая диагностика лихорадки Ласса затруднена из-за отсутствия специфических симптомов заболевания. Из клинических проявлений наибольшее диагностическое значение имеют: подострое начало; сочетание лихорадки, язвенного фарингита, геморрагического синдрома и почечной недостаточности.
Большое значение имеют эпидемиологические данные (пребывание в эпидемическом очаге) в совокупности с результатами вирусологических и серологических исследований.
Специфическая и неспецифическая лабораторная диагностика
Абсолютный диагностический признак заболевания — выделение вируса из крови, смыва с зева, слюны, мочи и экссудатов (плевральных, перикардиальных, перитонеальных) больного; а также от умерших — из проб внутренних органов. Эффективные методы диагностики: ИФА и РНИФ. Диагноз подтверждают серологически (при возрастании титров антител к вирусу Ласса в 4 раза и больше). Постановка реакции связывания комплемента имеет ретроспективное значение.
Противовирусное лечение проводят внутривенным введением рибавирина в течение 10 сут (начальная доза препарата — 2 г, затем вводят по 1 г каждые 6 ч в течение 4 сут и по 0,5 г каждые 8 ч в последующие 6 сут). В ранние сроки течения заболевания в ряде эндемичных регионов применяют плазму реконвалесцентов.
Патогенетическое лечение направлено на борьбу с шоком, геморрагическим синдромом, сердечной и ДН, а также на проведение дезинтоксикационных мероприятий и инфузионной регидратации солевыми растворами. Антибиотики применяют при бактериальных осложнениях.__
Геморрагическая лихорадка Марбург
Геморрагическая лихорадка Марбург — острое зоонозное высоколетальное вирусное заболевание, проявляющееся интоксикацией, выраженными явлениями универсального капилляротоксикоза.
Возбудитель — Marburgvirus рода Marburgvirus семейства Filoviridae.
Резервуар вируса Марбург в настоящее время достоверно не установлен.
Источник возбудителя — обезьяны, в частности африканские мартышки Cercopithecus aethiops. Механизмы передачи возбудителя: аэрозольный, контактный, артифициальный. Пути передачи: воздушно-капельный, контактный, инъекционный. Вирус содержится в крови, носоглоточной слизи, моче и сперме (до 3 мес). Заражение людей происходит при прямом контакте с кровью и органами обезьян, также через повреждённую кожу (при уколах, порезах), при попадании вируса на конъюнктивы. Больной человек контагиозен для окружающих.
Восприимчивость людей к вирусу Марбург высокая. Постинфекционный иммунитет длительный. Сведения о повторных заболеваниях отсутствуют Входные ворота — повреждённая кожа, слизистые оболочки ротовой полости и глаз. Первичная репликация вируса происходит в клетках моноцитарно-макрофагальной линии. Затем развивается вирусемия, сопровождаемая подавлением функций иммунной системы и генерализованными нарушениями микроциркуляции, что приводит к возникновению синдрома диссеминированного внутрисосудистого свёртывания и полиорганных поражений. В лёгких, миокарде, почках, печени, селезёнке, надпочечниках и других органах обнаруживают очаги некрозов и кровоизлияний.
Инкубационный период 3–16 сут.
Основные симптомы и динамика их развития
Начало заболевания острое: высокая лихорадка в течение 2 нед, выраженная интоксикация, головная боль, миалгии, боли в пояснично-крестцовой области.
При осмотре выявляют конъюнктивит, энантему, везикулёзно-эрозивные изменения слизистой оболочки ротовой полости, брадикардию. Тонус мышц повышен, пальпация их болезненна. С 3–4-х суток течения заболевания возникают рвота и водянистая диарея, приводящие к быстрому обезвоживанию организма.
На 5–6-е сутки возможно появление макулопапулёзной сыпи с последующим шелушением кожи. С 6–7-х суток выявляют геморрагические проявления в виде кожных геморрагий, носовых, желудочно-кишечных и других кровотечений, а также признаки гепатита, миокардит, поражение почек. Для поражения ЦНС характерны адинамия, заторможенность и менингизм. В конце первой недели выявляют признаки ИТШ, дегидратации. Ухудшение состояния больных наступает на 8–10-е сутки и на 15–17-е сутки течения заболевания (иногда заканчивающееся летально).
В период реконвалесценции, продолжающейся 3–4 нед, возможно появление длительной диареи, выраженной астенизации, психических расстройств и облысения.
Специфическую лабораторную диагностику осуществляют с использованием тех же вирусологических и серологических методов (выделение культуры вируса, ПЦР, РНИФ, ИФА, РН, РСК и др.), что и при лихорадке Эбола. У умерших вирус обнаруживают при электронной микроскопии или с помощью РНИФ. Все исследования проводят в лаборатории с максимальным уровнем защиты.
Этиотропное лечение
Патогенетическое лечение
Имеет основное значение. Направлено на борьбу с обезвоживанием, ИТШ, геморрагическим синдромом. Есть данные об эффективности сыворотки реконвалесцентов, плазмафереза и больших доз интерферона.
Лихорадка Западного Нила
ЛЗН (энцефалит Западного Нила) — острая вирусная зоонозная природно-очаговая болезнь с трансмиссивным механизмом передачи возбудителя.
Характеризуется острым началом, выраженным лихорадочно-интоксикационным синдромом и поражением ЦНС.
Вирус ЛЗН принадлежит роду Flavivirus семейства Flaviviridae. Геном представлен однонитевой РНК.
Резервуар вируса в природе — птицы водно-околоводного комплекса, переносчик — комары, в первую очередь орнитофильные комары рода Culex. Между ними происходит циркуляция вируса в природе, они определяют возможный ареал распространения ЛЗН — от экваториальной зоны до регионов с умеренным климатом.
Патогенез ЛЗН изучен мало. Предполагают, что вирус распространяется гематогенно, вызывая поражение эндотелия сосудов и микроциркуляторные
расстройства, в части случаев — развитие тромбогеморрагического синдрома.
Установлено, что вирусемия кратковременная и неинтенсивная. Ведущее в патогенезе болезни — поражение оболочек и вещества мозга, приводящее к развитию менингеального и общемозгового синдромов, очаговой симптоматики. Смерть наступает, как правило, на 7–28-й день болезни вследствие нарушения жизненно важных функций из-за отёка-набухания вещества мозга с дислокацией стволовых структур, некрозом нейроцитов, кровоизлияниями в ствол мозга.
Инкубационный период продолжается от 2 дней до 3 нед, чаще 3–8 дней.
Болезнь начинается остро с повышения температуры тела до 38–40 °С, а иногда и выше в течение нескольких часов. Повышение температуры сопровождается выраженным ознобом, интенсивной головной болью, болью в глазных яблоках, иногда рвотой, болями в мышцах, пояснице, суставах, резкой общей слабостью.
Материал для обследования методом ПЦР (плазма и/или сыворотка крови, СМЖ) необходимо забирать с использованием только одноразовых пробирок и медицинского инструментария с соблюдением правил асептики и хранить при температуре –70 °С или в жидком азоте до момента проведения исследования.
Серологическая диагностика ЛЗН возможна с использованием методов РТГА, РСК, РН. В настоящее время в практике наибольшее применение получил ИФА, позволяющий обнаружить антитела к вирусу класса IgM и IgG. Ранние антитела класса IgM определяют в первые дни болезни, и их титры достигают очень высокого уровня через 1–2 нед от начала заболевания.
раствор альбумина, криоплазма, реополиглюкин♠, реоглюман♠) в соотношении 2:1. Оптимальный суточный объём вводимой жидкости, включая пероральное и зондовое введение, — 3–4 л для взрослых и 100 мл/кг массы тела для детей.
Для борьбы с гипоксией используют ингаляции кислорода через назальные катетеры. Больных переводят на ИВЛ по следующим показаниям — чрезмерная одышка (ЧД в два раза и более выше нормы), стойкая гипоксемия (РаО2 менее 70 мм рт.ст.), гипокапния (РаСО2 менее 25 мм рт.ст.) или гиперкапния (РаСО2 более 45 мм рт.ст.), кома, генерализованные судороги. Проводят коррекцию электролитных нарушений и осмолярности крови.
Читайте также:


