Геморрагические лихорадки этиология патогенез клиника диагностика лечение профилактика
ЛЕКЦИЯ № 21. Геморрагическая лихорадка. Этиология, эпидемиология, патогенез, клиника, диагностика, лечение
Геморрагическая лихорадка с почечным синдромом (геморрагический нефрозонефрит) – это острое вирусное заболевание, протекающее со своеобразным почечным синдромом и симптомами интоксикации, лихорадочным состоянием, геморрагическими проявлениями. Это природно-очаговое заболевание.
Этиология. Возбудитель относится к группе арбовирусов, сферическим РНК-содержащим вирусам.
Эпидемиология. ГЛПС-типичная зоонозная природно-очаговая инфекция. Резервуаром вирусов на территории России яв-ляются грызуны и насекомоядные животные, у которых наблю-даются латентные формы инфекции. Во внешнюю среду вирус выделяется преимущественно с мочой (реже с фекалиями, слюной). Передача инфекции от грызуна к грызуну осуществляется через клещей и блох. Передача вируса к человеку осуществляется путем аспирации при вдыхании воздуха, содержащего взвешенные инфекционные выделения грызунов. Может быть контактный путь – при попадании инфицированного материала на ссадины, порезы, царапины, алиментарный путь – при употреблении пищи, обсемененной инфицированными выделениями грызунов. После перенесенного заболевания приобретается стойкий иммунитет. Повторные заболевания наблюдаются чрезвычайно редко.
Патогенез. После внедрения в организм человека через поврежденную кожу и слизистые оболочки вирус локализуется в эндо-телии сосудов, где происходит его репликация и внутриклеточное накопление. Затем наступает фаза вирусемии, что совпадает с началом болезни и появлением общетоксических симптомов. Вирус оказывает капилляротоксическое действие в форме деструктивного артериита с повышенной проницаемостью сосудистой стенки, нарушением микроциркуляции, развитием ДВС-синдрома, органной недостаточности, особенно почек. В лихорадочном периоде болезни вирус находится в крови, вызывая инфекционно-токсическое поражение нервной системы и тяжелый геморрагический капилляротоксикоз. Характерно поражение почек с развитием острой почечной недостаточности.
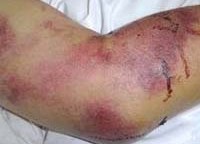
Клиника. Инкубационный период – от 11 до 23 дней. Выделяют четыре стадии болезни: лихорадочную, олигурическую, полиурическую, стадию реконвалесценции. Лихорадочная стадия начинается остро. Появляются лихорадка (38—40 °С), головная боль, бессонница, миалгия, светобоязнь. Лицо, шея, верхние отделы туловища гиперемированы, сосуды склер инъецированы. К 3—4-му дню болезни состояние больных ухудшается, появляются рвота, боли в животе, геморрагии в виде сыпи, носовых кровотечений, кровоизлияний в места инъекций. Сыпь может быть в виде полос, напоминающих удар хлыста. Впоследствии возможны носовые, маточные, желудочные кровотечения, которые могут быть причиной смертельных исходов. Со стороны сердечно-сосудистой системы наблюдается брадикардия, приглушенность сердечных тонов, снижение артериального давления. При тяжелом течении болезни наблюдается развитие инфекционно-токсического шока. Появляется боль в животе и пояс-нице, усиливается до нестерпимой, при пальпации живота определяется болезненность (чаще в подреберьях), печень увеличена, поколачивание по пояснице резко болезненно. Олигурический период начинается с 3—4-го дня болезни, на фоне высокой температуры состояние больного ухудшается: появляются сильные боли в пояснице, заставляющие больного принимать вынужденное положение. Появляются головные боли, рвота, приводящая к обезвоживанию организма. Пальпация области почек болезненна. Может возникнуть спонтанный разрыв почек. Количество мочи уменьшается, относительная плотность ее низкая (до 1,004), может наступить задержка мочеотделения, на-растает азотемия, возникающая почечная недостаточность в ряде случаев заканчивается уремической комой. С 6—7-го дня болезни температура тела начинается снижаться до нормы, но состояние больного не улучшается. Прогрессируют токсикоз (тошнота, рвота, икота), бессонница, появляются менингиальные симптомы. Характерно отсутствие желтухи, увеличения печени и селезенки. Транспортировка больного в этот период должна быть очень осторожной. Полиурическая стадия наступает с 9—13-го дня болезни. Состояние больного улучшается: тошнота, рвота прекращаются, появляется аппетит, диурез увеличивается до 5—6 л, характерна никтурия. Боли в пояснице становятся менее интенсивными, но сохраняются в течение нескольких недель, иног-да нескольких месяцев. В процессе выздоровления симптомы болезни постепенно редуцируются, но может длительно сохраняться астенизация организма. В период реконвалесценции полиурия уменьшается, наступает восстановление функции организма. Продолжается реконвалесцентный период до 3—6 месяцев. Выздоровление наступает медленно. Осложнения: инфекционно-токсический шок, отек легких, уремическая кома, эклампсия, разрыв почки, кровоизлияния в мозг, надпочечники, сердечную мышцу, поджелудочную железу.
Диагностика основывается на характерной клинической симптоматике; специфические методы лабораторной диагностики не имеют широкого распространения.
Дифференциальный диагноз необходимо проводить с лептоспирозом, лихорадкой Ку, псевдотуберкулезом.
Лечение. Этиотропной терапии нет. Рекомендуют постельный режим, молочно-растительную диету, витамины. Назначают гормонотерапию, преднизолон от 50 до 120 мг/сут. После нормализации температуры тела дозу постепенно снижают. Длительность курса – 8—15 дней. В первые дни в/в вводят 5%-ный раствор глюкозы или изотонический раствор хлорида натрия с добавле-нием 1%-ного раствора хлорида калия (50 мл на 1 л изотонического раствора), 5%-ного раствора аскорбиновой кислоты (20 мл/сут.) и 4%-ного раствора гидрокарбоната натрия (50 мл на 1 л раствора). За сутки вводят 1—1,5 л. При отсутствии артериальной гипотензии в фазе олигурии назначают маннитол или фуросемид (лазикс). Желательны промывания желудка 2%-ным раствором гидрокарбоната натрия и сифонные клизмы. Во время приступов интенсивной боли назначают пантопон. При нарастании признаков почечной недостаточности больному необходим экстракорпоральный гемодиализ.
Прогноз благоприятный, иногда возникают осложнения в виде разрывов почек, уремической комы, менингоэнцефалита. Трудоспособность возвращается медленно, иногда через несколько месяцев.
Профилактика. Уничтожение грызунов, защита пищевых продуктов от их проникновения. Больные изолируются. В палатах проводится текущая и заключительная дезинфекция.
[youtube.player]Геморрагические лихорадки (ГЛ) – это группа острых вирусных болезней человека, характеризующихся поражением эндотелия сосудов с развитием универсального капилляротоксикоза, геморрагическим синдромом, полиорганными поражениями и выраженной интоксикацией.
Возбудители ГЛ относятся к 4 семействам вирусов: тогавирусы, буньявирусы, аренавирусы и филовирусы, общим свойством которых является высокий тропизм к эндотелию сосудов.
Заболевание известно под различными названиями с начала XX века (корейская, дальневосточная, уральская, ярославская, закарпатская, скандинавская и прочие лихорадки). В 1938–1940 гг. на Дальнем Востоке России проведены комплексные исследования, в результате которых установлены вирусная природа заболевания, его основные эпидемиологические и клинические закономерности.
Патогенез ГЛ имеет много общих черт, что обусловлено высоким тропизмом их возбудителей к эндотелию сосудов. Из мест внедрения вирус проникает в кровь, затем в эндотелий сосудов.
Вирусная репликация в эндотелии капилляров является одним из механизмов развития геморрагического капилляротоксикоза. Возникновение на этой основе иммунокомплексной патологии и ДВС-синдрома приводит к развитию универсального геморрагического васкулита и полиорганным поражениям.
В зависимости от нозологической формы на первый план выходит поражение того или иного органа – почек, печени, желудочно-кишечного тракта, ЦНС в сочетании с интоксикационным и геморрагическим синдромами.
геморрагический заболевание вирусный лихорадка
В соответствии с особенностями передачи возбудителя болезни выделяют: клещевые (Крымская-Конго, Омская и Кьясанурского леса), комариные (желтая лихорадка, Денге лихорадка, лихорадка Чикунгунья и лихорадка долины Рифт) и контааиозные геморрагические лихорадки (геморрагическая лихорадка с почечным синдромом, лихорадки Лаоса, Аргентинская, Боливийская, Венесуэльская, Бразильская, Марбурга и Эбола). Хотя восприимчивость к этим инфекциям довольно высока, наиболее часто заболевания регистрируют среди лиц, имеющих профессиональный контакт с животным и или объектами дикой природы. В городах геморрагической лихорадкой с почечным синдромом в основном заболевают работники бытового хозяйства и лица без определенного места жительства, имеющие контакт с синантропными грызунами или их выделениями.
Резервуар и источники инфекции – различные виды диких мышевидных грызунов, наиболее часто – полевая мышь (Apodemus agrarius), рыжая полёвка (Clethrionomys glareolus), серая (Rattus norvegicus) и чёрная крысы (R. rattus). Инфекция у грызунов протекает длительно и бессимптомно; животные выделяют вирусы геморрагической лихорадки с почечным синдромом с мочой, калом, слюной. Больные люди практически незаразны.
Механизм передачи – разнообразный, пути передачи – воздушно-пылевой, пищевой, контактный (через повреждённую кожу). Передача вируса между грызунами происходит при непосредственном контакте (спаривание, использование одного убежища, создание зимних агрегаций у полевых мышей). Возможно аспирационное заражение (при вдыхании пыли сухих экскрементов) и алиментарное (при поедании трупов зверьков, а также ослюнённой инфицированными зверьками или запачканной экскрементами пищи). При заражении людей летом наиболее распространён алиментарный путь (инфицирование продуктов выделениями заражённых грызунов или грязными руками во время еды). Обычны и контактные заражения при отлове зверьков (через укус грызуна) и при попадании свежих экскретов зверьков на ссадины на коже. В холодное время, особенно в помещении, преобладает аспирационный путь заражения (через вдыхание пыли во время уборки помещений, при перевозке сена и соломы и работе с ними на ферме). Циркуляцию возбудителя в популяции грызунов также поддерживают гамазовые клещи, однако трансмиссивной передачи человеку не происходит, так как большинство обитающих на грызунах клещей не нападают на человека.
Заражения в природе возникают при всех видах деятельности человека в лесу и поле, а также при обработке сельскохозяйственных продуктов. Болеют люди всех возрастов, но чаще мужчины в возрасте 20–50 лет (активная деятельность).
Летальность как показатель тяжести течения геморрагической лихорадки с почечным синдромом составляет 1–3% в европейских и 15–20% в дальневосточных районах страны.
2. Клиника и осложнения геморрагической лихорадки
Инкубационный период составляет чаще всего 2–3 нед, но иногда может удлиняться до 45–50 сут. Заболевание отличает строгая цикличность течения с последовательной сменой нескольких периодов.
Период продромальных явлений. Продолжается 2–3 дня; иногда может отсутствовать. Постепенно нарастает температура тела, чаще она остаётся субфебрильной.
Больные жалуются на вялость, быструю утомляемость, головную боль, слабость, недомогание, познабливание, снижение аппетита, боли в конечностях, особенно в коленных суставах, ломоту во всём теле, расстройство сна, першение и слабые царапающие боли в горле. Слизистая оболочка ротоглотки гиперемирована за счёт расширения сосудов. Явления ангины сопровождает подчелюстной и шейный лимфаденит. В этот период диагноз можно предположить лишь в очаге заболевания с учётом эпидемиологических данных.
С самого начала болезни можно обнаружить симптомы поражения ЖКТ – сухость во рту, жажду, анорексию, тошноту, рвоту, запоры (в редких случаях поносы), боли в эпигастральной области. Иногда боли иррадиируют от почечной капсулы по всему животу.
При осмотре у больного отмечают яркое красное одутловатое лицо, инъекцию сосудов склер и конъюнктив, набухшие веки, гиперемию в зеве. Кожа сухая и горячая. Тоны сердца приглушены. Отмечают нормокардию, наклонность к гипотонии. Положителен симптом поколачивания в поясничной области (проверять осторожно из-за опасности разрыва почечной капсулы). Отмечают резкие боли при надавливании в точке пересечения прямой мышцы спины и XII ребра с обеих сторон.
Диурез несколько снижен или нормальный. Удельный вес мочи повышен, в моче обнаруживают эритроциты, лейкоциты. В крови увеличен цветной показатель, количество лейкоцитов снижено или нормально.
Геморрагический период. В зависимости от очага заболевания его можно наблюдать у отдельных больных либо состояние может развиваться у 70–90% пациентов.
На фоне нормальной (5% случаев), субфебрильной или высокой (до 25% случаев) температуры тела появляется петехиальная или более массивная мелкопятнистая сыпь без определённой локализации.
Со стороны сердечно-сосудистой системы отмечают приглушение тонов сердца, брадикардию. Учащение пульса в этот период болезни является неблагоприятным прогностическим признаком. Усиливается артериальная гипотензия. У тяжелобольных можно наблюдать резкое падение артериального давления, в отдельных случаях – развитие инфекционно-токсического шока.
Иногда у больных отмечают катаральные явления со стороны верхних дыхательных путей, кровохарканье, лёгочные кровотечения.
Частые рвотные движения, а также упорная икота указывают на тяжёлое течение болезни. Язык суховат, живот умеренно вздут, при его пальпации отмечают локальную или диффузную болезненность. Увеличение печени наблюдают редко (7–25%), у отдельных больных пальпируется мягкий край селезёнки.
При среднетяжёлом течении болезни наблюдают умеренный, а при тяжёлом течении – высокий лейкоцитоз; СОЭ, как правило, не повышается.
Полиурический период. Проявляется прекращением рвоты, постепенным исчезновением болей в пояснице и животе. Развивается полиурия с выделением мочи до 5 л/сут и более и сохранением изогипостенурии. Нормализуются показатели креатинина и мочевины. Постепенно исчезает брадикардия. Сохраняются сухость во рту, жажда.
Период реконвалесценции. Продолжается от 3 до 12 мес. В течение длительного времени остаются выраженная астенизация, патология со стороны почек, особенно в случаях развившегося острого или хронического пиелонефрита. При стойком сохранении (более 6 мес) полиурии, жажды и сухости во рту следует думать о хронической тубулоинтерстициальной нефропатии с нарушением экскреторно-секреторной функции канальцев и повышением суточной экскреции электролитов. Состояние может сохраняться до 10 лет, однако исходов в хроническую почечную недостаточность не наблюдают. Описанные клинические этапы заболевания могут не иметь чётких переходных границ между собой или проявляться одновременно.
Осложнения. Обусловлены развитием инфекционно-токсического шока, острой почечной недостаточностью, отёка лёгких, органных кровоизлияний и кровотечений, разрывов почки. В редких случаях наблюдают эклампсию с артериальной гипертензией, тоническими и клоническими судорогами, тризмом, потерей сознания, расширением зрачков, замедлением пульса и дыхания. Возможны субарахноидальные кровоизлияния. В Китае (1988) описаны случаи энцефалитов при геморрагической лихорадке с почечным синдромом.
При развитии уремии как терминальной стадии острой почечной недостаточности усиливаются тошнота и рвота, появляется икота, затем прогрессируют сонливость, непроизвольные подёргивания отдельных групп мышц (мимических, мышц рук) и другая мозговая симптоматика. Значительно нарастает уровень мочевины и креатинина в крови.
3. Сестринский процесс при уходе за больными
Больные ГЛ нуждаются в госпитализации в инфекционный стационар с соблюдением щадящих методов транспортировки. Транспортировка больных производится на носилках с матрацем с соблюдением максимальной осторожности из-за опасности разрыва почечной капсулы.
Необходимо соблюдение постельного режима до прекращения полиурии, в среднем: при легкой форме – 7–10 дней, среднетяжелой -2–3 недели и тяжелой – не менее 3–4 недель от начала заболевания. Требуется строгий учет вводимой жидкости (питье, инфузии) и ее потерь (диурез, рвотные массы, стул).
Лечение проводится под контролем водного баланса, гемодинамики, гемограммы, гематокрита, анализов мочи, мочевины, креатишша, электролитов (калий, натрий), КЩС, коагулограммы; при осложнениях – инструментальных исследований: ФГДС, УЗИ, КТ, рентгенографии ОГК и др.
Диета : Рекомендуется стол №4 без ограничения соли, при тяжелых формах и осложнениях – стол №1. Питание должно быть полноценным, дробным, в теплом виде. При олигоанурии исключаются продукты богатые белком (мясо, рыба, бобовые) и калием (овощи, фрукты). В полиурии, наоборот, эти продукты наиболее необходимы. Питьевой режим должен быть дозированным с учетом выделенной жидкости. Количество выпиваемой и вводимой внутрь жидкости не должно превышать объема выведенной (моча, рвотн. массы, стул) более чем на 500–700 мл.
Для профилактики пневмоний и пролежней больного надо чаще поворачивать в постели, кожу ягодиц и лопаток протирать камфорным спиртом. В отделении должно быть чисто, проветрено, тепло, окна закрыты сетками от мух. Все предметы обихода после употребления кипятят. Судно, мочеприемник, кал, мочу больного дезинфицируют. Уборка – только влажным способом с 2% раствором хлорной извести.
При лихорадке необходимо создать покой больному не устраивать сквозняков и следить за всеми физиологическими отправлениями. При высокой температуре в связи с перевозбуждением центральной нервной системы оставлять больного одного опасно
Период снижения температуры протекает по-разному, так как температура может падать критически, т.е. быстро с высоких цифр до низких, что часто сопровождается снижением артериального давления и появлением нитевидного пульса. Такое снижение температуры сопровождается резкой слабостью и потоотделением. Конечности становятся холодными на ощупь, появляется цианоз губ, кожа покрывается липким, холодным потом. Это состояние называется кризисом и требует срочных мер. Медсестра экстренно вызывает врача и выполняет его назначения. Под кожу вводят вещества, повышающие артериальное давление: мезатон, кофеин, адреналин и др. При обильном потоотделении больного насухо вытирают, меняют ему нательное, а по необходимости и постельное белье
Необходимо наблюдение за полостью рта. Больные должны прополаскивать рот теплой водой после каждого приема пищи, чистить зубы. Тяжелобольным медицинская сестра должна 2–3 раза в день тщательно протирать рот ватным тампоном, смоченным в 2% растворе борной кислоты; при этом не следует делать резких движений, чтобы не травмировать слизистую оболочку. Таким же способом очищают и язык больного.
При появлении рвоты больного необходимо повернуть в постели на бок, наклонив его голову вниз так, чтобы рвотные массы не могли попасть в дыхательные пути и вызвать аспирационную пневмонию.
Сроки выписки реконвалесцентов ГЛПС из стационара при: легкой форме – не ранее 17–19 дня болезни; среднетяжелой – не ранее 21–23 дня болезни; тяжелой форме – не ранее 25–28 дня болезни.
Геморрагические лихорадки – группа острых инфекционных заболеваний с лихорадочными реакциями и разнообразными геморрагиями. Эти лихорадки подразделяются на отдельные нозологические формы по характеру клинического течения, особенностям возбудителя и в соответствии с географической областью распространения, обусловленной природной очаговостью этих болезней.
Геморрагические лихорадки – природноочаговые инфекции, при которых основным резервуаром и источниками болезни являются различные виды животных, а переносчиками при значительной части из них – членистоногие (клещи, комары). В остальных случаях передача инфекции реализуется другими путями – воздушно-пылевым, алиментарным, водным, при зоонозном контакте, парентерально.
Известны, в частности, следующие геморрагические лихорадки: а) геморрагическая лихорадка с почечным синдромом, называемая также геморрагическим нефрозо-нефритом, или дальневосточной геморрагической лихорадкой; б) крымская геморрагическая лихорадка; в) омская геморрагическая лихорадка.
геморрагический заболевание вирусный лихорадка
1. Актуальные вопросы эпидемиологии и инфекционных болезней. / Н.А. Семина. – М.: Медицина, 1999 – 69 с.
2. Антонова Т.В., Лиознов Д.А. Сестринский процесс при инфекционных болезнях – Ростов н/Д: Феникс, 2007 – 413 с.
3. Гермаш Е.И. и др. Патогенетическая терапия больных с тяжелой формой геморрагической лихорадки и острой почечной недостаточностью. // Тер. архив. – 1997. – №11. – С. 26–30.
[youtube.player]Острая вирусная природно-очаговая инфекция с синдромом интоксикации, развитием универсального капилляротоксикоза с геморрагическими проявлениями и поражением почек.
Этиология и патогенез. Возбудители – РНК-содержащие вирусы рода Hantaan семейства Bunyaviridae. Существует несколько сероваров вируса, обуславливающие заболевания различной тяжести. Возбудители устойчивы во внешней среде, хорошо переносят низкие температуры, чувствительны к эфиру, хлороформу, ацетону, бензолу, УФ лучам.
Вирус проникает в организм человека через поврежденные кожные покровы и слизистые оболочки и размножается в клетках системы макрофагов. Возникающая затем вирусемия обуславливает синдром интоксикации. Обладая вазотропностью, вирус повреждает стенки кровеносных сосудов, в результате чего усиливается сосудистая проницаемость, возникают плазморея, сгущение крови. Синдром внутрисосудистого свертывания крови и нарушение целостности капилляров приводят к геморрагическим проявлениям. Микроциркуляторные расстройства и серозно-геморрагический отек ведут к развитию нефроза без воспалительного процесса в почках и нарушением канальцевой реабсорбции. Возможно развитие острой почечной недостаточности, чему в значительной степени способствуют нейроэндокринные нарушения и аутоиммунные процессы: образование клеточных белков с антигенной активностью, выработка антител к ним, формирование иммунных комплексов, повреждающих почечную ткань. В случаях выздоровления патологические процессы в почках регрессируют, что сопровождается полиурией, уменьшением азотемии. Почечная функция восстанавливается медленно, в течение многих месяцев.
Резервуар и источник инфекции – мышевидные грызуны. Инфицированный человек эпидемической опасности не представляет.
Механизм передачи – аэрозольный, путь передачи – воздушно-пылевой.
Клиника. Заболеванию свойственна выраженная цикличность.
Инкубационный период составляет от 4 дней до 2 месяцев. Продромальные явления встречаются редко, это недомогание, чувство разбитости, субфебрилитет.
Лихорадочный период начинается остро, с повышения температуры до 38-40 С, головной болью, мышечными болями, сухостью во рту, жаждой. Лихорадка ремитирующего или неправильного типа длится 3-5 дней и может повторяться в виде второй волны. Лицо одутловато и гиперемировано, наблюдается покраснение конъюнктив и зева, инъекция склер. Может быть гиперемия кожи шеи и верхних отделов грудной клетки. В некоторых случаях бывает отечность радужки. К концу лихорадочного периода развивается геморрагический синдром с петехиальной сыпью на лице, шее, в подмышечных впадинах, в области ключиц. При более тяжелом течении могут быть кровотечения. Характерны боли в пояснице или животе, которые усиливаются к концу 1-ой недели заболевания. К этому времени температура снижается до субфебрильных или нормальных цифр, но состояние больных не улучшается.
Развитие олигоурического периода сопровождается уменьшением количества выделяемой мочи вплоть до анурии. Возникают признаки уремии: тошнота, рвота, икота, гиперемия лица сменяется серовато-бледным цветом и сухостью кожи. Прогрессирующая олигоурия сопровождается повышением содержания азотистых шлаков в крови и нарушениями электролитного состава плазмы. При тяжелом течении нарастают проявления геморрагического синдрома. Артериальное давление снижается с относительной брадикардией. Язык сухой, живот болезненный во всех отделах. симптом Пастернацкого положительный, его следует проверять осторожно из-за опасности разрыва капсулы почки. Патология нервной системы проявляется нарастанием головной боли, бессонницей, психомоторным возбуждением с возможным развитием делириозного состояния. В связи с нарушением микроциркуляции в сетчатке часто снижается острота зрения. В лабораторных показателях: протеинурия, гипоизостенурия, гематурия, цилиндрурия и слепки канальцевого эпителия. Длительность олигоурического периода около 1 недели.
При благоприятном течении заболевания в дальнейшем возникает полиурический период. Повышение диуреза рассматривается как хороший прогностический признак. Сохраняется длительная гипоизостенурия. Заметно улучшается самочувствие больных: прекращаются тошнота, рвота, боли в животе, уменьшаются боли в пояснице, но остаются слабость, жажда, сухость во рту, одышка и сердцебиение даже при незначительной физической нагрузке.
В период реконвалесценции количество выделяемой мочи постепенно приближается к норме, восстанавливаются функции организма, зачастую довольно медленно.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]
Геморрагические лихорадки – вирусные инфекции с природно-очаговым распространением, протекающие с геморрагическим и острым лихорадочным синдромом. Симптоматика геморрагических лихорадок включает выраженную интоксикацию, высокую температуру тела, геморрагическую сыпь, кровотечения различной локализации, полиорганные нарушения. Форма геморрагической лихорадки определяется с учетом клинико-эпидемиологических и лабораторных данных (ПЦР, ИФА, РИФ). При геморрагических лихорадках проводится дезинтоксикационная, противовирусная, гемостатическая терапия, введение специфических иммуноглобулинов, борьба с осложнениями.
Общие сведения
Геморрагические лихорадки – группа инфекционных заболеваний вирусной природы, вызывающих токсическое поражение сосудистых стенок, способствуя развитию геморрагического синдрома. Протекают на фоне общей интоксикации, провоцируют полиорганные патологии. Геморрагические лихорадки распространены в определенных регионах планеты, в ареалах обитания переносчиков заболевания. Вызывают геморрагические лихорадки вирусы следующих семейств: Togaviridae, Bunyaviridae, Arenaviridae и Filoviridae. Характерной особенностью, объединяющей эти вирусы, является сродство к клеткам эндотелия сосудов человека.
Резервуаром и источником этих вирусов является человек и животные (различные виды грызунов, обезьяны, белки, летучие мыши и др.), переносчиком – комары и клещи. Некоторые геморрагические лихорадки могут передаваться контактно-бытовым, пищевым, водным и другими путями. По способу заражения эти инфекции подразделяются на группы: клещевые инфекции (Омская, Крымская-Конго и лихорадка Кьясанурского леса), комариные (желтая, лихорадка денге, Чукунгунья, долины Рифт) и контагиозные (лихорадки Лаоса, Аргентинская, Боливийская, Эбола, Марбург и др.).
Восприимчивость к геморрагическим лихорадкам у человека довольно высока, заболевают преимущественно лица, чья профессиональная деятельность связана с дикой природой. Заболеваемость в городах чаще отмечается у граждан, не имеющих постоянного места жительства и сотрудников бытовых служб, контактирующих с грызунами.

Симптомы геморрагической лихорадки
Геморрагические лихорадки в большинстве случаев объединяет характерное течение с последовательной сменой периодов: инкубации (как правило, 1-3 недели), начальный (2-7 дней), разгара (1-2 недели) и реконвалесценции (несколько недель). Начальный период проявляется общеинтоксикационной симптоматикой, обычно весьма интенсивной. Лихорадка при тяжелом течении может достигать критических цифр, интоксикация – способствовать расстройству сознания, бреду, галлюцинациям.
Перед наступлением периода разгара нередко отмечается кратковременная нормализация температуры и улучшение общего состояния, после чего токсикоз нарастает, интенсивность общей клиники увеличивается, развиваются полиорганные патологии, нарушения гемодинамики. В период реконвалесценции происходит постепенный регресс клинических проявлений и восстановление функционального состояния органов и систем.
Геморрагический дальневосточный нефрозонефрит нередко называют геморрагической лихорадкой с почечным синдромом, поскольку для этого заболевания характерно преимущественное поражение сосудов почек. Инкубация геморрагического дальневосточного нефрозонефрита составляет 2 недели, но может сокращаться до 11 и удлиняться до 23 дней. Впервые дни заболевания возможны продромальные явления (слабость, недомогание). Затем развивается тяжелая интоксикация, температура тела поднимается до 39,5 и более градусов и сохраняется на протяжении 2-6 дней. Спустя 2-4 дня от начала лихорадки появляется геморрагическая симптоматика на фоне прогрессирующей интоксикации. Иногда могут отмечаться менингеальные симптомы (Кернига, Брудзинского, ригидность затылочных мышц). Ввиду токсического поражения головного мозга, сознание нередко спутано, появляются галлюцинации, бред.
Лихорадка продолжается обычно 8-9 дней, после чего в течение 2-3 дней происходит понижение температуры тела, однако после ее нормализации состояние больных не улучшается, может возникать рвота, прогрессирует почечный синдром. Улучшение состояния и регресс клинической симптоматики происходит на 4-5 день после стихания лихорадки. Заболевание переходит в фазу реконвалесценции. В это время характерна полиурия.
Крымская геморрагическая лихорадка характеризуется острым началом: отмечается рвота, боль в животе натощак, озноб. Температура тела резко повышается. Внешний вид больных характерный для геморрагических лихорадок: гиперемированное отечное лицо и инъецированные конъюнктивы, веки, склеры. Геморрагическая симптоматика выражена: петехиальные высыпания, кровоточивость десен, кровотечения из носа, примесь крови в кале и рвотных массах, маточные кровотечения у женщин. Селезенка чаще остается нормального размера, у некоторых больных может отмечаться ее увеличение. Тяжелое течение заболевания проявляется интенсивной болью в животе, частой рвотой, меленой. Пульс лабильный, артериальное давление снижено, сердечные тоны – глухие.
Омская геморрагическая лихорадка протекает более легко и доброкачественно, геморрагический синдром выражен слабее (хотя летальность имеет место и при этой инфекции). В первые дни лихорадка достигает 39 с небольшим градусов, в половине случаев лихорадочный период протекает волнообразно, с периодами повышения и нормализации температуры тела. Продолжительность лихорадки – 3-10 дней.
Геморрагическая лихорадка денге характеризуется инкубационным периодом от 5 до 15 дней, доброкачественным течением, симптоматикой общей интоксикации, усиливающейся к 3-4 дню и пятнисто-папулезной сыпью геморрагического происхождения, проходящей через 2-3 дня после появления (обычно возникает в разгар заболевания) и не оставляющей после себя пигментаций или шелушения. Температурная кривая может быть двухволновой: лихорадка прерывается 2-3-дневным периодом нормальной температуры, после чего возникает вторая волна. Такая форма характерна для европейцев, у жителей Юго-Восточной Азии лихорадка Денге развивается по геморрагическому варианту и имеет более тяжелое течение.
Геморрагические лихорадки могут способствовать развитию тяжелых, угрожающих жизни состояний: инфекционно-токсического шока, острой почечной недостаточности, комы.
Диагностика геморрагических лихорадок
Диагностику геморрагических лихорадок производят на основании клинической картины и данных эпидемиологического анамнеза, подтверждая предварительный диагноз лабораторно. Специфическая диагностика производится с помощью серологических исследования (РСК, РНИФ и др.), иммуноферментного анализа (ИФА), выявления вирусных антигенов (ПЦР), вирусологического метода.
Геморрагические лихорадки обычно характеризуются тромбоцитопенией в общем анализе крови, выявлением эритроцитов в моче и кале. При выраженной геморрагии появляются симптомы анемии. Положительный анализ кала на скрытую кровь говорит о кровотечении по ходу желудочно-кишечного тракта.
Лихорадка с почечным синдромом также проявляется при лабораторной диагностике в виде лейкопении, анэозинофилии, увеличением количества палочкоядерных нейтрофилов. Значительны патологические изменения в общем анализе мочи – удельный вес снижен, отмечается белок, (нередко повышение достигает 20-40%), цилиндры. В крови повышен остаточный азот. Крымская лихорадка отличается лимфоцитозом на фоне общего нормоцитоза, сдвигом лейкоформулы влево и нормальной СОЭ.
Лечение геморрагической лихорадки
Больные с любой геморрагической лихорадкой подлежат госпитализации. Прописан постельный режим, полужидкая калорийная легкоусвояемая диета, максимально насыщенная витаминами (в особенности С и В) – овощные отвары, фруктовые и ягодные соки, настой шиповника, морсы). Кроме того, назначают витаминотерапию: витамины С, Р. Ежедневно в течение четырех дней принимается викасол (витамин К).
Внутривенно капельно назначают раствор глюкозы, в период лихорадки могут производиться переливания крови небольшими порциями, а также введение препаратов железа, препаратов на основе водного экстракта из печени крупного рогатого скота. В комплексную терапию включают противогистаминные средства. Выписка из стационара производится после полного клинического выздоровления. По выписке больные некоторое время наблюдаются амбулаторно.
Прогноз и профилактика геморрагической лихорадки
Прогноз зависит от тяжести течения заболевания. Геморрагические лихорадки могут варьироваться по течению в весьма широких пределах, в некоторых случаях вызывая развитие терминальных состояний и заканчиваясь летально, однако в большинстве случаев при своевременной медицинской помощи прогноз благоприятен – инфекция заканчивается выздоровлением.
Профилактика геморрагических лихорадок в первую очередь подразумевает меры, направленные на уничтожение переносчиков инфекции и предупреждение укусов. В ареале распространения инфекции производят тщательную очистку мест, подготовленных под поселение, от кровососущих насекомых (комары, клещи), в эпидемически опасных регионах рекомендовано в лесных массивах носить плотную одежду, сапоги, перчатки, специальные противокомариные комбинезоны и маски, использовать репелленты. Для омской геморрагической лихорадки существует методика специфической профилактики, плановая вакцинация населения с помощью убитой вакцины вируса.
[youtube.player]Читайте также:


