Генерализованный остеопороз что это такое
Остеопороз является одним из наиболее распространенных метаболических заболеваний скелета. Частота выявления остеопороза повышается с возрастом. Общепризнано, что заболевание является причиной 90% всех переломов шейки бедра и позвонков у пожилых людей, о
Остеопороз является одним из наиболее распространенных метаболических заболеваний скелета. Частота выявления остеопороза повышается с возрастом. Общепризнано, что заболевание является причиной 90% всех переломов шейки бедра и позвонков у пожилых людей, особенно это касается переломов, возникших спонтанно или от незначительной травмы.
По данным проведенных среди населения 12 российских городов исследований, в которых участвовало 1 749 274 человека в возрасте от 50 лет и старше, за пятилетний период было зарегистрировано 8 858 переломов шейки бедра и 42 998 переломов предплечья, при этом число переломов шейки бедра среди женщин в среднем равнялось 115,9, переломов предплечья — 563,8 на 100 тыс. человек.
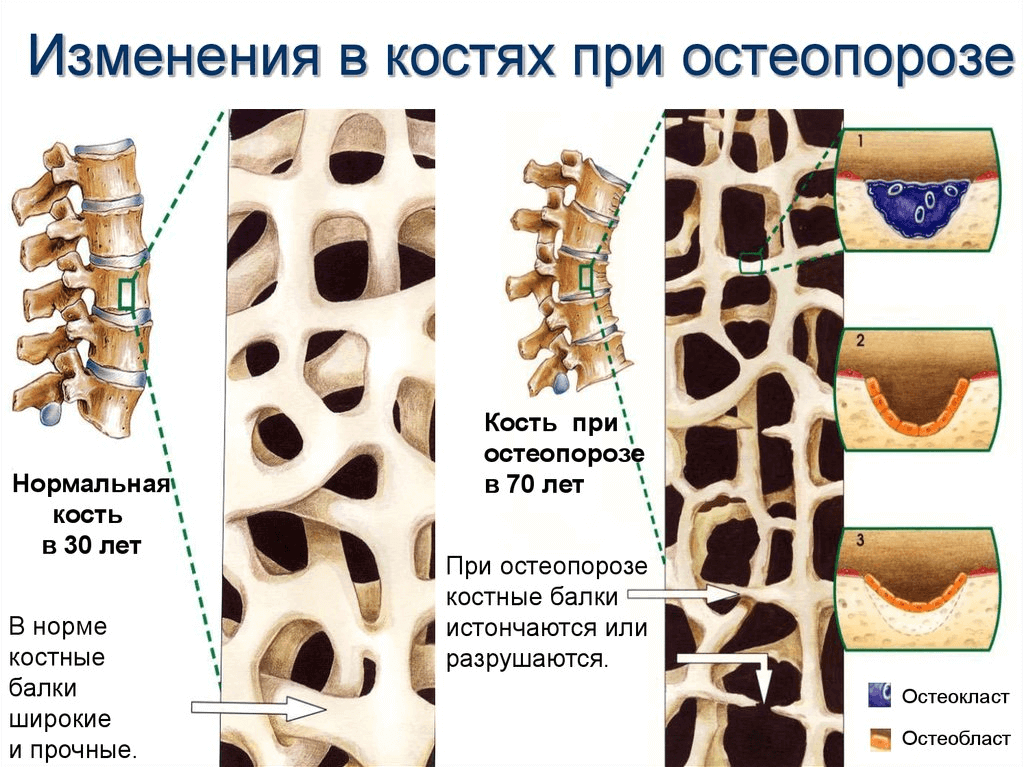
Остеопороз — системное заболевание скелета, характеризующееся снижением массы кости в единице объема и нарушением микроархитектоники костной ткани, что повышает хрупкость костей и увеличивает риск возникновения переломов.
Костная масса является основной детерминантой механических свойств костной ткани и определяет 75–80% ее прочности. Кроме того, прочность кости зависит от ее качества, которое обусловлено архитектоникой строения, минерализацией, состоянием органического матрикса, микроповреждениями, сбалансированностью процессов резорбции старой кости и образования новой. Под влиянием различных факторов, таких, как наследственность, расовая принадлежность, питание, физическая активность, вредные привычки, менструальный статус у женщин, прочность кости может снижаться.
Формирование кости происходит в ранние годы жизни — с момента рождения и до наступления зрелости. В детстве, подростковом возрасте и ранней юности костная масса увеличивается. Ее рост прекращается, когда достигается пиковое значение. Исследования минеральной плотности костей поясничного отдела позвоночника у 574 здоровых девочек и женщин в возрасте от 10 до 24 лет показали, что 86% костной массы взрослого человека формируется с 10 до 14 лет. Время достижения пиковой костной массы варьирует в зависимости от области скелета начиная с 17–18 и до 30 лет.
Возраст, в котором начинается потеря костной массы, точно не определен. Принято считать, что потеря костного вещества начинается после 30 лет у лиц обоего пола. Скорость потери минеральной плотности костной массы у мужчин составляет 0,3–0,5% в год, этот показатель сохраняется таким в течение жизни. У женщин процесс снижения плотности костной массы более сложен. До начала менопаузы он происходит параллельно с мужчинами и достигает 0,7–1,3% в год. Но после наступления менопаузы потеря костной массы ускоряется до 2–3% в год в первые 5–10 лет, затем после 10 лет менопаузы плотность костной массы снижается в среднем на 1% в год.
У женщин имеется большая склонность к развитию остеопороза, так как недостаток женских половых гормонов (эстрогенов) после наступления менопаузы способствует снижению секреции кальцитонина, повышению чувствительности кости к резорбтивному действию паратиреоидного гормона, ослаблению их прямого действия на подавление остеокластов (клеток, способствующих разрушению костной ткани).
У мужчин распространенность остеопороза в 3 раза меньше, чем у женщин.
Однако, несмотря на то что все женщины в менопаузе имеют дефицит эстрогенов, остеопороз развивается только у 30% из них. Это свидетельствует о влиянии различных, в первую очередь генетических, факторов на возникновение и развитие заболевания.
В настоящее время принято выделять следующие группы риска развития остеопороза.
- Женщины хрупкого телосложения со светлой кожей, бездетные либо имеющие одного-двух детей, с семейным анамнезом переломов позвоночника или шейки бедра.
- Женщины с ранней или искусственной менопаузой.
- Женщины и мужчины с различными заболеваниями, способными вызвать вторичный остеопороз (болезнь и синдром Иценко-Кушинга, тиреотоксикоз, сахарный диабет I типа, ревматоидный артрит, состояния после резекции желудка, хронические заболевания печени, хроническая почечная недостаточность и др.).
- Лица, принимающие лекарственные препараты, побочным эффектом которых является снижение массы тела (кортикостероиды, антиконвульсанты, иммуносупрессоры, алюминий-содержащие антациды, антагонисты гонадотропинрилизинг-гормона).
Следует отметить, что женщины белой и желтой расы по сравнению с представительницами черной расы в среднем имеют более низкую прочность кости. Также показано, что риск остеопоротических переломов у женщин повышается при наличии переломов у членов их семей. Недостаточное потребление кальция в период зрелости и в пожилом возрасте может приводить к снижению минеральной плотности костной ткани. Все эти данные международных многоцентровых исследований позволили выделить факторы риска развития остеопороза.
- Генетические / антропометрические: этническая принадлежность (европеоидная и монголоидная расы); пожилой возраст; масса тела менее 56 кг; низкая масса кости; семейная агрегация и т. п.
- Гормональные: женский пол;ранняя менопауза; позднее начало менструаций; аменорея; бесплодие.
- Стиль жизни: курение; злоупотребление алкоголем; злоупотребление кофеином; низкая физическая нагрузка; избыточная физическая нагрузка; непереносимость молочных продуктов; низкое потребление кальция и гипо- и авитаминоз Д; избыточное потребление мяса.
- Сопутствующие заболевания: эндокринные (гипо- и гипертиреоз, синдром Кушинга и др.); ревматические; гематологические / опухолевые; прочие (гемохроматоз, амилоидоз, саркоидоз, нервная анорексия, билиарный цирроз печени, инсульт, болезнь Паркинсона).
Метаболизм кости характеризуется двумя разнонаправленными процессами: образованием новой костной ткани остеобластами и разрушением (резорбцией) старой кости остеокластами, которые связаны между собой и определяют количество массы кости. Для остеопороза характерен дисбаланс между этими процессами, поэтому современные ученые большое внимание уделяют изучению костного обмена. Оценка скорости образования или резорбции осуществляется путем измерения активности специфических ферментов костеобразующих или костеразрушающих клеток или путем определения компонентов, поступающих в кровоток и мочу во время синтеза или резорбции кости, что дает достаточно полную информацию об изменениях в уровне обмена кальция за короткий период времени.
Биохимические маркеры формирования кости представлены костным изоферментом щелочной фосфатазы, остеокальцином, карбокси- и аминотерминальными фрагментами проколлагена I типа.
Щелочная фосфатаза (ЩФ) — мембранные ферменты, присутствующие во всех органах и тканях. В кости ЩФ секретируется остеобластами, и предполагают, что она участвует в созревании матрикса и его минерализации и осуществляет свое действие при участии 1,25-диоксихолекальциферола. Синтез ЩФ возрастает в процессе дифференциации остеобластов при ускоренном формировании кости.
Остеокальцин — неколлагеновый кальций, связывающий белок, синтезируемый остеобластами. Остеокальцин в норме обнаруживается в остеобластах, матриксе кости и в сыворотке крови. Данный маркер имеет высокое сродство к гидроксиаппатитам и за счет этого формирует в кости комплексы с микрокристаллами гидроксиаппатита. Также предполагают, что он необходим для реализации действия 1,25 (ОН)2 Д3 витамина на кость.
Коллаген — наиболее распространенный белок в организме человека: его содержание составляет примерно 30%, а в кости около 50% от всего количества белка. В настоящее время выявлено 18 типов коллагена; в костной ткани в основном содержится коллаген I типа, который составляет 90% органического матрикса кости. Он синтезируется остеобластами в виде предшественников проколлагена I типа, представляющего собой большую молекулу, содержащую глобулярные фрагменты (карбокси- и аминотерминальные пептиды проколлагена I типа), которые отделяются от основной молекулы с помощью специфических пептидаз после выброса проколлагена из клетки. Очищенная молекула коллагена I типа включается в построение фибрилл костного матрикса, а карбокси- и аминотерминальные пептиды проколлагена I типа поступают в экстрацеллюлярную жидкость.
К маркерам костной резорбции относят тартрат-резистентную кислую фосфатазу, продукты деградации коллагена I типа — N- и C-телопептиды, определяемые в сыворотке крови, а также пиридинолин и дезоксипиридинолин, гидроксипролин и гликозиды гидроксилизина, определяемые в моче.
Таким образом, по соотношению изменения маркеров резорбции и синтеза представляется возможным судить о скорости костных потерь, предсказать риск переломов кости, а также выбрать адекватную терапию: при высокой скорости костного оборота предпочтительны препараты, подавляющие резорбцию, а при низкой — стимулирующие формирование кости.
В настоящее время наиболее часто используется классификация остеопороза по J. Dequeker et al. (1995), представленная ниже.
- Ювенильный идиопатический.
- Постменопаузальный (тип I).
- Сенильный (инволюционный, тип II).
- Идиопатический (женщины в менопаузе, мужчины молодого и среднего возраста).
- Эндокринный.
- Функциональный.
- Связанный с факторами внешней среды.
- Генетический.
- Альгонейродистрофия.
- Транзиторный региональный остеопороз.
- Региональный мигрирующий остеопороз.
- Транзиторный остеопороз бедренных костей.
- Иммобилизационный/диффузный.
Особого внимания заслуживает проблема лечения остеопороза, вызванного приемом глюкокортикостероидов (ГК). По данным литературы, частота развития стероидного остеопороза составляет около 95%. Наиболее выраженные изменения наблюдаются в костях с трабекулярным типом строения, в большей степени поражается позвоночник.
Патогенез стероидного остеопороза сложен, но, несомненно, ключевым моментом в развитии стероидного остеопороза является прямое подавляющее действие ГК на остеобласты, ведущее к уменьшению костеобразования. При этом ГК снижают абсорбцию кальция в кишечнике и реабсорбцию кальция в почечных канальцах. Это приводит к отрицательному балансу кальция в организме и транзиторной гипокальциемии, что, в свою очередь, стимулирует секрецию паратиреоидного гормона и усиливает резорбцию костной ткани (см. табл.).
В соответствии с рекомендациями Международного фонда по исследованию остеопороза предложена схема выявления и мониторинга постменопаузального остеопороза (рис.).
В настоящее время существует достаточное количество препаратов, применение которых уменьшает риск возникновения переломов за счет увеличения массы кости и улучшения ее качества. Лекарственные средства, применяемые для лечения остеопороза, могут быть условно разделены на три большие группы.
I группа — препараты, тормозящие резорбцию кости (эстрогены — дерместрил, фемостон, эстрожель, эстрофем, эстрофеминал; кальцитонины, бифосфонаты и др.).
II группа — препараты, стимулирующие костеобразование (фториды, анаболические гормоны, паратиреоидный гормон и др.).
III группа — препараты многопланового действия (витамин D и его активные производные, комплексные соединения с кальцием, оссеин-гидроксиаппатитный комплекс).
Препараты группы кальцитонина (миакальцик, сибакальцин, хубер кальцитонина) не только существенно уменьшают выведение кальция из костной ткани, но и эффективно снижают болевой синдром, связанный с остеолитическими и остеопеническими состояниями, что выгодно отличает их от других лекарственных средств. Терапия кальцитонином показана как для лечения остеопороза у женщин в постменопаузе, особенно при невозможности назначения бифосфонатов, и купирования острых болей, связанных с остеопоротическими переломами позвоночника, так и в ходе терапии остеопороза у небеременных женщин в пременопаузе вследствие высокой безопасности. Кальцитонин назначается по 200 МЕ/сут интраназально, лечение продолжается не более 2 мес, затем делается перерыв на 1–2 мес. Такие курсы лечения могут неоднократно повторяться (до 3 раз в год). Пациенты, имеющие высокий риск развития нестабильности эндопротеза, должны, начиная с 3–5-го дня после операции, использовать кальцитонин по 200 МЕ/сут интраназально в течение 1 мес. Второй курс с двухнедельным перерывом; третий — после месячного перерыва, а четвертый курс — спустя 6 мес после операции. В дальнейшем 30-дневные курсы следует повторять 3 раза в год. Причем терапия кальцитонинами должна сочетаться с назначением кальция (аддитива кальций, кальцинова, кальция глюконат, упсавит кальций) в суточной дозе 1–1,5 г и активных метаболитов витамина Д (аквадетрим, альфа Д3-тева, этальфа) в дозе 400 МЕ/сут или 0,5–1 мкг/сут, а также в составе комплексных препаратов (альфадол-Са, кальций + витамин Д3 витрум, кальций-Д3 Никомед, натекаль Д3). Комплексные препараты назначаются в дозировке 2 табл./капс. в сутки.
Альтернативу кальцитонину составляет группа бифосфонатов. Бифосфонаты (фосамакс, бенефос, бондронат, зомета, ксидифон, теванат) являются синтетическими аналогами пирофосфата, который связывается с гидроксиаппатитом костей. Нужно отметить, что эти препараты принимают по крайней мере за полчаса до первого приема пищи, какой-либо жидкости или лекарств, запивать их следует только водой. Продолжительность лечения бифосфонатами может составлять более 10 лет без перерывов при отсутствии тяжелой почечной недостаточности (клиренс креатинина должен превышать 30 мл/мин).
В настоящее время интенсивно изучаются и имеют хорошие клинические перспективы препараты, стимулирующие костеобразование. Одним из наиболее эффективных в этом отношении веществ является фторид натрия (натриум флуоратум, оссин), поскольку он может увеличивать популяцию остеобластических клеток. Показано, что фториды быстро откладываются в костях, где замещают гидроксильные ионы в гидроксиаппатите с образованием менее растворимых кристаллов фтораппатита. Наибольший положительный опыт накоплен в использовании фторида натрия при стероидном остеопорозе.
Комплексные препараты кальция и витамина Д (альфадол-Са, кальций+витамин Д3 витрум, кальций Д3 Никомед, натекаль Д3) следует назначать всем пациентам, в отношении которых планируется длительное лечение ГК, желательно в сочетании с другими (геладринк плюс, кальций меджик, морской кальций биобаланс, кальций + йод, остеогенон, остеопан) антиостеопоротическими лекарственными средствами с целью профилактики и лечения остеопороза.
Остеопороз сегодня — одно из наиболее распространенных заболеваний, которое наряду с инфарктом миокарда, онкологической патологией и внезапной коронарной смертью занимает ведущее место в структуре заболеваемости и смертности населения. Цель профилактики остеопороза — предотвращение быстрой потери костной массы, связанной с возрастными изменениями, и, как следствие этого, снижение частоты остеопоротических переломов. Достичь хороших результатов в лечении любого заболевания можно только при тесном сотрудничестве врача и пациента, понимании больным необходимости проводимых профилактических и терапевтических мероприятий.
Н. А. Шостак, доктор медицинских наук, профессор
РГМУ, Москва
Остеопороз – прогрессирующая обменное заболевание костей, которое характеризуется снижением плотности и нарушением структуры костной ткани.
Диагноз устанавливают на основании денситометрии или при подтвержденном хрупком переломе.
Причины развития заболевания
Клетки кости, как и любые структурные элементы организма, находятся в постоянном процессе разрушения и обновления. Клетки, отвечающие за синтез костной ткани, называются остеобластами, а способствующие ее разрушению – остеокластами. Их количество регулируется целым комплексом гормонов, пептидов, витаминов – это паратиреоидный гормон, эстрогены, витамин D, кальцитонин, цитокины.
Примерно до 30 лет у человека активность остеобластов немного выше, и костная масса растет. Причем у мужчин она выше по сравнению с женщинами. Затем примерно десятилетие плотность кости находится на постоянном уровне – количество образовавшихся клеток равно количеству уничтоженных. Позже активность остеобластов снижается и начинают превалировать процессы разрушения – кость убывает примерно на 0,4% в год. У женщин по достижении менопаузы процесс ускоряется до 4% в год. Так продолжается 5–7 лет, а затем процесс потери костной ткани замедляется.
В большинстве случаев развитие остеопороза связано с затуханием половой функции, поэтому он наблюдается у обоих полов, однако у женщин значительно чаще – это связано в прекращением выработки эстрогена, а также с изначально меньшей костной массой.
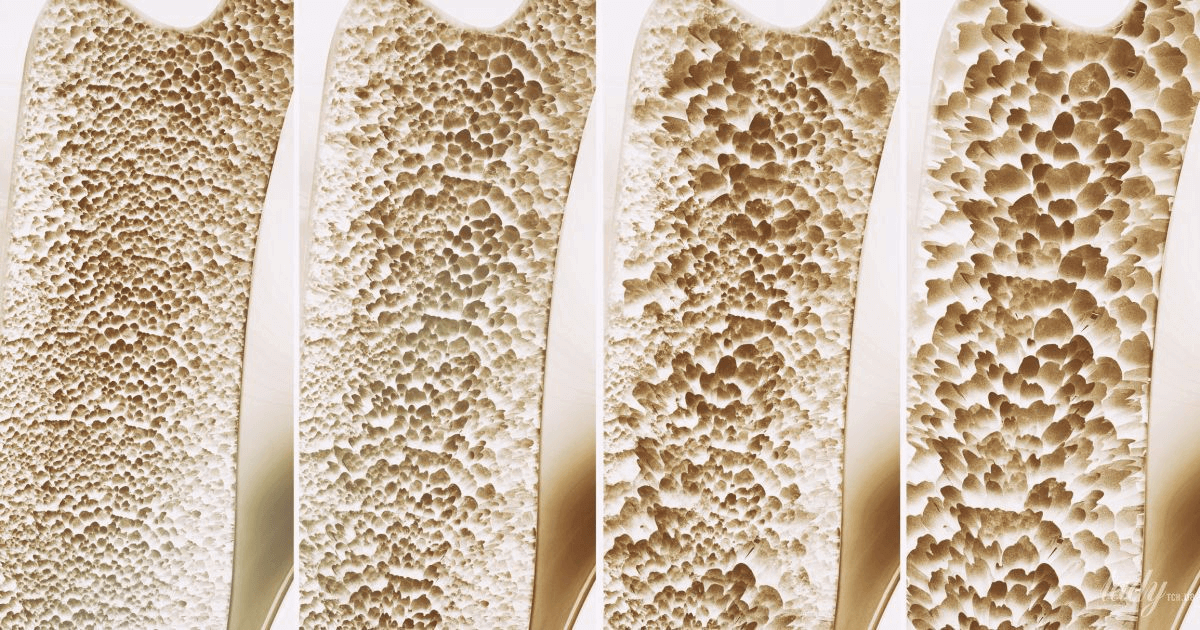
В зависимости от причины, остеопороз делится на первичный и вторичный. Первичный – возникает самостоятельно, вторичный – вызывается другими болезнями или неблагоприятными факторами.
- Постменопаузальный. Встречается у женщин после 45–55 лет. Его причины — гормональный дисбаланс.
- Идиопатический. Более типичен для молодых мужчин 20–50 лет. Прогрессирует постепенно, проявляется болями в позвоночнике и компрессионными переломами.
- Сенильный. Вызванный старением организма. Встречается у обоих полов старше 70 лет. Характерны переломы шейки бедра.
- Ювенильный. Встречается редко у детей и молодых людей. Чаще бывает вызван врожденным патологиями. Типичные симптомы – выраженная боль в ногах и спине, задержка физического развития, искривление грудного отдела позвоночника, компрессионные переломы.
Вторичный остеопороз вызывают такие факторы:
- Эндокринные нарушения (гипертиреоз, сахарный диабет, избыток кортикостероидных гормонов и др).
- Болезни крови (лейкозы, миеломная болезнь, талассемия и др).
- Прием некоторых препаратов (кортикостероиды, гормоны щитовидной железы, гепарин, противосудорожные и др).
- Злоупотребление алкоголем и курением.
- Хроническая обструктивная болезнь легких (как фактор присоединяется курение, которое часто провоцирует ХОБЛ).
- Аутоиммунные процессы (ревматоидный артрит, системная красная волчанка).
- Болезни печени.
- Болезни почек.
- Лечение рака молочной и предстательной желез (терапия направлена на подавление половых гормонов).
- Недостаток витамина D.
- Избыток витамина А.
- Длительная малоподвижность.
На вторичную форму остеопороза приходится 5% его случаев у женщин, и около 20% у мужчин.
Факторы риска
Хотя остеопороз – распространенное состояние у людей пожилого возраста, однако развивается он не у всех. Иногда процесс останавливается на стадии остеопении – недостаточной плотности кости, которая еще не развилась в остеопороз.
Человек входит в группу риска, если имеются такие факторы:
- Наследственная предрасположенность. Особенно это касается переломов тазобедренного сустава по отцовской линии.
- Недостаточность веса. Анорексия.
- Длительная иммобилизация, гиподинамия. Для развития костных клеток необходима физическая нагрузка, поэтому ее отсутствие ведет к деградации кости.
- Алкоголизм и злоупотребление табаком.
- Недостаток получения с пищей микро- и макроэлементов: кальция, фосфора, магния, витаминов группы D.
- Недостаточное питание в детстве и юности, которое привело к недостатку костной массы.
- Беременность и грудное вскармливание.
- Переломы в анамнезе.
Существует этническая предрасположенность к остеопорозу. Представители негроидной расы имеют значительно меньший риск этой болезни.
Симптомы остеопороза
До момента утраты 20–30% костной массы болезнь протекает бессимптомно, и сути первым ее проявлением становится патологический перелом, который возник при незначительном воздействии. Например, человек несильно ударился о твердый предмет в квартире или упал с низкого дивана.
Чаще всего ломаются:
- Лучевой отдел кости (запястье).
- Плечевой отдел.
- Позвоночник.
- Шейка бедра и тазовые кости.
Причем, если конечности ломаются с выраженным болевым синдромом, примерно ⅔ компрессионных переломов позвоночника проходят незамеченными. Человек может испытывать хроническую боль в спине, которую обычно списывает на другие болезни – например, остеохондроз и остеоартроз.
Если вертебральный перелом протекает с выраженной симптоматикой, больной испытывает острую боль, которая не отдает в другие места. Болевые ощущения усиливаются при ходьбе и положении стоя. Эти проявления затихают примерно через неделю. Остаются остаточные боли, которые могут длиться годами.
Уменьшается рост, появляется утомляемость при физической нагрузке. При длительном нахождении в одной позе возникает боль в спине.
Остеопороз влияет на зубы и десны. Десневая ткань становится рыхлой,
начинает развиваться кариес.
Диагностика остеопороза
Выраженный остеопороз можно увидеть на обычной рентгенограмме, однако такая диагностика будет достоверной, если потеря костной ткани составляет от 30%. Для более раннего выявления болезни используют денситометрию – измерение плотности костной ткани. Чаще всего ее проводят в нижнем отделе позвоночника и тазобедренном суставе, реже на запястье, пальцах или пятке. Денситометрии бывают разных видов, но чаще всего используется DXA.

Методика считаеся золотым стандартом в диагностике остеопорозов. Во время процедуры происходит просвечивание кости рентгеновскими лучами посредством двух энергетических потоков. Метод дает возможность оценить минеральную плотность во всех зонах скелета на стадии остеопении, определить размер позвонков, выявить их деформации, диагностировать переломы и предсказать их вероятность, отследить успешность проводимой терапии. При этом доза рентгеновского облучения составляет менее 1/10 дозы при стандартной рентгенографии легких. Чаще всего измерение проводят в поясничном отделе позвоночника и одном тазобедренном суставе, но может быть выполнено в всем позвоночнике и в обоих суставах.
В случае, когда исследование этих зон невозможно (например, после эндопротезирования), выполняют сканирование области запястья.
Результаты DEXA записываются по двум шкалам – T и Z. Показатель Т соответствует сравнению плотности кости пациента с эталонным показателем, который присущ молодому человеку того же пола и этнической группы. Параметр Т -2,5 указывает на остеопению, Т ≤ -2,5 на остеопороз.
Шкала Z указывает на отклонение плотности костной ткани пациента от показателя здорового человека того же пола и возраста. Z ≤ -2,0 говорит о низкой плотности ткани. Этот параметр важен при обследовании женщин в пременопаузе и мужчин младше 50 лет.
При отслеживании прогресса заболевания или реакции на терапию сканирование должно проходить на одном и том же DXA-аппарате, а сравнение показателей должно вестись в числах абсолютной плотности костной ткани – г/см2, а не по параметру Т.
Метод основан на различной скорости распространения ультразвуковой волны в костной ткани с разной плотностью. Результат исследования выводится в виде диаграммы, и не требует сложной интерпретации. Современные аппараты позволяют диагностировать потерю от 2–5% костной массы.
Также возможно количественной компьютерная томография (КТ), но она применяются значительно реже.
Лабораторные исследования назначают для диагностики причин остеопороза при результатах Z ≤ -2,0 и при подозрении на вторичную форму заболевания.
Лабораторное обследование обычно включает такие методы:
- Показатели сывороточных кальция, магния и фосфора в крови.
- Количество креатинина и кальция в суточной моче.
- Уровень витамина Д в крови.
- Печеночные пробы, особенно актуальна щелочная фосфатаза.
- Уровень тестостерона в крови у мужчин.
- Содержание паратиреоидного гормона.
- Уровень ТТГ.
Также по клиническим показаниям могут быть выполнены другие исследования, например для исключения злокачественных процессов, особенно миеломы. Если остеопороз сопровождается потерей веса, человек должен быть обследован на заболевания ЖКТ.
В редких случаях может быть назначена биопсия костной ткани. Например, у молодых людей с патологическими переломами, причины которых не были обнаружены, или пациентов с постоянно пониженным уровнем витамина Д.
Лечение остеопороза
В терапии и профилактике заболевания важную роль играет минимизация факторов риска.
Для профилактики и лечения заболевания важна физическая активность.
При терапии остеопороза показана лечебная гимнастика, по возможности с весовой нагрузкой, которую нужно выполнять не менее получаса, желательно каждый день.
Обеспечить достаточное потребление кальция, как с пищей, так и в виде добавок. Суточная норма кальция для здорового взрослого человека – 800–1000 мг. Для женщин после достижения климакса, пожилых мужчин, подросткам в период полового созревания, беременных и кормящих женщин рекомендовано 1200–1500 мг в сутки.
Лучше, если кальций будет поступать с пищей. Существуют специальные таблицы с указанным содержанием кальция в продуктах, на которые можно ориентироваться. Но это хорошо в целях профилактики. Для лечения нужно подключить кальциевые препараты, как правило, в виде карбоната или цитрата.
В качестве добавки для профилактики рекомендовано 800–1000 МЕ витамина D в сутки. Лечебная доза может составлять до 4000 МЕ.
Злоупотребление алкоголем, кофе и курением способствуют вымыванию кальция из организма. Для профилактики остеопороза их нужно ограничить. При лечении – от алкоголя и курения лучше отказаться совсем. Кофе можно пить понемногу и желательно с молоком.
Относятся к препаратами первого выбора. Снижают активность клеток-разрушителей – остеокластов, что способствуют снижению процесса потери костной массы. Клинически доказано, что через год постоянной терапии риск переломов существенно уменьшается. Возможно таблетированное или внутривенное применение бисфосфонатов.
Чтобы проводить мониторинг эффективности терапии, промежутки между контрольными сеансами денситометрии должны быть не более 2 лет.
Бисфосфанаты можно применять перорально или внутривенно.
Таблетированные формы употребляют натощак, запивая полным (250 мл) стаканом воды. Важно, чтобы после приема таблетки человек находился в вертикальном положении от получаса до часа, и не принимал других препаратов и пищи в течение этого времени. Внутривенное применение показано при плохой переносимости или усвоении оральных бисфосфонатов.
Внимание! Длительная терапия бисфосфонатами может приводить к обратному эффекту – повышать риск атипичных переломов бедра. Чтобы этого избежать, нужно периодически устраивать перерывы в приеме бисфосфонатов.
Это женский половой гормон, который способствует сохранению плотности кости и уменьшению количества переломов. Применяется у женщин в период менопаузы. Лучший результат гормонозаместительная терапия дает, если ее начали в первые 4–6 лет после прекращения менструаций. Однако прием эстрогена можно начать и значительно позже.
У эстрогенотерапии есть много побочных эффектов и противопоказаний. Это – повышение риска тромбоза, рака эндометрия и молочной железы. Снизить вероятность рака эндометрия у женщин из группы риска можно, если с эстрогеном принимать прогестин. Однако это ведет к увеличению вероятности ишемической болезни сердца, инсульта, рака молочной железы, желчнокаменной болезни. Исходя из этого, лечение остеопороза эстрогеном лучше проводить в виде короткого курса под тщательным врачебным контролем. А лучше заменить другими препаратами.
Селективный модулятор эстрогена. Его применение возможно у женщин, которые плохо реагируют на бисфосфонаты. При терапии ралоксифеном количество переломов позвоночника снижается вдвое, однако в отношении тазобедренного сустава эффект значительно ниже. Препарат не оказывает влияния на матку, а вероятность рака молочной железы понижает. Однако ведет к повышению риска тромбоэмболии.
Снижает активность остеокластов и уменьшает разрежение костной ткани. Показан людям с непереносимостью или неэффективностью других видов терапии, а также почечной недостаточностью. Противопоказание – гипокальцемия и беременность.
Стимулирует активность остеобластов – клеток роста костной ткани. Применяется в таких случаях:
- У пациента отсутствует эффект от других препаратов или имеется противопоказания к их применению.
- Тяжелое течение остеопороза.
- Остеопороз вызван длительным приемом кортикостероидов.
Применяется в виде инъекций.
Еще недавно интраназальный (в виде спреев в нос) кальцитонин рекомендовали для лечения остеопороза. Однако доказано, что он малоэффективен для увеличения плотности костной ткани, но может служить в качестве обезболивающего средства при острых переломах.
При острых болях в спине, спровоцированных переломом позвоночника, рекомендовано ношение корсетов, а также прием обезболивающих препаратов. Мышечные спазмы снимают массажем и тепловыми процедурами.
При хронических болях показано ортопедическое белье и упражнение на укрепление мышц.
Пациенту противопоказано поднятие тяжестей и резкие движения. При этом показано регулярное выполнение специально подобранных упражнений ЛФК с утяжелителями.
Поэтому важно, чтобы врач-реабилитолог или физиотерапевт разработал комплекс безопасных упражнений, а также научил пациента вести повседневную жизнь таким образом, чтобы минимизировать риск падений и ушибов, а значит и переломов.
Читайте также:


