Гепатит с и менингококковая инфекция
56. Вынужденное положение ребенка на боку с запрокинутой головой и согнутыми ногами характерно для
Г) менингококкового менингита
57. При лечении менингококковой инфекции у детей с этиотропной целью применяют
А) антибиотики
в) сердечные гликозиды
г) плазмозамещающие растворы
58. Вирус гепатита А у детей обладает выраженной
Б) гепатотропностью
59. Источником инфекции при гепатите А у детей являются
б) больные животные
Г) больные люди
60. Гепатит А вызывается
Б) вирусом
61. Выраженная сезонность вирусного гепатита А проявляется в период
А) осенне-зимний
62. Стойкий пожизненный иммунитет формируется у детей после перенесенного гепатита
Г) A
63. Циклической последовательной сменой 4 периодов характеризуется течение вирусного гепатита
А) A
64. Инкубационный период при вирусном гепатите А у детей продолжается (в днях)
Б) 10–45
65. Инкубационный период при вирусном гепатите В у детей продолжается (в днях)
В) 60–180
66. В среднем желтушный период при вирусном гепатите В у детей длится (в нед.)
В) 3–4
67. Наиболее важным объективным симптомом для начального периода вирусного гепатита А у детей является
А) увеличение размеров и болезненность печени
б) появление катаральных явлений
в) появление диспепсических явлений
г) наличие симптомов интоксикации
68. Потемнение мочи у детей, больных вирусным гепатитом А, отмечается к концу периода
А) преджелтушного
69. Преджелтушный период длится при вирусном гепатите А у детей до (в днях)
В) 7
70. Срок карантина для контактных по гепатиту А
А) 35 дней
71. Детей, перенесших вирусный гепатит А, обычно наблюдают после выписки из стационара в течение (мес.)
Б) 3
72. Источником инфекции при вирусном гепатите В у детей является
а) больной человек
Б) больной и вирусоноситель
г) больные животные
73. Вирус гепатита В у детей отсутствует в
В) фекалиях
74. Основной путь передачи инфекции при вирусном гепатите В у детей
А) парентеральный
75. Общее инфекционное заболевание, протекающее с преимущественным поражением толстого кишечника, характеризующееся развитием дистального колита у детей, — это
Б) дизентерия
г) энтеровирусная инфекция
76. Возбудителями дизентерии у детей являются
В) шигеллы
77. Редко болеют дизентерией дети
А) до 1 года
78. Жидкий стул с примесью слизи и прожилок крови у детей ("ректальный плевок") характерен для
А) дизентерии
в) энтеровирусной инфекции
79. Тенезмы характерны для
Г) дизентерии
80. Госпитализации подлежат дети, больные дизентерией в форме
Г) среднетяжелой
81. Симптомы кишечного эксикоза
А) сухость кожи, олигурия
б) полиурия, влажность кожи
в) одышка, тахикардия
82. Эшерихиозом чаще болеют дети в возрасте
в) от 2 до 7 лет
Г) первого года жизни
83. Особую опасность, как источник инфекции при сальмонеллезе, представляют
а) домашние животные
Б) водоплавающие птицы, куры
в) больной человек
84. Продолжительность инкубационного периода при сальмонеллезе у детей от нескольких часов до (дней)
Б) 7
85. Для сальмонеллеза у детей характерен стул в виде
Эталоны ответов
1 б, 2 б, 3 б, 4 б, 5 а, 6 г, 7 г, 8 в, 9 а, 10 в, 11 г, 12 а, 13 а, 14 б, 15 г, 16 г, 17 в, 18 а, 19 г, 20 б, 21 в, 22 а, 23 а, 24 б, 25 г, 26 г, 27 в, 28 а, 29 б, 30 в, 31 г, 32 б, 33 а, 34 б, 35 г, 36 б, 37 г, 38 в, 39 в, 40 г, 41 а, 42 б, 43 б, 44 г, 45 б, 46 г, 47 в, 48 б, 49 б, 50 а, 51 г, 52 г, 53 а, 54 г, 55 г, 56 г, 57 а, 58 б, 59 г, 60 б, 61 а, 62 г, 63 а, 64 б, 65 в, 66 в, 67 а, 68 а, 69 в, 70 а, 71 б, 72 б, 73 в, 74 а, 75 б, 76 в, 77 а, 78 а, 79 г, 80 г, 81 а, 82 г, 83 б, 84 б, 85 г.
Туберкулез у детей
1. При туберкулезе у детей чаще поражаются
а) кости и суставы
В) легкие
г) серозные оболочки
2. Возбудителем туберкулеза у детей является
А) микобактерия Коха
б) столбнячная палочка
г) синегнойная палочка
3. Наиболее часто микобактерии туберкулеза поступают в организм ребенка через
а) желудочно-кишечный тракт
Не нашли то, что искали? Воспользуйтесь поиском:
Растворимую форму левомицетина (левомицетин-сукцинат) в дозе 10-50 мг/кг/сут достаточно широко применяют при менингококцемии и в случаях инфекционно-токсического шокав силу бактериостатического действия препарата. Однако в последнее время отмечают рост резистентности возбудителя к этому лекарственному средству. Альтернативные антимикробные препараты при генерализованных формах менингококковой инфекции - ампициллин (по 200-400 мг/кг/сут) и фторхинолоны.
Показатели эффективности лечения менингококкового менингита - нормализация температуры тела и улучшение состояния больного, наступающие через 1-4 дня с момента начала терапии. На 5-6-е сутки лечения необходим контроль спинномозговой жидкости. Основной критерий, дающий основание для прекращения антибиотикотерапии, - снижение цитоза до 100 в 1 мкл ликвора с преобладанием лимфоцитов (70% и более). Содержание белка в ликворе может оставаться увеличенным. При менингоэнцефалите лечение пролонгируют ещё на 3-4 дня.
Одновременно с этиотропной терапией проводят интенсивное патогенетическое лечение: внутривенные инфузии глюкозы, кристаллоидных полиионных и макромолекулярных коллоидных растворов. Регидратацию следует сопровождать форсированным диурезом, для чего применяют салуретики - фуросемид, диакарб, урегит в течение 5-6 дней. По показаниям назначают анальгетики, снотворные и седативные препараты.
В случае осложнения менингококковой инфекции инфекционно-токсическим шоком лечение больного проводят в отделении реанимации. Назначают левомицетин-сукцинат, внутривенно преднизолон в дозе 5-10 мг/кг, раствор бикарбоната натрия (с целью коррекции ацидоза), свежезамороженную плазму, альбумин или реополиглюкин, а затем - внутривенные инфузии полиионных изотонических растворов и поляризующей смеси. Показана оксйгенотерапия, при выраженной дыхательной недостаточности - ИВЛ. Эффективны плазмаферез и ультрафильтрация плазмы.
При остром отёке-набухании мозга антибактериальную терапию комбинируют с форсированным диурезом (салуретики, 10-20% раствор альбумина) с последующим введением полиионных растворов. Применение гипертонических растворов глюкозы, мочевины и маннитола противопоказано в связи с возможным развитием синдрома отдачи при диффузии этих препаратов через гематоэнцефалический барьер. Назначают глюкокортикоиды (дексаметазон в дозе 0,25-0,5 мг/кг/сут), ингаляции 30% кислородно-воздушной смеси. Показания к применению ИВЛ - коматозное состояние, судороги и дыхательная недостаточность. Широкое распространение получили препараты, улучшающие микроциркуляцию (трентал), а также противосудорожные средства, антиоксиданты и антигипоксанты.
При острой надпочечниковой недостаточности внутривенно вводят глюкокортикоиды в дозах, необходимых для поддержания артериального давления.
Эпидемиологический надзор включает не только наблюдение за заболеваемостью и летальностью в различных социально-возрастных группах населения, но и изучение факторов, способствующих распространению инфекции (иммунологической структуры населения, биологических свойств и антигенной структуры возбудителя, социальных и природных факторов). Большое значение имеют эпидемиологический анализ и оценка эффективности проведённых мероприятий, прогнозирование интенсивности эпидемического процесса менингококковой инфекции на конкретной территории. Для краткосрочного (на 2-3 года) прогнозирования эпидемиологической ситуации могут быть использованы следующие признаки подъёма заболеваемости:
- общий рост заболеваемости по сравнению с предшествующим периодом;
- преимущественное выделение из крови и ликвора больных одной (ведущей) серогруппы менингококка (А, В, С и др.);
- рост заболеваемости среди подростков и взрослых;
- появление очагов с множественными случаями генерализованных форм менингококковой инфекции в круглосуточных группахдетских дошкольных учрежденияхи коллективах юношей;
- увеличение уровня носительства менингококка одной из ведущих серогрупп;
- увеличение удельного веса лиц, в сыворотках крови которых противоменингококковыеантитела определяются в титре 1:40 и выше по сравнению с предыдущими 2-3 годами (как отражение активизации циркуляции менингококка).
Вялое развитие эпидемического процесса, значение скученности и длительности общения в распространении инфекции требуют соблюдения общего санитарно-гигиенического режима в организованных коллективах детей и взрослых. В период сезонного подъёма заболеваемости целесообразно ограничение культурных и спортивных мероприятий. Важные профилактические меры- выявление и санация больных и носителей менингококков.
Наиболее действенные меры борьбы с менингококковой инфекцией - создание пассивной невосприимчивости к инфекции путём введения иммуноглобулина (в дозе 3 мл) детям в возрасте до 1 года при общении с больными, а также специфическая вакцинация. Показанием к профилактической иммунизации служит повышенная заболеваемость (2 на 100 000 населения и более) в предшествующем или текущем году. Плановая вакцинация нецелесообразна. Вакцинация показана в группах повышенного риска инфицирования за 2 нед до формирования коллективов (учащимся первых курсов институтов, техникумов и ПТУ; временным рабочим и лицам, прибывшим из разных местностей и проживающим вместе; детям старше 5 лет в организованных коллективах, круглосуточно находящимся в условиях тесного общения, и т.д.). Повторную вакцинацию проводят не чаще 1 раза в 3 года. Специфическую профилактику проводят менингококковой вакциной (моно- и дивакциной), содержащей полисахаридныеантигены менингококков А и С. Она вызывает нарастаниеантител и защиту от болезни с 5-го дня после однократного введения, а через 2 нед иммунитет достигает максимального уровня и сохраняется в течение 2 лет. Вакцина против менингита В представляет собой очищенные белковые антигены, выделенные из менингококка группы В, соединённые со специфическим полисахаридом менингококка группы С. Эффективность 2-кратной прививки вакциной В составляет 83-98%. Применение той или иной вакцины оправдано только после предварительного определения серогрупповой принадлежности циркулирующего штамма возбудителя. Для экстренной профилактики менингококковой инфекции назначают также бициллин-5 внутримышечно по 1,5 млн ЕД однократно.
Мероприятия в эпидемическом очаге
Госпитализации подлежат все больные с генерализованной формой инфекции. Лица с бактериологически подтверждёнными назофарингитами также нуждаются в госпитализации по эпидемиологическим показаниям. Изоляция на дому допустима при отсутствии в семье детей дошкольного возраста и взрослых, работающих в детских дошкольных учреждениях. Выписку реконвалесцентов из стационара проводят только после клинического выздоровления и отрицательного бактериологического исследования слизи из носоглотки, проведённого не ранее 3 дней после окончания лечения. Переболевших допускают в детские дошкольные учреждения, школы, школы-интернаты, общежития после одного отрицательного результата бактериологического исследования, проведённого не ранее 5 дней после выписки из стационара или выздоровления больного назофарингитом, оставшегося на дому. Переболевшие генерализованными формами менингококковой инфекции должны находиться на диспансерном наблюдении у врача-невропатолога в течение 2-3 лет с периодичностью осмотров 1 раз в 3 мес в течение первого года, в последующем- 2 раза в год.
Все лица, общавшиеся с больными, подлежат медицинскому наблюдению в течение 10 дней. Особое внимание уделяют выявлению лиц с хроническими и острыми воспалительными явлениями в носоглотке. Обследование на носительство проводят дифференцированно. В детских дошкольных учреждениях 2-кратно обследуют детей, бывших в общении с больными, и весь обслуживающий персонал, в школах- учащихся и преподавателей классов, где отмечены случаи заболевания. В школах-интернатах с круглосуточным пребыванием детей обследованию подлежит как персонал, так и ученики, общавшиеся с больным в классе и спальных помещениях. В средних и высших учебных заведениях обследуют учащихся и преподавателей на первом курсе, на старших курсах - общавшихся с больным в учебной группе и общежитии. В других организованных коллективах обследуют лиц, живущих в общежитии, в домашних очагах - всех общавшихся с больным. Выявленным носителям и больным назофарингитом проводят санацию антибиотиками (левомицетином или ампициллином по 0,5 г 4 раза в день) в течение 4 дней амбулаторно или в стационаре. Неустойчивость возбудителя во внешней среде не требует дезинфекции в очаге.
Источник:"Инфекционные болезни и эпидемиология" В.И Покровский, 2007
В структуре инфекционной заболеваемости одной из опасных для жизни и непредсказуемых по молниеносности течения является менингококковая инфекция (МИ).
В структуре инфекционной заболеваемости одной из опасных для жизни и непредсказуемых по молниеносности течения является менингококковая инфекция (МИ).
Актуальность проблемы заключается в том, что среди инвазивных инфекций менингококковая инфекция требует особого подхода к организации диагностики и оказанию скорой и неотложной медицинской помощи ввиду того, что ее генерализованные формы, наиболее часто встречающиеся в детском возрасте, при поздно начатом лечении дают высокий процент летальности.
Для педиатров России проблема МИ имеет особо важное значение, так как уровень заболеваемости среди детей всегда превышал таковую у взрослых в несколько раз, достигая 8–11 на 100 тыс. населения детей до 14 лет. Более 50% от общего числа заболевших составляют дети до 5 лет [1]. Именно среди детского населения характерна высокая частота развития генерализованных форм МИ. В значительной степени риск развития летального исхода при МИ зависит от возраста ребенка: чем младше, тем выше вероятность неблагоприятного исхода. До 75% от числа умерших при МИ составляют дети до 2 лет, при этом доля детей первого года жизни достигает 40% [1]. Опыт ведущих клиник страны свидетельствует о том, что МИ в последние годы характеризуется клинико-эпидемиологическими особенностями течения заболевания у детей. Анализ особенностей заболевания в свете новых представлений о механизмах развития молниеносных форм и осложнений при МИ позволил обосновать схемы более рациональной терапии на основе этио-патогенетических аспектов [4, 5, 6].
МИ является типичным антропонозом. Возбудитель — Neisseria meningitidis, грамотрицательный диплококк, имеет форму кофейного зерна и располагается внутри- и внеклеточно. Вырабатывает экзо- и эндотоксин, которые очень неустойчивы во внешней среде. При низких температурах погибают через 1–2 ч, при обработке УФО или дезинфектами — через несколько минут. Оптимальной температурой для роста являются +37 °С. Выделяют более 13 серотипов менингококка, при этом иммунитет типоспецифический. По капсульным полисахаридам различают А, В, С, D43, 44; X, Y, Z, 29Е, W-135. По антигенам в мембранных протеинах различают более 20 серотипов и субтипов. По иммунотипам липополисахарида — более 11 иммунотипов. К примеру, на востоке РФ появление штаммов W135:2a:P1,2,3 обусловило течение МИ с высокими показателями летальности.
Доказана способность менингококков образовывать L-формы, которые, вероятно, могут обусловливать затяжные варианты менингита.
Источником распространения инфекции являются менингококконосители, больные назофарингитом и генерализованными формами инфекции. Путь передачи — воздушно-капельный, контактно-бытовой. Входными воротами инфекции является слизистая верхних дыхательных путей. МИ характеризуется периодичностью с интервалами между отдельными подъемами от 4 до 12–15 лет. Рост заболеваемости в эти периоды регистрируется в основном среди городского населения за счет скученности в транспорте и помещениях в холодное время года. Наиболее доказательна связь периодичности МИ с эпидемическими подъемами ОРВИ и гриппа с пиком в зимне-весенний период года. Заболевают преимущественно дети и лица молодого возраста, чаще из закрытых коллективов. Группой риска по развитию преимущественно септических, гипертоксических форм МИ являются дети раннего возраста (до 3 лет). Установлена генетическая предрасположенность к заболеванию менингококковой инфекцией и ее рецидивов у лиц, имеющих HLA антигены В12, В16, дефицит факторов комплемента С2-С8, пропердина, IgG2 и IgM (Самуэльс М., 1997).
Популяционная устойчивость к МИ, по мнению ряда исследователей, связана с локусом HLA-A1 антигена гистосовместимости.
Особенностью клинических форм МИ последних лет в сравнении с прежними годами является снижение частоты смешанных форм и менингококцемии без проявлений менингита на фоне увеличения частоты менингита, что, вероятно, является причиной диагностических ошибок. Об этом свидетельствуют данные Научно-исследовательского института детских инфекций (НИИДИ СПб, С.-Петербург) и Морозовской детской клинической больницы — МДКБ, Москва [7]. В НИИДИ СПб при менингите менингококковой этиологии в 83,2% первично диагностировали ОРВИ. По данным МДКБ, с 2002–2004 гг. диагноз менингита был поставлен только в 5 случаях из 31, при этом диагностировали ОРВИ, острый аппендицит, менингококцемию без менингита неясной этиологии, капилляротоксикоз, закрытую черепно-мозговую травму, тромбоцитопеническую пурпуру, острый гломерулонефрит, пневмонию и др.
Особенностью последних лет является регистрация случаев заболевания в течение года примерно с равной частотой без четкой сезонности МИ.
Таким образом, септический шок при МИ имеет одновременно признаки гиповолемического (недостаток объема крови), распределительного (нарушение сосудистого тонуса) и кардиогенного (недостаточность сердечного выброса) шока.
Существует стадийность в его развитии.
IV стадия шока — декомпенсации, АД не реагирует на увеличение объема циркулирующей крови (ОЦК), тканевая перфузия неадекватна.
Клинические проявления менингококковой инфекции представлены разнообразием клинических форм — от локализованных (назофарингита и менингококконосительства) до генерализованных, среди которых молниеносные, крайне тяжелые чаще приводят к летальному исходу в течение нескольких часов.
Диагносцировать менингококковый назофарингит на основании клинической картины, без указания на соответствующий эпиданамнез затруднительно. До 80% от всех форм МИ составляет менингококковый назофарингит. В клинической картине заболевания наиболее типичными симптомами являются заложенность носа, першение в горле, гиперемия и отечность задней стенки глотки с гипертрофией лимфоидных образований на ней, отечность боковых валиков и слизь в небольшом количестве. Гиперемия имеет синюшный оттенок. Распространено мнение о легком характере течения этой формы МИ. В зависимости от уровня лихорадки и выраженности интоксикации различают легкую, среднетяжелую и тяжелую формы болезни. При тяжелой форме доминируют гипертермический синдром, менингизм, у детей первых лет жизни — судорожный синдром. Чаще такие пациенты расцениваются как больные ОРВИ с судорожным синдромом или серозным менингитом на момент госпитализации и только высев менингококка позволяет адекватно верифицировать диагноз и проводить этиотропную терапию [9].
Нельзя забывать о том, что нередко у детей назофарингит предшествует развитию генерализованных форм болезни, в том числе и с летальным исходом.
Носительство менингококка среди детей первых лет жизни встречается редко, частота его в коллективах достигает более 40% и зависит от конкретной эпидемической ситуации.
Среди генерализованных форм различают менингококцемию, которая может протекать в легкой, среднетяжелой, тяжелой и молниеносной формах в виде менингококкового сепсиса; менингококковый менингит и менингококцемию + менингит.
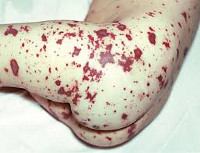
Для менингококцемии характерно острое, внезапное начало, критериями тяжести являются степень выраженности интоксикации, характер, величина, распространенность, наличие некрозов и продолжительность элементов сыпи, из которых может высеваться менингококк. При легкой форме элементы представлены розеолами, папулами, мелкими геморрагиями, которые бесследно исчезают к 3-му дню болезни. При среднетяжелой форме элементы преимущественно крупные, геморрагические, с поверхностным некрозом в центре. Сыпь более продолжительная — до 7–10 дней. Для тяжелых и септических молниеносных форм характерны обширные кровоизлияния на коже с глубокими некрозами и их отторжением, при которых могут формироваться косметические дефекты на теле. Эти формы часто сопровождаются кровотечениями: маточными, носовыми, желудочно-кишечными, а также кровоизлияниями на глазном дне. Отмечаются поражения сердца (эндокардит, миокардит, панкардит), суставов, легких, печени, почек, надпочечников.
Среди больных МИ отдела нейроинфекций НИИДИ СПб отмечено, что менингит развивался у лиц с дефектным преморбидным фоном со стороны центральной нервной системы перинатального генеза [6]. Наиболее частыми неотложными состояниями при менингококковом менингите в остром периоде заболевания регистрировались: отек головного мозга, внутричерепная гипертензия, инфекционно-токсический шок (ИТШ), инфаркт мозга, субдуральный выпот, синдром неадекватной секреции антидиуретического гормона, диэнцефальная дисфункция и нейросенсорная тугоухость.
При менингоэнцефалите с первых дней болезни появляются очаговые симптомы на фоне нарушенного сознания в виде поражения отдельных черепно-мозговых нервов, корковых и подкорковых парезов или параличей. Могут быть общие или локальные судороги. Характерны очень тяжелое течение, неблагоприятный прогноз — в исходе эпилепсия, гидроцефалия, грубая задержка психо-моторного развития. Характерна высокая летальность.
Верификация инфекции осуществляется бактериоскопическим (мазок и толстая капля крови, ликвор), бактериологическим (мазок слизи из носоглотки, посев крови, ликвора), серологическим (реакцией непрямой гемагглютинации (РНГА), реакцией агглютинации (РА), иммуноферментным анализом (ИФА)) и экспресс-методами (латекс-агглютинации, встречным иммуноэлектрофорезом (ВИЭФ)).
На современном этапе при менингите диагностический мониторинг включает нейросонографию (НСГ), мониторинг для оценки состояния желудочков, субарахноидального пространства и цветовое доплеровское (дуплексное) картирование для дифференциации субарахноидального выпота от субдурального. Динамически оценивается электроэнцефалограмма (ЭЭГ).
После выписки из стационара реконвалесценты генерализованных форм МИ находятся под диспансерным наблюдением педиатра и невропатолога, во время которого устраняются последствия болезни методами комплексной реабилитации.
При носительстве менингококка и нетяжелом назофарингите госпитализация проводится только по социально-бытовым показаниям и из закрытых учреждений. Назначаются Ампициллин, Левомицетин в возрастных дозировках в течение 4 дней или в/м вводится в течение 3 дней Роцефин в дозе 125 мг до 12 лет и 250 мг у более старших. Спустя 3 дня проводится бактериологическое исследование и при его отрицательном результате ребенок допускается в коллектив. При длительном носительстве проводится повторный курс антибиотикотерапии в сочетании с препаратами иммунореабилитации. С целью профилактики заболевания у контактировавших с больным МИ проводится терапия, подобная лечению локализованных форм. На коллектив накладывается карантин на 10 дней с момента изоляции больного, в котором проводится наблюдение педиатра и лор-врача. В первые 5–10 дней проводится экстренная профилактика МИ вакцинами А или А + С детям старше 1 года, подросткам и взрослым. Либо при выявлении других серогрупп менингококка в эти же сроки, не позже 7 дней от момента контакта, проводится пассивная профилактика нормальным иммуноглобулином.
После легкой формы МИ вакцинация согласно календарю прививок может проводиться спустя 1 мес после выздоровления.
После тяжелых и смешанных форм МИ вакцинация, при отсутствии противопоказаний у невропатолога, может проводиться не ранее 3 мес после выздоровления.
В целях предупреждения распространения менингококковой инфекции и формирования групповой заболеваемости в организованных коллективах необходимо проводить вакцинацию контингентов повышенного риска заражения в возрасте от 1,5 лет: посещающих детские дошкольные учреждения; находящихся в учреждениях с круглосуточным пребыванием (дома ребенка, детские дома); учащихся 1–2 классов общеобразовательных школ и школ-интернатов.
В России зарегистрированы: вакцины менингококковые А и А + С (Россия) — капсульные специфические полисахариды менингококков соответствующих серогрупп.
Зарубежные: Менинго А + С — очищенные лиофилизированные полисахариды менингококков серогрупп А и С; поливалентная менингококковая вакцина с полисахаридами групп A, C, Y и W 135 (Англия, США). Вакцины слабо реактогенны, безвредны и иммунологически активны, вызывая нарастание защитного титра антител с 5-го дня после однократного введения, с максимумом их накопления спустя 2 недели. Могут сочетаться в разных шприцах с другими вакцинами.
По вопросам литературыобращайтесь в редакцию.
Ф. С. Харламова, доктор медицинских наук, профессор
Менингококковая инфекция – инфекционная болезнь, совмещающая целую группу заболеваний, которые имеют разнообразные клинические проявления: от назофарингита до менингококкового сепсиса и менингита. Объединяет их то, что все они вызываются менингококками, которые переносятся воздушно-капельным путем. Менингококковая инфекция представляет опасность, так как широко распространена, скоротечна, может вызывать тяжелые осложнения и привести к летальному исходу.
МКБ-10
Общие сведения
Менингококковая инфекция – инфекционное заболевание, имеющее типичные клинические проявления в виде поражения слизистой оболочки носоглотки. Для этой болезни характерно распространение процесса, что приводит к специфической септицемии и гнойному лептоменингиту. Менингококковая инфекция распространилась по всем странам мира, в которых наблюдаются как спорадические случаи, так и эпидемические вспышки, бывают и эпидемии. Самое большое распространение менингококковая инфекция получила в странах Центральной Африки, Южной Америки, в Китае. Вспышки этого заболевания часто возникают там, где большая скученность населения сочетается с антисанитарными условиями обитания.
В нашей стране заболеваемость менингококковой инфекцией стабилизировалась и в среднем держится на уровне 5 на 100 тысяч населения. Как показывает географический анализ, есть несколько неблагополучных зон, где показатель заболеваемости более высок. Это, в первую очередь, дальневосточные области, расположенные рядом с границей Китая и Монголии. Другой регион, который дает стабильно высокий уровень заболеваемости – Мурманская и Архангельская области.

Этиология и патогенез
Возбудителем менингококковой инфекции является менингококк Neisseria meningitidis. Это грамотрицательный диплококк, не имеющий жгутиков и капсул и не образующий спор. Менингококки хорошо видны на окрашенных анилиновыми красками препаратах из чистой культуры. Они располагаются парно, как два боба, обращенных друг к другу вогнутой поверхностью. Оптимальная температура для роста менингококков – 37 °С. Во внешней среде они малоустойчивы, быстро погибают при воздействии солнечных лучей, дезинфицирующих средств, при высыхании и понижении температуры до 22 °С. Различают несколько серологических типов менингококков, основными из которых считаются четыре: А, B, C, D.
В результате воздушно-капельного механизма распространения инфекции менингококки проникают в носоглотку, полость рта, верхние дыхательные пути здоровых людей, затем гематогенным путем начинают распространяться в организме. В патогенезе менингококковой инфекции решающую роль играет комбинация процессов токсического и септического характера с присоединившимися аллергическими реакциями.
Заражение менингококковой инфекцией
Единственный источник возбудителя менингококковой инфекции - человек с клинически выраженными признаками болезни, а также носитель менингококков. Путь передачи менингококков - аспирационный. Распространение инфекции происходит при разговоре, чиханье, кашле, когда с капельками слизи возбудители попадают в окружающее больного воздушное пространство. Способствует заражению тесный контакт между людьми, особенно в закрытом помещении.
Менингококковая инфекция характеризуется некоторой сезонностью. Число заболевших в сырое и холодное время года увеличивается, достигая пика в марте-мае. Для менингококковой инфекции типичны периодические подъемы заболеваемости, имеющие интервалы в 10-15 лет. Болезнь может поражать людей практически любого возраста, но преимущественно болеют дети. Они составляют почти 70% от общего количество всех больных. Большое значение в развитии менингококковой инфекции имеет ослабленная иммунная система человека.
Классификация
Соответственно клинической классификации менингококковую инфекцию делят на локализованную и генерализованную. К локализованным формам относят менингококконосительство, острый назофарингит и изолированную менингококковую пневмонию. Генерализованные формы: острая и хроническая менингококкемия, менингококковый менингоэнцефалит, менингококковый менингит. Существуют редкие формы: менингококковый артрит или полиартрит, менингококковый эндокардит и иридоциклит. Частое распространение получили смешанные формы менингококковой инфекции.
Симптомы менингококковой инфекции
Инкубационный период при менингококковой инфекции длится от 1 до 10 дней, в среднем 2-3 дня. При менингококконосительстве чаще всего состояние здоровья не нарушается. Обычно болезнь начинается остро, однако у некоторых больных бывает продромальный период: слабость и потливость, головная боль и небольшое повышение температуры.
Менингококковый острый назофарингит может иметь субклиническое течение, когда отсутствуют клинические симптомы. Также он может протекать в легкой, среднетяжелой и тяжелой форме. Чаще всего встречается легкая форма назофарингита со слабой интоксикацией и субфебрильной температурой. При среднетяжелой форме температура повышается до 38-38,5 °С. У больных наблюдается такая симптоматика общей интоксикации, как головная боль и головокружение, слабость и разбитость. Наряду с этими симптомами дополнительно возникают першение и боли в горле, заложенность носа и небольшие слизисто-гнойные выделения, изредка сухой кашель. Кожные покровы обычно сухие и бледные. Тяжелое течение назофарингита проявляется высокой температурой, которая достигает 39 °С и более. Кроме головной боли наблюдается рвота, часто присоединяются менингеальные симптомы. Назофарингит нередко может предшествовать развитию генерализованных форм заболевания.
Менингококковый менингит обычно начинается остро с озноба и повышения температуры до 38-40 °С. Общее состояние больного резко ухудшается. Основной жалобой являются сильнейшие головные боли, отмечается светобоязнь. Быстро появляются и прогрессируют менингеальные симптомы. Отмечается ригидность затылочных мышц, положительный симптом Кернига и другие. Характерны двигательное беспокойство, гиперемия лица, горячая на ощупь кожа, красный дермографизм, иногда наблюдается гиперестезия кожи. Больной занимает в постели вынужденную позу, для которой характерно запрокидывание назад головы и подтягивание ног к животу.
При менингококковом менингите может наступить расстройство сознания и психические нарушения. Возможны бред, возбуждение, галлюцинации или адинамия, заторможенность, сопор, даже кома. У детей часто возникают судороги, иногда гиперкинезы. У большинства больных отмечается угнетение или усиление периостальных и сухожильных рефлексов, а также их неравномерность, происходит поражение черепных нервов. Может развиться гнойный лабиринтит, который приводит к полной потере слуха. Реже бывает неврит зрительного нерва.
Менингококкемия представляет острый менингококковый сепсис, для которого типично острое начало, высокая лихорадка, ряд септических явлений, в том числе значительные изменения в деятельности сердечно-сосудистой системы, раннее появлением сыпи и тяжелое течение. Сыпь появляется чаще на туловище и нижних конечностях в виде розеолезных и папулезных элементов интенсивно-розового или слегка синюшного оттенка. Кроме того, на коже бывают разной величины геморрагические элементы и звездчатые красные пятна, переходящие в некроз.
При менингококкемии отмечаются кровоизлияния в конъюнктивы, склеры и слизистые оболочки носоглотки. У больных могут наблюдаться носовые, маточные, желудочные кровотечения, субарахноидальные кровоизлияния, микро- и макрогематурия. В отдельных случаях возникают артриты и полиартриты. Тяжелая менингококкемия у взрослых часто сочетается с менингитом.
Менингококковый менингоэнцефалит характеризуется судорогами и нарушением сознания уже с первых дней болезни, нередко появляются зрительные или слуховые галлюцинации. Для него типичны ранние параличи и парезы.
Осложнения
Возможны специфические осложнения в раннем и позднем течении болезни. К ним относятся:
К неспецифическим осложнениям относят такие, как герпес, отит, пневмония, пиелонефрит и другие.
Диагноз менингококковой инфекции
Чтобы поставить правильный диагноз, необходимо изучить клиническую картину заболевания. Принимают во внимание также эпидемиологические данные, анамнез, результаты лабораторных исследований крови и цереброспинальной жидкости, взятой путем люмбальной пункции. При подозрении на менингококконосительство или менингококковый назофарингит проводят бактериологическое исследование слизи, которую собирают с задней стенки глотки. Используют также иммунологические методы.
Дифференциальный диагноз следует проводить с другими заболеваниями. Назофарингит дифференцируют с острыми вирусными инфекциями, ангиной, фарингитом. Смешанную форму менингококковой инфекции и менингококкемию сравнивают с другими инфекционными болезнями. Менингококковый менингит дифференцируют с гнойными менингитами другой этиологии.
Лечение менингококковой инфекции
При менингококковой инфекции необходима ранняя госпитализация в специализированные отделения инфекционной больницы. При развитии осложнений больных определяют в отделение реанимации. В случаях выраженной интоксикации, лихорадки назначают антибиотики. В тяжелых случаях проводят противошоковые мероприятия, дегидратационную и дезинтоксикационную, противосудорожную терапию. Назначают анальгетики, применяют кортикостероиды, оксигенотерапию, искусственную вентиляцию легких и другие средства. По показаниям используют витамины, ноотропные препараты и сердечные гликозиды. Выписка из стационара может быть произведена после исчезновения клинических симптомов, при наступлении выздоровления и отсутствии в бактериологических исследованиях слизи из зева и носа менингококков.
В большинстве случаев при своевременном лечении менингококковой инфекции прогноз благоприятен. По статистике летальные исходы возможны при таких осложнениях, как отек и набухание головного мозга, инфекционно-токсический шок. Остаточные явления встречаются у пациентов, лечение которых было начато только в поздние сроки заболевания. Могут быть функциональные нарушения нервно-психической деятельности. Пациентам, перенесшим менингококковую инфекцию показано амбулаторное наблюдение и долечивание у невролога.
Профилактика менингококковой инфекции
Важно вовремя поставить диагноз больным с разными видами менингококковой инфекции и госпитализировать их. Противоэпидемическими мерами является выявление носителей инфекции и проведение им санации носоглотки. Большое значение для профилактики имеет повышение иммунитета людей. За теми, кто был в контакте с больным, устанавливается медицинское наблюдение и проводится бактериологическое обследование. По показаниям осуществляется вакцинация комплексной полисахаридной вакциной против менингококков серологических групп А и С, иммунитет от которой сохраняется в течение 3-5 лет. Повторную иммунизацию при угрозе эпидемии можно проводить через три года.
Читайте также:


