Гиперурикемия без признаков воспалительного артрита и подагрических узлов
- Ростов-на-Дону
- Самара
- Саратов
- Уфа
- Челябинск

Гиперурикемия – это повышенное по сравнению с нормой содержание мочевой кислоты в составе крови. Нормой содержания мочевой кислоты считается 240-400 мкм/л.
Виды гиперурикемии
По характеру возникновения определяют первичную и вторичную форму заболевания.
Первичная гиперурикемия имеет идиопатический характер, т.е. возникает по неясным, не выявленным причинам. Считается, что она возникает как следствие нарушения биосинтеза на молекулярном уровне и распада нуклеидов в результате патологии метаболизма пуринов (пурины – жизненно важные вещества, имеющиеся во всех клетках организма человека).
Вторичная гиперурикемия отмечается при ускоренном распаде аденозинтрнфосфатаи и возникает как следствие каких-либо заболеваний. Подобная форма часто наблюдается при гипоксии различного вида, а также при нарушении баланса лактата и глюкозы в крови, кроме того при злоупотреблении алкоголем.
Вторичная гиперурикемия может быть результатом опухолевого процесса при миело- и лимфопролифера-тивных болезнях, инфекционном мононуклеозе, пернициозной анемии и других заболеваниях с разрастанием тканей путем деления клеток.
Лечение опухолевых процессов также может стать причиной вторичной гиперурикемии.
Частым последствием подобного формы является почечная недостаточность, возникающая в результате блокирования кристаллами мочевой кислоты почечных канальцев.
Гиперурикемия: причины
По провоцирующим факторам причины гиперурикемии подразделяются на формы, приводящие к увеличению содержания в крови мочевой кислоты.
К одной из причин относится избыточное формирование мочевой кислоты, при этом возникает метаболическая или обменная гиперурикемия.
При нарушении вывода мочевой кислоты почками определяется почечная гиперурикемия. Почечная гиперурикемия может развиться как наследственная предрасположенность, так и быть приобретенной. В обоих случаях развитие заболевания происходит при нарушении функции почек по фильтрационно-канальцевому типу.
Приобретенная форма гиперурикемии, обычно развивается у пожилых людей из-за разрастания рубцовой ткани стенок почечных сосудов, вызывающих их сужение – склерозирования сосудов.
Кроме того причинами гиперурикемии приобретенной формы могут стать атеросклероз, артериальная гипертензия, сахарный диабет. Нередко длительное и порою необоснованное использование аспирина, диуретиков или других медикаментов так же приводят к развитию гиперурикемии.
Гиперурикемия, возникшая в результате нарушения вывода из мочи мочевой кислоты, т.е. ее накопления в моче, приводят к образованию песка и камней в почках.
При нарушении пуринового обмена развивается подагра – заболевание суставов воспалительного характера, сопровождающееся их деформацией и острыми болями.
Причинами гиперурикемии могут быть заболевания крови и лимфатической системы, псориаз, саркоидоз и другие факторы нарушающие функцию почек.
Некоторые разновидности гиперурикемии
Бессимптомной гиперурекимией называется процесс увеличения мочевой кислоты без признаков образования кристаллов и воспалительного артрита. Бессимптомная гиперурикемия редко требует медикаментозного вмешательства и довольно часто ее называют подагрой без симптомов. При этой форме гиперурикемии отсутствуют такие проявления как тофусы, уратные камни, уратная нефрпатия, подагрический артрит, но отмечается повышенное содержание мочевой кислоты.
Бессимптомная гиперурикемия отмечается у 5% жителей планеты, при этом последствия возникают примерно у 10-20% из них. При данном виде не отмечается нарушений функции почек, а снижение количества мочевой кислоты не дает никаких изменений в состоянии организма.
Чаще всего факторами, влияющими на ее возникновение, являются артериальная гипертония, ожирение, повышенное содержание липидов и/или липопротеинов.
![]()
Гиперурикемия и подагра
Гиперурикемия является одним из факторов развития подагры – заболевания из наиболее известных разновидностей артрита. В результате подагры отмечается стойкое поражение суставов и почек. Подагра и гиперурикемия тесно связаны, т.к. повышенное содержание в крови мочевой кислоты, приводит к отложению в околосуставных тканях ее кристаллов. Мочевая кислота, с током крови проникает в суставную жидкость и образует кристаллы, разрушающие и деформирующие их.
Много лет подагра считалась болезнью наследственного происхождения. Примерно у 20% пациентов отмечается семейная предрасположенность.
Но, основываясь на современных исследованиях, установлена связь между пуриновым обменом и образованием уратных камней. Кроме того нарушенный пуриновый метаболизм приводит к неспособности бета-клеток поджелудочной железы синтезировать инсулин.
Поэтому подагра может быть связана с мочекаменной болезнью и сахарным диабетом.
Но подагра не всегда развивается только в результате избыточного образования мочевой кислоты. Ее возникновение может быть одновременно вызвано уменьшенной фильтрацией уратов почкам или под влиянием различных сторонних факторов.
Признаками подагры являются острые воспалительные процессы, покраснения кожи на пораженном участке, припухлости и боль, гиперурикемия, одностороннее поражение суставов.
Поэтому подагру и гиперурикемию необходимо лечить одновременно.
Симптомы гиперурикемии выражаются в зависимости от происхождения заболевания, и основным критерием является повышенный уровень мочевой кислоты. Поэтому для успешного лечения гиперурикемии необходимо пройти соответствующую диагностику с выявлением причин и формы развития болезни.
Лечение гиперурикемии
Современная медицина использует несколько методов лечения гиперурикемии. Основным критерием для снижения уровня мочевой кислоты считается соблюдение диеты, предполагающей исключение из питания продуктов с высоким содержанием пуринов.
Полностью исключается алкоголь и пиво, крутые мясные и рыбные супы. Нельзя употреблять в пищу жаренные, тушенные и запеченные мясные и рыбные блюда. Не рекомендуется употреблять печень, сердце, почки, колбасы, копчености, бобовые растения. Ограничивается потребление шоколада, сыров, цветной капусты, щавеля, шпината, редиса.
В рацион включаются мясо кролика, индейки, курицы, супы, приготовленные на вторичном бульоне, кисломолочные и молочные продукты. Рекомендуется употреблять овощи и фрукты, богатые калием – сладкий перец, тыкву, огурцы, баклажаны, морковь, абрикосы, груши, яблоки, виноград и пр.
Полезны при гиперурикемии - вишня, калина, брусника, клюква, боярышник и др. темные, ярко-красные и синие ягоды, способствующие снижению уровня мочевой кислоты.
Необходимо ежедневно употреблять не менее 2-2,5 литров жидкости, т.к. вода предотвращает образование камней. Кроме того полезно проводить разгрузочные дни.
Медикаментозное лечение заключается в использовании пробенецида, способствующего снижению уровня мочевой кислоты в крови. Кроме того назначаются ингибиторы ксантиноксидазы и аллопуринол.
Г иперурикемия — это хроническое нарушение, которое сопровождается ростом концентрации мочевой кислоты в кровеносном русле. В норме, показатели находятся в ничтожно малых диапазонах: примерно 360 мкмоль на литр крови. При расстройстве названного типа скачок в несколько раз — не предел.
Повышение концентрации мочевой кислоты крайне опасно для организма. Если на первых этапах болезни симптомов нет, дальше появляется и клиническая картина, и расстройства работы организма. Почек, печени.
Поражаются суставы и прочие структуры тела. Поэтому лечение нужно начинать сразу. Как только в биохимическом исследовании появилась такая неприятная находка.
Механизмы развития
Гиперурикемия (она же урикемия или гиперурикозурия) имеет собственный код по МКБ-10. E79. Строго говоря, это несколько обобщенное расстройство. Но повышение количества мочевой кислоты в него вписывается.
Заболевание развивается на фоне одного или нескольких факторов. Вопрос довольно сложный. С точки зрения диагностики в особенности.
Первый возможный вариант — это нарушение обмена веществ. В частности, метаболизма пуринов. Эти соединения — естественный строительный материал для организма. Более того, для его фундамента. Поскольку нормальный обмен пуринов обеспечивает воссоздание молекул ДНК и РНК. Это своего рода основа для всех прочих процессов в организме.
Вещества-пурины содержатся во всех продуктах питания. Огромное количество можно найти в мясе, рыбе, колбасах, чае, кофе, овощах, крупах.
Это не значит, что нужно садиться на жесткую диету. Но при потреблении такой пищи риск повышения мочевой кислоты также растет.
Почему возникает нарушение обменных процессов — вопрос другой. Возможны патологии печени, почек, эндокринной системы.
Этот механизм касается потребления фруктозы. Сахариды метаболизируются в печени. Там они перерабатываются. В этом случае мочевая кислота выступает побочным продуктом сложных биохимических реакций.
При распаде фруктозы происходит выброс вещества в кровеносное русло. Чем больше — тем интенсивнее будет патологический процесс. Риски растут в десятки раз, если пациент болен сахарным диабетом.
Нарушение выведения продуктов обмена веществ. В основном отработанные соединения выводятся естественным путем. Особенно активно с мочой. Однако если фильтрующая функция почек нарушена, нормального метаболизма ждать не приходится.
Проблема возникает при дисфункциональных отклонениях, недостаточности парного органа. Чем интенсивнее нарушение, тем хуже обстоит дело.
При почечных расстройствах наступает олигурия. Мочи становится мало, не более 50 мл в сутки. Отработанные продукты обмена веществ выходят в кровеносное русло и отравляют организм.
Нередко все три механизма обнаруживают у одного и того же пациента. Это усугубляет общий прогноз, усложняет лечение. Хотя шансы на восстановление высокие. Просто потребуется больше работы и самодисциплины.
Классификация
Можно выделить несколько критериев типизации расстройства. Первый касается как раз механизма развития болезни.
- Почечную гиперурикозурию. Она сопровождает любое расстройство работы почек. В том числе недостаточность, нефропатию или воспалительные процессы. Вроде пиелонефрита или аутоиммунного гломерулонефрита.
- Метаболическую форму. Обусловленную нарушением нормального обмена веществ в организме. Подобные расстройства почти всегда вторичны. То есть обусловлены прочими заболеваниями. Например, сахарным диабетом, поражением щитовидной железы, гипофиза. Исключительно редко наблюдаются врожденные варианты.
- Печеночную форму. Как и следует из названия, встречается при патологиях крупнейшей железы. Причина в низкой активности органа.
- Алиментарная разновидность обусловлена неправильными действиями самого пациента. Безответственным отношением к питанию. При высоком потреблении глюкозы, алкоголя вероятна гиперурикемия.
- Смешанный тип. Для него присущи признаки названных выше разновидностей в любой комбинации.
Классифицируют патологический процесс и по более общему происхождению:
- Врожденные нарушения. Встречаются нечасто. Как уже и было сказано.
- Приобретенная форма. Наблюдается почти в 99% случаев, если не больше.
Иногда классификация касается степени тяжести расстройства. Но эта типизация не имеет всеобщего признания. Есть различия по странам.
Подразделения на виды используют, чтобы лучше понять процесс, описать его и быстрее подобрать комплекс диагностики и лечения. Это незаменимый инструмент в арсенале специалистов по эндокринологии и смежным специальностям (например, гематологии).
Симптомы
Интересно, что клиническая картина в основном встречается у детей. Взрослые пациенты переносят патологический процесс практически без проявлений. Хотя бывают исключения.
Признаки расстройства можно описать небольшим перечнем:
- Артралгия. Проще говоря, боли в суставах. Частный случай гиперурикемии — это подагра. Когда мочевая кислота кристаллизуется и откладывается в полостях и прочих суставных структурах.
Как правило, первыми страдают мелкие периферические ткани. Например, большие пальцы ног.
По мере прогрессирования болезни, вовлекаются и крупные суставы, например, коленные, бедренные, локтевые. Нарушение может длиться годами, то рецидивируя, то вновь затихая.
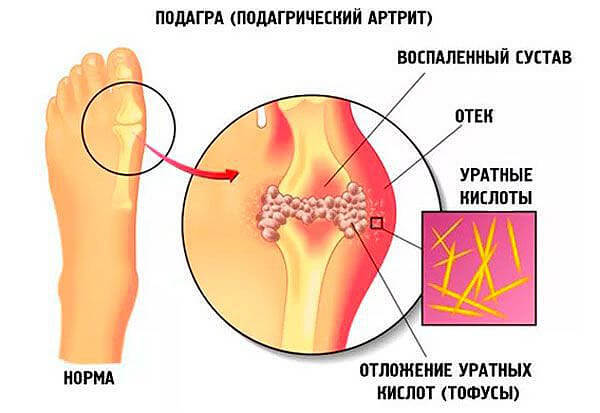
Возможны и другие типы судорог, но не часто. Обычно в 2-5% случаев от общего числа. И то, встречаются они у детей. У взрослых присутствуют только тики. Почему возникает подобная симптоматика доподлинно пока не известно.
- Нарушения работы печени. Также и желчного пузыря. Отклонения касаются оттока желчи. Возможны критические расстройства вплоть до механической желтухи, холецистита. Вариантов много.
Интересно, что вторичное поражение печени сопровождается нарушением ее функций. Следовательно, пурины и мочевая кислота будут копиться еще активнее. Стоит ли говорить, чем это закончится?
Стоит повторить, для взрослых пациентов типична бессимптомная гиперурикемия. Они не испытывают никакого дискомфорта.
Симптомы появляются только когда в патологический процесс вовлекаются почки. Возможны пиелонефриты. Воспаления тканей парного органа инфекционного генеза.
Соответственно, признаки специфические:
- Боли в области поясницы. Интенсивные. Усиливаются перед мочеиспусканием. Стихают после. Не реагируют на двигательную активность пациентов.
- Часты ложные позывы посетить туалет. Так называемая поллакиурия.
- Затем возникают куда более грозные симптомы. Например, полиурия. Когда мочи вырабатывается неестественно много. Свыше 2-х литров. Вплоть до 5-6. Пациент сталкивается с обезвоживанием, гиповолемией (когда падает объем циркулирующей крови).
- На запущенных стадиях расстройства наступает обратное явление — олигурия. То есть недостаточное количество выделяемой жидкости.
Клиническая картина сложная. Сказать что что-то не так крайне трудно. Точку в вопросе ставит только диагностика.
Причины и лечение
Факторы многообразны. Не все патологические. Можно назвать десятки виновников расстройства.
Они содержатся во всех продуктах. Особенно много таких веществ в красном мясе, алкоголе. Потому любители поесть в зоне повышенного риска. Пурины поступают естественным путем. Что и становится причиной нарушения.
Лечение. Достаточно скорректировать свой рацион. На голодный паек переходить не нужно. Тем более, что это не поможет. Важно включать в меню больше белого диетического мяса. Фруктов, свежих овощей. Полностью исключить спиртное из жизни.
То же самое касается неуемного потребления сладостей. Сахаров. Нужно немного себя ограничить. Тогда концентрация мочевой кислоты упадет сама собой, и все вернется в норму.
Связана с повышением артериального давления. Проблема в том, что при этой болезни кровь движется по сосудам медленно. Следовательно, нормальная почечная фильтрация становится проблематичной, развивается гиперурикемия. В том числе и из-за поражения парного органа. Имеет смысл пройти диагностику и курс терапии.
Лечение. Коррекция повышенного артериального давления. Применяют специализированные препараты. Например, ингибиторы АПФ , сартаны , бета-блокаторы , антагонисты кальция и средства центрального действия.
По потребности назначают мочегонные , статины (борются с липидами, жирами).
Вариантов масса. Вопросы лечения лучше оставить кардиологам.
Пиелонефрит и гломерулонефрит в качестве основных причин гиперурикемии. Поражения выделительной системы сказываются на обмене веществ негативно. Поскольку пурины, их продукты и производные, мочевая кислота не выводятся достаточно быстро и эффективно.
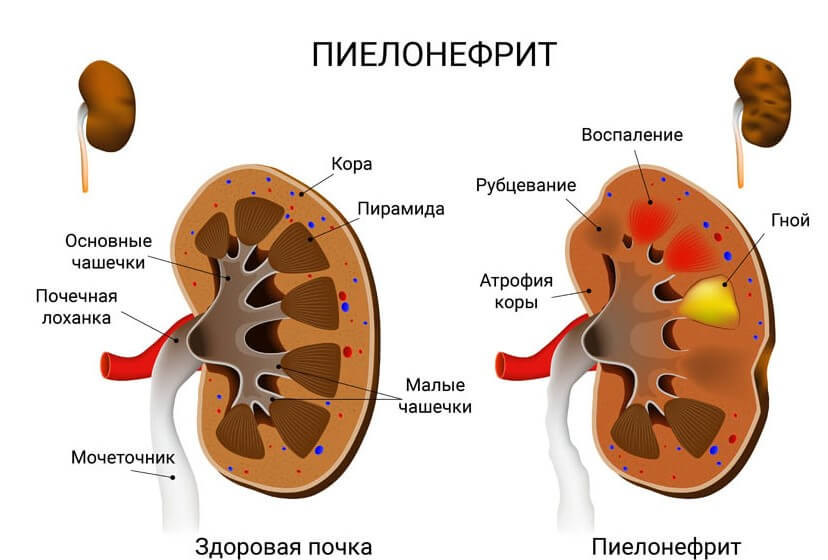
Лечение. Пиелонефрит лечат с помощью противовоспалительных средств, антисептиков. Также назначают мочегонные. Не обязательно в виде таблеток, классических препаратов. Прибегают к помощи травяных сборов. Если у пациента нет аллергии.
Онкология сама по себе крайне опасна. Нарушения пуринового обмена обусловлено сутью неоплазии. При распаде клеток в кровеносное русло выходят продукты разрушения. В том числе пурины, сама мочевая кислота. Это сложный биохимический процесс.
Лечение. Требуется всегда и как можно быстрее. Назначают операцию. Задача хирурга — максимально иссечь злокачественную опухоль. Только в этом случае есть шансы на восстановление.
По потребности назначают химио- и лучевую терапию. Чтобы избавиться от остатков опухоли, устранить те части, которые не удалось удалить хирургически.
Классическая эндокринная патология. Сопровождается нарушением обмена веществ. Причем сразу всего. Пуринового, липидного и др.
Пациент сталкивается с ворохом проблем. Увеличение концентрации мочевой кислоты — меньшее из зол.
Лечение. Строгая диета с малым содержанием сахара. По потребности — введение инсулина. Чтобы искусственным путем снизить количество глюкозы в крови.
Так же сопровождается нарушением обмена веществ. Подробнее о механизмах развития железодефиитной анемии и методах лечения читайте в этой статье .
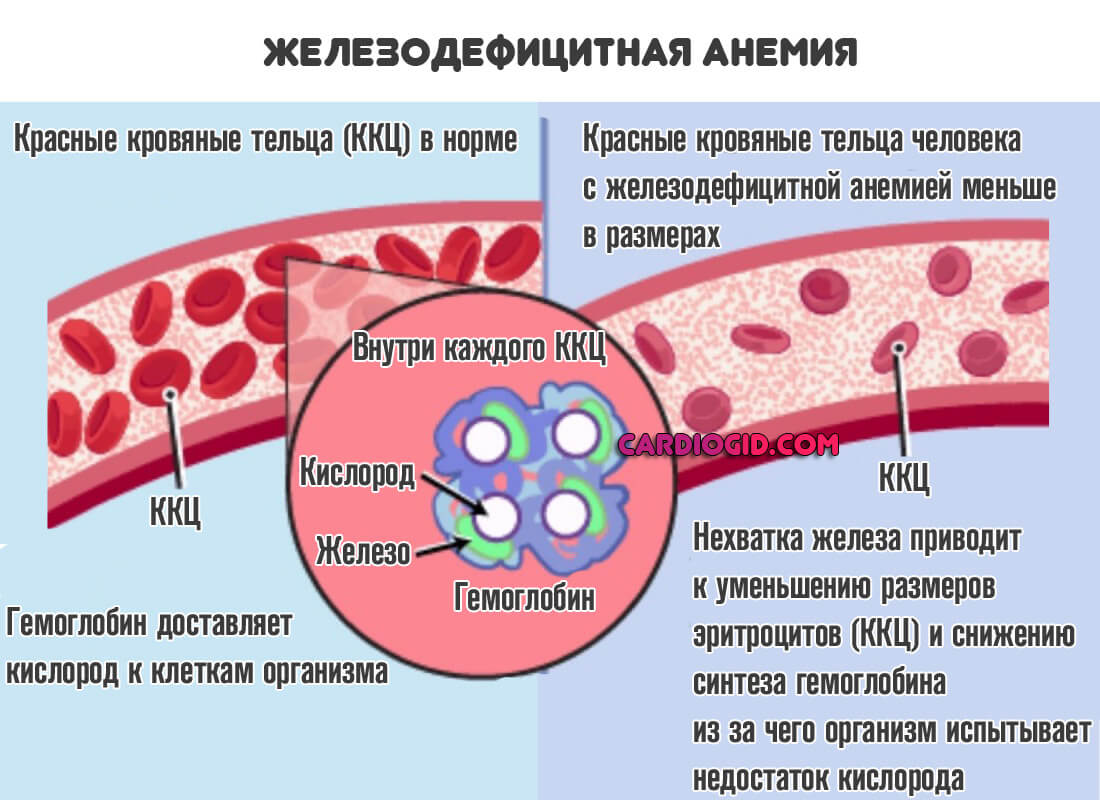
Терапия достаточно простая. Необходимо систематически на протяжении недели или более вводить препараты железа в высокой концентрации. Так удастся скорректировать количество вещества.
Однако возможна другая проблема. Порой железо не усваивается из-за нарушения работы внутренних органов. Тонкой кишки, как вариант.
Тогда нужно лечить еще и первопричину. Иначе соединение так и не станет усваиваться самостоятельно.
Гестация сама по себе большой стресс для организма. Тело перестраивает биохимические процессы на иной лад. Пуриновый обмен также трансформируется.
Если у матери есть проблемы с почками, печенью, внутренними органами, гормональным фоном — не миновать нарушений. Как минимум — более интенсивного токсикоза. Часто и расстройств выведения мочевой кислоты.
Лечение. Специальная терапия не требуется. По крайней мере, если мать вполне здорова. В противном случае вопрос нужно обсудить с гинекологом и специалистом по эндокринологии.
Нарушения вроде описываемых встречаются довольно редко, но такое возможно. Имеет смысл скорректировать состояние. Тогда все вернется в норму.
- Антибиотики на фоне бактериального поражения.
- Противовирусные лекарственные средства, чтобы усилить выработку интерферона или обеспечить его в готовом виде.
- Фунгициды, если болезнь спровоцирована грибками.
Недостаток некоторых ферментов и т.д. Все они закодированы генетически, потому и лечения как такового нет. Только борьба с симптомами на протяжении всей жизни. К счастью, подобные формы нарушения встречаются менее чем в 1% случаев.
Как только становится понятна причина гиперурикемии, можно начинать терапию. Кроме собственно борьбы с первопричиной, нужно корректировать и сами показатели мочевой кислоты.
Медикаментозное лечение гиперурикемии включает в себя прием специальных препаратов: например, Аллопуринола в выверенной дозировке. Есть и аналогичные средства. Что назначить — решает врач.
Огромная роль отводится правильному питанию. Это не просто диета, а пересмотр принципов рациона. Меньше жирного мяса, алкоголя. Больше свежих растительных продуктов. Отказ от консервов, колбас, шоколада, кофе.
Диагностика
Обследование проводят врачи-эндокринологи. Реже специалисты прочих профилей.
Примерный список мероприятий будет таким:
- Устный опрос и сбор анамнестических данных. В том числе докторов интересуют образ жизни, питание, перенесенные и текущие заболевания. Все, что может оказаться полезным для описания патологии.
- Анализ крови общий.
- Биохимическое исследование. Применяется, чтобы изучить количество железа.
- Также докторов интересуют печеночные пробы (АЛТ, АСТ). Это информативная методика.
- УЗИ печени и внутренних органов. Чтобы исключить возможные отклонения со стороны крупнейшей железы. По потребности назначают МРТ, чтобы лучше визуализировать ткани.
- Сцинтиграфия печени. Функциональное исследование. Оно основано на действии радиоактивного изотопа на организм.
- УЗИ почек.
- Общее исследование мочи.
Если предполагаемая этиология касается наследственных аномалий, назначают консультацию генетика. По необходимости проводят пункцию костного мозга.
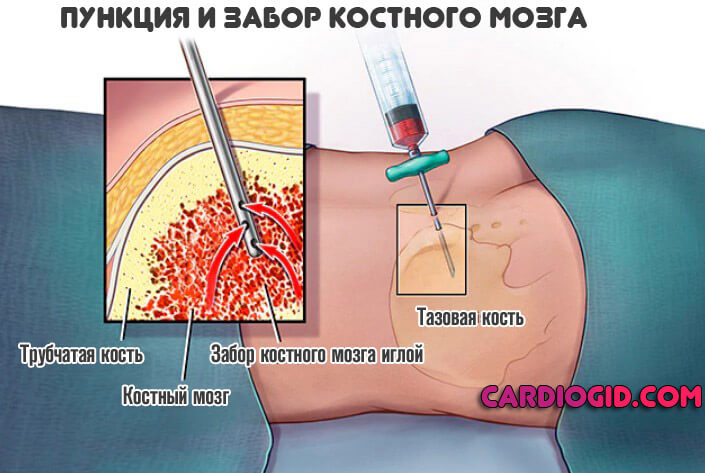
Иногда рост концентрации кислоты обусловлен поражением кроветворной системы. Вопрос сложный. Даже врачам нужна не одна неделя чтобы поставить верный диагноз.
Прогноз
В большинстве случаев — благоприятный. Проблемы возникают только на поздних стадиях. К несчастью, у взрослых болезнь редко проявляет себя симптомами.
Гиперурикемия на фоне опухолей также имеет неблагоприятные прогнозы, хотя не всегда. Если удается тотально удалить неоплазию, все будет в порядке.
Возможные последствия
Осложнений довольно много. Это:
- Подагра. Воспаление периферических суставов. Отсюда деформации хрящей, инвалидность. Без качественного лечения.
- Пиелонефрит.
- Почечная недостаточность.
- Нефролитиаз. Проще говоря — образование камней в парном органе выделительной системы.
Встречаются и летальные осложнения. Но исключительно редко. Обычно лечение подоспевает быстрее.
Гиперурикемия — сложное состояние. Коррекция нужна как можно скорее. Чтобы избежать опасных последствий.
Гиперурикемия — это хроническое нарушение, которое сопровождается ростом концентрации мочевой кислоты в кровеносном русле. В норме, показатели находятся в ничтожно малых диапазонах: примерно 360 мкмоль на литр крови. При расстройстве названного типа скачок в несколько раз — не предел.
Повышение концентрации мочевой кислоты крайне опасно для организма. Если на первых этапах болезни симптомов нет, дальше появляется и клиническая картина, и расстройства работы организма. Почек, печени.
Поражаются суставы и прочие структуры тела. Поэтому лечение нужно начинать сразу. Как только в биохимическом исследовании появилась такая неприятная находка.
Что такое гиперурикемия
Именно на почки ложится основная работа по удалению из организма конечного продукта расщепления пуриновых соединений — мочевой кислоты. Если экскреция нарушается, МК скапливается в организме и повреждает структуру почечных канальцев, способствую развитию гиперурикурии.
У здорового человека биохимия крови показывает содержание мочевой кислоты в пределах 6–7,5 мг/дл у мужчин и 6–6,3 мг/дл у женщин. Все, что выше этих данных — расценивается как гиперурикемия (hyperuricemia). При снижении показателей говорят о гипоурикемии.
На уровень мочевой кислоты влияет множество факторов: раса, пол, возраст, место проживания и наличие сопутствующих заболеваний. Например, у детей и молодых женщин урикемия всегда ниже, чем у мужчин. Но с приближением пубертатного возраста или менопаузы показатель достигает верхнего предела.
Патологическое повышение МК нередко выступает предиктором развития аутоиммунных заболеваний, атеросклероза, ИБС, сердечной недостаточности, инфарктов, артериальной гипертензии и синдрома резистентности к инсулину.
Виды заболевания
По характеру возникновения различают первичные и вторичные гиперурикемии. Большую часть случаев, присутствующих в медицинской практике, составляет первичная форма. Она может быть обусловлена врожденными генетическими аномалиями или связана с образом жизни пациента.
Вторичная гиперурикурия развивается как симптом приобретенных заболеваний и может возникать на фоне повышенной секреции (15%) или снижения экскреторной деятельности почек (85%).
По клиническому течению гиперурикемия бывает:
- бессимптомной (асимптомной);
- висцеральной (сосудистая, сердечная, почечная);
- артрической (подагра).
Нередко специалисты дополнительно выделяют метаболическую урикемию (гиперурикозурию), для которой характерно увеличение количества мочевой кислоты не только в плазме, но и в урине, а также смешанную, сочетающую все рассмотренные варианты.
Постоянное нахождение в моче большого количества МК становится причиной формирования песка, а затем и мочекаменной болезни. Нарушение пуринового обмена может спровоцировать подагрический артрит или хроническое воспаление суставов.
Причины повышения мочевой кислоты в крови
Причины гиперурикемии очень разнообразны. Среди них особо выделяют следующие:
- избыточное образование мочевой кислоты (сбой процессов метаболизма в организме);
- нарушение работы почек и ухудшение экскреции (выведения) МК.
Среди других причин медики отмечают наследственные дефекты ферментов, раковые опухоли, псориаз, гемолиз, чрезмерные физические нагрузки.
Вторичная форма гиперурикемии чаще развивается у людей преклонного возраста, имеющих в анамнезе сахарный диабет, стойкую гипертонию или атеросклероз. Пик заболеваемости приходится на 45–55 лет у мужчин и 60–65 лет у женщин. До менопаузы дамы редко страдают от последствий пуринового дисбаланса, возможно, находясь под защитой эстрогена.
Этиология
Гиперурикемия прогрессирует вследствие быстрого образования в теле индивида мочевой кислоты. Это нередко обусловлено следующими причинами:
- участием пурина в метаболизме;
- нарушением функционирования почек;
- высоким содержанием фруктозы в рационе.
Основными факторами возникновения такого расстройства являются:
- злоупотребление продуктами, которые содержат в себе высокий процент пурина;
- приём большого количества жареных и жирных блюд, а также высококалорийного фаст-фуда;
- продолжительный отказ от еды или соблюдение строгих диет. Голодание приводит к тому, что организму не хватает питательных веществ, и он начинает использовать собственную мышечную массу. По этой причине пурин попадает в кровь, что выявляется по высоким его показателям при биохимическом обследовании крови;
- онкологические опухоли;
- широкий спектр заболеваний, которые негативно влияют на функционирование почек;
- чрезмерный приём алкоголя и некоторых лекарственных препаратов без назначения врача;
- сахарный диабет;
- атеросклероз у пожилых людей;
- гипертония;
- широкий спектр заболеваний крови, для которых характерен распад нуклеотидов.
Кроме этого, гиперурикемия сопровождает множество заболеваний, среди которых:
- недостаток железа в организме;
- токсикоз при тяжёлом протекании беременности;
- интоксикация организма спиртными напитками;
- хроническая экзема;
- злокачественные опухоли, поражающие костный мозг при лейкозе;
- псориаз или чешуйчатый лишай;
- нарушение кислотно-щелочного баланса;
- крапивница;
- острое протекание различных инфекционных заболеваний.
Факторы риска
Рассмотренные выше причины не всегда приводят к росту мочевой кислоты. Чтобы это случилось, требуются некоторые провоцирующие факторы:
- ожирение;
- нарушение эндокринных функций;
- мужской пол;
- возраст старше 45 лет;
- постменопаузальный период;
- почечная недостаточность и метаболический синдром;
- инсульт;
- поздний токсикоз;
- различные маркеры воспаления;
- повреждение клеток эндотелия;
- окислительный стресс.
Нередко расстройство обмена МК наблюдается при длительном приеме диуретиков, цианокобаламина, салицилатов или высокой дозы панкреатина, необходимого для лечения муковисцидоза.
Вызвать рост мочевой кислоты может и злоупотребление алкоголем, богатой пуринами мясной пищей или длительное голодание, а также прием анаболиков, стимулирующих выработку тестостерона.
Возможные последствия
Осложнений довольно много. Это:
- Подагра. Воспаление периферических суставов. Отсюда деформации хрящей, инвалидность. Без качественного лечения.
- Пиелонефрит.
- Почечная недостаточность.
- Нефролитиаз. Проще говоря — образование камней в парном органе выделительной системы.
Встречаются и летальные осложнения. Но исключительно редко. Обычно лечение подоспевает быстрее.
Гиперурикемия — сложное состояние. Коррекция нужна как можно скорее. Чтобы избежать опасных последствий.
Основные признаки гиперурикемии
У взрослых людей болезнь зачастую протекает без ярко выраженных признаков воспалительного артрита и подагрических узлов. Такая асимптоматическая гиперурикурия является пограничным состоянием и дает о себе знать лишь повышенным содержанием мочевой кислоты в плазме. Из-за этого редко удается поставить диагноз своевременно, до стадии трансформации в уратную болезнь или инфекционный пиелонефрит.
У детей клиническая картина урекимии проявляется интенсивнее. Ребенок может жаловаться на следующие недомогания:
- боль в мышцах и суставах:
- непереносимость громких звуков, резких запахов и яркого света;
- дискомфорт в правом боку (ухудшение желчеотделения);
- частые позывы к мочеиспусканию по ночам;
- головную боль, лихорадку, озноб;
- непроизвольные подергивания мышц.
У подростков отмечается зуд в уретре, дискомфорт в области поясницы, ожирение, иногда диагностируется нарушение моторики желчных путей. Могут наблюдаться расстройства в работе пищеварительного тракта и сбои сердечного ритма.
Симптоматика
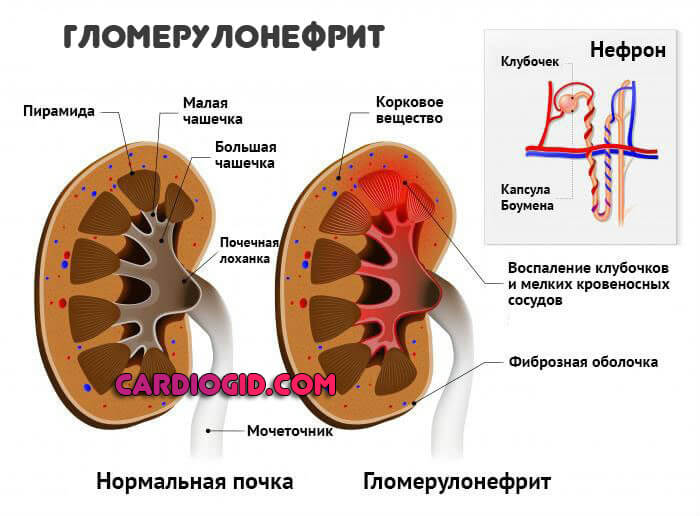
Клинические проявления определяются стадией заболевания, характером и объемом поражения. На раннем этапе определяется нефрит по типу интерстициального. В дальнейшем при присоединении бактериальной инфекции развивается пиелонефрит. Кроме того, возможно формирование камней в почках. В связи с воздействием на иммунную систему, в некоторых случаях у пациентов наблюдается гломерулонефрит. Для каждой из перечисленных нозологических единиц характерны свои клинические проявления.
Гиперурикемия относится к одному из факторов риска развития подагры. Различают следующие этапы в течении: бессимптомный; органические изменения вторичного характера; межкритический. При первой стадии возможно несущественное увеличение количества уратов в крови, какие-либо другие симптомы при этом отсутствуют. Длительность этого периода может достигать нескольких десятков лет (около 30).
Вторичные изменения в виде:
- артрита, в течении которого имеются период стихания и обострения;
- самопроизвольное купирование болей в утренние или ночные часы;
- местное повышение температуры.
При подагре может поражаться один сустав (моноартикулярный вариант) или несколько (полиартикулярный). Больше, чем в половине случаев заболевание манифистирует с поражения суставов большого пальца стопы. При этом пациенты жалуются на боли при физической нагрузке (при ходьбе), покраснение 1 пальца стопы, возможно повышение температуры в области патологических изменений. Кроме того, ухудшается общее самочувствие. Продолжительность приступов составляет в среднем 2 дня, после чего жалобы отсутствуют.
Межкритическая гиперурикемия подразумевает период вне обострений. Длительность может достигать двух лет. Типичным и специфическим признаком подагры считаются особые мягкотканные образования, называемые тофусами. По сути представляют собой скопление солей, характерной локализацией является ухо, локтевой, коленный сустав, область предплечья, по ходу позвоночника. Данные образования абсолютно безболезненны, находятся под кожей.
У пациентов детского возраста имеются особенности в течении заболевания. В клинической картине при гиперурикемии преобладают такие жалобы, как: боли в суставах и мышцах, ночное недержание мочи, нервный тик, усиление потоотделения. Также у некоторых пациентов выявляется дискинезия желчевыводящих путей, астенический и интоксикационный синдромы.
Гиперурикемия в период беременности может иметь серьезные последствия в связи с выраженными тератогенными и нефротоксическими свойствами солей.
Как проводится лечение
Терапия гиперурикурии основана на устранении первопричины заболевания. Однако в большинстве случаев этиологический фактор установить не удается, поэтому пациенту назначают симптоматическое лечение.
Не последняя роль отводится и профилактике гиперурикемии. Для увеличения экскреции мочевой кислоты практикуют обильное питье — диурез следует довести до 100 мл/ч.
Другим способом нейтрализации МК является ощелачивание урины. Желательно, чтобы рН мочи не превышал 7,5 мг/дл. Поддерживать нужную кислотность поможет бикарбонат натрия, а щелочную реакцию выровняет Ацетазоламид (Диакарб).
Что делать при приступе
Первый приступ подагры обычно настигает через 20–30 лет стойкой гиперурикурии. Причиной может послужить любой фактор, способный спровоцировать резкие колебания мочевой кислоты — инфекции, хирургические операции, голодание или переедание, прием тиазидных диуретиков.
Ранняя терапия избавит от страданий уже на третьи сутки, тогда как без лечения приступ продлится намного дольше.
Именно поэтому медикаментозное лечение включает в себя одновременное применений нескольких групп препаратов:
- урикодепрессанты — Милурит, Тиопуринол, Фебуксостат, Гепатокаталаза, оротовая кислота, Аллопуринол;
- диуретики — Сульфинпиразон, Кебузон, Цинхофен, Уродан;
- урикозурические препараты — Бензамарон, Сульфинпиразол, Пробенецид;
- средства для ощелачивания мочи — Блемарен, Солуран, K-Na гидрогенцитрат,
Рассмотренные медикаменты имеют ряд противопоказаний, поэтому применять их без назначения врача не рекомендуется. Самолечение при таком серьезном явлении, как повышение мочевой кислоты, чревато неприятными последствиями.
Клинические рекомендации по борьбе с бессимптомной гиперурикемией включают в себя снижение веса, отказ от вредных привычек, соблюдение диеты и своевременное устранения симптомов гипертонии и гиперлипидемии.
Медикаментозное лечение в этом случае не назначается, поскольку состояние не приравнивается к подагре и данных, доказывающих необходимость применения лекарственных препаратов, нет.
Для удаления мочевой кислоты из организма давно и успешно используют лекарственные травы. Народное лечение безопасно, оказывает мягкий терапевтический эффект и не вызывает нежелательных реакций.
Облегчить состояние больного гиперурикемией помогут:
- чай из брусники;
- настой крапивы;
- отвар почек и листьев березы;
- корень одуванчика;
- цветы, плоды и кора каштана;
- картофельный сок;
- смесь из чеснока и лимона;
- стручки фасоли;
- корни сабельника.
Эти лекарственные растения не только ощелачивают мочу и выводят МК из организма, но и улучшают метаболизм белка.
Гипопуриновая диета — одно из главных условий успешной терапии недуга. Она восстанавливает обмен веществ, снижает выработку мочевой кислоты, сдвигает pH урины в щелочную сторону и предотвращает выпадение уратов. Лучшим вариантом для больного гиперурикурией является диетический стол №6.
Из питания полностью исключают продукты, содержащие соль, щавелевую кислоту и пурины, при этом доля ощелачивающих блюд и чистой жидкости заметно увеличивается.
При гиперурикемии нельзя употреблять:
- мясо животных и птиц, субпродукты;
- мучное, кондитерские изделия, сладости;
- фруктозу в разном виде;
- спиртное, крепкий чай и кофе, газированные напитки;
- копчености и маринады;
- сыры.
В рацион включают молочные блюда, макаронные изделия и крупы, овощи, сало, яйца, мед и ограниченное количество сахара.
При избыточном выделении мочевой кислоты запрещены богатые пуринами продукты
Диета при гиперурикемии предусматривает дробный режим приема пищи, а в перерывах между едой больной должен употреблять щелочные напитки не менее 2,5 литров в сутки.
Продолжительность диеты зависит от характера заболевания и может варьироваться от нескольких месяцев до пожизненного назначения стола №6.
Видео по теме
О связи ожирения и гиперурикемии:
Если появились симптомы гиперурикемии, либо факт повышения мочевой кислоты зафиксирован случайно при обследовании, нельзя оставлять это без внимания. Назначенную врачом диету и медикаментозную терапию следует соблюдать тщательно. При своевременном лечении снижается риск патологического изменения жизненно важных органов. Если к гиперурикемии присоединяется подагра или болезни почек, организм требует еще большего внимания.
Описание: Гиперурикозурия — наследственное заболевание мочеполовой системы, встречающееся у множества пород собак. Примечательно, что около 99% далматинов больны этим заболеванием.
Ответы на вопросы
Что служит пусковым механизмом гиперурикемии?
Независимо от этиологии, пусковым механизмом гиперурикемии принято считать нарушение выделительных функций почек, когда количество пуринов, а соответственно и их расщепление увеличивается, а скорость выведения падает. Все это приводит к скоплению мочевой кислоты в организме и развитию недуга. Причем он может носить волнообразный характер: количество МК периодически нормализуется, а затем снова возрастает.
Почему голодание способствует развитию гиперурикемии?
Мочевая кислота производится в печени и участвует в очищении организма от излишков азота, но только при условии, что вовремя и в нужном количестве удаляется из организма. Любые стрессовые ситуации, в том числе и голодание, нарушают хрупкий баланс и приводят к функциональным сбоям, из-за которых почки перестают справляться с экскрецией МК и ее уровень в плазме повышается.
Как подготовиться к биохимическому анализу на мочевую кислоту?
За 4 дня до исследований больному необходимо исключить из рациона белковую пищу и алкогольные напитки. Приходить на анализ крови рекомендуется утром, на голодный желудок. Желательно не есть перед этим минимум 6–8 часов. Урину также сдают натощак, забирая среднюю часть первой порции после сна.
Диагностика
При появлении признаков следует обратиться к врачу. Только изучив симптоматику, он сможет правильно составить план диагностики заболевания. Как правило, в первую очередь проводят:
- исследование мочи;
- анализ на содержание в крови мочевой кислоты;
- тщательное обследование почек и мочеточников;
- рентгенография суставов.
Чтобы исследования дали точную информацию, необходимо придерживаться определенных правил перед сдачей анализов. Если речь идет о крови и урине, то в течение нескольких дней до сдачи материала категорически запрещается употреблять продукты, богатые белком. Кроме того, необходим полный отказ от алкоголя.
Читайте также:



