Гипотрофия мышц при ревматоидном артрите
Ревматоидный артрит – тяжелое, с трудом поддающееся лечению заболевание. Причины развития его установлены не полностью, тем не менее, при проведении правильно назначенного комплексного лечения качество жизни пациента может быть вполне удовлетворительным. Но это при условии неукоснительного выполнения больным всех рекомендаций лечащего врача.
Что такое ревматоидный артрит
Ревматоидный артрит (РА) – хроническое системное прогрессирующее заболевание, проявляющееся в виде воспаления в основном мелких суставов. Связано оно не с инфекцией, а с поломкой иммунной системы. Поражается соединительная ткань, поэтому данное заболевание называется системным. Патологический процесс часто распространяется и внутренние органы (сердце, сосуды, почки) – это внесуставные проявления болезни.
Всего в мире ревматоидным артритом болеет около 1% населения. Заболеть можно в любом возрасте, но чаще это случается в 35 – 55 лет у женщин и немного позже (в 40 – 60 лет) у мужчин. Ревматоидный артрит у женщины диагностируют в три раза чаще, чем мужчины.
Причины
Точные причины начала данного заболевания не установлены. Но известны основные причинные факторы:
- Наследственная предрасположенность – встречаются случаи семейных заболеваний.
- Влияние внутренних (эндогенных) факторов – у большинства больных женщин и мужчин отмечается низкий уровень мужских половых гормонов; научно подтверждено, что после использования оральных контрацептивов (ОК) риск развития болезни снижается.
- Влияние факторов внешней среды (экзогенных). Возбудители инфекции запускают аутоиммунную реакцию – аллергию на собственные ткани организма. Это связано с тем, что некоторые инфекционные возбудители имеют в составе своих клеток белки, схожие с белками тканей человека. При попадании этих возбудителей в организм иммунная система вырабатывает антитела (IgG), которые по неизвестной науке причине становятся антигенами (чужеродными для организма веществами). На них вырабатываются новые антитела IgM, IgA, IgG (ревматоидные факторы), уничтожающие их. Нарастание количества антител сопровождается усилением воспаления. Некоторые возбудители выделяют вещества, способствующие разрастанию суставной синовиальной оболочки и ферменты, повреждающие ткани.
В результате целого комплекса причин клетки синовиальной оболочки начинают выделять воспалительные цитокины – белковые молекулы, инициирующие и поддерживающие воспаление. Развивается длительно протекающий воспалительный процесс, происходит разрушение хрящевой и костной суставной ткани, деформация конечности. Хрящевая ткань заменяется соединительной, появляются костные разрастания, нарушается функция сустава. Очень часто причиной развивающегося аутоиммунного поражения суставов является герпетическая инфекция – вирусы простого герпеса 1, 2 типа, цитомегаловирус, вирус Эпштейна – Барр (вызывает мононуклеоз) и другие возбудители, например, микоплазмы.
Предрасполагающие (запускающие, триггерные) факторы:
- травмы, заболевания суставов;
- переохлаждения, постоянное пребывание в сыром помещении или в сыром климате;
- нервные перенапряжения, стрессы;
- имеет значение наличие хронических очагов инфекции – тонзиллиты, кариозные зубы, любые инфекционно-воспалительные процессы;
- прием некоторых лекарств с мутагенными свойствами.
Симптомы
Заболевание протекает волнообразно, в виде периодов обострений (рецидивов) и ремиссий.
Начало в большинстве случаев подострое и имеет связь с перенесенной инфекцией, переохлаждением, травмой или нервным перенапряжением, беременностью, родами.
Одновременно появляются незначительно выраженные боли в пораженных суставах, сначала преходящие, а затем постоянные. Еще один из первых симптомов, на который стоит обратить внимание, - легкая припухлость в суставной области. Она может проходить в течение дня, но затем становится постоянной.
В большинстве случаев при ревматоидном артрите поражается сначала небольшое количество суставов стоп и кистей. На ранней стадии могут также поражаться коленные суставы. Поражения симметричны. При подостром течении первые признаки нарушений появляются через несколько недель, при медленном, хроническом – через несколько месяцев.
Острое начало, высокая активность патологического процесса и системные проявления характерны для ювенильного ревматоидного артрита у детей и подростков. Он может начинаться с высокой температуры, изначального поражения сразу нескольких суставов и признаков поражения внутренних органов.
Ревматоидный артрит сопровождается признаками общей интоксикации. Это слабость, недомогание, небольшое повышение температуры тела, головные боли. Нарушается аппетит, больной теряет массу тела.
Суставной синдром. Поражаются сначала мелкие суставы кисти (число их увеличивается), а затем и крупные суставы (плечевые, коленные). Они опухают, становятся очень болезненными, постепенно теряют свою функцию, обездвиживаются. Длительное обездвиживание приводит к выраженной атрофии (уменьшению в объеме) мышц. Ревматоидный артрит характеризуется также тем, что поражения разных суставов могут быть неодинаковыми: в одних могут преобладать признаки воспаления (отек), в других – пролиферации (разрастания соединительной ткани с деформацией и нарушением функции).
Появляются подкожные ревматоидные узелки – небольшие, умеренно плотные, безболезненные образования, располагающиеся на поверхности тела, чаще всего на коже локтей.
Поражается периферическая нервная система. Из-за поражения нервов больные ощущают онемение, жжение, зябкость в конечностях.
При ревматоидном васкулите происходит поражение различных мелких и частично средних кровеносных сосудов. Часто это проявляется в виде точечных очагов некроза в области ногтей или безболезненных язв в области голени. Иногда васкулит может проявляться в виде микроинфарктов.
При частых обострениях и прогрессировании ревматоидного артрита происходит поражение внутренних органов - сердца (эндокардит), почек (нефрит), легких (узелковое поражение легочной ткани) и т.д.
К врачу следует обращаться при появлении следующих симптомов:
- Болей в суставах, легкой скованности движений по утрам, если:
- кто-то из близких родственников болеет ревматоидным артритом;
- вы недавно перенесли какое-то инфекционно-воспалительное заболевание (ОРВИ, ангину), затяжной стресс или просто переохладились;
- вы проживаете в холодной сырой местности.
- Небольшого повышения температуры, недомогания, снижения аппетита, потери массы тела, сопровождающихся легкой утренней скованностью движений.
Локализации процесса
При ревматоидном артрите вначале обычно поражаются мелкие суставы кистей, пальцев рук и стоп. Внешний вид верхних х конечностей:
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Внешний вид нижних конечностей:
- пальцы стоп приобретают молоточковидную форму;
- подвывихи мелких суставов приводят к развитию плоскостопия;
- для ревматоидной стопы характерно также вальгусное (кнаружи) отклонение стопы, связанное с поражением голеностопа;
- при поражении коленных суставов появляется сгибательная контрактура (неподвижность).
Тазобедренные суставы поражаются редко.
Стадии ревматоидного артрита
Ревматоидный артрит протекает в три стадии:
- Начальная, воспаления– поражение синовиальных сумок сопровождается болями, отеком околосуставных тканей.
- Прогрессирующая, пролиферации – быстрое деление клеток синовиальной оболочки, приводящее к ее уплотнению.
- Завершающая, деформации – при длительном течении воспаленные клетки начинают выделять фермент, разрушающий хрящевую и костную ткань, что приводит к изменению суставной формы и тяжелому нарушению их функции.
По длительности течения выделяют следующие стадии ревматоидного артрита:
- очень ранняя – до полугода;
- ранняя – от полугода до года;
- развернутая – до 2-х лет;
- поздняя – после 2-х лет.
- Околосуставной остеопороз – разрежение, истончение костной ткани;
- Сужение суставной щели и единичные эрозии на хрящевой суставной поверхности;
- Множественные глубокие эрозии суставных хрящей и костей;
- Присоединяется анкилоз - неподвижность сустава из-за сращения суставных поверхностей.
Стадии ревматоидного артрита
Существует несколько типов классификаций ревматоидного артрита по разным критериям.
По клинико-анатомическим признакам выделяют следующие формы ревматоидного артрита:
- суставная форма;
- суставно-висцеральная (системная) – поражаются не только суставы, но и внутренние органы;
- ювенильная форма – развивается у детей до 16 лет, характеризуется острым началом, лихорадкой и выраженными внесуставными проявлениями.
- медленнопрогрессирующий РА – самая частая форма, может продолжаться годами;
- быстропрогрессирующий РА – характеризуется злокачественным течением;
- без признаков прогрессирования – встречается редко.
По иммунологическим признакам:
- Наличие или отсутствие содержания в крови ревматоидного фактора (РФ) – антител к собственному иммуноглобулину G:
- серопозитивные – РФ обнаружен;
- серонегативные – РФ не обнаружен.
- Наличие или отсутствие в крови антител к циклическому цитрулинсодержащему пептиду – анти-ЦЦП или АЦЦП (цитрулин – продукт обмена, в норме полностью выводящийся из организма; при РА выделяются ферменты, встраивающие цитрулин в белки и превращающие его в чужеродный белок – антиген; на этот антиген иммунная система вырабатывает антитела):
- серопозитивные – АЦЦП обнаружен;
- серонегативные – АЦЦП не обнаружен.
Выделяют следующие критерии сохранности функций опорно-двигательного аппарата:
- Выполнение движений в полном объеме.
- Снижение двигательной активности. Появляются трудности, не позволяющие выполнять движения в полном объеме, особенно в профессиональной сфере.
- Нарушение подвижности, возможно только самообслуживание.
- Невозможны любые виды двигательной активности, в том числе самообслуживание.
Что будет, если не лечить
Если ревматоидный артрит не начать лечить своевременно, в дальнейшем он начнет быстро прогрессировать, что увеличивает риск развития возможных осложнений:
- деформации и утрата суставных функций, приводящие к инвалидности;
- изменению нервно-мышечной системы с нейропатиями и уменьшением объема мышц;
- поражению сердечно-сосудистой системы в виде васкулитов, эндокардитов, микроинфарктов;
- нарушениям со стороны почек с постепенным формированием хронической почечной недостаточности;
- поражениям органов зрения, в том числе язвенного характера;
- поражению плевры и легких - развитию плеврита и интерстициальной пневмонии;
- развитию анемии и системных тромбозов мелких кровеносных сосудов.
Диагностика
Диагноз ревматоидного артрита подтверждается данными дополнительного обследования. Диагностика ревматоидного артрита включает:
- Лабораторные исследования:
- общий анализ крови – выявляет воспалительный процесс (ускоряется СОЭ, изменяется число лейкоцитов);
- биохимия – позволяет уточнить причины воспаления и нарушения обменных процессов;
- иммунологические исследования – наличие или отсутствие специфических антител.
- Инструментальные исследования:
- рентгендиагностика – выявляет патологию суставов;
- компьютерная и магнитно-резонансная томография (КТ, МРТ) – позволяют провести оценку ранних суставных изменений;
- УЗИ – выявляет увеличение объема суставной жидкости и наличие участков некроза.
Как лечат ревматоидный артрит
Лечение ревматоидного артрита начинается с устранения воспаления и боли. Затем присоединяется комплексное лечение:
- диета;
- медикаментозная терапия (базисное лечение);
- средства народной медицины;
- физиотерапевтические процедуры;
- лечебная гимнастика и массаж;
- новые методики;
- хирургические методы лечения.
Питание при ревматоидном артрите должно быть регулярным и полноценным. В суточном рационе должны присутствовать продукты, богатые кальцием (творог, сыр, кефир), овощи, фрукты, овощные супы, нежирное мясо и рыба.
Из рациона должны быть исключены: концентрированные бульоны, овощи, богатые эфирными маслами (свежий лук, чеснок, редис), жирные, копченые, консервированные продукты, сладости, сдоба, сладкие газированные напитки. Должен быть полностью исключен прием алкоголя.
Это индивидуально подобранная терапия, включающая в себя применение нестероидных противовоспалительных препаратов (НПВП), глюкокортикоидных средств (ГКС), базисных препаратов и биологических агентов.
Чтобы облегчить состояние больного, лечение начинают с назначения НПВП. Современные лекарственные препараты этого ряда (нимесулид, целекоксиб, мелоксикам) снимают воспаление и боль в суставах, не вызывая выраженных побочных явлений, характерных для ранних НПВП (диклофенака и др.).
Если воспаление и боль носят выраженный характер и НПВП не помогают, назначают глюкокортикоидные гормоны (ГКС - преднизалон, дексаметазон, триамсинолон). Они быстро снимают отек, боль, устраняют повышенное содержание синовиальной жидкости, но имеют много побочных эффектов, поэтому их стараются назначать короткими курсами. Препараты этой группы назначают также для того, чтобы подавить разрастание синовиальной оболочки сустава. Иногда ГКС вводят в суставную полость. При сильных болях и воспалении ГКС назначают в виде пульс-терапии: внутривенно большими дозами на протяжении не более трех дней.
При тяжелом течении ревматоидного артрита назначают плазмаферез – очищение крови от антител. С этой же целью назначают сорбенты, например, Энтеросгель, очищающий организм от токсинов.
Препараты базисной терапии подавляют аутоиммунный воспалительный процесс и пролиферацию (размножение) клеток соединительной ткани, оказывающих разрушающее действие на суставы. Базисные средства действуют медленно, поэтому их назначают длительными курсами и подбирают индивидуально. Эффективные, проверенные временем базисные препараты метотрексат, сульфасалазин и лефлуномид (Арава). Последний препарат относится к новому поколению и имеет меньше побочных эффектов.
В последнее время для лечения ревматоидного артрита стали применять биологические агенты – антитела, цитокины и другие активные вещества, играющие значительную роль в иммунных реакциях. Одним из таких препаратов является ритуксимаб (Мабтера, Реддитукс). Активным действующим веществом препарата являются антитела мыши и человека, которые подавляют иммунные реакции. Назначение этого препарата позволяет реже назначать курсы комплексной медикаментозной терапии.
Народные средства при ревматоидном артрите применяют в основном наружно. Вот некоторые из них:
- кору вяза высушить, растереть в порошок, развести водой, разложить на салфетке над пораженной поверхностью в виде компресса на всю ночь; хорошо лечатся воспаление и боль;
- спиртовые растирания с экстрактами растений (корня лопуха, хмеля, цветков одуванчика, чабреца); в стеклянную банку помещают измельченные растения, заливают водкой, настаивают в темном месте 10 дней и используют как растирание.
Физиотерапевтические процедуры помогают быстрее избавить больного от воспаления и боли. С этой целью назначают:
- электрофорез с диклофенаком;
- фонофорез с дексаметазоном;
- аппликации с димексидом.
Хондропротекторы что это как выбрать, насколько они эффективны
Ревматоидный артрит (инфекционный неспецифический артрит, инфектартрит, полиартрит первичный хронический, полиартрит эволютивный хронический) — это очень тяжелое инфекционно-аллергическое заболевание из группы системных заболеваний соединительной ткани, преимущественно аппарата опоры и движения.
Эпидемиология, особенность, патогенез, причины
Распространенность ревматоидного артрита в различных регионах бывшего СССР колеблется в незначительных пределах и в среднем составляет около 1% обследованного населения (М. Г. Астапенко, Т. М. Павленко, 1966). В Украине такие эпидемиологические исследования провел А. П. Олекса (1972) в трех западных областях: от высокогорных Карпат (Долина) до низменной многоводной Волыни (Любомль). Следуя тестам Кельгрена, не выявлено разницы в частоте заболеваемости ревматоидным артритом населения (1,25 на 1000) в этих географических зонах.
Особенностью ревматоидного артрита является его прогрессирующее течение, ведущее к тяжелой инвалидности, которая занимает первое место среди первичной инвалидности всех заболеваний аппарата опоры и движения (23%).
Патогенез заболевания заключается в системном прогрессирующем поражении соединительной ткани (дезорганизации преимущественно ее основного вещества) с частой локализацией процесса в суставах.
Причины возникновения болезни на сегодня окончательно не выяснены. Большинство специалистов являются сторонниками инфекционно-аллергической теории, объясняющей причину особым аллергическим состоянием организма, который обусловлен гиперсенсибилизацией продуктами распада белков бактерий или вирусов, а также их эндотоксинами. Заболевание связывают со стрептококковой инфекцией, которая преимущественно локализуется в носовой части глотки и ротовой полости (кариозные зубы, ангины и т.д.). Однако очаг инфекции может быть только пусковым механизмом возникновения сенсибилизации и нарушения иммунологической реактивности организма, проявляющейся артритом. Дальнейшее течение болезни определяется степенью реактивности организма и нарушением функций различных систем, обмена веществ.
Аутоиммунные и аутоагрессивные процессы происходят в синовиальной мембране капсулы суставов, в сосудах, расположенных возле них, что проявляется массивной клеточной инфильтрацией, изменениями в сосудистом русле мембраны. Это ведет к нарушению микроциркуляции, повышенной проницаемости сосудов и прогрессирующей дезорганизации соединительной ткани, экссудативно-дистрофическим и склеротическим изменениям в тканях.
Клинические симптомы ревматоидного артрита
Заболевание может начинаться остро (в течение одного дня), подостро или первично-хронически. Острое начало ревматоидного артрита, как правило, наблюдается у детей и молодых женщин после ангины, простуды и т.д. У мужчин и стариков заболевание начинается в большинстве случаев постепенно, едва заметно. Заболевания, начавшись, прогрессирует с характерными клиническими и патоморфологическими изменениями в суставах.
Различают три клинико-анатомического стадии ревматоидного артрита (Е. Т. Скляренко, 1965). Первая стадия — экссудативная (острый, подострый или хронический синовит). При остром течении артрит начинается с резкой боли в суставах, их припухлость, повышение температуры тела. Боль может быть настолько сильным, что человек принимает вынужденное положение, скованная и не дает себя вернуть.
При подостром процессе без особых причин появляется боль в одном или нескольких (парных) суставах с повышением местной температуры, ограничением движений, анталгической контрактурой и сглаживанием контуров сустава. Пальпаторно четко определяют свободную жидкость в суставах. Характерным признаком является утренняя скованность, подкожные ревматоидные узелки на разгибательных поверхностях около суставов, симметричность поражения суставов и отсутствие поражения суставов дистальных фаланг.
Ревматоидный артрит, как правило, начинается с одного сустава (чаще всего с синовита коленного или межфалангового), иногда перелетной боли и скованности в нескольких суставах пальцев кистей. Контрактур, как правило, не бывает.
Макроскопически синовиальная мембрана отечная с гипертрофированными ворсинками, отчего сецернуючая площадь ее иногда увеличивается в 2 и более раз. В полости сустава обнаруживают мутный экссудат с клочками плавающего фибрина. В суставе фибрин выпадает в сгустки и оседает на синовиальную мембрану и суставной хрящ. При движении в суставе фибрин механически стирается из хряща и наслаивается у его краев. Там же развивается грануляционная ткань, которая постепенно наползает на хрящ (паннус).
Микроскопически в синовиальной мембране определяют отек, расширение сосудов, лимфоидную и плазматическую инфильтрацию, мукоидную и фибриноидную дезорганизацию соединительной ткани ворсин.
Рентгенологически на первой стадии артрита обнаруживают остеопороз эпиметафизарных участков костей, особенно кистей, расширение суставной щели, если есть избыточный выпот (давление) в суставе, — кисту Бейкера.
Тяжесть и распространенность поражения соединительной ткани отражаются в лабораторных показателях крови — повышается уровень глобулинов, фибриногена, СОЭ, ДФА, активность гиалуронидазы, появляется С-реактивный протеин. Если активность процесса высокая, может быть положительная проба Волер Роуз. Чем острее и тяжелее заболевание, тем более выражены и эти показатели.
Различают 3 степени активности ревматоидного процесса:
- I - минимальная;
- II - умеренная;
- III - высокая.
Общую активность процесса оценивают по характеру течения болезни в целом, качеству клинических проявлений и лабораторным показателям крови и т.д. Местную активность для каждого из суставов оценивают по степени клинических проявлений воспалительно-экссудативного процесса, данным лабораторного исследования синовиальной жидкости — цитологического (количество фагоцитов, клеточный состав), биохимического (протеин, ферменты и т.д.), иммунологического (проба Волер Роуз, латекс-тест и т.д. ).
Активность процесса является показателем эффективности лечения в динамике. Местная оценка нужна врачам-ортопедам для того, чтобы установить показания к оперативному лечению и объем операции.
Продолжительность первой стадии различна. При первично-хроническом артрите она может продолжаться годами, а при остром течении болезни процесс настолько быстро прогрессирует, что через несколько месяцев (4-6) возникают деструктивные изменения в суставном хряще (вторая стадия).
Вторая стадия — пролиферативно-деструктивная. В этой стадии боль и выпот в суставах уменьшаются, преобладают над экссудацией пролиферативные реакции и склеротические изменения. Фибрин, который выпадал из экссудата в капюшон участка (завороты) суставов в виде налета и сгустков, организуется, появляется слипчивый артрит, который вследствие рубцевания приводит к рубцовой артрогенной контрактуре.
По деструкции суставного хряща, которая является основным признаком второй стадии, существует много объяснений ее возникновения. Следует считать, что суставной хрящ при ревматоидном артрите повреждается вторично. Вследствие субхондральных ревматоидных гранулем, образующиеся у сосудов эпифизов, и их разрастания нарушается питание глубоких слоев суставного хряща. Патологически измененная синовиальная жидкость, фибринная пленка и паннус на хряще нарушают питание его поверхностных слоев. В хряще возникают дегенеративные изменения, микротрещины и деструкция, которая под воздействием лизосомных ферментов синовиальной жидкости и механических факторов еще увеличивается. Возникают различного размера и глубины узуры, которые меньше выражены на участках хряща, где фибринозные налеты и паннус механически стираются при движении в суставе, и более выражены по краям.
Очень часто приходится оперировать на суставах, патологические изменения в которых трактуются как первая стадия болезни, а во время операции оказывается, что эти изменения соответствуют второй стадии и их на обзорной рентгенограмме не видно. Поэтому, чтобы уточнить стадию, целесообразно пользоваться артроскопическим исследованием коленного сустава или контрастной рентгенографией других суставов.
Клинически наряду с жалобами на боль являются классические деформации суставов на фоне атрофированных мышц. В большинстве случаев конечности находятся в вынужденном положении с выраженными контрактурами, подвывихом и ограничением функций, причем степень функциональной недостаточности суставов определяет степень инвалидности больного. Различают 3 степени функциональной недостаточности суставов (ФНС):
- I степень - профессиональная трудоспособность сохранена;
- II степень - трудоспособность утрачена и ограничено самообслуживание;
- III степень - невозможность себя обслуживать (больные требуют посторонней помощи).
Под влиянием лечения активность ревматоидного процесса постепенно спадает, улучшаются показатели крови, и наступает ремиссия, продолжительность которой трудно предугадать.
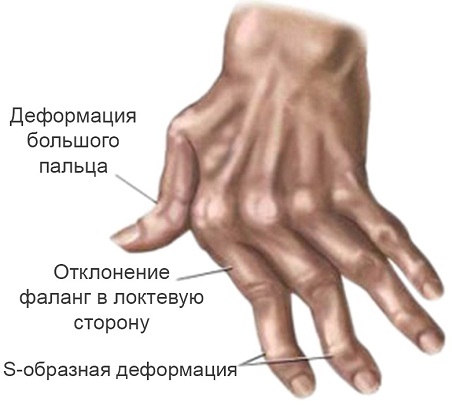
Поражение руки при ревматоидном артрите
Третья стадия — фиброзно-анкилозирующий артрозоартрит. Она характеризуется устойчивыми, необратимыми изменениями в суставах. В параартикулярных тканях (связках, суставной капсуле) возникают фиброзные изменения, а также фиброзные сращения в полости сустава, которые ведут к фиброзному, а со временем — костному анкилозу. Иногда процесс останавливается на тяжелом вторичном деформирующем артрозоартрите с выраженной болью и нарушением функций, хотя воспалительный процесс очень слабо выражен, и выпота в суставе, как правило, не бывает. Возникают стойкое конкордантное и дискордантное положение конечностей, которое является причиной тяжелой инвалидности.
При ревматоидном полиартрите, который имеет хроническое течение с ремиссиями и частыми обострениями, в процесс постепенно вовлекается все больше суставов, и поэтому в разных суставах одновременно можно определить различные морфологические изменения, клинико-рентгенологические стадии, местную активность и степень функциональной недостаточности суставов.
В связи с системным поражением соединительной ткани ревматоидный артрит сопровождается поражением внутренних органов и всех систем организма. Поэтому различают преимущественно суставную, суставно-висцеральную или преимущественно висцеральную формы. Повреждается сердечно-сосудистая система, печень, пищеварительный канал, почки и т.д. Ревматоидный артрит может сочетаться и с другими (системными соединительной ткани, возрастными, аллергическими, обменными) заболеваниями.
Лечение ревматоидного артрита
Больные ревматоидным артритом лечатся консервативно, как правило, у терапевтов-ревматологов. Однако, учитывая особенности характера и прогрессирующую динамику течения заболевания, которое ведет к инвалидности, для успеха в лечении должны принимать активное участие врач-ортопед, физиотерапевт, методисты ЛФК и массажисты, причем комплексное лечение должно проводиться бесперебойно в условиях стационара, поликлиники и курорта .
Консервативное лечение включает полноценную лекарственную терапию и мероприятия, направленные на профилактику гипотрофии мышц, деформаций, контрактур в суставах. Фармакологические средства, применяемые для лечения по поводу ревматоидного артрита, делятся на базисные, антиревматоидные, противовоспалительные. Базисные лекарственные средства (препараты золота, гидроксихлорохин, хингамин, цитостатические и негормональные иммунодепрессанты, кортикостероиды и т.д.) направлены на иммунологические процессы в организме и эволюцию ревматоидного артрита, а противовоспалительные имеют местное действие.
В связи с тем, что иммунологические реакции в основном происходят в синовиальной мембране, широко используют внутрисуставное введение кортикостероидов (триамцинолона ацетонид, гидрокортизон и т.п.) и цитостатиков (циклофосфан, тиофосфамид т.п.). Положительных результатов достигают, если в полость сустава вводят осмиевую кислоту, варизоль, варикоцид, которые способны вызвать деструкцию и рубцевание синовиальной мембраны (химическая синовэктомия или синовартез). С этой же целью вводят золото-198, иттрий-90 и другие радионуклиды.
Химическая и радионуклидная синовэктомия наиболее эффективна в первой стадии ревматоидного процесса с высокой местной активностью, особенно при моно- и олигоартрите.
Ортопедическое лечение в комплексе консервативных средств имеет большое значение, так как оно направлено на профилактику тугоподвижности в суставах и устойчивых контрактурах. В период выраженной боли возникают защитные анталгические контрактуры в функционально невыгодном положении сегментов конечностей.
Применение лангет и шин на конечности, особенно на ночь, уменьшает боль и предупреждает стойкие контрактуры. В течение дня больной должен заниматься лечебной физкультурой. С этой же целью он лежать на твердой ровном постели. Чтобы устранить приобретенные контрактуры, применяют этапные корригирующие повязки, манжетное извлечение т.д. Если есть стойкие контрактуры, после снижения активности процесса применяют аппарат Волкова-Оганесяна, который дает хорошие результаты.
Чтобы сохранить движения в суставах и предупредить гипотрофию мышц, которая очень быстро возникает, от начала болезни назначают активную лечебную физкультуру и массаж. Для закрепления результатов лечения в стационаре больным рекомендуют физио- и бальнеотерапию в условиях бальнеолечебницы или курорта. Противорецидивное лечение проводят больным в условиях поликлиники.
Несмотря на комплексное консервативное лечение, у трети больных ревматоидный процесс в суставах прогрессирует и приводит к тяжелым деформациям и инвалидности.
Сначала оперативные вмешательства (корректирующая остеотомия, артропластика) применялись редко и были нацелены на улучшение статико-динамической функции конечностей в III стадии заболевания и облегчения жизни инвалидов. Сегодня широко применяют теоретически обоснованные ранние оперативные методы лечения ревматоидного артрита до возникновения деструктивных изменений в хряще сустава.
На первой стадии, когда ревматоидный процесс ограничивается поражением только синовиальной мембраны и клинически проявляется в виде острого, подострого или хронического синовита, своевременно проведенная синовэктомия может предупредить следующую деструкцию сустава. Большинство специалистов (В. П. Павлов, 1970; Е. Т. Скляренко, 1971; А. П. Олекса, 1972 и др.). Рассматривают эти операции как профилактические, они способны остановить деструктивный и уменьшить воспалительный процесс не только в оперированном, но и в других суставах. Особенно это видно после синовектомии коленного сустава, где площадь оболочки наибольшая.
Показана синовэктомия при прогрессировании ревматоидного артрита, который не поддается консервативному лечению, за Уаипио (1967), в течение 3 мес.
Клинический опыт показывает, что синовэктомию целесообразно выполнять, если ревматоидный процесс прогрессирует и часто рецидивирует, после третьего обострения. Некоторые хирурги предпочитают операциям в неактивной фазе процесса, а некоторые (А. П. Олекса, 1972) применяют синовэктомию, несмотря на активность процесса, при условии предоперационной лекарственной терапии и дальнейшего консервативного лечения. В связи с тем, что синовэктомия достаточно кропотливая операция, лучше проводить простую синовкапсулектомию, которая должна быть субтотальной. Важно удалить все патологически измененные участки поворотов.
Чтобы предупредить внутрисуставные сращения после синовектомии и синовкапсулектомии, применяют раздувание сустава или интерпозицию консервированной оболочки (А. П. Олекса, 1972), которой выстилают завороты (коленного) сустава. Этот способ приводит к наилучшим функциональным результатам. Оболочки изготавливают по методу Г. М. Дизик в лабораториях консервации тканей. Во второй стадии заболевания объем оперативного вмешательства значительно больше.
Кроме синовектомии в коленном суставе приходится удалять гипертрофированные жировые тела, очищать хрящ от паннуса и гранулем, моделировать узуры, сбивать краевые костно-хрящевые разрастания т.д.
При незначительной деструкции хряща на одном из мыщелков бедренной кости после артролиза целесообразно отмоделировать поверхность и провести сегментарную артропластику, т.е. перекрыть этот участок биологической оболочкой, подшивая ее натянутой с краев. Чтобы устранить контрактуры в этом суставе, проводят капсулотомия.
Если деструкция суставных поверхностей значительная, выполняют артропластику по Е. Т. Скляренко - резекцию суставных концов с перекрытием их консервированной биологической оболочкой. Для сохранения стабильности в коленном суставе во время операции целесообразно делать экономную резекцию суставных концов, сохраняя связочный аппарат. Оправданной также гемиартропластика бедра с моделированием суставной поверхности большеберцовой кости.
В третьей стадии заболевания применяют артропластику различных суставов или эндопротезирование, которым широко пользуются, особенно зарубежные хирурги. Предложено много конструкций эндопротезов для тазобедренного сустава (Сиваша, Вирабова, Мовшович, Миллера, Веллера, Мак Ки), коленного (Сиваша, Свенсона и др.), Локтевого (Голяховский) и суставов кисти и пальцев (И. Г. Гришина).
Цель оперативного лечения больных в третьей стадии заболевания — это восстановление по мере возможности функций суставов, конкордантности конечностей, чтобы больные могли себя обслуживать и выполнять посильный общественно полезный труд.
Читайте также:


