Глюкокортикоиды боль в суставах
- Артрит
- Артроз
- Бурсит
- Сановит
- Травмы
- Разное
- Плечевой сустав
- Локтевой сустав
- Коленный сустав
- Тазобедренный сустав
- Суставы стоп и кистей
- Неврома Мортона: причины и лечение
- Субхондральный склероз
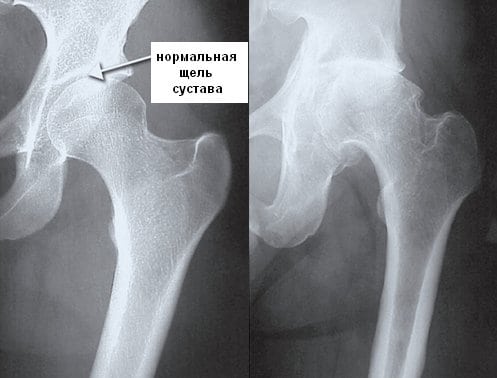
- Асептический некроз головки бедренной кости
- Лечебные ванны при заболеваниях суставов
- Лечение суставов лазером
Глюкокортикостероиды в лечении суставов

Глюкокортикостероиды применяются в медицине для лечения большого количества заболеваний благодаря своему противовоспалительному, иммуносупрессивному, противоаллергическому, противошоковому эффектам. В том числе и для лечения заболеваний суставов.
Какие бывают глюкокортикостероиды?
Глюкокортикостероиды по длительности действия разделяют на:
- Короткого действия: кортизон, гидрокортизон;
- Среднего: метилпреднизолон, преднизолон, триамцинолон;
- Длительного: бетаметазон, дексаметазон.
По способам введения препараты глюкокортикоидов для лечения суставов бывают в таблетках для приема внутрь, в инъекциях для внутрисуставного введения и для внутривенного капельного введения.
Назначение препаратов
В лечении суставов основным показанием для назначения глюкокортикостероидов является выраженный воспалительный процесс, который не поддается лечению нестероидными противовоспалительными средствами.
Есть два основных варианта заболеваний суставов, когда воспалительный процесс настолько интенсивный:
- Воспаление отдельных суставов, чаще всего воспаление коленного сустава, когда наблюдается выраженный отек, интенсивные боли, быстро накапливается воспалительная жидкость в полости сустава, которая растягивает капсулу, что может в дальнейшем привести к нестабильности сустава и быстрому разрушению суставного хряща;
- Поражение суставов при аутоиммунных и инфекционно-аллергических заболеваниях, таких как ревматизм суставов, когда ткани суставов и других органов атакуют клетки собственной иммунной системы человека, по ошибке распознающие их как чужеродные. Остановить такую реакцию иммунной системы только нестероидными противовоспалительными препаратами практически невозможно.
Как применяют глюкокортикостероиды?
Клюкокортикостероиды могут назначаться в таблетках, в капельницах и в уколах для внутрисуставного введения.

Для лечения воспаления в суставе чаще всего применяется внутрисуставное введение препарата. Это позволяет оказать выраженное противовоспалительное действие в месте введения без риска для всего организма в целом.
Если в полости сустава скапливается большое количество жидкости, то сначала удаляется вся жидкость, а потом вводится препарат.
Иногда внутрисуставные инъекции могут быть дополнены коротким курсом глюкокортикоидов в таблетках для получения более быстрого и выраженного улучшения. Такая необходимость возникает в случаях острых и рецидивов хронических артритов, когда после удаления воспалительной жидкости из сустава она быстро скапливается снова, не стихают другие симптомы воспаления (отек, боли, ограничение движения). Чаще всего такова тактика лечения воспаления коленного сустава.
Внутрисуставные инъекции чаще всего проводятся однократно. Затем за пациентом наблюдают в течение 7-10 дней. Только по прошествии этого срока можно судить об эффективности инъекции и вводить препарат повторно, если есть такая необходимость.
Вводить препарат можно как в крупные суставы, например в плечевой сустав для лечения артрита плечевого сустава, так и в мелкие суставы.
Для лечения аутоиммунных и инфекционно-аллергических заболеваний, таких как ревматоидный полиартрит, применяется длительная терапия глюкокортикоидами, часто в течение ряда лет. Если заболевание начинается очень активно или имеет место резкое обострение, может применяться так называетмая пульс-терапия, при которой внутривенно капельно в течение 1-3 дней вводят большую дозу глюкокортикостероидов для уменьшения выраженности воспалительных реакций, а потом переходят на прием таблетированных препаратов.
Противопоказания
Глюкокортикостероиды противопоказаны при наличии бактериальной или вирусной инфекции в организме, нарушении свертывания крови, индивидуальной непереностимости препаратов.
Внутрисуставное введение противопоказано при инфекционных артритах, любых состояниях, которые могут привести к развитию гемартроза, внутрисуставных переломах, при значительно выраженном остеопорозе.
Не вводятся глюкокортикостероиды внутрисуставно при отсутствии эффекта после предыдущих инъекций (2-3 инъекции), при выраженных деструктивных процессах в суставе, при развившейся выраженной нестабильности (разболтанности) суставов.
Следует учитывать тот факт, что введение пролонгированных препаратов нежелательно, особенно если введение повторяется чаще чем раз в три месяца, так как в этом случае возможно системное действие глюкокортикоидов (на весь организм).
Если применение препаратов длительного действия все же необходимо, то следует учитывать такие противопоказания как наличие у пациента туберкулеза, сахарного диабета, выраженного ожирения, психических расстройств, почечной недостаточности, артериальной гипертензии, язвенной болезни желудка и двенадцатиперстной кишки, гнойных инфекций любой локализации, системного остеопороза.
Препараты глюкокортикоидов никогда не применяются для профилактики и в тех случаях, когда точный диагноз заболевания, вызвавшего воспаление сустава не установлен.
Побочные эффекты
Наиболее опасное, но редко свтречаемое осложнение внутрисуставного введения глюкокортикоидов — попадание инфекции в полость сустава. Гнойный артрит может развиться в результате попадания гноеродных бактерий в полость сустава, развитию гнойного воспаления способствует иммуносупрессивное действие самих глюкокортикоидных гормонов.
Если препарат глюкокортикоидов вводится в суставы, над которыми мышечно-жировая прослойка тонкая, например в суставы запястий, то возможно появление атрофии кожи и околосуставных мягких тканей.
Глюкокортикоиды способны замедлять процессы заживления тканей. Особенно этот эффект характерен для препаратов продолжительного действия. С этим связано такое возможное побочное действие препаратов, как разрыв сухожилий и связок суставов. Если пролонгированные глюкокортикоиды попадают при проведении инъекции в мышцу, то возможно развитие омертвения мышечной ткани с формированием стерильного абсцесса.
Как избежать осложнений терапии глюкокортикоидами?
Внутрисуставные инъекции глюкокортикоидов следует проводить строго по показаниям, в лечебном учреждении, врачом, прошедшим специальную подготовку.
Следует выдерживать дозировку лекарственных препаратов и необходимые перерывы между инъекциями: не менее недели между первым и вторым введением, не менее месяца между второй и третьей инъекцией. Количество инъекций в один сустава в течение года не должно превышать 3-4.
Соблюдение этих несложных правил позволяет остановить воспалительный процесс в суставе без риска нарушения обменных процессов в суставном хряще и костях.
Чл.-корр. РАМН, профессор Е.Л. Насонов, профессор Н.В. Чичасова, Е.В. Супоницкая
ГУ Институт ревматологии РАМН, Москва
Немного глюкокортикоидов, как стакан вина, могут быть полезными многим (пациентам), много глюкокортикоидов, как бутылка вина, вредны всем.
Место глюкокортикоидов (ГК) в лечении ревматоидного артрита (РА) широко обсуждается ревматологическим сообществом уже более 50 лет [1–7]. Открытие чрезвычайно высокой эффективности ГК при РА явилось прорывом в лечении этого заболевания и послужило основанием для присуждения в 1950 году Нобелевской премии по медицине американским ученым Хенчу, Кендалу и Рейхстену [8]. Однако очень скоро стало очевидным, что неизбежно развивающиеся тяжелые токсические реакции при длительном приеме высоких (более 20 мг) доз ГК при РА, полностью нивелируют благоприятный эффект лечения [9]. Более того, согласно анализу базы данных (Arthritis, Rheumatism, and Aging Medical Information System – ARAMIS) у пациентов РА, леченных ГК, риск преждевременной летальности в 1,5 раза выше, чем у пациентов, не получавших ГК [10].
Уже начиная с конца 50–х годов, для ревматологов стало аксиомой, что назначение высоких доз ГК оправдано только по очень строгим показаниям:
· потенциально смертельные осложнения ревматоидного васкулита
· очень высокая активность ревматоидого процесса
· тяжелые осложнения терапии базисными противовоспалительными препаратами.
В остальных случаях назначение при РА высоких доз ГК и в течение длительного времени абсолютно противопоказано и может рассматриваться, как серьезная врачебная ошибка.
По современным представлениям РА – классическая модель хронического воспалительного заболевания человека, в основе патогенеза которого лежат тяжелые нарушения в системе иммунитета [12]. Условно выделяют два тесно взаимосвязанных, но частично протекающих независимо друг от друга патологических процесса – синовит (инфильтрация синовиальной ткани активированными лимфоцитами) и образование костных эрозий (инфильтрация синовиальной ткани активированными макрофагами). Будучи сугубо условным, это разделение имеет определенное патоморфологическое обоснование и важное клиническое значение. Если синовиальное воспаление в принципе может контролироваться нестероидными противовоспалительными препаратами (НПВП), то деструктивный процесс – только базисными противовоспалительными препаратами, а также, вероятно, ГК.
Обоснование применения ГК при раннем РА
ГК до сих пор являются наиболее эффективными противовоспалительными препаратами и потенциально обладают способностью подавлять большинство механизмов, лежащих в основе ревматоидного воспаления [3] (табл. 1).
Рис. 2. Динамика МПКТ в поясничном отделе позвоночника (А) и в шейке бедра (Б) на фоне лечения МТ и комбинированной терапии МТ и ГК
Тем не менее тот факт, что именно остеопоретические переломы являются наиболее тяжелыми последствиями неадекватной глюкокортикоидной терапии, не вызывает сомнения [44]. Другое потенциальное тяжелое осложнение глюкокортикоидной терапии – остеонекроз развивается значительно реже, чем остеопороз (менее, чем у 3% пациентов, принимающих ГК в низких дозах) [45].
Согласно международным рекомендациям определение МПКТ с помощью методов костной денситометрии следует проводить всем пациентам, которым планируется лечение ГК независимо от дозы в течение более 6 мес (категория рекомендаций для клинической практики А) [46]. У пациентов, не получающих антиостеопоретическую терапию, денситометрию следует повторять через каждые 6 месяцев, а у получающих эту терапию – не реже одного раза в год.
Рис. 3. Алгоритм фармакотерапии глюкокортикоидного остеопороза
Важное место в профилактике и лечении глюкокортикоидного остеопороза занимает применение препаратов кальция и витамина D, клиническая и фармакоэкономическая эффективность которых была подтверждена в многочисленных исследованиях [46–48]. Фактически прием препаратов кальция и витамина D рекомендуется всем пациентам РА, принимающим ГК [49].
Одним из самых эффективных методов лечения ГК–остеопороза является фармакотерапия препаратами кальцитонина лосося (Миакальцик). Наряду с антиостеопоретической кальцитонин обладает выраженной анальгетической активностью, что делает его особенно привлекательным у пациентов с болями в позвоночнике, связанными с остеопоретическими переломами [52]. Уже после однократного применения Миакальцика назального аэрозоля у человека отмечается клинически значимая биологическая ответная реакция, которая проявляется повышением экскреции с мочой кальция, фосфора и натрия (за счет снижения их канальцевой реабсорбции) и снижением экскреции гидроксипролина. Длительное применение Миакальцика приводит к существенному и продолжительному (в течение 5 лет лечения) снижению уровня биохимических маркеров костного обмена, таких как сывороточные С–телопептиды (sCTX) и костные изоферменты щелочной фосфатазы. Применение Миакальцика назального аэрозоля приводит к статистически значимому повышению (на 1–2%) минеральной плотности кости в поясничных позвонках, которое определяется уже на первом году лечения и сохраняется до 5 лет. Миакальцик обеспечивает поддержание минеральной плотности в бедренной кости. Применение Миакальцика назального аэрозоля в дозе 200 МЕ в сутки приводит к статистически и клинически значимому снижению (на 36%) риска развития новых переломов позвонков в группе больных, получавших Миакальцик (в комбинации с препаратами витамина D и кальция), по сравнению с группой больных, получавших плацебо (в комбинации с теми же препаратами). Кроме того, в группе больных, лечившихся Миакальциком (в комбинации с препаратами витамина D и кальция), по сравнению с группой больных, получавших плацебо (в комбинации с теми же препаратами), отмечено снижение на 35% частоты множественных переломов позвонков.
Эффективными средствами при глюкокортикоидном остеопорозе являются бисфосфонаты, которые являются мощными ингибиторами костной резорбции. На фоне лечения этими препаратами наблюдается не только существенное увеличение МПКТ, но и достоверное снижение риска остеопоретических переломов позвоночника. К недостаткам бисфосфонатов следует отнести тот факт, что их применение относительно противопоказано у женщин до менопаузы. Кроме того, имеются данные о том, что сочетанное применение бисфосфонатов и НПВП потенциально может существенно увеличивать риск язвенно–некротических поражений желудочно–кишечного тракта (пищевод, желудок).
1. Conn DL. Resolved: low–dose prednisone is indicated as a standard treatment in patients with rheumatoid arthritis. Arthritis Care&Res 2001; 45: 462–467
2. Saag KG. Resolved: low–dose glucocorticoids are neither safe nor effective for long–term treatment of rheumatoid arthritis. Arthritis Care&Res 2001; 45: 468–471
3. Moreland LW, O`Dell JR. Glucocorticoids and rheumatoid arthritis. Back to the future? Arthritis Rheum 2002; 40: 2553–2563.
4. Conn DL, Lim SS. New role for an old friend; prednisone is a disease–midifying agent in early rheumatoid arthritis.
5. Насонов Е.Л. Лечение ревматоидного артрита: роль глюкокортикоидов. Клин медицина 1999;4: 4–8
6. Pincus T, Sakka T, Stein CM. Are long–term very low doses of prednisolon for patients with rheumatoid arthritis as helpful as high doses are harmful? Ann Intern Med 2002; 136; 76–78.
7. Bijsma JW, Boers M, Saag KG, Furst DE. Glucocorticoids in the treatment of early and late RA. Ann Rheun Dis 2003; 62: 1033–1037.
8. Hench PS, Kensall EC, Slocumb CH, Polley HF. The effect of a hormone of the adrenal cortex (17–hydroxy–11–dehydrocortisone; compound E) and the pituitary adrenocorticotropic hormone on rheumatoid arthritis. Proc Staff Meet Mayo Clin 1949; 24: 181
9. Bollet AJ, Black R, Bunim JJ. Major undesirable effects resulting from prednisolone and prednisone. JAMA 1955; 158: 459–463.
10. Wolfe F, Mitchell DM, Sibley JT, et al. The mortality of rheumatoid arthritis. Arthritis Rheum 1994; 37: 2529–2533.
11. Buttgereit F, Da Silva JAP, Boers M, et al. Standartized nomenclature for glucocorticoid dosage and glucocorticoid treatment regimes: current questions and tentative answers in rheumatology. Ann Rheum Dis 2002; 61: 718–722.
12. Firenstein GS. Evolving concepts of rheumatoid arthritis. Nature 2003; 423: 356–361
13. Dekker JC, Greenen R, Godaert GLR. Bjisma JWL. Diulnar rhythm of salivary cortisol in patients with RA. Arthritis Rheum 2000; 43: 465–467
14. Cutolo M, Foppiani L, Prete C, et al. Hypothalamic–pituitary–adrenocortical axis in premenopausal rheumatoid arthritis not treated with flucocorticoids. J Rheumatol 1999; 26: 282–288.
15. Насонов Е.Л. Почему необходима ранняя диагностика и лечение ревматоидного артрита? РМЖ 2002; 10 (22);1009–1014
16. Супоницкая ЕВ. Влияние низких доз глюкокортикоидов на деструкцию суставов и минеральную плотность костной ткани притраннем ревматоидном артрите. Научно–практическая ревматология 2003; 4: 78–81.
17. Criswell LA, Saag KG, Sems KM, Welch V, et al.
18. Hansen M, Podenphant J, Florescu A, et al. A randomized trial of differentiated prednisolone treatment in active rheumatoid arthritis. Clinical benefits and skeletal side effects. Ann Rheum Dis. 1999; 58: 713–718
19. Van Everdinger AA, Jacobs JWG, et al. Low dose prednisolone therapy for patients with early active rheumatoid arthritis; clinical efficacy, disease modifying propwerties and side effects: a randomizes double0blind placebo–controlled trial. Ann Intern Med 2002; 136: 1–12
20. Kirwan JR. Arthritis and Rheumatism Council Low–dose glucocorticoid study group. The effect of glucocorticoids on joint destruction in rheumatoid arthritis. N Engl J Med 1995; 333; 142–145.
21. ACR Subcomitte on Rheumatoid Arthritis Guidelines. Guidelines for management of RA; 2002 update. Arthritis Rheum 2002; 46: 328–246.
22. Harris ED Jr, Emkey RD, Nichols JE, Newbwerg A. Low dose prednisolon therapy in rheumatoid arthritis.: a double blinf study. J Rheumatol 1983; 19: 1520–1526.
23. Milliom R, Poole P, Kellegren JH, Jayson MI. Long–term study management of rheumatoid arthritis. Lancet 1984; 1: 812–816
24. Boers M, Verhoeven AC, Markusse HM, et al. Randomized comparison of combined step–down prednisolon, methotrexate and sulphasalazine with sulphasalazine alone in early rheumatoid arthritis. Lancet 1997; 350: 309–318.
25. Paulus HE, di Primeo D, Sanda M, et al. Progression of radiographic joint erosion during low dose corticosteroid treatment of rheumatoid arthritis J Rheumatol 2000; 27: 1632–1637.
26. Landewe RB, Boers M, Verhoeven AC, et al. COBRA combination therapy in patients with early rheumatoid arthritis: long–term structural benefits of a brief intervention. Arthritis Rheum 2002; 46: 347–356.
27. Suponitskay EV, Nassonov EL, Smirnov AV, Demin NV. Effects of low dose glucocorticoids in the treatment of early active rheumatoid arthritis.
28. Piper JM, Ray WA, Daugherty JR, Griffin MR. Corticosteroid use and peptic ulcer: role non–steroidal anti–inflammatory drugs. Ann Intern Med 1991; 114: 735–740.
30. Boers M, Nurmahamed MT, Doelman CJA, et al. Influence of glucocorticoids and disease activity on total and high density lipoprotein cholesterol in patients with rheumatoid arthritis. Ann Rheum Dis 2003; 62: 842–845.
31. Gurwitz JH, Bohn RL, Glynn RJ, et al. Glucocorticoids and the risk for initiation of hypoglycemic therapy. Arch Intern Med 1994; 154: 97–101.
32. Dessein PH, Stanwix AE, Joffe BI. Cardiovascular risk in rheumatoid arthritis versus osteoarthritis: acute phase response related decrease insulin sensitivity and high–density lipoprotein cholesterol as well as clustering of metabolic syndrome features in rheumatoiod arthritis. Arthrits Res 2002; 4:R5–R12.
33. Halgren R, Berne C. Glucose intolerance in patients with chronic inflammatory diseases is normalized by glucocorticoids. Acta Med Scand 1983; 213: 351–355.
34. Stuck AE, Minder CE, Frey FJ. Risk of infectious complications in patients taking glucocorticosteroids. Rev Infect Dis 1989; 11: 954–963.
35. Bijsma JWJ, Straub RH, Masi AT, et al. Neuroendocrine immune mechanisms in rheumatic disease. Trends Immunol 2002; 23: 59–61
36. Wolkowitz OM, Reus VI, Canick J, et al. Glucocorticoid medication. Memory and steroid psyhosis in medical illness. Ann N Y Acad Sci 1997; 823: 81–96.
37. Keenan PA, Jacobson MW, Soleymani RM, et al. Commonly used therapeutic doses of glucocorticoids impair explicit memory. Ann N Y Acad Sci 1995; 761: 400–402
38. Carnahan MC, Goldstein DA. Ocular complications of topical, peri–ocular, and systemic cortocosteroids.
39. Насонов Е.Л. Глюкокортикоидный остеопороз: современные рекомендации. Консилиум, 2002; 4(8): 403–408
40. Michel BA, Bloch DA, Fries JF. Predictors of fracture in early rheumatoid arthritis. J Rheumatol 1991; 18: 804–808.
41. Haugeberg G, Orstavic RE, Uhlig T, et al. Bone loss in patients with rheumatoid arthritis: results from a population–based cohort of 366 patients followed up for two years. Arthritis Rheum 2002; 46: 1720–1728.
42. Jolles BM, Boloch ER. Current consensus recommendations for rheumatoid arthritis therapy: a blind spot for osteoporosis prevention and treatment J Rheumatol 2002
43. Verhoeven A, Boers M. Limited bone loss due to cortocosteroids: a systemic review of prospective studies in rheumatoid arthritis and other disease. J Rheumatol 1997; 24: 1495–1503.
44. Van Staa T, Leufkens H, Abenhaim L, et al. Use of oral corticosteroids and risk of fracture. J Bone Miner Res 2000; 15: 993–1000.
45. Vreden SG, Hermus AR, van Liessum PA, t al. Aseptic bone necrosis in patients on glucocorticoid replacement therapy. Neth J Med 1991; 114: 735–740
46. Аmerican College of Rheumatology ad Hoc committie on glucocorticoid–induced osteoporosis. Recommendation for the prevention of glucocorticoid–induced osteoporosis. Arthritis Rheum 2001; 44: 1496–1503
47. Brown JP, Josse RG, for the Scientific Advisory Council of the Osteoporosis Society of Canada. Canadian guidelines for osteoporosis. CMAJ 2002; 167 (Suppl 10): S1–S34
48. Yeap SS, Hosking DJ. Management of corticoid–induced osteoporosis. Rheumatology 2002; 41: 1088–1094.
49. Amin S, LaValley MP, Simms RW, Felson DT. The role of vitamin D in corticosteroid–induced osteoporosis: a meta–analytic approach. Arthritis Rheum 1999; 42: 1740–51
50. Jehle PM. Steroid–induced osteoporosis: how can it be avoided? Nephrol Dial Transplant 2003; 18: 861–864.
51. Насонов ЕЛ, Гукасян ДА. Применение альфакальцидола (альфв–D3–Тева) для профилактики и лечения остеопороза. Терапевт. архив 2000, 11, 71–73.
52. Cranney A, Welch V, Adachi JD, Homik J, Shea B, Suarez–Almazor ME, et al. Calcitonin for the treatment and prevention of corticosteroid–induced osteoporosis Cochrane review. In: The Cochrane Library. Issue 2. Oxford (UK): Update Software; 2000
Лечение ревматоидного артрита состоит из множества лекарств. Большинство пациентов проводит комбинацию лекарств, в том числе базисных противоревматических препаратов (БПРП) модифицирующих болезнь, биологических препаратов, анальгетиков, нестероидных противовоспалительных препаратов (НПВП) и кортикостероидов. Кортикостероиды при ревматоидном артрите являются высокоэффективным, но мощным средством для лечения воспаления и боли. Они используются в краткосрочных ситуациях и могут не подходить всем пациентам.
Что такое кортикостероиды
Кортикостероиды — это стероидные препараты, назначаемые пациентам с ревматоидным артритом, чтобы уменьшить воспаление и помочь регулировать аутоиммунную активность. Кортикостероиды использовались в течение пяти десятилетий, чтобы помочь лечить симптомы ревматоидного артрита. Часто вы слышите кортикостероиды, называемые глюкокортикоидами.
Многие стратегии лечения ревматоидного артрита по-прежнему используют кортикостероиды в сочетании с НПВП и БПРП, поскольку они не только уменьшают воспаление, но также помогают защитить суставы и органы от будущего повреждения. Как накачать ноги при больных коленях?

Человеческое тело естественно производит гормоны кортизола из надпочечников, которые находятся над почками. Кортикостероиды имитируют воздействие этих гормонов на организм, и, когда они назначаются в достаточно высокой дозе, они уменьшают воспаление у пациента.
Кортикостероиды, назначенные пациентам с ревматоидным артритом, уменьшают уровни воспаления, которые вызывают боль в суставах, жесткость и ухудшение костей и хрящей. Кортикостероиды также действуют как иммунные ингибиторы, подавляя аутоиммунные атаки, которые вызывают воспаление у пациентов с ревматоидным артритом.
Помимо ревматоидного артрита, кортикостероиды используются для лечения ряда воспалительных и аутоиммунных заболеваний, таких как волчанка, астма, состояние кожи и различные аллергические реакции.
Существует несколько типов кортикостероидов для ревматоидного артрита. Иногда их также называют глюкокортикоидами.
Вот общие формы кортикостероидов, используемых для лечения симптомов ревматоидного артрита:
- Дексаметазон (Декадрон).
- Метилпреднизолон (Депо — Медрол, Медрол).
- Преднизолон.
- Преднизон.
- Триамцинолон.
Преднизон является наиболее часто используемым кортикостероидом при лечении ревматоидного артрита. Преимущества ходьбы.
Лечение кортикостероидами при ревматоидном артрите доступно в нескольких форматах. Эти форматы включают:
- Таблетки (таблетки, капсулы и сиропы).
- Внутрисуставная инъекция (в сустав).
- Внутривенная инъекция.
- Внутримышечная инъекция.
Форматы таблеток кортикостероидов обычно принимают перорально один раз в день в небольших дозах. Большинство типов кортикостероидов принимаются, когда пациент просыпается утром. Это связано с тем, что стероиды имитируют естественное увеличение активности организма. Пациенты также принимают кортикостероиды при пробуждении, чтобы облегчить симптомы утренней скованности.
Доказано, что внутрисуставные инъекции стероидов являются высокоэффективными, поскольку они доставляют препарат непосредственно в воспаленную область. Кортикостероидные инъекции обычно ставятся через несколько месяцев. Врачи могут рекомендовать, чтобы пациенты получали только три или четыре инъекции кортикостероидов в год.
Обычно кортикостероиды назначают в низкой дозировке в течение короткого периода времени. Поскольку кортикостероиды настолько эффективны, лучше всего медленно и постепенно уменьшать дозу в течение нескольких недель, чтобы предотвратить симптомы отмены. Это в отличие от прекращения приема кортикостероидов внезапно, что иногда может вызывать негативные реакции у пациентов. Суставная инфекция.

Кортикостероиды обычно принимают вместе с БПРП. Для большинства пациентов БПРП может потребоваться несколько недель, чтобы начать работать. В это время важно попытаться контролировать болезнь как можно больше. Использование кортикостероидов в течение этого периода ожидания является высокоэффективным методом уменьшения воспаления и облегчения боли и жесткости для пациента.
Кортикостероиды также могут назначаться в периоды вспышек, при которых заболевание становится очень активным, и появляются серьезные симптомы. Кортикостероиды используются для успокоения симптомов и немедленного облегчения для пациентов.
Итак, вот как используются кортикостероиды при ревматоидном артрите:
Хотя кортикостероиды могут быть очень эффективными при уменьшении воспаления и облегчении боли, они несут много серьезных побочных эффектов. Побочные эффекты от кортикостероидов чаще возникают, когда они используются как регулярное лечение в течение более длительного периода времени. Вот почему врачи пытаются ограничить долгосрочную зависимость от кортикостероидов при лечении ревматоидного артрита.
Побочные эффекты у пациентов могут включать:
- Повышенный риск вирусной или бактериальной инфекции.
- Внезапные симптомы отмены, такие как слабость и усталость.
- Высокое кровяное давление.
- Повышенный уровень сахара в крови.
- Отек в ногах.
- Риск катаракты.
- Увеличение веса.
- Нарушение настроения, включая депрессию и тревогу.
- Бессонница.
Обычно, внутрисуставные инъекции кортикостероида не производят сильных побочных эффектов по мере того как пероральные кортикостероиды производят. Однако инъекции кортикостероидов могут вызывать отдельные побочные эффекты, чем пероральные кортикостероиды. Например, многие пациенты развивают раздражение кожи и высыпания на месте инъекции.
Сегодня многие врачи предпочитают избегать использования кортикостероидов в качестве надежного лечения ревматоидного артрита. Многие врачи попытаются свести к минимуму его использование и в конечном итоге полностью исключить из стратегии лечения. Базисные противоревматические препараты.
У пациентов, принимающих кортикостероиды при ревматоидном артрите, наблюдается почти немедленное облегчение симптомов. Кортикостероиды быстро мигрируют к воспалению, освобождая от боли и скованности, что помогает восстановить качество жизни.
Как временное и краткосрочное лечение, кортикостероиды обычно дают очень положительный результат для пациентов с ревматоидным артритом и могут помочь подавить прогрессирование заболевания и сохранить суставную функцию.
В некоторых случаях кортикостероиды назначают для уменьшения воспаления при ревматоидном артрите, который начал воздействовать на жизненно важные органы. В этих ситуациях кортикостероиды могут быть критическими и даже жизненно важными.
Кортикостероиды для ревматоидного артрита являются одним из элементов общей стратегии лечения, которая является всеобъемлющей и персонализированной для каждого пациента. Жизнь с ревматоидным артритом.
Ведущие симптомы дегенеративно-дистрофических и воспалительных патологий опорно-двигательного аппарата — острые боли, сильная отечность, тугоподвижность. Если с этими клиническими проявлениями не справляются НПВС и анальгетики, то пациентам назначаются стероидные противовоспалительные препараты для суставов (глюкокортикостероиды). Они быстро устраняют клинические проявления остеоартрозов, корректируют иммунный ответ у больных артритами.
Терапевтическая эффективность глюкокортикостероидов иногда нивелируется их выраженными побочными местными и системными реакциями. Лекарственные средства негативно воздействуют при пероральном приеме на ЖКТ, органы мочевыделения, снижают костную массу. Поэтому при назначении стероидных средства врач тщательно рассчитывает разовые и суточные дозировки.
Что такое глюкокортикостероиды
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Слаженную работу всех систем жизнедеятельности и отдельных органов обеспечивают гормоны — биологически активные вещества, вырабатывающиеся в железах внутренней секреции. Они поступают в кровеносное русло, а затем связываются с рецепторами клеток-мишеней. Гормоны регулируют различные процессы в организме человека, в том числе метаболические. Глюкокортикостероиды — аналоги гормонов, продуцируемых железистыми клетками надпочечников. Повышение или понижение их уровня в системном кровотоке серьезно ухудшает самочувствие человека, становится причиной развития патологий.

В состав стероидных противовоспалительных препаратов для лечения суставов входят активные ингредиенты, оказывающие разноплановое воздействие на организм. После внутрисуставного введения или приема таблетки снижается интенсивность болей, повышается объем движений. Глюкокортикоиды способны нормализовать микроциркуляцию и купировать острые воспалительные процессы.
Классификация
В клинико-фармакологическую группу стероидов входят препараты с основными компонентами, обладающими биологической активностью. Кортизон и Гидрокортизон относятся к глюкокортикостероидам природного происхождения. Остальные средства — их синтетические аналоги, производные гидрокортизона, полученные в результате фторирования или других химических реакций. Для искусственных стероидов характерна более высокая терапевтическая эффективность, низкая кратность применения, менее выраженные побочные реакции. В медицинской практике принята классификация гормональных препаратов в зависимости от времени их лечебного воздействия:
- период полувыведения стероидов короткого действия (кортизона, гидрокортизона) — от 8 до 12 часов. Обычно входят в состав наружных средств, редко использующихся в терапии суставных патологий. Предназначены в основном для лечения воспалительных поражений кожи. С помощью таблеток и инъекций проводится гормональная заместительная терапия при дефиците естественных гормонов в организме;
- период полувыведения стероидов средней продолжительности действия (метилпреднизолона, преднизолона, триамцинолона) — от 18 до 36 часов. Наиболее часто используются в ортопедии, ревматологии, травматологии. В несколько раз превосходят по клинической эффективности средства короткого действия, но меньше влияют на водно-электролитный баланс. Значительно реже провоцируют побочные системные реакции;
- период выведения пролонгированных стероидов (бетаметазона, дексаметазона) составляет от 36 до 54 часов. Препараты не предназначены для длительного курсового лечения из-за выраженных побочных проявлений, токсичного воздействия на организм.
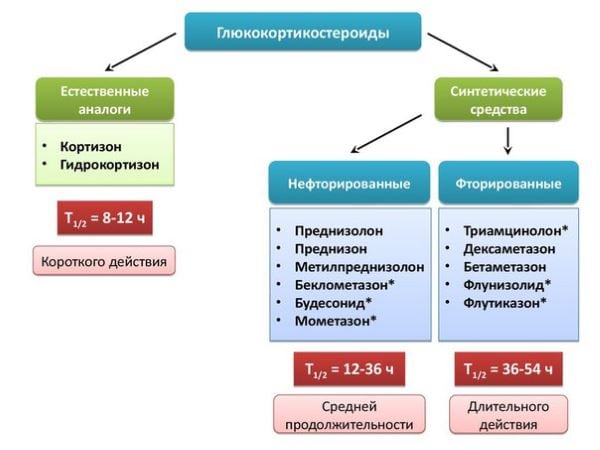
Глюкокортикостероиды классифицируются и в зависимости от способа введения. Для лечения суставных патологий применяются таблетки и инъекционные препараты. Последние вводятся внутримышечно, внутривенно, в полость сустава, иногда сразу в воспаленное сухожилие. Гормональные средства выпускаются в виде лиофилизатов для приготовления растворов, суспензий. Наиболее часто в терапии дегенеративно-дистрофических и воспалительных суставных патологий используются такие стероидные препараты:
- Дексаметазон;
- Депо-Медрол;
- Триамцинолон (Кеналог);
- Гидрокортизон;
- Бетаметазон (Дипроспан, Целестон, Флостерон);
- Преднизолон.
Для этих гормональных средств характерна выраженная противовоспалительная, противоаллергическая и иммунодепрессивная активность. Также они влияют на обмен веществ: липидов, протеинов, углеводов.
Фармакологическое действие
Стероидные препараты содержат ингредиенты, которые быстро проникают через клеточные мембраны и воздействуют на цитоплазматические рецепторы. В процессе связывания формируются активные комплексы, попадающие в ядра и влияющие на биосинтез особых белков. Изменяется иммунный ответ, происходит прямое или опосредованное воздействие на выработку медиаторов боли, воспаления, лихорадки — простагландинов, лейкотриенов, брадикининов. Клинически доказана способность стероидных препаратов ингибировать фосфолипидные медиаторы, предупреждая агрегацию тромбоцитов. Для глюкокортикостероидов характерны и другие фармакологические свойства:
- угнетение активности фосфолипазы и гиалуронидазы, стимулирующих биосинтез простагландинов;
- стабилизация клеточных мембран, торможение высвобождения из тучных клеток гистамина, тромбоксана, лейкотриенов, провоцирующих воспалительные процессы;
- замедление синтеза из арахидоновой кислоты специфических белков цитокинов, регулирующих иммунный ответ;
- усиление синтеза глюкозы в гепатоцитах и катаболизма белков, обеспечение организма высокоэнергетическими веществами;
- иммунодепрессивное воздействие — подавление чрезмерной активности иммунной системы в отношении собственных клеток организма.
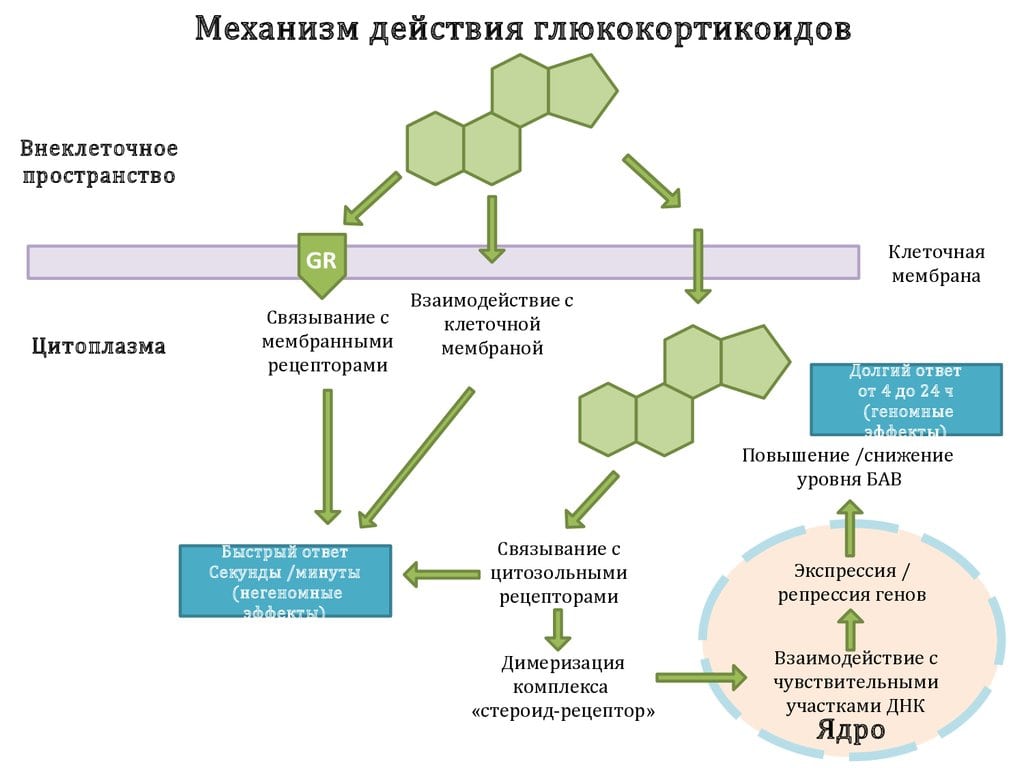
Прием стероидных препаратов предупреждает взаимодействие лимфоцитов и их миграцию в воспалительные очаги. При гормональной терапии увеличивается высвобождение в кровеносное русло адреналина, восстанавливается чувствительность к этому биоактивному веществу определенных рецепторов. Одновременно происходит сужение кровеносных сосудов, снижение их проницаемости. Сочетание таких эффектов объясняет одно из побочных проявлений глюкокортикостероидов — подъем артериального давления. Но это свойство часто используется для устранения шокового состояния в критической, опасной для жизни человека ситуации.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Показания к применению
В терапии аутоиммунных заболеваний, например, ревматоидного артрита, стероидные препараты используются в малых дозах для проведения патогенетического лечения. Они назначаются пациентам не столько для купирования симптоматики, сколько для коррекции иммунного ответа. Гормональные средства включаются в терапевтические схемы при диагностировании ювенильного, псориатического и подагрического артритов. Препараты применяются и в лечении заболеваний, не сопровождающихся воспалительным процессом в суставах.
Если НПВС (нестероидные противовоспалительные средства), анальгетики не способны справиться с болевым синдромом и сильной отечностью, то используются глюкокортикостероиды.
Показаниями являются следующие патологии:
- остеоартрозы крупных и мелких суставов, протекающие на фоне сдавливания и повреждения костными наростами мягких тканей;
![]()
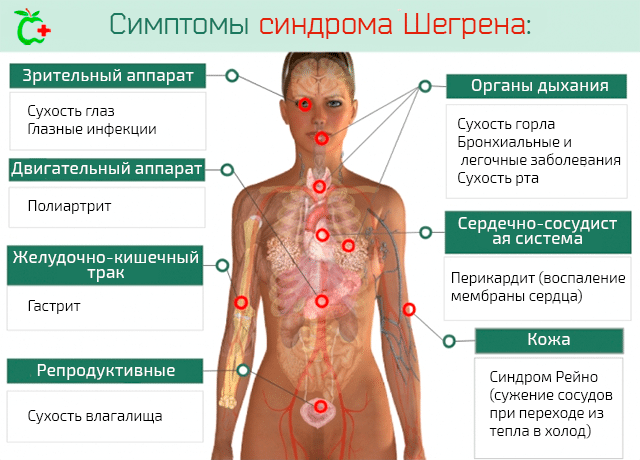
- воспаление соединительнотканных структур в результате обострения аутоиммунного или ревматического заболевания (системной красной волчанки, склеродермии, синдрома Шегрена, ревматической полимиалгии, дерматомиозита, васкулитов), травмирования;
![]()
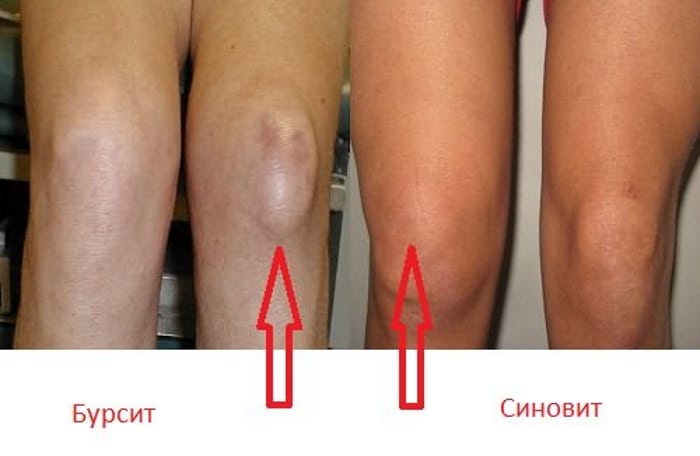
- неинфекционные острые воспалительные процессы, протекающие в суставной сумке, синовиальной оболочке (синовит, бурсит);
![]()
- болезнь Бехтерева, или анкилозирующий спондилоартрит, провоцирующий сращение межпозвонковых суставов.
Стероидные препараты применяются в травматологии для купирования острых болей и воспаления после переломов. Благодаря иммунодепрессивному действию гормональных средств они помогают подавить реакции отторжения при трансплантации тканей.
Противопоказания
Лечение стероидными препаратами проводится только после тщательной диагностики пациента и изучения анамнеза. На протяжении всей терапии врач контролирует состояние больного по результатам биохимических анализов. Но, несмотря на выраженные побочные проявления гормональных средств, все противопоказания к их разовому использованиюотносительны. Если пациенту необходимо срочное введение инъекционных растворов, то единственным противопоказанием становится гиперчувствительность к активным вспомогательным ингредиентам. При назначении длительного курсового лечения врач учитывает его возможные последствия. Продолжительный прием гормональных средств противопоказан при следующих патологиях:
- болезни Иценко-Кушинга (первичного гиперкортицизма);
- активных форм туберкулеза любой локализации;
- тяжелой артериальной гипертензии;
- язвенных поражений ЖКТ;
- тяжелой недостаточности кровообращения;
- сахарного диабета;
- острых и хронических патологиях органов мочевыделения.

Стероидный препарат не используется в терапии, если у больного ранее возникали аллергические реакции после приема глюкокортикостероидов.
Категорически запрещены средства во время вынашивания ребенка из-за высокой вероятности развития врожденных аномалий надпочечников у плода. Стероиды назначаются детям только по жизненным показаниям, так как провоцируют задержку роста.
Побочные эффекты
Спрогнозировать появление побочного действия стероидных препаратов у конкретного больного невозможно. Минимизировать вероятность местных и системных побочных реакций помогает изучение анамнеза и минимальные дозировки глюкокортикостероидов. Но при длительном курсовом лечении нередко возникают следующие негативные последствия:
- симптоматический комплекс Иценко-Кушинга: из-за задержки натрия и воды формируются отеки, возникает дефицит калия, повышается артериальное давление, возможно развитие стероидного сахарного диабета;
- замедляются регенерационные процессы в тканях;
- изъязвляются слизистые оболочки пищеварительного тракта, обостряются гастриты, язвы желудка и двенадцатиперстной кишки;
- перерождаются ткани поджелудочной железы на фоне развития некроза, пропитывания паренхимы кровью, возникновения кровотечений;
- снижается иммунитет, учащаются респираторные, кишечные инфекции;
- повышается масса тела, появляется или обостряется акне, нарушается менструальный цикл.
Большая часть возникших осложнений обратима, то есть исчезает по окончании лечения. К необратимым последствиям относится задержка роста у детей, субкапсулярная катаракта, стероидный диабет.
Особые указания
Режим дозирования зависит от характера патологии, реакции пациента на применяемый стероидный препарат, возраста и веса. Но даже при результативном проведении терапии без серьезных проявлений следует учитывать характерный для гормональных средств синдром отмены. Он заключается в обострении дегенеративного или воспалительного процесса после резкого прекращения лечения. Также могут возникать следующие патологические состояния:
- повышение температуры тела;
- боли в мышцах и суставах;
- слабость, утомляемость, сонливость.
Иногда (обычно при стрессе) происходит аддисонический криз — рвота, коллапс, судороги. Чтобы не допустить развития синдрома отмены, на последней стадии лечения дозировки постепенно снижаются, как и кратность их приема.
Основным принципом лечения заболеваний суставов глюкокортикостероидами становится обеспечение максимального терапевтического воздействия при использовании минимальных доз. Недопустимо применение любых гормональных средств без назначения врача.
Читайте также: