Гнойный артрит межфалангового сустава
Учебная медицинская литература, онлайн-библиотека для учащихся в ВУЗах и для медицинских работников
Гнойный артрит может возникнуть либо гематогенным путем, либо вследствие перехода тяжело протекающего остеомиелита из метафиза через естественный барьер — бессосудистый, или, вернее, малососудистый эпифизарный хрящ, или из самого эпифиза на элементы сустава, либо, наконец, при проникающем ранении сустава.
Гематогенно-метастатическое возникновение артрита сказывается рентгенологически в том, что все элементы сустава поражаются в более или менее равной степени. При артритах же, осложняющих остеомиелит, участие костей, понятно, не одинаково, и главные изменения на рентгенограмме обнаруживаются только в одной кости, где и определяется показательная картина основного нагноительного процесса. Поражаются самые различные крупные и мелкие суставы, но наибольший клинический интерес представляют гнойные артриты суставов коленного, тазобедренного, локтевого, лучезапястного и голеностопного, а также межфаланговых (осложняющих костный панариций), пястно- и плюснофаланговых и т. д. Гнойный артрит — это по клиническому течению, по опасности для жизни и для функции сустава, по исходам и т. д. всегда серьезное заболевание.
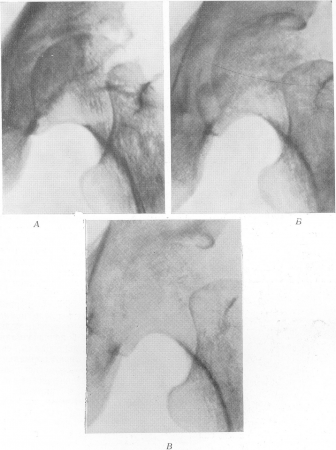
Рис. 215. Гематогенный гнойный коксит после родов, осложненных сепсисом. А — рентгенограмма в первые дни заболевания; структурные изменения едва намечаются, исчезла подхрящевая костная каемка, выстилающая вертлужную впадину; Б — рентгенограмма через 12 дней; исчезновение рентгеновской суставной щели, подхрящевой зоны головки бедра и вертлужной впадины, утолщение суставной сумки, смещение головки вверх и наружу, остеопороз; В — в дальнейшем явления нарастают; особенно усилился остеопороз.
Выделять диплококковый артрит из общего круга гнойных артритов, как это в свое время предлагалось рядом исследователей, по рентгенологическим соображениям нет оснований. Ряд особенностей присущ гонококковому артриту, и о нем речь будет в следующей главе книги.
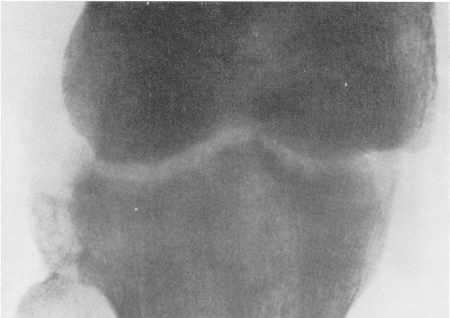
Рис. 216. Острый гематогенный гнойно-септический гонит. Обнаженная похрящевая костная кайма на всех суставных элементах, указывающая на гибель покровных хрящей. Незначительный подвывих большеберцовой кости в наружную сторону, требующий срочного исправления.
В современных условиях, когда в нашем распоряжении имеются эффективные антибиотические и химические средства воздействия на патологический процесс в суставе, мы особенно заинтересованы в его точном раннем распознавании.
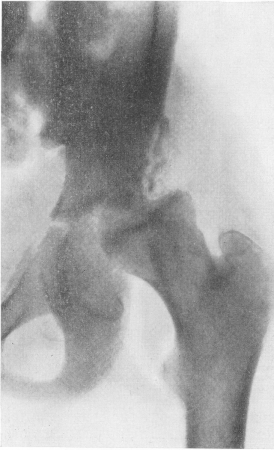
Рис. 217. Острый гематогенный гнойный коксит. Разрушение не только покровных хрящей, но и участков костных элементов сустава — наружных участков вертлужной впадины и бедренной головки. Отчетливый подвывих, требующий срочного ортопедического исправления.
К сожалению, в первоначальном остром периоде гнойного артрита, когда изменена только синовиальная оболочка суставной капсулы, рентгенограммы, естественно, показывают нормальную картину костно-хрящевого аппарата. В рентгенологическом исследовании здесь в типичных случаях и нет надобности, клинические признаки острого гнойного артрита ясны сами по себе, и надобности во вспомогательных методах исследования нет. Утолщение суставной сумки ничего
специфического для нагноительного процесса в рентгенологическом изображении не представляет. Пресловутого расширения суставной щели при скоплении гноя в полости сустава, когда еще не разрушен связочный аппарат, на рентгенограммах не бывает. „Диагноз” расширения суставной щели ставится слишком часто; он основан на неправильном чтении рентгенограмм, произведенных при неправильной проекции ис-ледования, на неиспользовании одноименного сустава на противоположной стороне в качестве контроля.
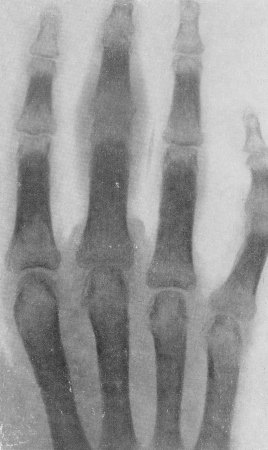
Рис. 218. Гнойный артрит проксимального межфалангового сустава III пальца. Значительный остеопороз.
Такая отрицательная рентгенологическая картина держится, однако, лишь короткий срок — в среднем до 2 недель, и с появлением первых положительных рентгенологических признаков рентгенологическая картина приобретает известное диагностическое значение (рис. 215).
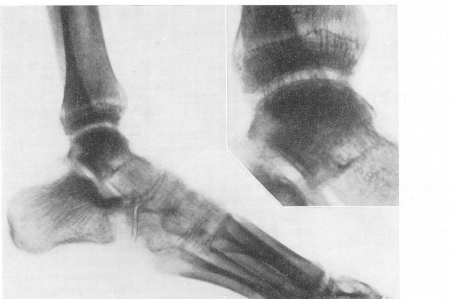
Рис. 219. Гнойный остеомиелит таранной кости с септическим некрозом ее тела и артритом голеностопного сустава. Поперечная зона просветления в нижнем метафизе большеберцовой кости — так называемый симптом Шинца. Значительный остеопороз.
Ясные рентгенологические признаки имеются только при разрушении хрящей и костных эпифизов (рис. 216). Хрящевые покровы костных концов, не обладая сосудами, никогда не могут быть поражены первично, инфекция переходит на хрящ либо со стороны капсулы, либо со стороны костной подстилки. Суставные хрящи вообще-то очень резистентны. Но стафило-, стрепто- и в особенности гонококки выделяют хондролитические ферменты, которые быстро ведут к некрозу, разволакниванию и растворению хрящевой ткани. Хрящевые пластинки рассасываются главным образом на местах их соприкосновения. В эпифизарные концы костей гнойный процесс из-за реактивных демаркационных изменений глубоко не проникает. Лишь на краях эпифизов, на местах прикрепления сумки, иногда обрисовываются более глубокие округлые узоры губчатого вещества (рис. 217).
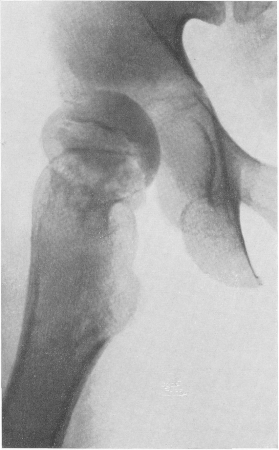
Рис. 220. Гнойный коксит у 13-летней девочки. 50-й день заболевания. Острое септическое начало, температура тела в течение недели 40— 41°, лейкоцитоз, тяжелейшие боли. Некроз головки бедренной кости, подвывих.
Разрушение хрящей сказывается на рентгенограммах в сужении и исчезновении рентгеновской суставной щели. Кроме того, что особенно важно, рассасывается всегда на всем протяжении на глубине 2—3 мм от поверхности краевая тонкая полоска субхондрального коркового костного слоя, отграничивающего эпифиз со стороны суставной щели. В суставе, таким образом, торчат обнаженные балки губчатого вещества. Суставной конец кости становится неровным, бахромчатым, иногда извилистым. Под ним развивается полоска остеосклероза. При разрушении суставного связочного аппарата могут наступить патологические вывихи или подвывихи (рис. 216, 217 и 220). Иногда, впрочем, при гнойных артритах, в особенности кокситах, приходится видеть патологические смещения без резких изменений со стороны костных суставных поверхностей. Это — уже упомянутые дистензионные вывихи. Как это ни покажется неожиданным, их рентгенодиагностика очень важна, на высоте заболевания при резком болезненном припухании всего сустава у лежащего больного, нередко при явлениях общей септикопиемии, неправильное стояние суставных концов клиническими средствами определяется плохо, а ведь оно требует немедленного исправления во избежание порочного положения конечности в будущем.
Эпифизы имеют прозрачную поротическую структуру. На высоте заболевания между эпифизом и метафизом выступает поперечная сплошная лентовидная или частичная клиновидная полоска просветления губчатого костного вещества — своеобразная временная усиленная зона остеопороза, которая обозначается как симптом Шинца (Schinz) (рис. 219). На краях эпифизов и отчасти метафизов могут появиться двойные параллельные линейные тени небольших периостальных разрастаний. Особенное практическое значение всегда приобретает уверенное рентгенологическое определение септического некроза одного из эпифизов пораженного сустава при первичном костном эпифизарном происхождении гнойного артрита, например головки бедренной кости (рис. 220) или головки II плюсневой кости (рис. 221).
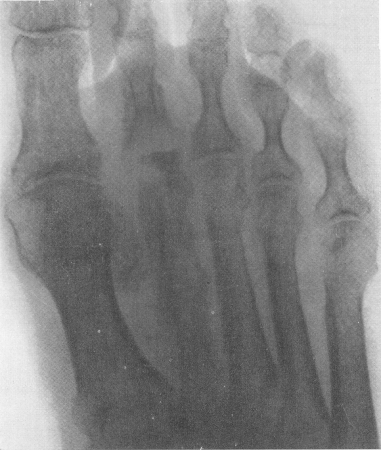
Рис. 221. Гнойный артрит II плюсне-фалангового сустава и остеомиелит костей, участвующих в образовании сустава, у 55-летней женщины. Некроз головки II плюсневой кости. Пышные периостальные наслоения. Острое начало — „рожистое воспаление”. Через 38 дней после начала заболевания появились свищи.
Только в свежих случаях таких поражений у детей, как это теперь выяснилось (стр. 316, рис. 206) имеются шансы на успех консервативного лечения, как правило же, в запущенных случаях показано оперативное вмешательство для удаления некротической костной массы. В застарелых случаях виден либо костный анкилоз — непосредственный переход костных балок с одной кости на другую, представляющий собой один из частых исходов гнойного артрита (рис. 222), либо вторичные изменения в суставе типа обезображивающего артроза.
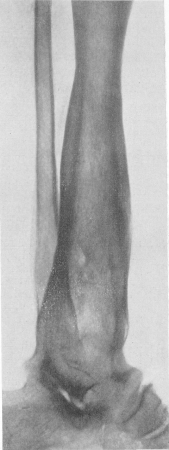
Рис. 222. Полный костный анкилоз голеностопного сустава, развившийся в результате вторичного гнойного артрита на почве остеомиелита большеберцовой кости. Последовательный обезображивающий остеоартроз таранно-пяточного и особенно таранно-ладьевидного суставов.
Рентгенография необходима при гнойных артритах в первую очередь для определения степени анатомических изменений, глубины проникания процесса в костный аппарат, для дифференциации между костным и фиброзным анкилозом, для учета показаний к тому или иному методу лечения. Другими словами, рентгенологическое исследование имеет не узкодиагностическое значение, а является ценным подспорьем для решения некоторых важных клинических вопросов. Как указывает Н. Н. Девятое, гнойный артрит иногда начинается и протекает вовсе не бурно, а, как принято выражаться, недраматично, даже вяло, что может серьезно затруднить клиническое распознавание. Тогда в практике совершается немало ошибок, главным образом смешение банального гнойного артрита с туберкулезным. В этих-то клинически нетипичных и сомнительных случаях рентгенологическое исследование приобретает значение и веского дифференциально-диагностического средства.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
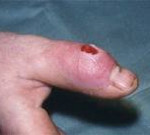
Гнойный артрит – это воспаление всех структур сустава, вызываемое гноеродной микрофлорой. Заболевание проявляется отеком, резкими болями, нарушением функции, местным повышением температуры, а также выраженными симптомами общей интоксикации: общей гипертермией, слабостью, разбитостью, головной болью. Диагноз устанавливается на основании результатов физикального обследования и данных инструментальных исследований (исследование пунктата, рентгенография, МРТ, КТ). Лечение хирургическое – вскрытие и дренирование сустава на фоне антибиотикотерапии.
МКБ-10

- Причины
- Патанатомия
- Классификация
- Симптомы гнойного артрита
- Диагностика
- Лечение гнойного артрита
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Гнойный артрит – воспалительный процесс в полости сустава, вызываемый гноеродными микробными агентами. Является тяжелым заболеванием, способным вызывать серьезные отдаленные местные последствия (артроз, контрактура) и становиться причиной распространения инфекции с развитием осложнений, опасных для здоровья и жизни пациента (флегмона, абсцесс, остеомиелит, сепсис). Лечением гнойных артритов нетравматической природы занимаются гнойные хирурги. Лечение артритов, являющихся следствием травмы (открытых переломов, проникающих ран) осуществляют травматологи.

Причины
Контактное распространение микробов может наблюдаться при непроникающей ране в области сустава, гнойничковом процессе, инфицированных ссадинах, абсцессе, флегмоне окружающих тканей и остеомиелите кости, участвующей в образовании сустава. Лимфогенное и гематогенное распространение инфекции возможно при сепсисе, остеомиелите, карбункулах, абсцессах или флегмонах любой локализации, в том числе расположенных на значительном отдалении от пораженного сустава. Кроме того, гнойное воспаление сустава может стать осложнением ряда инфекционных заболеваний, сопровождающихся бактериемией: рожистого воспаления, гонореи, пневмонии, брюшного тифа и т. д. Вторичные гнойные артриты наблюдаются чаще первичных.
Обычно возбудителями гнойного артрита являются стрептококки или стафилококки. Реже причиной развития воспалительного процесса становятся гонококки, кишечная палочка, клебсиеллы, протей, пневмококки, сальмонеллы, микобактерии и другие микроорганизмы. Предрасполагающими факторами, увеличивающими вероятность развития гнойного артрита, являются обильное загрязнение ран и открытых переломов, а также снижение общей сопротивляемости вследствие иммунных нарушений, тяжелых соматических заболеваний, истощения, тяжелой сочетанной травмы и т. д.
Патанатомия
Гнойный артрит может развиться в любом суставе, но чаще страдают крупные суставы конечностей: коленные, локтевые, тазобедренные и плечевые. Особенности анатомического строения суставов (наличие изолированной замкнутой полости) способствуют скоплению гноя и распространению гнойного процесса на все структуры сустава, включая капсулу, синовиальную оболочку, хрящи и суставные концы костей. Вместе с тем, многочисленные связи суставной сумки с кровеносной и лимфатической системой создают благоприятные условия для диссеминации возбудителя через кровь и лимфу с возможным развитием сепсиса или формированием гнойных очагов в отдаленных сегментах.
Классификация
В гнойной хирургии и травматологии-ортопедии выделяют два вида гнойных артритов: первичные и вторичные. Первичные возникают при проникновении возбудителя непосредственно в полость сустава и могут развиваться при проникающих ранениях, открытых переломах, вывихах и переломовывихах, а также являться следствием заноса инфекции при пункции сустава либо при проведении оперативного вмешательства. Вторичные артриты развиваются в результате заноса инфекции через окружающие ткани, кровь или лимфу.
Симптомы гнойного артрита
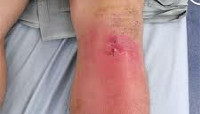
Болезнь начинается остро. Пораженный сустав отекает, становится горячим. Кожа над ним краснеет. В суставе возникают интенсивные боли, через некоторое время приобретающие пульсирующий или стреляющий характер и лишающие больного сна. Пальпация и движения резко болезненны. Наблюдается выраженное нарушение функции, обусловленное болевым синдромом. В течение нескольких дней развивается реактивный отек мягких тканей ниже и выше пораженного сустава. При этом отечность больше выражена в нижележащем сегменте, что обусловлено сдавлением лимфатических сосудов.
Местные признаки артрита сочетаются с ярко выраженными симптомами общей интоксикации. Температура поднимается до фебрильных цифр, часто наблюдается гектическая лихорадка с выраженными ознобами. Пациента беспокоит сильная слабость и разбитость. Возможны головные боли, тошнота, в тяжелых случаях – нарушения сознания. Пульс учащен, при этом его частота нередко не соответствует температуре тела.
При внешнем осмотре конечность отечна, находится в вынужденном положении. Особенно выраженный отек выявляется в области сустава, там же наблюдается местная гиперемия. Ниже кожа часто приобретает синюшный или синюшно-багровый оттенок. Пальпация сустава резко болезненна, возможна флюктуация. Пассивные и активные движения ограничены из-за боли. При опросе, как правило, удается установить наличие инфекционного заболевания, гнойного процесса или травмы в течение 2-3 недель, предшествующих началу болезни.
Диагностика
Диагноз гнойный артрит выставляется на основании характерного анамнеза, клинических проявлений, анализов крови, подтверждающих наличие острого воспаления (увеличение СОЭ, лейкоцитоз со сдвигом формулы влево), пункции сустава с последующим исследованием синовиальной жидкости, а также данных инструментальных исследований.
Жидкость, полученную при пункции, направляют на исследование мазка по Граму, на посев и на определение количества лейкоцитов. Обнаружение микробов в мазке, положительный результат посева, а также наличие лейкоцитов в количестве около 50 тыс. на 1 мл в сочетании с преобладанием сегментоядерных нейтрофилов (даже при отрицательном посеве) является подтверждением гнойного артрита. При этом следует учитывать, что число лейкоцитов в пунктате может значительно варьироваться, и их малое количество не должно быть основанием для исключения гнойного артрита.
Всем больным с подозрением на гнойный артрит назначается рентгенография. На рентгенограммах может выявляться отечность мягких тканей, расширение или сужение суставной щели (как равномерное, так и неравномерное), эрозивные изменения в субхондральной части кости и периартикулярный остеопороз. В начальных стадиях болезни рентгенографическая картина может соответствовать норме, поэтому отсутствие изменений на рентгенограмме также не является основанием для исключения гнойного процесса в суставе. Наряду с традиционной рентгенографией, применяются современные неинвазивные методы, позволяющие оценить состояние мягких тканей: МРТ сустава и УЗИ сустава. При наличии в анамнезе инфекционных заболеваний показана консультация терапевта, инфекциониста, пульмонолога или гастроэнтеролога.

Лечение гнойного артрита
Пациенты подлежат немедленной госпитализации. Назначается антибиотикотерапия. На ранних стадиях (при синовите с отсутствием гноя) лечение консервативное. Накладывается гипс, проводятся пункции сустава с последующим введением антибиотиков. При эмпиеме (гное в суставе) и выраженной интоксикации показана немедленная артротомия с последующим дренированием сустава. При обширных гнойных ранах и открытых переломах проводится вторичная хирургическая обработка с рассечением краев раны, удалением инородных тел и свободно лежащих костных отломков, иссечением нежизнеспособных тканей, широкой артротомией и вскрытием гнойных затеков. При развитии сепсиса необходимо более объемное хирургическое вмешательство – резекция сустава.
Прогноз и профилактика
В исходе часто наблюдаются ограничения движений, артрозы. Профилактическими мерами по предотвращению гнойного процесса в суставе являются ранние операции при остеомиелите, локализующемся вблизи суставов, своевременное вскрытие флегмон и абсцессов, адекватное лечение инфекционных заболеваний, а также правильная организация обработки случайных ран и открытых переломов. Первая помощь при открытых травмах суставов должна быть оказана в ранние сроки. На доврачебном этапе необходимо провести туалет раны (аккуратно смыть грязь с кожи, смазать края раны йодом и наложить асептическую повязку), выполнить иммобилизацию и как можно быстрее доставить пациента в специализированное мед. учреждение.
Суставным панарицием называется серозно-гнойное поражение межфаланговых и пястно-фаланговых суставов пальцев. Суставная капсула межфаланговых и пястно-фаланговых сочленений пальцев имеет завороты с тыльной и ладонной стороны.
Ладонный заворот более обширный; при сгибании пальца он образует сборчатый карман неправильной формы, располагающийся между прилегающей костью и сухожильным влагалищем пальца (Е. В. Усольцева, 1939). С боков суставная капсула пястно-фаланговых и межфаланговых сочленений подкрепляется двумя коллатеральными связками: медиальной и латеральной, натягивающимися при сгибании пальца. Поэтому длительная фиксация пальцев в разогнутом положении с расслаблением боковых связок приводит к их сморщиванию, укорочению с последующим ограничением сгибания. Наименее защищены тыльные поверхности суставов, где они часто повреждаются.
Гнойный артрит бывает первичным, когда инфекция попадает непосредственно в сустав, и вторичным — при распространении инфекции с окружающих тканей.
Причиной первичного суставного панариция являются проникающие в сустав ранки, уколы, укусы, вторичного — костный, сухожильный, подкожный панариций.
В развитии суставного панариция различаются три фазы: 1) серозная; 2) гнойная и 3) остеоартрит.
Суставной панариций распознается на основании следующих признаков: вынужденное, полусогнутое положение пальца, припухлость в области сустава, придающая пальцу веретенообразную форму, резкая боль при ощупывании, при попытке к активным и пассивным движениям, при надавливании по оси пальца. В запущенных случаях — крепитация, патологическая подвижность, а иногда — свищи, повышение температуры тела.
Рентгенологически определяется уплотнение окружающих сустав мягких тканей, иногда — явления остеопороза, а в более запущенных случаях — деструктивные изменения и секвестрация. Дифференцировать суставной панариций нужно от подкожного, сухожильного и костного панариция, реже — от ревматического, подагрического, гонорейного и травматического артрита. Лечение. Когда по характеру клинической картины невозможно дифференцировать серозную фазу суставного панариция от гнойной, то нужно пунктировать сустав и провести курс внутривенных и внутрикостных инфузий антибиотиков широкого спектра действия с депонированием раствора в кисти, наложить гипсовую повязку.
Пункция межфаланговых и пястно-фаланговых суставов производится с тыльно-боковой стороны. После очистки кожи место пункции обезболивается струей хлорэтила или инъекцией новокаина. Количество экссудата часто бывает незначительным, но улучшение наблюдается и в тех случаях, когда в шприце оказывается всего несколько капель мутной жидкости. Пунктат исследуют на чувствительность флоры к антибиотикам, и делается посев. В полость сустава вводятся 1—3 мл раствора новокаина с антибиотиками, и палец иммобилизуется. Отсутствие улучшения после пункции и антибиотикотерапии свидетельствует о продолжающемся развитии процесса. Гнойная фаза суставного панариция характеризуется нарастанием местных и общих симптомов. В этой стадии показаны госпитализация и оперативное лечение: артротомия или резекция сустава, антибиотики, иммобилизация.'
Артротомия показана в незапущенных случаях гнойного суставного панариция без секвестрации сочленяющихся фаланг.
После очистки кожи и подготовки операционного поля производится обезболивание и обескровливание. При отсутствии свищей и предшествующих разрезов Г-образным доступом по тыльнобоковой поверхности пораженного сустава рассекаются мягкие ткани, лоскут отворачивается. Капсула сустава вскрывается в месте наибольшего выпячивания или по средне-боковой линии пальца; по возможности сберегается целость боковых связок; края раны раздвигаются крючками. Легкое потягивание за палец и надавливание с ладонной стороны и с боков способствует опорожнению выпота. Полость сустава промывается из шприца раствором фурацилина и осматривается. Затем острыми, изогнутыми ножницами иссекаются грануляции, пораженные участки капсулы и связок. Сустав снова промывается при потягивании, сгибании, разгибании пальца. Осмотр полости сустава после промывания и иссечения позволяет хирургу выявить показания к резекции. Гемостаз. Края раны тщательно сопоставляются асептической повязкой. Палец фиксируется в функциональном положении гипсовой лонгетой. За состоянием больного ведется ежедневное наблюдение. Иммобилизация продолжается не менее двух педель. В зависимости от течения накладывается вторичный шов или назначаются: криотерапия, УФО, УВЧ или теплый фен, лечебная гимнастика.
Опыт показывает, что чем раньше произведена артротомия, чем тщательнее удалены пораженные ткани и чем более совершенна иммобилизация, тем чаще наблюдается полное выздоровление без ограничения функции.
Для третьей фазы суставного панариция характерны стихание боли, уменьшение отечности, образование свищей (рис. 25, см. вклейку). При пассивных движениях в суставе определяются ненормальная подвижность и крепитация. На рентгенограмме обнаруживается картина деструктивного остеомиелита, иногда с наличием секвестров. Деструктивные изменения и секвестрация чаще развиваются в головке проксимальной фаланги. Резекция показана при деструктивных изменениях сочленяющихся поверхностей с секвестрацией одной или обеих фаланг. Операция начинается с артротомии, затем ассистент тупым крючком отводит в сторону сухожилие разгибателя и связки. Хирург выводит в рану подлежащий резекции суставной конец и спиливает его дисковой или пилой Джигли, или ножовкой. После опиливания конец подравнивается рашпилем и слегка закругляется фиссуром или напильником. Костные опилки удаляются. Сустав промывается фурацилином; резецированный конец покрывается надкостницей. Рана тщательно осматривается, чтобы не осталось обрывков капсулы, грануляций, костных отломков и других нежизнеспособных тканей. Гемостаз. Края раны сближаются асептической повязкой. Объем и продолжительность иммобилизации — в зависимости от клинической картины.
По нашим данным, суставной панариций почти одинаково часто наблюдается в дистальном и проксимальном межфаланговых суставах, реже — в пястно-фаланговом.
Рис. 26. Неблагоприятный исход после резекции пястно-фалангового сустава III пальца левой кисти:
а — вид кисти; б — схема с рентгенограммы.
В фазе серозного синовита обратились 15% больных, с гнойным артритом — 11,2%, с костно-суставным — 51%, а в 22,8% сведения не точны. Консервативное лечение успешно проведено у 27,5%, артротомия и секвестротомия — у 69,3%, артротомия с резекцией сустава — у 2,2%; сведения не точны в 1%. Продолжительность лечения колеблется от 8 до 35 дней.
Осложнения в течении суставного панариция наблюдались у 8% больных; ампутации пальца произведены у 0,4%. Частота и характер (в %) осложнений при суставном панариции представлены ниже :
Переход в другой вид гнойной инфекции 6, 1
Трофические расстройства 10,9
Тугоподвижность и контрактуры сочленений 40,5
Анкилоз 15,8
Комбинированные виды осложнений 26,7
Чаще наблюдаются тугоподвижность и комбинированные осложнения, вызывающие примерно у 20% больных стойкие нарушения функции пальцев и кисти.
Резекция сустава при костно-суставных панарициях часто представляет трудности даже для опытных хирургов.
Помощник машиниста В., 33 лет, обратился с просьбой ампутировать ему несгибающийся III палец левой руки. Почти три года назад в клинике ему была произведена резекция пястно-фалангового сустава III пальца по поводу осложненного суставного панариция. При осмотре обнаружено: разгибательпая рубцово-суставная контрактура III пальца в пястно-фаланговом суставе (рис. 26). Укорочение пальца. На рентгенограмме отсутствие головки III пястной кости, резецированный конец диафиза заостреп, как гвоздь. С его лучевой стороны располагается свободно лежащий клиновидный костный фрагмент. Сухожилия сгибателей и разгибателя впаяны в рубцы. От предложенной реконструктивной костнопластической операции пациент отказался.
Хронические воспалительные процессы после костно-суставного панариция, леченного различными методами, в том числе и инфузией антибиотиков широкого спектра действия (периоститы, артрозо-артриты, периартикулярные фиброзиты), наблюдаются часто. Они протекают длительно, давая обострения и ограничение функции.
Функциональный исход по окончании лечения суставного панариция таков: сохранили профессию 73,8% пациентов; сохранили трудоспособность — 18,2%; частичная утрата трудоспособности — у 3%. Прекратили работу по совокупности причин и возрасту 5%.
Е.В.Усольцева, К.И.Машкара
Хирургия заболеваний и повреждений кисти
Причины и виды гнойного воспаления суставов
Существует несколько классификаций гнойных артритов:
По причине возникновения:
- травматический – развивается после полученной травмы и проникновения чужеродных агентов через открытую рану;
- нетравматический – причиной такого заболевания может стать воспалительный процесс в организме, вызванный стафилококками или другими кокковыми микробами, перенесенными с током крови к суставу.
По способу попадания микроорганизма в сочленение:
- первичный – микроорганизм сразу попадает в суставную капсулу в ходе хирургической операции, после открытой травмы сочленения, с пункционной иглой;
- вторичный – возбудители попадают в соединение с током крови или лимфы.
Исходя из данных классификаций, выделяют основные причины возникновения острого воспаления в суставах:
- Травмы;
- Хирургические операции, пункции;
- Воспалительные заболевания внутренних органов.
Этиология
Обычно развитие септического гнойного артрита провоцируется бактериальными, грибковыми или вирусными инфекциями, которые проникают в сустав вместе с кровообращением, при хирургическом вмешательстве либо другими путями. Возникновение пагубных условий обуславливается также возрастной категорией больного.
Новорожденным младенцам болезнь передается от матери в случае присутствия гонококковой инфекции (гонореи) в ее организме. Кроме того, маленькие дети могут заразиться гнойным артритом при осуществлении всевозможных медицинских процедур, к примеру, в момент введения катетера.
Спровоцировать патологию способны: ОРВИ, кишечная инфекция, гонорея, грипп, тонзиллит, пневмония и другие пороки, охватившие сустав. Заражение нередко происходит вследствие травмы, оперативного вмешательства и инъекций.
Как уже говорилось, возраст больного и разновидность возбудителя болезни взаимосвязаны:
- септический артрит провоцируется гонококком у людей, живущих активной половой жизнью;
- золотистый стафилококк может поразить суставы человека в любом возрасте;
- синегнойная палочка либо стрептококк встречается у людей с ослабленным иммунитетом, чаще всего в зрелом возрасте;
- у переносчиков ВИЧ заболевание может быть вызвано условно-патогенными микроорганизмами и грибками.
Инфекции, провоцирующие септический артрит, периодически возникают у множества людей, но прогрессирование патологии происходит далеко не у всех. Ведь при полноценном иммунитете здоровый сустав хорошо защищен от проникновения патогенных бактерий.
В зоне наибольшего риска находятся люди, страдающие от:
- любых форм иммунодефицита;
- аномалий кроветворения и крови;
- различных хронических патологий в промежуток обострения;
- изменений суставов неинфекционного характера.
Кроме того, велика вероятность зарождения септического артрита у тех, кто носит протез, а также был покусан насекомыми либо животными.
Гнойный артрит, симптоматика заболевания
Гнойный артрит протекает остро. Симптомы заболевания разбиваются быстро и неожиданно.
- Резкое повышение температуры тела, лихорадка;
- Отеки, покраснение области сочленения и окружающих его тканей;
- Острые болевые ощущения, снижающие подвижность соединения;
- Общая интоксикация организма;
- Воспалительное заболевание внутренних органов.
При появлении первых симптомов острого воспаления соединений необходимо обратиться к врачу. Правильная диагностика и своевременное лечение поможет избежать возникновения опасных для жизни осложнений, общего сепсиса.
Прогноз
Прогноз при гнойном артрите довольно сложный. Даже при своевременных диагностике и врачебных назначениях описываемая патология нередко протекает бурно и сопровождается развитием осложнений. Прогноз еще больше ухудшается при таких обстоятельствах, как:
- самолечение;
- позднее обращение в клинику;
- старший возраст;
- существенное ослабление организма.
С болезнью удается справиться только благодаря ее своевременному выявлению и удалению гноя с адекватным дренированием, соответствующей консервативной терапии.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
4, всего, сегодня
(64 голос., средний: 4,20 из 5)
Особенности протекания заболевания в тазобедренном суставе
У детей гнойный артрит чаще всего поражает тазобедренные суставы, и протекает более остро, чем у взрослых. У детей и подростков чувствительность к возбудителям выше, а иммунитет развит не так сильно.
Особенно опасно пиогенное воспаление тазобедренного сустава для детей дошкольного и младшего школьного возраста. Неправильная диагностика и отсутствие правильного и срочного лечения может приводить к тяжелым осложнениям, не совместимых с жизнью.
Часто возбудителями гнойного артрита у детей бывают палочки Коха (микобактерии, вызывающие туберкулез). В этом случае, болезнь протекает без выраженных симптомов, болезненные ощущения проявляются только после нагрузки.
Симптомы
Острый гнойный артрит резко дает о себе знать – его начало невозможно пропустить. Симптомы сильно беспокоят больного.
Признаки гнойного артрита: местное поражение сустава плюс симптомы интоксикации:
- Пульсирующая боль в суставе, которая усиливается при прикосновении или попытке двигаться;
- Положение конечности с поврежденным суставом вынужденное. У новорожденных диагностика затруднена, так как вынужденное положение бедра в позе лягушки может быть принято за физиологическое;
- Болевой синдром очень выражен;
- Общее состояние нарушено: слабость, тошнота, головная боль, может быть потеря или спутанность сознания;
- Температура тела повышена до 38 и выше, больного лихорадит;
- Пульс частый;
- Воспаленный сустав горячий. Он несимметричен, форма его изменена;
- Ниже места поражения отек выражен сильнее, возможно посинение или побагровение кожи. Это происходит из-за нарушения оттока лимфы;
- Кожа из-за отека в месте поражения и вокруг покрасневшая, блестит и натянута. При прикосновении болезненна;
- Часто за полмесяца до острого эпизода больной переносит бактериальную инфекцию (коньюктивит, отит, бронхит, ангину, гонорею, острую зубную боль, воспалительные кожные заболевания) и не получает нужного лечения.
При возникновении подозрения на гнойный артрит требуется неотложная медицинская помощь и квалифицированное лечение! Не занимайтесь самолечением.
Промедление чревато образованием гнойных метастазов в остальных суставах и органах, заражением крови – что приводит к инвалидности или смерти.
У детей счет идет на часы.
Особенности протекания заболевания в коленном суставе
Гнойное воспаление коленного сустава является одним из самых распространённых видов артрита – на его долю приходится около 70% всех случаев заболевания. Он протекает остро, симптомы выражены ярче, чем при других заболеваниях сочленений.
При поражении коленного сустава зачастую происходит изменение вида сочленения, появляются отеки области сочленения с выпотом в окружающие ткани. Развивается воспаление близлежащих лимфатических узлов.
Дифференциальная диагностика возбудителя гнойного артрита, развивающегося в коленном суставе, осложнена. Для каждого возбудителя имеются определенные признаки течения болезни, на которые врач обязан обратить внимание. Долгая и неправильная диагностика пиогенного артрита, отсутствие лечения может привести к тяжелым последствиям, артрозу и инвалидности.
Что это такое?
Гнойный артрит коленного сустава представляет собой сильное воспаление всех суставных компонентов, спровоцированное патогенными бактериями.Заболевание развивается остро и тяжело, может быстро привести к неприятным последствиям в виде артроза и контрактуры, а также может стать причиной распространения инфекции по всему организму и тогда будет угрозой не только для здоровья, но и для жизни. Самые опасные осложнения такого артрита – это:
- флегмона;
- абсцесс;
- остеомиелит;
- сепсис.
Чаще всего патология возникает во взрослом или пожилом возрасте, но при определенных обстоятельствах может развиться даже у ребенка, причем поражает исключительно маленьких детей в возрасте до 3-х лет.
Гнойный артрит, диагностика
Перед постановкой диагноза врач проводит опрос пациента, осматривает область пораженного соединения. Назначаются общие анализы крови и мочи. Исследования показывают воспалительный процесс всего организма (повышенное СОЭ, лейкоцитоз, сдвинутый в левую сторону, С-реактивный белок и гамма-глобулины).
Кроме того, обязательно назначается рентгенографическое и ультразвуковое исследование сочленения, пункция внутрисуставной жидкости. Результаты пункции отправляются в микробиологическую лабораторию для выявления возбудителя и его чувствительности к лекарственным препаратам.
Методы лечения гнойного воспаления суставов
После дифференциальной диагностики гнойного артрита, доктор назначает комплексное лечение. Основными задачами при терапии являются:
- Борьба с воспалительным процессом;
- Обезболивание;
- Защита хрящевой ткани;
- Снятие отечности и возвращение подвижности соединению.
Медикаментозная терапия дает хорошие результаты при лечении воспаления и борьбе с микробными возбудителями. Основу лечения составляют антибиотики. Их используют как для внутреннего приема, так и в виде инъекций в полость соединения. Конечность, пораженная артритом, обездвиживается при помощи гипсовой фиксации.
Для обезболивания назначается прием нестероидных противовоспалительных лекарственных средств (НПВС). Они так же способствуют снятию воспаления в суставе, купируют болезненные ощущения.
Хондропротекторы помогают защитить хрящевую ткань, предотвращают ее разрушение и развитие артроза. Такие препараты стимулируют регенерацию и синтез хрящей, доставляют все необходимые для этого компоненты.
При скоплении большого количества гноя в полости сустава и окружающих его тканей проводится операция – артроскопия. В ходе операции гнойная жидкость дренируется, из полости соединения удаляются кусочки хрящевой ткани, гнойники и кровяные сгустки, омертвевшие клетки.
На поздних стадиях артрита, когда чужеродные агенты проникают в кровь и вызывают сепсис, может проводиться резекция сустава. Удаляют все основные компоненты соединения, пораженные возбудителями. На место удаленного соединения устанавливается искусственный. Такая операция позволяет сохранить подвижность конечности и предотвратить дальнейшее развитие воспаления.
Гнойный артрит, остеомиелит. Прошло семь лет (Видео).
После снятия основных симптомов болезни, лечение гнойного артрита продолжается при помощи физиотерапевтических процедур и лечебной физкультуры:
- Компрессы, массажи;
- Электрофорез;
- Магнитная, лазерная терапия;
- Иглоукалывание.
Все процедуры назначаются только врачом-физиотерапевтом и с учетом всех особенностей развития болезни и пациента. Лечебная физкультура проводится в условиях больницы под наблюдением специалиста.
Лечение
Амбулаторно лечение гнойного артрита не проводится, так как это состояние, угрожающие здоровью и жизни. Пациента экстренно госпитализируют.
Проводят стандартное лечение:
- Сустав обездвиживают — накладывают гипсовую повязку;
- В зависимости от результатов исследования суставной жидкости назначают курс антибиотиков. Перед этим проводят антибиотикограмму для выяснения чувствительности. Антибиотики вводят в мышцу и в вену;
- Если в суставной полости есть гной — проводят оперативное вмешательство (пункцию или артротомию): сустав вскрывают, промывают и дренируют. При травматическом характере гнойного артрита рану рассекают, удаляют инородные тела, костные обломки, иссекают омертвевшие ткани, вскрывают места скопления гноя, рану промывают и ставят дренаж;
- Если развивается сепсис — проводят удаление нежизнеспособных элементов сустава. После операции накладывают гипс и назначают антибиотики. Восстановительный период после такой операции длительный и тяжелый.
Лечебную гимнастику, массаж, физиотерапию назначают после завершения острого периода, при реабилитации пациента. При гнойном артрите голеностопного сустава больному долго нельзя давать нагрузку на больной сустав, поэтому во время лечения не рекомендуется вставать и ходить.
Прекращать прием антибиотиков самовольно нельзя, даже если состояние заметно улучшилось. Чтобы добиться полного выздоровления, нужно пройти полный курс медикаментозного лечения. Двигаться и делать гимнастику можно только после разрешения врача.
Эффективность лечения гнойного артрита зависит от того, насколько быстро оно было начато. При правильном диагнозе, своевременном и адекватном лечении прогноз благоприятный: больной полностью восстанавливается.
Профилактика заболевания
Меры профилактики пиогенного артрита вытекают из причин возникновения болезни. Зная их, можно предотвратить развитие воспаления в сочленениях.
- Операционное лечение флегмон и абсцессов как можно скорее после их возникновения.
- Своевременная терапия гнойных, воспалительных заболеваний.
- Качественная обработка ран.
- Оказание первой медицинской помощи при открытых переломах.
Важно помнить, что проведение профилактических мероприятий гораздо проще, чем лечение уже возникшего гнойного артрита и осложнений запущенного болезни. Срочное обращение за медицинской помощью при травмах и гнойных заболеваниях поможет исключить вероятность развития воспаления в суставах.
Прогноз и профилактические мероприятия
Риск заражения при инвазивных суставных и костных процедурах может быть уменьшен путем антибиотикопрофилактики. За полчаса до операции вводят антибиотик в разовой дозе и повторяют процедуру после операции. Используются цефалоспорины первого и второго поколения (цефазолин, цефамандол). Открытые переломы с обширным повреждением мягких тканей требуют быстрого введения антибиотиков (менее 6 часов после травмы). Чтобы свести к минимуму риск инфицирования этих переломов, антибиотики назначают в течение не менее 5 дней.
Для снятия давления в суставе и удаления клеточного мусора соединение повторно прокалывается даже после начала антибактериальной терапии. В результате лабораторного медицинского осмотра прокола может быть проведена контрольная проверка.
Если после недели антибактериальной терапии не наблюдается клинического улучшения, следует рассмотреть артроскопию. Данную манипуляцию также рекомендуется применять при хронических формах и образовании паннуса в суставе, так как это минимизирует дальнейшее разрушение, и процесс болезни можно лучше контролировать.
В случае инфицирования протеза материал обычно удаляют, поскольку антибактериальная терапия имеет мало шансов на успех, если оставить его на месте. Терапевтический резистентный бактериальный артрит, который не лечится, несмотря на очистку, промывку и достаточную антибактериальную терапию, требует проведения артротомии и дренажа (дренирование жидкости).
Хотя заболеваемость гонококковым артритом снизилась, ГАГС и остеомиелит остаются распространенными заболеваниями. При ГАГС ранняя диагностика необходима для предотвращения хронического повреждения сустава. Стафилококки являются, безусловно, наиболее распространенными патогенами. Лечение в основном представляет собой комбинацию введения антибиотиков и хирургического вмешательства.
Антибиотики следует давать в течение нескольких недель – по крайней мере до тех пор, пока CRP не вернется к норме. В некоторых случаях – в основном, когда обнаружены грамотрицательные бактерии, чувствительные к хинолонам, – используется пероральная терапия.
Совет! Самостоятельно лечиться от ГАГС категорически не рекомендуется. В особенности нельзя лечить ребенка без консультации врача. Терапевтические мероприятия можно проводить только с разрешения врача. Необдуманное применение лекарственных средств может привести к фатальным последствиям.
Читайте также:


