Головчатая кость на рентгене

По статистике, перелом головчатой кости случается довольно редко. Его частота составляет не более 1% от общего числа переломов костей запястья. Основная причина возникновения – прямая травма. Так, перелом головчатой кости запястья может быть вызван:
- Ударом по тыльной стороне кисти. Причем речь может идти не только об ударе тяжелым предметом по руке, но и об ударе рукой о твердую поверхность.
- Падением на вытянутую руку. По сути, это тот же удар, усугубленный дополнительной нагрузкой в виде веса тела человека.
Вероятность перелома напрямую зависит от образа жизни человека. Например, у спортсменов-экстремалов возможностей получить такую травму гораздо больше, чем у домохозяек.
- Симптомы перелома головчатой кости
- Консервативное лечение перелома головчатой кости
- Перелом головчатой кости без смещения
- Перелом головчатой кости со смещением
- Хирургическое лечение перелома головчатой кости
- Реабилитация после перелома головчатой кости
- Комплекс упражнений при переломе головчатой кости
Симптомы перелома головчатой кости
Основной симптом – сильные болезненные ощущения в области запястья, возникшие в результате падения либо сильного удара по руке. Боль усиливается при движении пальцами. Если при переломе образовались костные обломки, боль может быть невыносимой. В случае смещения запястье приобретает неестественную форму. Но ни в коем случае не следует пытаться вправить его самостоятельно. Это лишь усугубит травму и причинит дополнительную боль пострадавшему.
Кроме того, перелом головчатой кости кисти может вызывать:
- сильный отек и покраснение в области запястья;
- потерю подвижности и онемение пальцев;
- гематомы в области травмы.

При этом не следует основываться лишь на внешних проявлениях. Симптоматика во многом зависит от индивидуальных особенностей пострадавшего. У спортсменов признаком перелома можем выступать хруст поврежденных костей. При этом другие симптомы зачастую отсутствуют. Это объясняется крепкими мышцами и суставами. Невыраженная симптоматика заставляет откладывать с визитом к врачу, что может привести к осложнениям травмы. Для диагностики перелома головчатой кости зачастую достаточно рентгеновского снимка. В отдельных случаях для постановки диагноза требуется компьютерная томография.
Консервативное лечение перелома головчатой кости
Конечность иммобилизуют с помощью гипсовой повязки. Лучезапястный сустав фиксируется в положении легкого тыльного сгибания, а большой палец – в положении захвата. В течение 8 недель кость должна полностью срастись, после чего можно приступать к реабилитации.

В первую очередь, пострадавшему необходимо восстановить естественную форму кости. Для этого больного направляют к ортопеду, который пытается провести закрытую репозицию (без разреза мягких тканей). В случае успеха, как и при переломе без смещения, накладывается гипсовая повязка. Если желаемого результата достичь не удалось, необходимо проведение операции.
Хирургическое лечение перелома головчатой кости
Если после перелома долгое время не спадает отек либо имеется значительное смещение в месте перелома, без операции не обойтись. Раздробленные части запястья соединяются с помощью специальных спиц. В дальнейшем движения рукой ограничивают. После сращения кости спицы извлекают. Главный недостаток данного метода – риск инфицирования раны.
Реабилитация после перелома головчатой кости
Рука, долгое время находившаяся в неподвижности, поначалу будет демонстрировать слабость и нечеткость. Реабилитация поможет вернуть кисти былую силу и подвижность. Разработка руки начинается после снятия гипса. Для этого назначается лечебная гимнастика. Без чрезмерных нагрузок и резких движений. Какие упражнения можно выполнять, расскажет врач.
Поначалу движения кистью сопровождаются легкой болезненностью. Это вполне нормально. Постепенно мышцы и суставы вернут свою гибкость и боль пройдет. Полное восстановление занимает от 2 до 6 месяцев. При отсутствии улучшений спустя положенное время, проводится повторный рентген.

Кроме гимнастики, больному назначают препараты с кальцием и витамины. Особую роль в реабилитации после перелома играют массаж и физиолечение.
Комплекс упражнений при переломе головчатой кости
Таким образом, порядок лечения перелома головчатой кости выглядит следующим образом:
1. При сильных болях, вызванных падением на прямую руку либо сильным ударом в область запястья необходимо:
- обездвижить руку и приложить к ней холод;
- при необходимости принять обезболивающие средства;
- срочно обратиться к врачу.
2. После изучения рентгеновского снимка, врач сделает заключение о наличии или отсутствии перелома.
3. При наличии перелома на руку накладывается гипс сроком на 8 недель. Если произошло смещение и вправить его врачу не удается, необходима операция.
4. После снятия гипса проводится реабилитация, включающая в себя гимнастику, массаж и физиолечение.
Укладка больного для выполнения снимка. Больной сидит боком к столу.
Рука отведена, расположена на столе или на подставках. Кассета размером 18X24 или 24X30 см, наполовину перекрытая листом просвинцованной резины, располагается под задней поверхностью предплечья таким образом, чтобы на снимке были захвачены проксимальные и дистальные концы костей. Пучок рентгеновского излучения направляют на середину предплечья перпендикулярно кассете. Фокусное расстояние — 100 см (рис. 337).
Информативность снимка. На снимке видны диафизы и метаэпифизы лучевой и локтевой костей, их медиальные и латеральные поверхности, мозговые полости и корковое вещество (рис. 338). .png)
Критерии правильности укладки. На прямом заднем снимке изображения костей предплечья не должны наслаиваться друг на друга. Обязательно должны быть отображены либо дистальные, либо проксимальные метаэпифизы костей, без чего невозможна правильная ориентация снимка.
СНИМОК ПРЕДПЛЕЧЬЯ В БОКОВОЙ ПРОЕКЦИИ
Назначение снимка. Снимок чаще всего выполняют при травме в сочетании со снимком в прямой задней проекции.
Укладка больного для выполнения снимка. Больной сидит боком к столу.
.png)
УКЛАДКИ ДЛЯ РЕНТГЕНОГРАФИИ ЛУЧЕЗАПЯСТНОГО СУСТАВА СНИМОК ЛУЧЕЗАПЯСТНОГО СУСТАВА В ПРЯМОЙ ЛАДОННОЙ ПРОЕКЦИИ
Назначение снимка. Этот снимок вместе со снимком в боковой проекции чаще всего используют при травмах.
Укладка больного для выполнения снимка. Больной сидит боком к столу.
Предплечье и кисть передней поверхностью прилежат к плоскости стола.
СНИМОК ЛУЧЕЗАПЯСТНОГО СУСТАВА В БОКОВОЙ УЛЬНАРНОЙ ПРОЕКЦИИ
Назначение снимка. Вместе со снимком в прямой проекции чаще всего используют для диагностики травмы.
Укладка больного для выполнения снимка. Больной сидит у стола.
Кисть располагают в плоскости, перпендикулярной плоскости стола.
Неэкспонированную ранее половину кассеты 18X24 см подкладывают под ульнарный край кисти и предплечья таким образом, чтобы ее средней линии соответствовала проекция суставной щели лучезапястного сустава.
Экспонированную половину кассеты перекрывают листом просвинцованной резины.
Пучок рентгеновского излучения направляют отвесно, соответственно проекции сустава (рис. 344).
.png)
СНИМОК ЛУЧЕЗАПЯСТНОГО СУСТАВА В КОСОЙ ЛАДОННОЙ ПРОЕКЦИИ
Назначение снимка. Снимок применяют для уточнения данных, полученных при анализе рентгенограмм лучезапястного сустава в прямой и боковой проекциях.
Укладка больного для выполнения снимка. Больной сидит боком к столу.
Кисть прилежит к столу ульнарным краем, наклонена в ладонную сторону на 45°. Для фиксации под ладонь и I палец можно подложить подушечку из белой ваты. Кассету размером 13X18 см подкладывают под область лучезапястного сустава с таким расчетом, чтобы суставная щель соответствовала средней линии кассеты.
Пучок рентгеновского излучения направляют отвесно на центр кассеты (рис. 346).
.png)
.png)
УКЛАДКИ ДЛЯ РЕНТГЕНОГРАФИИ КИСТИ СНИМКИ ЗАПЯСТЬЯ
Назначение исследования. Рентгенографию запястья в прямой, боковой, косых и некоторых специальных проекциях применяют главным образом в травматологии с целью определения перелома и направления смещения отломков.
Кисть в положении пронации или супинации укладывают на горизонтально расположенную кассету. Пучок рентгеновского излучения направляют перпендикулярно к кассете на середину запястья (рис. 349).
На рентгенограмме хорошо дифференцируются все кости запястья, за исключением гороховидной, которая проекционно наслаивается на трехгранную кость. В проксимальном ряду запястья определяются ладьевидная, полулунная и трехгранная кости, в дистальном ряду — кость-трапеция, трапециевидная, головчатая и крючковатая кости. Между этими двумя рядами костей выявляется щель межзапястного сустава. Между дистальным рядом костей запястья и основаниями пястных костей прослеживаются запястно-пястные суставы (рис. 350).
.png)
Снимок запястья в боковой проекции — выполняется при том же положении больного и кассеты. Кисть укладывают на кассету
медиальным (ульнарным) краем строго боком. I палец отводят вперед.
.png)
На рентгенограмме наиболее четко выявляются гороховидная, трехгранная кость и крючок крючковатой кости, а также основание и тело I пястной кости. При необходимости получить неискаженное изображение V пястной кости применяют именно эту укладку, но пучок рентгеновского излучения центрируют дистальнее на проекцию тела V пястной кости (рис. 354).
Снимок запястья в косой ладонной ( ульнарной ) проекции. Кисть прилежит к кассете ульнарным краем, отклонена кпереди;
ладонная ее поверхность образует с поверхностью кассеты угол в 45°..png)
Пучок рентгеновского излучения направлен на проекцию межзапястного сустава (рис. 355).
На рентгенограмме хорошо прослеживаются кость-трапеция, ладьевидная и трапециевидная кости (рис. 356). .png)
Специальные укладки для выявления отдельных костей запястья.
.png)
СНИМКИ КИСТИ В ПРЯМОЙ ЛАДОННОЙ ПРОЕКЦИИ
Назначение снимка — изучение скелета кисти в целом, включая запястье, пястье и фаланги.
СНИМОК КИСТИ В БОКОВОЙ ПРОЕКЦИИ
СНИМОК КИСТИ В КОСОЙ УЛЬНАРНОЙ ПРОЕКЦИИ
Назначение снимка. Снимок кисти в косой проекции значительно более информативен, чем снимок кисди в боковой проекции, и именно его чаще всего вместе со снимком в прямой проекции выполняют при исследовании кисти.
Укладка больного для выполнения снимка. Кисть прилежит к кассете ульнарным краем и отклонена вперед таким образом, что плоскость ладони образует с плоскостью стола угол в 45°. Пальцы слегка согнуты и веерообразно раздвинуты, концы пальцев прилежат к кассете. Пучок рентгеновского излучения направляют на проекцию головки 111 пястной кости (рис.371).
Информативность снимка. На снимке видны дистальные метаэпифизы костей предплечья, рентгеновская суставная щель лучезапястного сустава.
Из костей запястья лучше всего прослеживаются кость-трапеция, трапециевидная и ладьевидная кости. Пястные кости и фаланги отображены изолированно, доступны анализу их тыльная и ладонная поверхности. На снимке хорошо видны структура костей, рентгеновские суставные щели мелких суставов кисти (рис. 372).
.png)
СНИМКИ ПАЛЬЦЕВ КИСТИ
I палец прилежит к кассете тыльной поверхностью. Кисть и предплечье максимально ротированы кнутри. Для фиксации кисти в заданном положении больной удерживает ее здоровой рукой. Используют кассету размером 13X1 8 см, перекрывая ее поперек листом просвинцованной резины. Пучок рентгеновского излучения направляют отвесно на проекцию пястнофалангового сустава (рис. 373).
На рентгенограмме видны фаланги и частично I пястная кость, их медиальные и латеральные поверхности, рентгеновские суставные щели пястно-фалангового и межфалангового суставов, бугристость дистальной фаланги (рис. 374). .png)
Снимок I пальца в боковой проекции. I палец прилежит к кассете лучевым (наружным) краем. Остальные пальцы слегка согнуты, опираются концами на перекрытую листом просвинцованной резины уже проэкспонированную половину кассеты.
Пучок рентгеновского излучения направлен на проекцию пястно-фалангового сустава (рис. 375).
На рентгенограмме выявляются тыльная и ладонная поверхности фаланг и частично I пястной кости. Видны наслаивающиеся друг на друга сесамовидные кости рядом с головкой I пястной кости (рис. 376). Снимки необходимо выполнять в двух взаимно перпендикулярных проекциях (рис. 377, а, б).
Снимки 11—V пальцев в прямой ладонной проекции . .png)
Исследуемый палец укладывают ладонной поверхностью на неперекрытую половину кассеты размером 13X18 см. Пучок рентгеновского излучения направляют на проекцию проксимального межфалангового сустава (рис. 378).
На рентгенограмме видны фаланги и может быть частично видна I пястная кость, их медиальные и латеральные края, щели межфаланговых суставов (рис. 379).
Снимки 11—V пальцев в боковой проекции. Исследуемый палец укладывают на свободную половину кассеты размером 13X18 см ульнарным или радиальным краем (как удобнее для данного пальца).
Остальные пальцы отгибают, для фиксации удерживают противоположной кистью.
Пучок рентгеновского излучения направляют отвесно на проекцию проксимального межфалангового сустава (рис. 380). .png)
• Четыре отдельных суставных полости на запястье:
о Дистальный лучелоктевой сустав (ДЛЛС):
— Широкий диапазон движений
— Пронация/супинация: лучевая кость поворачивается вокруг локтевой кости
— Локтевая кость сочленяется с сигмовидной вырезкой лучевой кости
— При пронации до половины поверхности головки локтевой кости располагается дорзальнее лучевой кости
о Лучезапястный сустав (ЛЗС):
— Проксимальный край: лучевая кость и треугольный фибрознохрящевой комплекс (ТФХК)
— Дистальный край: проксимальный ряд костей запястья
— Капсула сустава с латеральной стороны прикрепляется к ладьевидной кости, с медиальной — к трехгранной
— Предшиловидный карман: расположен кнаружи от шиловидного отростка локтевой кости
— Гороховидно-трехгранный карман: обычно сообщается с лучезапястным суставом, в некоторых случаях имеет собственную суставную полость
— В нейтральном положении полулунная кость наполовину сочленяется случевой костью, наполовину-стреугольным хрящевым диском
о Среднезапястный сустав:
— Полость сустава расположена между всеми костями запястья, кроме гороховидной и трехгранной
— Отделен от ЛЗС ладьевидно-полулунной (ЛПС) и полулунно-трехгранной (ПТС) связками и капсулой сустава
— В норме сообщается с II—V запястно-пястными суставами
о Первый запястно-пястный сустав
• Дистальный отдел лучевой кости сочленяется с ладьевидной и полулунной костями:
о Отдельная ямка для каждой кости
о Медиальная половина полулунной кости сочленяется с треугольным хрящевым диском
• Локтевая кость не сочленяется напрямую с костями запястья:
о Между костями находится треугольный хрящевой диск
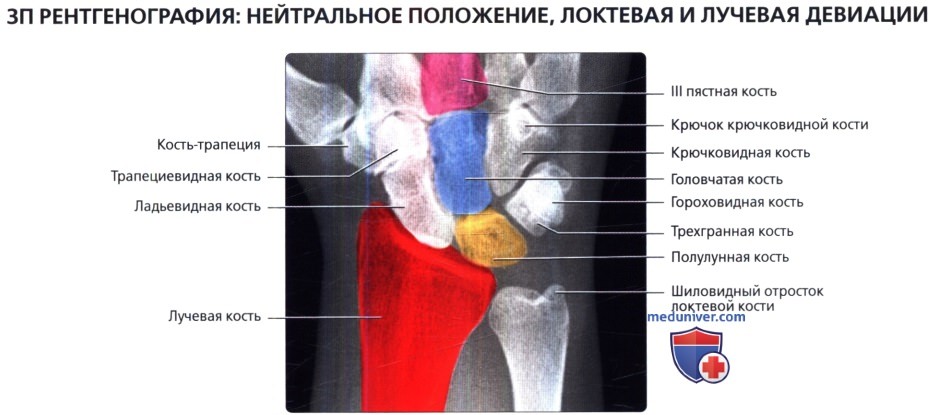
На ЗП рентгенограмме при нейтральном положении запястья видно, что полулунная кость на 50% сочленяется с лучевой костью и на 50%—с треугольным хрящевым диском. 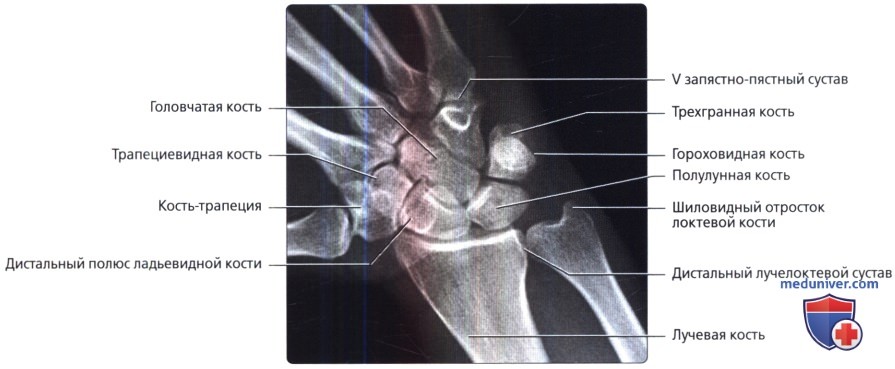
ЗП рентгенография с лучевой девиацией при ладони, прижатой к кассете, с запястьем в положении максимального отведения без сгибания или разгибания. Луч проходит перпендикулярно кассете и фокусируется на головке головчатой кости. Отклонение ладьевидной кости кпереди приводит к видимому укорочению кости и сглаживанию ее талии. 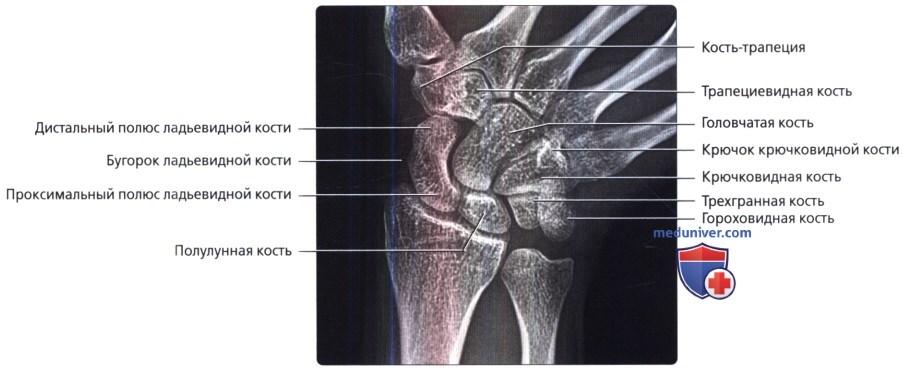
На рентгенограмме с локтевой девиацией, отклоненная кзади ладьевидная кость кажется удлиненной. Обратите также внимание на смещение головчатой и крючковидной костей относительно проксимального ряда костей запястья.
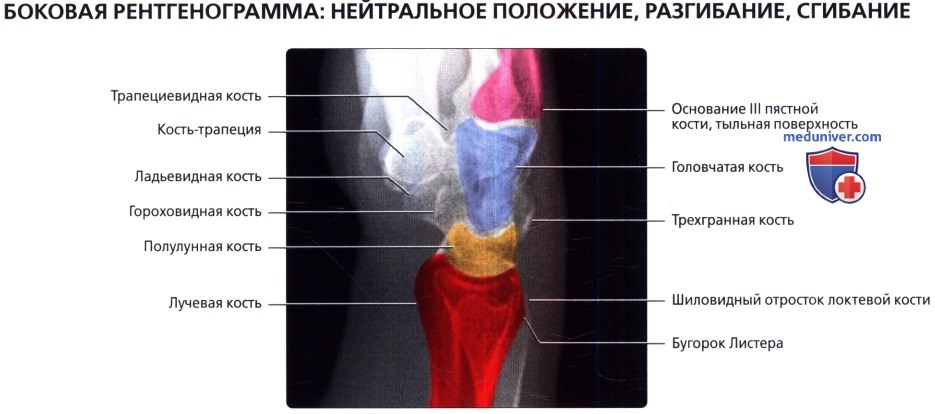
Рентгенограмма в боковой проекции выполнена в положении с нулевой ротацией; цветами выделены ключевые структуры для облегчения их идентификации. III пястная кость—пурпурным, головчатая—голубым, полулунная—желтым, лучевая —красным цветом. 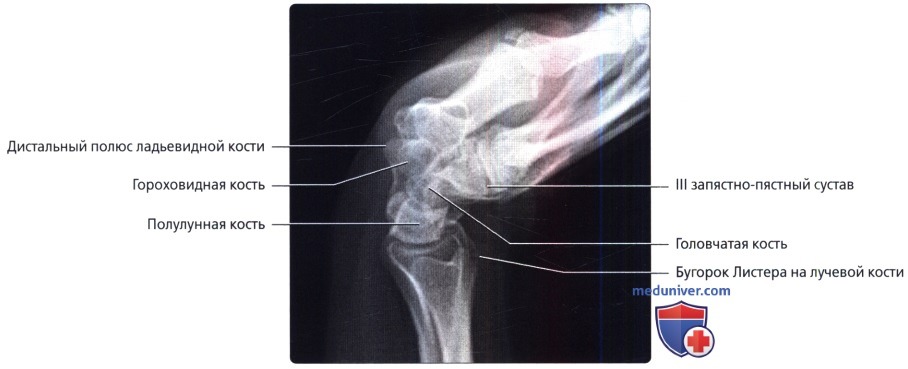
Боковой снимок в положении тыльного сгибания. Максимально разогнутое запястье в нейтральном латеральном положении на кассете. Центральный луч перпендикулярен кассете и сфокусирован на талии ладьевидной кости. 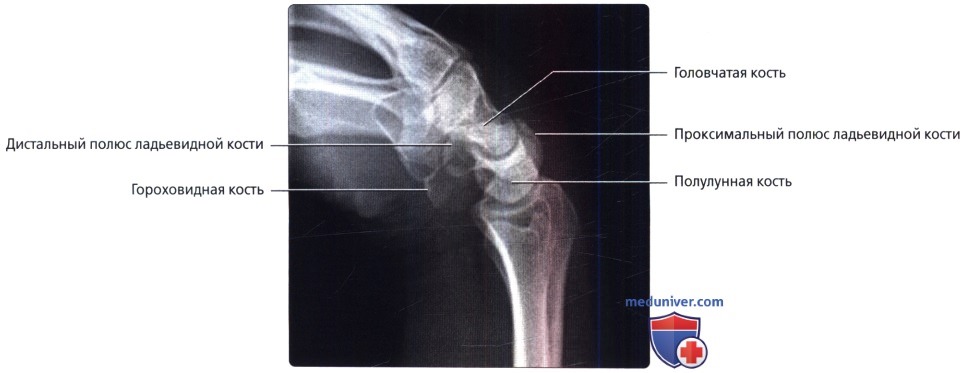
Боковой снимок в положении ладонного сгибания. Максимально согнутое запястье в нейтральном латеральном положении на кассете. Центральный луч перпендикулярен кассете и сфокусирован на талии ладьевидной кости. 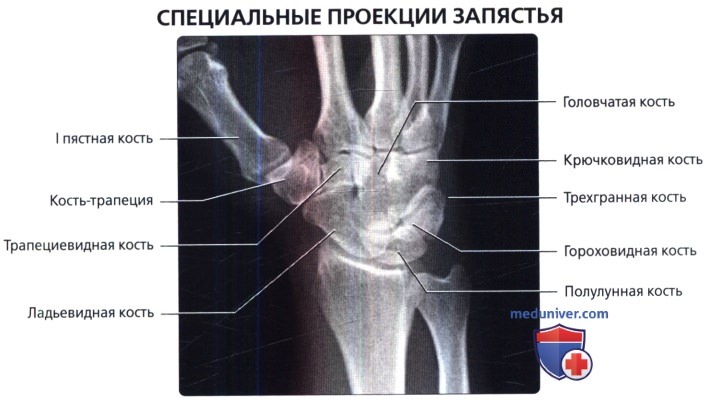
В косой ЗП проекции полупронации показана лучевая поверхность кисти без сгибания или разгибания с подъемом на 45° над кассетой. Луч проходит перпендикулярно кассете и фокусируется на головке головчатой кости. 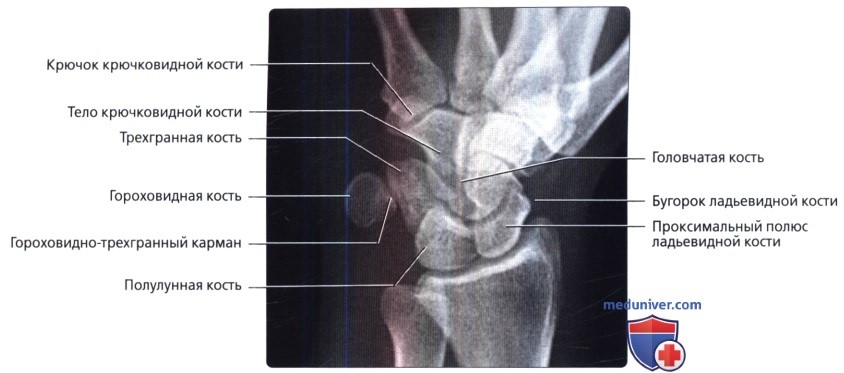
При косой проекции полу-супинации показана локтевая поверхность запястья с супинацией до 30-45° от нейтрального бокового положения. Центральный луч перпендикулярен кассете и сфокусирован на головке головчатой кости. Косая проекция в супинированном положении—лучший метод выявления переломов крючка крючковидной кости, гороховидной или трехгранной кости. 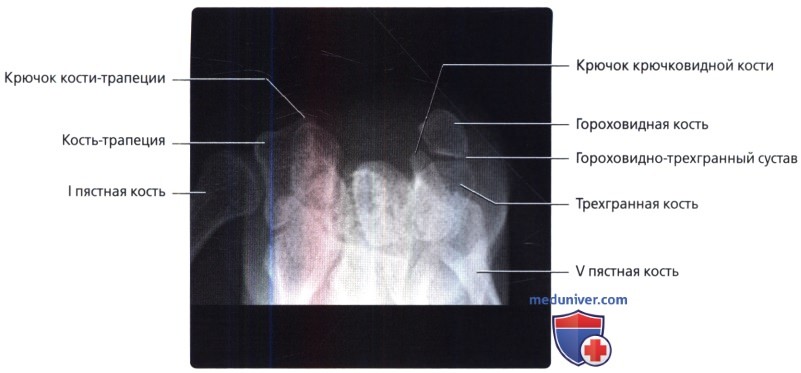
Проекция запястного канала. Гороховидная кость служит полезным ориентиром на этой проекции. Обратите внимание, что кость-трапеция имеет крючок, меньший, чем у крючковидной кости.
Редактор: Искандер Милевски. Дата публикации: 5.6.2019
а) Определения:
• Анатомическое положение кисти — положение супинации:
о Большой палец направлен в противоположную от тела сторону, ладонь смотрит вперед
• Лучевой: в сторону лучевой кости, синоним-латеральный
• Локтевой: в сторону локтевой кости, синоним-медиальный
б) Лучевая анатомия кисти:
1. Положение большого пальца:
• Большой палец отведен и ротирован относительно других пальцев
• Рентгенограмма кисти в передне-задней проекции — практически боковая рентгенограмма большого пальца
2. Пястные кости:
• Имеют основание, диафиз, шейку и головку
• Центр оссификации (эпифиз) находится в основании I пальца
• Центры оссификации II—V пальцев расположены в головках костей
• Суммарная ширина кортикального слоя диафиза должна быть равна ширине костномозговой полости тела пястной кости:
о Истончение коркового слоя наблюдается при хронической остеопении
• I пястная кость сочленяется с костью-трапецией
• II—V пястные кости сочленяются с трапециевидной, головчатой и крючковидной костями (IV и V) соответственно, а также друг с другом
• В поперечном срезе диафиз имеет практически треугольную форму с вершиной, обращенной кпереди:
о Три поверхности: тыльная, медиальная ладонная и латеральная ладонная
• На ладонной поверхности тело кости немного вогнутое (выпуклое в тыльном отделе) по всей длине от проксимального конца до дистального
3. Головки пястных костей:
• На ЗП снимках должны быть видны два отдельных контура кортикального слоя
• Задний кортикальный слой имеет вогнутую форму и тоньше, чем передний
• Передний кортикальный слой имеет выпуклую форму и заостряется у суставного края
• Эрозии, образующиеся в результате инфекционного/воспалитель-ного артрита, в первую очередь можно обнаружить на периферии переднего кортикального слоя
4. Фаланги:
• II—V пальцы имеют по три фаланги
• I палец имеет две фаланги
• Имеют основание, диафиз и головку
• Центр оссификации (эпифиз) расположен в основании фаланги
• Головка имеет два мыщелка, разделенных неглубокой бороздой
• Проксимальные суставные поверхности проксимальных фаланг равномерно вогнутые
• Проксимальные суставные поверхности средней и дистальной фаланг имеют двояковогнутую форму со срединным гребнем, проходящим спереди назад
• От диафиза к головке с медиальной и латеральной сторон проходят питательные борозды:
о Отличить от перелома можно по их гладкому краю и параллельным краям
5. Внешний вид ногтевых бугристостей:
• Размер может варьировать; края кортикального слоя всегда видны раздельно
6. Оценка ширины суставной полости:
• Межфаланговые суставы в норме узкие; косой ход рентгеновских лучей может имитировать расширение щели
• Измерение лучше проводить при боковой рентгенографии, чем при прямой
в) Вопросы лучевой анатомии кисти:
1. Особенности визуализации:
• Нормальный вид большого пальца:
о Небольшой латеральный подвывих в I запястно-пястном суставе считается вариантом нормы
о Небольшой передний подвывих в I пястно-фаланговом суставе считается вариантом нормы
• Нормальное трабекулярное строение:
о В нормальных фалангах трабекулы встречаются относительно редко
о Ищите встречающийся в норме перекрест первичных (вертикальных) и вторичных (горизонтальных) трабекул:
— Утрата вторичных трабекул — признак остеопении
о Концевые трабекулы в некоторых случаях могут быть ошибочно приняты за кальцификаты хондромы
• Локтевой вариант нельзя точно оценить по снимкам кисти:
о Требуется выполнение снимков с центрированием на запястье, отведением плеча до 90°, положением локтевого сустава и запястья на одном уровне с плечевым суставом
2. Оценка относительного расположения:
• Неправильная укладка пациента может имитировать неправильное расположение костей, будьте внимательны при постановке диагноза
3. Питательные борозды:
• Гладкие параллельные края помогают отличить их от перелома
г) Рентгенологические проекции кисти:
1. Серия снимков кисти:
• Правильная укладка имеет ключевое значение
• При стандартной серии снимков кисти используются ЗП, ЗП косая и боковая проекции
2. ЗП косая проекция:
• Вращение на 30-45°, большой палец поднят кверху, мизинец-напротив рентгенографической пластины
• Позволяет визуализировать голые участки головок пястных костей:
о Суставной край расположен интрасиновиально, но не покрыт суставным хрящом
о Участки раннего выявления ревматоидного артрита
3. Боковая проекция:
• Мизинец напротив рентгенографической пластины
• Пальцы расставлены: большой палец контактирует с указательным, остальные пальцы веерообразно расходятся кзади
• С целью правильной визуализации взаимного расположения костей важно избежать тыльного сгибания в запястье
• Лучший метод визуализации щели межфалангового сустава:
о Небольшое сгибание пальца на прямом или косом снимке может имитировать картину сужения суставной щели
• В этой проекции лучше всего визуализируются вывихи и подвывихи
4. ПЗ косая проекция:
• Ладонь обращена кверху, кисть ротирована на 30-45°
• Мизинец напротив рентгенографической пластины
• Используется в качестве дополнительной проекции для пястно-фаланговых суставов:
о Оценка выраженности ревматоидного артрита
• Также используется для обзорного исследования запястья:
о Косой ход луча позволяет выявить изменения, невидимые на других проекциях запястья.
Редактор: Искандер Милевски. Дата публикации: 7.6.2019
Медицинские науки и всё о здоровье
Добрый день, уважаемые читатели. На уроках анатомии в медицинских университетах иногда пропускают (или просто слегка упоминают) строение кисти. Также на некоторых кафедрах вообще отсутствуют качественные препараты кисти человека.
Разумеется, такое положение дел не может меня радовать — как вы знаете, я являюсь большим поклонником фундаментальной медицины. Именно поэтому я решил разобрать строение костей кисти наглядно и детально, чтобы ни у кого не возникало путаницы в этой непростой теме.
Кстати говоря, кисть является самой подвижной частью человеческого тела. Развитие и усложнение анатомии кисти сыграло не последнюю роль в становлении homo sapiens как самого развитого вида живых существ на планете. Людям доступны сложнейшие хирургические манипуляции, виртуозная игра на музыкальных инструментах и создание настоящих шедевров изобразительного искусства.
Давайте узнаем, из чего состоит этот удивительный инструмент — человеческая кисть — и разберём строение костей кисти.
Классификация отделов кисти
Кисть человека (manus) делится на три отдела:
Я решил немного раскрасить этот скучный рентгеновский снимок. Красным цветом я выделил запястье, голубым — пясть, а зелёным — кости пальцев (фаланги).
К костям запястья относят восемь маленьких плотных косточек, которые располагаются в два ряда — проксимальный и дистальный. Чтобы не запутаться в них, следует придерживаться принципам, которые я описывал в статье о том, как учить анатомию человека.
На этом рисунке я я выделил красным цветом проксимальный ряд костей запястья, а зелёным — дистальный.
А теперь давайте сориентируемся на настоящем рентгеновском снимке и попробуем на нём найти проксимальный и дистальный ряды костей запястья (цвета такие же):
Когда вам требуется найти какую-либо кость запястья, первым делом, вы должны отличать проксимальный и дистальный ряды. Давайте сориентируемся на анатомическом планшете, когда кисть руки нам показана условными пальцами вниз.
Первым делом найдём лучевую и локтевую кости. По лучевой кости мы находим сторону, где располагается большой палец, а по локтевой — сторону, где находится мизинец.:
После этого нам нужно отыскать на планшете кости запястья. Это очень легко сделать — восемь маленьких, плотных косточек сильно отличаются от всех остальных костей:
Далее следует разграничить дистальный и проксимальный ряды костей запястья. Этому мы уже научились в прошлом разделе, поэтому проксимальный ряд можно найти без труда (не забываем, что перед нами ладонь, которая расположена условными пальцами вниз):
И теперь, когда у нас расставлены все ориентиры, мы можем сразу же найти, например, ладьевидную кость (os scaphoideum). Помним, что она:
Внимательно рассматриваем все кости запястья и находим ладьевидную кость:
По такому же принципу находим полулунную кость (os lunatum). Чтобы увидеть её полулунную форму, мы должны рассмотреть её отдельно. Именно дистальный край полулунной кости создаёт характерную форму, действительно напоминающую половину луны:
Зная, что она вплотную примыкает к ладьевидной кости с медиальной стороны, мы сможем найти её и на планшете:
Двигаемся ещё более медиально (то есть в сторону мизинца) и встречаем трёхгранную косточку (os triquertum). К ней очень плотно примыкает гороховидная кость (os pisiforme). И здесь есть небольшая тонкость — отчётливо увидеть гороховидную кость вы можете лишь на ладонной поверхности кисти. Ладонная поверхность — это внутренняя поверхность, со стороны которой на пальцах нет ногтей.
А вот на тыльной поверхности кисти (которая с ногтями, внешняя) мы явно различаем очертания трёхгранной кости, при этом практически не видя гороховидную:
Давайте закрепим знания на настоящем рентгеновском снимке. Вы можете уже с первого взгляда увидеть границы запястья и оба ряда косточек. Я решил их даже не выделять.
А вот сами кости проксимального ряда запястья я решил выделить. Так, красным цветом обведены контуры ладьевидной кости, зелёным — полулунной, голубым — трёхгранной, а жёлтым — гороховидной костей.
Здесь нас ждёт прекрасный сюрприз от анатомов древности. Эти ребята совершили огромное количество научных открытий, которые изменили нашу жизнь, но они не смогли придумать хорошего названия для двух рядом расположенных костей. В итоге мы имеем кость-трапецию и трапецевидную кость (это разные кости, постарайтесь не путать их).
Чтобы отыскать эти косточки на анатомическом планшете и на снимке, вам следует повторить первые два шага из предыдущего раздела. Только вместо проксимального ряда мы должны найти дистальный ряд:
Далее у нас идёт самая крупная кость всего запястья вообще — головчатая кость (os capitatum). Обратите внимание на то, как удобно она сочленяется с полулунной костью из проксимального ряда.
Завершает ряд крючковидная кость (os hamarum) — самая медиальная. Уже по одному этому признаку её нельзя перепутать ни с какой другой костью. Находим дистальный ряд, в нём видим самую медиально расположенную кость (то есть самую близкую к мизинцу) — это и есть крючковидная кость. Второй признак — это внешний вид. Изогнутая форма с острым углом — ничего похожего во всей кисти вы не увидите. Вот и наша крючковидная кость:
После этого идём к латеральному краю и рассматриваем границу между трапецией и трапецевидной костями — она, кстати, бывает довольно трудно различима. Главное, не перепутайте, что сначала, то есть с края, идёт кость-трапеция, а потом, к центру от неё, располагается трапецевидная кость (голубой цвет).
Кости пясти выделены на этом снимке жёлтым цветом.
Итак, имеется пять костей пясти. Это длинные, трубчатые кости, они очень отличаются от коротких и плотных губчатых костей запястья. Кости пясти не имеют специальных названий, их просто нумеруют от первой до пятой в направлении от большого пальца к мизинцу. То есть пястная кость большого пальца — это первая пястная кость, а пястная кость мизинца — это пятая пястная кость.
В каждой пястной кости имеется тело (corpus ossis metacarpi) , головка (caput ossis metacarpi) и основание (basis ossis metacarpi). Основание пястной кости сочленяется с костями запястья, а головка — это поверхность для соединения с костями пальцев.
Давайте рассмотрим эти части на примере третьей пястной кости, которую мы видим (слева направо) со сторон ладонной, тыльной и локтевой поверхностей.
Красным цветов выделено основание, то есть место, где происходит соединение с запястьем. Желтым выделено тело — как и в большинстве длинных костей организма, оно располагается посередине. Зелёным я обвёл круглую головку — то есть место, которым кость пясти соединяется с проксимальной фалангой пальца.
Все кости пясти очень похожи по строению друг на друга, кроме одной. Наверное вы подумали сейчас про большой палец?
Нет, речь не о нём. Пястная кость большого пальца имеет минимальные отличия от остальных, она просто немного короче и плотнее. А вот пястная кость третьего пальца имеет на своём основании шиловидный отросток (processus styloideus), не зря мы его рассмотрели в качестве примера. На этом рисунке шиловидный отросток выделен отдельно:
На этом снимке проксимальные фаланги пальцев выделены красным, средние — зелёным (как видите, у большого пальца её нет), а дистальные — синим.
Каждая фаланга имеет основание (basis phalangis), тело (corpus phalangis) и головку (caput phalangis). На этом рисунке основания костей пальцев выделены красным, тела костей — желтым, а головки костей — зелёным.
Дистальная фаланга каждого пальца имеет бугристость дистальной фаланги. Это небольшая неровность, к которой прикрепляются сухожилия мышц.
Анатомия костей кисти не такая уж сложная, верно?
Лексический минимум
Как всегда, я публикую перечень всех латинских терминов, которые я использовал в этой статье. Это для тех читателей, кто продолжает учить латинский язык после базового набора слов из моих первых трёх уроков (первый, второй, третий).
- Manus;
- Сarpi;
- Metacarpi;
- Ossa digitorum;
- Os scaphoideum;
- Os lunatum;
- Os triquertum;
- Os pisiforme;
- Os trapezium;
- Os trapezoideum;
- Os capitatum;
- Os hamarum;
- Ossa metacarpi;
- Ossa digitorum.
Читайте также:


