Гонартроз с хондромаляцией лечение
Хондромаляция коленного сустава — распространенная болезнь опорно-двигательной системы. На нее приходится 10-19% случаев всех дегенеративно-дистрофических заболеваний коленного сустава. Патология чаще встречается у молодых людей.

При хондромаляции обычно страдает пателлофеморальное сочленение. Вначале у больного разрушается хрящ, покрывающий заднюю поверхность надколенника. В дальнейшем в патологический процесс распространяется на другие части коленного сустава, приводя к развитию остеоартроза.
Насколько эффективна консервативная терапия
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Заболевание чаще всего развивается у спортсменов и лиц, выполняющих тяжелую работу. Поэтому при хондромаляции нужно откорректировать режим тренировок и ограничить физические нагрузки. Но это далеко не всегда помогает победить болезнь.
Основным фактором, провоцирующим развитие хондромаляции, является нестабильность надколенника. Она приводит к его гипермобильности и травматизации суставных хрящей. Логично, что фиксация надколенника в нужном положении замедляет разрушение хрящевой ткани, помогая избежать развития артроза.
Мероприятия, помогающие стабилизировать надколенник:
- регулярное выполнение упражнений, укрепляющих четырехглавую и медиальную широкую мышцы бедра;
- тугое эластическое бинтование коленного сустава;
- фиксация надколенника с помощью бандажа или ортопедического аппарата.
Перечисленных мероприятий достаточно для облегчения болей в колене, которые появляются при хондромаляции. Однако они не помогают затормозить дегенеративные процессы, которые происходят в хрящах, и заболевание постепенно прогрессирует.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Таблица 1. Препараты для лечения хондромаляции коленного сустава.
Хирургические методы лечения
Оперативное вмешательство обычно требуется людям с хондромаляцией коленного сустава 2-3 степени. Его основная цель – стабилизация надколенника с фиксацией в биомеханически правильном положении.
Виды операций, которые выполняют при хондромаляции:
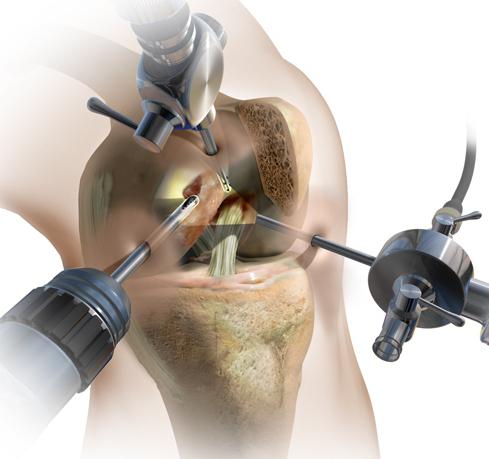
- лечебно-диагностическая артроскопия. Позволяет увидеть дегенеративные изменения хрящей и установить стадию болезни. В ходе манипуляции врачи могут удалять фрагменты разрушенной хрящевой ткани и промывать полость сустава. При необходимости хирурги мобилизируют наружный край надколенника, тем самым восстанавливая его подвижность и функции пателлофеморального сочленения;
![]()
- мобилизация надколенника путем миофасциотомии и артролиза. В ходе операции врачи вскрывают полость сустава и удаляют имеющиеся там фиброзные спайки. Вместе с этим хирурги рассекают часть мышц и сухожилий, мешающих физиологическим движениям надколенника. Все это помогает восстановить нормальную биомеханику коленного сустава;
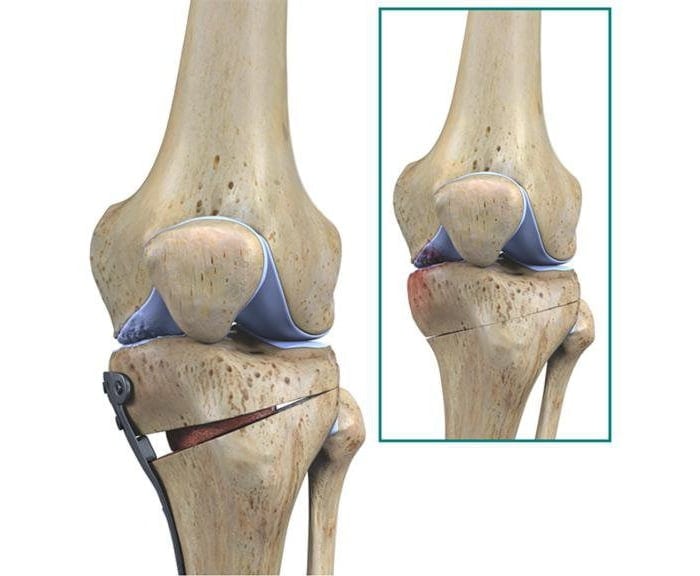
- корригирующие остеотомии. Используются при хондромаляции 2-3 степени и артрозе коленного сустава, которые сопровождаются нарушением оси нижней конечности. Суть остеотомий заключается в иссечении небольших фрагментов бедренной или большеберцовой костей. Это позволяет убрать контрактуры и восстановить подвижность колена. Остеотомию могут делать открытым или закрытым (артроскопическим) способом;
![]()
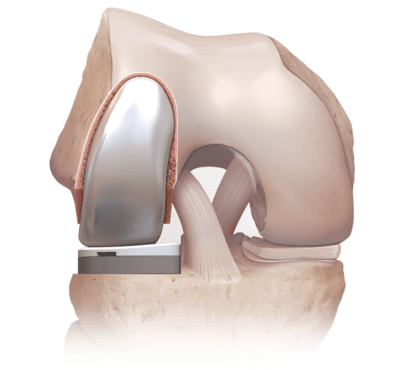
- частичное эндопротезирование. Выполняют, если развился массивный остеоартроз пателлофеморального сочленения. В ходе операции врачи заменяют разрушенную часть сустава искусственным протезом. Такое хирургическое вмешательство — более радикальное, но эффективное.
![]()
Артроскопическое лечение все чаще сочетают с внутрисуставным введением препаратов гиалуроновой кислоты. Подобная тактика нивелирует негативное влияние промывной жидкости на состояние хрящей. Гиалуроновая кислота восстанавливает нормальный состав и структуру синовиальной жидкости, препятствуя дегенерации хрящевой ткани.
Целесообразность промывания суставной полости в ходе артроскопии все еще вызывает споры среди врачей. А вот диагностическая ценность артроскопического исследования ни у кого не вызывает сомнений. Сегодня манипуляция — часть подготовки к хирургическому вмешательству.
Возможности восстановления хрящевой ткани
Поскольку при хондромаляции у человека страдают суставные хрящи, их восстановление является перспективным методом лечения болезни. С этой целью в медицине используют методики клеточной инженерии. Их суть заключается в культивации собственных хондроцитов человека с их дальнейшей имплантацией под надкостницу. Такое лечение показано молодым пациентам с небольшими (2-4 см 2 ) дефектами хрящевой выстилки сустава.
Ученые работают над созданием искусственных хрящей, которые можно было бы имплантировать пациентам путем артроскопии. Но существующие на данный момент методики несовершенны, из-за чего их пока что не внедряют в клиническую практику.
Для восстановления хрящевой ткани используют препараты из группы хондропротекторов. Эти лекарства действуют медленно и не всегда оправдывают ожидания пациентов.
Дегенеративные процессы внутренней, изнаночной хрящевой поверхности надколенников – это и есть хондромаляция колена. Одновременно происходит разрушение хрящевой ткани на участках бедренного сустава. Для предотвращения осложнений и самого заболевания рекомендуется своевременно лечить хрящевую ткань коленной чашечки. Процессы разрушения сегодня останавливают комплексной терапией.
Однако для того, чтобы врач мог назначить соответствующее лечение, ему требуется определиться с фазами развития заболевания, степенью тяжести дегенерации и общим самочувствием пациента. Хондромаляция надколенника делится на стадии, которые имеют собственное выражение симптомами и характерное болевое проявление.
Врачи борются за выздоровление пациента, начиная с первой стадии, когда еще можно устранить факторы, формирующие данную патологию. Но для того, чтобы узнать, на какой стадии находится заболевание, следует провести тщательный осмотр пациента, выслушать его жалобы, по ним вывести предварительный диагноз, и назначить полное, всё, что сегодня допускает медицина, обследование.
Что такое хондромаляции
Хондромаляция надколенника формируется из-за излишнего трения внутренней части коленной чашечки о кость бедра. Это бывает во всех движениях колена – простых, однотипных, сложных, повторяющихся.
После осмотра пациента проводится полная диагностика, и часто выявляется хондромаляция коленного сустава 1 степени. Степени хондромаляции проявляются своими симптомами, но только по одним жалобам пациента врач не может определить тяжесть заболевания. Важен опрос пациента, чтобы выявить факторы заболевания.
- перегрузка после спортивных тренировок;
- врожденная или приобретенная деформация ног, с увеличением осевого угла между большой берцовой и бедренной костями;
- врожденное или посттравматическое отличительное развитие надколенника, возможная деформация бедренной кости, которые при соприкосновении вызывают нестабильность движений;
- физиологическое ослабление растяжения мышц бедра.
Нарушение анатомического или физиологического характера приводят к началу заболевания. Однако на первой стадии болезнь проявляет себя не выраженными болями, легким похрустыванием в колене, что обычно списывают на ежедневную усталость, особенно люди, которые заняты тяжелым физическим трудом. Врачу помогает сбор анамнеза, проведение тестов на точное выполнение движений. Окончательный диагноз будет установлен только после проведения КТ или МРТ.
Диагностика
Общий план исследования включает:
- рентгеновские снимки в осевой проекции со сгибанием ног в коленях под углом 45°;
- исследование крови;
- КТ отображает состояние хрящей;
- МРТ на снимках показывает состояние всех тканей в мельчайших подробностях. На сегодняшний день это наиболее информативный метод исследования.
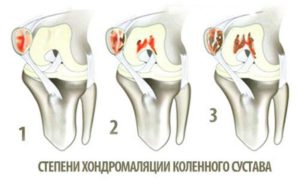
Врачи используют для диагностики систему Аутербриджа, который впервые выделил и обосновал 4 степени хондромаляции надколенника:
- 1-я – с мягкими уплотнениями, вздутием хрящевой ткани;
- 2-я – с формированием щели в хряще глубиной до 1 см;
- 3-я – с углублением и расширением трещины более 1 см в диаметре, когда уже оголяется кость;
- 4-я – со значительным оголением субхондральной кости.
Стадии хондромаляции
Выделяются 4 стадии развития хондромаляции:
На первом этапе врач пальпирует незначительное утолщение, небольшое вздутие, на которое сам пациент может не обратить внимание. Чаще всего это определяется на ежегодных профилактических осмотрах, предписанных предприятиям Приказом Минздрава России.
Симптомы, указывающие на повреждение 1-й степени:
- периодическая боль в колене после физической работы;
- возможен отек колена;
- слышен и неприятно ощущается хруст в движениях.
Врач назначает рентгенологическое исследование, где на снимках видно разрушение хрящевой и костной тканей, состояние мыщелка, надколенника, латеральной и медиальной костей. Чтобы увидеть более точную картину повреждения мягких тканей – мышечных, соединительных, синовиальной – назначается проведение МРТ.
Сведения подробной диагностики позволяет врачу установить диагноз: хондромаляция коленного сустава 1 степени. Это важно. Ведь пациент сам еще может не знать о начале заболевания, а уже требуется лечение, чтобы на ранних сроках остановить разрушение тканей, вернуть колену здоровье и полный объем движений без болей. Ведь лечение подбирается в зависимости от этапа болезни. На данном этапе пациент может ощущать незначительные, не интенсивные боли.
Болезненность может спадать в простых движениях, но усиливаться от повышенных нагрузок. Характерны метеозависимые боли. Возможна небольшая локальная отечность, не доставляющая беспокойства. В то же время стабильность колена и его функции полностью сохраняются. Предлагаемое лечение – внутрисуставными инъекциями промывать полость сустава лекарственными препаратами сильного действия.
Самым точным способом постановки диагноза является артроскопия, что представляет собой одновременную диагностику и один из видов лечения повреждённых участков хряща.
Чтобы установить хондромаляцию коленного сустава 2 степени, проводятся те же диагностические мероприятия. При незначительных разрушениях предлагается консервативная терапия. Прежде всего следует категорически отказаться от нагрузок на ноги. Рекомендуется ограничить движения суставного сочленения ортезами, фиксаторами. Однако, несмотря на болезненность, двигаться надо. Понемногу, снизив нагрузки, уменьшив объем тренировок, с помощью ортопедических приспособлений.
Движения будут по-прежнему вызывать боль. Надо использовать охлаждающие компрессы, массаж ноги. Снять боль после занятий ЛФК помогут нестероидные средства против воспалений. Обычно это Диклофенак и его производные. Они снимают боль и борются с воспалительными процессами. Наряду с медикаментами, по результатам диагностического обследования, рекомендуется резекция – хирургическая операция по иссечению разрушенной ткани хряща специальными инструментами. После резекции проводятся процедуры промывания сустава с гиалуронатом натрия.
Даже на 1-й и 2-й стадии болезни врачи надеются вылечить пациентов консервативными способами. Для этого главная цель – создать прямое анатомическое размещение составных колена с помощью ортопедических приспособлений. Их цель – уменьшить боль и воспаление, восстановить мышечную силу.
- временно исключить физическое напряжение;
- стабилизировать колено постоянным ношением наколенника;
- проходить физиотерапевтические процедуры;
- укреплять мышцы бедра массажем и ЛФК.
3-я степень заболевания характеризуется все большим поражением хрящевой ткани. Диагностика показывает трещины и углубления, разрывающие соединительные ткани. Образуются сильные повреждения хряща диаметром и глубиной более 12,5 мм. Хрящ деформируется до оголения кости. Проявляются симптомы воспаления: отечность, местная гиперемия и локальное повышение температуры, боли не только в движении, но и в покое. Невозможно даже потереть больное колено. Но этого делать и не надо.
Любые массажные движения в случае острого воспаления противопоказаны. Медикаментозное лечение, как и на первых стадиях, заключается в приеме противовоспалительных и обезболивающих препаратов. Они дают короткую стадию ремиссии, но и тогда пациенту двигаться трудно, ему требуется помощь трости. Долго находиться на ногах нельзя, надо возвращаться в постель, чтобы исключить вывих надколенника, который может вызвать любое неловкое движение.
На этом этапе процедура резекции уже не считается эффективной. Зачастую требуется пластика сустава, когда врач меняет патологически разрушенные ткани искусственными. На 3-й степени хондромаляции диагностируется сопутствующее поражение медиального бедренного мыщелка. Пациенту срочно требуется активное медикаментозное лечение.
4-я стадия развития дегенеративных процессов считается самой сложной и не поддающейся консервативным методам лечения. Хрящевая ткань разрушена практически полностью, местами оголена и истерта субхондральная кость.
На этой стадии врачи фиксируют или полную блокаду колена, с отсутствием движений, или, наоборот, разболтанность сустава, мешающая опереться на ногу. На этой стадии требуются радикальные меры лечения, а пациенту присваивается группа инвалидности.
Хондромаляция 3-4 стадии тяжело поддается медикаментозному лечению. Лекарствами можно только избавить от боли, продолжать настойчиво снимать воспалительные процессы. Эффективно только хирургическое лечение.
Что такое хондромаляция?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Разрушение хряща в коленном суставе называют хондромаляцией. Само сочленение при этом может оставаться неповрежденным. Иногда хондромаляция протекает параллельно с суставными заболеваниями — остеоартрозами и артритами. Заболевание это известно с начала XX века.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Для того чтобы оценить, насколько тяжело повреждается хрящ при этом заболевании, травматологами было разработано более пяти классификаций. Наиболее удобной оказалась классификация по степени разрушения хряща. Она чаще всего используется в практической медицине. В повреждении хряща были выделены 4 степени:
- Первая степень — хрящ начинает размягчаться и отекать.
- Вторая степень — он делится на части, растрескивается, хрящевая поверхность расслаивается на отдельные волокна. При второй степени повреждается лишь небольшой участок хряща, диаметром не более 12,5 мм.
- Третья степень повреждения представляет собой дальнейшее разрушение хряща. Он растрескивается, делится на волокна в нескольких слоях. Диаметр площади повреждения более 12,5 мм.
- Четвертая степень — разрушение достигает кости, возникает значительный дефект хряща.
Хондромаляция коленного сочленения может проявлять себя по-разному. Чаще всего отмечаются такие симптомы:
- Боль. Она может быть ноющей или острой, похожей на спазм. Иногда сустав болит только спереди, если затронут надколенник, а иногда весь — независимо от места повреждения.
- Ощущение хруста в колене. Особенно часто оно появляется при подъеме или спуске по лестнице.
- Блокады сустава. Заклинивание сочленения не совсем характерно для хондромаляции, но иногда происходит. Такие блокады называют мягкими из-за стертых симптомов.
- Умеренное ограничение движений. Чаще движения в коленных суставах сохраняются в полном объеме, но при третьей — четвёртой степени могут несколько ограничиваться.
- Отек, припухлость колена. Может появляться при развитии воспаления.
- Неустойчивость в сочленении. Иногда это ощущение описывают как соскальзывание. Встречается в 30% случаев.
Степени гонартроза
Есть несколько подходов к классификации степеней артроза, одни источники выделяют 3 степени этого заболевания, другие – 4:
- 1 степень – это начальная стадия болезни, при которой дегенеративно-дистрофические изменения хрящевой ткани только начинаются, а возможная деформация колена связана с припухлостью, отечностью мягких тканей;
- при артрозе 2 степени коленного сустава разрушение, истончение хряща прогрессирует, чаще воспаляется синовиальная оболочка, что проявляется выраженной отечностью;
- гонартроз 3 степени характеризуется деформацией костей суставного сочленения, на краях суставных площадок появляются наросты в форме шипов – остеофиты. Деформация костей приводит к искривлению оси конечностей;
- иногда выделяют 4 степень. Это стадия¸ при которой хрящ разрушен полностью, а кости коленного сустава срастаются между собой, формируется анкилоз, то есть полная неподвижность сустава.
Лечащие врачи-ревматологи при постановке диагноза опираются на рентгенологическую классификацию артрозов, последняя версия которой разработана в 1982 г. Leuquesne. В рамках этой классификации выделяется 4 стадии заболевания, не считая нулевой, при которой рентгенологические изменения отсутствуют. Для медико-социальной экспертизы (МСЭ) применяется другая классификация, по Косинской. Она тоже основана на данных рентгенологического обследования, также учитываются клинические симптомы, но выделяются всего 3 стадии.
Если на снимке видно умеренное сужение зазора между костями сустава, причем неравномерное, и остеофиты, которые только начали формироваться, диагностируется деформирующий артроз 1 степени. Ограничение подвижности слабо выражено.
При артрозе коленного сустава 2 степени изменения более выраженные:
- суставная щель сужается по сравнению с нормальными показателями в 2-3 раза;
- остеофиты крупные, локализуются по периферии суставной площадки;
- в эпифизе субхондральной кости (отдел кости, непосредственно соприкасающийся с хрящом) видно уплотнение костной ткани (остеосклероз), местами образуются полости-кисты.
Из клинических симптомов для этой стадии характерны ограничения движений в некоторых направлениях, сопровождающий их хруст. Появляются первые признаки мышечной атрофии.
Деформирующий остеоартроз (ДОА) 3 степени коленного сустава проявляется выраженным ограничением подвижности, больной способен совершать только качательные движения, нога в суставе отклоняется от исходного положения максимум на 5-7°. Рентгенологические признаки:
- костные поверхности уплотнены, видна масштабная деформация сустава;
- крупные остеофиты образуются по всей суставной площадке;
- суставный зазор полностью закрыт;
- в суставе появляются полости – субхондральные кисты;
- в синовиальной полости возможно присутствие осколков разрушенного хряща.
Состояние, когда невозможны даже качательные движения, а кости срослись, по Косинской классифицируется как анкилоз.
Результаты рентгенологического обследования – основной критерий МСЭ. Но при ее проведении учитывают также результаты функциональной диагностики, которая оценивает степень ограничения движений (контрактуры), выраженность нарушений статодинамической функции (СДФ). СДФ – это способность сохранять опору и двигаться, обеспеченная компенсаторными процессами.
При выполнении пациентом ряда функциональных проб осуществляются замеры амплитуды движений в суставе, и оценивается отклонение от нормы (функционально выгодного положения). Выделяют 4 степени контрактуры коленных суставов.
- Амплитуда составляет не менее 50% от нормы.
- Амплитуда сокращена до 25-40%.
- Амплитуда не превышает 15% или движения невозможны (анкилоз).
- Сустав обездвижен, зафиксирован в функционально неудобном положении, конечность в результате укорачивается.
Для оценки СДФ принимают во внимание результаты функциональной и рентгенологической диагностики. Также оцениваются:
- интенсивность и продолжительность болей;
- темп ходьбы и продолжительность дистанции, которую человек способен преодолеть за один прием, способность передвигаться без вспомогательных приспособлений;
- изменение размеров больной ноги в сравнении со здоровой.
Выделяют такие степени выраженности нарушений СДФ:
- незначительные – нормальная компенсация, сокращение амплитуды не превышает 10%, ноющие боли возникают после нагрузки и проходят после отдыха;
- умеренные в начальной стадии – относительная компенсация, контрактура умеренная. Нагрузка помимо боли вызывает хромоту, но боль проходит после продолжительного отдыха. Опорная конечность укорачивается максимум на 4 см, на 40% снижена мышечная сила, уменьшается обхват бедра на больной ноге (2 см);
- умеренные в поздней стадии – субкомпенсация (недостаточность компенсации), выраженная контрактура. Боли постоянные, уменьшение мышечной силы достигает 40-70%, прогрессирует гипотрофия и укорочение больной конечности в сравнении со здоровой (укорачивание на 4-6 см, уменьшение обхвата бедра на 3-5 см, обхвата голени на 1-2 см);
- выраженные – стадия декомпенсации, сильно выраженная контрактура, хромота. Гипотрофия бедра превышает 6 см, голени – 3 см, укорочение – 7 см, мышечная сила снижена более чем на 70%;
- значительно-выраженные – человек может передвигаться лишь на небольшие расстояния с помощью других людей или с использованием костылей, ходунков.
Причины гонартроза
Выявить точную причину гонартроза в каждом случае сложно, нет четкой и единственной причины для его развития.
В основном в развитии гонартроза играет роль сразу несколько взаимно отягощающих факторов. Прежде всего, на первое место выходят травмы сустава и прилежащих к нему костей – переломы голени с вовлечением сустава, травмы менисков, разрывы связок на колене. Однако поражение сустава возникает не сразу, а спустя несколько лет после травмы, так часто бывает у профессиональных спортсменов.
Вторым не менее важным фактором является повышенная нагрузка на область колен после 40 лет, особенно если до этого не было регулярных тренировок, и суставы не готовы к повышенному напряжению — опасны приседания, бег и поднятие тяжестей из положения стоя.
Не менее важным для коленных суставов является и постоянная нагрузка в виде лишнего веса, так как основная работа по удержанию тела ложится на нижние конечности и особенно на колени. Это приводит к постоянным микроскопическим травмам, надрывам связок или более серьезным повреждениям и воспалению сустава.
- варикозное расширение вен на ногах, что мешает нормальному питанию сустава,
- артриты ревматоидного, реактивного, псориазного или подагрического происхождения.
- генетическая предрасположенность к разболтанности суставов (как при синдроме Марфана),
- проблемы обмена веществ, нарушение иннервации суставов.
Обычно первые признаки болезни возникают после 40 лет, чаще страдают женщины, но травматические гонартрозы могут возникать и у молодых людей, активно занимающихся спортом – футболистов, бегунов, прыгунов.
Гонартроз — типичное дистрофическое заболевание, возникающее при проблемах кровообращения и при нехватке питания и кислорода в области суставов. Однако могут встречаться вторичные поражения связок с отложением в них кальциевых солей и нарушением их эластичности.
Что такое хондромаляции
Хондромаляция надколенника формируется из-за излишнего трения внутренней части коленной чашечки о кость бедра. Это бывает во всех движениях колена – простых, однотипных, сложных, повторяющихся.
После осмотра пациента проводится полная диагностика, и часто выявляется хондромаляция коленного сустава 1 степени. Степени хондромаляции проявляются своими симптомами, но только по одним жалобам пациента врач не может определить тяжесть заболевания. Важен опрос пациента, чтобы выявить факторы заболевания.
- перегрузка после спортивных тренировок;
- врожденная или приобретенная деформация ног, с увеличением осевого угла между большой берцовой и бедренной костями;
- врожденное или посттравматическое отличительное развитие надколенника, возможная деформация бедренной кости, которые при соприкосновении вызывают нестабильность движений;
- физиологическое ослабление растяжения мышц бедра.
Нарушение анатомического или физиологического характера приводят к началу заболевания. Однако на первой стадии болезнь проявляет себя не выраженными болями, легким похрустыванием в колене, что обычно списывают на ежедневную усталость, особенно люди, которые заняты тяжелым физическим трудом. Врачу помогает сбор анамнеза, проведение тестов на точное выполнение движений. Окончательный диагноз будет установлен только после проведения КТ или МРТ.
Симптомы и степени развития гонартроза
Гонартроз 1 степени появляется после длительных физических нагрузок на коленный сустав. Обнаружив небольшую опухлость и/или отёчность, в скором времени исчезающую, человек не придаёт этому большого значения. В случае повторного образования покраснения и припухлости гонартроз коленного сустава 1 степени лечением народными средствами легко устраняется. Однако частые опухолевидные образования, оставленные без внимания и адекватного терапевтического лечения, провоцируют дальнейшие осложнения.
Гонартроз 2 степени – это следующая фаза развития клинических событий, которая выражается в усилении боли при каждой физической или механической нагрузке. Совершая сгибание и/или разгибание коленного сустава, человек ощущает лёгкий щелчок или хруст в колене, отёчность не исчезает, а коленные контуры приобретают деформационное состояние. Особенно неприятные ощущения возникают после пробуждения, когда сочленение отзывается скованностью и ограничивает свободу движений. В ночное время болевую симптоматику возбуждают икроножные мышцы ног. Лишь сильнодействующие лекарственные комбинации, назначенные врачом, помогают излечить гонартроз коленного сустава 2 степени. Лечение народными средствами – это вспомогательная терапия.
Если не осуществлять терапевтической поддержки гонартрозу на начальных стадиях заболевания, то усиление боли прогрессирует, сочленение заметно деформируется, а его подвижность заметно ограничена либо полностью заблокирована. При диагнозе гонартроз 3 степени появляется хромота или полное отсутствие возможности ступать ногой. В этом случае лечение гонартроза коленных суставов народными средствами или лекарственной терапией бесполезно, так как требуется срочное оперативное вмешательство.
Гонартроз коленного сустава – заболевание, симптомы и лечение которого характерны для людей старше 50 лет, чаще женщин, с повышенной массой тела и варикозным расширением вен.
Люди пожилого возраста нередко жалуются на дискомфорт в области колена, постоянную изматывающую боль. Причиной недуга считают отложение солей в суставах. Этот термин возник еще в советское время, но официальной медицине такое понятие неизвестно. Накопление в суставных структурах солей мочевой кислоты самостоятельного клинического значения не имеет.
Что это такое — гонартроз?
Второе название гонартроза – артроз коленного сустава. Это самый крупный и сложный сустав, характеризующийся высокой степени подвижностью, наиболее важный в скелете человека. Соединяет бедренную с большеберцовой костью, спереди располагается надколенник. Стабильное относительно друг друга положение костей обеспечивают связки. Внутри контактирующие поверхности покрыты плотным, гладким, упругим гиалиновым хрящом, обладающим идеальной скользкостью. Его толщина доходит до 6 мм. Это высокопрочная, устойчивая против сжатия и растяжения гелеобразная субстанция.
Функциональное назначение гиалинового хряща:
-
распределять давление прилегающих друг к другу поверхностей, нагрузку; обеспечивать точное совпадение соприкасающихся хрящевых поверхностей; выравнивать несоответствие; амортизировать толчки; уменьшать трение сочленений.
В действительности заболевание вызвано деградацией хряща, последующей деформацией костной ткани. Вследствие различных причин (механических и биологических), физико-химические свойства хряща меняются – он размягчается, покрывается неровностями, язвами, разделяется на отдельные волокна, истирается, становится неспособным выполнять свои функции, снижать силу трения при ходьбе. Процесс прогрессирует до полной гибели хрящевого покрытия костей, деформации сустава, искривления конечности. При этом гонартроз проявляется сильнейшими болями и ограничением двигательной активности. Патология невоспалительной природы, но регулярное трение костей способно спровоцировать процесс воспаления.
Причины гонартроза
Толчком к запуску патологического процесса могут послужить многие факторы, гонартроз – заболевание полиэтиологическое. Чаще всего болезнь вызывает целый комплекс причин. По механизму развития выделяют 2 вида гонартроза:
-
Первичный – точная причина возникновения не установлена, обычно он развивается у вполне здорового человека. Чаще всего связывают с возрастными изменениями, нарушением метаболизма, в этих случаях болевые симптомы наблюдаются со стороны обоих коленей, способны последовательно захватывать и другие суставы. Активная физическая нагрузка, занятие спортом – предрасполагающие факторы для одностороннего гонартроза колена. Вторичный – не связан с возрастом, сам по себе не возникает, обусловлен явными причинами, обычно является следствием других заболеваний. Двухсторонним не бывает, всегда затрагивает лишь один коленный сустав.
Источник вторичного заболевания колена может быть:
-
механическим – когда разные участки хряща подвергаются ежедневным травматическим инсультам или как результат одномоментной сильной травмы. Это чрезмерные перегрузки колена, плохо залеченные травмы, ушибы, переломы конечности, неудачное хирургическое вмешательство; биохимическим – проблемы с всасыванием и перераспределением фосфора и кальция, эндокринные сбои, нарушение обменных процессов, приводящее к недостаточной выработке хрящевой тканью суставов основных строительных компонентов хряща – глюкозамина и хондроитинсульфата, потере синовиальной жидкостью смазочных функций; молекулярными – врожденные аномалии строения, дисплазия, мутация генов, ответственных за синтез коллагена, наследственная слабость связочно-мышечного аппарата; морфологическими – новообразование, грыжа в области колена, перенесенные воспалительные процессы, гемофилия, инфекционные или системные патологии – суставные и сосудистые, ухудшающие кровоснабжение.
В группу риска – наиболее уязвимые к формированию артроза коленного сустава, входят также следующие категории людей:
-
лица, достигшие преклонного возраста; женщины с гормональными расстройствами – изменением гормонального фона при наступлении периода менопаузы, патологией эндокринной системы; больные, принимающие стероидные средства, с дефицитом микроэлементов в организме; оставившие без внимания и должного лечения легкую травму колена; пациенты с варикозной болезнью вен нижних конечностей; спортсмены, профессиональные танцоры, те, чья деятельность связана с систематическим поднятием тяжестей, выполнением резких движений в колене; люди, страдающие ожирением, плоскостопием, искривлением позвоночника, деформацией стоп, ведущие малоподвижный образ жизни, подвергающиеся переохлаждению.
В более молодом возрасте артроз коленного сустава развивается после травм, перенесенных артритов, кровоизлияния в полость сустава, постоянной избыточной нефизиологической нагрузки (у спортсменов, профессиональных артистов балета).
Симптомы гонартроза
Сама болезнь угрозы не представляет и на ранних стадиях поддается корректировке, но опасность гонартроза в том, что на начальных этапах он протекает бессимптомно. Выявить его непросто, к врачу часто обращаются уже с запущенной патологией.
Чтобы не допускать значительного разрушения хряща, следует насторожиться при появлении следующих симптомов:
Так проявляется начальная стадия, если процесс не остановить, то гонартроз будет прогрессировать и перейдет в хронический. Добавятся новые, более явные симптомы:
-
сохраняющаяся и неутихающая в течение длительного отдыха боль; непроизвольное, рефлекторное сокращение мышц, спазмирование; тугоподвижность (контрактура колена) – уменьшается размах и объем движения; постоянная припухлость сустава; заметные глазу внешние изменения колена – увеличение размера, деформирование, появление наростов, шишек; неспособность полностью согнуть ногу, хромота, утрата полноценной двигательной функции.
Со временем боли возникают уже при небольшой нагрузке, проходят после долгого отдыха, но малейшая ходьба или поднятие тяжестей моментально снова вызывают болевые ощущения. Человек с трудом передвигается, появляется хромота, возникает частичная контрактура мышц, окружающих сустав и объем движений ограничивается.
Контуры сустава на вид более грубые, при ощупывании на внутренней поверхности явная болезненность, при попытке подвигать надколенник чувствуется хруст. Такой же звук сопровождает все попытки движения.
В третьей стадии гонартроза коленного сустава боли беспокоят даже в покое, трудно найти удобное положение в постели, пациент реагирует на изменение погоды. Объем движений в суставе не более (а иногда и менее) 90 градусов. Такие люди ходят как будто вперевалку, ноги искривляются буквой О или Х. В тяжелых случаях трудно передвигаться без посторонней помощи.
Чем вызвано обострение гонартроза
Если вовремя не приступить к лечению или принимать недостаточно эффективные меры, то деструктивный процесс усиливается.
Развитие гонартроза вызвано действием многих факторов, результатом которых является:
-
ухудшение кровоснабжения; нарушение синтеза хрящевых клеток; потеря прочности, эластичности, изменение физико-химических свойств, истончение хрящевого покрытия, стирание его поверхностных слоев; рассасывание хрящевых пластинок; изменение структуры внеклеточного и костного матрикса; стирание и отшлифовка костных поверхностей в отсутствии хряща, утолщение костного слоя, приобретение вида слоновой кости; обильное разрастание костной ткани, дегенеративные изменения коленного сустава.
Степени заболевания
Гонартроз характеризуется медленным, но неуклонным развитием, нарастающими симптомами. Исходя из клинических признаков, выделяют несколько степеней (стадий) заболевания:
- Начальная степень – заметного ограничения подвижности не наблюдается, боли кратковременные, быстро проходящие, тонус мышц несколько снижен. Истончение хряща в виде неравномерного сужения суставной щели едва заметно на рентген снимке.
- Вторая – болевые ощущения возникают не только после значительной нагрузки, но и во время подъема и спуска по лестнице, колени чаще отекают, хрустят при движениях. К утру состояние улучшается. Скованность в суставе, образующаяся в период ночного отдыха, мешает нормальному движению, конечность нуждается в легкой разминке. Мышцы ослабевают, перестают выполнять свои функции.
- Третья степень – симптомы выражены максимально, сильная боль ощущается даже в покое, могут образовываться устойчивые отеки, локально повышаться температура, развивается гипотрофия мышц. Подвижность резко ограничивается, согнуть и разогнуть ногу становится невозможно, колено заклинивает, движение сопровождается острыми приступами боли, вплоть до невозможности двигаться и самостоятельно себя обслуживать.
Особенности диагностики
В случае гонартроза ранняя диагностика имеет особое значение, т.к. позволяет вовремя начать лечение и остановить прогрессирующий процесс разрушения хрящевой прослойки. Выявив какой-либо признак и заподозрив начало заболевания важно незамедлительно обратиться к терапевту. Он проведет визуальный осмотр, опросит, выслушает жалобы, динамику болевых симптомов, при подтверждении опасения выдаст направление на посещение специализированного врача – артролога, специалиста хирургического профиля, или ортопеда, занимающегося проблемами опорно-двигательного аппарата.
Врач узкой специальности использует свои методы диагностики, позволяющие подтвердить диагноз, установить степень гонартроза, назначить адекватное лечение. В их арсенале следующие способы исследования:
-
Визуальное определение – ощупывание, выявление деформации, изменение формы колена, угловые и линейные замеры костей, оценка степени подвижности соединения. Рентгенография – трехпроекционное исследование внутренней структуры сустава путем просвечивания и проецирование изображения на пленку. Выявляет деструкцию хряща, солевые отложения, повреждение костной структуры, разрастание костей. На первой стадии метод малоэффективен. На второй, снимок демонстрирует значительное, в 2-3 раза превышающее норму, сужение просвета сочленений, уплотнение костной ткани, патологические наросты на ее поверхности. Для 3 стадии характерны: полное отсутствие на рентгенограмме полосы просветления между окончаниями костей, деформация суставной поверхности, уплотнение, обширные новообразования, возникающие в результате разрастания костной ткани, плавающие в суставной полости осколки. Если же щель, напротив, расширена, значит, в полости сустава скапливается жидкость. Костные краевые разрастания (остеофиты) обычно бывают хорошо заметны на снимке. Ультразвуковое исследование – обнаруживает минимальные изменения, показано для диагностики ранних стадий гонартроза. Определяет толщину гиалинового слоя, однородность слоя, величину выпячивания мениска, размеры наростов. Начальный, не выявляемый рентгеном этап заболевания характеризуется толщиной слоя в 2 мм и более на фоне отсутствия нарушений в других суставах, утолщенной до 3-4 мм синовией, слегка заостренными краями костей. КТ, МРТ – прогрессивные, но дорогостоящие методы, посегментно, послойно исследуют и визуализируют все твердые структуры коленного сустава, МРТ дополнительно и мягкие ткани. Обнаружат даже зачатки патологического процесса, изменение цвета, гладкости хряща, появление шероховатости, начало истирания. Этот диагностический метод назначается при сомнении в диагнозе и для обнаружения гонартроза на ранней стадии. Артроскопия – хирургическая процедура, щадящая, не требует длительной реабилитации. Проводится с помощью специального оптического прибора, через разрез вводимого во внутрисуставное пространство, все детально осматривающего. Прибор способ осуществлять хирургические манипуляции, проводить прицельную биопсию для уточненных лабораторных исследований. Результаты, полученные этим методом, рассматриваются в совокупности с другими. Лабораторное исследование – к общему анализу и биохимии крови прибегают редко, т.к. при диагностировании гонартроза любой стадии они малоинформативны, показаны для выявления и оценки воспалительного процесса, исключения ревматизма.
Методики лечения
Лечение гонартроза всегда комплексное, сочетающее разные подходы, действующее одновременно в нескольких направлениях. Зависит от степени патологии, подбирается исключительно врачом после тщательной диагностики. Его главное назначение – приостановить разрушительный процесс, устранить болевой синдром, воспаление, способствовать регенерации тканей.
Лечение всегда длительное, проводится амбулаторно, при хирургическом вмешательстве – в стационаре. Включает следующие подходы:
-
медикаментозная терапия – предназначена преимущественно для устранения суставных болей и симптомов воспаления. Показаны противовоспалительные нестероидные препараты, при острых болях – стероидные. Для суставов – хондропротекторы, инъекции гиалуроновой кислоты; хирургическое лечение – практикуется на поздних стадиях, это эндопротезирование – замена сустава на искусственный протез проводится в отсутствии выбора, чтобы вернуть пациенту возможность передвигаться, допустимо при гонартрозе возникшем вследствие травмы; ортопедические наколенники, ортезы, трости – снимают часть нагрузки, согревают сустав; физиотерапевтические методы, санаторно-курортное лечение – назначается вне периода обострения, положительно воздействуют на организм лечебные грязи, холод ( криотерапия ), сауны, лечение лазером, электрофорез , массажи, прогулки на свежем воздухе.
Лечение народными средствами
Выбирая народные методы лечения необходимо учитывать, что самодельные средства могут помочь лишь при начальной степени гонартроза, все они требуют предварительного согласования с лечащим врачом. Их допустимо использовать в комплексном лечении, как вспомогательный компонент, устраняющий выраженный дискомфорт, улучшающий кровоснабжение, состояние хрящевой ткани. Если народное лекарство не помогает снять болевой синдром, остановить воспалительный процесс, то его следует признать неэффективным и отменить дальнейшее использование в период обострения болезненных симптомов.
Наиболее популярные рецепты:
-
просушенные и сложенные в емкость бархатистой стороной вниз листья лопуха залить кипятком, затем приложить их к смазанному растительным маслом больному колену, обмотать полиэтиленом и согревающей повязкой; перетертые в кашицу листья подорожника, мяты , крапивы смешать с медом, дать 2 ч настояться. Использовать перед сном, нанеся большой количество смеси на колено и обмотав сверху большим капустным листом. Применять ежедневно в течение месяца; в уваренный на водяной бане до полного растворения желатин добавить несколько капель алоэ, остудить 2-3 минуты, нанести на марлевую повязку и покрыть ею проблемное место. Носить аппликацию в течение часа, по несколько раз в день; настой из отваренных вместе с копытцами говяжьих ног выпивать перед приемом пищи по половине стакана; разведенную водой до сметанообразной консистенции голубую или красную глину нанести на кусок полотна 20 мм слоем, приложить компресс к колену, забинтовать, укрыть теплой повязкой. Выдерживать не менее 2 ч не резе 2-х раз в день.
Питание, физическая активность
Диета призвана обеспечить организму поставку важных для хряща питательных веществ и скорректировать вес тела при его излишке, чтобы уменьшить нагрузку на колени. Питание должно быть полноценным и сбалансированным, желательно тушеные или паровые.
Рекомендуется богатый коллагеном нежирный холодец или студень, включать в рацион больше:
-
белковых продуктов – мясо нежирных сортов, морепродукты, горох, фасоль, чечевицу, сыры и прочую молочную продукцию; растительных жиров; витаминосодержащих продуктов – орехи, бобы, яйца, овощи, фрукты, печеный картофель.
Одним из дополнительных, но важных методов лечения – физические упражнения. Их подбирает индивидуально медицинский работник, исходя из возраста, веса, сохранившихся активных движений. Цель лечебной гимнастики – разработать колено, увеличить подвижность сустава, восстановить его функции, сохранить физиологический мышечный тонус, усилить кровообращение, трофику. Занятия должны быть систематические, для начала непродолжительные, 10-ти минутные, с допустимой осевой, постепенно увеличивающейся нагрузкой. Довести до получасовых сеансов.
Каждое упражнение повторяется 5 раз – в первую тренировку, в дальнейшем – 8-10 раз. Самые простые, доступные всем в домашних условиях, но очень эффективные упражнения:
-
в расслабленном лежащем положении плавно и осторожно поднять вытянутую ногу на высоту 20 см от пола, удерживать как можно дольше, медленно вернуть на место; из того же положения в повторяющемся режиме поднимать распрямленную ногу и тут же опускать; лежа на правом боку отвести левую ногу немного вверх, согнуть в колене, выпрямить, потянуться пяткой и опустить, затем сменить ногу.
Тренажеры при гонартрозе
С целью профилактики раннего гонартроза, разработки пораженного колена, укрепления мышечного аппарата часто используют различные тренажеры. Наиболее распространенные:
-
Степпер – платформа с педалями разной конструкции, самый простой спортивный тренажер для проработки мышц ног, не оказывает давления на коленный сустав. Можно располагаться в положении сидя или лежа. Подходит для занятий низкой интенсивности. Эллиптический тренажер – гибрид беговой дорожки и степпера, имитирующего подъем по лестнице. Устройство позволяет шагать вперед и назад, описывая эллиптическую траекторию при движении, имитировать езду на велосипеде, скольжение на лыжах. Велотренажер – имитатор велосипеда, тренирует сгибательно-разгибательные движения. Может быть вертикальным или для занятий лежа, без седла и руля, магнитным, электромагнитным, с педалями, крутящимися назад, колодочным захватом диска. Для безопасности суставов важно выбирать модели, обеспечивающие равномерность нагрузки.
Инвалидность
1 и 2 степени болезни двигательная активность сохраняется, качество жизни значительно не ухудшается, инвалидность не назначают. Сам по себе диагноз основанием к назначению инвалидности не является. Ее получает пациент, чья деятельность ограничена физическими отклонениями в результате частичного или полного разрушения коленного сустава. Такое состояние наблюдается при последней стадии гонартроза, в этом случае врач выдает обходной лист, больной обходит указанных специалистов, документ подается на рассмотрение и специальная экспертная комиссия выносит решение о назначении 3 или 2 группы инвалидности. Единственное средство сохранить активную жизнь – ранняя диагностика гонартроза, грамотно назначенное лечение, соблюдение всех врачебных предписаний.
Обязательно обратитесь к врачу – ревматологу, если вы заметили боль в суставах при ходьбе, хруст в суставе.
Читайте также: