Грибковая инфекция в трахее
По статистике на грибковый трахеит приходится не более 5% всех выявленных случаев заболевания. Несмотря на редкость, трахеомикоз является серьезной проблемой, требующей качественного лечения. Он развивается при повышении активности грибковых возбудителей, часто провоцирует неприятные осложнения в виде свищей и внутренних гнойников.
Как происходит развитие грибкового трахеита?
Трахеомикоз является одним из видов воспалительного заболевания дыхательного горла. Это заражение грибками трахеи человека, провоцирующее раздражение и болезненность слизистых оболочек с обильным выделением слизи. Патология редко развивается самостоятельно, чаще сопровождая микозы, поражающие легкие или бронхи больного.
Грибковый трахеит — симптомы и методы лечения
Предрасполагающими факторами, влияющими на появление грибкового трахеита, считаются:
- болезни кожи, онихомикоз, кандидоз;
- работа в пыльных условиях;
- частые простуды;
- ослабленный иммунитет;
- переохлаждение.
Грибковая флора, провоцирующая трахеомикоз, составляет естественную микрофлору человека. В небольшом количестве она постоянно присутствует на коже или слизистых оболочках, но ее рост подавляется иммунитетом. При падении защитных сил, хронической усталости или резкой смене климата возникает резкое возрастание микозных колоний. Они с пальцами рук, слюной или воздушно-капельным путем проникают в горло, становятся основой для грибкового трахеита.
Причины трахеомикоза
Причины грибкового трахеита всегда связаны с активностью разных типов микоза.
Наиболее часто диагностика показывает наличие в слизи следующих видов:
Трахея близко примыкает к верхней части бронхиального дерева и гортани. Поэтому грибок легко проникает в нее при воспалении легких или бронхов, бронхите, пневмонии, тонзиллите микозной природы.
Симптомы грибкового трахеита
Симптомы трахеомикоза напоминают проявления бактериального или вирусного трахеита. Грибковая флора накапливается в дыхательных путях, трахея воспаляется, может неприятно першить горло. Естественной реакцией становится кашель, который учащается по мере развития заболевания. Он становится более сильным и приступообразным после громкого разговора, при резком выходе на холодный воздух, во время отдыха.
Основные симптомы грибкового трахеита немного различаются в зависимости от того, какой грибок атаковал организм:
- Кандидозный трахеомикоз отличается характерным налетом белого цвета на слизистой гортани и трахеи. Воспаленные участки красные, зудят, провоцируют отечность. Заболевание считается наиболее легким в плане терапии.
- Аспергиллезный трахеомикоз в 90% случаев сочетается с воспалением бронхов, верхней доли легких. Болезнь сопровождается температурой не выше 37,5°, активным откашливанием гноя плотной консистенции.
- Грибковый трахеит, вызванный актиномикозом, отличается сильной болью в трахее, грудной клетке. Больной жалуется на одышку и ощущение удушья при кашле, на коже могут появляться гнойники.
Симптомы трахеомикоза настолько напоминают обычный бронхит, что только опытный специалист и комплексная диагностика помогают выявить заболевание. Поэтому часто пациент обращается с запущенной формой патологии.
Методы диагностики
Подтвердить грибковый трахеит может только миколог.
Специалист после визуального осмотра берет мазки микрофлоры, проводит ряд исследований:
- биохимия крови;
- анализ мокроты;
- бакпосевы;
- рентген грудной клетки.
Если симптомы указывают на возникновение гнойников в трахее, диагностика грибкового трахеита дополняется ларинготрахеоскопией. С ее помощью можно оценить состояние дыхательного горла, наличие гипертермии, кандидозного налета и других признаков присутствия грибка.
Лечение грибкового трахеита
При легкой стадии патология хорошо поддается лечению. Сложнее избавиться от трахеомикоза при размножении актиномицетов, которые проникают в глубокие слои соединительной ткани, внутренние органы пациента. При хронической форме терапия может затянуться на несколько недель с регулярной сдачей анализов мокроты.
Лечение грибкового трахеита проводится с помощью специальных препаратов – антимикотиков.

Какие препараты используют для лечения грибкового трахеита?
Они подбираются на основе исследования микрофлоры и бакпосевов, сочетаются с другими методами:
- Основное лечение трахеомикоза предполагает прием таблеток Флуконазола, Тербинафина, Итраконазола, Кетоконазола.
- При кашле рекомендуется принимать отхаркивающие средства Муколтин, Амбробене, Проспан, Гербион.
- Если трахеомикоз осложняет бактериальная инфекция, необходим курс антибиотиков широкого спектра действия: Цефтриаксона, Линкомицина, Сумамеда.
Чтобы предотвратить распространение грибковой инфекции на носоглотку и заражение ротовой полости, 2 раза в день горло следует полоскать раствором пищевой соды, морской соли, Мирамистином, Ротоканом.
Лечение трахеомикоза можно дополнить народными методами:
- прием настоя из ромашки, коры дуба, шалфея и прополиса;
- ингаляции маслами чайного дерева, эвкалипта;
- физиотерапии по рекомендации лечащего отоларинголога (прогревание УВЧ или озокеритом для отхождения мокроты).
Лечение трахеомикоза обязательно сопровождается приемом антигистаминных препаратов. Это связано с повышенной вероятностью ложного крупа из-за сильной отечности гортани. На выбор пациент может принимать Зодак, Супрастин или Лоратадин.
Осложнения при грибковом трахеите
Трахеомикоз при быстрой диагностике и правильном лечении проходит за 5–10 дней.
Но попытка заняться самолечением или неправильно подобранные дозировки лекарств способны привести к тяжелым последствиям:
- возбудители кандидоза проникают в кишечник, поражают его слизистую, вызывая тяжелую форму дисбактериоза, воспаление половых органов у женщин и мужчин;
- при актиномикозе часто возникают болезненные гнойники, которые формируются на стенках трахеи. Единственным путем избежать сепсиса остается сложнейшая операция.
Через несколько недель после окончания терапевтического и избавления от трахеомикоза курса рекомендуется повторить анализы. Это необходимо для подтверждения полного выздоровления, исключения опасного рецидива.
Если вы нашли ошибку просто выделите ее и нажмите Shift + Enter или нажмите здесь. Большое спасибо!
Грибок горла представляет собой воспалительный процесс, который врачи называют фарингомикоз. Слизистая глотки поражается микотическими организмами, в результате возникает микоз горла.
Развивается болезнь по гиперпластическому, эрозивно-язвенному, эритематозному или псевдомембранозному типу.
Cреди общего количества заболеваний глотки грибок в горле выявляется в 40% случаев. Ежегодно заболевание поражает людей, независимо от возраста. Фарингомикоз может развиваться параллельно с глосситом, гингивитом, хейлитом.
По сравнению с другими заболеваниями, поражающими область полости рта, грибок переносится тяжелее, заболевание может дать серьезные осложнения в виде сепсиса, поражения внутренних органов. В 93% случаев грибок в горле вызывают грибки кандида, в остальных – плесневые и другие патогенные грибки.
Признаки грибка в горле
С начала развития болезни симптомы грибка в горле будут ярко выражены. В большинстве случаев картина заболевания следующая:
- в гортани ощущается сильный дискомфорт, сухость и жжение, есть ощущения царапанья;
- возникают боли, интенсивность которых может быть слабой и очень сильной, дискомфорт возрастает во время еды, особенно – если в рацион входят маринованные и острые продукты;
- у многих пациентов болезнь может сопровождаться воспалением лимфоузлов;
- нередко, помимо горла, страдает и рот – в уголках губ образуются заеды, кайма резко очерчивается, губы покрываются налетом. Трещинки в уголках губ могут покрыться налетом, болят при попытке открыть рот;
- поднимается температура, появляется головная боль;
- слизистая горла отекшая, покрыта налетом;
- нередко грибок в горле распространяется на язык, гортань, пищевод.
При подозрении на грибок в горле симптомы и лечение – компетенция врача. Нужно обратиться к терапевту или ЛОР врачу. Если болезнь вызвана грибками кандида, налет имеет белый цвет, после его снятия оголяется поврежденная слизистая, которая может кровоточить. Появляется неприятный запах. Если грибок в горле вызван плесневыми грибками, налет будет жёлтого цвета, трудно поддается удалению.
Даже если недавно лечение грибка в горле было успешно завершено, нет гарантии, что заболевание не вернется. Обострения могут наблюдаться до 10 раз за год. Острая форма переходит в хроническую форму, если диагноз поставлен неверно или схема лечения была некомпетентной. Самостоятельно назначать себе лекарство взрослый человек не должен. Только врач может выявить возбудителя и назначать лекарство.
Причины появления грибка в горле
Грибки кандида есть у каждого здорового человека, но их количество ограничено и не приводит к осложнениям. Только при снижении иммунитета грибковый возбудитель активизируется, размножается и вызывает ряд осложнений.
Лечащий врач должен выявить, какие факторы спровоцировали болезнь, чтобы устранить не только признак заболевания, но и причину.
Только так есть шанс быстро вылечить грибок и избежать его рецидивов в ближайшее время. Факторы, провоцирующие активность Кандид:
- туберкулез, ВИЧ, системные болезни крови;
- вирусная инфекция;
- патологии эндокринной системы (гипотиреоз, диабет, ожирение);
- длительный прием антибиотиков, гормональных средств, глюкокортикостероидов;
- травмирование глотки;
- болезни органов пищеварительной системы.
Диагностика грибка в глотке
Своевременная и точная диагностика – половина успешного лечения. Врач выслушает жалобы пациента, проведет визуальный осмотр, направит на сдачу мазка из глотки на анализ. При микроскопическом исследовании можно обнаружить споры и клетки грибка, выявить конкретный вид возбудителя и его чувствительность к противогрибковым препаратам.
Для установления причины болезни может быть назначен визит к эндокринологу, иммунологу. Дополнительно может понадобиться анализ на диабет, гепатит, ВИЧ, сифилис. На этом этапе важно дифференцировать грибок в горле и дыхательных путях от ангины, фарингита, рака горла и др.
Как лечить грибок в горле
На основании полученных результатов диагностики врач установит, как лечить грибок в горле и какие препараты выбрать. Обычно применяют местные и системные лекарства. Если пациент применял антибиотики, их отменяют.
Чтобы уничтожить грибок в горле лечение должно параллельно восстановить баланс микрофлоры. Это становится возможным благодаря правильному питанию, средствам с живыми бактериями. Врач подскажет не только, чем лечить грибок горла, но и чем восстановить иммунитет. Часто для этого назначают виферон в течение месяца.
Неосложненные формы грибка лечат местными препаратами, и только если это не дает результата, переходят на пероральные лекарства.
Против грибка эффективны такие препараты:
- полиены (нистатин, леворин, амфотерицин);
- азолы (флуконазол, кетоконазол, дифлюкан, итраконазол, микофлюкан);
- аллиламины (тербинафин и пр.).
Острая стадия грибка лечится примерно за 2 недели, после ремиссии препараты можно принимать для профилактики. Сложную форму грибка лучше лечить в стационаре. Поражение грибками Кандида чаще лечат флуконазолом. Его удобно принимать — достаточно 1 таблетки 1 раз в день, срок лечения – 1-2 недели. Если эффекта не будет, препарат следует заменить.
В случае стойкого сопротивления грибка и неэффективности стандартной противомикотической терапии врачи назначают введение амфотерицина внутривенно. При этом обязательно должны контролироваться показатели работы почек и печени, поскольку лекарство относится к токсичным. Для лечения плесневых грибков применяют интраконазол и тербинафин. Помимо таблеток, обязательно проводят локальное лечение. Для этого выбирают подходящее антисептическое средство (клотримазол, мирамистин, оксихинолин, натамицин, хлоргексидин). Обрабатывать нужно заднюю стенку глотки. Удобнее всего делать промывание миндалин, полоскание. Каждую неделю антисептик заменяют новым, чтобы грибок не привык к лекарству.
Параллельно с противогрибковой терапией нужно устранять сопутствующие болезни, которые спровоцировали грибки. В комплекс лечения обязательно включают иммуномодуляторы. При своевременно лечении, правильной диагностике заболевания горла и адекватной терапии можно быстро избавиться от грибка.
Народные средства от грибка в горле
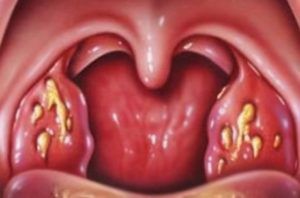
Люди при первых симптомах принимают сразу таблетки от грибка в горле, не дожидаясь назначения врача. А напрасно. После визита к врачу будет ясно, что именно нужно лечить и какими средствами, в том числе, можно вспомнить про народную медицину.
Чтобы быстро снять неприятные симптомы, нужно часто полоскать глотку отварами трав — ромашки, календулы, шалфея. Они окажут обезболивающее действие, снимут воспаление. Дополнительную пользу можно получить от ингаляций с эфирными маслами пихты, эвкалипта.
В случае грибковой ангины горло полощут несколько раз в день отваром череды, зверобоя, фиалки, Приготовить отвар не сложно — понадобится 3 ст. л. любой из перечисленных трав заварить стаканом кипятка. Смесь оставляют на 3 часа настояться, после полощут горло. Эффективны полоскания настойкой прополиса, лимонным соком с водой.
Против грибка можно использовать мощное оружие — чеснок. Принимают его вместе с едой. От воспаления поможет масло облепихи — после полоскания им смазывают пораженные участки горла дважды в день.
Чтобы помочь своему горлу быстрее вылечиться, нужно исключить алкоголь и курение, чтобы не травмировать слизистую, не есть сухарики, орехи и пр. Обязательно нужно принимать витамины и лечить дисбактериоз. Больного нужно ограничить в контактах с другими людьми, обеспечить средствами личной гигиеной и часто делать влажную уборку в доме.
Профилактика грибка в горле
Чтобы предотвратить появление грибка в горле и других органах, нужно следовать простым рекомендациям. Что касается приема антибиотиков, курс лечения ими не должен быть больше рекомендованного срока. Антибиотики нельзя использовать для профилактики ОРВИ и простуды.
Параллельно с антибактериальными препаратами обязательно назначают противогрибковую терапию. При лечении кортикостероидами нужно контролировать состояние слизистой во рту. После приема пищи полезно ополаскивать ротовую полость кипяченой водой. Если есть проблемы с зубами и деснами, их нужно своевременно устранять.
Здоровый образ жизни – залог успешной профилактики и лечения болезней. Достаточно придерживаться нормального режима труда и отдыха, питаться сбалансированно и регулярно проходить осмотры у врача, чтобы избежать различных проблем со здоровьем.

Чем лечить грибок в паху у мужчин?

Грибок влагалища у женщин

Чем лечить грибок в ушах?

Что такое молочница?

Лечение грибка глаз
Анализ крови на грибок в организме
Микоз пищевода, почему возникает и как лечить?
Острые респираторные заболевания являются самой распространённой патологией в мире. Ежегодно они поражают не один миллиард человек. Некоторые из них проявляются насморком, болью в горле, осиплостью голоса, одышкой, а для других характерен мучительный надсадный кашель, который может длиться месяцами. В последнем случае речь идёт о весьма известном заболевании - трахеите.
Что такое трахеит?
Под трахеитом понимают воспалительный процесс грибковой, вирусной, аллергической или бактериальной природы, затрагивающий слизистую оболочку дыхательного горла — трахеи. Встречается абсолютно в любом возрасте и с одинаковой частотой поражает лиц как мужского, так и женского полов. Самостоятельно заболевание возникает редко, зачастую формируется на фоне других воспалительных болезней верхних дыхательных путей — фарингите, ларингите и рините (горла, гортани и носа). Тем самым воспаление трахеи значительно осложняет их течение.
Заболевание отличается доброкачественным течением и полным разрешением всех клинических проявлений, лишь в редких случаях при отсутствии адекватного лечения возможно формирование ряда осложнений.
Коротко о строении трахеи
Данный орган представляет собой полую трубку, состоящую из 16 — 20 хрящей, по форме напоминающих незамкнутые кольца. Трахея начинается на уровне шестого — седьмого шейного позвонка и оканчивается разветвлением (бифуркацией) на правый и левый главные бронхи в области четвёртого-пятого грудных позвонков. Общая протяжённость у взрослых достигает 15 сантиметров. Хрящи трахеи соединены между собой мышечным и связочным аппаратами. Разомкнутые отделы колец обращены кзади, это необходимо для свободного продвижения пищевого комка. Анатомически в органе выделяют шейную и грудную части. Спереди трахеи располагается щитовидная железа и дуга аорты — самого крупного кровеносного сосуда, а позади пищевод — орган, необходимый для продвижения пищи.
Виды трахеита
Единой классификации заболевания не существует. По происхождению принято различать:
- первичный трахеит — возникает как самостоятельная нозологическая единица;
- вторичный — на фоне другой патологии респираторного тракта, например, фарингита, ларингита.
- острый трахеит — до 3 месяцев. Встречается наиболее часто и по проявлениям схож с таковыми при других острых респираторных заболеваниях (ОРЗ);
- хронический — более 3 месяцев. Чаще является следствием острого трахеита и характеризуется морфологическими изменениями слизистой оболочки органа.
По сочетанию с другими заболеваниями:
- ринофаринготрахеит — воспаление слизистых носа, глотки и трахеи;
- ларинготрахеит — трахеи и гортани;
- трахеобронхит — бронхов и трахеи.
По причине возникновения трахеит бывает:
- инфекционный — вызванный патогенными микроорганизмами;
- аллергический — в результате развития аллергической реакции.
В зависимости от вида возбудителя:
- вирусный. Способны приводить к формированию трахеита вирусы гриппа, парагриппа, аденовирусы;
- бактериальный. Наиболее часто воспаление трахеи вызывают пневмококки, гемофильная палочка, моракселла, реже стафилококки;
- грибковый. К возбудителям относятся кандиды, аспергиллы, актиномицеты. Как правило, болезнь возникает на фоне иммунодефицитных состояний, например, при ВИЧ-инфекции;
- смешанный. Инициирует трахеит, как правило, вирусный агент, а в последующем происходит присоединение бактериальной флоры.
Факторы риска возникновения трахеита
Развитие заболевания может быть спровоцировано следующими состояниями:
- переохлаждением. Воздействие низких температур ведёт к спазму сосудов слизистой оболочки, нарушению защитных механизмов. Благодаря переохлаждению активизируется условно патогенная микрофлора, которая и может привести к заболеванию;
- ослаблением иммунных сил. Делает организм очень восприимчивым не только к вирусным и бактериальным агентам, но и даже к грибковым, которые у здорового человека трахеит вызвать не способны;
- курением. Табакокурение заметно увеличивает риск развития патологии, так как табачный дым является весьма сильным раздражающим факторов, воздействующим на слизистую оболочку органов респираторного тракта;
- употреблением алкогольной продукции. Длительный приём значительных доз алкоголя приводит к снижению иммунитета. Кроме того, известны случаи у лиц, страдающих алкоголизмом, во время рвоты содержимое желудка, попадая в дыхательные пути, вызывало воспалительные процессы в трахее;
- склонностью к аллергическим реакциям. Может быть следствием наследственной предрасположенности, длительно текущих инфекционных заболеваний;
- загрязнением воздуха. Аэрозоли химических веществ оказывают прямое повреждающее действие на слизистые оболочки дыхательных путей. К этой группе также можно отнести бытовые вредности, например, длительное вдыхание хлопковой пыли при работе в области текстильной промышленности.
Признаки трахеита
Проявления заболевания напрямую зависят от инфекционного агента, вызвавшего заболевание.
Симптомы трахеита вирусной этиологии включают в себя:
Проявления острого бактериального трахеита во многом схожи с вирусным. Отличительными особенностями являются: влажный кашель с отделением мокроты гнойного характера (она приобретает жёлтый, зелёный, реже коричневый цвет), общее состояние ухудшается — возрастает температура тела, могут возникать нарушения дыхания, одышка. Чаще возникают осложнения заболевания.
Аспергилёзный грибковый трахеит проявляется:
- приступами сухого кашля в начале заболевания;
- отделением мокроты со слизью, гноем и примесью в ней специфических комочков;
- повышением температуры тела не выше 37,5 °С;
- периодическим спазмом бронхом, напоминающий приступ бронхиальной астмы;
- прозрачными выделениями из носовых ходов как результат аллергической реакции на присутствие в организме грибка.
Актиномикозное воспаление трахеи характеризуется:
- значительным затруднением дыхания, вплоть до эпизодов удушья. Это возникает вследствие того, что грибки вызывают рост в просвете трахеи специфического опухолевидного образования под названием актиномикома. Кроме того, в органе начинает формироваться грубая соединительная ткань, которая ещё больше способствует сужению просвета трахеи;
- формированием свищей — патологических сквозных отверстий, которые возникают изначально на стенке органа, а затем распространяются на поверхность кожи. Процесс их заживления невозможен без хирургического вмешательства.
Кандиды могут проникать в трахею из глотки, ротовой полости, гортани или пищевода. Симптомами кандидозного трахеита являются:
- повышение температуры тела до субфебрильных величин, не более 37 °С;
- ощущение зуда, болезненности между лопатками или за грудиной. Данные клинические проявления формируются из-за того, что грибки рода Кандида способны образовывать на слизистой оболочке органа небольшую по размерам плёнку, которая приводит к раздражению трахеи;
- длительный сухой кашель;
- незначительное затруднение процесса дыхания.
Ряд авторов отдельно выделяют подсвязочный трахеит, воспалительный процесс при котором локализируется под голосовыми связками, на границе с гортанью. Данный вид имеет следующую клиническую картину:
Хронический трахеит может быть:
- атрофическим, при котором слизистая оболочка трахеи значительно истончается;
- гипертрофическим. Характеризуется разбуханием, разрастанием слизистой органа с формированием новой сосудистой сети.
- периодические мучительные приступы кашля;
- колющие боли между лопаток и за грудиной как следствие длительного кашля;
- высокая вероятность развития осложнений.
Аллергический трахеит может быть следствием пищевой (на цитрусовые, арахис, яйца, шоколад, рыбу и др.), бытовой (плесень, клеща домашней пыли) аллергии на пыльцу растений (берёзы, тополя, амброзии). Зачастую сочетается с ринитом и конъюнктивитом — воспалением слизистой носа и конъюнктивальной оболочки глаз.
Чем опасен трахеит?
Как самостоятельное заболевание он редко приводит к развитию серьёзных осложнений. Наибольшую опасность несут сочетанные формы трахеита. Так, например, ларинготрахеит может осложниться стенозом гортани (резким сужением просвета ввиду отёка слизистой оболочки органа), что сопровождается удушьем пациента и без оказания медицинской помощи в тяжёлых случаях может закончиться летально. При трахеобронхите обильные слизисто-гнойные выделения закупоривают бронхи и ведут к развитию дыхательных расстройств.
В ряде случаев воспалительный процесс может спуститься на нижележащие органы — бронхи и лёгкие, с развитием бронхита или пневмонии. В таком случае чаще наблюдается сочетанное поражение в виде бронхопневмонии. Морфологические изменения слизистой оболочки трахеи при хроническом трахеите могут оканчиваться формированием доброкачественных либо злокачественных эндотрахеальных новообразований.
Длительное течение аллергического трахеита в ряде случаев чревато переходом процесса в бронхиальную астму — тяжёлое заболевание, характеризующееся типичными приступами удушья, кашля или выраженной одышки.
Диагностика трахеита
Из лабораторных методов применяются:
- общий анализ крови, при бактериальной природе отмечается ускорение скорости оседания эритроцитов и увеличение лейкоцитов; при аллергической — рост числа эозинофилов; при грибковой и вирусной этиологии изменения могут отсутствовать;
- биохимический анализ крови позволяет выявить увеличение С-реактивного белка;
- определение общего и специфического к определённым аллергенам иммуноглобулина Е (IgE) — для выявления аллергической формы;
- бактериологическое исследование мазков из зева и носа для точной идентификации возбудителя и определения его чувствительности к антибактериальным средствам;
- исследование мокроты для обнаружения кислотоустойчивых микобактерий — применяется при затяжном кашле более 3 недель с целью исключения туберкулёза.
Из инструментальных методов в настоящее время могут использовать:
- ларинготрахеоскопию — является наиболее информативным методом исследования, позволяющим выявить характерные изменения для воспаления трахеи — отёк, гиперемию (покраснение) слизистой оболочки, множественные точечные кровоизлияния или петехии при вирусном поражении органа. Для атрофического трахеита характерна сухость и истончение слизистой, её бледно-серый цвет со специфическими сухими корочками. Для гипертрофической формы её набухание и разрастание, границы между кольцами при данной форме не визуализируются. Осуществляется процедура при помощи специального аппарата, оснащённого камерой — ларинготрахеоскопа;
- рентгенографию органов грудной клетки — для исключения пневмонии и бронхита (воспаления лёгких и бронхов).
Дополнительно возможно проведение:
- риноскопии и фарингоскопии — для оценки состояния слизистой оболочки носа и глотки;
- рентгенографии придаточных пазух носа — для исключения гайморита или фронтита — воспалительного процесса в гайморовой и лобной пазухах.
Чем лечить трахеит?
На период лихорадки важно соблюдать постельный режим. На протяжении всего лечения необходимо пить достаточный объём жидкости (не менее 2 литров в сутки), соблюдать диету, включающую в себя большое количество белковой пищи, свежих овощей и фруктов.
Из медикаментозного лечения показано назначение:
- противокашлевых препаратов при надсадном сухом кашле, мешающем спать и проводить профессиональную деятельность — Синекод, Либексин, Омнитус;
- муколитических лекарственных препаратов при наличии густой, трудноотделяемой мокроты — АЦЦ, Флюдитек, Лазолван;
- антибактериальных средств при наличии кашля с отделением мокроты зелёного или жёлтого цвета (один из признаков наличия бактериального агента) — Амоксициллина, Азитромицина, Кларитромицина, Цефуроксима, в тяжёлых случаях — Цефтриаксона, Ципрофлоксацина или Левофлоксацина;
- противоаллергических. Применяются антигистаминные средства — Тавегил, Дезлоратадин, Левоцетиризин, Лоратадин и др.;
- жаропонижающих при температуре выше 38,5°С — Парацетамол, Нимесулид, Ибупрофен;
- противогрибковых — Флуконазол, Итраконазол, Нистатин.
Лечением данного патологического состояния должен заниматься только грамотный специалист, так как важно правильно подобрать комбинацию лекарственных препаратов. Например, недопустимо одновременное сочетание муколитических и противокашлевых средств.
Для увлажнения слизистой оболочки трахеи хорошо подойдут ингаляции с физиологическим раствором. Применять их стоит только при нормальной температуре тела.
Из общих рекомендаций больным трахеитом следует соблюдать следующие моменты:
- избегать переохлаждений;
- отказаться от курения, особенно на время острой фазы заболевания;
- не разговаривать громко и долго;
- избегать чрезмерных физических нагрузок.
О народных методах лечения трахеита
В лечении трахеита с хорошей стороны зарекомендовали себя следующие методы лечения:
- полоскание горла настойкой календулы. На стакан тёплой воды достаточно двух чайных ложек. Полоскать 5 — 6 раз в день на протяжении 2 недель;
- применение внутрь сока чёрной редьки и мёда в пропорции 1:1 по столовой ложке три раза в день 10 дней;
- паровые ингаляции листьями эвкалипта. Три столовых ложки листьев кинуть в кипящий чайник и вдыхать на протяжении 2 — 3 минут выделяемый пар, повторять процедуры 2 раза в день 7 дней;
- не менее эффективны в лечении ингаляции с прополисом, ромашкой, подорожником и корнем алтея. Они оказывают смягчающее и противовоспалительное действие. Для этого две столовые ложки лекарственных средств ставят в 0,5 литра воды и помещают на водяную баню, проводят ингаляции в течение 5 — 10 мин два раза в сутки на протяжении 10 — 14 дней;
- полоскание горла настоем шелухи лука репчатого. Три столовых ложки шелухи залить крутым кипятком, настоять около часа, применять 5 — 6 раз в день;
- выпивание полстакана свежевыжатого морковного сока дважды в день, он обладает множеством витаминных и антиоксидантных веществ;
- свежеприготовленный сок из белокочанной капусты поможет при осиплости голоса, выпивать его стоит по четверти стакана два раза в день;
- для уменьшения першения в горле и облегчения ночного кашля стоит набить подушечку чабрецом и повесить её у изголовья. Его эфирные масла помогают в устранении проявлений трахеита;
- для успокоения кашля используют яичную микстуру. В стакан кипячёного молока добавляют ложку мёда, сливочное масло, четверть чайной ложки соды и взбитый яичный желток.
Профилактика заболевания
Профилактические мероприятия должны быть направлены на укрепление иммунных сил организма, устранение воздействия аллергенов и включают в себя:
- полный отказ от употребления алкогольной продукции и курения;
- своевременное лечение всех острых респираторных заболеваний — ринита, фарингита, ларингита;
- полноценный сон;
- активный образ жизни;
- отказ от жирной пищи, употребление пищи, богатой свежими овощами и фруктами;
- слежение за чистотой в доме, ежедневное проведение влажной уборки;
- избегать контакта с людьми, страдающими острыми респираторными заболеваниями.
Заключение
Напоследок, стоит отметить, что трахеит у ребёнка протекает значительно труднее, так как зачастую сочетается с воспалением гортани (ларинготрахеит), часто сопровождающим её отёком и значительным расстройством дыхания вплоть до приступов удушья. Поэтому каждый случай трахеита у детей должен быть под присмотром врача-педиатра.
Читайте также:


