Грыжа после операции панкреонекроз
Меню навигации
Пользовательские ссылки
Объявление
Внимание! На форуме есть ветки, касающиеся сугубо профессиональных вопросов (на сегодня это форум "Коллегиально") и доступные только зарегистрированным пользователям, имеющим статус "Врача", и "Закрытая для Гостей тема", доступная "Пользователям" (см. п. 1.3 "Правил")
Информация о пользователе
Татьяна. Ростов.
Гость
IP: 77.66.234.137
Здравствуйте. Если не затруднит,ответьте пожалуйста. У меня умер папа, 48 лет. Панкреонекроз, 5 операций, открылся свищ и прогнозы врачей сразу же стали плачевными. Мой вопрос : Почему в справке в графе-причина смерти написано именно про этот свищ (и не слова о панкреонекрозе) и насколько объективно,что еслиб он не открылся папа имел бы шанс на жизнь?
С уважением. Спасибо.
При панкреонекрозе смертность достигает 60-80%, причины ее очень многообразны. К сожалению, информации в вашем посте крайне мало, чтобы что-то прояснить, и непонятна суть вопроса.
. в справке в графе-причина смерти написано именно про этот свищ.
Не могли бы Вы привести точную формулировку записи?
Вопрос сформулирован как-то. неудобоваримо, но цель, по моему, как у Чернышевского.
Татьяна! К сожалению, панкреонекроз- очень тяжелое заболевание с очень плачевными прогнозами- само по себе. "Некроз"- означает отмирание, я думаю, что Вы и сами это знаете. Поджелудочная железа- орган, который участвует не только в пищеварении, но и регулирует работу всего организма, можно так сказать. При отмирании ее возможно развитие полиорганной недостаточности, т.е. происходит расбалансировка многих жизненно-важных органов. Частая необходимость в повторных оперативных вмешательствах- это тоже особенность данного заболевания. Выживаемость при панкреонекрозе- гораздо меньше половины. Вы очень мало написали, поэтому сказать что-либо подробнее невозможно. Касаемо того, что написали в справке - тут тоже сложно что-либо пояснить, потому что мы не знаем механизма развития заболевания, а свищи желудочно-кишечного тракта (если именно о таком свище идет речь) - патология тоже весьма тяжелая. Да и имеет ли сейчас значение- что там написано.
Здравствуйте люди! У меня беда папа в следствии вырезаного палипа попал в больницу с диагнозом панкреонекроз. Поставили дренажи лежал с ними неделю до этого еще две недели лежал в другой больнице а температурой. Сегодня сделали операцию вырезали гнойник и поставили еще ьребку по котрой отходит гной! Наблюдается положительная динамика заработал желулок разрешили есть , сварила кашу жидкую! Врач сказала что очень хорошие лекарства получает так как человек твердо на ногах стоит в финансовом плане так же сказала что все протикает нормально и что она думает что все будет хорошо! Вопрос как хорошо когда у человека уже 4 трубки из живота торчит! Отец очень сильный духом человек и с наисельнейшей силой воли! Очень надеемся на выздоровление подскажите кто чтознает на что нам надеяться. ответье пожалуйсто!
У меня беда папа в следствии вырезаного палипа попал в больницу с диагнозом панкреонекроз
А взаимосвязь не затруднит объяснить?
Наблюдается положительная динамика заработал желулок разрешили есть ,
Но это же хорошо!
. как хорошо когда у человека уже 4 трубки из живота торчит.
Это для него абсолютно реально. Ему они, вероятно, пока нужны, без них может быть худо.
. подскажите кто чтознает на что нам надеяться.
Рад бы, но не видя пациента, не зная результатов обследований, не видя хотя бы протокол операции-затруднительно это. Но если Вас доктор обнадёживает, то наверняка небезосновательно.
г.Минск. Мой брат с 17.12.2010г. находится в реанимации с диагнозом панкреонекроз. Все органы отекли, он был в сознании. Подключали вентиляцию легких, диалез и очищали плазму в крови. Через пару дней у него начались "белые кони". Ему начали колоть седативы.26.12.2010г. у него участился пульс до 180 ударов и он впал в кому. Лечащая врач сказала, что у него ишемический инсульт и частично поражен ствол. Зав. неврологическим отделением не согласен с таким заключением и считает, что у него отек мозга, а после этого люди восстанавливаются. Ему капают иммунитетостимулирующие, улушающие кровоснабжение. 03.01.2011г. сделали УЗИ, начался процесс загноения. 04.01.2011г. провели операцию. Большая часть поджелудочной железы сгнила, желчный удален и еще, я точно незнаю как называется, ткань между органами. Выведены дренажи. Температура 37.4. Но он в коме. Хирург сказал, что нужно надеятся. Компьютерную томографию не могут сделать, т.к. он на аппаратах. Никаких прогнозов врачи не дают, ссылаются на то, что каждый случай индивидуален. Мы не теряем надежды. Меня мучает вопрос, как складывается жизнь людей у которых удалена поджелудочная железа? И как можно диагностировать жив ли мозг?
Панкреонекроз – поражение поджелудочной железы, при котором прогноз после операции на нормальную жизнь не порадует пациентов. Это связано с крайне тяжелым поражением и потерей функций у многих внутренних органов, отвечающих за нормальную работу ЖКТ. Поэтому при панкреонекрозе увеличенная смертность. Терапия заболевания осуществляется только исключительно хирургическим вмешательством, что наносит травматический характер при лечении.
Заболевание панкреонекрозом, является несамостоятельной патологией и приходит как последствия острого панкреатита. По своему классу заболевание стоит наравне с холециститом, желчнокаменной патологией. На данный момент помимо хирургического вмешательства другого вида лечения еще не изобрели.
Причины патологии
Основной и единственной причиной заболевания панкреонекрозом является острый приступ панкреатита, при котором происходит самопереваривание органа поджелудочной железы и отмирание клеток ткани, протоков. Не всегда острый панкреатит заканчивается некрозом тканей, но в 15% от общей массы пострадавших, они получают заболевание в виде последствий болезни.
Возникновение патологии для человека имеет свои причины:
- увеличенное давление в протоках системы ЖКТ;
- повышенное выделение ферментов и панкреатического сока в системе поджелудочного органа;
- активизация пищеварительного сока в протоках вывода;
- злоупотребление алкогольными продуктами;
- открытые язвы желудка, 12-перстной кишки;
- переедание жирной пищи, что провоцирует резкое обострение панкреатита;
- проблемы с желчным пузырем;
- инфекции;
- вирусные болезни;
- травмы брюшины;
- перенесенные операции на органах ЖКТ.
Последствие, которое происходит от острого панкреатита – некроз тканей (панкреонекроз), считается страшным заболеванием, которое в большинстве случаев приносит смертельный исход для пострадавшего.
Развиваясь, острый панкреатит создает отек железы, а это останавливает отток панкреатического сока и ферментов. Создавая застой в протоках, они начинают активироваться и разъедать стенки и ткани органов. Отсутствие быстрого лечения, провоцирует появление некроза тканей и абсцесса, что делает в дальнейшем прогноз на лечение неблагоприятным.
В большей степени некроз наблюдается, когда эти причины начинают прогрессировать одновременно, это приводит к сильным проявлениям острого панкреатита и съедании тканей органов окружающих железу, что провоцирует перитонит брюшины. Попадая вовнутрь брюшной полости, панкреатический сок и ферменты, наносят сильный вред нежной пленочной структуре кишок, что проводит к спайке и вторичному очагу омертвления. Операция, один и единственный путь к спасению человеческой жизни при панкреонекрозе и возможному купированию прогрессирующего перитонита органов брюшины.
Этапы развития некротического панкреатита
Панкреонекроз имеет три стадии развития, при которых несвоевременное выявление патологии может существенно нанести вред организму человека и привести к смерти:
- Первый этап панкреонекроза. В крови пострадавшего скапливаются токсины и вредные бактерии. Существует проблема выявления микробов в крови, поэтому заболевание на этом этапе определить сложно.
- Второй этап панкреонекроза. Так как причина по первому этапу еще не выявлена, это становится причиной запоздалого лечения и возникновения абсцесса, который влияет на поджелудочную и соседние органы ЖКТ.
- Третий этап панкреонекроза. Развиваются гнойные воспалительные процессы в поджелудочном органе и брюшине, а это приводит к смертельному исходу.
При панкреонекрозе, только своевременное и правильное определение диагноза поджелудочной железы, создаст условия для проведения срочной операции и даст шанс избежать смерти.
Симптомы патологии
Первым и основным звоночком при панкреонекрозе, является острая боль в левом подреберье. Поэтому необходимо понимать, какие болевые симптомы дает поджелудочный орган человека:
- боль отдает в спину;
- создается обманчивая боль в сердечной мышце;
- боль в плече.
Все эти симптомы говорят о проблеме в железе, также болевые эффекты притупляются при положении калачиком, поджимая колени к груди, что только подтверждает диагноз. Помимо перечисленных признаков, могут также проявляться частые рвоты, после которых не наступает облегчение, что приводит к обезвоживанию организма.
В кровотоке пострадавшего человека, а точнее в его плазме присутствует высокая концентрация вазоактивных компонентов, что приводит к покраснению участков кожного покрова, лица. При серьезных последствиях будет наоборот, сильная бледность кожного покрова.
В момент появления панкреонекроза железы, в пораженном организме, сильно увеличивается концентрация эластазы. При сильном ее увеличении, кровеносные сосуды человека подвергаются разрушению, что приводит к кровотечению в ЖКТ. В этот период наблюдаются при рвотных испражнениях кровяные сгустки. А также можно увидеть и физические изменения – фиолетовые пятна на пупке и ягодицах пораженного болезнью человека.
Панкреонекроз несет симптомы и осложнения, а также последствия, которые требуют проведение срочной операции, что даст шанс больному человеку выжить.
Хирургическое лечение
При панкреонекрозе, без хирургического вмешательства и проведение операции не обойтись. В зачастую это один выход, который станет шансом для выздоровления. Но это возможно только при своевременной хирургической помощи больному. Многие интересуются, можно ли обойтись без операции при патологии. Можно, но если заболевание выявлено на ранней стадии развития и не несет побочных последствий, но такое случается редко.
Эта патология, чуть ли не за считанные часы губит человека, поэтому необходимо быстро решать данную проблему и строго придерживаться требований врачей. Только правильно поставленный диагноз и своевременная помощь, сбережет пострадавшего от хирургической операции.
Какие существуют показания к проведению хирургической операции при панкреонекрозе:
- инфекционный вид некроза;
- появление абсцесса;
- геморрагический выпот;
- болевой шок не купируется с помощью анальгетиков;
- флегмона септическая;
- большой очаг поражения некрозом;
- перитонит;
- панкреатический шок.
- Операция при панкреонекрозе состоит из поэтапного подхода:
1. Основная цель первой операции:
- иссякание некрозных тканей;
- установка дренажных трубок, для вывода через них жидкости;
- снятие давления на соседние органы человека;
- купирование зон поражения от остальных органов брюшины.
2. Следующая операция предусматривает работу над протоками. Если же это операционным путем не получается сделать, то данную операцию проводят повторно малоинвазивным методом.
В зависимости от тяжести протекания патологии происходит комплексное лечение с применением физиопроцедур, что увеличивает шансы перевода патологии в стабильную ремиссию.
Острый панкреонекроз поджелудочной железы имеет неутешительный прогноз, даже до и после операции. Почему это происходит?
Смертельный исход возможен в таких случаях:
- при остром панкреатите, клетки железы отмирают, возникает некроз тканей и органов человека;
- стенки кишечника при перитоните разрушаются, что приводит к сильному инфицированию брюшины;
- поражаются печень, почки, сердце, сосуды, которые также начинают разрушаться под действием панкреатических ферментов и сока;
- сердце не справляется с сильной нагрузкой и останавливается;
- артериальное давление падает;
- происходит повышения давления в желчегонных протоках, что приводит к сильной интоксикации организма;
- сфинктер Одди, перестает пропускать через себя ферменты и пищеварительный сок, что приводит к разрушению органов и возникновению перитонита.
Это все приводит к смерти, поэтому необходимо бережно относиться к своему здоровью и при первых признаках пройти необходимое диагностирование всего организма.
Жизнь после лечения
После операции при панкреонекрозе, больного ставят на диспансерный учет по месту проживания. Каждые 6 месяцев он обязан проходить полную диагностику организма и соблюдать необходимую диету №5П. При проведении УЗИ, особое значение имеет состояние поджелудочного органа, печени, почек, кишечника. Анализы мочи, крови, расскажут о состоянии больного и возможных осложнениях в послеоперационный период.
В данный период реабилитации, пациенту необходимо:
- прохождение физиопроцедур;
- лечебная легкая гимнастика;
- прогулки на свежем воздухе;
- массажи живота;
- после еды назначается покой;
- запрещается нервировать больного, так как это даст толчок на поджелудочный орган.
После операции от панкреонекроза, сколько живут? Четкого представления и прогноза нет, но в основном все зависит от правильного выполнения прописанных врачом норм питания и правильного соблюдения медицинских мероприятий.
А также имеются факторы, влияющие на это:
- степень поражения;
- возраст;
- правильность лечения;
- масштаб поражения некрозом;
- хронические заболевания сопутствующие панкреонекрозу.
Получение инвалидности
При панкреатите для получения инвалидности существует три группы:
1. Первая группа инвалидности.
- если у больного постоянный сбой ЖКТ;
- дистрофическое состояние пострадавшего;
- нет возможности ухаживать за своим телом;
- ограничение в двигательных функциях.
2. Вторая группа инвалидности.
3. Третья группа инвалидности.
- если после проведенной операции отсутствуют осложнения;
- железа поджелудочного органа работает нормально, но проявляет себя приступами раз в полгода и легким дискомфортом.
Третья группа позволяет вести трудовую жизнь без сильных физических нагрузок.

Если развивается панкреонекроз, шансы выжить есть, но исход зависит от многих факторов: возраста, тяжести состояния, площади поражения, сопутствующих болезней, сроков начала лечения.
Учитывая высокие цифры смертности от некроза поджелудочной железы, усилия современной медицины направлены на поиски эффективных методов лечения, способных повысить вероятность выздоровления и дать пациенту возможность жить после перенесенного тяжелого заболевания.
Панкреонекроз – инвалидность на всю оставшуюся жизнь?
Если происходит гибель тканей значительной части железы (тотальный или субтотальный процесс), выжить пациенту удается редко, несмотря на своевременно оказанную адекватную помощь. Омертвение клеток происходит молниеносно: иногда орган погибает за несколько часов. Даже если проведена своевременная операция, не всегда удается добиться положительного результата, и шанс, чтобы сохранить жизнь, сводится к нулю.
Нередко панкреонекроз протекает настолько тяжело, что полного выздоровления не происходит. В процесс разрушения вовлекаются головка, тело и хвост органа. Самым оптимистичным прогнозом после операции становится выживание, которое приводит к инвалидности. В этом случае человек значительно ограничен в трудоспособности.
К противопоказаниям после перенесенного панкреонекроза относятся:
- психоэмоциональное напряжение,
- тяжелый физический труд,
- занятия, требующие нарушения режима питания,
- деятельность в контакте с гепато- или панкреотропными ядами.
Все вышеперечисленные условия категорически запрещены после перенесенного панкреонекроза, поскольку они могут привести к развитию повторного рецидива со смертельно опасным исходом.
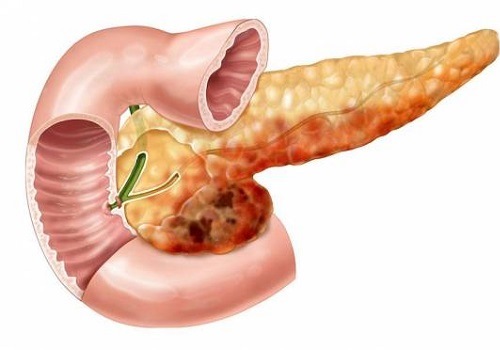
Органные осложнения панкреонекроза
Некроз тканей поджелудочной железы без немедленного оказания неотложной помощи приводит к выходу большого количества ферментов в сосуды, вызывая их расширение. Из-за повышения проницаемости стенок ферменты попадают в межклеточные пространства. Железа отекает, появляются кровоизлияния в ее тканях и забрюшинной клетчатке, что ведет к необратимым процессам, среди которых самые ранние и распространенные:
- инфильтрат,
- геморрагический выпот,
- перитонит,
- забрюшинный абсцесс или флегмона.
Развитие парапанкреатического инфильтрата происходит не только в железе, но и в соседних органах. Поражаются:
- двенадцатиперстная кишка,
- желудок,
- селезенка.
Процесс может перейти на желчный пузырь, печень, вызвать изменения в нижних отделах кишечника. Происходит спаивание их между собой с участием экссудата, заполняющего верхнюю часть брюшной полости или все ее пространство. Формирование инфильтрата — это реакция иммунной системы организма на некротические ткани железы. Сам процесс является на этой стадии асептическим, инфекция отсутствует. Поэтому возможно:
- обратное развитие — рассасывание,
- формирование кист,
- гнойный вариант.
Если на протяжении 3 месяцев инфильтрат не исчез, появляются кисты. Это предупреждение о возможном тяжелом осложнении.
Присоединение инфекции приводит:
- к гнойному поражению поджелудочной железы,
- перитониту,
- абсцессу,
- флегмоне.
Это значительно ухудшает состояние и прогноз заболевания.
Отдифференцировать парапанкреатический инфильтрат и выставить диагноз без дополнительных методов исследования трудно. Это связано со скудными клиническими проявлениями из-за асептичности процесса:
- общее состояние не нарушается, никаких жалоб у пациента нет,
- температура нормальная, лишь иногда наблюдается субфебрилитет — повышение до 37–37,9 градусов Цельсия,
- в общем анализе крови, кроме нейтрофильного сдвига влево (не всегда), изменений нет.
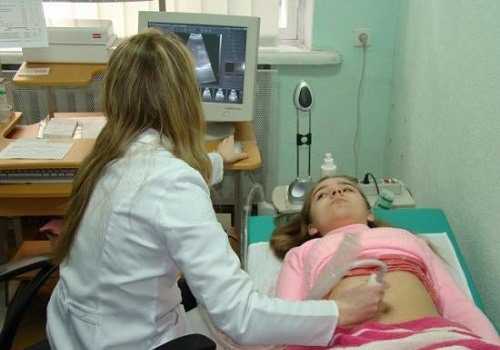
Заподозрить осложнение можно при проведении УЗИ забрюшинного пространства, анализов крови и мочи на содержание ферментов поджелудочной железы: в биохимических анализах определяется повышенной уровень амилазы, при ультразвуковом исследовании — характерные изменения.
Перитонит — воспаление серозного листка брюшной полости, приводящее к скоплению жидкости с большим содержанием ферментов. Частота этого осложнения — 60–70%. Проявляется яркой клинической картиной острого живота. Появляются:
- приступообразная боль высокой интенсивности, без четко выраженной локализации, иногда определяются в левом подреберье и эпигастрии,
- признаки острого живота: напряжение передней брюшной стенки и все положительные симптомы воспаления,
- выраженная интоксикация: фебрилитет до 40 и выше, тахикардия, падение артериального давления, тошнота, рвота, метеоризм,
- психоз,
- коллапс — резкое снижение АД и падение сердечной деятельности.
- общий анализ крови – лейкоцитоз и высокая СОЭ,
- биохимические — диастаза мочи и крови превышает норму.
Перитонеальный геморрагический выпот — одна из причин смерти от панкреонекроза. Является самым тяжелым осложнением. Высокоактивные энзимы приводят к прогрессированию некроза и массовой гибели клеток. Возникает массивное кровотечение, ткани органа пропитываются кровью. В процесс вовлекаются соседние органы, присоединяется инфекция, развивается гнойная интоксикация. Болезнь быстро прогрессирует, необходима срочная реанимация.
Клинически это напоминает острый живот, но все признаки его выражены максимально. Внезапно развивается:
- гипертермия — температура достигает 41–42 градусов Цельсия,
- сильнейший озноб и нарушение сознания,
- заторможенность или возбуждение,
- учащенное сердцебиение, нестабильность АД,
- одышка,
- кинжальная боль — интенсивные непереносимые приступы острой боли в животе, в основном, в левом подреберье,
- тошнота, многократная рвота,
- понос и метеоризм.
Забрюшинная флегмона — воспаление жировой клетчатки без четких границ, возникающее остро. Патогенная микрофлора с током крови или лимфы проникает в клетчатку из гнойного очага инфекции либо в процессе проведения операции. Клинические симптомы дают возможность предположить развитие осложнения:
- фебрильная температура (38–38,5 градусов Цельсия и выше),
- боль в поясничной области — пульсирующего или тянущего характера с иррадиацией в полость живота при вовлечении в патологический процесс других органов,
- усиление боли при движениях или перемене положения тела.
Помимо перечисленных органных поражений панкреонекроза, часто развиваются:
- свищи,
- тромбозы глубоких вен с нарушением функций органов малого таза,
- стриктуры гепатобилиарной зоны,
- желудочно-кишечное кровотечение,
- язвы желудка и кишечника,
- ферментная недостаточность.
Есть ли шансы выжить при заболевании?
Чтобы выжить при панкреонекрозе, необходима экстренная госпитализация в хирургическое отделение. Мучительный процесс гибели клеток протекает стремительно, может быть молниеносным и завершиться в течение одного-двух часов. Если некроз стал тотальным — гибель наступает в 100% случаев. Для прерывания замкнутого патологического круга нужно срочное проведение реанимационных мероприятий и операции. В этом случае возможно сохранение жизни.
Изначально пациент поступает в отделение реанимации, где проводятся все меры по неотложной терапии, чтобы вывести больного из шока. Проводится дезинтоксикация, обезболивание, создается полный функциональный покой поджелудочной железе. Примерно на 5 день, когда становятся понятны границы и масштабы поражения органа, проводят некрэктомию.
Но это происходит не всегда в такие сроки. Если поражение носит тотальный характер, и счет идет на часы, операция проводится сразу, иногда поджелудочная железа удаляется полностью — панкреатотомия. Больного необходимо зафиксировать для проведения дальнейших манипуляций по промыванию установленных дренажных систем, и в таком положении он может находиться продолжительное время.
Продолжительность лечения после операции длительная, занимает более полугода или год. В обязательном порядке соблюдается предписанная диета — стол № 5 по Певзнеру. В дальнейшем под наблюдением гастроэнтеролога она может меняться на стол № 1 и его модификации. Только специалист может определить, сколько времени нужно находиться на строгой диете.
Помимо режима питания, назначается прием ферментных препаратов, имеющих хороший отзыв о лечении панкреатита, и еще ряд медикаментов, которые необходимы для хорошего самочувствия. Все предписания должны неукоснительно выполняться — только так можно повысить качество жизни после операции.

Статистика свидетельствует о том, что летальный исход при начавшемся некрозе наступает в 40–70% случаев. Причины:
- позднее обращение к врачу,
- обширная площадь поражения органа,
- присоединение инфекции,
- количество развившихся осложнений (больше трех).
Окончательный диагноз в таких случаях ставится уже патоморфологом, а не гастроэнтерологом или хирургом.
При панкреонекрозе (ПН) уровень смертности высокий (при тотальном процессе — до 100%), и тенденции к снижению не наблюдается. В 97% тяжелых ПН летальность у больных обусловлена осложнениями, в том числе — послеоперационными. Сам некротический процесс часто может регрессировать, но осложнения развиваются стремительно и приводят к разрушающим последствиям.
Статистические данные по смертности при ПН удручающие: из 10 заболевших от 2 до 9 погибают в стационаре или от тяжелых осложнений или новых заболеваний после выписки. Цифры еще более страшные с учетом того, что заболевают ПН лица трудоспособного возраста — от 30 до 50 лет.
После перенесенного панкреонекроза трудоспособность пациента ограничивается или полностью утрачивается. В дальнейшем может вновь потребоваться хирургическое вмешательство из-за развития осложнений при ПН или возникших в процессе проведенной основной операции.
Смертность при ПН достигает 70%, прогноз – редко благоприятный. Согласно статистике, больше половины больных погибает на операционном столе при проведении срочного оперативного лечения. Риск смерти зависит от сроков обращения за специализированной врачебной помощью. Играют роль:
- пожилой возраст (после 50 лет),
- гипотония,
- сахарный диабет,
- мочевина крови, превышающая норму,
- метаболический ацидоз,
- лейкоцитоз.
Согласно многочисленным исследованиям, к основным причинам смерти относятся:
- ранние проявления токсемии,
- отдаленный септический вариант осложнения.
Из-за их развития у каждого четвертого пациента происходит полиорганная недостаточность. Причина смерти в поздние сроки – инфекционно-токсический шок.
Важными факторами также являются:
- чрезмерная длительность приема алкоголя — свойственно пациентам мужского пола,
- нарушение режима питания и чрезмерное употребление жирной, острой и жареной пищи,
- желчнокаменная болезнь — чаще развивается у женщин, если больная не придерживается рекомендаций по лечебному питанию,
- постоянные стрессовые ситуации.
Реабилитационный период после операции
После хирургического лечения пациенты сталкиваются с проблемами, связанными с возникающими послеоперационными осложнениями, а не с продолжающейся симптоматикой панкреонекроза. В этот период необходимо наблюдение хирурга, эндокринолога, реабилитолога.
После перенесенного тяжелого панкреонекроза в 70% случаев пациенты остаются в реабилитационном центре или реанимационном отделении под контролем врачей длительное время — до одного года. Поскольку назначается щадящий режим и полный покой, больной пребывает на постельном режиме. Со временем это приводит к атрофии мышц и развитию сгибательной контрактуры ног. Притом слабые мышцы не выдерживают массу тела самого человека. Чтобы этого избежать, рекомендуется делать массаж, выполнять комплексы специальных упражнений, способствующих укреплению мышц.
Из-за аутолиза (самопереваривания железы в острый период) грубо нарушается пищеварение. Больной теряет до 50% массы тела. В послеоперационном реабилитационном периоде важно соблюдать лечебный режим питания, чтобы не обострить повторно процесс и восстановить вес. Рекомендуется есть маленькими порциями 6–8 раз в день протертую пищу.
Строгое соблюдение диеты предписывает исключение из рациона острых, жирных, жареных, маринованных блюд, алкоголя, газированных напитков, крепкого чая и кофе, шоколада. Список запретов большой, но каждый пациент должен его знать, чтобы не нарушать диету.
При соблюдении диетического питания больной возвращается к прежней жизни и не испытывает боли или дискомфорта. Нарушение диеты приводит к смерти.
Как не допустить возникновение фатальных последствий панкреатита?
Панкреонекроз после оперативного и консервативного лечения, если человек выжил, относится к заболеваниям, течение которых поддается контролю. Если есть желание жить, то человек живет с таким диагнозом, выполняя рекомендации, и смертельный исход не грозит. А также необходимо следить за эмоциональным состоянием, избегать стрессов, соблюдать правила здорового питания, посещать диспансерные осмотры и обращаться к врачу, не занимаясь самолечением. Профилактика осложнений включает отказ от вредных привычек: отказаться от употребления крепких и слабоалкогольных напитков. При соблюдении этих правил самочувствие может оставаться удовлетворительным.

Патогенетический механизм
Поджелудочная железа – паренхиматозный орган. В ее структуре вырабатываются ферменты для переваривания пищи. По мере их образования, формируется секрет железы – панкреатический сок. По специальным протокам он поступает в 12-перстную кишку, где и происходит переработка питательных веществ.
В поджелудочной ферменты находятся в неактивном состоянии. Полностью активизируются они при контакте с желчью. Секрет печени, как и панкреатический сок, поступает в просвет тонкого кишечника через сфинктер Одди. Это рефлекторный механизм, обеспечивающий своевременную активацию ферментов и равномерное смешивание секретов с пищевым комком.
При воспалении поджелудочной железы (панкреатите) ее паренхима отекает. Это сопровождается повышением давления внутри протоков и нарушением оттока панкреатического сока. Застойные явления и нарушения перистальтической активности протоков способствуют забросу желчи в структуру поджелудочной. Происходит внутриорганная активация ферментов. Воспаленные клетки железы не могут защитить себя самостоятельно. Начинается расщепление белковых и жировых структур непосредственно внутри органа. Изменения сопровождаются:
- отмиранием тканей;
- распространением продуктов переработки по организму;
- развитием внутренних кровотечений.
Если происходит инфицирование поврежденных участков – возникают абсцессы, скопление гноя, разрывы гнойных капсул, образуется распространенный перитонит (воспаление брюшной стенки).
При отмирании клеток панкреаса организм страдает от действия активированных ферментов, которые вместе с током крови распространяются в другие органы, продуктов распада тканей, токсинов, продуцируемых бактериями.
Первыми повреждаются детоксикационные органы – печень и почки, далее поражается сердце и головной мозг. При тяжелом панкреонекрозе больные погибают от энцефалита и множественных повреждений внутренних органов.
Что провоцирует отмирание поджелудочной
Панкреонекроз – это следствие панкреатита. Патологию провоцируют те же факторы, что вызывают воспалительный процесс:
- злоупотребление жирной пищей;
- употребление алкоголя;
- неправильный режим питания;
- вредные привычки;
- врожденные аномалии строения протоков;
- дисфункция сфинктера Одди;
- хроническая желчнокаменная болезнь;
- инфекционные поражения организма.
Панкреонекроз выявляют у 1% пациентов, поступивших в стационар с синдромом острого живота. Заболевание характерно для женщин и мужчин работоспособного возраста. Патология чаще развивается у людей, периодически употребляющих спиртные напитки.
Панкреатит и панкреонекроз могут развиваться реактивно. Основной провоцирующий фактор – застолье с обилием жирной пищи и большим количеством спиртных напитков. Практически у всех больных с диагностированным панкреонекрозом выявляют латентное течение желчнокаменной болезни и выход в проток конкрементов небольшого размера.

Как проявляется болезнь?
Панкреонекроз развивается при деструктивной форме панкреатита (25% от всех случаев). Воспаление трансформируется в деструктивный процесс на протяжении нескольких часов. При выявлении первых признаков патологии необходимо срочно вызвать скорую помощь. Симптомы некроза поджелудочной неспецифичны, поэтому точное определение патологии занимает дополнительное время. Проявления панкреонекроза, следующие:
- резкое возникновение левосторонней боли вверху живота;
- характер дискомфорта – колющий или режущий;
- иррадиация боли в левую руку, лопатку;
- покраснение (гиперемия) кожи лица;
- повышение температуры тела, озноб, ломота в суставах;
- распространение левосторонней боли на всю область эпигастрии (опоясывающая боль);
- развитие неукротимой рвоты (не приносит облегчения, продолжается после опорожнения желудка, в массах присутствует желчь, сгустки крови);
- понос.
Прогрессирующий панкреонекроз приводит к общей интоксикации, обезвоживанию, внутренним кровотечениям. На теле больного появляются синюшные или фиолетовые пятна. Чаще они локализуются в зоне ягодиц, живота, в околопупочной области. Боль становится нестерпимой. У больного развивается шоковое состояние, наблюдается помутнение сознания, обмороки. Могут присутствовать тахикардия, частое поверхностное дыхание, бред.
Главная трудность диагностики – быстрое развитие патологии. Большинство больных поступают в больницу в сильном алкогольном опьянении и не могут достаточно точно описать свои ощущения.
Диагностические мероприятия
Подозрения на панкреонекроз возникают при сборе анамнеза и осмотре пациента. Задача медиков – подтвердить диагноз и выявить степень тяжести патологии. Сразу при поступлении в клинику начинается мониторинг уровня ферментов поджелудочной в крови и моче. Оценивают только показатели амилазы. Этот фермент не вредит тканям организма, но дает информацию об уровне других биоактивных веществ поджелудочной.
Основная патогенетическая роль принадлежит жироперерабатывающим ферментам (липаза) и участвующим в расщеплении белков (эластаза, протеаза). Первые повреждают паренхиму железы, разрушая оболочки клеток. Вторые нарушают целостность сосудов и соединительнотканных структур.

Аппаратные диагностические мероприятия помогают визуализировать состояние железы. УЗИ отображает степень увеличения, наличие кистозных образований, некротических участков и фистул, камней в желчевыводящих протоках. Точная визуализация возможна при проведении МРТ или КТ. В сложных случаях проводят лапароскопическое исследование поджелудочной – это точный способ оценить состояние паренхимы, проходимость протоков и причины ее нарушения.
После обследования медики получают возможность охарактеризовать панкреонекроз. Он бывает стерильным и инфицированным (если спровоцирован бактериями). Стерильный панкреонекроз бывает геморрагическим, жировым и смешанной формы (это зависит от активности конкретных ферментов). Оценивая размеры участков некроза выявляют крупно-, средне- и мелкоочаговый панкреонекроз. Если вся поджелудочная разрушена, говорят о тотальной форме.

При диагностике оценивают состояние других органов и систем:
- наличие воспалений в брюшной полости;
- гнойно-некротические очаги;
- свищи;
- уровень интоксикации;
- риск полиорганной недостаточности.
Коррекция некротических изменений
При первых признаках панкреонекроза больного госпитализируют. Из-за высокого риска летального исхода лечение проводят в отделении интенсивной терапии. Лечение подбирают сразу несколько специалистов:
- гастроэнтеролог;
- эндокринолог;
- хирург;
- реаниматолог.
Терапия начинается с обеспечения полного покоя для поджелудочной. Назначают строгий постельный режим, полностью исключают употребление любой пищи (жизнедеятельность поддерживают парентерально). Если рвоты не было, удаляют остатки пищи из желудка промыванием. Чтобы снизить рефлекторное раздражение железы, желудок могут промывать несколько раз прохладными стерильными растворами.
На начальных этапах проводится консервативное лечение. Оно подразумевает назначение:
- обезболивающих средств (включая наркотические анальгетики);
- противовоспалительных;
- подавляющих секрецию и активность ферментов;
- противошоковую терапию;
- диуретиков (для снятия отека тканей поджелудочной);
- антибиотиков широкого спектра действия (для купирования и профилактики распространения гнойно-некротических процессов);
- детоксикационных мероприятий (большое количество инфузионных растворов);
- гемосорбцию (аппаратное очищение крови при сильной интоксикации);
- коррекцию выявленных нарушений в работе органов.
При тяжелом состоянии и выраженных участках некроза железы больному сразу проводят хирургическое лечение. Если локализацию некроза выявить сложно, операцию делают на 4-5 сутки. Сложность хирургического лечения состоит в повышенном риске инфекционных осложнений. Во время операции проводят:
- лапароскопическую ревизию протоков железы;
- удаление причины застойных явлений;
- иссечение участков некроза;
- выведение экссудата;
- установку дренирующих устройств.
Стационарное лечение длится до 2-х месяцев. После выписки пациент еще на протяжении 2-х недель должен соблюдать постельный режим. После разрешены непродолжительные пешие прогулки. Важным аспектом выздоровления является диета. Рацион состоит исключительно из отварных и паровых блюд гомогенной консистенции. Питаться можно куриным мясом, индейкой, нежирными сортами рыбы. В основе рациона – крупяные блюда, белковые омлеты, отварные овощи. Любые стимуляторы секреции (жирные, жаренные блюда, грибы, продукты промышленного производства, сырые овощи и фрукты) из меню исключают. Всю пищу следует принимать в теплом виде.
Чем опасно заболевание
После панкреонекроза полное выздоровление маловероятно. Успешная терапия продляет жизнь пациента на 10, реже 15 лет, так как во время болезни повреждаются практически все органы. На первой неделе прогрессирования шансы выжить есть только у 40% больных. Прогноз крайне неблагоприятный для пациентов пожилого возраста, диабетиков, гипотоников. Дополнительно ухудшают его:
- пониженный уровень кальция в крови;
- лейкоцитоз;
- ацидоз;
- отклонения в результатах печеночных проб.

Обширный некроз приводит к развитию диабета, повышает риск злокачественного перерождения клеток, формирования кист. У перенесших заболевание спустя некоторое время развивается цирроз, наблюдаются повреждения слизистой желудка и кишечника, селезенки. В результате повреждения сосудов возникают обширные внутренние кровоизлияния.
Даже после успешной операции не исключены гнойно-септические осложнения: перитонит и забрюшинная флегмона. В первом случае развивается инфекционное воспаление серозной оболочки брюшной полости, во втором – гнойное расплавление подкожно-жировой клетчатки в зоне живота. Вследствие сильной интоксикации у пациента могут выявить сердечную или почечную недостаточность, что существенно сокращает сроки жизни после излечения панкреонекроза.

Профилактика панкреонекроза совпадает с предупреждением панкреатита. Она подразумевает:
- рациональное питание:
- умеренную физическую активность:
- отказ от вредных привычек и употребления алкоголя.
Врачи не исключают аутоиммунное повреждение защитных механизмов поджелудочной, поэтому у аллергиков и пациентов с аутоиммунными заболеваниями склонность к панкреонекрозу выше. При первых признаках болезни необходимо обратиться к врачу — даже минуты промедления могут стоить больному жизни.
Читайте также:


