Васкулиты ассоциированные с гепатитами

Криоглобулинемический васкулит при гепатите С является распространенным осложнением. Наличие в организме вируса (HCV) сопровождается развитием криоглобулинемии примерно у 50% больных. Обычно такая патология протекает без каких-либо явных симптомов. Данное заболевание поражает мелкие кровеносные сосуды, что впоследствии приводит к воспалительным процессам в организме больного.
В качестве диагностики специалисты назначают комплексное обследование всех органов, центральной нервной системы, суставов; проводят общие анализы крови и мочи, УЗИ, КТ. Для лечения пациенту прописывают лекарственные препараты, процедуры очистки плазмы и в редких случаях народные методы для уменьшения симптомов. Такое заболевание нельзя вылечить полностью, но можно добиться ремиссии. Человек получит шанс вернуться к нормальной жизни.

Криоглобулинемический васкулит
Антигеном при таком осложнении является гепатит С и вещества, входящие в его ядро. Криоглобулинемический васкулит приводит к тяжелому поражению тканей почек и развитию лимфомы. В основном заболевание распространяется на:
- Кожные покровы (ангиит).
- Центральную и периферическую нервные системы (полиневропатия).
- Легкие (фиброзирующий альвеолит).
Причины возникновения
Антитела в организме человека играют особую роль. Они выводят любые чужеродные вещества вместе с антигенами из крови. У здорового человека этот процесс проходит быстро и не вызывает серьезных осложнений. Если же организм ослаблен в результате перенесенного заболевания, то чужеродные объекты так и остаются в капиллярах в виде осадка. В качестве антигенов васкулита выступают возбудители гепатита С.
Сравнительно небольшое количество криоглобулинов можно обнаружить в теле каждого человека. Примерно 40% населения планеты имеет это вещество в сыворотке крови (концентрация до 0,8 мг/л). Поэтому врачи так и не смогли полностью исследовать васкулит. Признаки развития заболевания не всегда проявляются. Кроме того, симптомы васкулита могут возникать и при отсутствии поражающих веществ в крови.
Исследования показывают, что причинами роста криоглобулинов в крови и, как следствие, прогрессирования заболевания, могут быть наследственный фактор и аутоиммунные нарушения. Другими провокаторами развития патологии являются:

Красная волчанка
- Аллергические реакции.
- Заболевания щитовидной железы (гормональный дисбаланс).
- Системная красная волчанка.
- Лимфопролиферативные заболевания.
- Грибковые и паразитарные поражения (в том числе сифилис).
- Вакцинация.
- Солнечные ожоги.
- Переохлаждение организма.
- Травмы.
- Отравление химическими веществами (в том числе химические ожоги).
Клинические проявления
Криоглобулинемический васкулит проявляется по-разному у каждого пациента. Основным симптомом заболевания выступает значительное поражение кожных покровов. У больного наблюдаются:
- геморрагическая сыпь;
- синдром Рейно;
- гломерулонефрит (заболевание почек иммуновоспалительного характера);
- синдром суставных болей (полиартралгия);
- периферическая полинейропатия (нарушение структуры тонких нервных волокон).

Геморрагическая сыпь
При криоглобулинемии кожа страдает больше всего. На ней развивается пальпируемая геморрагическая сыпь (пурпура). Обычно заболевание затрагивает области голеней и бедер и распространяется симметрично по всему телу. Для такого высыпания не характерен зуд, что незначительно облегчает страдания больного васкулитом. На местах возникновения сыпи образуется гиперпигментация. Также при заболевании может появиться холодовая крапивница (волдыри на поверхности кожи и слизистых оболочках). Синдром Рейно диагностируют у 50% больных. Он характеризуется акроцианозом, чувством холода в конечностях, парестезией. В результате у 15% пациентов с синдромом Рейно можно наблюдать язвы на ногах, некроз кожи и даже гангрену пальцев.
Кроме перечисленных проявлений заболевания у людей с криоглобулинемией может возникнуть развитие разносторонних, перемещающихся полиартралгий конечностей: межфаланговых, пястно-фаланговых, коленей и тазобедренных суставов, голеностопов. Следствием этого являются жалобы больных на ломоту и миалгию, артрит и миозит (поражения в области скелетных мышц), тяжелое состояние которых только ухудшается в холодную погоду. В результате развития криоглобулинемии страдают и нервные окончания. Специалисты проводят анализ биоэлектрической активности мышц и нервно-мышечной передачи. С помощью электромиографии они получают сведения о мышечных волокнах, которые показывают состояние периферической нервной системы. В некоторых случаях в виде осложнения может развиться церебральный васкулит (воспалительный процесс стенок сосудов мозга). Это редкое, но очень опасное заболевание. При таком виде васкулита повреждаются кровеносные сосуды головного мозга, что ведет к ухудшению кровообращения. У больного могут развиться транзиторные ишемические атаки и инсульт. Окончательно поставить диагноз по такому заболеванию можно с помощью биопсии. Такую процедуру не проводят, так как может повредиться структура головного мозга больного. Церебральный васкулит практически не возникает как самостоятельное заболевание, а является осложнением другой патологии.

Гепатит C может негативно влиять на почки
Влиянием гепатита C поражаются почки, что приводит к протеинурии, микрогематурии и нефротическому синдрому (нарушению белково-липидного обмена) и другим заболеваниям. Появляется почечная недостаточность. В результате возникают сильные отеки, артериальная гипертензия, нарушения в работе желудочно-кишечного тракта. Реже при заболевании можно наблюдать воспалительное поражение лимфатических узлов (лимфаденит), секретной и выделительной функций слюнных желез. Также страдают легкие, могут появиться одышка, кашель, а иногда — кровотечение.
Диагностические процедуры
Только при обнаружении явных симптомов заболевания врач может поставить диагноз криоглобулинемия. Подтверждающими факторами является наличие лабораторных маркеров лимфопролиферативного и инфекционного заболеваний. Кроме того, криоглобулинемию определяют по признакам из триады Мельтцера: вялости и быстрого утомления, сыпи в виде пурпуры и артралгии.
Первым пунктом диагностики врач назначает иммунологический и биохимический анализы крови, чтобы подтвердить или опровергнуть наличие заболевания. Для этого у больного делают забор 10 мл венозной крови, которую помещают в пробирку, нагретую до 37 °С. При обнаружении криоглобулинов уровень криокритов составляет более 1%. Проверка на РФ (ревматоидный фактор) и СРБ (определение С-реактивного белка) дает положительный результат. Также проводятся исследования на наличие антинуклеарных антител (находятся в плазме) и процента снижения Clq и С4-компонентов комплемента, анти-HCV и анти-HBs, HCV-PHK. Окончательно подтвердить заболевание также можно с помощью биопсии тканей почек и кожи.

Подтвердить заболевание можно с помощью биопсии тканей почек и кожи
Многочисленные исследования, в число которых входят ультразвуковой анализ работы печени, почек, КТ грудной клетки и рентген, назначаются для определения характера повреждений внутренних органов. Для получения заключения и подтверждения наличия заболевания следует обратиться к ревматологу, дерматологу, неврологу. Также следует обратиться к инфекционисту, гастроэнтерологу, нефрологу и пульмонологу. Это даст наиболее объективную картину и определит план дальнейших действий.
Лечение криоглобулинемии
Основные направления лечения заболевания:
- Предотвращение осложнений.
- Неотложная помощь при обострениях.
- Проведение казуальной терапии.
Для устранения данного недуга пациенту назначают ряд процедур, направленных на исключение всех симптомов заболевания и осложнений. В их число входят гломерулонефрит, почечная недостаточность, артериальная гипертензия, васкулит центральной нервной системы и мезентериальных сосудов.
Стандартное лечение заболевания препаратами подразумевает прохождение курса глюкокортикоидов (пульс-терапия за счет приема высоких доз стероидных лекарств) и циклофосфамида. Если у пациента наступает ремиссия, то врач назначает ему вспомогательную терапию интерфероном альфа-2 и рибавирином. Для резистентных форм криоглобулинемии используют моноклональные антитела к CD20-рецепторам (ритуксимаб).

Плазмаферез
Плазмаферез — это способ очищения плазмы, применяющийся для значительного снижения концентрации иммунных комплексов, антител, антигенов, токсических веществ и восстановления баланса гормонов, липидов и белков. Процедура проводится через день, курс длится 2—3 недели. Криоаферез — это лечебная терапия, базирующаяся на особенности составных веществ в крови полимеризоваться под влиянием внешних факторов. Для этой процедуры у больного делают забор плазмы и помещают ее в среду с низкой температурой или воздействуют с помощью химических веществ. В процессе таких манипуляций выделяется криопреципитат. Его убирают, а чистую плазму возвращают обратно больному. Специалисты утверждают, что данная терапия при этом заболевании даёт положительные результаты. Каскадное очищение плазмы позволяет удалять аутоантитела, чтобы уменьшить клинические признаки болезни. Данная терапия приводит к наступлению длительной ремиссии.
Кроме медикаментозного лечения многие специалисты при этом заболевании в комплексе назначают употребление отваров:
- Растения с антиоксидантными свойствами (женьшень, земляника лесная, кориандр, тмин обыкновенный, укроп, чеснок).
- Растения, в составе которых содержатся флавоноиды (бархат амурский, песчаный бессмертник, боярышник, цветы черной бузины, горец змеиный, молодые листья перечной мяты, плоды моркови, конский каштан, зверобой, почечный чай, семена пятнистой расторопши).
- Листья подорожника.
- Плоды софоры японской.
Процент пациентов, получивших лечение и устранивших недуг, высокий. Это говорит об эффективности всех перечисленных методов при лечении заболевания. Быстрое наступление улучшений и ремиссии зависит от уровня повреждений внутренних органов и успеха в лечении гепатита C. Только своевременное обращение к врачу повысит шансы на положительный прогноз при этом заболевании. Важно не запускать патологию, которая потом приведет к еще большим осложнениям и своевременно лечить недуг. Ведь из-за криоглобулинемии могут возникнуть инфекционные и сердечно-сосудистые заболевания, которые приводят к летальному исходу.
Профилактические меры
Любые профилактические меры начинаются с регулярной диспансеризации и вакцинации против вируса гепатита C. На сегодняшний день это пока единственный верный способ борьбы с криоглобулинемическим васкулитом. Необходимо следить за состоянием организма, обращать внимание на появляющиеся симптомы, обращаться за консультацией к врачу. Специалисты рекомендуют каждый год сдавать анализ крови на наличие гепатита C. Также для профилактики заболевания следует соблюдать общие правила гигиены, особенно в общественных местах.
В случае заражения васкулитом нужно немедленно принимать предписанные меры. На сегодняшний день медицина имеет все необходимые средства для борьбы с заболеванием. Успех также зависит от отношения больного к собственному организму и желания выздороветь. Своевременная терапия может обеспечить десятилетнюю ремиссию заболевания 70% людей. Лечение имеет комплексный характер. При соблюдении всех условий наблюдается положительный результат на первых этапах терапии.
Криоглобулинемический васкулит — тяжелое осложнение гепатита C. Инфицирование возможно в любом возрасте. Ослабленный инфекцией организм не может полноценно бороться с вирусом, что приводит к более серьезным проблемам со здоровьем. Благодаря терапии увеличивается продолжительность жизни больного, снижается риск обострений и предотвращаются серьезные повреждения органов. Обязательным условием выздоровления является своевременное обращение человека к специалистам. Современная медицина может вылечить заболевание и с каждым днем достигает эффективных результатов.
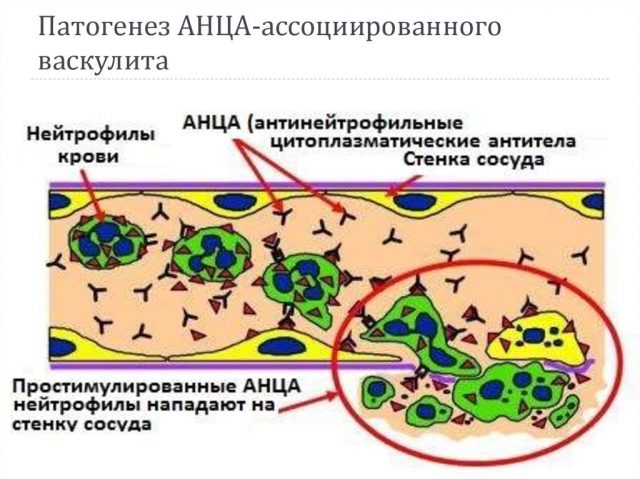
Среди всех разновидностей васкулитов самыми опасными считаются АНЦА-ассоциированные васкулиты (ААВ). Такие системные патологии характеризуются наличием в крови пациента антинейтрофильных цитоплазматических антител (АНЦА).
В ходе развития патологий страдают в основном мелкие кровеносные сосуды. Но это не значит, что болезнь можно не воспринимать серьезно. Коварен ассоциированный васкулит АНЦА своим мгновенным стремительным течением.
То есть пострадавшие органы критически недополучают питания, а в результате развиваются необратимые некротические процессы. Код патологии по МКБ — М 31.3 и М 31.8. Как проявляется АНЦА васкулит и как его лечат, разбираем ниже.
Подвиды АНЦА васкулитов
К васкулитам АНЦА в медицине относят несколько разновидностей васкулитов. Каждый из них поражает определенные органы и крайне опасен для организма человека. Выделяют такие разновидности ААВ:
- Гранулематоз Вегенера. В этом случае страдают респираторные пути: слизистые органов слуха, зрения и дыхания. В некоторых случаях поражаются даже легкие. Болезнь развивается крайне стремительно. Если не принять меры, летальный исход наступает уже в течение первых 6–12 месяцев от начала патологии. Гранулематоз Вегенера бывает генерализованным и локальным. В некоторых случаях медики считают эти виды стадиями болезни. В ходе гранулематоза Вегенера на слизистых пациента образуются своеобразные наросты по типу полипов. С течением болезни они распадаются, образуя кровоточащие раны. Именно поэтому у пациента иногда выявляют легочное или иное кровотечение.
Важно: В некоторых случаях у пациентов страдают почки. Поражение мочевыделительных органов приводит к развитию быстропрогрессирующего гломерулонефрита. Почки некротизируются максимально быстро.
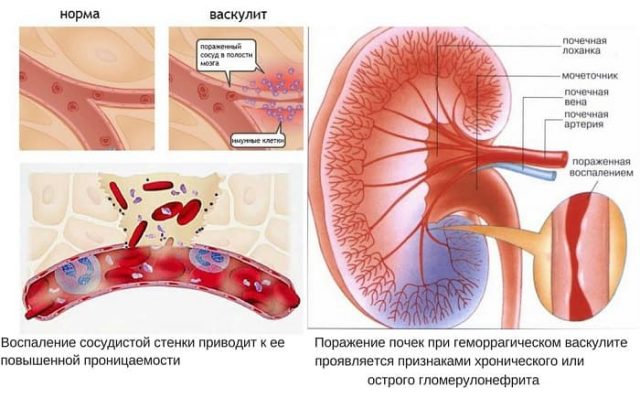
- Микроскопический полиангиит (МПА). Страдают мелкие и реже средние кровеносные сосуды внутренних органов. В основном поражаются почки, легкие, желудочно-кишечный тракт. В ходе прогрессирования болезни возникают внутренние кровотечения в легких, почках, органах ЖКТ. Иногда отмечаются неврологические симптомы заболевания в виде мононеврита. Сердце при МПА страдает реже.
- Эозинофильный гранулематозный полиартериит (ЭГПА). Болезнь еще называют синдромом Черджа–Стросс. В ходе такой разновидности АНЦА-васкулита страдают респираторные органы. Гранулемы на слизистой имеют выраженную эозинофильную инфильтрацию. То есть на слизистой образуются уплотнения и наросты из подвида лейкоцитов — эозинофилов.
Все виды ААВ являются серьезной проблемой для современной медицины, поскольку на начальных этапах заболевание практически никак не проявляется. Позднее, при явных признаках и симптомах, болезнь схожа со многими патологиями, что затрудняет проведение дифференциальной диагностики. Пока теряется драгоценное время на постановку диагноза, пациент как минимум превращается в инвалида. В худшем случае наступает летальный исход.
Механизм развития патологии
Все ААВ происходят на фоне аутоиммунных процессов в организме. По невыявленным причинам организм пациента начинает вырабатывать аутоантитела к клеткам кровеносных сосудов. В результате развивается воспаление стенок сосудистого русла. Просвет сосудов сильно сужается, что препятствует нормальному питанию органов-мишеней. От этого возникает ишемия тканей, питаемых данными сосудами. На фоне ишемии у пациента начинается некроз тканей и как следствие полный отказ органа.
Ученые выделяют несколько форм развития ААВ:
- Ограниченная. Характеризуется поражением исключительно верхних дыхательных путей.
- Генерализованная ранняя. Поражаются лишь сосуды без признаков нарушения работы внутренних органов.
- Генерализованная активная. Явно проявляются сбои в работе внутренних органов.
- Тяжелая. Налицо тяжелая декомпенсированная недостаточность внутренних органов на фоне васкулита АНЦА.
- Рефрактерная. Считается окончательной, поскольку добиться ремиссии при ней уже не удается даже на фоне грамотного и своевременного лечения.
Симптомы болезни
В зависимости от классификации ААВ клиническая картина при разных его видах гетерогенна, то есть разнообразна. Выглядит симптоматика так:
- ГВ (гранулематоз Вегенера). Начало патологии характеризуется проявлением общей слабости и потерей аппетита. Позднее присоединяются повышенная температура тела, миалгия и слабость суставов (артралгия). Далее симптоматика зависит от пострадавшего органа-мишени. Если это глаза, то страдают радужка и белочная оболочка. Если это дыхательные пути, то сначала проявляется устойчивый насморк с гнойными выделениями. Не исключена перфорация носовой перегородки. Могут появиться кровохарканье, язвенный стоматит, гнойные выделения из ушей по типу отита. При поражении легких у пациента отмечаются одышка, плеврит и пр. Если же мишенью ГВ стали почки, то у пациента в моче явно видна кровь, отмечена высокая концентрация белка и при этом анализ на гемоглобин отрицательный. То есть его уровень критически снижен.
- Микроскопический полиангиит (МПА). В большинстве случаев у пациента проявляются поражения почек в виде стремительно прогрессирующего гломерулонефрита. Симптомы — кровь в моче, повышенный белок, болезненность в области поясницы. При поражении органов ЖКТ не исключен стул с примесью крови или рвотные массы с кровью.
- ЭГПА. В этом случае ко всем приведенным выше симптомам примешивается эозинофильный мио- или эндокардит, перикардит, гипертензия артериальная. На коже проявляются подкожные узелки, папулы. Со временем из папул образуются язвы. Отмечаются боли в животе при поражении органов ЖКТ.
Важно: причинами летальных исходов при ААВ становятся острая почечная или сердечная недостаточность, остановка кровообращения, сильное внутреннее кровотечение, дыхательная недостаточность.
Диагностика заболевания
Для постановки точного диагноза следует сделать анализ крови на антинейтрофильные цитоплазматические антитела. В 50 % случаев у больного выявляют миелопероксидазу АНЦА, в 40 % случаев — протеиназу-3 АНЦА. И лишь в 10 % случаев результат является отрицательным.
Далее для подтверждения или опровержения диагноза нужно выполнить:
- общие анализы крови и мочи;
- КТ или МРТ пораженного органа;
- рентгеноконтрастное ангиологическое исследование;
- биопсию легких или почек (в зависимости от подозрений на орган-мишень).
Крайне важна дифференциальная диагностика, в ходе которой различают ГВ и синдром Черджа-Стросса (в первом случае астма отсутствует, во втором — присутствует). Также нужно исключить и другие патологии, при которых отмечается почечно-легочный синдром. В частности, это синдром Гудпасчера, васкулит системный, периартериит узелковый, васкулит геморрагический, красная волчанка системная, ангиоцентрическая злокачественная лимфома, образования злокачественные, сифилис и проказа, микоз, туберкулез, бериллиоз и др.
Важно: При ГВ в крови пациента выявляют антитела к протеиназе-3, в то время как при ЭГПА и при МПА у больного в крови повышена концентрация антител к миелопероксидазе.
Лечение патологии
Главной целью лечения системного васкулита АНЦА является достижение стойкой ремиссии. Поэтому терапию делят на три этапа:
- Индукция ремиссии. Здесь используют в основном глюкокортикоиды типа преднизолон и метилпреднизолон. Препараты вводят внутривенно методом капельниц и внутрь в виде таблеток. Как правило, улучшение наступает в течение первых трех недель лечения. Но расслабляться не стоит. Поддерживающая терапия показана каждые четыре недели.
- Поддержание ремиссии. На этом этапе продолжают введение циклофосфамида для поддержания стойкого результата. Также используют препараты метотрексат или азатиоприн. На сегодняшний день ученые изучают эффективность лефлуномида и микофенолата мофетила.
- Терапия эскалационная. Направлена на восстановление функций пострадавшего органа. Лечение подбирают в зависимости от сложности состояния пациента и внутреннего органа-мишени.
Общие прогнозы для пациентов с васкулитами АНЦА
В целом прогноз для пациентов с васкулитом АНЦА сложно назвать благоприятным. Но с усовершенствованием современной медицины показатели улучшаются. Жизненный прогноз для больных с ААВ зависит от формы развития болезни, своевременности поставленного диагноза и адекватности назначенного лечения. Кроме того во внимание стоит брать общее состояние организма пациента, его возраст и наличие дополнительных хронических заболеваний. Если говорить сухими цифрами, то прогноз для пациентов с ААВ выглядит так:
- Выживаемость при гранулематозе Вегенера в первый год от постановки диагноза составляет почти 85 %.
- В первые пять лет при ГВ выживаемость составляет около 65 %, при синдроме Черджа-Стросса около 65–70 %, при МПА — 46–54 %.
Важно: патология очень коварна и провоцирует летальность в первые 1–5 лет от момента выявления болезни.
Существуют болезни, протекающие параллельно или предшествующие друг другу. Гепатит и васкулит в клинике внутренних болезней тесно взаимосвязаны. Воспаление печени имеет множественные проявления. Васкулит — это воспаление стенок сосудов. Оно может возникать на фоне гепатита, как один из его симптомов. Но сосуды способны воспаляться и вследствие аутоиммунных процессов. В этом случае враждебные иммунные комплексы поражают не только артерии и вены, но и гепатоциты печени.

Что собой представляют?
Гепатит — это воспаление печеночных клеток, развивающееся под влиянием лекарственных или промышленных токсинов, вирусных агентов или иммунных комплексов при аутоиммунном поражении. Васкулит — это поражение эндотелиальной выстилки артерий, вен, артериол, венул и капилляров. Чаще всего оно развивается на фоне аутоиммунного процесса. Поскольку печень — это густо васкуляризированный орган, поражение сосудов тяжело сказывается на всех его функциях. Но часто причиной развития самого васкулита является вирусное поражение гепатоцитов. В основном триггерами выступают вирусы гепатита B и C.
При вирусном поражении в крови появляются специфические криоглобулины. Именно они оседают на стенках сосудов, провоцируя васкулит.
Частота совместного течения
Гепатит и васкулит практически всегда протекают совместно. Комбинация этих двух патологий чаще встречается в возрастной группе от 20 до 70 лет. Причем тенденция к их совместному течению с возрастом увеличивается. Женщины болеют практически в 2 раза чаще. Это обусловлено особенностями гормонального фона. Ученые не определили связи между частотой совместного течения воспаления печени и сосудов и какими-либо этническими особенностями.
Васкулит, как одно из проявлений гепатита
Гепатит, особенно вирусной этиологии, практически всегда выступает предшественником воспаления сосудов. Поэтому васкулит, ассоциированный с гепатоцеллюлярным заболеванием, называют вторичным. Причиной этому является то, что он не развивается сам по себе, а возникает как следствие выделения организмом иммунных клеток против вируса. На этот симптом редко обращают внимание. Он уступает более яркой картине желтухи, интоксикации и гипертермии. Но появление мелкоточечной сыпи на передней поверхности голеней, которым дебютирует васкулит, является первым красным флажком болезни.
Как развиваются?
Гепатит является первым звеном в патогенетической цепочке. Нужно различать мелкоточечную сыпь при воспалении печени, которая обусловлена недостатком факторов свертываемости крови и таковую, спровоцированную воспалением самих сосудов. Недуг развивается в такой последовательности:
- Появление желтушности. Она свидетельствует о гепатоцеллюлярной недостаточности с высвобождением пигмента билирубина.
- Болезненные ощущения в правом подреберье. Печень увеличивается и растягивает свою капсулу, воздействуя на нервные окончания.
- Выступание печеночного края из-под правой реберной дуги.
- Появление на коже сыпи, спровоцированной недостатком синтеза печенью факторов свертываемости крови.
- Общая слабость, вялость, недомогание.
- Диспепсия. Она проявляется тошнотой и рвотой.
- Возникновение на передних поверхностях обеих голеней симметричных петехиальных высыпаний. Эта мелкоточечная сыпь сигнализирует о начале васкулита.
Диагностика и лечение
Воспаление печени и сосудов — это разные патологии. Но поскольку фактор, спровоцировавший их, один, диагностируются и лечатся эти недуги в комплексе. Прежде всего проводится дифференциальная диагностика с другими патологиями. Ищут следы поражения различных органов и систем. Только после подтверждения предварительного диагноза данными лабораторных и инструментальных методик исследования расписывают схему терапии.
Диагностические мероприятия при гепатитах, сочетанных с васкулитами, проводятся в такой последовательности:
- Общий анализ крови. На нем отмечаются воспалительные изменения. Это повышение количества лейкоцитов и ускорение оседания эритроцитов. Признаками гепатита также является недостаточность тромбоцитов.
- Общий анализ мочи. Она приобретает бурый цвет за счет пигмента уробилиногена.
- Биохимия крови. Это самый информативный анализ. Он показывает повышение всех печеночных ферментов — аспартатаминотрансферазы, аланинаминотрансферазы, аланинаминотрансфераза, щелочной фосфатазы. При гепатитах и васкулитах будут расти билирубин и C-реактивный протеин.
- Серологический анализ. С его помощью выявляют специфические антигены, которые появляются при заражении вирусом.
- Ультразвуковое исследование органов брюшной полости. На мониторе отмечают увеличение печени и селезенки.
В состав комплексной терапии входят противовирусное лечение и снижение активности воспаления. Пациенту рекомендуется принимать гепатопротекторы — медикаментозные средства, защищающие клетки печени от разрушения и стимулирующие их регенерацию. Для снятия системного воспаления используют введение глюкокортикостероидов. Эти гормональные противовоспалительные средства не только убирают симптомы, но и влияют на звенья патогенеза.

Васкулитные нейропатии возникают преимущественно при первичных васкулитах, которые включают узелковый полиартериит, гранулематоз Вегенера, синдром Чердж — Стросса, микроскопический полиангиит. Вторичные васкулиты встречаются при таких заболеваниях соединительной ткани, как ревматоидный артрит (РА), системная красная волчанка (СКВ). При гепатите С смешанная форма криоглобулинемии 2 типа приводит к возникновению вторичного васкулита, вследствие депонирующихся в мелких сосудах, активирующих комплемент иммунных комплексов, осаждающихся при низкой температуре. Цитомегаловирус, вирус иммунодефицита человека (ВИЧ) могут обусловливать возникновение вторичных ангиитов с нейропатией. К развитию васкулитных нейропатий в ряде случаев может приводить саркоидоз. Также следует помнить, что диабетическая люмбосакральная радикуло-плексопатия (диабетическая амиотрофия, проксимальная диабетическая нейропатия, синдром Брунса — Гарланда) относится к микроскопическим васкулитам.
У больных с нейропатией, обусловленной васкулитом наблюдается различный характер дебюта заболевания (острое или подострое), а также разный темп развития болевых, сенсорных и моторных расстройств. Течение также характеризуется клинической неоднородностью и может быть как прогрессирующим хроническим, так и рецидивирующим с длительными периодами ремиссии. Сопутствующая васкулитным нейропатиям клиническая симптоматика включает миалгии, артралгии, потерю веса, респираторные нарушения, гематурию, абдоминальные боли, сыпь, ночную потливость, в редких случаях указанные клинические проявления протекают абортивно.

ПЕРВИЧНЫЕ СИСТЕМНЫЕ ВАСКУЛИТЫ
У больных с синдромом Чердж — Стросса поражаются артериолы, венулы, капилляры, артерии малого калибра и в 65 — 80% случаев наблюдается нейропатия. У больных наблюдаются астма, легочные инфильтраты, лихорадка, эозинофилия. При АНЦА-ассоциированом синдроме (АНЦА — антинейтрофильные цитоплазматические антитела) нейропатические нарушения определяются в 20 — 50% случаев. При развитии гранулематоза Вегенера поражаются артериолы, венулы, капилляры верхних и нижних дыхательных путей. Периферические нервы вовлекаются в патологический процесс в 14 — 40% случаев, часто спустя несколько лет после манифестации гранулематоза Вегенера. Клинически, как правило, выявляются асимметричная полнейропатия или множественная мононейропатия, реже поражаются краниальные нервы. Узелковый периартериит — первичный васкулит, при котором поражаются сосуды мелкого и среднего калибра. Только 2% больных с васкулитами имеют узелковый периартериит. Клиническая картина при указанной нозологии отличается от нейропатий при васкулите, ассоциированных с АНЦА. У больных с узелковым периартериитом более чем в 75% случаев выявляется асимметричная болевая нейропатия. При микроскопическом полиангиите, иногда определяющемуся в рамках перекрестного синдрома (overlap syndrome) и тогда квалифицирующемуся как некротизирующий васкулит, повреждающему воздействию подвергаются артериолы, венулы, капилляры. У многих больных выявляются поражения сосудов кожи, почек и других органов. Более чем в половине случаев при указанной нозологии у пациентов наблюдаются васкулитные нейропатии, однако реже, чем при классическом узелковом периартериите.
ВТОРИЧНЫЕ СИСТЕМНЫЕ ВАСКУЛИТЫ
Так же как и при узелковом периартериите у пациентов с РА поражение ограничивается сосудами мелкого и среднего калибра. Васкулит возникает преимущественно в случае тяжелого течения серопозитивного РА. Вследствие использования современных средств, купирующих его клинические проявления, частота возникновения васкулитов значительно снизилась. В тех случаях, когда дебют ревматологического заболевания представлен в виде васкулита, необходимо исключить сопровождающиеся повышением ревматоидного фактора криоглобулинемию, гранулематоз Вегенера, экстрагландулярную форму синдрома Шегрена. Необходимо принимать во внимание, что у больных с РА часто развивается медленно прогрессирующая, симметричная, без грубого неврологического дефекта дистальная сенсорная и/или моторная полинейропатия, не связанная с поражением сосудов нервных волокон. Синдром запястного канала, как и другие туннельные нейропатии часто определяются при РА, при этом в ряде случаев имеются электро-физиологические признаки поражения нервов в отсутствие клинических признаков их повреждения. Повышение в крови уровня криоглобулинов может быть следствием хронических инфекций, аутоиммунных заболеваний и гематологических расстройств. Второй тип криоглобулинемии с моно- и поликлональными иммуноглобулинами ассоциируется с гепатитом С в 73 — 90% случаев. Болевая и/ или сенсорно-моторная асимметричная полинейропатия, множественная мононейропатия на фоне поражения артериол, капилляров, венул выявляются у 30-70% пациентов с сочетанием криоглобулинемии и гепатита С. Системные васкулитные нейропатии, развивающиеся преимущественно при количестве CD4 от 200 до 500 кл./мл, наблюдаются менее чем у 1% больных, страдающих от ВИЧ-инфекции. Воспалительный иммунный ответ, определяющий развитие нейропатических нарушений, реализуется скорее вследствие накопления иммунных комплексов в сосудах, чем из-за прямого воздействия вирусов на нейроны. У ВИЧ-инфицированнных пациентов, страдающих гепатитом В, возрастает риск развития других форм вторичных васкулитов, включая узелковый периартериит, микроскопический полиангиит. Системные васкулитные полинейропатии наблюдаются также при комбинации ВИЧ-инфекции с лимфомой. При уровне CD4- менее чем 50 кл./мл могут возникать васкулитные полинейропатии на фоне цитомегаловирусной инфекции. Мелкоклеточный рак легких, лимфома, злокачественные новообразования желудка, лейкоз, почечно-клеточная карцинома и другие аденокарциномы в ряде случаев определяют возникновение васкулитных полинейропатий. У пациентов с системными васкулитными нейропатиями при мелкоклеточном раке легких могут выявляться анти-Hu- антитела.
НЕСИСТЕМНЫЕ ВАСКУЛИТНЫЕ НЕЙРОПАТИИ
Несистемная васкулитная нейропатия — патологический процесс, при котором проявления васкулита ограничиваются клиническими симптомами поражения исключительно нервных и мышечных волокон (но следует помнить, что, в конечном итоге, после тщательного обследования и дальнейшего наблюдения в 6 — 37% случаев у указанной категории больных выявляются системные васкулиты).
Часто маркером нейропатий, обусловленных несистемным васкулитом, является внезапная необъяснимая потеря веса у пациентов, которая может служить ключевым моментом для дифференциальной диагностики системных и несисемных васкулитных нейропатий. Несистемные васкулитные нейропатии представлены преимущественно множественными нейропатиями, в то время как асимметричные нейропатии или сенсорно-моторные полинейропатии встречаются значительно реже. Их возникновение обусловливается поражением люминальной поверхности эндотелиоцитов vasa nervorum. В общем, темп прогрессирования нейропатических проявлений при несистемных васкулитах более медленный, количество постепенно вовлекаемых в патологический процесс нервов меньше, чем при системных васкулитах. После завершения стационарного периода на фоне регрессирующих клинических проявлений отмечается длительное постепенное восстановление нарушенных функций периферических нервов. При несистемных васкулитах у больных в долгосрочной перспективе сохраняется удовлетворительная мобильность, не требуется посторонний уход. Люмбосакральная радикуло-плексопатия различной этиологии — уникальная форма васкулитных нейропатий, характеризующаяся монофазным течением, при которой регистрируется нарушение чувствительности и моторные расстройства в зоне иннервации пояснично-крестцового сплетения. Клиническая симптоматика представлена острой или подострой болью, слабостью нижних конечностей, первоначально преобладающей в одной ноге с последующим распространением на контролатеральную конечность. Поражение плечевого сплетения может комбинироваться с пояснично-крестцовой плексопатией более чем в 15% случаев, хотя клинические проявления в верхних конечностях менее выраженные. Люмбосакральная радикуло-плексопатия различной этиологии характеризуется медленно прогрессирующим, монофазным течением, в отличие от других форм несистемных васкулитных нейропатий, часто с сохранением после регресса основных клинических проявлений незначительных двигательных расстройств, снижения массы тела.

Очень важно дифференцировать несистемную васкулитную нейропатию от поражения нервных волокон у больных с системными васкулитами, так как в последних случаях отсутствие адекватного лечения может быть фатальным. С учетом этих фактов, клиническое и лабораторное обследование пациентов с нейропатиями, обусловленными васкулитом, на ранних стадиях заболевания должно быть максимально полным во избежание диагностических ошибок.
ДИАГНОСТИКА ВАСКУЛИТНЫХ НЕЙРОПАТИЙ
Валидным методом, подтверждающим наличие нейропатии, является электромиография (ЭМГ), при проведении которой выявляется аксональная дегенерация сенсорных или моторных волокон с мультифокальным распределением дефектов аксонов. У ряда больных отмечается асимптомная васкулитная нейропатия при наличии ЭМГ-признаков поражения нейронов. В случае выявления замедления проводимости в нервных волокнах, локализующихся в типичных анатомических туннелях необходимо исключить компрессионно-ишемические нейропатии, характерные для сахарного диабета, РА, а также наследственные нейропатии со склонностью к параличам от сдавления. У больных с системными васкулитами часто выявляются значимые отклонения в лабораторных показателях, что, безусловно, помогает определить причину нейропатий. Лабораторные исследования должны включать общий и биохимический анализы крови, исследование уровня антинуклеарных антител, ревматоидного фактора, антинейтрофильных цитоплазматических антител (АНЦА), антител к вирусу гепатита В и С, криоглобулинов, С-реактивного белка. Количественная оценка компонентов комплимента С3, С4 используется при подозрении на СКВ. При неспецифических васкулитных нейропатиях скорость оседания эритроцитов и С-реактивный белок могут быть незначительно повышены на фоне остальных нормальных показателей лабораторных анализов.
Читайте также:
Читайте также:


