Хондромаляция 2 степени лучезапястного сустава
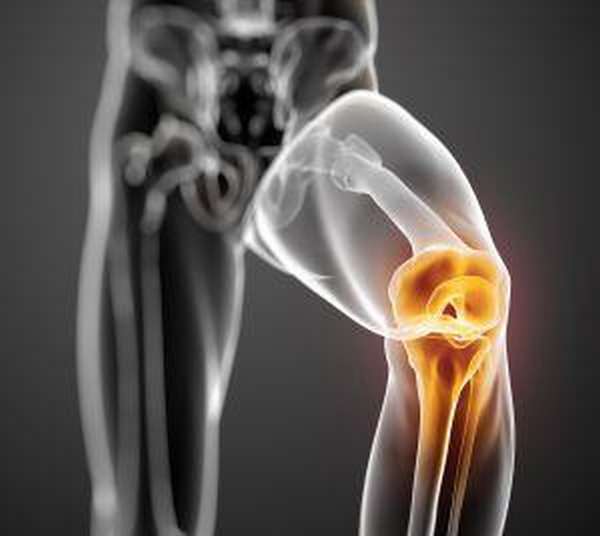
Хондромаляция коленного сустава — распространенная болезнь опорно-двигательной системы. На нее приходится 10-19% случаев всех дегенеративно-дистрофических заболеваний коленного сустава. Патология чаще встречается у молодых людей.

При хондромаляции обычно страдает пателлофеморальное сочленение. Вначале у больного разрушается хрящ, покрывающий заднюю поверхность надколенника. В дальнейшем в патологический процесс распространяется на другие части коленного сустава, приводя к развитию остеоартроза.
Насколько эффективна консервативная терапия
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Заболевание чаще всего развивается у спортсменов и лиц, выполняющих тяжелую работу. Поэтому при хондромаляции нужно откорректировать режим тренировок и ограничить физические нагрузки. Но это далеко не всегда помогает победить болезнь.
Основным фактором, провоцирующим развитие хондромаляции, является нестабильность надколенника. Она приводит к его гипермобильности и травматизации суставных хрящей. Логично, что фиксация надколенника в нужном положении замедляет разрушение хрящевой ткани, помогая избежать развития артроза.
Мероприятия, помогающие стабилизировать надколенник:
- регулярное выполнение упражнений, укрепляющих четырехглавую и медиальную широкую мышцы бедра;
- тугое эластическое бинтование коленного сустава;
- фиксация надколенника с помощью бандажа или ортопедического аппарата.
Перечисленных мероприятий достаточно для облегчения болей в колене, которые появляются при хондромаляции. Однако они не помогают затормозить дегенеративные процессы, которые происходят в хрящах, и заболевание постепенно прогрессирует.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Таблица 1. Препараты для лечения хондромаляции коленного сустава.
Хирургические методы лечения
Оперативное вмешательство обычно требуется людям с хондромаляцией коленного сустава 2-3 степени. Его основная цель – стабилизация надколенника с фиксацией в биомеханически правильном положении.
Виды операций, которые выполняют при хондромаляции:
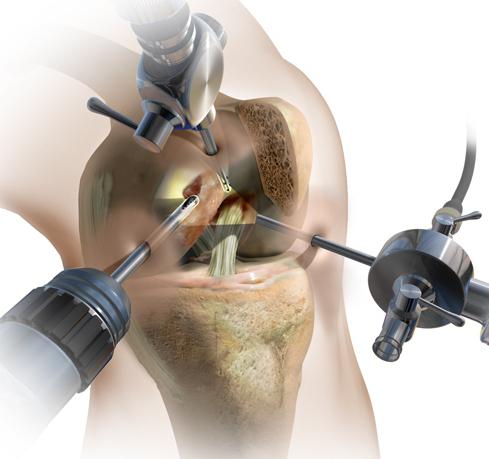
- лечебно-диагностическая артроскопия. Позволяет увидеть дегенеративные изменения хрящей и установить стадию болезни. В ходе манипуляции врачи могут удалять фрагменты разрушенной хрящевой ткани и промывать полость сустава. При необходимости хирурги мобилизируют наружный край надколенника, тем самым восстанавливая его подвижность и функции пателлофеморального сочленения;
![]()
- мобилизация надколенника путем миофасциотомии и артролиза. В ходе операции врачи вскрывают полость сустава и удаляют имеющиеся там фиброзные спайки. Вместе с этим хирурги рассекают часть мышц и сухожилий, мешающих физиологическим движениям надколенника. Все это помогает восстановить нормальную биомеханику коленного сустава;
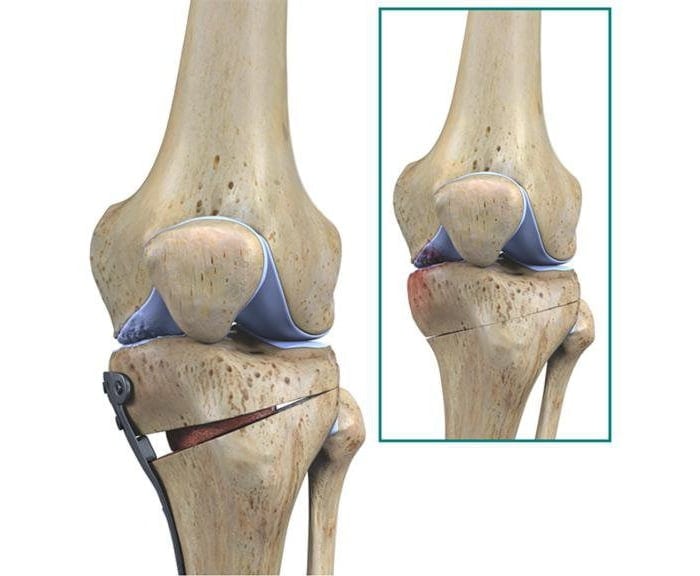
- корригирующие остеотомии. Используются при хондромаляции 2-3 степени и артрозе коленного сустава, которые сопровождаются нарушением оси нижней конечности. Суть остеотомий заключается в иссечении небольших фрагментов бедренной или большеберцовой костей. Это позволяет убрать контрактуры и восстановить подвижность колена. Остеотомию могут делать открытым или закрытым (артроскопическим) способом;
![]()
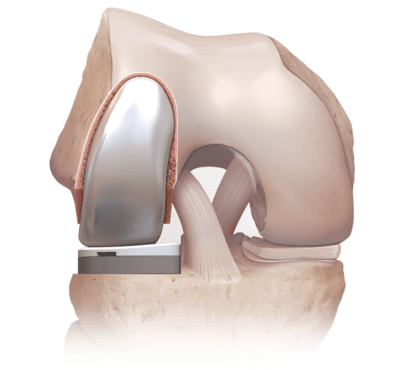
- частичное эндопротезирование. Выполняют, если развился массивный остеоартроз пателлофеморального сочленения. В ходе операции врачи заменяют разрушенную часть сустава искусственным протезом. Такое хирургическое вмешательство — более радикальное, но эффективное.
![]()
Артроскопическое лечение все чаще сочетают с внутрисуставным введением препаратов гиалуроновой кислоты. Подобная тактика нивелирует негативное влияние промывной жидкости на состояние хрящей. Гиалуроновая кислота восстанавливает нормальный состав и структуру синовиальной жидкости, препятствуя дегенерации хрящевой ткани.
Целесообразность промывания суставной полости в ходе артроскопии все еще вызывает споры среди врачей. А вот диагностическая ценность артроскопического исследования ни у кого не вызывает сомнений. Сегодня манипуляция — часть подготовки к хирургическому вмешательству.
Возможности восстановления хрящевой ткани
Поскольку при хондромаляции у человека страдают суставные хрящи, их восстановление является перспективным методом лечения болезни. С этой целью в медицине используют методики клеточной инженерии. Их суть заключается в культивации собственных хондроцитов человека с их дальнейшей имплантацией под надкостницу. Такое лечение показано молодым пациентам с небольшими (2-4 см 2 ) дефектами хрящевой выстилки сустава.
Ученые работают над созданием искусственных хрящей, которые можно было бы имплантировать пациентам путем артроскопии. Но существующие на данный момент методики несовершенны, из-за чего их пока что не внедряют в клиническую практику.
Для восстановления хрящевой ткани используют препараты из группы хондропротекторов. Эти лекарства действуют медленно и не всегда оправдывают ожидания пациентов.

- 15 летний опыт лечения заболеваний суставов и позвоночника
- Все за 1 день - осмотр врача, диагностика и лечение
- Прием 0 руб! при лечении у нас до 30 июня!
- Причины
- Симптомы
- Диагностика
- Лечение
- Цены
- Отзывы
От чего возникает
Причин развития хондромаляции 2 степени коленного сустава очень много. Что именно повлияло на развитие недуга можно узнать только после проведения качественной диагностики. Медики утверждают, что чаще всего болезнь прогрессирует в таких случаях:
У пациента наблюдается аномальное строение коленных суставов.
Человек имеет лишний вес, что приводит к повышенной нагрузке на нижние конечности.
Хондромаляция медиального мыщелка бедренной кости 2 степени может возникнуть по причине врожденной аномалии строения бедра.
Часто недуг развивается у спортсменов, после повреждений и травм колена.
Определить первопричину хондромаляции поможет инструментальная диагностика. В ходе исследования применяют рентгенографию, компьютерную томографию и при необходимости магнитно-резонансную томографию. В некоторых случаях приходится обращаться к артроскопии.
Как проявляется хондромаляция суставного хряща надколенника 2 степени
При наличии хондромаляции надколенника 2 стадии при диагностических процедурах выявляют разрушение хряща, область поражения на этом этапе развития не превышает одного сантиметра.
Человека тревожат сильные боли в колене. Они усиливаются при нагрузке, в спокойном состоянии можно добиться снижения интенсивности болевых ощущений, дискомфорт полностью не проходит, но боль приобретает ноющий характер. Пациенту трудно разогнуть ногу в колене, если длительное время нога находилась в одном и том же положении. При хондромаляция медиальной фасетки надколенника 2 степени характерны отчетливые щелчки, которые возникают при приседании или поднятии по лестнице.
Вторая стадия патологического процесса является ключевой. Если немедленно начать правильное лечение, в таком случае можно полностью избавиться от болевых ощущений и на 100% восстановить двигательную активность. Если игнорировать тревожащие симптомы – недуг начнет прогрессировать и достигнет третьей степени хондромаляции. В таком случае придется долго лечится и восстанавливаться после патологии.
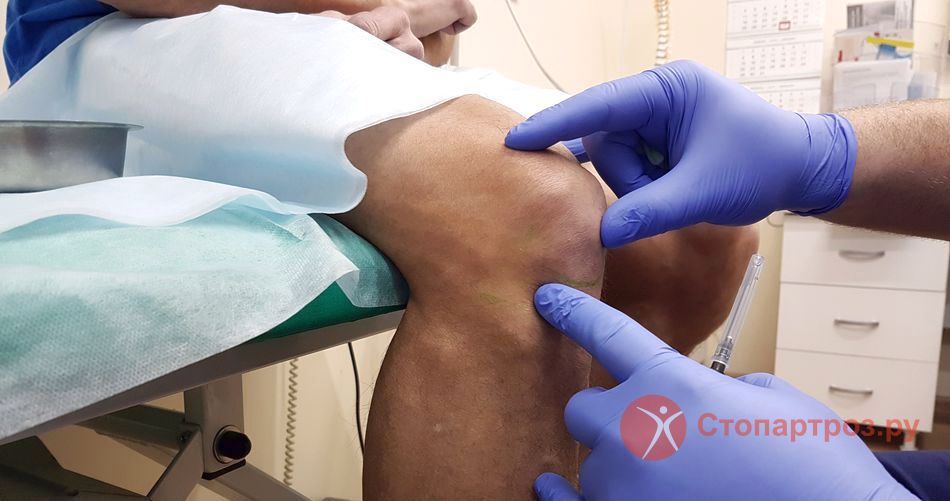 |
| Врач осматривает пациента с хондромаляцией 2 степени коленного сустава |
Диагностика
- УЗИ-диагностика
Неинвазивное исследование показано при воспалении и повреждении мягких тканей, мышц, связок, сухожилий, капсулы суставов с помощью ультразвуковых волн.
Рентгенография
Обследование не информативно при воспалении мягких тканей.
Анализы
Общие анализы крови и мочи, биохимия крови показывают признаки воспаления, наличие инфекции, нарушения в костной и хрящевой тканях.
МРТ
Магнитно-резонансная томография Высокоточный метод диагностики суставов с информативностью до 99%. Позволяет получить срезы тканей на любом уровне.
Как проводят лечение хондромаляции надколенника 2 степени
Вторая степень болезни успешно поддается лечению. Можно устранить разрушение и избавиться от неприятных симптомов с помощью консервативной терапии, которая включает в себя медикаментозные препараты, лечебно-физическую культуру, физиопроцедуры, применение ортезов, фиксирующих повязок и т.д. После проведенного лечения назначаются реабилитационные мероприятия. В зависимости от состояния пациента, для этой цели могут использовать различные методики.
Артроз лучезапястного сустава — это распространенное патологическое состояние, развивающееся на фоне ослабления питания хрящевых тканей и их преждевременного старения. Это нарушение наиболее часто встречается у мужчин, выполняющих работы на оборудовании, производящем вибрацию. Как правило, артроз лучезапястного сустава начинает проявляться у людей старше 35 лет.

Однако определенные признаки данного нарушения нередко встречаются и у подростков, которые много времени проводят за компьютером, это ведет к тому, что сустав находится практически без движения. Если своевременно не начать лечение, артроз верхних конечностей быстро прогрессирует, что отражается на качестве жизни больного и его способности обслуживать себя.
Причины развития артроза лучезапястного сустава
Артроз — дегенеративно-дистрофические изменения, протекающие в суставах конечностей. В случае если в патологический процесс вовлекаются мелкие косточки, формирующие структуры рук, данное состояние правильнее будет называть остеоартроз. Этиология (причины) развития дегенеративно-дистрофических изменений в структуре хрящевых тканей в суставах еще не установлена в полной мере. Артроз суставов рук наиболее часто развивается при:
- частом ношении тяжестей;
- при длительной воздействии вибрации на верхние конечности;
- тендините;
- спондилите:
- разрыве связок;
- нарушениях обмена веществ;
- эндокринных заболеваниях;
- длительных статических нагрузках на руки;
- нерациональном питании;
- стремительном похудении.
Остеоартроз лучезапястного сустава наиболее часто выявляется у людей, которые в прошлом имели переломы в этой области. В этом случае проблема кроется в замещении здоровых хрящевых тканей на запястье соединительными, которые формируются в процессе зарастания повреждения. В этом случае может быть диагностирован посттравматический артроз.
Нередко люди путают проблемы, которые возникают с позвоночником, с проявлениями артроза. Как показывает практика, ответ на вопрос, могут ли неметь руки при остеохондрозе, является положительным. Это происходит при нарушении целостности хрящевых структур в шейном отделе. Снижение подвижности кистей рук из-за защемления нервных окончаний в позвоночнике может быть ошибочно спутано пациентом с повреждением хрящевых тканей, которые формируют лучезапястный сустав. Это то, чем отличается остеохондроз от артроза, и опытный врач легко поставит диагноз.
Существует также мнение, что способствуют развитию артроза в левой или правой руке определенные виды рабочей деятельности. К примеру, чаще от подобного нарушения страдают люди, которые вынуждены весь день печатать. Раньше при использовании специальных машинок, имеющих тугие клавиши, случаи развития этой патологии диагностировались намного чаще. В то же время выполнение людьми работ, которые могут создавать повышенное напряжение или становиться причиной микротравм в лучезапястных суставах, может приводить к развитию дегенеративно-дистрофических изменений. Это объясняет то, что поражение левой руки встречается намного реже, чем сустава правой.
Помимо всего прочего, немаловажное значение имеют возрастные изменения в структуре хрящевой ткани.
Запустить дегенеративно-дистрофический процесс и спровоцировать гемартроз, сопровождающийся нарушением целостности сосудов, могут и воспаления в области мягких тканей, окружающих сочленение. В некоторых случаях прослеживается явная наследственная предрасположенность, когда у ряда родственников по прямой линии имеется ярко выраженная слабость связочного аппарата рук. Она запускает дегенеративно-дистрофический процесс и может даже стать причиной развития деформирующего остеоартроза (ДОА) в относительно молодом возрасте.
Наличие возможной наследственной предрасположенности подтверждается только косвенно, то есть посредством изучения семейного анамнеза людей, страдающих этим патологическим состоянием, в то время как гены, которые могли бы спровоцировать подобную проблему, еще не выявлены.
Симптомы артроза лучезапястного сустава
Патологические изменения при этом нарушении появляются довольно медленно. В зависимости от их степени лечение может проводиться как консервативными, так и оперативными методами. Людям, входящим в группу риска развития этого патологического состояния, необходимо знать все симптомы, способные указать на появление подобной проблемы.
При поражении лучезапястного сустава 1 степени могут отсутствовать выраженные признаки нарушения. Даже гемартроз в этот период может быть выявлен только при проведении специальных исследований.
При артрозе сустава 2 степени появляются характерные симптомы. Нередко человек не может сразу понять, почему правую руку не удается задействовать в полной мере при выполнении работы. Именно справа сначала появляются сильные боли. Человек неосознанно пытается перенести нагрузку на левую руку, что ведет к более быстрому изнашиванию ее сустава. При онемении рук при остеохондрозе подобные ощущения сохраняются более длительное время.
Если прогрессирует деформирующий остеоартроз, онемение появляется при физическом перенапряжении сустава. Рука при остеохондрозе обычно немеет в отдельных частях, к примеру, несколько пальцев. При 2 стадии артроза может временно исчезать чувствительность всей кисти.
Если характерные симптомы вызваны таким заболеванием, как остеохондроз, способность двигать пальцами сохраняется. Из-за сужения суставной щели лучезапястная кость и другие элементы приближаются друг к другу, что приводит к появлению сильнейших болей. Они обычно усиливаются в период с 3 до 5 часов утра. С внешней стороны кость обрастает остеофитами, т. е. специфическими наростами.
При 3 степени артроза лучезапястного сустава симптомы становятся настолько интенсивными, что выполнение даже простых движений рукой и любые нагрузки становятся невозможными. Поврежденные хрящевые ткани отекают и воспаляются. Т.к. патологический процесс деформирует сочленение, увеличивается объем запястья, сустав выпирает. Кожные покровы над пораженной областью могут краснеть. Нарастание признаков воспаления наблюдается на протяжении нескольких дней. В дальнейшем они могут исчезать и появляться с определенной периодичностью.
В моменты улучшения хорошо прощупывается выпирающая лучезапястная кость, что свидетельствует о снижении толщины хрящевых оболочек. Когда присутствует 3 степень артроза рук, симптомы довольно выражены и в период ремиссии. Наблюдается значительное ограничение подвижности сустава.
Если же это остеохондроз, то немеет рука, любые повороты кистей сопровождаются болью. Неприятные ощущения имеют тянущий характер. Если вторая рука не подвержена патологическому процессу, человек старается выполнять все работы ею. Артроз запястья руки нередко становится причиной появления ломоты и неприятного давления, даже когда конечность находится в состоянии покоя. Если руку тянете или разминаете и симптомы уменьшаются, это может быть ярким признаком развития нарушения.
Стоит отметить, что если имеет место остеохондроз, онемение рук не становится причиной снижения работоспособности. В то же время от остеохондроза ухудшается подвижность. На поздних стадиях развития патологии наблюдается критичное сужение суставной щели, образование шишек и серьезное ограничение подвижности не только области запястья, но и суставов пальцев.
Диагностика артроза лучезапястного сустава
Прежде чем уточнить характер проблемы и назначить адекватное лечение, врач проводит сбор анамнеза и внешний осмотр. Для постановки диагноза назначается проведение общего и биохимического анализа крови и мочи. При выявлении патологии позвоночного столба и кистей рук необходимой мерой является выполнение рентгенографии в 2 или 3 проекциях. Это наиболее часто использующееся средство диагностики.
Рентген лучезапястного сустава позволяет выявить даже малейшие изменения. На самом снимке, полученном при этом исследовании, можно определить, насколько истончена хрящевая ткань, где и какая кость торчит или смещена относительно своего анатомического положения и т.д. При выявлении патологий колена, локтя, голеностопного сустава эффективно используют этот метод исследования.
Кроме того, в рамках диагностики нередко применяется магнитно-резонансная томография. В отличие от многих других дегенеративно-дистрофических заболеваний, чем лечить артроз лучезапястного сустава, должен решать только врач. Только в этом случае можно не допустить полной его иммобилизации.
Консервативные методы лечения артроза лучезапястного сустава
Может ли дать хороший эффект консервативное лечение, зависит от степени такого нарушения, как деформирующий артроз. Назначается прием препаратов, позволяющих устранить болевой синдром, воспаление и запустить процесс восстановления хряща.
Если нужно лечить артроз, часто применяются нестероидные противовоспалительные средства, анальгетики, хондропротекторы и кортикостероиды. Эти препараты позволяют быстрее устранить симптомы болезни. Так как лечить онемение руки при остеохондрозе иногда сложно, таблетки нередко применяют длительными курсами.
Если при артрозе лучезапястных суставов немеют руки, как при остеохондрозе, лечение дополняется инъекциями гиалуроновой кислоты. Они позволяют запустить процесс восстановления суставного хряща и смазать его поверхности. Это эффективное средство. Уколы для лечения артроза делаются курсами по 3-5 инъекций. В 80% случаев после них наблюдается выраженное улучшение. Нередко используются инъекционные лекарства для купирования болевого синдрома.
Чем лечить остеоартроз, во многом зависит от степени проявлений патологии. Различные медикаментозные средства позволяют купировать имеющиеся острые симптомы, но нужно приложить максимум усилий для восстановления подвижности. При поражении сустава легкой и средней степени лечение артроза дополняется массажем. При поражении суставов рук, как лечить, врач решает индивидуально. Подбирается лечебная гимнастика.
В схему терапии нередко вводятся физиопроцедуры. Они не позволяют полностью вылечить заболевание, но при этом способствуют более быстрому восстановлению и возвращению подвижности суставов. Наиболее часто лечение остеоартроза лучезапястного сустава дополняется такими физиопроцедурами:
- грязевыми аппликациями;
- парафинотерапией;
- озокеритом;
- электрофорезом.
При подобном поражении рук лечение может быть дополнено ношением эластичного бинта, бандажа или напульсник. При наличии деформаций и острых проявлений этот метод позволяет стабилизировать положение элементов сустава. Кроме того, это помогает минимизировать риск смещения лучезапястного сустава. В особо тяжелых случаях одно консервативное лечение не может дать необходимого эффекта.
Оперативные методы терапии артроза лучезапястного сустава
Если отнимается правая или немеет левая рука, симптомы и лечение взаимосвязаны. Радикальные меры применяются, если артроз рук привел к полной иммобилизации сустава.
Как и при терапии деформированного сустава на ноге, при поражении лучезапястного сочленения необходима операция протезирования.
Эндопротезирование лучезапястного сустава в большинстве случаев проводится, когда восстановить его подвижность другими методами уже не представляется возможным. После проведения этой непростой операции требуется длительная реабилитация и соблюдение рекомендаций лечащего врача. Однако когда артроз первого запястно-пястного сустава проявляется слишком выражено, симптомы со временем усиливаются и прочие средства не могут помочь, эндопротезирование лучезапястного сустава может быть единственным способом вернуть подвижность сочленения.
Боли в коленях и неприятные ощущения при ходьбе могут свидетельствовать о самых разнообразных проблемах в коленном суставе. В число этих проблем входит и хондромаляция надколенника.
Заболевание чаще всего встречается у молодых людей в возрасте от 20 лет. Без своевременного лечения болезнь может иметь самые неприятные последствия.
Что такое хондромаляция надколенника

Прежде чем говорить о лечении и профилактике, надо определить, что это такое хондромаляция коленного сустава, в частности надколенника.
Специалисты определяют хондромаляцию, как структурные изменения хрящевых тканей, расположенных в различных суставах.
Хондромаляция надколенника – это структурные нарушения хряща, расположенного на нижней части коленной чашечки.
У данного заболевания есть и другие названия:
- колено бегуна,
- бедренно-надколенниковый артроз,
- пателлофеморальный болевой синдром.
Также нередко используется термин хондропатия надколенника, хотя данное заболевание имеет некоторые отличия и требует несколько иного лечения.
Важно. Причинами структурных нарушений в хряще коленной чашечки, чаще всего, становятся интенсивные занятия спортом, особенно те, что связаны с беговыми упражнениями.
Увеличивают риск развития патологии:
- неправильно подобранная спортивная обувь,
- деформация структуры нижних конечностей (может быть врожденной или приобретенной),
- избыточный вес,
- травмы.
При этом, согласно статистике, женщины подвержены заболеванию гораздо больше мужчин.
Степени болезни
К симптомам недуга относятся:
- слабый хруст и скрип при сгибании-разгибании коленного сустава,
- болевые ощущения во время бега, при приседаниях и подъеме по лестнице,
- боль при надавливании на коленную чашечку,
- отек коленного сустава.
При этом симптоматика зависит от степени развития заболевания. Согласно системе Аутербриджа, выделяют четыре его степени:
- Хондромаляция 1 степени характеризуется появлением мягких уплотнений и вздутия хряща. На этом этапе боль в суставе еще не возникает, но может наблюдаться дискомфорт.
![]()
Хондромаляция надколенника 2 степени уже может проявляться болями, возникающими при резких движениях и не проходящих какое-то время после. Одновременно, в надколенной области могут появляться отеки. На этой стадии в хрящевой ткани появляются щели (углубления) размером до 1 см.
Важно помнить, что если начать лечение на 1-2 стадии, то структуру суставного хряща можно восстановить. Впоследствии, процесс становится практически необратимым.
Важно. При запущенности болезни могут пострадать и другие хрящи, начать развиваться хондромаляция тазобедренного сустава, что приведет к еще большим проблемам со здоровьем.
Признаки хондромаляции на рентгене
Узнать о начале заболевания можно самостоятельно, проделав всего несколько несложных упражнений:
- пробежка на небольшое расстояние,
- комплекс приседаний,
- подъем по лестнице до 5 этажа.
Появилась боль в коленном суставе? Вполне возможно, это сигнал о начале хондромаляции.
Однако для правильной постановки диагноза, необходимо провести дополнительную диагностику.
Одним из первых методов диагностического исследования, который проводится при обращении к специалисту – рентгенография в нескольких проекциях.
В качестве расширенного исследования применяются УЗИ и МРТ.
Как применять Нурофен при болях?
Узнайте, чем полезна магнитотерапия для суставов.
Способы лечения
Многие заметившие у себя симптомы патологии, задаются вопросом, как и чем лечить хондромаляцию надколенника? Ответить на этот вопрос может только специалист, и зависеть здесь многое будет от стадии развития заболевания.
Чаще всего на начальных стадиях заболевания используется медикаментозная терапия противовоспалительными, обезболивающими средствами и хондопротекторами. Первые помогают снять воспаление в коленном суставе и уменьшить болевой синдром. Вторые, воздействуя на хрящевую ткань, способствуют улучшению ее структуры, повышению прочности и эластичности.
Лекарства могут применяться как перорально, так и в виде инъекций.
Если данный вид лечения не приносит положительных результатов, то применяется хирургический способ лечения хондромаляции.
Как принимать рыбий жир для суставов?
В качестве дополнения к медикаментозному лечению, а также при ускорении реабилитации после операции, могут применяться средства народной медицины.
Так, ускорить снятие воспалительного процесса позволят горячие ванны с добавлением эвкалиптового эфирного масла. Вместо эвкалиптового можно использовать масла календулы или зверобоя.
Дополнительную пользу в лечении окажет и использование лимонного сока – его необходимо втирать в колено ежедневно на протяжении месяца.
Избавиться от боли поможет отвар из листьев брусники. Для приготовления средства 2 ст/л листьев заливаются стаканом воды с последующим 15-ти минутным кипячением на слабом огне. После этого отвар остужается, процеживается и выпивается в течение дня.
Кроме того, большую популярность имеет компресс из сырого картофеля, который делается на ночь, и примочки с листьями лопуха.
При этом самостоятельно лечить хондромаляцию надколенника народными средствами без консультации с врачом нельзя. Как запрещено и использовать данный вид лечения в качестве основного.
Дополнением к всевозможным терапевтическим методам в лечении хондромаляции станет и ряд упражнений.
Самые распространенные упражнения при хондромаляции надколенника:
езда на велосипеде (для этого упражнения используется велотренажер),
При этом необходимо исключить все беговые нагрузки.
Во время занятий необходимо носить бандажи и ортезы, которые помогут фиксировать коленный сустав в нужном положении и правильно распределять нагрузку на него.
Как лечить суставы гиалуроновой кислотой?
Узнайте, как правильно колоть Алфлутоп в сустав.
Профилактика
Лечение хондромаляции – процесс длительный и затратный, поэтому лучшим способом борьбы с недугом должна стать его профилактика.
В качестве профилактических мер специалистами рекомендуются:
укрепление мышц. Упражнения помогут правильно распределить нагрузку на колени,
Кроме того, сократить риск развития патологии поможет снижение веса (в случае, если наблюдается его избыток).
Заключение
Хондромаляция – довольно распространенное заболевание и одно из самых коварных. На начальной стадии мало кто распознает симптомы.
Пациенты обращаются за врачебной помощью только тогда, когда болезнь начинает прогрессировать. Поэтому чтобы избежать дальнейшего ухудшения состояния, следует обращаться к специалисту при любых нарушениях в работе коленного сустава.
Читайте также: