Имплантанты для берцовой кости
Запчасти при рождении нам не выдают. Регенерация мягких тканей происходит достаточно быстро, но как быть, когда необходимо восстановить кость? Оказывается, использовать имплантаты – искусственные заменители кости – медицина начала ещё до нашей эры. На территории современного Гондураса, в районе плато Де Лос Муэртос, найден фрагмент нижней челюсти инка (VI в. до н.э.) с тремя дентальными имплантатами из панциря морских мидий. В провинции Шантамбре (Франция) обнаружен череп женщины, жившей в I в. н.э., с металлическим имплантатом в лунке клыка верхней челюсти.
Институт Гамалеи славится своими передовыми разработками. Всемирно известный вирусолог и иммунолог Лев Зильбер, открывший вирус клещевого энцефалита, создал здесь свою вирусо-генетическую теорию происхождения рака, заложившую основы современной онкоиммунологии. Ведущий специалист в области иммуногематологии, член-корреспондент РАМН Александр Фриденштейн, работая здесь, открыл стромальные стволовые клетки костного мозга. Его исследования в области восстановления костной ткани и трансплантации помогли создать отечественные технологии остеопластических материалов.
Материалы нового поколения
Принципиальная новизна имплантационной технологии, разработанной в институте Гамалеи, заключается во введении в состав имплантируемого композитного материала белков – факторов роста и регенерации костной ткани, а также в создании металлических имплантатов, поверхность которых способствует удержанию биопокрытия, максимально приближенного по составу к костной ткани, также содержащего факторы роста. Благодаря факторам роста костной ткани имплантат не просто служит опорой, на которой нарастает кость, но сам по себе становится активным началом, инициирующим формирование костной ткани.
Препаратов такого рода до сегодняшнего дня в нашей стране не производилось. Факторы роста костной ткани были получены на основе генно-инженерного подхода в лаборатории биологически активных наноструктур института Гамалеи под руководством Владимира Лунина. В США препараты, содержащие факторы роста и регенерации костной ткани, разрешены к применению с 2002 года. До сих пор в этой области наблюдалось существенное отставание нашей страны, поскольку в списке важнейших на сегодняшний день инноваций для медицины костные морфогенетические белки находятся на первых позициях.
В Белгородском государственном университете (БелГУ) поверхность одного из винтов – винта для транспедикулярной фиксации – специальным образом модифицируют, придавая ей особые свойства. После этого на имплантат наносят биопокрытие, которое как раз и составляет ключевое звено технологии.

При этой процедуре специальные винты проводятся через т.н. ножки дуги позвонка (лат. pedicula arcus vertebrae) в тело позвонка; между ними проводятся пруты, соединяющие их вместе. Такая конструкция блокирует любые движения в данном сегменте, стабилизирует его – ВМ.
Как повысить биосовместимость?
Костный белок производят бактерии
Медико-биологические исследования разработанных препаратов и имплантатов с нанесённым кальций-фосфатным покрытием проводились на крысах и других лабораторных животных. В частности, в большеберцовой кости крысы проделывали отверстие, в которое помещали имплантат с покрытием. В контрольном эксперименте применяли имплантат без покрытия. Во всех опытах с кальций-фосфатным покрытием врастание имплантата в кость происходило гораздо быстрее, имплантаты удерживались в кости сильнее.
Тут стоит упомянуть об условиях содержания лабораторных животных. Виварий в институте Гамалеи – один из лучших в нашей стране, он даже сертифицирован по европейскому стандарту. Каждое животное здесь содержится в отдельной клетке, присутствует автоматическая система питания и поддержания всех оптимальных условий жизни. Так что живут они там чуть ли не лучше, чем сотрудники лабораторий. Хотя и сотрудники здесь окружены не меньшей заботой. В уютной столовой стоит холодильник, лично пополняемый заведующим лабораторией на радость всему коллективу.
Главная задача – привлечь специалистов
В лаборатории Лунина есть и сотрудники, которые занимаются только разработкой и согласованием документов. Есть специалисты по экономическим вопросам, бухгалтерии, оформлению договоров. Есть специалист по технологическим вопросам производства. Колоссальную работу проделал коллектив на этапе государственной сертификации разработанных препаратов. Администрация института была потрясена, когда всего за полгода лаборатории удалось пройти путь от начала медицинских испытаний препаратов до их регистрации. Всё было буквально рассчитано по дням: сегодня идти туда, завтра подписывать это. Не меньших сил стоила и работа по закрытию проекта.
Отчётность только по одному заключительному этапу проекта весила около 11 килограммов, а все отчёты и технологическая документация вместе – это почти целый шкаф, забитый документами.
По условиям контракта, в институте создали производственный участок, где получают композиционный препарат для покрытия имплантатов. Изготовление опытно-промышленных партий и контроль качества препаратов здесь проводятся в условиях производства GMP (Good Manufacturing Practice). Это международная система норм и правил создана для выпуска лекарственных средств и медицинских изделий. Согласно этой системе, проверку проходит не выборочная партия, а контролируются абсолютно все параметры производства и продукции.
В ноябре 2010 года разработчики получили регистрационное удостоверение и сертификат соответствия на композиционный препарат Гамалант-паста Форте для костной имплантации и совместного использования с металлическими имплантатами. Ориентировочно, препарат появится в продаже в феврале 2011 года.
Возникает закономерный и важный вопрос: кто станет организатором обучения врачей работе с этими материалами нового поколения?
В лаборатории Лунина продолжают работать над новыми костно-пластическими материалами. В настоящий момент учёные создают малоинвазивные формы – это препараты, которые могут быть введены через шприц или катетер непосредственно в место перелома. Если перелом не требует установления металлоконструкций и достаточно внешней фиксации, но произошло частичное разрушение кости, туда можно внести подобные препараты, не травмируя при этом организм. Эти работы идут по другому проекту, который финансируется Министерством промышленности и торговли. В соответствии с контрактом, в 2011 году на базе института Гамалеи должно быть создано производство этих препаратов.
Первые эндопротезы голеностопного сустава появились в 70-х годах XX века. В то же время были впервые проведены операции по замене голеностопа. К сожалению, многие из них оказались неудачными.

А неудачи были обусловлены несколькими факторами:
- плохим воспроизведением биомеханики голеностопного сустава;
- неспособностью конструкторов решить проблему фиксации имплантатов;
- недостаточными прочностными и инертными характеристиками тех материалов;
- низким качеством хирургических инструментов, которые использовали во время операции;
- техническими сложностями при установке компонентов эндопротеза.
Все это заставило конструкторов искать пути решения проблемы. Они направили усилия на оптимизацию свойств протезов, изобретение бесцементных имплантатов и улучшение качества хирургических инструментов. За несколько десятилетий они создали более 40 моделей эндопротезов. Из них было запатентовано около 30, а в клинической практике используется порядка 15.

Импланты с изменяющимся берцовым компонентом.
Основные характеристики эндопротезов
Все протезы голеностопа, существовавшие когда-либо, делят на несколько груп.
- Связанные. Имеют механическое соединение между компонентами. Это первые модели протезов, которые сейчас не используются в клинической практике из-за ряда недостатков. Ведь после их установки у пациентов часто возникала нестабильность, импиджмент-синдром, инфекционные осложнения.
- Несвязанные. Более новые модели, в которых компоненты не связаны между собой. Стабильность таких эндопротезов обеспечивает собственный связочный аппарат голеностопа. Как показала практика, их установка гораздо реже приводит к осложнениям.

По способу движений:
По способу фиксации:
- Цементные. Для их фиксации используют костный цемент. А перед их установкой нужно удалять большое количество костной ткани, что приводит к негативным последствия в отдаленные сроки после операции. Сейчас их практически полностью вытеснили бесцементные модели.
- Бесцементные. Устанавливаются без применения костного цемента. Требуют минимальной резекции костей, поэтому расшатываются намного меньше. Нестабильность после их установки возникает гораздо реже, чем в случае с цементными моделями.
По количеству компонентов:
- Двухкомпонентные. Состоят из двух компонентов. Имеющийся полиэтиленовый вкладыш в них прочно фиксирован и неподвижен.
- Трехкомпонентные. Имеют вкладыш (мениск) между таранным и тибиальным компонентами. Сам вкладыш не фиксирован, а свободно располагается в суставной полости.

Первые импланты
Самые первые эндопротезы имели несовершенные конструкции и фиксировались с помощью костного цемента. Чтобы их установить, требовалось удалить большую часть суставных поверхностей. Оставшаяся костная ткань не могла служить достаточно опорой компонентам протеза, что приводило к нестабильности имплантата и его быстрому расшатыванию.
Их проксимальный компонент всегда фиксировался к большеберцовой кости, а дистальный могли крепить к таранной, пяточной или синостозированному таранно-пяточному блоку.
Устаревшие модели протезов были связанными и имели одну ось движения. После их установки часто возникали осложнения, а результат операции был неудовлетворительным. Такие эндопротезы быстро изнашивались, что неприемлемо для людей молодого и среднего возраста. К счастью, современные модели лишены многих недостатков, свойственных их предшественникам. Они более совершенны и гарантируют гораздо лучшие результаты операции.
Устройство современных изделий
Сегодня в клинической практике используют бесцементные трехкомпонентные эндопротезы. Они фиксируются непосредственно к костям и прочно срастаются с ними, за счет чего сохраняют стабильность. А чтобы установить их, достаточно удалить минимальное количество костной ткани.
Современные протезы состоят из трех деталей, образующих единый механизм:
- Таранный компонент. Представляет собой износостойкую металлическую деталь дугообразной формы, которая фиксируется к таранной кости.
- Тибиальный компонент. Это плоская пластина из прочного сплава, предназначенная для совмещения с большеберцовой костью.
- Вкладыш-мениск. Выглядит как тонкая гладкая пластинка. Располагается между двумя предыдущими деталями. Выполняет функцию амортизатора.
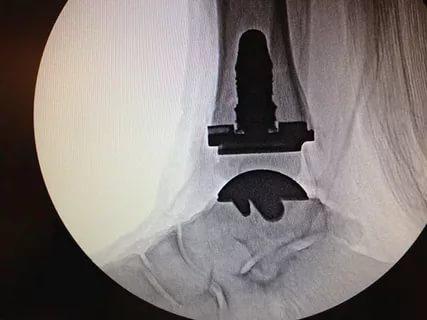
Рентген после операции.
Новые модели эндопротезов имеют несколько осей движения и обеспечивают оптимальную подвижность голеностопа. Они позволяют не только сгибать-разгибать сустав, но еще поворачивать и вращать.
Голеностопный сустав имеет сложные анатомо-физиологические и механические характеристики, воспроизвести которые крайне тяжело. Поэтому замена голеностопа все еще дает менее удовлетворительные результаты, чем эндопротезирование суставов другой локализации (тазобедренного, коленного). Причина – недостаточное воспроизведение биомеханики сустава или неполное восстановление его связочного аппарата. Так что сегодня ученые продолжают разрабатывать новые, более совершенные модели имплантатов.
Материалы изготовления
Металлические компоненты имплантатов изготавливают из кобальтохромового сплава. Сверху на них наносят пористое напыление, которое придает им остеоинтеграционных свойств. Благодаря этому детали прочно срастаются с костями, образуя с ними единое целое.
Внутренний вкладыш делают из высокомолекулярного полиэтилена. Он получается прочным, гладким и эластичным, поэтому легко справляется со своими функциями. Полиэтиленовый мениск снижает силу трения при движении смежных поверхностей, тем самым значительно продлевая срок эксплуатации конструкции. Он равномерно распределяет нагрузку на голеностопный сустав, а также обеспечивает большую амплитуду движений в нем.
Узел трения металл-полиэтилен является эталоном сочетаемости. Такая комбинация обеспечивает плавное поворачивание и переднезаднее перемещение вкладыша, при этом исключая его смещение или боковое выпадение.
Модели в клинической практике
Сегодня пациентам устанавливают преимущественно бесцементные эндопротезы, которые состоят из таранного, тибиального компонентов, и полиэтиленового вкладыша между ними.
В Европе хорошо зарекомендовали себя такие модели:
Выбор модели эндопротеза делают с учетом многих факторов: степени деформации сустава, его нестабильности, наличия остеоартроза смежных суставов и т.д. А чтобы добиться максимально удовлетворительного исхода операции, врачи подходят к ее планированию особенно тщательно.
Срок службы искусственного голеностопа
В благоприятных условиях эндопротез голеностопного сустава без проблем функционирует не менее 15 лет. По истечении этого срока больному может потребоваться ревизионная операции, то есть замена установленного имплантата. Отметим, что протезы коленного и тазобедренного суставов обычно служат намного дольше – 25-30 лет.
На длительность службы протеза влияет несколько факторов:
- качество самого эндопротеза;
- мастерство хирурга, который его устанавливал;
- правильность подобранной программы реабилитации;
- соблюдение постоперационной схемы лечения;
- образ жизни после окончания восстановительного периода.
Если операцию делал неопытный хирург, то выше и вероятность развития осложнений: инфицирования околосуставных тканей, отторжения протеза, расшатывания, нарушения целостности его комплектующих деталей и т.д. В итоге самый дорогой и качественный имплантат может быстро выйти из строя.
Неприятность может случиться при неправильном составлении программы реабилитации, а также игнорировании пациентом рекомендаций врача. Например, если человек в неположенный срок и/или в недопустимой интенсивности стал нагружать прооперированную ногу: перестал использовать трость или ходунки, начал активно заниматься спортом, рано стал опираться на стопы, сгибать или вращать их, прыгать и т.д.
Крайне важно, чтобы пациент оперировался в хорошей клинике, а после хирургического вмешательства находился под пристальным наблюдением специалистов.
Поэтому лечиться лучше всего в Чехии, где можно не только сделать операцию, но и пройти послеоперационную реабилитацию. Пока что такой возможности нет даже в самых дорогих клиниках Германии и Израиля.
- Голеностопный сустав имеет сложное строение, а воспроизвести его биомеханику крайне тяжело. Уже несколько десятилетий ученые пытаются создать протез, который мог бы максимально точно имитировать работу голеностопа.
- За все время было изобретено более 40 эндопротезов, однако в клинической практике используется только 15. Большинство старых моделей вызывали осложнения, поэтому от их использования отказались.
- Сейчас широко применяются бесцементные трехкомпонентые протезы, которые имеют несколько осей вращения. Они прочно срастаются с костями, не расшатываются и служат как минимум 15 лет.
- В Европе лучше всего зарекомендовали себя протезы S.T.A.R., Mobility и HINTEGRA. Они имеют разный дизайн, что позволяет устанавливать каждый из них при разной степени разрушения костей. Например, Mobility подходит пациентам с начальным остеопорозом, S.T.A.R. – лицам с массивным разрушением таранной кости.
- Чтобы протез служил долго, а после его установки не возникли осложнения, оперироваться следует у хорошего специалиста. А проходить реабилитацию – в специализированном учреждении. Сегодня такая возможность есть в Чехии.
Лучший метод восстановления жевательной функции, при частичной или полной адентии – имплантация зубов. Искусственные корни из титана, реже из биокерамики, вживлённые в костную ткань челюстей полностью имитируют настоящие. По внешнему виду они неотличимы от естественных и служат отличной опорой для всех видов коронок и протезов, восстанавливая жевательную функцию и эстетику.
Для изготовления имплантов чаще всего используют медицинский титан, реже биокерамику, сплавы титана или диоксид циркония. Предпочтение отдаётся этим материалам из-за их способности к остеоинтеграции, то есть срастанию с костью челюсти в единое целое.
Справочная информация
Но всё-таки есть компании, изделия которых дают меньший процент осложнений, то есть не приводят к избыточной атрофии кости, рецессии десны и отторжением, в следствии периимплантитов, то есть воспалительных процессов вокруг импланта.
Далее в статье расскажем о примечательных особенностях имплантатов, премиальных марок, в каких случаях устанавливаются и о цене протезирования с использованием продукции данных брендов.
Для того, чтобы определить какие имплантаты качественнее, нужно обратиться к статистике, она наглядно демонстрирует спрос на конкретные дентальные системы в странах запада.
В этих странах чаще обращаются к продукции:
Список производителей указан по мере убывания позиции в рейтинге.
Критерии выбора имплантов премиального класса
Решившись на протезирование с использованием имплантатов нужно обращать внимание на:
- эксплуатационный период системы;
- сложность вживления конструкции;
- показатель приживаемости;
- потребуются ли дополнительные манипуляции, например, костная пластика.
Кроме того имплантационная система должна быть сертифицирована.
Имплантаты Straumann

Производство расположено в Швейцарии. Изделия по праву занимают лидирующие позиции среди других имплантационных систем. Заслуги производителя признаны представителями международной ассоциации имплантологов, и заслужили уважение со стороны конкурирующих корпораций.
Особенности имплантатов
Среди врачей и пациентов сложилось мнение, что имплантаты Штрауманн – надёжные и долговечные конструкции, с пожизненной гарантией от производителя.
Преимущества изделий
Инновационные технологические приёмы обуславливают высочайшее качество конструкций:
- поверхность внутрикостной части конструкции имеет шероховатую поверхность. Это улучшает фиксацию и остеоинтеграцию, то есть срастание искусственного корня с костью челюсти;
- форма резьбы уменьшает повреждение окружающих тканей при операции;
- форма искусственного корня повторяет форму корня зуба;
- в производстве имплантатов используются чистый титан и цирконий. Эти материалы обладают высокой степенью биосовместимости, не вызывают аллергических реакций и не отторгаются организмом.
- гидрофильная поверхность изделия ускоряет процесс срастания импланта с костью;
- изделия легко устанавливать, поэтому сроки операции существенно сокращаются;
- имплантацию можно проводить в один этап, то есть фиксировать коронки или протез в день удаления зуба или в течение недели;
- при полном отсутствии зубов можно зафиксировать ортопедическую конструкцию всего на 4 или 6 имплантатах.
Высокое качество изделий подтверждают положительные отзывы врачей – имплантологов и пациентов.
Производителям имплантационных систем удалось создать продукцию, отвечающей критериям:
- Простоты использования.
- Надёжности и биосовместимости.
- Универсальности, которая позволяет выбирать и совмещать различные компоненты конструкции при разной клинической картине.
Стоимость
Минимальная стоимость вживления одного импланта с абатментом начинается от 60 тыс. руб.
В состав периферического скелета нижних конечностей входит большая и малая берцовая кость, которые выполняют опорно-механическую функцию. Особенности расположения костных структур, отсутствие прослойки соединительной ткани повышают риск нарушения целостности элементов локомоторной системы, что опасно для здоровья, и лишает возможности активно двигаться.
Переломы большеберцовой кости довольно распространенные травмы, поэтому информация о том, как провести лечебно-реабилитационные мероприятия, и в дальнейшем организовать эффективную терапию, будет актуальной для каждого.
Основные причины
Большая берцовая кость самая легкая и прочная в скелете человека (после бедренной), способна выдержать нагрузку до 1650 кг. Имеет вид длинного трубчатого образования, снаружи покрытого надкостницей. Кровеносные сосуды и нервные пучки, исходящие из фиброзной оболочки в костную ткань, обеспечивают ее иннервацию и питание.
Являясь частью своеобразного каркаса нижних конечностей, большеберцовая кость выполняет опорную и защитную функцию для внутренних органов.
Малая берцовая кость значительно тоньше, и подвергается меньшей нагрузке, основное предназначение сводится к ротации голени стопы. От нее отходит множество мышц, поэтому в результате перелома головки малоберцовой кости со смещением происходит повреждение большого объема мышечной ткани.
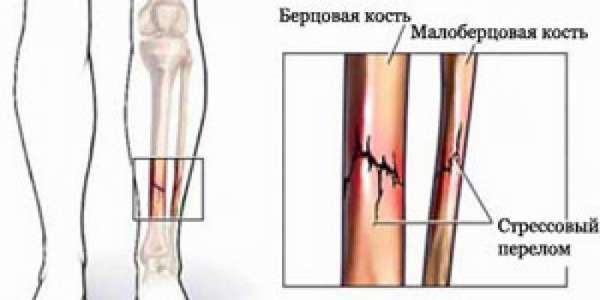
Кости нижних конечностей ежедневно испытывают мощную нагрузку, и когда составные части опорно-двигательного аппарата не справляются с заданными функциями, они разрушаются.
Чаще всего нарушение целостности костной ткани сопряжено с травматическим воздействием: сильным ударом, несчастным случаем на производстве/ в быту, падением, автодорожными авариями, спортивными занятиями. Перелом берцовой кости у ребенка, как и у взрослого, имеет определенное место травмы.
Для справки! К косвенным причинам надломов трубчатой кости относят возраст, лишний вес, дефицит кальция, болезни костей (остеогенная саркома, остеомиелит, остеопороз).
Типы переломов
В травматологии выделяют несколько классификационных форм переломов, в зависимости от тяжести и характера травмы:
- Открытый. Нарушение целостности костной структуры, в результате область перелома сообщается с внешней средой через дефицит кожных покровов.
- Закрытый. Разрушение костных структур без повреждения мягких тканей. Может быть полным/неполным, патологическим/травматическим, стабильным или со смещением отломков.
- По направлению в определенную сторону выделяют косой перелом, поперечный разлом, винтообразный перелом большеберцовой кости (тождественное название спиральный) и полифокальный (фрагментарный).
Возможны переломы одной берцовой кости или обеих структур периферического скелета голени с разным местом локализации: в проекции сочетания латеральной и медиальной лодыжки, в зоне мыщелков, межмыщелкового бугорка медиального.
Симптомы
Пациент жалуется на сильную резкую боль в проекции голени. При движении или опоре на поврежденную ногу болезненность усиливается, в дальнейшем развивается отек и гематомы.
При визуальном осмотре, создается впечатление, что конечности имеют разную длину. При открытой травме возможно кровоизлияние.
Внешне определить травму сложнее, так как видимого укорочения нижних конечностей не будет. Смещение отломков явление редкое, при пальпации трудно дифференцировать линию перелома.
Типичными признаками перелом малоберцовой кости без смещения называют:
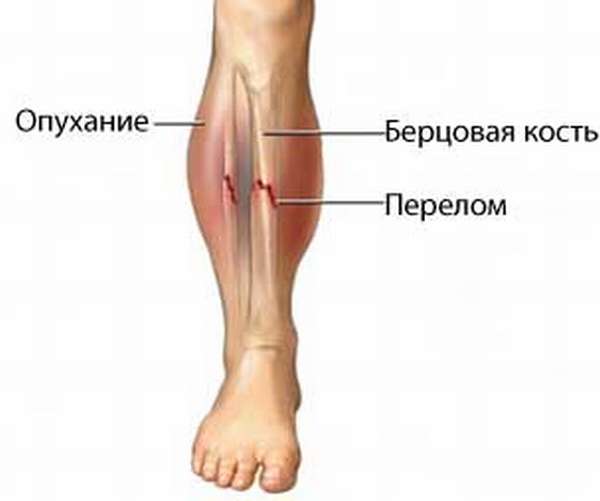
болезненные ощущения с возможной иррадиацией вголеностопный сустав, которые усиливаются при совершении движений,
При повреждении нерва наружная поверхность голени и стопы становится нечувствительной. Если задета исключительно малоберцовая кость, то пострадавший может слегка опереться на больную ногу.
Ввиду близкого расположения костной структуры к мягким тканям, существует высокий риск открытого перелома. Вне зависимости от типа травмы отчетливо пальпируются отломки кости, место их смещения относительно оси.
Визуальными критериями определения нарушения целостности являются:
резкая боль, невозможность осуществить осевую нагрузку на ногу,
Перелом эпифиза большеберцовой кости протекает с патологической подвижностью при боковых движениях конечностью, выраженным гемартрозом. При открытых ранах в месте получения травмы просматриваются отломки кости.
Для справки! При сочетании перелома малой берцовой и большой берцовой кости будет доминировать симптоматика последней.
Первая помощь
Тактика оказания помощи на догоспитальном этапе заключается в проведении комплекса мероприятий:
- При выраженном болевом синдроме предложить пострадавшему анальгезирующее средство.
- Провести иммобилизацию голени с помощью шины или подручных материалов (например, двух досок или платков).
- При открытой травме аккуратно удалить вокруг места повреждения инородные предметы, крупные загрязнения, продезинфицировать антисептиком, наложить стерильную повязку.
В случае обильного кровотечения закрепить жгут в области бедра.
Пострадавшему необходимо обеспечить покой травмированной конечности, доставить в медицинское учреждение в положении лежа.
Диагностика
Для подтверждения диагноза после первичного осмотра и выяснения обстоятельств получения перелома, доктор рекомендует выполнить рентгенологическое исследование в двух проекциях. В некоторых случаях обследование дополняют компьютерной томографией.
Для справки! Заключение ставит врач-травматолог. При подозрении на повреждение сосудов, нервов понадобится консультация сосудистого хирурга, невролога.
Терапия
При выборе тактики стационарного лечения (консервативного или оперативного) обращают внимание на уровень, характер травмы и последствия.
При переломе большой берцовой кости без смещения целостность и анатомическая локализация костных фрагментов не изменяется. Изначально врач выполняет местную анестезию, фиксирует поврежденную конечность целиком посредством гипсовой повязки.
Сколько ходить в гипсе при переломе берцовой кости? В среднем период ношения лангета варьируется от 2 до 3 месяцев, после чего еще 4-5 недель длится процесс реабилитации.
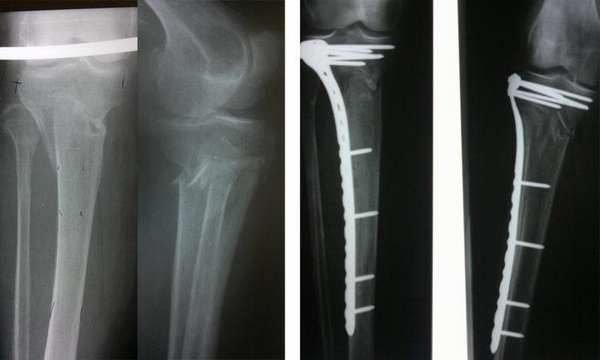
При данном виде травмирования терапевтическая тактика усложняется. Поврежденную конечность обезболивают, накладывают скелетное вытяжение. Ногу удерживают в заданном положении до момента образования первичной костной мозоли.
В процессе лечения доктор посредством рентгеновских снимков контролирует процесс формирования соединительной ткани. При благоприятном течении скелетное вытяжение отменяют через 4 недели, далее подвижность голеностопа фиксируют гипсовым лангетом на срок 2-4 месяца.
После снятия гипса делают контрольный рентгеновский снимок, назначают реабилитационные мероприятия.
Перелом заднего края большеберцовой кости, фрагментарные, открытые травмы требуют оперативного вмешательства. Обычно операцию проводят после недельного пребывания пострадавшего в стационаре, когда его состояние будет стабилизировано. На предоперационном этапе пациент находится на скелетном вытяжении.
Для справки! Перед операцией врачи выполняют всестороннее обследования с целью определения противопоказаний к хирургическому вмешательству.
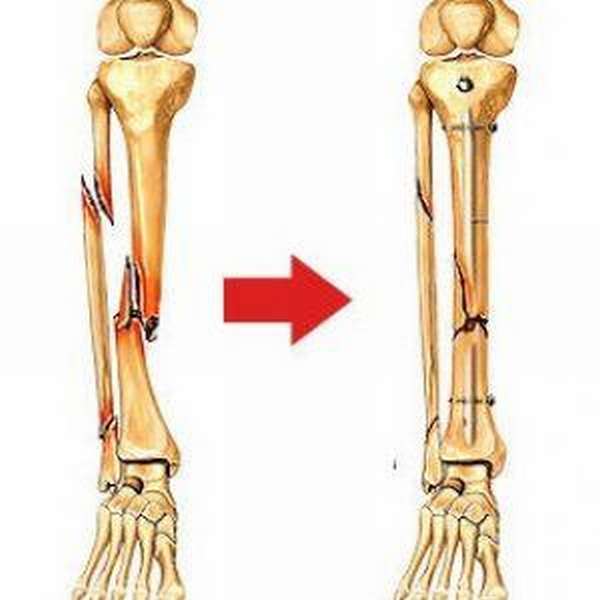
С учетом характера и уровня перелома берцовой кости используют различные металлоконструкции: стержни, пластины, шурупы, аппарат Илизарова.
Процедура требует от пациента горизонтального положения тела, и проходит в несколько этапов:
- Операционное поле (всю нижнюю конечность) обрабатывают антисептиком.
- По передней поверхности коленного сустава делают разрез кожных покровов.
- Пальпаторно определяют место введения стержня – полость костномозгового канала.
После установки проводят блокировку стержня. В зону конечного сустава монтируют дренаж, послойно ушивают рану, накладывают швы, далее асептические повязки. Завершают операцию эластичным бинтованием.
Удаление стержня целесообразно проводить, когда рентгенологическое фото демонстрирует полное сращение кости (в среднем это год-два после операции).
Перед операцией пациент пребывает на скелетном вытяжении до начала образования первичной костной мозоли. Под общей анестезией место постановки пластины очищают от кровяных сгустков, костных отломков, мягких тканей.

Далее устанавливают пластины биосовместимые с тканью (чаще титановые), фиксируют шурупами. Для контроля проводят рентген, прослойное сшивание раневой полости, накладывают гипсовой лангет.
Для вывода скопившейся крови, вдоль пластины укладывают дренаж.
Пострадавший 3-5 суток находится в лежачем положении, нога на возвышении. На 12-14 сутки снимают швы, после чего доктор разрешает передвигаться с помощью костылей. На 5 недели назначают разработку конечностей.
Для остеосинтеза берцовой кости используют шурупы, как самостоятельный метод фиксации или крепления пластин к костным структурам. Существует несколько вариаций шурупов: спонгиозные, кортикальные, стягивающие. Демонтируют фиксаторы после полного сращения кости.
Компрессионно-дистракционный аппарат пользуется особой популярностью для скрепления фрагментов костной ткани. Приспособление состоит из металлических колец, к которым крепятся спицы из нержавеющей стали, проходящие через костную ткань.
Механические стержни соединяют кольца, что позволяет изменять положение сегментов в процессе лечения.
Для справки! Недостатком методики называют наличие массивной металлоконструкции.
Вне зависимости от типа перелома пациенту проводят фармакотерапию. В лечебной тактике преимущественно используют препараты разной направленности: 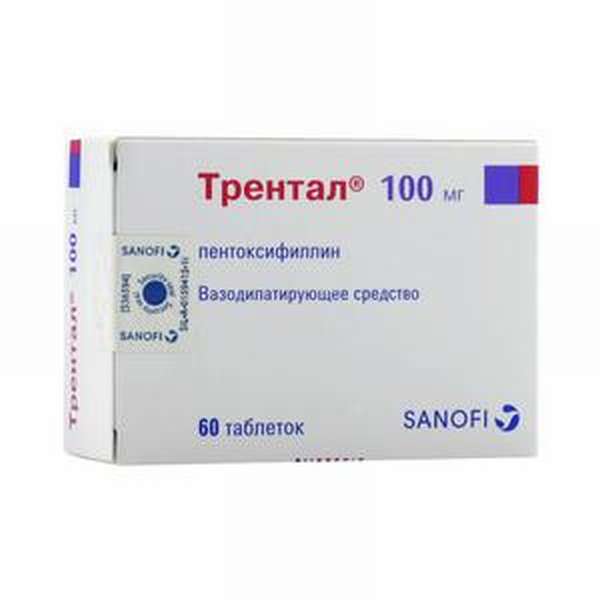
Подробнее о всех препаратах с кальцием.
Они обеспечивают нормальную роботу органов и систем, поддерживают естественные процессы роста, обмена веществ, повышают устойчивость к агрессии болезнетворных микроорганизмов.
Возможные осложнения
При грамотном проведении лечебно-реабилитационных мероприятий, правильной тактике лечения и реабилитации исход травмы чаще благоприятный.
Однако существует вероятность осложненного течения:
- нарушения целостности нервных пучков, сосудов, мышц, сухожилий, связок,
- развития ложного сустава,
- инфицирования раны,
- появления деформирующего артроза, отсекающего остеохондроза,
- инвалидности, ампутации части нижней конечности.
Пострадавший подвергается риску развития хронических болей в голени.
Реабилитация и сколько длится восстановление функции ноги
Как разрабатывать ногу после перелома берцовой кости? Мероприятия для компенсации нарушенных или полностью утраченных функций систем опорно-двигательного аппарата рекомендованы сразу после постановки гипсовой повязки. Пациент должен аккуратно шевелить пальцами, поворачивать стопу.
Тактика реабилитации подразумевает комплекс физиотерапевтических процедур:
- лечебной физической культуры,
- магнитотерапии,
- электрофореза,
- лазеротерапии.
Когда пострадавшему разрешено принимать горизонтальное положение, назначают дозированную ходьбу с использованием костылей.
Расстояние последовательно увеличивают, при этом на травмированную ногу дают щадящую нагрузку. Когда снимут гипс, пациенту разрешены занятия в бассейне, расширенные упражнения ЛФК, массаж.
Совет! Во время реабилитации после перелома большой берцовой кости важно скорректировать дневной рацион. Питание должно быть сбалансированным с акцентом на продукты с высоким содержанием кальция, витамин, клетчатки (молочную и мясную продукцию, овощи, фрукты).
Период сращения берцовой кости будет зависеть от особенностей организма, степени тяжести травмы. Восстановление функциональной активности нижней конечности займет 4-5 месяцев, дольше при открытых и фрагментарных травмах, при условии раннего возобновления двигательной активности, проведении полноценных реабилитационных мероприятий.
Заключение
Повреждения берцовой кости требуют своевременного и адекватного лечения. Обязательно при любых видах травмы обращаться за врачебной помощью, что позволит провести грамотный диагностический поиск, выбрать оптимальную терапевтическую тактику, минимизировать риск неправильного срастания костей, развития осложнений.
Читайте также:




