Инъекции для лечения суставов и хрящей
При лечении патологий опорно-двигательного аппарата обязательно назначают уколы для суставов. Подбор препарата, методика введения и схема лечения осуществляются лечащим врачом. Рассмотрим, какие инъекции при суставных патологиях назначает доктор в различных случаях, каково влияние на организм того или иного препарата, в чём преимущество каждой методики введения лекарств.
В каких случаях показаны уколы для суставов
Медикаментозную блокаду, как правило, применяют, чтобы быстро снять болезненные проявления, возникшие на фоне ушибов, травматизма, вывихов, повреждения связочной ткани, разрыва мениска, острого воспаления в колене. Подобные инъекции применяют при наличии болей в коленном суставе после полученной травмы. При введении болеутоляющих средств локального действия облегчается состояние больного, хотя лечебного эффекта такие препараты не оказывают. После постановки укола человека направляют на диагностику и выписывают соответствующую терапию.
Чаще всего для снятия острого болевого синдрома назначают инъекционное введение Новокаина, Лидокаина, Тримекаина.
Назначение плановой локальной инъекционной терапии (ЛИТ) осуществляется лишь после того, как больной пройдет полную диагностику. Подбор медикаментов и плана лечения доктор осуществляет по согласованию с пациентом. Чаще всего процедуры проводят амбулаторно, в редких случаях больному необходимо находиться на стационарном лечении.
ЛИТ обычно назначают больным, которые страдают:
- остеоартроз;
- периартритом;
- артритом ревматоидной природы;
- бурситом;
- тендинитом;
- синовитом;
- подагрой;
- дегенерационными нарушениями в суставах после перенесенной травмы.
Кроме медикаментозных средств, в синовиальную полость иногда делают укол углекислого газа (СО2), обогащенной тромбоцитами плазмы (ОТП), производных тканевой либо клеточной инженерии. Данные субстанции используют при суставных патологиях хронического течения, при которых наблюдается разрушение хрящевой ткани.
При гнойном синовите, бурсите и артрите проводится удаление излишков синовиальной жидкости, промывание полости сустава с последующим введением в неё антибиотиков. Чаще всего данная процедура проводится посредством Цепорина, Ампициллина, Гентамицина.
Разновидности уколов
Ортопеды и травматологи применяют несколько методик при введении лекарственных средств. Каждая из них выбирается в том или другом случае для конкретного пациента. Если произошло растяжение либо воспалилась связочная ткань, прибегают к помощи околосуставных уколов, кортикостероидных препаратов и болеутоляющих локального действия. Если же причиной проблемы стал деформирующий остеоартроз – в синовиальную полость вводится гиалуроновая кислота.
Методы постановки инъекций при болезнях опорно-двигательной системы:
- В мышцу. Цель такого введения – устранение сильной боли. При таком введении инъекций пользуются нестероидными противовоспалительными препаратами (Артрозаном, Мовалисом, Династатом, Амелотексом). Если диагностирован остеоартроз хронического течения, прибегают к помощи хондропротекторов. Средства, содержащие гиалуроновую кислоту и кортикостероидные препараты, внутримышечно не вводятся.
- Периартикулярное. Укол делают в околосуставную ткань. К такой методике постановки блокады прибегают при ярко выраженном болевом синдроме в суставной ткани, причиной которого является травма либо воспалительный процесс. Кортикостероиды и анестетики локального воздействия дают эффект лишь при поражении околосуставных тканей, а не самого сустава.
- Внутрисуставное. Проводят на фоне лечения тяжелых суставных патологий. В область синовиальной полости вводится препарат, обладающий противовоспалительным, регенерирующим либо восстанавливающим эффектом. Чаще всего такая методика подразумевает применение кортикостероидов, хондропротекторов либо гиалуроновой кислоты. В некоторых случаях требуется введение сразу нескольких лекарств.
Если диагностирован деформирующий остеоартроз, максимального результата можно достичь при внутрисуставном введении медикаментов. Это дает возможность максимально накопить препарат в пораженном участке. Эффективность подобного лечения выше в сравнении с приёмом таблетированных средств и уколов в мышцу.
Группы лекарств
В терапевтических целях при проблемах с различными суставами применяют аналогичные медикаментозные средства. По механизму воздействия на организм они бывают противовоспалительными, болеутоляющими, антибактериальными и регенерирующими.
Ознакомимся с фармакологическим действием различных групп медикаментов, используемых при постановке блокады травматологами и ортопедами:
- Кортикостероиды. Обладают мощным противовоспалительным и болеутоляющим эффектом. Применяются для лечения артроза, артритов хронического течения, синовитов неинфекционной природы и периартритов с целью устранения воспаления. Из этой группы могут быть назначены для постановки блокады Дипроспан, Гидрокортизон, Флостерон, Кеналог-40.
- Хондропротекторы. Предохраняют внутрисуставную хрящевую ткань от быстрой деструкции, замедляют формирование деформирующего остеоартроза. Специалисты до сих пор спорят, способно ли влияние хондропротекторов помочь в восстановлении разрушенных хрящей. К этой группе препаратов относятся Алфлутоп, Дона, Хондролон, Адгелон, Нолтрекс.
- Гиалуроновая кислота. Средства данной группы способствуют нормализации состава синовиальной жидкости путем придания ей большей вязкости и плотности. Предохраняют внутрисуставную хрящевую ткань от повреждения, помогают в её восстановлении. Эта группа включает такие лекарства, как Остенил, Ферматрон, Синокром.
- Болеутоляющие средства локального действия. Помогают быстро избавиться от боли. При различных травмах из этой группы могут назначить укол с Тримекаином, Лидокаином, Бупивакаином.
- Нестероидные противовоспалительные препараты. Способствуют ослаблению боли и снятию воспалительных проявлений. Такие лекарства прописывают в таблетированной форме либо в инъекционном растворе для введения в мышцу. Из этой группы для постановки блокады пользуются Мовалисом, Артрозаном, Династатом.
- Антибиотики. Обладают антибактериальным эффектом. Введение внутрь сустава способствует очищению полости от болезнетворных микроорганизмов. Чаще всего для этого пользуются Гентамицином, Ампициллином.
При суставных патологиях пользуются чаще всего кортикостероидами с пролонгированным действием (Дипроспаном, Кеналогом-40, Флостероном). Такие лекарства обычно вводят однократно в течение 7-12 суток. Продолжительность курсового лечения обусловлена тяжестью болезни и реакцией на введенное средство. Доктор может назначить больному от 1 до 5 уколов.

С помощью стероидных противовоспалительных препаратов для суставной ткани можно быстро устранить болезненные проявления и снять воспаление. Наибольший эффект от препаратов наблюдается после первичного введения средства. При последующих уколах пациенту кажется, что действие лекарства не так выражено.
При отсутствии улучшения состояния после первой инъекции нужно поставить в известность об этом доктора. Вполне возможно, что он примет решение об отмене лечения такими средствами.
Использование кортикостероидов показано лишь при симптоматической терапии при артрозе и артритах хронического течения. Эти медикаменты не способствуют восстановлению хрящевой структуры, а только на некоторое время помогают справиться с болью и воспалением. Продолжительное применение стероидов приводит к нарушению метаболизма в хрящевой ткани, из-за чего она быстрее разрушается.
При постановке блокады на фоне артроза нередко пользуются хондропротекторами в виде уколов (Хондролоном, Алфлутопом, Нолтрексом). Их введение осуществляется внутрь синовиальной полости 1 раз в 6-10 суток. Курсовая терапия зачастую составляет 5-6 сеансов. В некоторых случаях больному прописывают одновременно с инъекциями приём таблеток либо уколы в мышцу.
Хондропротекторы в растворе для уколов представлены Румалоном, Алфлутопом, Доной, Артрадлолом.
В результате клинических исследований было доказано, что при комбинированной терапии посредством всевозможных хондропротекторных препаратов можно достичь большего эффекта в сравнении с монотерапией. В частности неплохо помогает прием таблеток одновременно с его применением для введения внутрь сустава. Различные виды хондропротекторов способствуют усилению эффекта один другого.
Совместное использование хондропротекторов и препаратов, содержащих гиалуроновую кислоту, способствует устранению болей и улучшению функциональности суставов.
Гиалуроновая кислота является главной и центральной составляющей синовиальной жидкости. На фоне деструктивно-дегенеративных суставных патологий наблюдается её уменьшение в объёме, из-за чего хрящ быстрее разрушается. Если восполнить недостающую гиалуроновую кислоту, развитие артроза притормаживается, и самочувствие пациента существенно улучшается.
Для введения в коленный и тазобедренный сустав на фоне артроза врач может назначить применение Вискосила, Остенила, Суплазина, Гиалурона, Синвиска, Гиастата, Синокрома.
Средства, содержащие гиалуроновую кислоту, вводят непосредственно внутрь синовиальной полости. Медикаменты зачастую вводят однократно на протяжении 5-7 суток. Продолжительность курсовой терапии – 3-5 сеансов, а полученный результат сохраняется 8-10 месяцев. Процедуры по введению таких уколов нужно проводить 1-2 раза в 12 месяцев.
В воспаленной суставной ткани происходит почти мгновенный распад гиалуроновой кислоты. Так что введение таких препаратов при остром артрите и гнойном синовите бессмысленно. Медикамент можно применять в терапевтических целях лишь при деструктивно-дегенеративных суставных патологиях хронического течения и негнойном воспалении околосуставной ткани.
Средства, содержащие гиалуроновую кислоту, также носят название – импланты синовиальной жидкости. Встретив такое наименование, не стоит теряться. Запомните, что эндопротезирование (хирургическая замена сустава) и внутрисуставное введение гиалуроновой кислоты – это совершенно разные процедуры.
Лечение с помощью газовых уколов (карбокситерапия)
Это альтернативная терапевтическая методика, которая применяются при лечении некоторых суставных патологий. Основой карбокситерапии является введение внутрь сустава углекислого газа. Для выполнения манипуляции используют специальное устройство. Процедура может проводиться с кратностью от 3 раз в 7 суток до однократного введения в течение месяца.
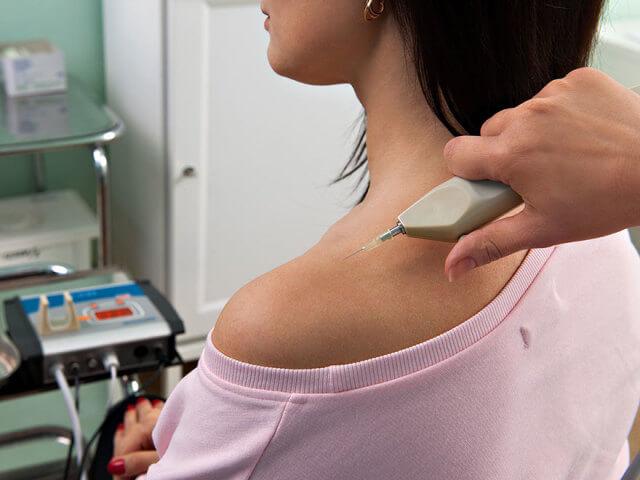
После манипуляции пациент отмечает наличие незначительных болевых ощущений, отечности и гиперемии в районе сустава. Но малоприятные признаки быстро проходят. Полное выведение углекислого газа из организма происходит спустя 5-20 минут, а достигнутый результат остается на протяжении 20 суток.
Такая процедура способствует стимуляции притока крови в сустав и в целом должна помогать восстановить хрящ. Однако избавиться посредством карбокситерапии от артроза либо артрита не получится. Этот метод применяют лишь как вспомогательный.
Введение в суставную полость углекислого газа – это не традиционный способ лечения, так что отнестись к нему следует крайне осторожно. Перед принятием решения относительно проведения такой процедуры непременно нужно получить консультацию у ортопеда.
Методика PRP
Эта процедура также называется плазмопластикой или плазмолифтингом. Основа манипуляции – это введение внутрь сустава плазмы самого пациента, которую обогащают с помощью тромбоцитов. Для её получения у больного нужно взять 150 мл венозной крови, получить посредством центрифуги концентрат, в котором содержатся тромбоциты на уровне 1 млн в 1 мкл.
Обогащенная тромбоцитами плазма вводится каждые 2-3 суток в дозировке 5 мл. Традиционно подобное лечение подразумевает 3 манипуляции. В ОТП содержатся в большом объёме источники роста и хондропротекторные агенты. Такая процедура способствует стимуляции восстановления хрящевой ткани, торможению развития артроза. Плазмопластика является в особенности действенной при лечении молодых пациентов с деформирующим остеоартрозом 1-2 степени.
PRP представляет собой методику клеточной инженерии. Кроме ОТП в сустав может вводиться стромаваскулярная фракция жировых тканей и биомедицинская клеточная продукция. Изготовление второго продукта происходит из хрящевой клетчатки самого пациента.
Как проходят периартикулярные и внутрисуставные уколы
Именно перед введением лекарства кожа пациента вновь обрабатывается. Если потребуется, область постановки инъекции обезболивают местным анестетиком с добавлением адреналина (либо без него). Затем выполняется укол. Делать такие инъекции вправе лишь доктор, который отлично владеет техникой проведения периартикулярного и внутрисуставного укола.
В случае необходимости, прежде чем будет введен препарат, доктор может провести удаление излишков синовиальной жидкости, с этой целью прибегают к помощи 20-миллилитрового шприца. Набор в него медикамента после проведенного забора жидкости строго противопоказано.
Вероятные последствия после уколов для суставов
Даже при соблюдении всех требований асептики и антисептики при уколах для суставов существует возможность развития инфекционных осложнений. Источником проблемы в этом случае являются занесенные в процессе проведения процедуры болезнетворные бактерии.
Негативные реакции зачастую наблюдаются у пациентов с ослабленной иммунной системой, а также на фоне иммунодефицитных состояний.
В течение первых часов после околосуставной либо внутрисуставной инъекции кортикостероидами в 5-15% случаев наблюдается формирование так называемого постинъекционного кристаллического синовита. Это состояние характеризуется усилением болевого синдрома и возникновением симптоматики, свойственной воспалительному процессу в суставе. Дискомфорт остается в течение 2-3 суток и исчезает, не оставляя осложнений.
Создание хондропротекторов стало настоящим прорывом в лечении и профилактике суставной патологии. Хондропротекторы в уколах способны замедлить дегенерацию хряща при остеоартрозах и других заболеваниях. Эти препараты необходимо использовать при ранних стадиях заболевания, когда процесс можно затормозить и даже обратить. На поздних стадиях хондропротекторы имеют низкую доказательную базу эффективности. Минимальный курс непрерывного лечения составляет 4 недели.
Показания
Необходимость в назначении хондропротекторов возникает в таких ситуациях:
- профилактика дегенеративных патологий хряща;
- дегенеративные болезни суставов 1–2 степени;
- в составе комплексной терапии при воспалительных процессах в сухожилиях, связках и мышцах: периартриты, тендиниты, лигаментиты;
- послеоперационный период после диагностических или лечебных вмешательств на суставах или позвоночнике;
- при лечении перелома костей.
Препараты в уколах вводят внутримышечно и внутрисуставно. Внутрисуставные инъекции достаточно эффективны, но при этом имеют высокую стоимость. Их также называют жидкими суставными протезами.
Хондропротекторы в уколах не назначаются как самостоятельное средство для лечения суставов. Особенность препаратов в том, что они эффективны только вместе с ЛФК, диетотерапией и другими медикаментами (НПВС, анальгетиками).
Полезные для суставов эффекты
Доказано, что внутримышечные уколы хондропротекторов обладают низкой степенью биодоступности, поэтому необходим длительный курс лечения протеогликанами.
Препараты на основе протеогликанов стимулируют работу хрящевых клеток – хондроцитов.
Глюкозамин способствует синтезу хондроитина и гликопротеинов, оказывает антиоксидантное действие. Его главным эффектом является снижение активности разрушительных ферментов – коллагеназ и металлопротеиназ, снижение активности провоспалительного вещества интерлейкина‐1.
Хондроитин ингибирует ферменты разрушения сочленений. Он стимулирует синтез новых хондроцитов, удерживает в хряще гиалуроновую кислоту, увеличивает количество жидкости в суставе.
Гиалуроновая кислота действует как естественный амортизатор для сустава, предупреждая дальнейшее разрушение хряща. Молекулы кислоты задерживают воду, сохраняя объем синовиальной жидкости.
Чтобы получить эффект от лечения, необходимо принимать хондропротекторы регулярно, курсами, раз в 6 месяцев. Эти курсы можно повторять в течение 2–3 лет при 1 стадии артроза, 3–4 лет при 2 стадии артроза и 5–6 лет при 3–4 стадии остеоартроза. Во время терапии активируются анаболические процессы, перестает разрушаться хрящ, он становится более эластичным и устойчивым к травмам.
Выбираем способ введения: внутримышечные инъекции или внутрисуставные уколы
Хондропротекторы в уколах можно вводить внутримышечно и внутрисуставно. Выбор метода введения зависит от патологии пациента, препарата‐протектора, возможности пациента оплатить лечение.

Внутрисуставные инъекции хондропротекторов должен проводить квалифицированный специалист, их нельзя выполнить самостоятельно в домашних условиях. Для внутрисуставного введения подходит препарат 1 поколения – Алфлутоп, препараты 2 поколения на основе гиалуроновой кислоты, а также средство Хондролон. Частота курсов лечения зависит от стадии патологии: при первой стадии лечение проводится 1 раз в год, при 2 стадии – 2–3 раза в год.
Необходимо знать, что внутрисуставные инъекции неэффективны у пациентов с признаками воспаления сустава.
Если беспокоит артрит, синовит, тендинит – уколы протекторов хряща в пораженный сустав делать бесполезно, активное вещество разрушится под действием провоспалительных агентов. Средний курс уколов внутрь сустава – 5 раз с интервалом не менее 3 дней, в идеальном варианте перерыв составляет – 7–10 дней.
При несоблюдении временных интервалов невозможно отследить реакцию пациента на внутрисуставной укол хондропротектора, также возрастает риск занесения инфекции в область укола и развития синовита.
Наиболее эффективны внутрисуставные инъекции препаратов гиалуроновой кислоты при 1 стадии остеоартроза.

Правильная постановка внутримышечных инъекций
Внутримышечное введение хондропротекторов – более легкая манипуляция, которую может проводить пациент или его родственники на дому. Курс лечения при этом дольше, в среднем составляет 25–35 инъекций. Повторные курсы возможны через 6 месяцев. Стоимость препаратов для внутримышечного введения ниже.
При таком способе введения меньше биодоступность, поскольку протеогликанам тяжелее проникнуть через кровь в синовиальную жидкость, а затем в хрящ. Но количество побочных эффектов меньше, не нарушается целостность суставной сумки.
Уколы или таблетки: что лучше?
Чтобы выбрать лекарственную форму, необходимо ознакомиться с преимуществами и недостатками уколов и таблеток. В таблице рассмотрены преимущества лекарственных форм.
Уколы
Попадают в кровоток, активные компоненты не разрушаются в ЖКТ под действием ферментов
Нет риска занесения инфекции
Не нужно специальных навыков, дополнительных инструментов и помощи родственников
Ознакомьтесь с перечнем хондропротекторов в виде таблеток в этой статье.
Лучшие инъекционные средства нового поколения
Протекторы хрящей в уколах для сустава выпускаются в виде готовых растворов для внутримышечного или внутрисуставного введения, в виде лиофилизата для приготовления раствора с растворителем.
В форме растворов для постановки уколов выпускаются хондропротекторы 1 и 2 поколения.

Лекарство 1 поколения – Алфлутоп
Препараты первого поколения назначаются пациентам в виде курса внутримышечных или внутрисуставных уколов. Препараты первого поколения – это натуральные средства. Их основу составляют концентраты и вытяжки из мелкой морской рыбы, хрящей трахеи и мозга телят. Второе и третье поколение протекторов для хрящей – искусственно синтезируемые протеогликаны.
Хондропротекторы первого поколения в уколах используются реже, чем препараты второго поколения по причине незначительного клинического эффекта. Эти средства показаны для профилактики дегенеративных процессов, комплексного лечения переломов костей, комбинированной терапии 1 или 2 стадии остеоартроза. Чтобы предотвратить разрушение хряща и стимулировать процессы выработки коллагена и гиалуроновой кислоты, необходимо делать уколы на протяжении от 4 недель. Хондропротекторы в ампулах, названия которых перечислены ниже, можно вводить как в полость сустава, так и внутримышечно.
Названия препаратов первого поколения:
- Румалон – раствор для инъекций, Брынцалов‐А, ЗАО, Российская Федерация. Действующее вещество – концентрат из хрящей трахеи и мозга телят.
- Алфлутоп – раствор для инъекций, Зентива, Румыния. Действующее вещество – концентрат из костей мелкой морской рыбы.
Средства обладают противовоспалительным эффектом.
Хондропротекторы второго поколения содержат в себе один синтезированный действующий компонент – протеогликан. Наиболее распространенные – аминосахара (глюкозамина гидрохлорид, глюкозамина сульфат) или полисахара (гиалуроновая кислота, хондроитин сульфат).
Выпускаются средства на основе гиалуроновой кислоты и мукополисахаридов. Первые применяются реже из‐за высокой стоимости препаратов, вторые – по причине низкой доказательной базы в сравнении со средствами на основе глюкозамина или хондроитина.
Перечень хондропротекторов в уколах на основе хондроитина сульфата натрия:
Хондропротекторы вводятся внутримышечно, комбинируя раствор с лидокаином для устранения болезненности в месте укола.

Глюкосат – раствор для в/м введения. Производитель – БИОФАРМА ФЗ ООО, Россия.
В некоторых классификациях эта группа лекарств относится к хондропротекторам 1 поколения из‐за естественного происхождения компонентов.
Список препаратов для внутримышечных уколов:
- Артепарон – раствор для в/м введения. Производитель – Луитпольд Фарма ГмбХ, Германия.
- Мукартрин – раствор для в/м введения. Производитель – Фармахим, Болгария.
На основе гиалуроната натрия выпускается ряд препаратов:

Остенил – раствор для в/м введения. Производитель – TRB Chemedica AG, Германия.
Остенил, Ферматрон и Синокром продаются в виде одноразового шприца, в котором содержится лекарственный препарат в количестве 1–2 мл. Гиалган фидия выпускается во флаконах.
Детальнее об уколах препаратом Ферматрон читайте здесь.
Препараты третьего поколения хондропротекторов не выпускаются в форме растворов для уколов. Это объясняется тем, что вводить внутримышечно можно только один действующих компонент: глюкозамин или хондроитин. А в хондропротекторах третьего поколения, которые выпускаются в таблетках или капсулах, присутствуют 2 действующих вещества – протеогликана.
Эти препараты эффективны в таблетированной форме.
Представители хондропротекторов третьего поколения:
- Артра – таблетки. Производитель – Юнифарм, Инк., США.
- КОНДРОнова – капсулы. Производитель – Панацея Биотек Лтд, Индия.
- Терафлекс – капсулы. Производитель – Контракт Фармакал Корпорейшн, США.
- Тазан – таблетки. Производитель – Синтез, Россия.
Грыжи межпозвоночных дисков больших или меньших размеров присутствуют у подавляющей части людей абсолютно разного возраста. Они становятся осложнением остеохондроза , остеоартроза или других патологий суставов. В подобных случаях больным часто назначаются так называемые хондропротекторы. По заявлениям производителей они должны защищать хрящевую ткань от разрушения, вызывать ее восстановление и способствовать устранению симптомов артрозов, артритов и пр.
Эффективность препаратов этой группы часто подвергается сомнениям. Нередко встречаются мнения, что они являются способом заработка фармацевтическими компаниями сверхприбылей и при этом не дают никакого терапевтического эффекта. Так ли это в действительности или хондропротекторам все же есть место в схемах лечения межпозвоночных грыж?
Механизм действия хондропротекторов
В аннотации, прилагаемой производителем к каждому препарату, указывается, что действующими веществами хондропротекторов выступают глюкозамин и/или хондроитинсульфат. Они представляют собой соединения, являющиеся строительным материалом для формирования соединительной ткани, активизации процессов ее регенерации и предотвращения дегенерации межпозвонкового диска.

В результате их регулярного поступления в организм должно происходить усиление синтеза хрящевой ткани. Также глюкозамин и хондроитинсульфат должны препятствовать разрушительному действию ферментов на хрящ, путем подавления гиалуронидазы, которая в норме расщепляет на мономеры гиалуроновую кислоту.
Кроме того, они должны улучшать физико-химические свойства препятствующей трению суставных поверхностей синовиальной жидкости. В результате, по заявлениям производителей, при приеме курсом хондропротекторы приводят к уменьшению выраженности симптомов грыж, в особенности болевого синдрома и ограничения подвижности в пораженном сегменте позвоночника.
С одной стороны все понятно и действительно должно работать, как заявлено. Но с другой стороны хрящевая ткань имеет не такой механизм питания, как другие ткани, ведь она не снабжается напрямую кровью.
Физиология хрящевой ткани
Хрящи и межпозвоночные диски, в частности, неспособны получать питательные вещества непосредственно из кровеносного русла. Если бы это было так, то многочисленные сосуды всесторонне оплетали бы хрящ и препятствовали его движениям и часто травмировались бы, что приводило бы к образованию крупных гематом.

Умная природа решила вопрос питания хрящевой ткани иным образом. Оно обеспечивается посредством синовиальной жидкости за счет процессов диффузии питательных веществ в суставные поверхности. При каждом шаге или другой нагрузке на позвоночник происходит сжатие хряща и вытеснение из него неиспользованной тканевой жидкости. При тут же наступающей разгрузке давление на хрящ резко снижается, что приводит к впитыванию в него свежей, насыщенной питательными веществами тканевой жидкости. В роли таких веществ выступают все те же мукополисахариды – глюкозамин и хондроитинсульфат.
Природой заложено, что межпозвонковый диск будет постоянно истираться и тут же восстанавливаться за счет поставки в него посредством синовиальной жидкости глюкозамина и хондроитина. Одновременно по всей суставной поверхности происходят процессы разрушения и восстановления, что обеспечивает сохранение нормальной толщины и функциональности дисков. Дисбаланс в эту систему вносят, в первую очередь, нарушения обменных процессов, неизбежно возникающие и усиливающиеся с возрастом, что и становится причиной возникновения заболеваний опорно-двигательного аппарата.
Сверхприбыль фармацевтических компаний или реальная польза для суставов?
Сегодня наблюдается существенное перепроизводство лекарственных средств разного назначения, причем предлагаемый ассортимент во многом превышает потребности людей. На волне всеобщей нацеленности на здоровый образ жизни и профилактику развития заболеваний разного рода, что сочетается с достаточно сильной безграмотностью населения в медицинских вопросах, у производителей лекарств возникло огромное поле для заработка многомиллиардных сумм.

Получать хорошую выручку и при этом не испортить репутацию фармацевтической компании можно путем производства лекарственных средств с весьма сомнительной эффективностью, но не имеющих побочных действий. Чтобы добиться максимальной отдачи они должны:
- иметь показания к применению при хронических, вялотекущих заболеваниях, не несущих опасности для жизни больного и не сопровождающихся развитием критических состояний (межпозвоночные грыжи – именно тот случай);
- отпускаться без рецепта, т. е. не содержать сильнодействующих, наркотических веществ;
- иметь малую себестоимость и не требовать поставок редкого сырья;
- быть легкими в употреблении (производится в форме капсул, таблеток для перорального применения);
- получаемый в результате длительного приема положительный эффект должен носить исключительно субъективный характер и быть разным у разных пациентов.
В целом хондропротекторы соответствуют этим параметрам. При наличии болевых ощущений в спине единственным показателем эффективности проводимого лечения и особенно самолечения является личное мнение больного, которое часто может быть ошибочным.

Поскольку хондропротекторы имеют высокую стоимость и требуют длительного приема, положительную динамику в течение межпозвонковых грыж и субъективное улучшение состояния пациента можно отнести на счет психосоматики. Доказано, что при полной уверенности человека в употреблении действенного средства, фактически являющегося пустышкой (плацебо), у него наблюдаются положительные изменения в состоянии здоровья.
Поэтому все проводимое лечение при таком подходе должно иметь четкий алгоритм действий с назначением препаратов с доказанной эффективностью. Каждый врач, разрабатывая тактику лечения для отдельно пациента, должен задаваться следующими вопросами:
- Какую цель преследует назначаемая терапия: устранение симптомов, снижение риска рецидива заболевания или абсолютное выздоровление?
- Какие из существующих препаратов отличаются максимальной эффективностью?
- Как будет построено лечение?
Таким образом, очевидно, что хондропротекторы не способны полностью вылечить больного с остеохондрозом или артрозом. Даже при их абсолютной результативности, обезвоживание и разрушение хрящей – неизбежные возрастные изменения. Кроме того, отсутствуют данные об эффективности хондропротекторов, поскольку производители не проводят полноценные и к тому весьма дорогостоящие клинические исследования, возможно, по причине того, что они не желают отказываться от крупных прибылей. Ведь препараты отлично продаются по всему миру и при этом не наносят никакого вреда. Поэтому в аннотациях к ним обычно указывается, что исследований лекарственного средства на беременных женщинах, детях и больных других особых групп не проводилось.

С другой стороны люди продолжают использовать эти препараты и часто хвалят их. Тогда, возможно, они действительно работают, а исследования будут произведены производителями позже и лягут в основу доказательной базы их эффективности. Чтобы точно разобраться в этом, рассмотрим основных представителей хондропротекторов.
Виды и отдельные представители хондропротекторов
За годы существования хондропротекторы претерпевали изменения. В результате на современном фармацевтическом рынке присутствуют препараты этой группы двух поколений. Представителями хондропротекторов 1-го поколения являются Алфлутоп и Румалон.
Например, Алфлутоп содержит вытяжку, полученную из смеси нескольких видов мелкой морской рыбы. Он успешно производится в Румынии в виде раствора для инъекций, т. е. предполагает внутривенный или внутрисуставный способ введения. Но при этом в виду отсутствия доказательной базы эффективности он отсутствует в перечне рекомендованных ВОЗ лекарственных средств, не имеет одобрения FDAи не освящен в Кокрановских обзорах.

Вслед за препаратами первого поколения появились средства на основе очищенных глюкозамина и хондроитинсульфата, таким образом сформировав 2-е поколение хондропротекторов. К его представителям принадлежат:
- Дона, Эльбона, Сустилак, Артракам, Сустагард Артро (содержат исключительно глюкозамин);
- Мукосат, Артра, Структум, Хондрогард (содержат только хондроитинсульфат);
- Терафлекс, Стопартрит, Хонда, Хондро, Хондроглюсид (содержат оба действующих вещества).
Впоследствии производители пошли дальше и создали хондропротекторы 3-го поколения. Ярким представителем этой группы является Терафлекс Адванс. Его главным отличием от более старых средств является включение в состав, помимо глюкозамина и хондроитина сульфата, ибупрофена.

К слову, ибупрофен – соединение, относящееся к группе НПВС, прошедшее множество исследований и имеющее весомые доказательства выраженного противовоспалительного, жаропонижающего и обезболивающего действия. С ним близко знакомы все дети, молодые родители и люди более старшего возраста, так как именно он является основным компонентом широко известного препарата Нурофен.
Это ставит в тупик, так как Терафлекс Адванс действительно способствует уменьшению выраженности болевых ощущений, воспаления и общему улучшению состояния. В то же время непонятно: зачем платить в сотни раз больше за копеечный ибупрофен?
По аналогии с Терафлекс Адвансом на фармацевтический рынок вышли Артрокера, Артродарина, Диартрина, Дифлекса и т. д. В их состав в роли действующего вещества введен непопулярный в народе представитель все той же группы НПВС диацереин. Он обладает хорошими противовоспалительными и обезболивающими свойствами, что обуславливает эффективность приема этих препаратов. Но они не оказывают никакого непосредственного влияния на состояние хряща, его питание и защиту. Поэтому абсолютно неясно, почему они позиционируются в качестве хондропротекторов, если, по сути, являются препаратами фармакологической группы НПВС.
Инолтра в США позиционируется в качестве нутрицевтика, т. е. своеобразной пищевой добавки, способной оказывать лечебное действие на организм. В ее состав входят:
- глюкозамин и хондроитинсульфат;
- полиненасыщенные жирные кислоты;
- аспартат марганца;
- витамины С и Е.
Поскольку Инолтра это БАД, она не нуждается в доказательствах эффективности и может свободно реализовываться повсеместно.
Особенно интересным препаратом является Пиаскледин. Он производится в форме капсул для перорального употребления, а в роли действующих веществ используются масла авокадо (100 мг) и соевых бобов (200 мг). Цена упаковки, содержащей 30 капсул, составляет примерно 20 $.

Если подсчитать, сколько масел содержится во всех 30-ти капсулах, и сопоставить со стоимостью 100 г каждого, без проблем отпускаемого в каждой аптеке, то их общая цена составит около 340 рублей. Таким образом, стоимость Пиаскледина завышена примерно в 60 раз и его можно без потери эффективности заменить теми же маслами, приобретенными в аптеке. Достаточно просто капнуть несколько капель в салат, на кусочек хлеба, сахара и т. д.
Но опять же, нет никаких доказательств, что масла авокадо и соевых бобов приводят к улучшению обмена веществ в хрящевой ткани, способствуют уменьшению воспалительных процессов, устранению болей и т. д.
В чем же проблема современных хондропротекторов?
Даже высокая рыночная стоимость хондропротекторов не представляла бы большой проблемы, если бы они были весьма эффективными. Но, к сожалению, они не могут соответствовать заявленным свойствам, поскольку попадающие в кровоток из ЖКТ глюкозамин и хондроитинсульфат не способны проникать из крови в суставную жидкость. В таком случае каждое желе, холодец или заливное были бы не менее эффективными.
Проверить характер распределения любого вещества в организме после его введения любым способом легко при помощи простого в исполнении радиоизотопного метода. Его суть состоит в обработке препарата безвредной для организма человека радиоактивной меткой с короткой продолжительностью существования. Путем рентгеновского исследования можно точно установить, как он распределяется в организме. Если будет обнаружено скопление частиц препарата в области суставов, это станет полноценным доказательством его эффективности.

Но фармацевтические компании не спешат воспользоваться этим методом и находят множество отговорок. Действительность такова, что в США глюкозамин признан пищевой добавкой. А проведенные независимые исследования хондроитина сульфата показывают, что его эффективность сравнима с эффектом плацебо.
Единственными данными исследований, на которые опираются производители хондропротекторов, получались путем субъективной оценки боли пациентами по визуально-аналоговой шкале. Подобное не может подтверждать присутствие какого-либо терапевтического эффекта от приема хондропротекторов, кроме эффекта плацебо.
Говорить об их результативности можно было бы, если предоставить мировому медицинскому сообществу данные радиоизотопного исследования или показать, что после приема хондропротекторов наблюдается хотя бы минимальное увеличение толщины истонченных межпозвоночных дисков.
Выход из ситуации
Если компоненты хрящевой ткани не могут попасть в место назначения посредством введениях через органы желудочно-кишечного тракта или внутримышечных инъекций, возможно, этого реально достичь путем нанесения на кожные покровы? В России сегодня довольно популярны мази и кремы Хондроксид. Но и в этом случае попыток доказать результативность его использования не предпринималось.

Испытания проводились только на мышах с применением меченого изотопом 3Н-хондроитина сульфата. Они показали, что всасывается 14% вещества, что в целом неплохо. Но есть одно но… Толщина подкожно-жировой клетчатки и мышц над суставами у людей значительно больше, чем у мышей. А если вести речь о лечении грыж межпозвоночных дисков, то это будут вовсе несоизмеримые понятия, поскольку это глубокорасположенные суставы.
Таким образом, можно сделать вывод, что отсутствие полноценных клинических испытаний говорит о нежелании производителей уходить с рынка и терять львиную долю прибыли. Ведь такие препараты продаются хорошо во всех регионах без исключения.
Повышает продажи и грамотная работа представителей компаний с лояльными врачами. Хондропротекторы назначаются больным в комплексе с другими лекарственными средствами. А поскольку их необходимо принимать длительно, в течение месяца или двух обязательно наступает улучшение состояния пациента. Он вряд ли будет доискиваться, что именно привело к уменьшению выраженности болей: дорогой хондропротектор, доступное НПВС или внутрисуставная инъекция кортикостероида. А ответ очевиден.
Поэтому пациентам нет необходимости тратить последние деньги на прохождение курса лечения хондропротекторами. Есть метод с точно доказанной эффективностью – введение в пораженный сустав искусственно созданной синовиальной жидкости. Это препараты:
- Ферматрон;
- Синокром;
- Синвиск;
- Вико-плюс.
Буквально одна инъекция поможет устранить болевые ощущения и хруст в суставах на полгода или год. Эти препараты содержат гиалуронат натрия, принимающий участие в формировании волокон коллагена и повышении прочности, эластичности хрящевой ткани.
Такие инъекции обычно выполняются в крупные изолированные суставы. При остеохондрозе восстанавливать каждый межпозвоночный диск таким путем сложно, трудоемко и не всегда оправдано. При выраженных деструктивных процессах или образовании грыжевого выпячивания, сколько бы не вводилось искусственной синовиальной жидкости, это не окажет существенного влияния на его размеры.
Грыжа не может самостоятельно исчезнуть. Консервативные методы лечения способны затормозить ее прогрессирование и снизить вероятность развития осложнений в виде сдавления нервных корешков или кровеносных сосудов. Но полностью убрать патологическое образование можно только хирургическим путем.
Подведем итоги
В США хондропротекторы не включены ни в один протокол и стандарт лечения заболеваний опорно-двигательного аппарата. Но в виду высокого уровня доверия к ним пациентов они присутствуют на прилавках аптек в качестве пищевых добавок, т. е. средств с неизвестной эффективностью.
Международная организация OARSI, специализирующаяся на изучении остеоартрита, определила глюкозамин и хондроитин сульфат неподходящими средствами для лечения артрита коленного сустава. Стоит ли надеяться, что они дадут лучший результат при их использовании в борьбе с остеохондрозом и межпозвонковыми грыжами?

Поэтому в 2007 г. РАМН была выдана резолюция изъять из перечня препаратов, по которому производится лекарственное обеспечение, устаревшие средства и с недоказанной эффективностью, в том числе хондроитинсульфат.
Читайте также:


