Инфекции мочевыводящих путей у детей какие анализы сдать
Наиболее частым путем распространения инфекции мочевыводящих путей считается восходящий. Резервуаром уропатогенных бактерий являются прямая кишка, промежность и нижние отделы мочевыводящих путей.
Типичными жалобами при инфекциях мочевыводящих путей у новорожденных и детей грудного возраста являются лихорадка, чаще до фебрильных цифр, и рвота. У детей более старшего возраста: подъемы температуры (также до фебрильных цифр) без катаральных явлений, рвота, боли в животе, дизурия, то есть учащенное и/или болезненное мочеиспускание, императивные позывы на мочеиспускание.
При первичной диагностике, на физикальном осмотре необходимо обратить внимание на следующие симптомы:
- бледность кожных покровов,
- наличие тахикардии,
- появление симптомов дегидратации (преимущественно у новорожденных и детей грудного возраста),
- отсутствие катаральных явлений при повышении температуры (чаще до фебрильных цифр, реже – субфебрильных),
- резкий запах мочи,
- при остром пиелонефрите – положительный симптом Пастернацкого.
После сбора анамнеза и физикального осмотра необходимо проведение лабораторной диагностики. Она включает в себя ряд анализов мочи и крови.
Одним из ключевых методов обследования при инфекции мочевыводящих путей является клинический анализ мочи с подсчетом количества лейкоцитов, эритроцитов, а также определением белка и нитритов.
При повышении температуры тела до 38 градусов рекомендовано определить уровень С-реактивного белка. Если есть подозрения на уросепсис, необходимо выяснить уровень прокальцитонина. При этом если в данных клинического анализа крови лейкоцитоз составляет выше 15 гигалитров, а также наблюдаются высокие уровни С-реактивного белка, то есть от 30 мг/литр и выше, то это указывает на высокую вероятность бактериальной инфекции.
Кроме того, при наличии лейкоцитурии и до начала антибактериальной терапии следует провести бактериологическое исследование, а именно посев мочи.
Диагноз инфекции мочевыводящих путей является наиболее вероятным при выявлении лейкоцитурии более 25 клеток на микролитр или более 10–15 в поле зрения и бактериурии более 100 000 микробных единиц на миллилитр при посеве мочи на стерильность.
Следует отметить, что изолированную пиурию, бактериурию или положительный нитритный тест у детей до 6 месяцев не рекомендуется считать признаками инфекции мочевыводящих путей, так как перечисленные показатели не являются в этом возрасте достоверными признаками данной патологии.
Помимо указанных анализов ребенку с подозрением на пиелонефрит необходимо провести биохимический анализ крови на мочевину и креатинин для оценки фильтрационной функции почек.
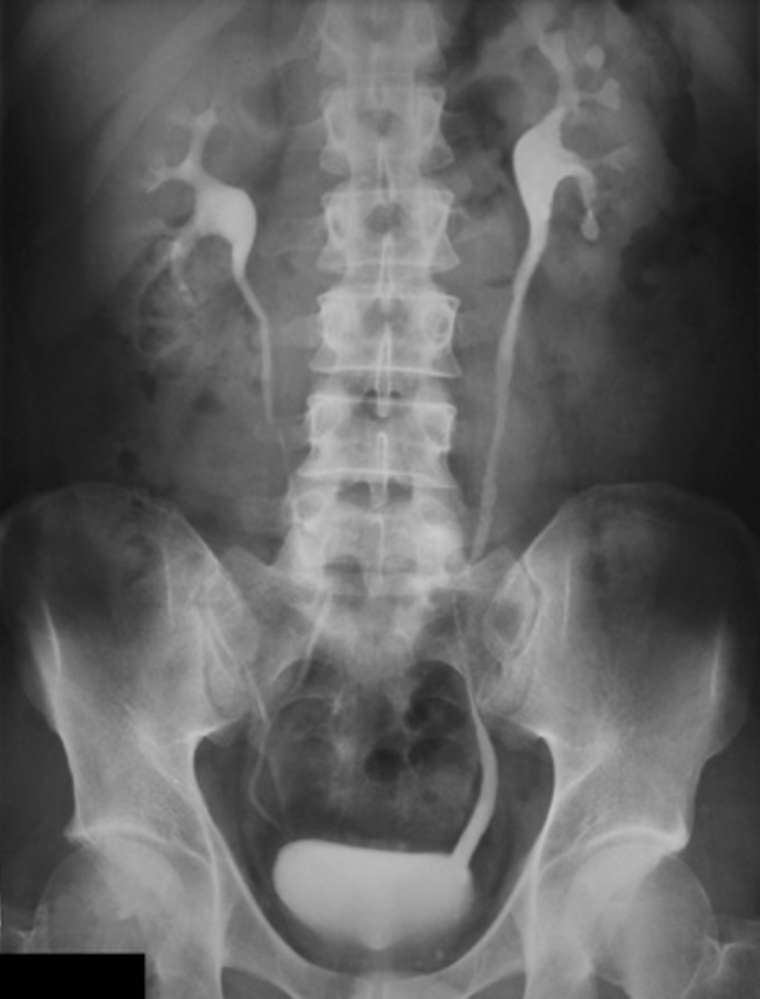
Переходим к инструментальной диагностике. Наиболее доступной и распространенной методикой является ультразвуковое обследование. Оно поможет дать оценку размерам почек, состоянию чашечно-лоханочной системы, объему и состоянию стенки мочевого пузыря. Именно УЗИ позволяет заподозрить расширение чашечно-лоханочной системы, стеноз мочеточника и другие аномалии строения мочевой системы, а также наличие камней. Для выявления вышеуказанных нарушений необходимо проводить УЗИ как при наполненном мочевом пузыре, так и после микции.
Рекомендуется проводить ультразвуковое исследование почек и мочевого пузыря всем детям в первые 3 суток первого эпизода инфекции мочевыводящих путей, а также спустя 1–2 месяца после эпизода.
Помимо УЗИ возможно проведение микционной цистографии. Ее проводят всем детям до двух лет в стадии ремиссии после фебрильного эпизода инфекции мочевыводящих путей при наличии патологических изменений, обнаруженных при УЗИ, а именно при увеличении размеров почки и дилятации чашечно-лоханочной системы. Другим показанием к использованию микционной цистографии является рецидивирующее течение ИМВП.
Данный метод позволяет выявить пузырно-мочеточниковый рефлюкс, в том числе его степень.
При этом следует учитывать, что у детей с первым эпизодом инфекции мочевыводящих путей микционная цистография выявляет пузырно-мочеточниковый рефлюкс 3–5-й степени только в 17% случаев. Первую и вторую стадии обнаруживают у 22% детей, обычно имеющих изменения на УЗИ.
Кроме того, микционная цистография помогает выявить такие нарушения мочевой системы, как: уретероцеле, дивертикул, клапан задней уретры.
Инструментальная диагностика инфекции мочевыводящих путей, помимо ультразвукового обследования и микционной цистографии, включает в себя различные виды нефросцинтиграфии и урографии. Рассмотрим использование этих методов подробнее.
Радионуклидное исследование при ИМВП представлено двумя методами, а именно статической и динамической нефросцинтиграфией.
Статическую нефросцинтиграфию рекомендуется проводить радиофарм-препаратом димеркаптосукциновая кислота-DMSA (не ранее чем через 6 месяцев после острого эпизода). Данный метод служит для выявления очагов нефросклероза.
Показаниями к проведению статической нефросцинтиграфии являются: инфекция мочевыводящих путей на фоне пузырно-мочеточникового рефлюкса и рецидивирующее течение ИМВП без структурных аномалий мочевой системы. Оба показания требуют проведения исследований 1 раз в 1–1,5 года.
Динамическую нефросцинтиграфию с микционной пробой рекомендуется проводить радиофармпрепаратом Технеций-99 м для выявления пузырно-мочеточникового рефлюкса, в том числе низкой степени. Исследование следует выполнять у детей, которые могут контролировать процесс мочеиспускания.
Экскреторная и магнитно-резонансная урография являются вспомогательными методиками диагностики инфекций мочевыводящих путей. Их нужно проводить после исключения пузырно-мочеточникового рефлюкса для выявления обструкции и аномалий развития органов мочевой системы.
Отметим, что до 3-месячного возраста инфекция мочевыводящих путей чаще встречается у мальчиков, а в более старшем возрасте – у девочек.
При этом относительный риск развития рецидива возрастает после первого перенесенного эпизода инфицирования. Частота рецидивов у девочек в течение первого года после первого эпизода составляет 30%, в течение 5 лет – 50%; рецидивы у мальчиков встречаются в 15–20% случаев в течение первого года после первого эпизода.
Итак, мы рассмотрели методы диагностики инфекции мочевыводящих путей у детей. Следующий выпуск по теме инфекции мочевыводящих путей у детей будет посвящен лечению этого заболевания.
[youtube.player]Первоочередная задача методов визуализации — обнаружить нарушения, предрасполагающие к развитию инфекции мочевых путей или препятствующие ее лечению. К ним относятся пузырно-мочеточниковый рефлюкс, расстройства мочеиспускания, частичная обструкция лоханочно-мочеточникового сегмента и кистозные болезни почек. С помощью методов визуализации можно также наблюдать за ростом почки и выявлять нефросклероз.
Сохраняются противоречивые мнения относительно того, какие группы детей, с помощью каких методов исследования и когда обследовать.
Длительное время большинство специалистов считали визуализацию необходимой во всех случаях впервые диагностированной инфекции мочевых путей. В настоящее время рекомендуется более избирательный подход:
1. УЗИ показано всем, чтобы оценить степень вовлеченности в патологический процесс мочевых путей.
2. Микционная цистоуретрография показана всем детям в возрасте до 3 лет и во всех случаях подозрения на пиелонефрит.
3. Следует отказаться от дальнейшего обследования с помощью методов визуализации у детей старше 3 лет, если при УЗИ были выявлены лишь минимальные патологические изменения, тем более — в их отсутствие.
У детей грудного и младшего возраста с инфекцией мочевых путей визуализация обязательна. Во-первых, у таких больных частота пузыр-но-мочеточникового рефлюкса составляет 35—50% (70% у детей до 1 года). Во-вторых, нефросклероз как осложнение инфекции наиболее часто развивается у больных 2—4 лет. В-третьих, симптомы зачастую настолько стерты, что без визуализации дифференциальная диагностика инфекции верхних и нижних мочевых путей невозможна.
Прежде всего необходимо решить, к какому методу визуализации прибегнуть.
Цистоскопия позволяет непосредственно увидеть мочеиспускательный канал, мочевой пузырь и устья мочеточников. Ее недостатком является инвазивность (выполнение у детей обычно требует общей анестезии). Она имеет незначительное преимущество перед цистографией у детей с инфекциями мочевых путей. Возможность развития стеноза мочеиспускательного канала у девочек с рецидивирующим циститом весьма спорна, и цистоскопию для его исключения выполнять не следует.
УЗИ повсеместно пришло на смену экскреторной урографии. УЗИ почек и мочевого пузыря просто и легко выполнимо. Метод безболезненный, не связан с ионизирующим излучением. Он позволяет получить четкие изображения, несущие сведения о размере, форме, положении, структуре почек, толщине стенок, вместимости мочевого пузыря и об объеме остаточной мочи. Эхогенность почки может быть изменена в результате как диффузного (при пиелонефрите), так и очагового (при очаговом бактериальном нефрите) воспаления.
С помощью УЗИ невозможно оценить функцию почек, достоверно подтвердить или исключить пузырно-мочеточниковый рефлюкс, а нефросклероз можно обнаружить лишь на далеко зашедших стадиях. Метод позволяет следить за ростом почки, проводя повторные обследования.
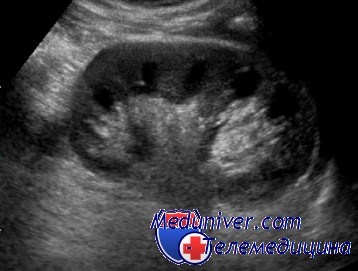
УЗИ почки
Оценка роста почки — важный компонент длительного наблюдения у детей грудного и младшего возраста с пузырно-мочеточниковым рефлюксом. Цветное допплеровское исследование позволяет оценить выраженность пузырно-мочеточникового рефлюкса, не прибегая к катетеризации и облучению. Неудобством при УЗИ мочевого пузыря является необходимость задерживать мочеиспускание.
Сцинтиграфия почек с 99mТс-димеркаптосукцинатом позволяет выявить как структурные, так и функциональные нарушения. 99mТс-димеркаптосукцинат преимущественно захватывается клетками канальцев из перитубулярных капилляров, поэтому холодные очаги соответствуют участкам нарушенной функции почечных канальцев или сниженного кровотока, что как раз и происходит в участках нефросклероза или острой инфекции паренхимы. Поскольку, с одной стороны, в опытах на животных выявлено очень хорошее соответствие между данными сцинтиграфии и наличием инфекции, а с другой — не существует других столь же информативных исследований, многие предлагают рассматривать сцинтиграфию в качестве эталонного метода для выявления очага инфекции у детей и обязательно проводить ее в случаях, когда инфекция сопровождается лихорадкой.
К сожалению, в острую фазу инфекции часты сомнительные, ложноположительные и ложноотрицательные результаты.
Недостаточные чувствительность (50— 85%) и специфичность (45—90%), дороговизна и лучевая нагрузка на корковое вещество почки ограничивают применение метода. В то же время при определенных обстоятельствах сцинтиграфия может быть полезна для диагностики нефросклероза.
При микционной цистоуретрографии катетеризируют мочевой пузырь и туго наполняют его рентгеноконтрастным веществом. Помимо первоочередной задачи — выявить или исключить пузырно-мочеточниковый рефлюкс и оценить его степень — это исследование позволяет получить информацию о строении, вместимости и функционировании мочевого пузыря. В фазу мочеиспускания можно определить наличие остаточной мочи, а у мальчиков — обнаружить клапаны задней части мочеиспускательного канала. Недостатками метода являются его инвазивность, облучение рентгеновскими лучами, риск аллергических реакций и ятрогенного инфицирования мочевых путей.
Изотопная микционная цистоуретрография сопряжена с меньшим облучением половых желез, так как не требует рентгеноскопии, и ее чувствительность при определении рефлюкса даже малых степеней не меньше; в то же время при ней хуже визуализируются мочевой пузырь и мочеиспускательный канал. Поэтому представляется логичным сначала проводить рентгеноконтрастную микционную цистоуретрографию, а для повторных исследований, при наличии показаний, — изотопную; это позволит, с одной стороны, снизить лучевую нагрузку, с другой — подробно осмотреть нижние мочевые пути.
КТ почек по информативности почти не превосходит хорошо выполненное УЗИ, но может быть полезной в редких случаях подозрения на абсцесс почки или паранефрит.
Чем в более раннем возрасте развивается инфекция мочевых путей, тем выше вероятность аномалий развития почек и мочевых путей. Следовательно, если инфекция мочевых путей возникает у ребенка младшего возраста, следует безотлагательно выполнить УЗИ, потому что в инфицированной почке с нарушенным оттоком мочи чрезвычайно высок риск необратимых изменений (пионефроза). У старших детей, особенно лечащихся амбулаторно, УЗИ может быть отсрочено, если только инфекция мочевых путей не сопровождается лихорадкой.
Сцинтиграфию с 99mТс-димеркаптосукцинатом в остром периоде следует выполнять только тогда, когда требуется выявить инфекцию паренхимы; если же цель исследования — выявить нефросклероз, то его лучше отложить на 6—24 мес. Лучший срок для микционной цистоуретрографии до сих пор не определен. Инфекция мочевых путей может нарушить перистальтику мочеточников и привести к преходящему расширению их отдельных участков или к пузырно-мочеточниковому рефлюксу, поэтому, для того чтобы не поставить ошибочный диагноз постоянного пузырно-мочеточникового рефлюкса, микционную цистоуретрографию обычно откладывают до тех пор (на 4—8 нед), пока не будет вылечена острая инфекция и не разрешится воспаление.
Всем больным выполняют посев мочи, а поскольку и забор материала для посева, и микционная цистоуретрография требуют катетеризации мочевого пузыря, их можно провести одновременно. Впрочем, объективных данных, позволяющих сделать рекомендации относительно сроков проведения микционной цистоуретрографии, пока нет.
[youtube.player]
Часто инфекции мочевой системы выявляются у ребенка только при подробном обследовании и проведении анализов. Подозрительным может быть высокий уровень лейкоцитов в моче, но только этого факта для диагноза часто недостаточно. Для выявления инфекции и воспалительных изменений необходима рентгенография мочевыделительных путей, а также УЗИ и иные методики. И только после установления диагноза необходимо назначить антибиотики , препараты для снятия воспаления и прочие лекарства.
Как выявить инфекцию?

Нередко мочевая инфекция не имеет внешних ярких проявлений, протекает длительное время бессимптомно и приводит к серьезным поражениям всех отделов, начиная с мочевого пузыря и уретры, заканчивая почками. Важно, чтобы родители обращали внимание на любые симптомы инфекции, даже едва различимые или сомнительные, особенно если они сочетаются с изменениями в моче. С любыми сомнениями относительно работы почек и мочевой системы стоит немедленно обращаться к врачу, это поможет в раннем распознавании и активном лечении проблемы.
У детей в раннем возрасте можно заметить типичные проявления, которые указывают на наличие инфекции мочевой системы. Так, сюда стоит отнести частые подъемы температуры или постоянный субфебрилитет без признаков ОРВИ, периоды боли в животе или в области паха, дискомфорт в области поясницы. Ребенок может подпускать в трусики мочу, страдать от энуреза, задержек мочеиспускания, боязни горшка. Нередко инфекция впервые заявляет о себе учащением мочеиспускания и плачем. Но точный диагноз может быть поставлен только при полном обследовании, когда диагноз мочевой инфекции подтвержден по результатам анализов и инструментальных исследований.
Изменения анализов: лейкоциты в моче, микробы
Для подтверждения факта инфекции и воспаления в области мочевых путей, а также для уточнения ее локализации применяют целый ряд исследований, как обязательных, так дополнительных. Прежде всего, это общий анализ крови и мочи, в которых выявляются изменения. Наиболее типичны лейкоциты в моче, которых может быть от 10-20 в поле зрения до значительного количества. При выявлении лейкоцитов в моче нужно проведение уточняющих исследований — это суточная моча, биохимия, а также посев на стерильность. Если же лейкоцитов в моче немного, стоит повторить общий анализ, иногда могут быть дефекты сбора или клетки с кожи промежности. Нередко лейкоциты в моче могут также указать на локализацию процесса или его характер, если изучить мочевой осадок под микроскопом. Кроме этого, в анализе могут быть эритроциты, эпителиальные клетки и цилиндры, а также изменение показателей — креатинина, мочевины.
Дополнительные анализы у ребенка

Если у ребенка в общем анализе мочи выявлены серьезные отклонения, ему показаны дополнительные исследования. Так, прежде всего ребенок сдает анализ по Нечипоренко и посев мочи с выявлением чувствительности возбудителей к антибиотикам, а также биохимию мочи с определением уровня солей, перекисей и липидов, показателя рН и иных данных. Если этих данных будет недостаточно, тогда ребенку могут быть назначены пробы Амбурже или Аддис-Каковского, проведение ПЦР-исследования мочи с выявлением атипичных возбудителей. Если подозревается цистит, нужно определение объема выделяемой мочи однократно и за сутки, а также выявление ритма спонтанных мочеиспусканий.
Также ребенок подвергается инструментальным исследованиям — это проведение УЗИ почек и мочевого пузыря, с определением их строения и степени сокращения пузыря при выделении мочи.
Рентгенография мочевой системы в диагностике
При подозрениях на отклонения в строении почек назначается обзорная рентгенография почек. Она не всегда может отразить истинную картину проблемы, поэтому для уточнения применяют рентгено-контрастные исследования с введением особых веществ, фильтрующихся почками. По мере выведения препаратов проводится рентгенография в нескольких проекциях, чтобы полностью увидеть всю картину изменений. В некоторых случаях рентгенография проводится в виде микционной цистоскопии, с заполнением контрастом мочевого пузыря сквозь уретру. Такие исследования требуют особой подготовки и проводятся только в периоде вне обострения инфекции, при наличии рецидивирующих поражений поек или подозрений на пороки и аномалии развития.
Определение чувствительности к антибиотикам

При выявлении инфекции необходимы антибиотики, но важно назначать их только по результатам посевов, чтобы лечение было максимально эффективно и безопасно. Проводится забор мочи при спонтанном мочеиспускании или при катетеризации мочевого пузыря, после чего пробы помещаются на среды для выявления роста микробов. Параллельно проводят и оценку чувствительности к наиболее распространенным антибиотикам, которыми располагает клиника. Обычно по результатам посева выдается список препаратов, к которым выявлена максимальная чувствительность, именно эти антибиотики выбираются для применения их внутривенно, внутримышечно или в таблетированной форме.
Если после всех проведенных анализов и стандартных процедур диагноз остается не ясен, применяют дополнительные методики обследования, которые назначают врачи урологи или нефрологи. Сюда можно отнести доплерографическое сканирование почечных сосудов с оценкой кровотока в почке, что дает понятие о том, как питается орган. Кроме того, может быть показана экскреторная урография (рентгенография почек по особой методике), проведение цистоуретроскопии, при которой ребенку проводится осмотр полости мочевого пузыря особым прибором.
Могут назначаться и иные методики, вплоть до КТ и МРТ, а также при необходимости консультации невролога, гинеколога или ЛОР-врача, кардиолога и иных специалистов. Это особенно актуально для наследственных болезней, пороков развития и осложнений. только после прохождения всех этих процедур может быть выставлен окончательный диагноз и назначено лечение.
[youtube.player]Что такое инфекция мочевыводящих путей (ИМВП)
Информация для пациентов. Что такое цистит. Симптомы, клиник.
Причины ИМВП
Факторы риска инфекции мочевыводящих путей
- Ранний возраст: мальчики первого года жизни, и девочки первых четырех лет жизни имеют повышенный риск развития ИМВП.
- Обрезанные мальчики (прошедшие операцию циркумцизии) болеют реже необрезанных, по некоторым данным от 4 до 10 раз реже. Однако большинство необрезанных мальчиков все же не страдает от ИМВП.
- Наличие мочевого катетера в мочевом пузыре в течение длительного периода времени
- Врожденные аномалии строения мочевыводящих путей
- Заболевания, приводящие к нарушению правильного функционирования мочевого пузыря
- Наличие одного эпизода ИМВП в анамнезе - значительно увеличивает шансы развития еще одного эпизода в будущем.
- Все причины, приводящие к застою мочи: камни в почках, обструктивная уропатия, пузырно-мочеточниковый рефлюкс, затрудняющие отток мочи синехии у девочек, фимоз у мальчиков
- Семейная история повторных и хронических ИМВП
Симптомы ИМВП
- Боль или жжение при мочеиспускании
- Частые позывы к мочеиспусканию (следует дифференцировать это состояние с поллакиурией)
- Боль в нижней части живота, или спины:
- Лихорадку (температуру тела выше 38 ° С)
- Лихорадку, которая может быть единственным симптомом
- Рвоту или диарею
- Плаксивость, капризность
- Значительное снижение аппетита, вплоть до отказа от еды, отсутствие прибавок веса
Диагностика ИМВП
Информация для пациентов. Что такое пиелонефрит. Симптомы и .
- лихорадка
- пиурия в общем анализе мочи
- положительный посев мочи (в диагностических титрах)

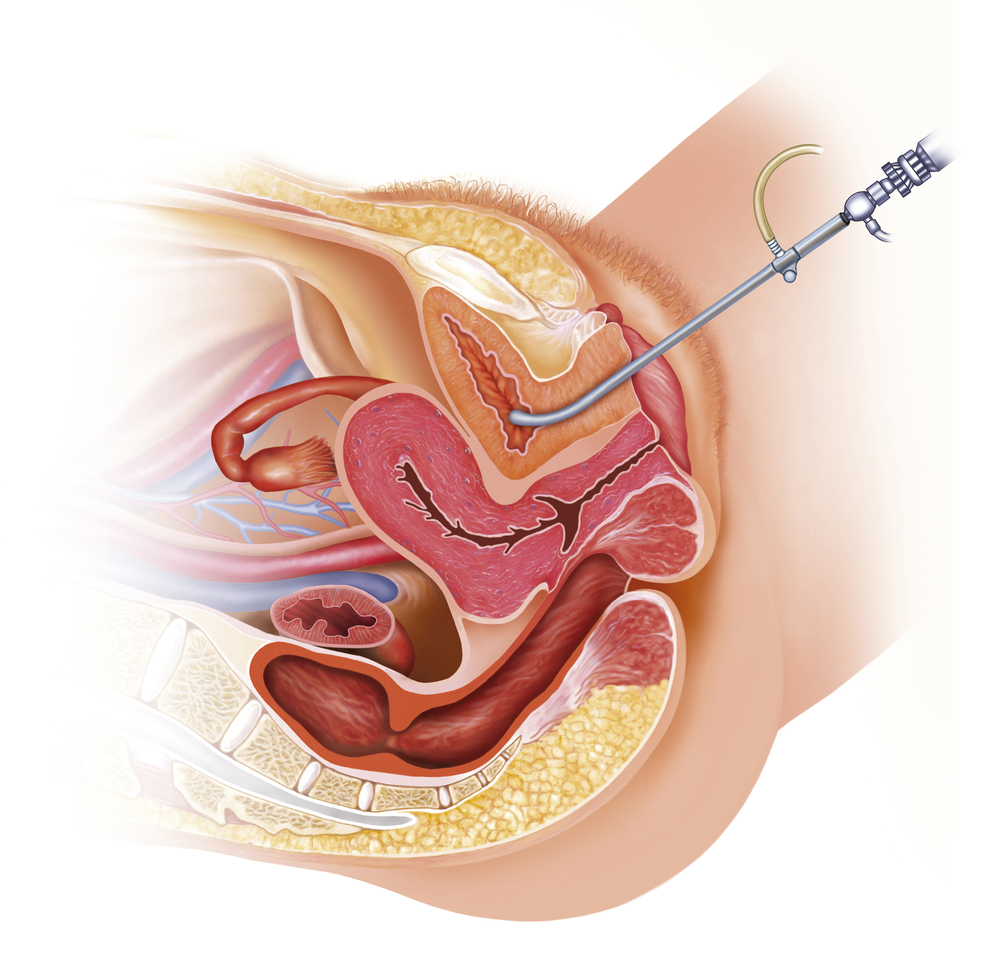
- Цистоскопии. Нередко метод входит в стандарты оказания урологической помощи, однако он крайне болезненный и не дает почти никакой информации. В подавляющем большинстве случаев - целесообразно отказаться от его проведения, и только подозрение на поражение самого мочевого пузыря (опухоль, камень, определение объема оперативного вмешательства и проч) может быть достаточным основанием для его проведения.
- Анализе мочи по Нечипоренко. Часто назначаемый, трудоемкий и весьма малоинформативный анализ. Не проводится в цивилизованных странах. Суть его - в четком подсчете эритроцитов и лейкоцитов в 1 мл мочи с помощью микроскопа. Диагноз ИМВП на его основании не ставится, и обычно его назначение необходимо только врачу (из-за пресловутых "стандартов", но не ребенку.
Дифференциальная диагностика ИМВП
Подробный обзор современной литературы от Бутрия Сергея Але.
- Вульвовагинит. Этим термином врачи называют воспаление преддверия влагалища и влагалища у девочек. Оно может сопровождаться зудом, лихорадкой, изменениями в моче, однако мочевыводящие пути при этом интактны.
- Уретрит. Воспаление или химическое раздражение уретры (при попадании мыла, шампуня, геля для душа, стирального порошка и проч). Обычно не требует лечения и проходит самостоятельно за считанные часы или дни.
- Энтеробиоз Заражение острицами может вызывать зуд, раздражение и изменения в анализах мочи. Выявляется простым соскобом на острицы с перианальной области, при отрицательном результате - анализ берется трижды.
- Баланит. Как воспаление преддверия влагалища у девочек, так и воспаление крайней плоти у мальчиков (баланит и баланопостит) - могут имитировать почти все симптомы ИМВП. Врач отличит одно от другого при осмотре ребенка.
- Аппендицит. Еще одна причина - не тянуть долго с обращением к врачу. Выраженные неясные боли в животе - повод для вызова 03 в любом случае и в любое время суток.
- Эпидидимит, орхит, простатит. Воспаление придатков яичка, самого яичка и предстательной железы - встречаются очень редко. Однако и они могут вызывать похожие симптомы и врач должен помнить об этом.
- Беременность. Не стоит забывать и об этом состоянии у старших девочек. К слову, в некоторых западных странах, все девочки старше 14 лет при поступлении в стационар проходят обязательный тест на беременность.
Лечение ИМВП
Профилактика инфекции мочевыводящих путей
Когда обращаться за помощью
Читайте также




мион (myonum, LNH; греч. mys, myos мышца) - поперечнополосатое мышечное волокно в совокупности с его базальной оболочкой, кровеносными и лимфатическими капиллярами и нервным аппаратом. [[Категория:Нек.
магнитная запись - фиксирование на ферромагнитном материале последовательности электрических сигналов с целью их последующего воспроизведения; широко применяется для накопления диагностической.
лихорадка денге классическая (f. dengue classica; син.: лихорадка "жирафов", лихорадка костоломная, лихорадка суставная) - клиническая форма лихорадка денге, характеризующаяся двухфазной лих.
[youtube.player]Версия: Клинические рекомендации РФ (Россия)
Общая информация
Союз педиатров России
Клинические рекомендации: Инфекция мочевыводящих путей у детей
N10/ N11/ N13.6/ N30.0/ N30.1/ N39.0


Классификация
Этиология и патогенез
Эпидемиология
Диагностика
У детей более старшего возраста: подъемы температуры (чаще до фебрильных цифр) без катаральных явлений, рвота, боли в животе, дизурия (учащенное и/или болезненное мочеиспускание, императивные позывы на мочеиспускание).
• При физикальном обследовании рекомендовано обратить внимание на: бледность кожных покровов, наличие тахикардии, появление симптомом дегидратации (преимущественно у новорожденных и детей грудного возраста), отсутствие катаральных явлений при наличии повышения температуры (чаще до фебрильных цифр, реже- субфебрильных), резкий запах мочи, при остром пиелонефрите - положительный симптом Пастернацкого (болезненность при поколачивании или, у маленьких детей, - при надавливании пальцем между основанием 12-го ребра и позвоночником).
Комментарии: данные клинического анализа крови: лейкоцитоз выше 15х10 9 /л, высокие уровни С-реактивного белка (СРБ) (≥10 мг/л) указывают на высокую вероятность бактериальной инфекции почечной локализации [1,2,3,4,5].
| Симптом | Цистит | Пиелонефрит |
| Повышение температуры более 38°С | Не характерно | Характерно |
| Интоксикация | Редко (у детей раннего возраста) | Характерно |
| Дизурия | Характерно | Не характерно |
| Боли в животе/пояснице | Не характерно | Характерно |
| Лейкоцитоз (нейтрофильный) | Не характерно | Характерно |
| СОЭ | Не изменена | Увеличена |
| Протеинурия | Нет | Не большая |
| Гематурия | 40-50% | 20-30% |
| Макрогематурия | 20-25% | Нет |
| Лейкоцитурия | Характерна | Характерна |
| Концентрационная функция почек | Сохранена | Снижена |
| Увеличение размеров почек (УЗИ) | Нет | Может быть |
| Утолщение стенки мочевого пузыря (УЗИ) | Может быть | Нет |
Осложнения
2. При рецидивирующем течении инфекции мочевыводящих путей и /или развитии ИМВП на фоне ПМР - развитие рефлюкс-нефропатии.
Лечение
| Препарат (МНН) | Код АТХ | Суточная доза** | Кратность приема (per os) |
| Амоксициллин +клавулановая кислота ж,вк | J01CR02 | 3 раза в день | |
| Цефиксим | J01DD08 | 8 мг/кг/сут | 2 раза в день |
| Цефуроксим ж,вк | J01DC02 | 50-75 мг/кг/сут | 2 раза в день |
| Цефтибутен | J01DD14 | 9 мг/кг/сут | 1 раз в день |
| Ко-тримоксазол ж,вк | J01EE01 | 2-4 раза в день | |
| Фуразидин | J01XE | 3-5 мг/кг /сут | 3-4 раза в день |
**Следует помнить, что при снижении клиренса эндогенного креатинина менее 50 мл/мин доза препарата уменьшается вдвое!
(Сила рекомендации A; уровень доказательств 2a)
(Сила рекомендации B; уровень доказательств 2a)
Таблица 3 - Антибактериальные препараты для парентерального применения
| Препарат | Код АТХ | Суточная доза** | Кратность приема |
| J01CR02 | 90 мг/кг/сут | 3 раза в день | |
| Цефтриаксон ж | J01DD04 | 50-80мг/кг/сут | 1 раз в день |
| Цефотаксим ж | J01DD01 | 150мг/кг/сут | 4 раза в день |
| Цефазолин | J01DB04 | 50 мг/кг/сут | 3 раза в день |
**Следует помнить, что при снижении скорости клубочковой фильтрации менее 50 мл/мин доза препарата уменьшается вдвое!
Комментарии: Как препараты резерва, а также для комбинированной терапии при уросепсисе могут быть использованы аминогликозиды (амикацин ж 20 мг/кг/сут 1 раз в день, тобрамицин ж 5 мг/кг/сут 3 раза в день, гентамицин ж 5-7,5 мг/кг/сут 3 раза в день), карбапенемы. При псевдомонадной инфекции - тикарциллин/клавуланат (250 мг/кг/сут) или цефтазидим ж (100 мг/кг/сут) + тобрамицин ж (6 мг/кг/сут), в особо рефрактерных случаях – фторхинолоны (применение у детей - с разрешения Локального этического комитета медицинской организации, при наличии информированного согласия родителей / законных представителей и ребенка в возрасте старше 14 лет). Эффективность лечения оценивают через 24-48 часов по клиническим признакам и результатам исследования мочи. При неэффективности лечения следует заподозрить анатомические дефекты или абсцесс почки [2,7].
[youtube.player]Читайте также:


