Инфекции на последних неделях беременности

К сожалению, жизни и здоровью женщины ее ребенка угрожают опасные инфекции при беременности. Для предупреждения неприятностей врачи предлагают сдать анализы на этапе планирования зачатия или на ранних сроках развития плода. В этом посте рассматривается список скрытых инфекций, которые влияют на беременность отрицательно.
Опаснейшие бактериальные инфекции при беременности
Во время беременности вызывает плачевные последствия бактериальная инфекция под названием Neisseria gonorrhoeae, возбудитель чаще переходит через половой контакт. Симптомы острого или хронического заболевания могут проявиться через 3-7 дней или не возникать никогда. Болезнетворные бактерии ряда Гонококков прогрессируют на слизистых урогенитальной системы. У женщин-носителей из половых органов идут гнойные или слизистые выделения, их беспокоит боль и жжение в уретре, акты мочеиспускания частые и болезненные. Ребенок заражается внутриутробно или при родах. Известно, что влияние инфекций на плод выражается в таких диагнозах как офтальмия новорожденных (вызывает слепоту), вульвовагинит, отит и хориоамнионит. Не исключено появление гонококкового сепсиса, иногда развивается артрит и менингит.
Опасная патология обозначается как Mycobacterium tuberculosis и передается воздушно-пылевым способом. В группе риска беременные, перенесшие туберкулез ранее или женщины-носители микобактерий туберкулеза. Возбудитель опасен тем, что вызывает деструктивные процессы в тканях легких.
Считается, что в организме 40% всех представительниц женского пола находится возбудитель Chlamydia trachomatis. Наиболее распространенный диагноз - уретрит (воспаление в уретре), также бывают такие заболевания как пельвиоперитонит, бартолинит и сальпингит. Могут быть диагностированы эндометрит и эндоцервицит. В запущенных случаях, когда уже развились спайки и непроходимость труб, возбудитель выступает причиной внематочной беременности и ранних выкидышей. Если женщину правильно не лечить, то у плода задерживается развитие или он умирает. Также среди осложнений конъюнктивит, пневмония и фарингит. После болезни могут быть диагностированы бронхит, проктит, уретрит и вульвовагинит.
Бактерии, относящиеся к Стрептококкам из группы В, могут не вызывая недомоганий, существовать как представитель влагалищной микрофлоры. Замечено, что Streptococus agalactiae отрицательно влияет на беременность. Против данной инфекции нет вакцин, иногда она не вызывает патологий, а в некоторых случаях провоцирует сложные состояния у женщин, например, фасцит, сепсис и инфекция в мочевыводящих путях, эндометрит. Также бывают последствия: эндокардит, менингит и абсцесс. Стрептококковый возбудитель отражается на детях, вызывает мертворождение, менингит, нарушения дыхания, сепсис.
Сегодня широко распространена Treponema pallidum - инфекция, передающиеся половым путем и представляющая опасность для ребенка. Если беременность проходит без врачебного контроля, то вероятность появления бледной спирохеты (второе название бледная трепонема) у детей - 89%. Возможно внутриутробное инфицирование ребенка через плаценту или при родах, что чревато врожденным сифилисом, который всегда влечет осложнения.
Поразительно, но диагноз Trichomonas vaginalis за год ставится 180 миллионам пациентов. Возбудитель относится к группе ЗППП, так как переходит к человеку при половом контакте. Патология часто прогрессирует вкупе с грибами, гонококками, хламидиями и уреаплазмой. Заболевшие женщины страдают от эндоцервицита, вагинита, уретрита и вульвита. Если ребенок получает бактерии при родах, то у него могут быть диагностированы уретрит, вульвовагинит.
Врачи говорят, что грамположительные палочковые бактерии Листерии могут негативно действовать на детей, так как способны проникать через плаценту. Если обнаружен возбудитель Listeria monocytogenes, то чаще всего в организме ребенка возникают патологии.
У распространенных возбудителей Ureaplasma urealyticum и Mycoplasma hominis отсутствует клеточная стенка, потому их невозможно уничтожить, принимая антибиотики. Многие авторитетные источники предлагают рассматривать их отдельно от простейших, бактерий и вирусов. У женщин с микоплазмой могут быть диагностированы эндоцервицит, вагинит и уретрит. Инфекция в острой форме часто является причиной задержек развития, реактивного уреаплазмоза, выкидыша и различных патологий плода. Женщина, в организме которой прогрессирует уреаплазменная инфекция, замечает прозрачные выделения, боли в области живота, воспаление матки и труб.
Инфекции при беременности: для женщины и ребенка опасны гонорея, туберкулез, хламидии, В-стрептококки, бледная трепонема, трихомониаз, листерии, микоплазма, уреаплазма, токсоплазма, кандида, малярия, ветрянка, краснуха, гепатит, ЦМВ, ВИЧ, простой герпес, ОРВИ
Грибы и микроорганизмы как источники инфекций беременных
Огромное количество женщин сталкивается с инфекцией Toxoplasma gondii, она опасна тем, что беспрепятственно попадает через плаценту к ребенку. Печальными последствиями такого заражения является смерть плода внутриутробно или после рождения на свет. Если ребенок выживает, врожденная патология переходит в сложные поражения нервной системы, отклонения в сетчатке и хориоидной части глаз. Будьте осторожны, данная инфекция от кошек может передаваться человеку.
Иммунодефицит на фоне ВИЧ, лечение широко действующими антибиотиками, состояние сахарного диабета - могут быть почвой для развития патогенной грибковой среды Candida albicans. Из всех беременных, около 36% женщин имеют данный грибок, считается, что он не может вызвать пороков у ребенка, хотя он инфицируется при родах.
Выраженный вред может нанести Plasmodium Falciparum в том случае, если организм еще не знаком с инфекцией и женщина забеременела впервые. Состояние больных тяжелое, часто приводящее к смерти.
Вирусные инфекции при беременности
Тот, кто перенес заболевание в детском возрасте, получает природный иммунитет. У беременных инфекция может вызвать смерть. Также отметим, что вирус проникает через плаценту. Он провоцирует патологии или вызывает замершую беременность.
Как мы знаем в анализ на торч-инфекции входит краснуха, которая опасна тем, что 65% заболевших впервые рожающих женщин сталкиваются со сложнейшими расстройствами в развитии или смертью детей. Вероятность негативных последствий для плода снижается по мере нарастания сроков: при инфицировании в первом триместре риск болезни плода равен 80%, заражение в 13-14 недель подразумевает риск 70%, 26 недель - 25%. Считается, что заражение женщин после 16 недели часто не отражается на детях, в редких случаях пропадает слух. Врожденная краснуха в первые недели может проявляться малой массой тела, увеличением селезенки и печени, патологиями костей, менингоэнцефалитом и лимфаденопатией. По мере роста диагностируют глухоту, сердечные дефекты, микроцефалию и умственную отсталость, глаукому и катаракту, сахарный диабет.
При гепатите сильно страдает печень и иные части организма. Самые часто встречающиеся - вирусы гепатита В, D, С. Известно, что разновидность вируса D прогрессирует вкупе с остальными, усугубляя их картину. Носителем гепатита В можно являться, не имея симптомов, хроническая форма чревата обострениями, карциномой, циррозом. Ученые мало знают по гепатит С у детей, но считается, что при этой патологии может иметь место увеличение, недостаточность или опухоли печени.
Как правило, от цитомегаловирусной инфекции страдает плод, так как в его развитии появляются отклонения. Часто диагноз врожденный ЦМВ сопряжен с потерей слуха. Вероятность диагностирования церебрального паралича как следствия прогрессирования цитомегаловируса - около 7%. Кроме того, назовем и другие последствия: микроцефалия, увеличение селезенки, увеличение печени, хориоретинит, тромбоцитопения. Порядка 10% всех детей рождаются с ЦМВ, но половина из них переживают особо тяжелое течение заболевания.
Дети с ВИЧ-инфекцией - особенные, у них наблюдается характерная симптоматика с раннего возраста. У четвертой части пациентов инфицирование перерастает в СПИД. Печально, но у детей быстрее прогрессирует ВИЧ, нежели у взрослых. Благодаря современной медицине, часто удается минимизировать или совсем избежать заражения ребенка от мамы.
Провокаторами заболевания являются вирусы простого герпеса первого и второго типа. Заболевание может развиваться скрыто. Вероятность передачи ребенку генитального и других видов герпеса при родах высокая. Изредка вирус проникает через плацентарный барьер, преимущественно это происходит в 3 триместре. Первый вирус герпеса отличается тем, что идет без симптомов или в легкой форме без последствий. Герпетическая инфекция второго типа - причина сложных неврологических патологий у ребенка, например, энцефалит.
Под всем знакомым термином ОРВИ скрываются респираторные инфекции. Вирусы способны значительно осложнить вынашивание ребенка или вызвать отклонения развития. Особую опасность представляет грипп. Когда вирус проникает в организм в первом триместре, развиваются грубые дефекты. Интересно, что при заражении до 12-недельного срока существует 2 варианта событий - произойдет спектр нарушений, вызывающих смерть или все параметры беременности останутся в норме и ребенок вообще не пострадает. Когда инфекция закрепляется в организме после 12-недельного срока, минимален риск проблем, но все же нельзя исключать, что повышается вероятность ранних родов, кислородного голодания, фетоплацентарной недостаточности. Многие женщины переносят ОРВИ, большинство из них не сталкиваются со сложностями и рожают здоровых детей.
Беременность и инфекции
Если вы планируете беременность, то сначала узнайте, какие анализы сдают на инфекции. Большинству мам назначают анализ крови для выявления инфекционных возбудителей из группы TORCH (сюда относят герпес, токсоплазмоз, краснуху, цитомегаловирус, другие обследования могут быть добавлены на усмотрение лечащего врача).
Также в обязательном порядке проводится диагностика инфекций, распространяемых половым способом (в эту категорию входят рассмотренные хламидиоз, микоплазмоз, гонорея, вирус папилломы и трихомониаз).
Кровь исследуют на предмет гепатита В, гепатита С, сифилиса и ВИЧ. Каждая беременная женщина сдает мочу и ряд мазков, что несет немало важной информации о состоянии здоровья. Немаловажно, что для рождения детей без патологий и сохранения собственного здоровья, вести здоровый образ жизни, вовремя лечиться и обследоваться должны оба партнера.
Кроме вышерассмотренных расстройств у беременных часто встречаются еще ряд проблем, которые могут отражаться на ребенке. Например, в организм проникают кишечные, почечные, ротавирусные, стафилококковые возбудители или бактериальная инфекция Гарднерелла.
Самолечение и применение народных средств недопустимо. Расшифровкой анализов и выбором медикаментов занимается исключительно лечащий врач. Желательно рассказывать ему обо всех недомоганиях, чтобы он смог адекватно оценить состояние организма.
Если вы будущая мама и вам назначена сдача анализов, то отнеситесь к этому делу максимально серьезно и ответственно. Врачи прекрасно знают, чем грозит то или иное заболевание, поэтому стремятся как можно раньше обнаружить инфекцию в организме женщины, подобрать эффективное и безопасное лечение (свечи, таблетки, капельницы, инъекции), чтобы не спровоцировать осложнения у матери и плода. Если требуется ложитесь в клинику и покупайте дорогие препараты, на здоровье нельзя экономить.
Особенности протекания последних недель беременности
Какие недели беременности считаются последними — что на этот счет говорят врачи? Как проходят эти дни у будущих мамочек, что их беспокоит?
Под данное определение можно отнести весь последний акушерский месяц беременности, то есть с 36 по 40-ю неделю. Именно в течение этих недель у большинства женщин начинаются роды.
Проходят последние недели беременности довольно тяжело. Сказывается набранный за 9 месяцев вес, крупненький ребенок, который еще и довольно болезненно шевелится, и слишком высоко стоящая матка, давящая на легкие и желудок. И это еще далеко не все проблемы. Благо они очень скоро исчезнут, а потому мамочке не нужно заострять на них внимание.
Нужно думать о том, какое счастье ждет ее в ближайшем будущем и как следует подготовиться к появлению на свет нового члена семьи, чтобы первые недели после родов прошли максимально комфортно для всех.
Стоит рассмотреть их подробнее, чтобы вы знали, что является нормой, а когда лучше обратиться к врачу.
1. Изжога. Вне беременности это признак болезни желудка, чаще всего гастрита. А у будущих мам вариант нормы. Хотя некоторым женщинам получается ее избежать. Каким образом это им удается? А все дело в правильном питании и некоторых ограничениях себя в еде.
Во-первых, есть ряд продуктов, которые почти у всех провоцируют изжогу. Наверняка и у вас такие есть на примете. Например, блюда, в которые входит томатная паста или кетчуп (из-за входящего в их состав уксуса), вообще любые блюда, куда входит уксус. Также часто провоцирует жжение в желудке горох, особенно, если он недоваренный. Составьте для себя список нежелательных продуктов и блюд и исключите их из своего меню.
Второй шаг — это нужно перестать есть перед сном. Возьмите за правило не принимать никакую пищу позднее, чем за 2-3 часа до ночного сна. За это время она успеет перевариться и уйти дальше, в кишечник.
Третий шаг к избавлению от изжоги — сон с приподнятой верхней частью туловища. Чтобы желудочный сок не забрасывался в пищевод.
Есть и множество народных средств от изжоги. Например, щелочная минеральная вода. Тоже неплохой вариант. Но эффект от народных средств, как правило, кратковременный. Таблетки эффективнее в любом случае.
2. Тяжесть из-за большой прибавки в весе. В норме будущие мамочки должны прибавлять по 10-12 килограмм за всю беременность. Но на деле часто оказывается, что количество килограммов в 2 раза больше. А потому и тяжело будущим мамочкам. Представляете, меньше чем за год прибавить 20 кг? Тут кому угодно тяжело станет. А организм мамочки еще и малыша полностью должен обеспечивать питанием и кислородом. Будет легче, если вес на последних неделях приостановится, а в случае его избытка — даже немного снизится. Постарайтесь кушать меньше, если вы уже набрали 12 кг и больше. Голодать не нужно. Но вот хлебобулочное и сладости нужно ограничить.
3. Водянка беременных — отеки. Отечность — распространенная проблема. Обычно бывает в области лодыжек во второй половине дня, если мамочка много ходит, стоит или сидит. Нужно стараться держать ноги повыше, отдыхая в кресле или на кровати.
Нужно ли снижать количество выпиваемой жидкости? Нет. Этого делать не стоит, как и полностью исключать поваренную соль. Просто стараться не есть слишком соленого, например, чипсов, сухариков, консервированных огурцов и помидоров. А пить нужно тогда, когда есть жажда. То есть не много, но и не мало.
Однако иногда отечность становится поводом для госпитализации женщины в стационар. Дело в том, что нередко она сопровождает тяжелое осложнение беременности — гестоз. В этом случае, помимо отеков, у будущей мамы наблюдается повышенное артериальное давление и белок в моче.
Если вы заметили мушки перед глазами, тошноту, головокружение, отечность стала резко нарастать и проявилась на лице — нужно срочно вызывать скорую помощь.
4. Повышение артериального давления. Максимальное нормальное давление для будущих мам, да и вообще всех без исключения людей — 130 на 90. Если оно выше — это патология. Однако есть ситуации, которые нужно рассматривать как вариант нормы — это если давление у женщины повышается при сильном волнении. Обычно такое бывает в кабинете у врача. В таком случае медсестра вновь измеряет мамочке давление минут через 5, и оно, как правило, оказывается в норме или с небольшим отклонением от нее. Это называется синдромом белого халата.
Если же у мамочки давление повышается и в домашних условиях, причем в покое — это признак гипертонии или гестоза. Необходим прием препарата, снижающего давление, и, возможно, лечение в отделении патологии беременности.
5. Почему на последних неделях беременности хочется спать или мучает бессонница. Сонливое состояние можно сравнить с первым триместром беременности. Из-за физических сложностей организму чаще необходим отдых. Спите, пока есть возможность. С малышом спать много не придется первые месяцы.
Бессонница является следствием волнения и неудобств. Мамочка просто не может улечься удобно или очень часто вынуждена ходить в туалет. Так часто, что и уснуть как следует после очередного похода не успевает.
6. Усиливаются вагинальные выделения. Если есть просто прозрачные выделения без запаха и зуда, или слизь — это абсолютная норма. Когда же выделения больше похожи на воды, вы подозреваете их подтекание, необходимо съездить в роддом и сделать специальный тест. Врачи точно скажут — воды у вас подтекают или просто обильные выделения.
Малыш уже полностью развит. У него функционируют все органы и системы. Остается только немного добрать рост и вес. У мамочки же в организме происходят перемены. Он вовсю готовится к родам. Шейка начинает понемногу укорачиваться и размягчаться. А ближе к 40 неделе беременности идет на снижение уровень гормона беременности — прогестерона, что запускает родовую деятельность.
Предвестниками скорых родов являются снижение уровня матки (визуально живот опускается), отхождение слизистой пробки из цервикального канала, так называемая чистка организма — когда без всяких признаков отравления или кишечной инфекции у женщины начинается диарея.
Но бывает так, что начинается 40 неделя, то есть последняя, а признаков скорых родов совсем нет. Тогда врачи могут посоветовать методы естественной стимуляции родов. Это может быть уборка в доме, прогулки, подъемы по лестнице. Еще хорошо помогает секс на последних неделях беременности. Иногда женщины после акта любви сразу же едут в роддом. Пробовать активный секс можно с 38 недели, когда плод абсолютно доношен и жизнеспособен.
Если у вас при доношенной беременности нет признаков скорых родов, не беспокойтесь. Некоторые женщины в норме носят беременность до 42 недель. И попробуйте рассчитать неделю беременности по последним месячным, ведь врачи тоже иногда ошибаются со сроками. Быть может, ваш срок меньше, чем вы думали? Или овуляция была поздней, потому и организм не спешит готовиться к родам.
В последние недели беременности нужно быть очень внимательными к шевелениям плода. Хоть и говорят, что ближе к родам детки меньше о себе дают знать, кардинальных перемен быть не должно. И если вы в течение суток ни разу не почувствовали шевеления своего ребенка — это повод для срочного визита к врачу или даже поездки в роддом.
Период беременности связан с естественным угнетением системы иммунитета. Это необходимо, чтобы эмбрион, который на 50% состоит из чужого ДНК, не воспринимался организмом в качестве врага. Но высокий уровень прогестерона действует на иммунитет не избирательно, одновременно снижается защита от респираторных инфекций, условнопатогенных организмов, обитающих у каждого. Сезонные вспышки ОРВИ усугубляют ситуацию. Возникает проблема, чем лечить ОРВИ у беременных: в этом положении не все препараты можно использовать, а вирусная инфекция может представлять серьезную опасность.
Что входит в понятие респираторной инфекции?

Для инфекции такого типа характерно поражение различных отделов дыхательных путей, которое развивается после короткого инкубационного периода. ОРВИ включает в себя не только вирусные инфекции, но и бактериальное поражение: часто эти два возбудителя действуют сочетано. Изначально происходит заражение вирусом, а позже, на фоне имеющегося воспаления, активируется собственная бактериальная флора.
Общей чертой этой группы заболеваний являются следующие признаки:
- короткий инкубационный период;
- непродолжительная лихорадка;
- синдром интоксикации.
МКБ 10 пересмотра включает в группу такие болезни:
- острая инфекция дыхательных путей неуточненная;
- стрептококковый фарингит;
- острый бронхит.
Болезнь может протекать в легкой, средней или тяжелой форме. В некоторых случаях возникают осложнения в виде присоединившегося отита, синусита, ларингита. Обычно это бактериальные инфекции.
Причиной ОРВИ бывают следующие возбудители:
- грипп;
- парагрипп;
- аденовирус;
- респираторно-синтициальный вирус;
- риновирус;
- коронавирус.
Всего насчитывается более 300 возбудителей ОРВИ. Для них свойственна передача воздушно-капельным путем, через рукопожатия, перила общественного транспорта, любые контакты между больным и здоровым человеком. Чаще всего заболевание протекает в виде эпидемии, которая в средних широтах характерна для периода с декабря по март.
Чем опасно состояние для беременных?
В сезон эпидемической вспышки среди беременных заболевает 2-9%, до 95% от всех заболевших переносят вирусную инфекцию. Чем опасно ОРВИ при беременности необходимо рассматривать с точки зрения отдельных триместров.
1 триместр беременности связан с закладкой всех органов и систем. Плацента в этот период еще не сформирована, а хорион не способен защищать от проникновения из крови матери вредных веществ и вирусов.
Эмбрион представляет собой определенный набор быстро делящихся клеток. Для вирусов это самая благоприятная среда. Но репликация вируса связана с включением ядра в процесс копирования вирусной генетической информации. Выход вирусов из клеток сопровождается гибелью последних. Если для взрослого человека утрата нескольких десятков клеток неощутима, то для формирующегося эмбриона это серьезная потеря. Это может завершиться гибелью зародыша или формированием тяжелых пороков развития, несовместимых с жизнью.
Тяжесть последствий зависит от срока гестации: инфицирование на первой неделе беременности наверняка завершиться выкидышем, о котором будущая мама может и не узнать. Это может проявиться обильным менструальным кровотечением. Инфекция через несколько недель беременности может завершиться тяжелыми пороками развития.
К 12 неделе беременности плацента уже сформирована и выполняет свою защитную функцию. ОРВИ на 2 триместре беременности редко приводит к поражению плода. Но иногда возможно повреждение плаценты и развитие в ней специфической реакции на инфекцию. Это завершается нарушением питания плода и его гипоксией и отставанием в развитии. Но до середины второго триместра продолжается формирование нервной системы. Поэтому инфекционная болезнь у матери может привести к поражению головного мозга.

Остальные органы уже сформированы, происходит их рост и созревание. Поэтому заражение вызывает воспалительную реакцию:
- менингит – поражение мозговых оболочек;
- энцефалит – повреждение мозгового вещества;
- пневмония;
- гепатит.
Ухудшается состояние во втором триместре при наличии у мамы других заболеваний – гестоза, угрозы прерывания, хронических болезней сердца, дыхательных путей.
В третьем триместре гестации последствия развиваются по сценарию второго триместра. Также возможно поражение плаценты с развитием фетоплацентарной недостаточности. Это приводит к хронической гипоксии плода и задержке внутриутробного развития. Ребенок отстает в весе, наблюдается многоводие.
Результатом многоводия в третьем триместре могут стать преждевременные роды, а также нарушения нормальной родовой деятельности: патологический прелиминарный период, нарушение сократимости матки.
С 38 недели гестации ребенок считается доношенным. Роды в этот момент считаются срочными. Но ОРВИ на 38 неделе беременности может завершиться симптомами болезни у новорожденного. При этом ухудшаются адаптационные возможности ребенка:
- после рождения он может быть вялым, неактивным;
- кожные покровы имеют цианотичный или бледный оттенок – признак гипоксии плода;
- крик ребенка слабый;
- могут быть нарушения со стороны дыхания.
Иногда таких детей врачи вынуждены переводить из родзала в палату интенсивной терапии, чтобы там под наблюдением неонатолога можно было свести к минимуму последствия болезни.
Опасность для ребенка связана не только с инфекционным агентом, но и реакцией материнского организма на него.
Как влияет ОРВИ на беременность?
Это зависит от выраженности лихорадочного периода и симптомов интоксикации. Для материнского организма повышение температуры это защитная реакция. При температуре 38 градусов происходит усиленная выработка интерферонов. Это факторы специфической противовирусной защиты. Сами микроорганизмы также не выдерживают повышенной температуры тела и постепенно гибнут. Но температура выше 39 градусов уже имеет негативные последствия. Материнский организм перенесет гипертермию, но у плода могут произойти серьезные нарушения обменных процессов.
Поэтому нужно запомнить важное правило: температуру от 38.6 градусов и выше обязательно нужно сбивать.

Симптомы интоксикации являются следствием жизнедеятельности микроорганизмов, а также результатом защитной реакции организма матери: иммунные клетки разрушают возбудителей болезни, а продукты распада отравляют организм.
В 3 триместре плохо переносится заложенность носа. Беременная матка сдавливает легкие и не дает им полностью расправиться. Уменьшается объем вдоха, насыщение кислородом крови. От этого в большей степени страдает материнский организм. Для ребенка природа предусмотрела защитную систему: его гемоглобин имеет другое строение и способен связывать больше молекул кислорода. Поэтому при недостатке кислорода у матери, ребенок ощутит это не скоро.
Сказывается на общем состоянии снижение аппетита, недостаток двигательной активности, прогулок на свежем воздухе.
Проявления болезни
ОРВИ имеет непродолжительный период. Обычно после контакта с больным человеком достаточно несколько часов до появления первых признаков недомогания. Женщина отмечает у себя повышенную утомляемость, общие признаки недомогания. Резко повышается температура.
Для каждого возбудителя характерны свои признаки заболевания, которые имеют общие черты с вирусной инфекцией.
- Грипп проявляется внезапным подъемом температуры до 38-40 градусов. Интоксикация характеризуется головной болью, общим недомоганием, болью в мышцах. Появляется насморк в виде водянистых выделений, сухой кашель, боль в глазах. Могут присоединиться судороги, ларингит, трахеит, геморрагические явления в виде сыпи и кровотечения.
- Парагрипп отличается невысокой температурой или ее отсутствием, беспокоит сильный насморк и сухой кашель.
- Аденовирусная инфекция характеризуется длительным волнообразным течением лихорадки (до 10 дней). Температура поднимается до 39 градусов. Беспокоит выраженная интоксикация с головной болью, слабостью, снижением аппетита, болью в мышцах, светобоязнью. Увеличиваются шейные, подчелюстные лимфоузлы, появляется влажный кашель.
- Респираторно-синтициальный вирус сопровождается подъемом температуры до 38 градусов, которое продолжается в течение недели. При этом наблюдается выраженная интоксикация и сухой надсадный кашель.
В острый период женщина может ощущать озноб. Снижение температуры в большинстве случаев происходит критически – стремительно, с обильным потоотделением.
Необходимая диагностика
При появлении признаков заболевания в виде лихорадки беременная женщина должна остаться дома и вызвать врача. Не стоит в такой период самостоятельно добираться до поликлиники.
При осмотре у заболевшей определяются гиперемированные кожные покровы, зев. Язык может быть обложен белесым налетом. В глазах заметна сосудистая сеточка. Для гриппа характерно поражение верхних дыхательных путей в виде ринита, ларингита, фарингита, а также воспаление трахеи – трахеит.
Анализы отражают общую воспалительную реакцию. В крови отмечается лейкоцитоз, может увеличиваться доля лимфоцитов – главных борцов с вирусной инфекцией. Лейкоцитарная формула сдвигается влево за счет увеличения молодых форм клеток. Отмечается увеличение СОЭ.
В лихорадочный период общий анализ крови неинформативен, т.к. в нем могут появиться следы белка, эритроциты, цилиндры.
При осмотре врач обязательно выслушивает поля легких. Это необходимо, чтобы вовремя диагностировать бронхит или пневмонию. Характерные хрипы – это повод для углубленного исследования. Если есть подозрение на пневмонию, несмотря на нежелательное проведение рентгенодиагностики, ее выполнят с использованием защитного фартука. Диагноз пневмония очень тяжело поставить без снимка.
В период сезонной заболеваемости дополнительная лабораторная диагностика с определением вида возбудителя не проводится. По характерным признакам врач способен определить возбудителя, а лечение ОРВИ при беременности имеет общие черты для всех вирусных инфекций.

Спорадические случаи заболеваемости вне сезона респираторных инфекций требуют лабораторной диагностики. Для этого берут мазок из зева, проводят ИФА и выявляют тип возбудителя.
Серологический метод направлен на выявление антител к инфекции. Но практической ценности в острый период он не несет. К возбудителю на первых неделях беременности антитела только начинают вырабатываться. Анализ можно провести ретроспективно, чтобы выявить характер заболевания и этапы формирования к нему иммунитета.
Последствия перенесенного ОРВИ на ранних сроках беременности можно выявить в 17-20 недель по уровню альфа-фетопротеина и хорионического гонадотропина (бэта-субъединица). Эти гормоны отражают характер внутриутробного развития плода, при снижении или увеличении показателей можно заподозрить развитие пороков. В сроке 24 и 32 недели проводят исследование на гормоны плацентарного комплекса: эстродиол, кортизол, прогестерон, плацентарный лактоген. Отклонения от нормы также говорят о нарушении развития плода.
Что может помочь?
Лечение ОРВИ начинают с симптоматической терапии. Чтобы уменьшить признаки интоксикации, нужно пить много жидкости. Это могут быть чай, морс, компот. Сбивать температуру нужно начинать, когда она поднимется до 38 градусов. При этом применяют немедикаментозные средства.
Необходимо максимально раздеться, чтобы происходил естественный теплообмен с окружающей средой. Ни в коем случае не нужно укутываться в теплое одеяло, это только ускорит рост температуры. Можно применять обтирания водой комнатной температуры или добавить в нее ложку уксуса. Такой прием ускорит испарение влаги с поверхности кожи, а значит и снижение температуры. Прикладывать компрессы нужно к местам прилегания крупных сосудов:
- виски;
- область сонных артерий на шее;
- подмышечные впадины;
- локтевые сгибы;
- пах.
Если температура продолжает расти и достигла 38.5 градусов, то нужно переходить на лекарства. Беременным можно использовать Парацетамол. Безопасной является доза 4 таблетки в сутки. За один прием можно выпить только одну. Аспирин, широко применяемый при лихорадке, для использования у беременных запрещен.
Что можно принимать при ОРВИ беременным?
Выбор зависит от срока и симптомов. Если имеется выраженный кашель, необходимо использование отхаркивающих лекарственных средств. Амброксол запрещен в первом триместре, но может быть использован под наблюдением врача в дальнейшем. АЦЦ допускается применять у беременных на любом сроке, но при наличии строгих показаний и под контролем врача.
Для обработки горла можно применят народные методы. Подойдут полоскания растворами с антисептическими свойствами:
- отвар ромашки или календулы;
- содовый раствор;
- солевой раствор.
Оптимально применять для ингаляций небулайзер. Но следует правильно подходить к выбору раствора. Фурациллин обладает хорошими антисептическими свойствами, но сушит слизистые оболочки. Поэтому при сухом раздраженном кашле такую ингаляцию делать не нужно. Ее можно заменить физиологическим раствором.
Закапывать нос сосудосуживающими препаратами также не рекомендуется. Но можно применять солевые растворы Аквамарис, Аквалор.
Можно ли беременным применять Виферон свечи?
Это также зависит от срока гестации. Несмотря на то, что средство не оказывает действия непосредственно на сам вирус, а лишь ускоряет выработку собственного интерферона, применять в раннем сроке его нельзя. Официально разрешено использовать свечи с 14 недели беременности.
Противовирусный препарат Арпетол также не рекомендован до наступления второго триместра беременности.
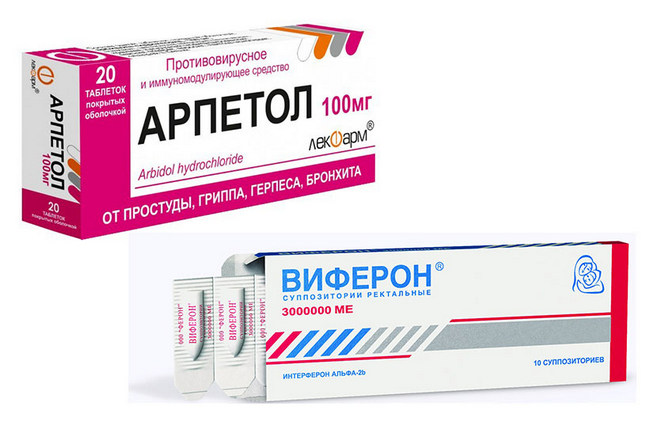
Арпетол и Виферон, препараты назначаемые при ОРВИ в период беременности
Во второй половине гестации при обнаружении признаков внутриутробной инфекции используют иммуноглобулины. Их вводят трехкратно внутривенно, а затем назначают ректальные свечи с интерфероном на 10 дней.
Использование антибиотиков при ОРВИ является спорным моментом. В большинстве случаев инфекция носит вирусный характер, а значит, антибактериальные препараты на них не действуют. Некоторые врачи предпочитают назначать антибиотики с целью профилактики активации эндогенной инфекции. Но такой подход может принести вред: собственные микробы могут выработать к ним устойчивость, а кишечная микрофлора погибнет, что приведет к дисбактериозу кишечника. Часто в такой ситуации страдает и биоценоз влагалища, там также гибнет полезная флора, но размножается грибок.
Основанием для использования антибиотиков может послужить длительно сохраняющаяся лихорадка, признаки развития осложнений – синусита, гайморита, бронхита. Но если симптомы ОРВИ долго не проходят не стоит назначать себе лекарства самостоятельно, правильно это сделать способен только врач.
Влияние на родовую деятельность
Инфекция, развившаяся перед родами, не позволит нормально дышать. В процессе родов женщина нуждается в большом количестве воздуха, а заложенный нос не позволит делать полноценный вдох. Кашель также может в самый неподходящий момент заставить судорожно откашливаться вместо нормальной потуги.
При госпитализации в роддом женщина с признаками простуды или лихорадкой отправляется в обсервационное отделение, чтобы инфекция не распространилась дальше по больнице.
Как предотвратить болезнь?
Профилактика ОРВИ у беременных включает неспецифические методы. Женщинам в положении нельзя проводить вакцинацию от гриппа. Поэтому нужно вести такой образ жизни, который не позволит заразиться.
В сезон простудных заболеваний нужно избегать большого скопления людей. Массовые мероприятия, походы на концерты, в общественные места, крупные магазины могут завершиться инфицированием. Если есть такая необходимость, то нужно предпринять мер для снижения риска болезни:
- отворачиваться от чихающих и кашляющих;
- не прикасаться к лицу или носу руками;
- не принимать пищу при скоплении людей;
- после возвращения домой тщательно вымыть руки и лицо, можно промыть ноздри.
Лучшей профилактикой будут прогулки на свежем воздухе, очень полезно это делать в хвойном или можжевеловом парке. Правильное питание, достаточный отдых укрепят естественный иммунитет.
Читайте также:


