Инфекции нижних конечностей симптомы

Ноющая, тянущая боль в икроножных мышцах по ходу вен может возникать после долгого пребывания на ногах или ближе к вечеру. Обычно проходит под утро. Причина болей — нарушение работы сосудистых клапанов, из-за чего кровь начинает течь в обратном направлении, при этом давление в венах возрастает.
По базовым стандартам системной терапии варикоз необходимо лечить комплексно: повышая венозный тонус, а также снижая вязкость крови. Благодаря уникальному составу* АНГИОНОРМ ® совмещает в себе венотонизирующие и антиагрегантные свойства.
Препарат с комплексным действием.

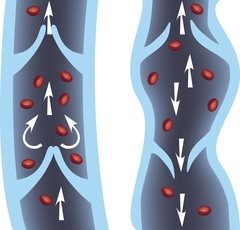
Пусковым механизмом в развитии варикозной болезни считается нарушение нормальной работы венозных клапанов с возникновением обратного тока (рефлюкса) крови. В результате этого кровь становится густой и застаивается в венах, давление в них возрастает, тонус сосудов снижается — стенки начинают расширяться и утончаться.

Флавоноиды не синтезируются организмом человека и не накапливаются в нем. Поэтому при варикозе необходимо активно компенсировать их недостаток либо с пищей, либо с помощью специальных лекарственных средств, содержащих флавоноиды.
Варикозное расширение вен лучше всего поддается лечению на начальных стадиях, когда еще только начинают беспокоить такие симптомы, как боль и тяжесть, ощущение жжения и покалывания, отечность и судороги в ногах. Поэтому внимательное отношение к своему самочувствию и своевременное обращение к врачу — залог красоты и здоровья ваших ног!

АНГИОНОРМ ® — уникальный комплекс флавоноидов, эсцина (в составе семян конского каштана) и витамина С (в составе плодов шиповника)*.
Подробнее.

Лечение вен: с чего начать?
- трофические язвы;
- острый венозный тромбоз и тромбофлебит.
Несмотря на то что предрасположенность к варикозной болезни закладывается генетически (если в семье оба родителя страдают от этой болезни, вероятность ее появления у потомков достигает 90% [2] ), развивается заболевание под воздействием внешних факторов, которые способствуют повышению давления внутри вены. Среди них:
Высокую нагрузку прежде всего не выдерживают венозные клапаны, которые в норме должны обеспечивать ток крови только в одном направлении — снизу-вверх. Клапан начинает пропускать кровь в обратном направлении (сверху-вниз), и на ограниченном им участке давление внутри вены существенно возрастает: сосуд расширяется, появляется варикозный узел. Клапаны на этом участке окончательно перестают выполнять свою функцию, венозное давление становится еще выше — порочный круг замыкается, и изменения начинают распространяться на соседние участки.
Рано или поздно развивается хроническая венозная недостаточность — состояние, вызванное постоянным застоем крови в измененных венах.
В стенках сосудов возникает хроническое воспаление. Венозная стенка становится более проницаемой, и содержимое вены, в том числе клетки крови, выходит в окружающее пространство, вызывая отеки. Эритроциты, разрушаясь, оставляют под кожей гемоглобин, вызывая гиперпигментацию. А макрофаги — клетки, которые созданы для того, чтобы удалять из организма чужеродные белки и поврежденные ткани, — начинают в прямом смысле пожирать все вокруг, формируя трофическую язву (или, в современной терминологии, варикозную язву), поскольку окружающие вену ткани также повреждены воспалением.
Однако специалисты-флебологи считают, что не столь страшна сама варикозная болезнь, сколь появляющийся на ее фоне венозный тромбоз. Хроническое воспаление в сочетании с нарушенной скоростью кровотока усиливает свертываемость крови. Может развиться тромбофлебит — воспаление стенки вены с формированием в ней тромба. От 30 до 60% внезапных смертей, вызванных тромбозом глубоких вен, случились на фоне нелеченого тромбофлебита, осложнившего варикозную болезнь вен [5] . Вена становится болезненной и плотной, превращаясь в набухший покрасневший тяж. Сама пораженная конечность отекает и синеет. Такое состояние смертельно опасно и требует немедленного лечения.
Если же в процесс вовлекаются не только подкожные, но и глубокие вены, после перенесенного тромбоза может возникнуть посттромбофлебитический синдром. Закупоривший вену тромб постепенно реканализируется — частично рассасывается, открывая кровоток, но поскольку просвет восстанавливается не полностью, признаки нарушенного кровообращения — боль, отеки, цианоз конечностей, появление трофических язв — сохраняются.
Словом, запущенная варикозная болезнь — это не только некрасивые ноги, но и серьезные проблемы. Но самое неприятное заключается в том, что после того как вена расширяется, не остается ни одного эффективного способа вернуть ее прежнее состояние. Можно только удалить сосуд целиком или так или иначе его закупорить — введя склерозирующее вещество или с помощью луча лазера.
Именно поэтому начинать лечение вен нижних конечностей нужно при самых первых симптомах — предвестниках варикозной болезни, а это:
- тяжесть в ногах, которая появляется к концу дня;
- боли в конце дня, которые проходят после прогулки или если подержать ноги в приподнятом положении;
- отеки к вечеру;
- парестезия — ощущение мурашек, дискомфорта, нарушение чувствительности;
- жжение в мышцах;
- синдром беспокойных ног — дискомфорт в ногах мешает заснуть, заставляя ерзать в поисках удобного положения;
- ночные судороги.
Именно на этой стадии, когда никаких серьезных внешних проявлений вроде бы нет, нужно немедленно обращаться к специалисту — флебологу.
Прежде всего врач расспросит о жалобах и тщательно осмотрит пациента. Иногда на этом обследование заканчивается — если диагноз не вызывает сомнений, а хирургическое лечение не планируется. Либо могут быть назначены инструментальные исследования.
Дуплексное сканирование (ультразвуковое ангиосканирование) позволяет визуализировать сосуд и исследовать состояние кровотока и функцию клапанов, определить рефлюкс (обратный ток крови). Это основной метод диагностики варикозной болезни вен нижних конечностей, и обычно его бывает достаточно для постановки точного диагноза. В современной медицинской практике УЗДС вен проводит сам флеболог, который в дальнейшем будет координировать лечение, а не специалисты УЗИ.
Если есть подозрения на непроходимость поверхностных или глубоких вен и планируется оперативное лечение, используют рентгеноконтрастную флебографию, при которой в кровоток предварительно вводится специальное вещество, непроницаемое для рентгеновских лучей (контраст).
В этом же случае используется компьютерная томография с контрастом или магниторезонансная томография.
Склонность к повышенному тромбообразованию определяют с помощью специального комплекса исследований крови:
- общий анализ крови с подсчетом числа клеток;
- коагулограмма;
- гомоцистеин плазмы;
- полиморфизм гена V фактора (Лейденская мутация);
- полиморфизм 20210 в гене протромбина;
- резистентность к активированному протеину С (АПС-резистентность);
- активность протеина С;
- уровень свободного антигена к протеину S
- активность протеина S;
- активность антитромбина III;
- антикардиолипиновые антитела IgG и IgM;
- антитела к β2;
- антитела к гликопротеину-1 IgG и IgM;
- волчаночный антикоагулянт;
- активность факторов VIII, IX, XI.
Рекомендовать весь комплекс целиком или выборочно, а также интерпретировать результаты может только врач. По итогам обследования им же назначается лечение.
Методы лечения будут зависеть от того, насколько далеко зашел процесс.
- Венотоники (флебопротекторы). Это лекарственные вещества для приема внутрь (в виде таблеток) или назначаемые местно (в виде мазей и гелей). Они особенно эффективны на начальных стадиях процесса (когда еще не появились видимые изменения венозной стенки), поскольку помогают предотвратить развитие заболевания. Доказанной эффективностью в лечении варикоза и хронической венозной недостаточности обладают средства на основе очищенных биофлавоноидов (растительных экстрактов) и экстракта конского каштана [6] . Медикаментозная терапия препаратами на основе этих действующих веществ — важнейшая составляющая в лечении варикоза. Препараты для приема внутрь предназначены для лечения причины развития варикоза — для восстановления работы клапанов и повышения тонуса сосудистой стенки. Препараты местного применения нужны для скорейшего облегчения симптомов заболевания: как правило, они обладают успокаивающим и освежающим действием. Притом, согласно базовым стандартам терапии варикоза [7] , назначение венотоников должно обязательно сопровождаться назначением средств с антиагрегантным действием: для улучшения кровообращения, снижения вязкости крови и профилактики образования тромбов. Поэтому оптимальным будет выбор единого венотоника, обладающего всем комплексом необходимых для лечения варикоза действий: венотонизирующим, ангиопротекторным и антиагрегантным.
- Компрессионная терапия. Это специальный медицинский трикотаж, обладающий разными степенями компрессии, который продается по рецепту. Его подбирает врач, исходя из того, как сильно изменена венозная стенка и есть ли обратный ток крови. Если начать носить такие колготки, чулки или гольфы своевременно и делать это постоянно (в сочетании с медикаментозной терапией), можно предупредить развитие варикозной болезни.
- Полностью излечить варикозную болезнь на поздних стадиях можно только одним способом — ликвидировав измененную вену. Это может быть хирургическое вмешательство — флебэктомия, или малоинвазивные операции — склеротерапия, эндовазальная лазерная коагуляция вен (ЭВЛО, ЭВЛК). К сожалению, ни один из этих способов не гарантирует, что варикозная болезнь не появится на других подкожных венах ног (так называемый ложный рецидив, поскольку в том же месте ввиду отсутствия вен варикозная болезнь вновь появиться не может).
Что касается таких неприятных последствий варикоза, как венозные трофические язвы, то их лечат и местно, используя для перевязки специальные покрытия, и системно, назначая антибиотики, антигистаминные и противовоспалительные препараты. Также способом с признанной эффективностью считается хирургическое вмешательство, в том числе малоинвазивное, поскольку оно позволяет перекрыть кровоток в измененной вене, т.е. устранить первопричину ее появления.
И, конечно же, нужно устранить факторы, провоцирующие развитие варикоза: если работа сидячая — добавить в распорядок дня хотя бы часовую прогулку, отказаться от умопомрачительных каблуков или абсолютно плоской подошвы, а также по возможности снизить вес.
Благодаря особому составу активного компонента препарата «Ангионорм, в частности — содержанию в экстракте конского каштана эсцина, средство обладает мощным венотонизирующим действием, а также помогает улучшать кровообращение, способствуя:
- повышению тонуса венозной стенки;
- снижению вязкости крови и риска тромбообразования;
- улучшению микроциркуляции крови в ногах и выведению жидкости.
В состав препарата также входят вспомогательные вещества — лактоза и сахароза.
Список противопоказаний у препарата небольшой: индивидуальная непереносимость отдельных действующих и вспомогательных компонентов, тяжелые хронические заболевания внутренних органов, возраст до 18 лет, беременность и период лактации.
На курс лечения достаточно 1 упаковки в 100 таблеток, что делает стоимость курсового приема лекарственного средства предельно доступной. Препарат обычно принимают по 1 таблетке 3 раза в день.
Заболевания ног могут быть самыми различными, и многие из них провоцируют сильные болезненные ощущения в нижних конечностях. Боль вызывают:
- сосудистые болезни нижних конечностей;
- воспалительные процессы;
- опухоли костей;
- плоскостопие;
- костный туберкулез;
- инфекционные заболевания;
- артрит суставов;
- неврологические заболевания;
- диабетическая полинейропатия.
Кроме того, болезненные ощущения в области ног могут провоцировать и многие другие заболевания. В частности это может быть, если наблюдаются патологии в мышцах, суставах и костях.
Заболевания суставов ног: особенности и признаки
Заболевания ног могут быть самыми различными, в частности проблемы связаны с суставами. Патологии встречаются достаточно часто, а именно такие как:
Артроз – патология, характеризующаяся поражением суставного хряща и прилегающих к нему костей. Чаще всего он возникает именно в нижних конечностях, так как им приходится выдерживать вес всего тела, а это очень большая нагрузка для поврежденных суставов.
Артриты – воспалительные заболевания ног, которые могут носить инфекционный и неинфекционный характер. Инфекционные артриты могут возникать и как самостоятельные патологии, и в случае наличия других заболеваний.
Основная причина заболевания ног в этом случае: переохлаждение, наличие хронических инфекций, пониженный иммунитет, повреждения кожных покровов.
Одним из типичных заболеваний суставов ног считается подагра, характеризующаяся отложением солей мочевой кислоты. Для этой болезни характерно воспаление хрящевой ткани пальцев ног или стопы.
Заболевания сосудов ног
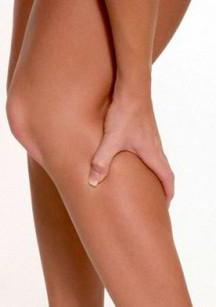
Достаточно часто встречаются сосудистые заболевания ног, доставляющие массу неприятных ощущений. Подобные болезни чаще всего бывают у пожилых людей. Суть их состоит в нарушении нормальной микроциркуляции крови по сосудам. Это связано с тем, что происходит их сужение или даже полная закупорка.
Сосудистые заболевания ног могут быть самыми различными, в частности такими как:
- атеросклероз сосудов ног;
- эндартериит;
- острая непроходимость артерий ног;
- варикозное расширение вен;
- венозный тромбоз.
Заболевания сосудов ног требуют грамотной терапии, которую должен проводить исключительно опытный доктор. Кроме того, необходимо проводить профилактику и своевременное лечение других сопутствующих болезней и патологий, так как могут возникнуть серьезные осложнения.
Кожные болезни ног: их особенности и течение
Довольно часто у пациентов встречаются кожные заболевания ног, самыми распространенными из которых считаются:
Несмотря на то что такие болезни не представляют никакой опасности для жизни, они доставляют массу неприятных ощущений. Помимо этого, все эти патологии плохо отражаются на внешнем виде ног. Подобные болезни требуют своевременного качественного лечения, иначе могут возникнуть осложнения и серьезные повреждения кожи, устранить которые очень тяжело и требуется длительная терапия.
Грибковые болезни ног и ногтей
Грибковые болезни кожи ног и ногтей относятся к заболеваниям инфекционного характера, которые провоцируют болезнетворные микроорганизмы.
Наиболее часто встречается у пациентов микоз. Первичным признаком такой болезни считается изменение толщины и цвета ногтей. Через некоторое время после заражения может возникнуть зуд, покраснение кожи и шелушение. Если своевременно не устранить грибок, то он быстро распространится и займет значительную площадь ног.
Грибковая инфекция возникает при повышенной потливости ног, особенно на закрытых участках кожи, если испарение пота несколько затруднено. Кроме того, способствовать возникновению бактерий могут некоторые болезни.
Для образования и роста грибков требуется влажная среда, поэтому повышенная потливость и влажная обувь считаются провоцирующими факторами возникновения подобных болезней.
Если возникают грибковые заболевания ног, лечение состоит из двух этапов – подготовительного и основного. Подготовительный этап подразумевает под собой удаление чешуек и ороговевших частичек кожи. Для этого применяются самые различные методики и препараты. При проведении лечения грибка специальным средством обрабатывают не только ноги, но и обувь.
Псориатическое поражение кожи ног
Очень часто наблюдается у пациентов псориаз – заболевание, при котором возникают красные шелушащиеся пятна на коже, покрытые серебристыми чешуйками, провоцирующие сильный зуд. Иногда псориаз поражает суставы, что приводит к возникновению псориатического артрита.
Причины образования болезни до конца еще не определены, однако есть предположение, что она появляется в случае нарушений в иммунной системе человека. Псориатический артрит бывает в основном у людей старшего возраста и поражает суставы, а также ногти.
При наличии псориаза у пациентов наблюдаются периоды обострения, а также затихания. Полностью избавиться от болезни невозможно, однако при грамотном своевременном лечении можно добиться продолжительной ремиссии.
Рожистые воспаления ног
Рожистое воспаление ноги, симптомы и лечение которого зависят от сложности течения болезни, носит инфекционный характер. Возникновение этого заболевания происходит в результате проникновения болезнетворных микроорганизмов. Болезнь провоцирует образование воспаленных участков на коже и серьезную интоксикацию организма.
Рожистое воспаление ноги симптомы и лечение может иметь различные, в частности можно выделить такие признаки, как:
- увеличивается температура;
- появляется мышечная и головная боль;
- возникает слабость, усталость и озноб.
На первоначальной стадии может возникать чувство распирания, болезненные ощущения и жжение в ногах. В первые несколько дней наблюдается изменение внешнего вида нижних конечностей. Если нога отекла и покраснела, нужно сразу же обратиться к доктору, так как последствия могут быть очень серьезными.
Поврежденные участки кожи имеют ярко-красный цвет, но без раны. Изначально боль носит исключительно поверхностный характер и возникает только при непосредственном контакте с поврежденной областью.
Если рожистое воспаление перетекает в тяжелой форме, то может отслаиваться верхний слой кожи, появляются волдыри, наполненные жидкостью. Через некоторое время повреждения целостности кожного покрова начинают покрываться плотной коркой.
Лечение рожистого воспаления проводится с применением медикаментозных препаратов, с помощью народных методик. Терапия будет гораздо более эффективной, если придерживаться правильной схемы питания.
Какими могут быть болезни ног при диабете
Достаточно часто возникает серьезное заболевание ног при диабете, так как это очень сложная болезнь, провоцирующая множество патологий. Это связано с тем, что при сахарном диабете микроциркуляция крови значительно замедляется, что провоцирует возникновение нарушений в области нижних конечностей.

При заболевании появляются на ногах открытые раны и язвы, мозоли и натоптыши на протяжении длительного времени не заживают и очень сильно беспокоят. Кроме того, пациента может мучить сильная отечность, а кожа краснеет и даже иногда приобретает синеватый оттенок.
Сахарный диабет во многих случаях характеризуется еще и мерзнущими конечностями. Может возникнуть онемение пальцев или легкое покалывание. Существует множество различных способов и методик проведения лечения болезней ног при сахарном диабете, но подбирать их должен только доктор, с учетом основных симптомов течения болезни.
Диабетическая стопа: особенности и характеристики течения болезни
Диабетическая стопа – патология, которая объединяет в себе много изменений и нарушений нервных импульсов. Также это заболевание характеризуется ухудшением восстановительных процессов в нижних конечностях.
Это достаточно сложное заболевание ног, симптомы которого могут быть ярко выраженными, все зависит от стадии и сложности течения патологии. В частности, на первоначальных стадиях пациентов может беспокоить повышенная утомляемость ног, покалывание конечностей, чувство зябкости.
По мере прогрессирования болезни может наблюдаться деформация стопы, а также болезненные ощущения. Устранение этой патологии нужно начинать с проведения лечения диабета. Методы терапии должен подбирать доктор.
Какими могут быть болезни пальцев ног
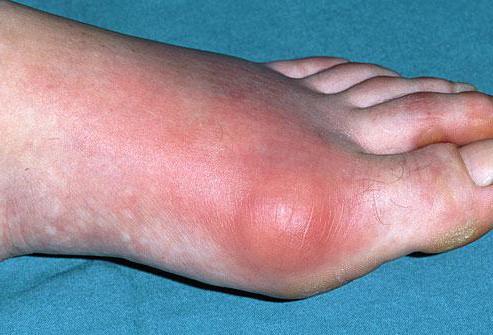
Серьезную угрозу может нести заболевание пальцев ног, так как оно провоцирует возникновение болезненных ощущений и даже в некоторых случаях деформацию стопы.
В частности, среди патологий пальцев ног можно выделить артроз, артрит, грибок, нарушение нормального роста ногтей, неправильное строение и питание сосудов и суставов.
При наличии подобных заболеваний могут возникать болезненные ощущения, искривление пальцев, а также нарушение нормального состояния и целостности кожи. Если не провести своевременное лечение, то это может стать причиной инвалидности.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
В основе этой группы заболеваний лежит атеросклероз артерий нижних конечностей, вызывающий ишемию. Заболевание умеренной степени может быть бессимптомным или вызвать перемежающуюся хромоту.
При тяжелом течении может возникать боль в состоянии покоя с атрофией кожи, потерей волос, цианозом, ишемическими язвами и гангреной. Диагноз устанавливают анамнестически, при физикальном обследовании и путем измерения плече-голеностопного индекса. Лечение умеренной степени заболевания включает исключение факторов риска, физические упражнения, антитромбоцитарные препараты и цилостазол или пентоксифиллин в зависимости от симптоматики. Тяжелая ПАБ обычно становится показанием к пластической операции на сосудах или хирургическому шунтированию, а иногда и к ампутации. Прогноз в целом хороший при лечении, хотя смертность относительно высока, поскольку эта патология часто сочетается с поражением венечных или церебро-васкулярных артерий.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Что вызывает облитерирующие заболевания нижних конечностей?
Облитерирующие заболевания нижних конечностей (ОЗНК) диагностируют приблизительно у 12 % людей в США, мужчины болеют чаще. Факторы риска те же, что и для атеросклероза: артериальная гипертензия, дислипидемия [высокое содержание холестерина липопротеинов низкой плотности (ЛПНП), низкое - холестерина липопротеинов высокой плотности (ЛПВП)], курение (включая пассивное курение), сахарный диабет и наследственная предрасположенность к атеросклерозу. Ожирение, мужской пол и высокое содержание гомоцистеина также факторы риска. Атеросклероз - системное заболевание. 50-75 % пациентов с облитерирующими заболеваниями нижних конечностей также имеют клинически значимую ИБС или патологию сосудов головного мозга. Однако ИБС может протекать незаметно, потому что из-за облитерирующих заболеваний нижних конечностей больные не могут переносить физическую нагрузку, вызывающую приступ стенокардии.
Симптомы облитерирующих заболеваний нижних конечностей
Как правило, облитерирующие заболевания нижних конечностей вызывают перемежающуюся хромоту: тревожащее болезненное ощущение, мышечный спазм, чувство неудобства или утомления в ногах, которое возникает во время ходьбы и уменьшается в покое. Симптомы хромоты обычно возникают в голенях, но возможно их появление в бедрах, ягодицах или (редко) руках. Перемежающаяся хромота - проявление вызванной нагрузкой обратимой ишемии, подобной стенокардии. При прогрессировании облитерирующих заболеваний нижних конечностей расстояние, которое может проходить пациент без развития симптомов, может уменьшаться, а больные с тяжелым течением заболевания могут испытать боль во время отдыха, что является свидетельством необратимой ишемии. Боль в покое обычно возникает в дистальных отделах конечности, при подъеме ноги (часто боль возникает ночью) и уменьшается, когда нога опускается ниже сердечного уровня. Боль может чувствоваться в виде жжения, хотя это нехарактерно. Приблизительно 20 % пациентов с облитерирующими заболеваниями нижних конечностей не имеют клинических симптомов, иногда потому что они недостаточно активны, чтобы возникла ишемия ноги. Некоторые больные имеют атипичные симптомы (например, неспецифическое снижение толерантности к физической нагрузке, боль в тазобедренном или других суставах).
Легкая степень заболевания часто не вызывает никаких клинических проявлений. Умеренная и тяжелая степени обычно приводит к уменьшению или исчезновению периферического (подколенного, на тыле стопы и на задней поверхности голени) пульса. Если невозможно обнаружить пульс пальпаторно, используют допплеровскую ультрасонографию.
Когда конечность располагается ниже сердечного уровня, может появиться темно-красное окрашивание кожи (называемое зависимым покраснением). У некоторых больных подъем ноги вызывает побледнение конечности и усугубляет ишемическую боль. Когда нога опущена, время венозного наполнения увеличивается (> 15 с). Отек обычно не возникает, если больной держит ногу неподвижной и в вынужденном положении, чтобы уменьшить боль. Пациенты с хронической облитерирующой болезнью нижних конечностей могут иметь тонкую, бледную кожу с уменьшением или потерей волосяного покрова. В дистальных отделах ног возникает ощущение холода. Пораженная нога может чрезмерно потеть и становиться цианотичной, вероятно, из-за повышенной активности симпатической нервной системы.
Поскольку ишемия прогрессирует, могут появиться язвы (обычно на пальцах ноги или пятке, иногда на голени, бедре или стопе), особенно после местной травмы. Язвы часто окружены черной некротической тканью (сухая гангрена). Они обычно болезненны, но больные с периферической невропатией, возникшей вследствие сахарного диабета или хронического алкоголизма, могут этого не чувствовать. Инфицирование ишемических язв (влажная гангрена) развивается часто и приводит к быстропрогрессирующему панникулиту.
Уровень артериальной окклюзии влияет на симптоматику. Облитерирующее заболевание нижних конечностей, затрагивающая аорту и подвздошные артерии, может вызвать перемежающиеся ощущения в ягодицах, бедрах или голенях, боль в бедре и эректильную дисфункцию у мужчин (синдром Лериша). При бедренно-подколенной ОЗНК хромота типично затрагивает голени, пульс ниже бедренной артерии ослаблен или отсутствует. При ОЗНК большинства дистальных артерий можно пропальпировать бедренно-подколенный пульс, но на стопах он отсутствует.
Диагностика облитерирующих заболеваний нижних конечностей
Облитерирующие заболевания нижних конечностей можно заподозрить клинически, но часто заболевание не распознают, потому что многие больные имеют атипичные симптомы или не достаточно активны, чтобы возникли клинические проявления. Корешковый синдром может также вызвать боль в ноге во время ходьбы, но он отличается тем, что боль (называемая псевдохромотой) требует принятия сидячего положения, а не только прекращения движения для ее уменьшения, и дистальный пульс сохранен.
Диагноз подтверждают неинвазивными исследованиями. Измеряют АД на обеих руках и обеих ногах. Поскольку пульсацию на ногах может быть трудно пропальпировать, допплеровский датчик помещают над a. dorsalis pedis или задней большеберцовой артерией. Доплеровскую ультрасонографию используют часто, поскольку градиенты давления и форма пульсовой волны могут помочь отличить изолированную форму ОЗНК с локализацией в области бифуркации аорты от бедренно-подколенной и вариант с локализацией изменений сосудов, расположенных ниже уровня колена.
Низкий (0,90) плече-голеностопный индекс (отношение АД в области голеностопного сустава к АД на руке) указывает на вариант заболевания, который можно классифицировать как умеренный (0,71-0,90), средней тяжести (0,41-0,70) или тяжелый ( 0,40). Если индекс в норме (0,91 -1,30), но все же есть подозрение на ОЗНК, индекс определяют после физической нагрузки. Высокий индекс (> 1,30) может указывать на снижение эластичности стенки сосудов ног (например, при артериосклерозе Менкеберга с кальцинозом артериальной стенки). Если индекс > 1,30, но подозрение на облитерирующие заболевания нижних конечностей не снято, выполняют дополнительные исследования (например, допплеровскую ультрасонографию, измерение АД на I пальце ноги, используя манжетку для пальца ноги), чтобы выявить возможные артериальный стеноз или окклюзию. Ишемические поражения обычно не заживают, когда систолическое АД 70 мм рт. ст.
Вазография обеспечивает детальное уточнение местоположения и распространенности артериального стеноза или окклюзии. По данным этого исследования определяют показания для хирургической коррекции или чрескожной внутрисосудистой ангиопластики (ЧВА). Вазография не заменяет неинвазивные исследования, поскольку не дает никакой дополнительной информации о функциональном состоянии патологических участков. Вазография с МРТ и вазография с КТ - атравматичные исследования, которые могут в конечном счете вытеснить контрастную вазографию.

[12], [13], [14], [15], [16]
Как обследовать?
Лечение облитерирующих заболеваний нижних конечностей
Все больные нуждаются в активном устранении или модификации факторов риска, включая отказ от курения и контроль течения сахарного диабета, дислипидемии, артериальной гипертензии и гипергомоцистеинемии. b-Адреноблокаторы безопасны, если тяжесть заболевания выражена умеренно.
Физическая нагрузка, например 35-50 мин тредмил-теста или ходьбы по дорожке в режиме нагрузка-отдых-нагрузка 3-4 раза в неделю, - важный, но необщепринятый метод лечения. Оно может увеличить расстояние ходьбы без появления симптоматики и улучшить качество жизни. Механизмы, вероятно, включают усиление коллатерального кровообращения, улучшение эндотелиальной функции вследствие капиллярной вазодилатации, уменьшение вязкости крови, улучшение гибкости мембран эритроцитов, уменьшение ишемического воспаления и улучшение оксигенации тканей.
Больным советуют держать ноги ниже уровня сердца. Для уменьшения ночных болей изголовье можно поднять на 4-6 дюймов (10-15 см), чтобы улучшить приток крови к ногам.
Также советуют избегать холода и препаратов, которые вызывают вазоконстрикцию (например, псевдоэфедрин, содержащийся во многих лекарствах от головной боли и простуды).
Профилактический уход за ногами должен быть крайне тщательным, аналогичным специальному уходу у больных сахарным диабетом:
- ежедневный осмотр ног на наличие повреждений и поражений;
- лечение мозолей и натоптышей под руководством ортопеда;
- ежедневное мытье ног в теплой воде с мягким мылом, с последующим легким, но тщательным промоканием и полным высушиванием;
- предотвращение тепловой, химической и механической травмы, особенно из-за неудобной обуви.
Антитромбоцитарные препараты могут несколько уменьшить симптомы и увеличить расстояние, которое может проходить больной без клинической симптоматики. Что еще более важно, эти препараты модифицируют атерогенез и способствуют предотвращению приступов ИБС и транзиторных ишемических приступов/ Возможно назначение ацетилсалициловой кислоты по 81 мг 1 раз в день, ацетилсалициловой кислоты по 25 мг с дипиридамолом по 200 мг 1 раз в день, клопидогрела по 75 мг внутрь 1 раз в день или тиклопидина внутрь по 250 мг с ацетилсалициловой кислотой или без нее. Ацетилсалициловую кислоту обычно используют в режиме монотерапии в качестве первого препарата, затем возможно дополнение или замена другими лекарствами, если облитерирующая болезнь нижних конечностей прогрессирует.
Для уменьшения перемежающейся хромоты, улучшения кровотока и увеличения оксигенации тканей в поврежденных областях можно назначить пентоксифиллин внутрь 3 раза в день по 400 мг во время приема пищи или цилостазол внутрь по 100 мг; однако эти препараты не заменяют исключение факторов риска и физические упражнения. Прием этого препарата в течение 2 мес и более может быть безопасным, потому что неблагоприятные эффекты хотя и разнообразны, но редки и умеренны. Самые частые неблагоприятные эффекты цилостазола - головная боль и диарея. Цилостазол противопоказан при тяжелой сердечной недостаточности.
Другие препараты, способные уменьшить хромоту, находятся на стадии изучения. Они включают L-аргинин (предшественник эндотелий-зависимого вазодилататора),оксидазота,сосудорасширяющие простагландины и ангиогенные факторы роста (например, сосудистый эндотелиальный фактор роста, основной фактор роста фибробластов). Генную терапию облитерирующие заболевания нижних конечностей также изучают. У больных с выраженной ишемией конечности длительное парентеральное использование сосудорасширяющих простагландинов может уменьшить боль и облегчить заживление язв, а внутримышечное введение генно-инженерной ДНК, содержащей сосудистый эндотелиальный фактор роста, может вызвать рост кровеносных коллатеральных сосудов.
Чрескожная внутрисосудистая ангиопластика
Чрескожная внутрисосудистая ангиопластика со стентированием или без него - основной нехирургический метод для расширения сосудистых окклюзии. Чрескожная внутрисосудистая ангиопластика со стентированием может поддерживать дилатацию артерии лучше, чем просто баллонная дилатация, с более низкой частотой повторной окклюзии. Стенты оказывают лучший эффект в больших артериях с высоким потоком (подвздошных и почечных), они менее эффективны в артериях меньшего диаметра и при длинных окклюзиях.
Показания для чрескожной внутрисосудистой ангиопластики аналогичны показаниям к хирургическому лечению: перемежающаяся хромота, которая снижает физическую активность, боль в состоянии покоя и гангрена. Курабельные поражения - ограничивающие кровоток короткие подвздошные стенозы (протяженностью менее 3 см) и короткие единичные или множественные стенозы поверхностного бедренно-подколенного сегмента. Полные окклюзии (до 10-12 см длиной) поверхностной бедренной артерии могут быть успешно расширены, но результаты лучше для окклюзии протяженностью 5 см и меньше. Чрескожная внутрисосудистая ангиопластика также эффективна при ограниченном подвздошном стенозе, расположенном проксимальнее шунта бедренно-подколенной артерии.
Чрескожная внутрисосудистая ангиопластика менее результативна при диффузном поражении, длинных окклюзиях и эксцентричных кальцинированных бляшках. Такая патология чаще всего развивается при сахарном диабете, преимущественно поражая мелкие артерии.
Осложнения чрескожной внутрисосудистой ангиопластики включают тромбоз в месте дилатации, дистальную эмболизацию, рассечение внутренней оболочки артерии с окклюзией откидывающимся лоскутом и осложнения, связанные с использованием гепарина натрия.
При правильном отборе больных (основанном на полной и хорошо выполненной вазографии) начальная частота успеха приближается к 85-95 % для подвздошных артерий и 50-70 % для артерий голени и бедра. Частота рецидива относительно высока (25-35 % в течение 3 лет), повторная чрескожная внутрисосудистая ангиопластика может быть успешной.
Хирургическое лечение облитерирующих заболеваний нижних конечностей
Хирургическое лечение назначают больным, которые могут благополучно перенести крупное вмешательство на сосудах и чьи тяжелые симптомы не отвечают на атравматичные методы лечения. Цель состоит в уменьшении симптоматики, излечении язвы и предотвращении ампутации. Поскольку многие больные страдают сопутствующей ИБС, в свете опасности острого коронарного синдрома они попадают в категорию высокого риска хирургического лечения, поэтому обычно оценивают функциональное состояние сердца больного до операции.
Тромбоэндартерэктомию (хирургическое удаление обтурирующего объекта) выполняют при коротких ограниченных поражениях в аорте, подвздошных, общих бедренных или глубоких бедренных артериях.
Реваскуляризацию (например, наложение бедренно-подколенного анастомоза) с использованием синтетических или естественных (часто это подкожная вена ноги или другая вена) материалов применяют для шунтирования окклюзированных сегментов. Реваскуляризация помогает предотвратить ампутацию конечности и уменьшает хромоту.
У больных, не способных перенести обширное хирургическое вмешательство, эффективной может быть симпатэктомия, когда дистальная окклюзия вызывает тяжелую ишемическую боль. Химическая симпатическая блокада по эффективности схожа с хирургической симпатэктомией, поэтому последнюю проводят редко.
Ампутация - крайняя мера, назначаемая при некурабельной инфекции, неукротимой боли в состоянии покоя и прогрессирующей гангрене. Ампутация должна быть как можно более дистальной, с сохранением колена для оптимального использования протеза.
Наружная компрессионная терапия
Наружная пневматическая компрессия нижней конечности, служащая для увеличения дистального тока крови, - метод выбора для спасения конечности у больных, имеющих тяжелую форму заболевания и не способных перенести хирургическое лечение. Теоретически она уменьшает отек и улучшает артериальный кровоток, венозный отток и оксигенацию тканей, но исследований в пользу применения этого метода недостаточно. Пневматические манжеты или чулки помещаются на голень и наполняются ритмично в течение диастолы, систолы или части обоих периодов в течение 1 -2 ч несколько раз в неделю.

[17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27]
Читайте также:


