Инфекционная природа атеросклероза факты и гипотезы
Атеросклероз является морфологической основой ишемической болезни сердца (ИБС), которая в развитых странах лидирует среди причин смерти. Острые коронарные эпизоды чаще всего связаны с разрушением атеросклеротической бляшки — основного морфологического субстрата в сосудистой стенке. Атеросклеротические бляшки состоят из фиброзной покрышки над липидсодержащим ядром, причем клеточный состав этого образования достаточно разнообразен: тромбоциты, макрофаги, лимфоциты, гладкомышечные клетки. Макрофаги и Т-лимфоциты участвуют в образовании и изменении атеросклеротической бляшки путем секреции факторов роста, стимулирующих гладкомышечную пролиферацию, цитокинов (интерферон-γ, интерлейкин [И1]-1) и ферментов (металлопротеиназы), которые способствуют ослаблению фиброзной части атеросклеротической бляшки.
Современная теория атерогенеза рассматривает атеросклероз как ответную реакцию на повреждение, т. е. состояние хронического воспалительного ответа. Инфекционные агенты уже давно рассматривались как возможные этиологические факторы атеросклероза. Обсуждать влияние инфекций на атеросклеротический процесс можно с двух позиций: связь инициируемого и поддерживаемого инфекцией хронического низкоуровневого воспаления с медленно прогрессирующим атеросклерозом и связь острого воспалительного ответа на инфекцию с риском острых кардиоваскулярных эпизодов.
Бактериальные и вирусные инфекции и атеросклероз
Helicobacter pylori. Основной этиологический фактор гастрита и язвенной болезни. Прежде всего следует заметить, что хеликобактерная инфекция влияет на систему гемостаза, процесс свертывания. Другой механизм прогрессирования атеросклероза, возможно, связан с белками теплового шока (БТШ) и развитием аутоиммунного процесса. Однако результаты нескольких сероэпидемиологических исследований о связи H. pylori и атеросклероза противоречивы. Некоторые авторы декларируют наличие такой связи, в то время как другие ее отрицают. Дальнейшие исследования позволили объяснить наличие такой связи тем, что присутствие H. pylori у обследованных групп более тесно было связано с такими предрасполагающими факторами атеросклероза, как возраст, мужской пол и социальный статус. Более того, контролируемое исследование в однородной группе (по возрасту, полу, курению, социальному статусу) не позволило обнаружить достоверной связи между наличием H. pylori и риском развития инфаркта миокарда. Для объяснения противоречивых результатов выявления связи атеросклероза с H. pylori группой исследователей было высказано предположение, что штаммы возбудителя, экспрессирующие ген CagA (продукция цитотоксина), более тесно связаны с коронарной патологией, чем другие штаммы. Однако другое исследование не выявило более тесной связи между CagA-штаммами H. pylori и ИБС по сравнению с другими штаммами микроорганизма.
Однако роль острой или хронической хламидийной инфекции в патогенезе атеросклероза может быть реализована другим путем. Во всяком случае связь между уровнем антихламидийных иммуноглобулинов А (IgA), но не IgG, и последующим риском смерти от ИБС, тяжестью атеросклеротического поражения сонных и бедренных артерий была выявлена. Более того, получены данные, свидетельствующие об усилении проатерогенных эффектов липопротеинов путем формирования циркулирующих иммунных комплексов, содержащих антитела IgG к C. pneumoniae.
Цитомегаловирус (ЦМВ) и вирус простого герпеса (ВПГ). ЦМВ-инфекция эндотелиальных клеток может усиливать пролиферацию и подавлять апоптоз гладкомышечных клеток, таким образом способствуя увеличению объема атеросклеротического поражения. Вирусы простого герпеса 1 и 2 типов обнаружены в атеросклеротических бляшках. При проведении сероэпидемиологических исследований, касающихся роли цитомегаловируса и вируса простого герпеса в атерогенезе, результаты оказались противоречивыми. Ряд авторов указывает на связь герпетической инфекции и атеросклероза, в то время как другие ее не выявили. Объяснить такое противоречие можно методологическими причинами.
=================
Вы читаете тему: Роль инфекционных агентов и иммунных факторов в атерогенезе
Доктор биологических наук Ю. Петренко
Атеросклероз - одно из самых распространенных заболеваний. Пожалуй, не найти на Земле взрослого человека, который в той или иной степени не страдал бы от его последствий. На факультете фундаментальной медицины Московского государственного университета имени М. В. Ломоносова ведется работа по этой тематике. Факультет, созданный в 1993 году, дает будущим врачам не только медицинское, но и фундаментальное естественно-научное образование, позволяющее им работать со сложнейшим медицинским оборудованием, широко использовать мировые информационные ресурсы, глубоко понимать те процессы в организме, которые протекают в норме и патологии. Студенты старших курсов активно привлекаются к научной работе. Итак, теорий, объясняющих причины возникновения отложений на стенках кровеносных сосудов, - множество, но ни одна из них до сих пор не может претендовать на универсальность. Поэтому и эффективной профилактики и лечения атеросклероза пока не существует. В статье кратко изложены все наиболее значительные теории атерогенеза. На основе этих общепринятых воззрений, а также экспериментальных данных, полученных на факультете фундаментальной медицины МГУ им. М. В. Ломоносова, автором делается попытка сформулировать объединительную теорию возникновения атеросклероза.
Ишемическая болезнь сердца, стенокардия, инфаркт миокарда, инсульт - все эти заболевания сердечно-сосудистой системы, ставшие терминами уже не столь медицинского, сколь бытового звучания, являются, по данным Всемирной организации здравоохранения (ВОЗ), причиной более 50% смертей в таких странах, как США, Германия и Великобритания. Они следствие одного и того же процесса - атеросклеротического поражения стенок кровеносных сосудов. Неожиданные провалы памяти, забывчивость - это первые симптомы и проявления развивающегося атеросклероза.
Само слово "атеросклероз" в переводе с древнегреческого означает "кашицеобразное уплотнение" (от "athere" - каша и "sclerosis" - уплотнение). Этот термин довольно точно описывает основное проявление атеросклероза - появление отложений на внутренней поверхности стенки кровеносного сосуда, которые называются бляшками. Они состоят из плотной соединительной ткани с кашицеобразной липидной массой в центре.
Молодые часто думают, что атеросклероз - удел пожилых людей. Но бессимптомные проявления атеросклероза в виде отложений на сосудах можно заметить уже у шестилетних детей. Получается, что, не успев вырасти, малыш стареет, так как атеросклероз принято считать признаком старения. Все чаще встречается детский и юношеский атеросклероз с характерными симптомами. Можно сказать - атеросклероз молодеет прямо на глазах.
Попробуем объяснить, что такое атеросклероз, проведя аналогию между кровеносными сосудами и трубами водоснабжения. Действительно, сосуды подобны трубам, на стенках которых со временем появляются накипь и другие отложения, существенно уменьшающие их просвет. И в кровеносных сосудах тоже постепенно образуется своего рода накипь. Это вызывает сужение их просвета, а следовательно, ухудшается кровоснабжение головного мозга и других органов, и у человека появляются первые признаки атеросклероза.
Каким образом "засоряются" наши кровеносные сосуды? Что является причиной атеросклероза и как этому противодействовать - вот серьезнейшие проблемы, стоящие перед современной медициной.
На этот счет существует довольно много разнообразных теорий. Остановимся на наиболее существенных.
ЛИПИДНАЯ ТЕОРИЯ АТЕРОСКЛЕРОЗА
Кровь - это сложная биологическая система, и поэтому, естественно, что все ее компоненты в той или иной мере могут быть представлены в атеросклеротических бляшках на стенках сосудов. В том числе в отложениях на стенках кровеносных сосудов содержится большое количество холестерина. Холестерин относится к липидам, то есть к жироподобным веществам. Он входит в состав клеток нашего организма как их
структурная основа, являясь одним из основных компонентов клеточных мембран. Наши клетки могут перерабатывать его в другие вещества, также играющие важнейшую роль в поддержании жизнедеятельности организма. В частности, холестерин - предшественник многих гормонов (кортикостероидов, андрогенов, эстрогенов, прогестинов), желчных кислот и ряда других соединений.
То, что холестерин в большом количестве представлен в отложениях на стенках сосудов - в атеросклероти ческих бляшках, и послужило основанием для ряда теоретических воззрений, рассматривающих это вещество как главную причину атеросклероза. Начало этих теорий берет отсчет с 15-20-х годов XX века. В первых научных работах (Н. Аничков, 1915) атерогенез рассматривался как результат нарушения обмена холестерина. Предполагалось, что увеличение поступления холестерина с пищей приводит к его накоплению в тканях сосудистой стенки и развитию атеросклеротических изменений. И в самом деле, диета с повышенным содержанием холестерина вызывала у экспериментальных животных развитие атеросклероза. Поэтому гиперхолестеринемия, то есть повышенное содержание холестерина в крови, стала считаться одним из факторов риска развития атеросклероза у человека.
Но уже в 20-30-е годы ученым стало ясно, что это не совсем так. Оказалось, что за атерогенез ответстве нен не вообще холестерин, а только холестерин крови. Более того - во многих случаях атеросклероз может развиваться без гиперхолестеринемии, и, наоборот, гиперхолестеринемия может не вызывать атеросклеро за. Поэтому объяснить развитие атеросклеротических изменений только лишь нарушением холестеринового обмена нельзя.
В 40-50-е годы ученые обратили внимание на молекулы - переносчики холестерина. Холестерин, как и большинство других липидов, нерастворим в плазме крови. Поэтому в организме липиды переносятся белково-липидными комплексами - липопротеинами (ЛП). ЛП - это мельчайшие жиросодержащие частички типа шариков, заключенных в оболочку. Снаружи оболочка по своей природе гидрофильна, то есть легко смачивается водой. В нее встроены белковые молекулы, называемые апобелками. Внутренняя же сторона оболочки, наоборот, гидрофобна, то есть не смачивается водой. Она окружает липидную (жироподобную) часть ЛП, в которую включаются переносимые липиды и в их числе холестерин.
Постепенно в науке сформировалось представление о том, что нарушение метаболизма переносчиков холестерина липопротеинов - повышение их содержания в плазме крови вызывает развитие атеросклероза. Однако оказалось, что, хотя высокая концентрация ЛП и может привести к атеросклерозу, прямой связи между степенью атеросклероза и содержанием ЛП в крови все же нет.
В 60-е годы было обнаружено, что ЛП неоднородны по плотности, видам апобелков, липидному составу, а также и по влиянию на развитие атеросклеротических изменений в кровеносных сосудах. В наибольшей степени атерогенны ЛП низкой и очень низкой плотности. ЛП высокой плотности, напротив, предотвращают атеросклероз, что подтвердили не только эксперименты на животных, но и многочисленные клинические данные. Это звучит убедительно, поскольку ЛП низкой и очень низкой плотности переносят липиды в периферические ткани - при их избыточном содержании в плазме крови вероятность развития атеросклероза резко увеличивается. Наоборот, ЛП высокой плотности переносят липиды из тканей в печень, тем самым препятствуя атерогенезу.
Казалось бы, причина развития атеросклероза наконец-то найдена. Но тем не менее в современной науке появились и другие, не менее обоснованные теории атерогенеза.
Какая связь между отложениями в сосудах и инфекционными заболеваниями? Оказывается - прямая. Еще на заре изучения причин развития атеросклероза, в начале ХХ века, обнаружили, что повреждение стенки кровеносного сосуда является одной из наиболее вероятных предпосылок для образования атеросклероти ческой бляшки. А ведь стенка сосуда может стать мишенью воздействия микроорганизмов. Поэтому легко предположить, что одним из следствий тяжелых инфекций, сопровождающихся попаданием микробов в кровь, будет атеросклероз.
Но оказалось, что микроорганизмы могут вызывать образование отложений на стенках сосудов и без других симптомов инфекционного заболевания. В 1978 году группа американских ученых обнаружила, что индуцировать образование атеросклеротических бляшек у экспериментальных животных можно, заразив их цитомегаловирусом. Причем содержание холестерина в крови (а экспериментальные животные были разделены на несколько групп, получавших с пищей разное количество холестерина) в этом случае не влияет на тяжесть атеросклероза. Аналогичные результаты были получены и для других вирусов. Но настоящий переворот в представлениях об атерогенезе произвело обнаружение в атеросклеротических бляшках возбудителей бактериальной пневмонии - Chlamydia pneumoniae. Автором этого открытия можно считать доктора из университета штата Юта в США Джозефа Мухлештейна, опубликовавшего результаты своих сенсационных исследова ний в журнале Американского колледжа кардиологии. Он обнаружил в коронарных артериях у 80% больных атеросклерозом хламидии. В то же время у здоровых людей хламидии в сосудах встречаются только в 4% случаев.
Эта работа стала началом паразитарной теории атерогенеза. Результаты доктора Мухлештейна были подтверждены целым рядом исследователей. Что же получается, атеросклероз - инфекционное заболевание? И для того, чтобы защититься от атеросклероза и его последствий, вовсе не обязательно переходить на диеты с низким содержанием холестерина, а просто нужно носить защитную маску? И врачи должны выписывать больным атеросклерозом не препараты, снижающие уровень холестерина в крови, а антибиотики?
Что ж, это вполне реально. Ведь, к примеру, раньше считалось, что в кислой среде желудочного сока не может существовать ни один микроорганизм. И лишь совсем недавно были обнаружены особые бактерии-хеликобактеры, благополучно живущие в желудке и разрушающие его слизистую оболочку. Поэтому теперь пациенты с тяжелыми формами язвенной болезни желудка не отправляются под нож хирурга для удаления язвы (вместе с частью желудка), как это делалось раньше, а просто принимают антибиотики, что значитель но увеличивает эффективность терапевтического лечения. То же самое может произойти и с атеросклеро зом. Об этом свидетельствуют данные о возрастающем интересе исследователей к паразитарной теории.
Но паразитарная и липидная концепции возникновения и развития атеросклероза охватывают далеко не все современные теории атерогенеза. Сегодня можно выделить как минимум восемь основных научных теорий атерогенеза, ни одна из которых не была ни строго доказана, ни опровергнута.
Среди наиболее важных теорий можно упомянуть нервно-метаболическую, рассматривающую атеросклероз как следствие нарушения нервно-эндокринного контроля состояния кровеносных сосудов. Ее разновидностью является эмоционально-стрессовая, по которой причина таких нарушений заключается в стрессорных воздействиях. С обеими вышеуказанными теориями связана так называемая простациклиновая гипотеза, предполага ющая, что атеросклероз развивается вследствие нарушения механизма синтеза простагландина I2 (простацик лина), обеспечивающего расширение кровеносных сосудов и снижение проницаемости клеток, выстилающих их внутреннюю стенку.
Существует также так называемая тромбогенная теория. Она рассматривает в качестве причины атерогенеза локальное нарушение свертываемости крови, вызывающее местный тромбоз с последующим формированием атеросклеротической бляшки. С ней связана теория "response-to-injury" ("ответ на повреждение"), созданная в 1970-х годах. Согласно этой теории, атеросклероз возникает вследствие локальных повреждений клеток внутренней поверхности сосуда, причина которых неизвестна. К поврежденной сосудистой стенке начинают прилипать тромбоциты. Это, в свою очередь, может вызывать местный тромбоз. Кроме того, при формировании тромба тромбоциты выбрасывают в плазму крови вещества, вызывающие развитие всего комплекса изменений стенки сосуда, характерных для атеросклероза.
Можно также упомянуть и теорию, которая рассматривает атеросклероз как следствие старческого изменения артериальной стенки (геронтологическая теория И. Давыдовского, 1966).
ГДЕ ЖЕ КЛЮЧЕВОЕ ЗВЕНО?
Итак, теорий атерогенеза - множество. В подобных случаях в медицинской литературе такое заболевание называют полиэтиологическим. Это означает, что его возникновение зависит от множества различных факторов. Еще говорят: "Когда теорий много, значит - их нет совсем". Можно сказать, причина атеросклероза пока неизвестна.
Однако, так как воздействие всех этих факторов приводит к одному и тому же результату, можно предположить, что в их действии есть какое-то общее звено. Не зная его, невозможно найти адекватных мер по профилактике атеросклероза. Можно лишь воздействовать на отдельные факторы атерогенеза, например снижать содержание холестерина в крови.
Поэтому создание объединительной теории возникновения атеросклероза - одна из важнейших задач, стоящих перед учеными-медиками. На факультете фундаментальной медицины МГУ мы изучали свойства ЛП и обнаружили важное обстоятельство. Оказывается, ЛП легко могут модифицироваться под действием самых разнообразных факторов, в том числе и окислительных агентов. При этом ЛП делаются "клейкими". Другими словами, ЛП при любой модификации слипаются, образуя более крупные частицы. Это натолкнуло нас на мысль, что, возможно, модификация ЛП, сопровождающаяся их склеиванием, собственно и есть тот спусковой механизм, который вызывает образование атеросклеротических бляшек в сосудах.
Что же это за модификация? ЛП, как выше уже отмечалось, - жировая субстанция, заключенная в оболочку, наподобие полиэтиленовых пакетиков с маслом. У неповрежденных природных ЛП пакетики целые, и масло, содержащееся в них, не просачивается наружу. С такими пакетиками ничего не произойдет, даже если, образно говоря, их непрерывн о встряхивать и комкать. Представим теперь, что пакетики облили чем-то очень едким. После этого они сразу же могут потерять эластичность и стать жесткими. При любой деформации поверхность таких пакетиков начнет растрескиваться, и через микротрещинки содержимое будет сочиться наружу, делая их поверхность клейкой. Нарисованная картина, хоть и является упрощенной, но наглядно объясняет, что имеется в виду, когда говорится о модификации ЛП.
Поэтому и возникла идея о роли модификации ЛП, как непосредственной причине образования атероскле ротической бляшки. Об этом на ставшей уже для факультета фундаментальной медицины традиционной пятой по счету студенческой научной конференции сделал доклад (в котором более строго и предметно излагались материалы данной статьи) студент 4-го курса Денис Шашурин. Его научная работа "Окислительная модификация липопротеинов как ключевое звено в теориях атерогенеза", выполненная на кафедре физико-химических основ медицины под моим руководством, авторитетным жюри была признана лучшей. Действительно ли любой механизм возникновения атеросклероза включает в себя стадию модификации ЛП? От ответа на этот вопрос зависит, насколько предложенная нами объединительная теория атерогенеза убедительна. Здесь мы попытаемся привести доводы Д. Шашурина, изложенные в его докладе, применительно к конкретным теориям, о которых рассказывалось выше.
Начнем с бактериальной теории атерогенеза. Из литературных данных известно, что хламидии, паразитиру ющие в стенках кровеносных сосудов, могут вызывать окисление ЛП. Аналогичный механизм действия возможен и у вирусов.
Тромбогенный механизм возникновения атеросклероза также может включать окислительную модификацию ЛП. Показано, что появление окисленных ЛП в тканях сосудистой стенки увеличивает прилипание к ней тромбоцитов, что и может стать первой стадией образования тромбов. Следовательно, окислительная модификация ЛП может приводить к локальному тромбозу, а это, в свою очередь, - к развитию атеросклероза.
Но все это - лишь косвенные доказательства, основанные на литературных данных. А вот для эмоциональ но-стрессовой теории нами были получены некоторые прямые экспериментальные подтверждения.
Известно, что атеросклероз наиболее часто развивается у людей, подвергающихся большим психоэмоциональным нагрузкам. Основной посредник стресса в организме человека - адреналин. В экстремальных ситуациях в кровь выбрасывается огромное количество этого вещества - "кровь кипит". Нами было показано, что адреналин обладает очень опасным свойством для организма - он генерирует активные формы кислорода. Именно активные формы кислорода и окисляют липопротеи новые шарики, повреждая их и делая клейкими. Такие поврежденные ЛП слипаются, образуя крупные частицы, которые могут прилипать к стенкам сосудов и закупоривать их. По нашим данным, адреналин окислял ЛП в тех концентрациях, которые имеются в крови при сильном стрессе. А это уже доказательство того, что одной из причин атеросклероза может быть стресс.
Итак, окислительная модификация ЛП способна связать между собой все существующие представления об атерогенезе, соединив их в единую теорию. Конечно, для ее создания необходимо еще множество дополнительных экспериментальных данных. Но в любом случае такая единая теория могла бы стать научной основой профилактики и лечения атеросклероза.
Доктор биологических наук Ю. Петренко,
профессор Российского государственного медицинского университета
и факультета фундаментальной медицины МГУ им. М. В. Ломоносова.
К проблемам атеросклероза журнал "Наука и жизнь" обращался не один раз. Напоминаем некоторые публикации:
1. В борьбу с тромбами вступил фибринолизин. (Беседа с профессором Б. А. Кудряшовым , доктором медицинских наук Е.И. Чазовым и кандидатом медицинских наук В. М. Панченко. Записал И. Губарев.) № 5, 1964.
2. Академик АМН СССР А. Мясников. Атеросклероз. № 2, 1965.
3. Академик АМН СССР Е. Чазов. Нервная система и сердечно-сосудистые заболевания . № 12, 1973.
4. Атеросклероз и питание. (Реферат статьиН. Власовой, И. Гительзона и Ю. Окладникова "Липидный обмен у коренных жителей Крайнего Севера Красноярского края", опубликованной в журнале "Вопросы питания".) № 5, 1975.
5. Академик АН СССР Е. Чазов, профессор А. Вихерт. Правда об атеросклерозе . № 11, 1977.
6. Кандидат медицинских наук С. Новикова. Атеросклероз и генная терапия. № 11, 1989.
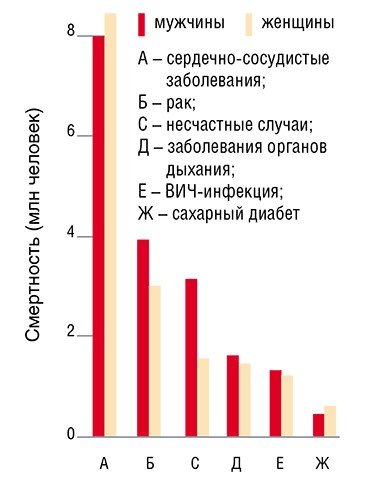
Сегодня в России смертность от сердечно-сосудистых заболеваний (ССЗ) в 2—4 раза выше, чем в западноевропейских странах, США, Канаде, Австралии, и пока, увы, наблюдается тенденция к ее дальнейшему росту. Во многих же экономически развитых странах в последние 30 лет, напротив, отмечается снижение смертности от ССЗ. Этот феномен, в первую очередь, связан с изменением образа жизни человека: отказом от курения, переходом к здоровому питанию и более высокой физической активности.
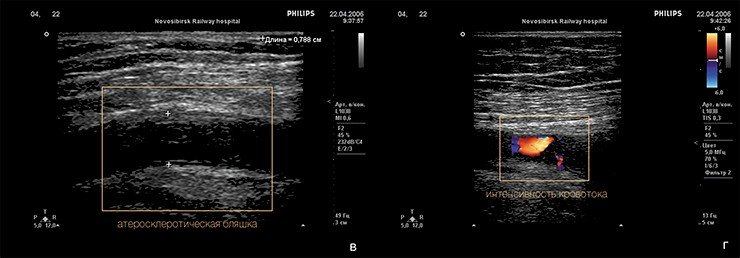
Желтые, белые и ранимые
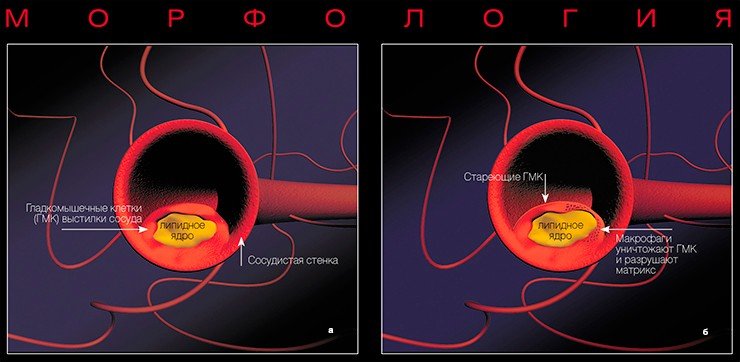
На ранних этапах бляшка представляет собой тонкую соединительнотканную капсулу, в которой содержится много липидов. Это так называемые желтые, или ранимые, бляшки. Последнее название очень точно, поскольку тонкая оболочка этих бляшек может быть повреждена в результате действия как гемодинамических факторов (перепадов давления в сосуде), так и особых белков, вырабатывающихся клетками иммунной системы, которые находятся вблизи оболочки капсулы.
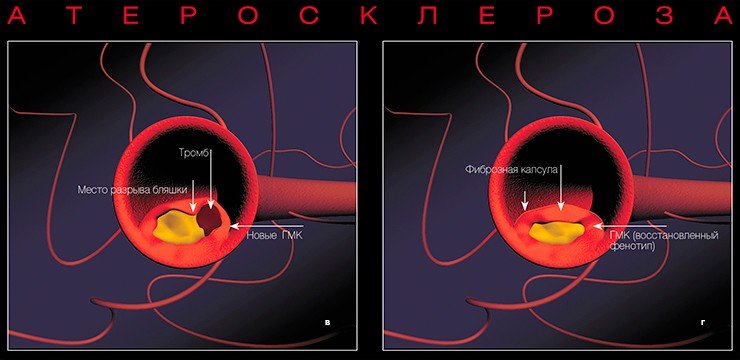
При разрыве капсулы освободившиеся жировые субстанции вступают в контакт с тромбоцитами, клетками крови, что приводит к немедленному формированию тромба. Кроме того, биологически активные субстанции, выделяемые тромбоцитами, могут вызвать спазм коронарной артерии. Вследствие чего развивается острый коронарный синдром — нестабильная стенокардия или инфаркт миокарда, в некоторых случаях вызывающий внезапную смерть.
В результате некроза (омертвения) глубоких слоев стенки сосуда может формироваться аневризма, т. е. выпячивание стенки. Нередко кровь отслаивает внутреннюю выстилку сосуда от среднего слоя, и тогда возникают так называемые расслаивающие аневризмы. Подобные осложнения чреваты риском разрыва или самой аневризмы, или стенки сосуда.
При разрыве атеросклеротической бляшки биологически активные субстанции, выделяемые тромбоцитами, могут привести к спазму коронарной артерии — и тогда развивается нестабильная стенокардия (мелкоочаговый инфаркт миокарда при пристеночном тромбозе коронарной артерии) или крупноочаговый инфаркт миокарда. Иногда вследствие омертвления глубоких слоев стенки сосуда формируется аневризма (выпячивание), что может приводить к разрыву стенки. Все эти процессы могут вызвать внезапную смерть
На поздних стадиях развития фиброзные бляшки представляют собой плотные образования с прочной соединительнотканной капсулой и относительно низким содержанием липидов — так называемые белые бляшки. Вызывая выраженное (на 75 % и более) сужение коронарной артерии, они, таким образом, являются морфологическим субстратом стабильной стенокардии напряжения. Разрыв плотной фиброзной капсулы белой бляшки также не исключен, однако в случае с желтой бляшкой такая возможность более очевидна.
Завершающей стадией атеросклероза является атерокальциноз, когда происходит обызвествление — отложение солей кальция в фиброзные бляшки.
Таким образом, осложнения атеросклероза могут быть как острыми, так и хроническими. Выпячиваясь в просвет кровеносного сосуда, атеросклеротическая бляшка способствует сужению (стенозу) просвета (стенозирующий атеросклероз). Поскольку формирование бляшки процесс достаточно медленный, в зоне кровоснабжения этого сосуда возникает хроническая ишемия. Хроническая сосудистая недостаточность сопровождается кислородным голоданием, дистрофическими и атрофическими изменениями в органе, а также разрастанием соединительной ткани.
Острые осложнения атеросклероза обусловлены спазмом сосудов, возникновением тромбов и других закупоривающих тел — эмболов. Закупорка сосудов, сопровождающаяся острой сосудистой недостаточностью (острая ишемия), ведет к развитию инфарктов органов, таких как инфаркт миокарда, гангрена конечности и др. Иногда может наблюдаться разрыв аневризмы сосуда со смертельным исходом.
Виноват холестерин?
В настоящее время популярна теория, в соответствии с которой атеросклероз рассматривается как реакция на повреждение сосудистой стенки, причем в качестве наиболее важного повреждающего фактора выступает холестерин — жирорастворимое вещество, относящееся к классу стероидов, которое присутствует во всех тканях животного организма.
Еще в конце прошлого столетия было обнаружено, что в зонах атеросклеротического поражения стенки сосуда концентрация холестерина возрастает вдвое по сравнению с нормой. Экспериментально удалось показать, что добавление этого вещества в кормовой рацион кроликов приводит к образованию повреждений аорты, напоминающих атеросклеротические повреждения сосудов человека.
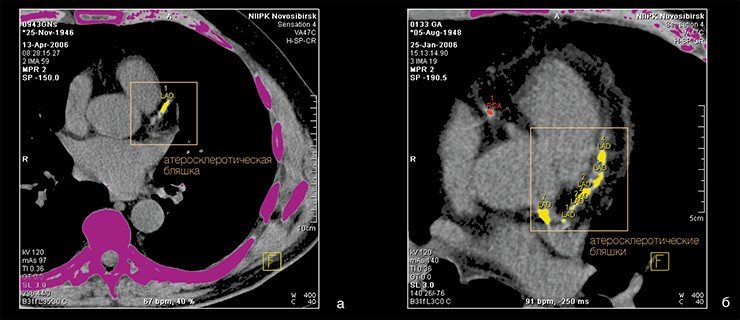
Так была сформулирована инфильтрационная теория происхождения атеросклероза. Суть ее сводится к тому, что основным моментом в этом заболевании является первичная холестериновая инфильтрация внутренней оболочки артерий — липоидоз — с последующим развитием соединительной ткани (склероза).
У больных атеросклерозом концентрация и время пребывания липопротеидов низкой плотности в плазме крови нарастают, при этом некоторые из этих липопротеидов подвергаются перекисному окислению, становясь особенно опасными. Последние обладают прямым повреждающим действием, вызывая разрушение эндотелия стенки сосудов, и взаимодействуют с факторами свертываемости крови, способствуя тромбообразованию.
Этим данным соответствуют результаты многочисленных эпидемиологических исследований, согласно которым уровень холестерина, содержащегося в липопротеидах высокой плотности, находится в обратной зависимости от наличия ишемической болезни сердца, что может быть использовано для выявления риска ее развития.
Благодаря тому значению, которое в наше время придается ранимым (желтым) бляшкам в развитии острого коронарного синдрома, предупреждение их образования может быть рассмотрено в качестве основной цели лечения при первичной, и особенно при вторичной профилактике ишемической болезни сердца. Терапия статинами — препаратами, снижающими уровень холестерина в крови, способна стабилизировать атеросклеротическую бляшку, то есть укрепить ее капсулу и уменьшить вероятность разрыва.
Опыт применения подобных препаратов показывает, что во многих случаях благоприятный эффект от лечения пациентов наблюдается уже в первые недели, когда еще не может быть и речи об обратном развитии атеросклеротических поражений. Это в первую очередь связано с тем, что снижение уровня холестерина в крови ведет к улучшению функции сосудов, нормализации свертывающей системы крови и восстановлению образования оксида азота (NO), подавленного при гиперхолестеринемии. Снижение уровня холестерина в крови позволяет восстановить способность артерий к расширению под воздействием биологически активных веществ.
Две гипотезы
Предположение о том, что в развитии атеросклероза принимают участие воспаление и инфекция, было высказано еще в 1990-х гг., а в последние годы число фактических данных в подтверждение этой гипотезы неуклонно растет. Доказано, что локальное воспаление в клетках средних и больших артерий представляет собой специфическую иммунную реакцию (активацию Т-лимфоцитов), сопровождаемую неспецифическим увеличением в артериальной стенке моноцитов — одного из видов лейкоцитов, клеток крови, способных к фагоцитозу, которые выделяются при воспалительных реакциях.
С помощью электронной микроскопии между сосудистыми клетками (в местах будущих склеротических бляшек) удалось обнаружить мигрирующие в просвет сосуда и выходящие из него макрофаги — относительно крупные кровяные клетки, способные к активному захвату и перевариванию чужеродных или токсичных объектов. Накопление макрофагов — один из ранних морфологических признаков болезни. Молекулярные механизмы прилипания макрофагов к внутренней поверхности сосудов подобны тем, что наблюдаются при остром воспалении. Возможно, это и есть один из ранних молекулярных механизмов формирования бляшки.
К большому числу развивающихся атеросклеротических бляшек принадлежат образования, состоящие из макрофагов, лимфоцитов и гладкомышечных клеток, окруженных обычно фиброзной тканью. Вокруг бляшки скапливаются тромбоциты, что сопровождается повреждением сосудистых клеток. Все подобные взаимоотношения между клетками крови и сосудистым эндотелием в настоящее время интенсивно изучаются.
Клетки печени, как при воспалении, так и при атеросклерозе, усиливают синтез и секрецию в кровь особых воспалительных белков (С-реактивного белка, липопротеина, фибриногена). Клинически же синдром воспаления и склеротический процесс могут продолжаться длительное время, при этом периоды обострения чередуются с периодами ремиссии, т. е. состоят из одних и тех же функциональных реакций. Вот почему считается, что увеличенный уровень фибриногена, С-реактивного белка и скорости оседания эритроцитов являются показателями риска сердечно-сосудистых заболеваний.
Подтверждением инфекционной теории атеросклероза может служить также факт обнаружения некоторых микроорганизмов, таких как Helicobacter pylori, Chlamydia pneumoniae и др., в атеросклеротической бляшке и в крови. Развивая гипотезу об инфекционной этиологии атеросклероза, итальянские ученые предположили, что между ишемической болезнью сердца и вирусом гепатита С может существовать связь.
Сегодня признано, что ведущее место в развитии эндотелиальной дисфункции и, возможно, атеросклероза, занимает нарушение синтеза оксида азота (NO). Считается, что именно благодаря действию NO происходит расслабление сосудов в ответ на внешний стимул. (По крайней мере, использование в терапии атеросклероза L-аргинина — субстрата, из которого образуется оксид азота — приводило к улучшению сосудистой функции.) Снижение уровня NO в области атеросклеротических бляшек способствует стойкому спазму сосудов в зоне атеросклеротического поражения.
Интересно, что нарушение расслабления сосудов регистрируется не только у пациентов, уже страдающих атеросклерозом, но даже у тех, кто к нему предрасположен, а также у курильщиков.
Атеросклероз в наследство
Значение наследственных факторов в возникновении атеросклероза анализировали многие исследователи. Есть немало свидетельств того, что члены семей, принадлежащих к одной фамилии, имеют сходные негативные сдвиги жирового обмена, благодаря чему вероятность заболеть атеросклерозом у них выше, чем у тех, кто не связан между собой кровными узами. К тому же, у близких родственников обнаруживается сходство в расположении атеросклеротических поражений в коронарных или мозговых сосудах. Установлено также, что при углубленном исследовании у молодых, клинически здоровых лиц, но имеющих отягощенную наследственность, выявляются выраженная тенденция к росту уровня холестерина и некоторые другие изменения обмена, которые свидетельствуют о наличии атеросклеротических процессов.

И все же: каков механизм реализации подобных семейно-наследственных предпосылок к развитию атеросклероза? Очевидно, что наследуется тип реагирования организма на действие факторов внешней среды. А причиной, надо полагать, являются необычайно быстрые изменения условий жизни современного человека, чрезмерные нагрузки на адаптивные, в частности нервные, эндокринные и сердечно-сосудистые, системы организма, которые и приводят к нарушениям в их работе, вызывая развитие атеросклероза.
Сегодня установлена связь между частотой некоторых мутаций генов, контролирующих выработку противосклеротических воспалительных липопротеинов, а также оксида азота, и вероятностью развития у пациента атеросклероза разной локализации. В частности, у людей с рядом генных мутаций фермента эндотелиальной NO-синтазы чаще встречаются стенокардия, инфаркт миокарда и артериальная гипертония, чем у здоровых людей.
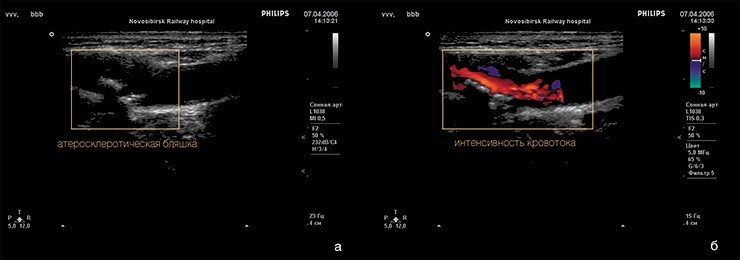
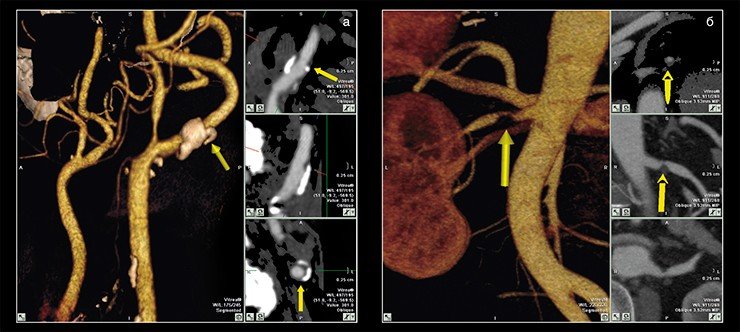
У пациентов с мутациями генов системы гемостаза крови чаще встречаются тромбозы на фоне острых осложнений атеросклероза, что делает определение и изучение генных полиморфизмов у пациентов, болеющих атеросклерозом, чрезвычайно перспективным. В частности, в Отделе новых медицинских технологий Института химической биологии и фундаментальной медицины СО РАН (Новосибирск), где проводится изучение фундаментальных аспектов атеросклероза, накоплены данные по часто встречающимся мутациям в системе генов, контролирующих тромбообразование. Обнаружено также, что повышенный риск сердечно-сосудистых заболеваний имеют люди, несущие один из аллелей (Е4) гена APOE, кодирующего белковый компонент некоторых липопротеинов плазмы. У носителей этой изоформы гена наблюдаются повышенные уровни как общего, так и входящего в ЛПНП холестерина, что хорошо соответствует имеющимся в медицинской литературе данным.
С помощью многопрофильного, в том числе и генетического, обследования (выявление мутаций в системе аполипопротеидов, в системе регуляции выработки оксида азота) сегодня можно разрабатывать индивидуальные схемы лечения для пациентов с различными проявлениями атеросклероза, для того чтобы своевременно и дифференцированно корректировать это патологическое состояние уже на самых ранних стадиях развития процесса.
Те, кто рискует
В настоящее время насчитывают более 30 факторов, действие которых увеличивает риск возникновения и развития атеросклероза и его осложнений. Все перечисленные факторы могут быть условно разделены на две группы: те, которые человек не в состоянии изменить (например, возраст); и модифицируемые факторы, такие как курение.
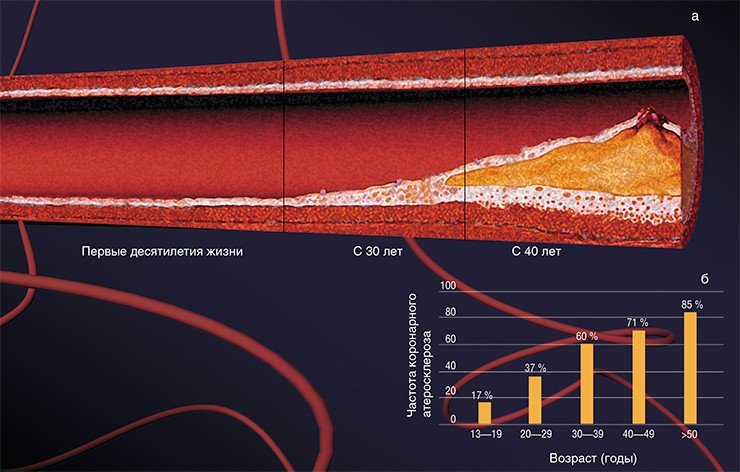
Число прожитых лет прямо отражается на частоте и тяжести заболевания атеросклерозом. И неудивительно: ведь с возрастом происходит изменение основных обменных процессов (липидного, углеводного, витаминного), иммунологической активности, работы печени и т.д., что может способствовать развитию болезни. Однако существует много данных, свидетельствующих о том, что эта болезнь может начать развиваться уже в раннем подростковом возрасте! При масштабном исследовании донорских сердец людей в возрасте 13—19 лет признаки атеросклероза были выявлены примерно у каждого шестого, а к 40 годам более чем у 70 % пациентов имелось, по крайней мере, одно атеросклеротическое поражение.
Однако очевидно, что возраст сам по себе нельзя рассматривать в качестве причины атеросклероза. Ведь, как известно, немалое число пожилых людей при тех же жизненных условиях, что и у страдающих этим недугом, не имеют каких-либо признаков заболевания. Есть также патологоанатомические данные, свидетельствующие об отсутствии атеросклеротических поражений сосудов у людей глубокого старческого возраста. Все эти исключения отрицают фатальность возрастного фактора в развитии атеросклероза.
На вероятность заболевания атеросклерозом влияет и пол человека: в возрасте до 50—60 лет уровень заболеваемости атеросклерозом у мужчин намного выше, чем у женщин. Этот факт способствовал тому, что внимание исследователей было обращено на роль половых гормонов в патогенезе атеросклеротического процесса. Удалось получить немало данных, свидетельствующих о том, что женские половые гормоны — эстрогены — задерживают развитие атеросклероза (это связано с увеличением содержания липопротеидов высокой плотности в плазме крови, которые, как говорилось выше, оказывают антисклеротическое действие). В менопаузе уровень эстрогенов у женщин снижается, что сопровождается ростом уровня холестерина, коэффициента холестерин/фосфолипиды и холестерина липопротеидов низкой плотности в сыворотке крови, а следовательно, увеличивается и риск развития атеросклероза.
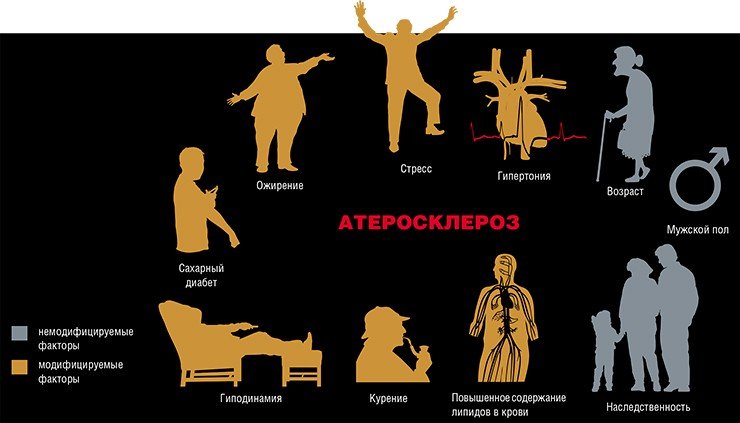
Одним из самых значимых факторов риска развития атеросклероза считается ожирение. Однако здесь будет уместно привести наблюдение американских исследователей, сделанное на основании массового изучения страдающих инфарктом миокарда в США: половина больных имела избыточную массу тела, у четверти был зафиксирован пониженный вес, а ожирение — лишь у каждого четвертого. Следовательно, значение имеет не столько само ожирение, сколько нередко наблюдающееся при этом повышение уровня липидов в крови и артериального давления, а также другие неблагоприятные факторы, такие как отягощенная наследственность, переедание, малоподвижный образ жизни.
А вот артериальная гипертония однозначно влияет на развитие и прогрессирование атеросклероза, поскольку данная болезнь сопровождается многими неблагоприятными изменениями, в том числе повышением проницаемости сосудистой стенки, утолщением внутренней оболочки артерий, повышением жесткости артериальной стенки и наклонностью к спастическим сокращениям, а также тенденцией к развитию тромбозов.
Весьма существенным фактором риска атеросклероза является и сахарный диабет, поскольку обмены углеводов и липидов в определенной степени взаимосвязаны. Замечено, что и в случае атеросклероза, и в случае сахарного диабета наблюдается снижение чувствительности к инсулину периферических тканей, главным образом жировой.
И все-таки наиважнейшим фактором риска возникновения атеросклероза многие ученые считают психоэмоциональное напряжение, что было показано в экспериментах, проведенных на животных и на человеке. Сегодня можно говорить о так называемой незавершенной эмоциональной реакции, то есть о состоянии, когда психоэмоциональные конфликты не имеют финала (т. е. конкретного физического действия), что способствует накоплению выделяющихся при стрессе веществ (липопротеидов, катехоламинов и др.), которые запускают атеросклеротический процесс.
Вот поэтому люди, занимающиеся спортом или имеющие профессию, связанную с физической нагрузкой, значительно реже заболевают атеросклерозом или болезнями, связанными с его осложнениями (стенокардией, инфарктом миокарда, инсультом), даже при высоких эмоциональных нагрузках. В крови людей, ведущих активный образ жизни, повышается уровень липопротеидов высокой плотности, что является защитой от развития атеросклероза.
Таким образом, прогрессирующее распространение атеросклероза во всем мире является следствием искажения естественных потребностей человека как биологического существа, платой за неразумное пользование плодами цивилизации. Высокий темп деятельности, неправильный образ жизни, невротизация и перегрузки психики современного человека — вот факторы, способствующие эпидемиологическому росту атеросклероза и в новом веке.
Да, мы не можем, к сожалению, повернуть время вспять и вернуть молодость, также как и поменять свою наследственность. Но любой из нас в состоянии помочь себе сам, изменив свою жизнь, образ мышления; а благодаря поддержке специалиста-кардиолога — расстаться с теми медицинскими проблемами, которые уже сегодня поддаются коррекции.
Читайте также:


