Инфекционная пузырчатка при беременности
Стафилококк у новорожденных может вызывать ряд заболеваний кожи и подкожной клетчатки.
К стафилодермиям у новорожденных относят: везикулопустулез, пузырчатку новорожденных, эксфолиативный дерматит Риттера, стафилококковый синдром обожженной кожи, псевдофурункулез Фигнера, мастит новорожденных, некротическую флегмону новорожденных.
Рассмотрим наиболее часто встречаем заболевания из этой группы — это везикулопустулез и пузырчатка новорожденного.
Везикулопустулез
Пожалуй, одно из самых частых заболеваний, вызываемых стафилококками в периоде новорожденности — это везикулопустулез.
Стафилококковый перипорит (везикулопустулез) довольно распространенное заболевание среди новорожденных, оно характеризуется появлением воспалительных изменений в области устьев потовых желез.
Предрасполагающими факторами могут быть: наличие инфекционных заболеваний у матери (внутриутробное инфицирование плода), нарушение санитарно-эпидемического режима в отделении для новорожденных, дефекты ухода за ребенком, перегревание, охлаждение, иммунодефицитные состояния.
Заболевание может начаться уже в середине раннего неонательного периода (на 3-5 день жизни).
К наиболее характерным клиническим проявлениям везикулопустулеза относятся:
- Появление на коже мелких поверхностно расположенных пузырьков, размером до нескольких миллиметров. Чаще всего элементы появляются на коже ягодиц, бедер, в естественных складках, на волосистой части головы;
- Элементы могут быть единичные, но чаще всего отмечается большое их количество;
- Содержимое пузырьков сначала прозрачное, затем становиться мутным;
- Через 2-3 дня от начала появления пузырьки лопаются и на их месте появляются маленькие эрозии, которые покрываются сухими корочками;
- После отпадения корочки не оставляют после себя ни пигментации, ни рубцов;
- В тяжелых случаях отмечается синдром интоксикации.
Для постановки диагноза важное значение имеет бактериологическое исследование содержимого пузырьков и определение чувствительности к антибиотикам.
Цель лечения — санация кожи малыша. В лечение используют как медикаментозные, так и немедикаментозные методы.
К немедикаментозным методам относятся:
- Ультрафиолетовое облучение;
- Гигиенические ванны с отварами трав (чистотел, ромашка) или раствором калия перманганата (в разведении 1:10000). Следует помнить, что перед проведением гигиенической ванны, гнойнички необходимо удалить. Делают это стерильным материалом, смоченным в 70% спирте.
Медикаментозное лечение
Удаление элементов 70% спиртом.
Обработка элементов 2 раза в день 1-2% раствором бриллиантового зеленого, фукарцином, бактробаном.
При тяжелом течении и наличии признаков интоксикации показано: дезинтоксикационная терапия и назначение антибактериальных препаратов.
Пузырчатка новорожденных
Пузырчатку новорожденных также называют пемфигус или пиококковый пемфигоид. Заболевание очень заразное. Основную роль в инфицирование ребенка играют: медицинский персонал, мать ребенка, которые болеют или недавно перенесли пиодермию, либо бактерионосители.
При наличии клинических признаков пузырчатки новорожденного малыша изолируют в отдельную палату или бокс.
Выделяют две формы — доброкачественную и злокачественную.
Доброкачественная форма пузырчатки
Для данной формы характерно появление на фоне эритематозных (красных) пятен пузырьков и пузырей небольшого размера — до 1 см в диаметре. Пузыри наполнены серозно-гнойным содержимым. Локализуются они, чаще всего, на нижней половине живота, около пупка, на конечностях, в естественных складках. Вокруг пузыря отмечается венчик гиперемии, сам пузырь располагается на инфильтрированном основании.
Появление новых пузырей может продолжаться в течение нескольких дней.
Возможно распространение пузырей на слизистые оболочки рта, носа, гениталий. На слизистых пузыри быстро вскрываются с образованием эрозии.
Заболевание может сопровождаться незначительными симптомами интоксикации, повышением температуры тела до субфебрильных цифр.
Состояние ребенка расценивается как средней степени тяжести.
Злокачественная форма пузырчатки
Для этой формы характерно более тяжелое течение, на коже новорожденного появляются в большом количестве вялые пузыри. При этом, преимущественно это пузыри большого размера (до 3 см в диаметре).
Кожа между отдельными пузырями может слущиваться.
Состояние детей при этой форме тяжелое, отмечаются выраженные симптомы интоксикации и повышение температуры до фебрильных цифр (38 градусов и выше).
Диагностика пузырчатки
Бактериологическое исследование содержимого пузырей и определение чувствительности к антибиотикам;
Клинический анализ крови — лейкоцитоз (повышение количества лейкоцитов) с нейтрофилезом, повышенная СОЭ, анемия, эозинофелия.
- Гигиенические ванны с отварами трав или раствором калия перманганата — ежедневно;
- Ультрафиолетовое облучение кожи;
- Прокалывание пузырей — пузырь прокалывают стерильной иглой. Необходимо следить, чтобы содержимое пузыря не попало на здоровые участки кожи (содержимое пузыря следует отправить на бактериологическое исследование);
- После прокалывания производят обработку одним из препаратов — мупипроциновой мазью, 1-2% раствором бриллиантового зеленого, фукорцином.
- При пузырчатке новорожденных показано назначение антибактериальных препаратов — применяют оксациллин, цефалоспорины 1-2 поколения. При получении данных о чувствительности возбудителя к антибиотикам — руководствоваться полученными результатами.
- В тяжелых случаях может понадобиться дезинтоксикационная и инфузионная терапия.
При доброкачественной форме, прогноз, как правило, благоприятный. Выздоровление наступает в течение 2-3 недель.
При злокачественной форме, прогноз всегда серьезный, так как заболевание может перейти в сепсис.
Профилактика везикулопустулеза и пузырчатки новорожденных должна складываться из соблюдения санитарно-эпидемического режима в больнице и родильном доме, правильного ухода за новорожденным. Также, не мало важно, выделение групп риска среди беременных по инфекционной патологии и своевременное их лечение.
Это наиболее легкая форма пемфигоида, проходящая самостоятельно при условии отсутствия сахарного диабета и выраженного угнетения иммунитета. Лечение заключается в обеспечении условий для профилактики нагноения и скорейшего заживления эрозий, образованных после вскрытия пузырей. Главное – пройти диагностику у инфекциониста и дерматолога и подтвердить, что здесь имеет место именно вирусная пузырчатка.
Отчего возникает вирусная пузырчатка
Заболевание вызывается вирусами рода Энтеровирусы – теми, которые зачастую провоцируют острую кишечную инфекцию с диареей и повышением температуры, а также воспаление верхних дыхательных путей с повышением температуры. При определенных условиях некоторые группы энтеровирусов способны вызвать воспаление оболочек, окутывающих органы центральной нервной системы (менингит); они же могут вызвать и поражение вещества мозга (энцефалит). К группе энтеровирусов относится также возбудитель полиомиелита.
Вирусную пузырчатку вызывают энтеровирусы группы Коксаки, A16-подвида и подвида 71 основной группы. Передаются они множеством путей:
- воздушно-капельным: при разговоре, чихании, поцелуях или кашле;
- контактно-бытовым : через полотенца, чашки, ложки, игрушки, дверные ручки;
- фекально-оральным: когда частички испражнений больного не смываются водой с его рук, попадают на руки здорового, которыми от берет продукты питания.
Взрослый человек обычно заражается вирусной пузырчаткой, когда посещает другой регион (чаще всего – едет на море или заграницу) или общается с больным ребенком или взрослым, приехавшим издалека.
Пик заболеваемости приходится на весну и осень.
Шанс заразиться резко возрастает, если ребенок или взрослый:
- недавно перенес заболевание (особенно вирусное);
- страдает сахарным диабетом;
- недавно перенес обострение хронического заболевания;
- генетически предрасположен к возникновению пузырей на коже. На данный момент исследователи работают над выяснением факта предположительного образования агрессивных к коже антител, которые появляются при попадании в организм энтеровируса.
Заразным будет не только человек, у которого отмечается боль в горле, насморк, диарея или головная боль, сопровождающиеся повышением температуры, а и тот, кто внешне выглядит здоровым, но:
- находится еще в инкубационном периоде (он составляет 6 суток);
- не болеет и не будет болеть вследствие высокой активности собственной иммунной системы, но является носителем вируса, выделяя его с фекалиями;
- в течение ближайших 3 месяцев перенес энтеровирусную инфекцию.
Механизм образования пузырей
Симптомы болезни
Заразился человек или нет, проконтактировав с больным, будет видно не сразу, а через 3-10 суток инкубационного периода. Далее у детей появляются общие признаки, говорящие о том, что ребенок заболел:
- слабость;
- быстрая утомляемость;
- сонливость;
- ухудшение аппетита;
- могут быть: насморк, першение в горле, головная боль, кашель, иногда – послабление стула.

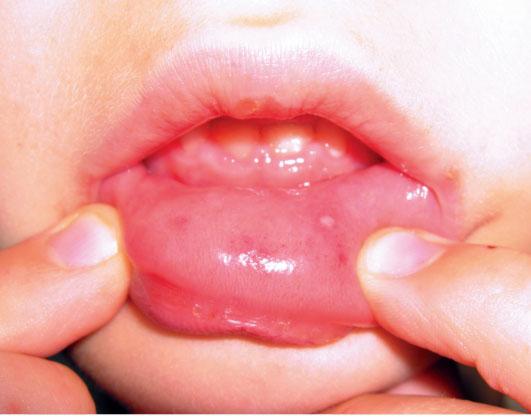
Повышается температура, а чуть позже, через 12-36 часов, появляются непосредственные симптомы вирусной пузырчатки – пузырьки. Они возникают в полости рта: на деснах, на небе, слизистой оболочке губ, миндалинах, иногда – на боковой поверхности языка. Выглядят как пузырьки с желтоватым содержимым, окруженные красноватым венчиком; болезненные. Изо рта появляется неприятный запах. Становится больно пить и есть, особенно когда продукт/напиток кислый, соленый, горячий/холодный или острый, поэтому маленькие дети могут полностью отказаться от еды и питья.
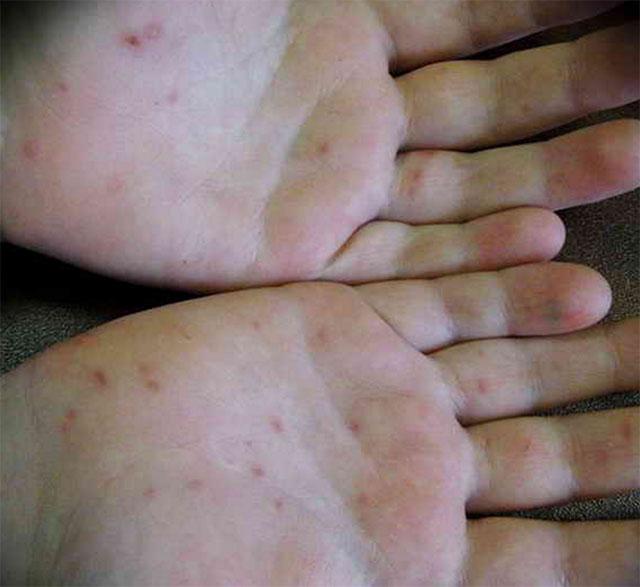
Подобная сыпь возникает и на конечностях (особенно страдают кисти и стопы), а также на теле: ягодицах, гениталиях. Есть прямая зависимость между количеством сыпных элементов и тяжестью заболевания: чем больше пузырьков, чем ближе к центру тела они расположены, тем тяжелее течение. В этих случаях рациональнее прибегать не только к местному лечению, но и применению системных противовирусных препаратов.
Сыпь на коже можно описать следующим образом:
- появляется на неизмененной коже;
- вытянутой формы;
- с красноватым ободком вокруг;
- могут болеть или зудеть.
Через время пузырьки лопаются, на их месте появляются красные блестящие участки до 3 мм диаметром. Они тоже окружены красными ободками и болезненны. Через 2-3 дня они покрываются корочками, которые потом отпадают, оставляя после себя обычную кожу, иногда только – темные пятна.
Высокая температура, плохо снижающаяся с помощью жаропонижающих средств, держится около 5 дней, затем она снижается, и человеку становится легче.
После высыпаний на кистях и стопах через несколько дней после их заживления может наблюдаться следующая картина: постепенно и безболезненно отслаиваются некоторые ногти. Переживать по этому поводу не стоит – ногтевые пластины вскоре отрастут заново, без малейших дефектов.
Осложнения
Энтеровирусная пузырчатка – болезнь, которая обычно протекает легко, но при наличии ослабленного иммунитета может быть осложнена:
Развившись в первых трех месяцах беременности, вирусная пузырчатка может вызвать выкидыш. Под действием этого вируса могут сформироваться тяжелейшие пороки развития плода, из-за которых придется вызывать искусственные преждевременные роды.
Дифференциальная диагностика
Поскольку вирусная пузырчатка у взрослых возникает редко, необходимо отличить ее от других опасных заболеваний – разновидностей истинной пузырчатки, которая во взрослом возрасте появляется чаще и требует скорейшего начала лечения. Это – вульгарная, вегетирующая, себорейная и листовидная пузырчатки. У новорожденных детей энтеровирусное заболевание дифференцируют с опасной стафилококковой инфекцией – пузырчаткой новорожденных.
Рассмотрим 4 формы заболевания подробнее.
Через время от нескольких дней до нескольких месяцев (даже до 1 года), пузыри появляются и на неизмененной (то есть не отечной, не покрасневшей и не посиневшей) коже. Они безболезненны, заполнены прозрачной жидкостью, не зудят. Иногда вокруг таких пузырей виден тонкий красный ободок, как при вирусной пузырчатке.
Отличает вульгарную пузырчатку от вирусной:
- отсутствие повышения температуры и признаков интоксикации (усталости, снижения аппетита) на стадии пузырей. Лихорадка и слабость появляются только при повреждении покрышек этих сыпных элементов;
- пузыри на теле появляются не все сразу, а очагами: есть группа элементов сыпи на спине, есть на груди, также поражаются подмышечные ямки и паховые складки;
- только через время, если не начать лечение подавляющими иммунитет препаратами, в процесс вовлекается и остальная кожа;
- кисти и стопы – излюбленные места вирусной пузырчатки – поражаются последними;
- со временем состояние больного только ухудшается, тогда как при вирусной пузырчатке наблюдается самопроизвольное купирование симптомов.
Листовидная пузырчатка – это вторая форма истинной пузырчатки. Ее название связано с внешним видом: при вскрытии пузырей на эрозиях остаются слоистые корки, похожие на листья.
Данное заболевание – наиболее частый вид пузырчатки у детей. У взрослых она развивается чаще, чем вегетирующая пузырчатка. В основе болезни – разрыв связующих мостиков между клетками базального слоя эпидермиса под воздействием атакующих собственных антител.
Начинается заболевание с покраснения участков кожи, на которых вскоре появляются плоские дряблые пузыри. Реже эти элементы сыпи могут быть неотличимы от таковых при вульгарной пузырчатке или походить на экзему или себорейный дерматит.
Излюбленные участки – не кисти и стопы, как при вирусной пузырчатке, а:
Пузыри хоть и дряблые, но, обладая тонкой покрышкой, они быстро лопаются. Если потянуть за кончик отслоившейся кожи, снимается кожа и с участка, где не было пузыря. После этого образуются ярко-красные участки, из которых отмечается отделяемое. Транссудат быстро подсыхает, образуя корочки, но эрозии под ними заживают очень медленно. В некоторых случаях под корками образуются новые пузыри.
Отделяемое выделяется порциями, которые, засыхая, образуют на поверхности эрозии слои, в результате картина на коже напоминает участки слоеного теста. Эрозированные участки склонны к слиянию, образуя под собой обширные раневые поверхности. Вследствие потери полезных веществ (белков, электролитов) через кожу, а также из-за присоединения бактериальной инфекции состояние больного ухудшается: ухудшается сон, человек становится капризным, раздражительным, теряется вес, может повышаться температура. Кроме того, каждое движение, приводящее к растяжению эрозированной кожи, сопровождается болью.
В этом случае на фоне полного здоровья во рту появляются пузыри, заполненные прозрачной жидкостью или сукровицей. Чуть позже или одновременно с этим подобные сыпные элементы появляются на коже. Излюбленная локализация:
- подмышечные ямки;
- паховые складки;
- область между ягодицами;
- область за ушами;
- зона под молочными железами;
- вокруг пупка;
- на половых органах, где кожа переходит в слизистую оболочку.
Пузырные элементы сыпи имеют дряблую покрышку, поэтому быстро вскрываются, образуя эрозии. Эрозии отличаются от таких же элементов при других видах пузырчатки: они не только ярко-красные, но и через 7-14 суток покрываются папилломоподобными выростами. Эрозированные поверхности склонны к слиянию, в результате получаются очаги до 15 см в диаметре. Из них выделяется жидкость, имеющая зловонный запах. Кроме того, это крайне болезненно или сопровождается чувством жжения, не дающими человеку двигаться.
Если человек не лечится, он сильно истощается и может умереть или от недостаточного питания, или он попадания бактериальной инфекции на открытые раны и пролежни, а потом и кровь, с формированием гнойников во внутренних органах.
Начинается болезнь с появления на коже щек и спинки носа участков покраснения, покрытых тонкими серовато-желтыми корочками рыхлой консистенции. Под этими корками возникают пузыри, которые быстро вскрываются, но из-за похожих на себорею корок это проходит практически незаметно.
Чуть позже сыпные элементы появляются на волосистой части головы. Здесь они выглядят как красные очаги, покрытые жирными чешуйками (как при себорее). После них образуются рубцы и выпадают волосы, которые не могут расти на рубцовой ткани.
Около 5-7 лет сыпь поражает только кожу головы. Потом болезнь может усугубиться, и тогда высыпания появляются между лопатками, на груди и спине. Они так же, как и на лице, покрыты плотными корками, удаление которых крайне болезненно.
Пузырчатка новорожденных не относится к истинным. Ее причина – микробное поражение кожи. Раньше эта патология могла быть вызвана только золотистым стафилококком, проводимые современные исследования свидетельствуют о том, что спровоцировать возникновение заболевания могут также и стрептококки.
Проявляется патология с 3 по 10 день жизни новорожденного. Вначале участками краснеет кожа тела. В этих местах появляются пузыри, наполненные прозрачным желтоватым или желто-серым содержимым, которое довольно быстро трансформируется в гнойное – тоже желтое или серо-белое, но уже не прозрачное.
Пузырьки сначала небольшие, но вскоре начинают расти и сливаться между собой. Через время они лопаются, образуя зудящие эрозии и более глубокие поражения – язвы. Отделяемое из язв и эрозий подсыхает, давая основу формирования корок.
Излюбленные места сыпных элементов:
- область пупка и низ живота;
- ножки;
- ручки;
- складки: шейная, паховая;
- в тяжелых случаях пузырные элементы появляются на спине, груди, ягодицах.
Кроме местных проявлений, почти всегда, кроме крайне легких случаев, присоединяются и общие симптомы: повышение температуры тела до высоких цифр, снижение аппетита и уменьшение массы тела, беспокойство, плач; в тяжелых случаях – сонливость.
Пузырчатка периода новорожденности – патология опасная, зачастую осложняется попаданием этих крайне агрессивных кокков в кровь, с помощью которой они разносятся по внутренним органам, вызывая пиелонефрит, отит, пневмонию или нарушение функции сразу нескольких внутренних органов. Рвота, учащение дыхания и сердцебиения – это признаки осложненного течения патологии.
Лечение вирусной пузырчатки
Лечение пузырчатки начинается после постановки диагноза. Это делается на основании осмотра и разговора с родителями больного или самим больным, если это – взрослый человек. Выполняет диагностику или врач-инфекционист, или врач-дерматолог (чаще применяется совместный осмотр этих двух специалистов). После осмотра необходима сдача крови из вены на предмет антител к энтеровирусу, но лечение назначается сразу же, так как диагностика вируса будет продолжаться не менее 2 недель.
Терапия заключается в следующем:
Для облегчения зуда в дополнение к препаратам официальной медицины с успехом применяются народные средства:
- Примочки из сока крапивы . Для этого листья этого растения надо измельчит, а затем отжать. Полученным соком пропитывают ватные диски, которые и прикладывают к зудящим сыпным элементам.
- Примочки с соком алоэ . Листья растения очищают от шкурки и колючек, некрупно нарезают, отжимают сок. Им пропитывают ватные диски и прикладывают последние к зудящим пузырькам.
- Компрессы из смеси порезанных трав . Нужны листья полыни, сирени, подорожника и тысячелистника в равных объемах. Их нужно измельчить, сделав кашицу, и так наложить на покрытую сыпью кожу, закрыв стерильной марлевой салфеткой и зафиксировав пластырем.
- Рот полоскать можно следующим составом . По 4 ст.л. цветков ромашки, календулы и шалфея кладутся в термос, заливаются 500 мл кипятка, 1 час настаиваются. Этим настоем рот полощут 2 раза в сутки.
Профилактика
Предупредить заболевание можно, выполняя гигиенические мероприятия после улицы, транспорта, посещения туалета и перед едой. Нужно научить малыша не общаться и не подходить близко к кашляющему или чихающему человеку. Если же в гости приехал родственник или друг из другого региона, а у вас маленький ребенок и дело происходит летом или осенью, нужно попросить его или меньше общаться с малышом, или делать это чистыми руками и в маске (как бы тяжело и обидно это ни было).
Если ребенок уже заболел, для профилактики недуга у других членов семьи, нужно выделить малышу отдельные чашку, ложку, вилку, полотенце. Необходимо чаще проводить гигиену его половых органов и ануса и менять подгузники, но делать это в перчатках, чтобы исключить попадание вирусных частиц на руки. Обработку элементов сыпи в полости рта и на коже тоже нужно выполнять в перчатках. Ребенок не должен делиться своими игрушками со здоровыми детьми. Подобных правил придется придерживаться не только во время болезни, но и в течение 3 месяцев после нее.
Что такое пузырчатка
Пузырчатка — редкий аутоиммунный буллезный дерматоз, который может начаться или обостриться во время беременности и передается плоду. В литературе описано по крайней мере 26 иммунологически подтвержденных случаев пузырчатки беременных у 22 женщин. В 11 случаях дети, рожденные от этих пациенток, были здоровыми, в 7 случаях у них отмечено характерное для пузырчатки преходящее поражение кожи, в остальных 8 случаях произошел аборт или плод родился мертвым. В связи с этим важно, чтобы акушеры и дерматологи обеспечили особый уход за больными пузырчаткой и их детьми в антенатальном и постнатальном периодах.
Симптомы и признаки пузырчатки при беременности
В основе пузырчатки лежит образование аутоантител к эпидермальным антигенам. Это приводит к возникновению дряблых пузырей на коже и слизистых оболочках; поражение может распространиться на значительные участки кожи. Покрышка пузырей быстро разрывается, образуются эрозии, которые покрываются коркой или нагнаиваются в результате присоединения вторичной бактериальной инфекции.
Причины пузырчатки при беременности
Развитие пузырчатки во время беременности наблюдается редко, хотя известно, что беременность способствует обострению этого заболевания и более тяжелому его течению. Обострение обычно происходит в I или II триместре беременности и в большинстве случаев заболевание после родов принимает хроническое течение. Считают, что причиной стихания острых явлений в III триместре является повышенная секреция эндогенного кортизола, который вызывает иммуносупрессию. Клинические проявления пузырчатки и гестационного пемфигоида имеют значительное сходство, поэтому для установления диагноза необходима биопсия кожи с гистологическим и иммунофлюоресцентным исследованием.
Лечение пузырчатки при беременности
Пузырчатку во время беременности обычно лечат высокими дозами преднизолона. Сначала его назначают до 100 мг в день и по достижении клинического улучшения дозу постепенно снижают. Для местного лечения применяют глюкокортикоиды сильного действия, в частности клобетазола пропионат в виде 0,05% мази.
Назначения иммунодепрессантов, таких, как циклофосфамид, азатиоприн, метотрексат и соединения золота, следует по возможности избегать. Азатиоприн, хотя и не оказывает тератогенного действия, может нарушить иммунную систему плода или новорожденного. Его не рекомендуется назначать кормящим матерям. Метотрексат оказывает выраженное тератогенное действие, особенно в I триместре. Он вызывает множественные аномалии развития скелета, нервной системы и лица (расщелина неба). Несмотря на то что его концентрация в материнском молоке бывает небольшой, кормление грудью обычно не рекомендуется. Сведений о безопасности применения циклоспорина А для лечения кожных заболеваний у беременных недостаточно. Обследование беременных, принимающих циклоспорин А с целью иммуносупрессии после трансплантации органа, показало, что риск тератогенного действия этого препарата невелик. Поскольку циклоспорин А проникает в материнское молоко, он может вызвать у младенца артериальную гипертензию, дать нефротоксический эффект и привести к развитию злокачественной опухоли. Циклофосфамид обладает тератогенным свойством и приводит к аномалиям развития скелета и дисморфическим проявлениям.
Об активности заболевания можно судить по титру пемфигусподобных антител, это позволяет также эффективно планировать лечение. При высоком титре антител вероятность их проникновения через плаценту и развития преходящей пузырчатки у плода более высокая. При лечении пузырчатки применяют также плазмаферез, но он связан с риском рикошетного повышения титра пемфигусподобных антител. При тяжелом течении заболевания после родов плазмаферез, по-видимому, следует проводить длительное время в сочетании с дополнительной иммуносупрессивной терапией (например, азатиоприном).
Осложнения пузырчатки. Материнская и детская летальность
Тяжелые формы пузырчатки с диссеминированным поражением кожи могут привести к гибели плода. При исследовании кожи мертворожденного плода, в том числе с помощью иммунофлюоресцентного метода, выявляют изменения, характерные для пузырчатки. При легком течении пузырчатки и в случаях, когда лечение эффективно, риск развития осложнений у плода и матери, а также летального исхода невелик. Способ родоразрешения следует тщательно обсудить в каждом случае. При естественных родах травма, причиняемая коже, приводит к увеличению эрозий, а после кесарева сечения у беременной, которая длительное время получала глюкокортикоиды, заживление раны может быть более продолжительным.
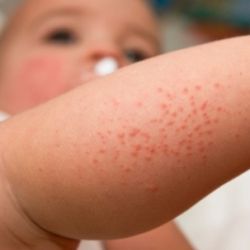
Вирусная пузырчатка – это инфекционное заболевание, при котором после нескольких дней легкого недомогания на коже стоп, ягодиц, кистей, иногда – и на слизистых оболочках полости рта – появляются пузыри. Они имеют больший размер, чем при ветряной оспе, заполнены прозрачным содержимым, могут зудеть, а, появляясь во рту, делают процесс приема пищи болезненным.
Если организм заболевшего достаточно ослаблен, пузыри распространяются на большую площадь тела, поражая внешние поверхности нижних конечностей и половые органы. При легком течении заболевания симптомы проходят за неделю или 10 суток, через время после этого могут безболезненно отпадать ногтевые пластины.
Основное лечение патологии заключается в приеме средств, модулирующих иммунный ответ. Местная обработка пузырей антисептиками важна для профилактики бактериальных осложнений инфекции.
Причины патологии
Вирусная пузырчатка ладоней и подошв вызывается особой группой вирусов – энтеровирусами, конкретнее – вирусами Коксаки, подвида А16 и самими энтеровирусами подвида 71. Первый вид микроорганизмов вызывает поражение, в основном, только ладоней, которое протекает легко и без осложнений. Энтеровирусы 71 подвида становится причиной высокозаразной, вызывающей эпидемии патологии, которая может осложняться энтеровирусным менингитом (воспалением оболочек головного мозга) и энцефалитом (воспалением самого мозга).
Вирусная пузырчатка у взрослых возникает чаще всего в возрасте старше 40 лет; более ей подвержены дети до 10 лет и те, кто недавно переболел другой вирусной инфекцией. Заражаются такими путями:
- воздушно-капельным, при разговоре с заболевшим человеком;
- при питании из одной посуды с заболевшим;
- после рукопожатия или другого физического контакта с больным, когда на кожу здорового человека попадает жидкость из лишенного покрышки пузыря;
- при поцелуях;
- при попадании частичек испражнений больного в пищеварительную систему здорового – если не были вымыты руки после похода в туалет, и больной брал чужую посуду, полотенца, игрушки, обменивался рукопожатием, трогал поручни общественного транспорта, и здоровый человек потом не помыл руки.
Опасность вирусной пузырчатки в том, что заразиться можно не только от больного, но и от:
- человека, находящегося в инкубационном периоде, длящемся 3-6 суток;
- носителя вируса – человека, который, благодаря активности своей иммунной системы, не болеет и чувствует себя хорошо, но выделяет вирус с фекалиями;
- переболевшего данной инфекцией, в течение около тех месяцев после того, как пузырьки во рту или на конечностях исчезли.
Больше шансов заболеть имеют люди со сниженным иммунитетом и те, кто имеет наследственную особенность верхнего кожного пласта (эпидермиса), придающего им склонность к возникновению вирусной пузырчатки.
Иммунитет вырабатывается только к вызвавшему заболевание штамму вируса. Другие подвиды энтеровируса по-прежнему способны спровоцировать вирусную пузырчатку.
Как проявляется болезнь
Первые симптомы заболевания появляются после 3-6 суток инкубационного периода. Они неспецифичны. Это:
- быстрая утомляемость;
- сонливость;
- ухудшение аппетита и настроения;
- повышение температуры, обычно – до высоких показателей.
Не всегда встречаются, но могут быть:
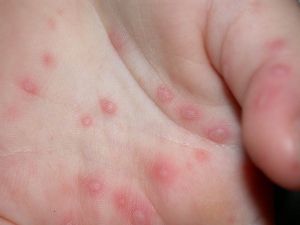
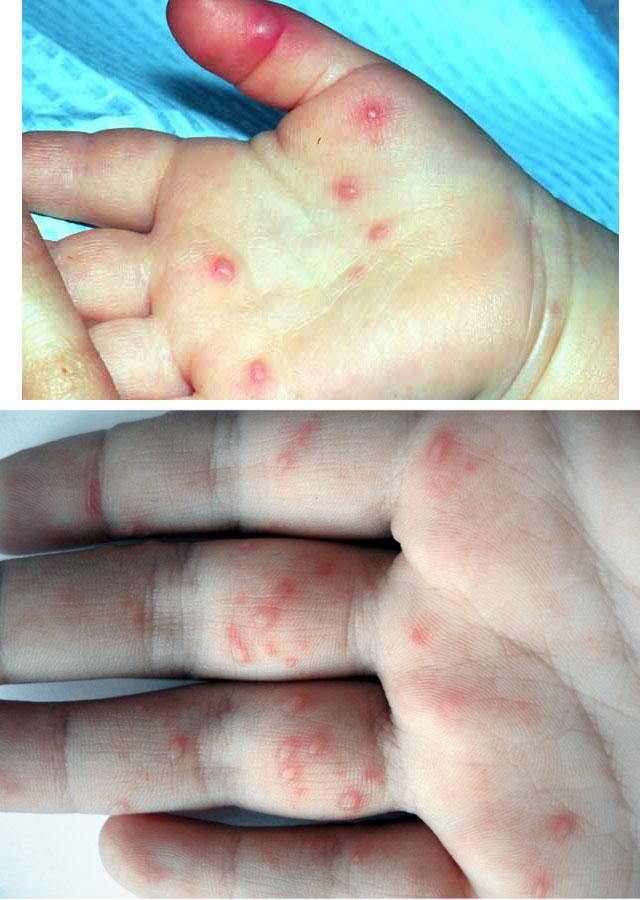
Такие признаки длятся 12-36 часов. Далее появляются те симптомы вирусной пузырчатки, которые и дают возможность поставить данный диагноз. Это появление на стопах, кистях, а иногда и ягодицах, бедрах и гениталиях пузырей с такими характеристиками:
- овальной или вытянутой формы;
- с прозрачным содержимым, если происходит занесение бактериальной инфекции, цвет пузыря меняется на белесый;
- болезненные и зудящие;
- вокруг – красноватый ободок;
- после того, как они лопнут, появляются болезненные эрозии диаметром до 3 мм, окаймленные красным ободком;
- вскоре язвочки покрываются корочками, отпадающими за 2-3 дня, не оставляя на коже следов после себя, в некоторых случаях – только темные пятна.
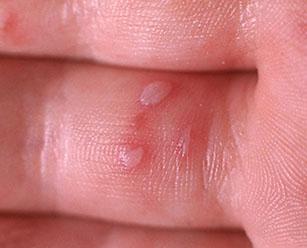
При вирусной пузырчатке полости рта повышается температура, во рту появляются желтоватые пузырьки с красным ободком вокруг. Сыпь сопровождается галитозом. Болят пузырьки сами по себе, боль усиливается при попадании на них пищи или питья, особенно если они кислые, холодные, горячие или острые.
Кроме сыпи во рту, если болен ребенок, отмечается кашель, рвота, позже появляются пузыри на конечностях. Они располагаются на подошвах, ладонях, боковых поверхностях стоп и кистей. В более тяжелых случаях сыпные элементы покрывают локти, колени, промежность и ягодицы. Болезнь может привести к увеличению подчелюстных и шейных лимфоузлов.
Вирусная пузырчатка ротовой полости очень напоминает ангину, поэтому для постановки диагноза нужно обращаться к врачу-инфекционисту. Этот шаг нужен для того, чтобы не были назначены антибиотики пенициллинового ряда, которые лечат ангину, но при энтеровирусной инфекции могут вызывать появление особой мелкопятнистой сыпи.
Высокая температура при вирусной пузырчатке любой локализации обычно держится до 5 суток, потом спадает, и больной чувствует облегчение состояния. В общем, от начала заболевания до полного отпадания всех корочек проходит около 10 суток. После этого человек, ощущая себя полностью здоровым, еще 3 месяца выделяет вирус с калом.
Если отмечалась вирусная пузырчатка конечностей, через неделю или чуть дольше у человека могут отслаиваться ногти. Этот процесс безболезненный и обратимый – через 2 недели вырастают новые ногтевые пластины.
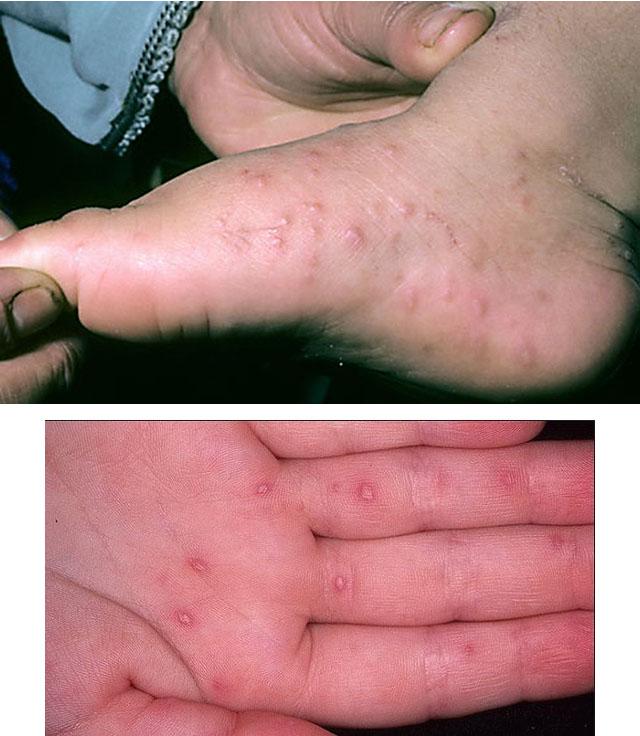
Фото сыпи при вирусной пузырчатке
Осложнения
Вызванная энтеровирусами или вирусами Коксаки, вирусная пузырчатка может осложниться такими тяжелыми состояниями, как:
- пневмония;
- энцефалит;
- менингит;
- миокардит – воспаление ткани сердечной мышцы. Оно возникает, в основном, при Коксаки-поражениях. Связано это с тем, что в структуре вируса и в миокарде есть сходный участок. Иммунная система, начиная атаковать микроб, обнаруживает, что подобный локус есть и в структуре клеток сердечной мышцы. Принимая его за вирус, иммунитет атакует и сердце;
- вирусная пузырчатка при беременности, развиваясь в первом триместре, может вызвать самопроизвольный аборт или такие пороки развития плода, которые могут быть несовместимы с жизнью.
Энтеровирусная инфекция обычно протекает легко, но в некоторых случаях ее осложнения могут стать причиной летального исхода.
Диагностика
Диагноз вирусной пузырчатки обычно ставится при осмотре – на основании внешнего вида сыпи. Обратившись к инфекционисту, для подтверждения диагноза будут нужны серологические исследования (выявление антител) крови, каловых масс, ликвора (последнее – при энцефалите или менингите). Результаты данных обследований будут известны не ранее, чем через 2 недели. Применяется также цитологическое (под микроскопом, заключающееся в осмотре клеток, окрашенных несколькими способами) исследование жидкости, находящейся в сыпных пузырьках.
Метод ПЦР, суть которого заключается в обнаружен в материале ДНК вируса, для энтеровирусов, находится на стадии разработки.
Терапия
Лечение вирусной пузырчатки сугубо консервативное. Оно заключается в назначении медикаментов и определенных процедур. В терапии используются различные виды системных препаратов:
В качестве процедур применяются такие, суть которых заключается в очистке крови. Это:
- гемосорбция, когда кровь очищается с помощью угольного фильтра;
- плазмаферез – удаление некоторого количества жидкой части крови с ее заменой растворами, сходными с ней по физико-химическим свойствам, но свободных от микробов, антител и иммунных комплексов.
Чтобы попадающие в пищу вещества не травмировали пораженную вирусной пузырчаткой слизистую оболочку, нужно соблюдать диету. Она заключается в исключении острых, кислых продуктов. Соки пить можно, но некислые и те, которые не вызывают аллергии. Супы, каши, макароны или другие блюда нужно есть не горячими, а комнатной температуры, чтобы не усиливать болевой синдром.
Кушать нужно чаще, но при этом брать маленькие порции. Показан прием холодных продуктов: мороженого, фруктового льда или других, если на них нет аллергии. Если нужно лечить грудного ребенка, на время заболевания лучше всего вернуться полностью к грудному вскармливанию, чтобы обеспечивать энергетические потребности ребенка и не травмировать его слизистую. Отказываться от кормления нельзя. Если ребенок не может кушать, необходимо обратиться в инфекционную больницу и не отказываться от госпитализации. Тогда на некоторое время, пока не сойдут сыпные элементы вирусной пузырчатки, малышу смогут установить зонд в желудок и производить кормление с его помощью.
Профилактика
Если нужно ухаживать за больным вирусной пузырчаткой, дотрагиваться до кожи с сыпью нужно только в перчатках.
Читайте также:


