Инфекционные осложнения эпидуральной анестезии
Принцип действия эпидуральной анестезии:В человеческом организме спинной мозг и корешки спинного мозга окутаны специальной оболочкой — твердой мозговой оболочкой. Эпидуральное пространство окружает эту оболочку и проходит вдоль позвоночника. Инъекция анастезирующего средства в эпидуральное пространство вызывает потерю чувствительности и болевых ощущений.
Облегчение боли происходит благодаря блокированию передачи болевых импульсов по нервным окончаниям спинного мозга. Соответственно можно выделить следующие эффекты эпидуральной анестезии:
1.анальгезию (потерю болевой чувствительности)
В отличие от субарахноидальной, эпидуральная не приводит к миорелаксации и потере общей чувствительности. Поэтому ее используют при родах.
Эпидуральная анестезия может применяться:
· Для местного обезболивания. В случае отсутствия хирургического вмешательства, например, при родах.
· Как дополнение к общей анестезии. Эпидуральная анестезия может снизить необходимость опиоидов в случаях гинекологических (гистерэктомия) и других операций (лапаротомия).
· В качестве полной анестезии. Некоторые операции (например, кесарево сечение) могут выполняться под эпидуральной анестезией. Пациенты обычно остаются в сознании, однако доза для такой анестезии значительно выше, чем для местного обезболивания.
· Для послеоперационного обезболивания. Препараты вводятся в течение нескольких дней. Пациенту дается возможность контролировать количество вводимого препарата для снижения боли.
· Как лечение спины. Инъекции анальгетиков и стероидов в эпидуральную область может снимать некоторые виды спинной боли.
- Кесарево сечение (кроме экстренного, т.к. требуется время для воздействия ЭА): эпидуральная анестезия для кесарева сечения более предпочтительная по сравнению с общим наркозом, который используют в экстренном случае. С ЭА роды для женщины проходят в сознании и без боли. После рождения ребенка сразу могут приложить к груди мамы, а не отдавать его на грудь папе или под присмотр медперсонала на несколько часов (не менее 2-х часов). Восстановление после ЭА проходит быстрее.
- Очень медленное или неравномерное раскрытие шейки матки: эпидуральная анестезия ускорит процесс сглаживания шейки матки.
- Гипертония: эпидуральная анестезия будет способствовать снижению давления.
- Заболевания почек.
- Пороки сердца и другие заболевания сердца: эпидуральная анестезия снижает нагрузку на сердце.
- Сахарный диабет.
- Чрезвычайно низкий болевой порог роженицы: испытываемая боль мешает роженице концентрироваться на процессе родов. Женщина не воспринимает адекватно указания медперсонала и происходящую действительность, затрудняя роды. Болевые ощущения влияют на выбрасывание в кровь веществ, сужающих сосуды плаценты, следствием чего ребенок не получает кислород в достаточном объеме.
- кровотечения;
- заболевания спинного мозга;
- аллергия на анестетик;
- заболевания ЦНС;
- ожирение и др.
- Гнойные или воспалительные заболевания области, где необходимо пунктировать для произведения эпидуральной анестезии (могут привести к распространению инфекции при пунктировании);
- Инфекционные заболевания (острые или обострения хронических);
- Отсутствие необходимого инструментария (например: аппарат для искусственной вентиляции лёгких) при развитии возможных осложнений;
- Изменения в анализах: нарушение свёртывание крови или низкие тромбоциты (могут привести к сильным кровотечениям), высокие лейкоциты и другие;
- В случае отказа роженицы от данной манипуляции;
- Аномалии или патология позвоночника (остеохондроз с сильными болями, грыжа позвоночного диска);
- Низкое артериальное давление (если 100/60 мм рт.ст или ниже), так как при эпидуральной анестезии давление ещё больше снижается;
- Аритмии сердца.
Осложнения после эпидуральной анестезии
· Осложнения после эпидуральной анестезии достаточно редки. Прогноз общего риска — 1 на каждые 23-50 000 случаев; риск осложнений от эпидуральной анестезии во время родов еще ниже — 1 на каждые 80 000 [1]. Осложнения могут быть следующих типов:
· Приблизительно на 1 из 20 больных не действует эпидуральная анестезия в полной мере и блокада нервов не происходит. В этом случае обезболивание будет либо частичным, либо его не будет вообще.
· Больные, страдающие коагулопатией, подвержены опасности образования эпидуральной гематомы, когда при выполнении процедуры происходит пункция венозного эпидурального сплетения. Результат — образование гематомы.
· Резорбтивное токсическое действие бупивакаинна.
· Случайный прокол твердой мозговой оболочки эпидуральной иглой может вызвать вытекание цереброспинальной жидкости в эпидуральную область, что, в свою очередь, может привести к послеоперационным головным болям. Это осложнение может быть как в легкой форме, так и в очень тяжелой, которое может проходить без всяких последствий через несколько дней (в большинстве случаев), недель, месяцев, а очень редко и оставаться годами.
· В некоторых случаях катетером можно пунктировать субарахноидальное пространство. В этом случае цереброспинальную жидкость обычно отсасывают из катетера, однако если наличие в катетере цереброспинальной жидкости не будет вовремя замечено, большие дозы обезболивающего средства могут поступать в цереброспинальную жидкость, что приводит к высокой блокаде.
· Большие дозы обезболивающего могут быть токсичными, что также приводит к неэффективной блокаде нервов.
· В редких случаях общая спинальная анестезия, при которой обезболивающее вещество поступает в кровяной поток, идущий к мозгу, вызывает беспамятство и спазмы.
· Могут также возникать побочные эффекты от инъекции кортикостероидов, например, кратковременное удержание жидкости в организме.
Профилактика и лечение осложнений при проведении эпидуральной анестезии.
Проводить эа следует только после устранения гиповолемии при надежно функционирующей капельницей. Для предупреждения развития инфекции при продленной эа к раствору анестетика следует добавлять антибиотики пенициллинного ряда.
При аллергических реакциях в\в водят 10 %-ный р-р кальция хлорида, пипольфен, димедрол или супрастин.При явлениях передозировки применяют массивную инфузионную терапию.Судорожный синдром купируют в\в введением седуксена или гексенала, применяют оксигенотерапию, форсированный диурез. При угнетении дыхания целесообразно проводить вспомогательную или искусственную вентиляцию легких.
| Показания |
С помощью спинальной анестезии могут осуществляться любые операции на нижних конечностях, промежности или органах малого таза. Существуют различные обстоятельства, при которых этот метод анестезии имеет преимущества.
1. Острые или хронические заболевания легких.
2. Необходимость обеспечения глубокой анал-гезии при операциях на нижних конечностях или промежности.
3. Снижение риска возникновения ТГВ или гипоксии при операциях на нижних конечностях, особенно при переломах бедра. Однако в сравнении с общей анестезией спинальная анестезия при таких операциях не улучшает показателей периоперационной летальности.
4. Подавление стрессовых реакций: при спинальной анестезии снижается тонус тонкого кишечника, что улучшает хирургический доступ во время лапаротомии.
5. В акушерской практике: оперативное родоразрешение через родовые пути, операция кесарева сечения, ручное отделение последа — все эти вмешательства могут быть выполнены при спинальной анестезии.
1. Операции ниже уровня пупка
2. Гинекологические и урологические операции
3. Кесарево сечение
4. Операции на нижних конечностях
5. Операции на промежности.
1. Отказ пациента. Многие пациенты настаивают на общей анестезии, так как предпочитают “отсутствовать” во время операции; поэтому они отказываются от спинальной анестезии даже после тщательных объяснений ее достоинств. При использовании спинальной анестезии может быть выполнена внутривенная седатация. Она применяется по просьбе пациента.
2. Тяжелые заболевания сердечно-сосудистой системы. Спинальная анестезия небезопасна при наличии сердечно-сосудистых заболеваний, сопровождающихся фиксированным сердечным выбросом: стенозы клапанов, И Б С, блокады проводимости, неуправляемая гипертензия или гиповолемия. Недопустимы резкие изменения гемодинамики у пациентов, чья сердечно-сосудистая система неспособна гибко противостоять возникающим нарушениям.
3. Патологическая коагуляция.
4. Местные гнойные или системные септические заболевания.
5. Повышенное ВЧД (люмбальная пункция несет в себе риск вклинивания с последующей смертью ствола мозга).
6. Неврологические заболевания, такие как рассеянный склероз (см. соответствующий раздел), служат относительным противопоказанием, так как любые послеоперационные неврологические нарушения относят прежде всего на счет анестезиолога.
Противопоказания:
Не нашли то, что искали? Воспользуйтесь поиском:
ОВЕЧКИН А. М.1, ОСИПОВ С. А.2
1 ММА им. И. М. Сеченова, г. Москва
2 РМАПО, г. Москва
Эпидемиология осложнений спинальной (СА) и эпидуральной анестезии (ЭА). Существует ряд ключевых мультицентровых исследований, которые определяют истинную картину осложнений СА и ЭА. Одно из наиболее известных было завершено во Франции в 1997 г. и включило в себя анализ исходов 40 640 спинальных и 30 413 эпидуральных анестезий, выполненных на протяжении 5 месяцев [2]. Исследование продемонстрировало крайне низкую частоту серьезных осложнений регионарной анестезии. В частности, необратимая остановка сердечной деятельности была отмечена в 0,01% случаев (все на фоне спинальной анестезии). Тяжелый статус пациентов по ASA играл негативную роль, но не являлся определяющим. В другом исследовании при анализе страховых исков было выявлено 14 случаев остановки сердца на фоне СА (летальность 40%) у относительно сохранных пациентов, подвергнутых малым операциям [4]. Среди тех, у кого развилось столь грозное осложнение, 50% были моложе 30 лет.
Количество и частота серьезных осложнений спинальной / эпидуральной анестезии
(по Auroy Y., 1997)
По данным того же исследования, неврологические осложнения были зарегистрированы у 34 человек (в некоторых случаях регистрировали несколько осложнений у одного пациента). У 19 из них они полностью разрешились в течение 3 месяцев. Основными причинами осложнений были травмы нейрональных структур иглой, а также нейротоксичность МА.
Не так давно в Швеции были изучены все страховые иски пациентов за период 1997–1999 гг., касающиеся эпидуральной и спинальной анестезии [10]. Серьезные неврологические осложнения были причиной 29 из 65 исков. Чаще они наблюдались после эпидуральной (1 : 4 000), чем после спинальной (1 : 13 000) анестезии, за исключением эпидуральной анальгезии в родах (1 : 40 000). Частота эпидуральных гематом составила 1 : 30 000 после ЭА и 1 : 200 000 после СА.
Механизмы асистолии во время СА. Верхний уровень симпатического блока обычно на 3–4 сегмента выше уровня сенсорного блока. Поэтому у пациентов с сенсорным блоком на уровне Тh4–5 практически полностью окажутся блокированы кардиальные ускоряющие волокна, идущие из сегментов Тh1–4. Блокада этих волокон может вызвать выраженную брадиаритмию.
Еще более важное значение симпатической эфферентной блокады, вызванной СА, связано со снижением венозного возврата к сердцу. При этом существенно возрастает вагусное влияние на сердце и снижается давление в правом предсердии (30–50% от исходного). На фоне сопутствующей гиповолемии эти эффекты будут еще более выраженными, в частности, при кровопотере 10 мл/кг веса снижение ЦВД может достичь 60–65%.
Важное значение имеет предоперационное выявление факторов риска. К ним относят: исходное снижение ЧСС 8 баллов по ВАШ). Продолжительность болевого синдрома может достигать нескольких дней, редко он длится свыше недели.
Эпидемиология и факторы риска. Частота ТНС варьирует от 0,2 до 40% и зависит от ряда обстоятельств. Факторы риска ТНС были исследованы в крупном мультицентровом эпидемиологическом исследовании, включившем 1863 пациента [6]. Было установлено, что частота ТНС при использовании для спинальной анестезии лидокаина на порядок выше (11,9%), чем аналогичный показатель для бупивакаина (1,3%). Частота ТНС выше после операций, выполненных в амбулаторных условиях, у пациентов, страдающих ожирением, а также оперированных в литотомическом положении (24,3%). К факторам риска относят раннюю активизацию пациентов после операций, выполненных под СА.
Для лечения ТНС достаточно эффективно используют нестероидные противовоспалительные препараты.
Синдром передней позвоночной артерии (СППА). Кровоснабжение спинного мозга недостаточно надежно вследствие значительного расстояния между корешковыми сосудами. Системная гипотензия или локальная сосудистая недостаточность могут вызвать ишемию СМ, результатом которой может явиться вялый паралич нижних конечностей или синдром передней позвоночной артерии.
Абсолютно недопустимо добавление адреналина к растворам местных анестетиков, вводимым в эпидуральное пространство, поскольку при этом резко возрастает риск развития СППА.
Эпидуральная гематома. Анатомия эпидурального пространства способствует развитию осложнений, связанных с нарушениями гемореологии. Наличие крупных вен, которые часто повреждаются эпидуральными и спинальными иглами, и ограниченный объем ЭП создают условия, при которых даже гематома небольшого размера оказывает давление на спинной мозг и спинно-мозговые корешки. Когда это давление превышает перфузионное давление, обеспечивающее кровоснабжение СМ, и/или давление в венозной системе СМ, достаточно быстро развиваются ишемические повреждения СМ. Эпидуральная гематома обычно развивается скрытно, клинические признаки могут появиться спустя 3 дня после пункции ЭП. В ряде случаев клиника развивается только после удаления эпидурального катетера. Боль в спине, безусловно, является основным клиническим признаком, однако данный признак наблюдается менее чем у 50% пациентов. Чаще первично развиваются нарушения функции тазовых органов, сенсорные нарушения и мышечная слабость в нижних конечностях.
Истинная частота неврологических осложнений, обусловленных нарушениями гемореологии, остается неизвестной. По данным литературы, она составляет в среднем 1 : 150 000–190 000 эпидуральных и 1 : 220 000–320 000 спинальных анестезий [11, 13]. Критическим моментом для восстановления нормальных функций нервной системы является срок декомпрессии (ламинэктомии), которая должна быть выполнена не позднее 8 ч. после установления диагноза гематомы.
Факторы риска и особенности проведения нейроаксиальной анестезии. Основными факторами риска являются: исходные нарушения свертывающей системы, прием пациентами антикоагулянтных препаратов с лечебной или профилактической целью, травматичный характер пункции эпидурального или субарахноидального пространства (неоднократные попытки, травмирование сосудов эпидурального пространства иглой), катетеризация эпидурального пространства сама по себе.
Важнейшую роль играет временной интервал между введением или удалением катетера и назначением антикоагулянтов.
Особенности анестезии у пациентов, получающих стандартный гепарин. Кратковременное назначение гепарина обычно не представляет опасности для пациентов, оперируемых в условиях нейроаксиальной анестезии. Внутривенное введение гепарина должно быть отсрочено не менее чем на 1–2 ч. после эпидуральной / спинальной пункции. В тех случаях, когда пациент получал гепарин в течение нескольких дней перед операцией, целесообразно исследование АЧТВ. Внутривенная инфузия гепарина должна быть прервана за 2–4 ч. до выполнения СА или ЭА.
Эпидуральный катетер должен быть извлечен не менее чем за 1 ч. до последующей инъекции гепарина или через 2–4 ч. после введения последней дозы.
Особенности анестезии у пациентов, получающих НМГ. Одномоментная СА является достаточно безопасной методикой у пациентов, получавших профилактические дозы НМГ в предоперационном периоде. Рекомендуется выполнять спинальную пункцию не ранее чем через 10–12 ч. после последней инъекции НМГ, т. е. профилактическая инъекция НМГ должна осуществляться вечером накануне операции. У пациентов, получающих лечебные дозы НМГ, требуется большая отсрочка для выполнения СА или ЭА (24 ч.). Рекомендуется отказаться от СА и ЭА в том случае, если пациент получил инъекцию НМГ за 2–3 ч. до операции, т. к. при этом момент пункции совпадет с пиком антикоагулянтной активности препарата. В тех случаях, когда профилактика тромбоэмболических осложнений начинается в послеоперационном периоде, одномоментная СА является достаточно безопасным методом анестезии. При этом первая доза НМГ должна быть введена не ранее 10–12 ч. после окончания операции.
Катетеризацию эпидурального пространства при ЭА оптимально осуществлять через 10–12 ч. после введения последней дозы НМГ. Очень важным фактором является момент удаления катетера, которое должно быть отсрочено на 10–12 ч. после введения последней дозы НМГ. Последующие дозы должны вводиться не ранее чем через 2 ч. после удаления катетера.
Тромбоцитопения. Безопасным считается проведение СА и ЭА при количестве тромбоцитов более 100 000. Нежелательно проведение центральных блокад при тромбоцитопении Ј 2 суток.
Анестезия у пациентов с признаками системной инфекции или лихорадки. Спинальная и эпидуральная анестезия может быть безопасно выполнена у пациентов с признаками системной инфекции, если антибактериальная терапия начата до выполнения пункции.
ЗАКЛЮЧЕНИЕ
БИБЛИОГРАФИЧЕСКИЙ СПИСОК
1. Aromaa U., Lahdensuu M., Cozanitis D. Severe compli cations associated with epidural and spinal anaesthesias
in Finland 1987–1993: a study based on patients insurance claims // Acta Anaesth. Scand. 1997. Vol. 41. P. 445–452.
2. Auroy Y., Narchi P., Messiah A. Serious complications related to regional anesthesia // Anesthesiology. 1997. Vol. 87. P. 479–486.
3. Bader A., Datta S., Gilbertson L. Regional anesthesia in women with chorioamnionitis. // Reg. Anesth. 1992. Vol. 17. P. 84–86.
4. Caplan R., Ward R., Posner K. Unexpected cardiac arrest during spinal anesthesia: a closed claims analysis of
predisposing factors // Anesthesiology. 1988. Vol. 68. P. 5–11.
5. Dahlgren N., Tornebrandt K. Neurological complications after anaesthesia. A follow-up of 18.000 spinal and epidural anaesthetics performed over three years // Acta Anaesth. Scand. 1995. Vol. 39. P. 872–880.
6. Freedman J., Li D., Drasner K. Transient Neurologic Symptoms after Spinal Anesthesia: An Epidemiologic Study of 1,863 Patients // Anesthesiology. 1998. Vol. 89. P. 633–941.
7. Giebler R., Scherer R., Peters J. Incidence of neurologic complications related to thoracic epidural catheterization // Anesthesiology. 1997. Vol. 86. P. 55–63.
8. Horlocker T., McGregor D. A retrospective review of
4767 consecutive spinal anesthetics: central nervous
system complications // Anesth. Analg. 1997. Vol. 84. P. 578–584.
9. Kane R. Neurologic deficits following epidural or spinal anesthesia // Anesth. Analg. 1981. Vol. 60. P. 150–161.
10. Moen V., Irestedt L., Raf L. Review of claims from the Patient Insurance: spinal anesthesia is not completely without risks // Lakartidningen. 2000. Vol. 97. P. 5769–5774.
11. Nociti J. The anticoagulation controversy continues: how big is the problem? // Highlights in regional anaesthesia and pain therapy. Special Edition World Congress on Regional Anaesthesia and Pain Therapy. Barselona, Spain, 2002. P. 192–195.
12. Schneider M., Ettlin T., Kaufman M. Transient neurolo-
gic toxicity after hyperbaric subarachnoid anesthesia
with 5% lidocaine // Anesth. Analg. 1993. Vol. 76. P. 1154–1157.
13. Tryba M. Epidural regional anesthesia and low molecular heparin // Anasth. Intesivmed. Notfallmed. Schmerzther. 1993. Vol. 28. P. 179–181.
14. Wheatley R., Schug S., Watson D. Safety and efficacy of postoperative epidural analgesia // Brit. J. Anaesth. 2001. Vol. 87. P. 47–61.
Каждый день в медицинских клиниках проводится большое количество операций. Оперативное вмешательство невозможно без соответствующего обезболивания, то есть наркоз нужен обязательно, иначе вытерпеть такую боль будет просто невыносимо. Разновидностей анестезии существует много. В статье разберемся, что представляет собой наркоз эпидуральный, в каких случаях его можно использовать, имеются ли противопоказания.
Что представляет собой эпидуральная анестезия
Данный вид обезболивания представляет собой один из методов регионарной анестезии. Наркоз эпидуральный – это введение лекарственных препаратов непосредственно в эпидуральное пространство позвоночного столба через катетер. В ходе такого обезболивания удается добиться следующих результатов:
- Потеря болевой чувствительности.
- Снижается или практически исчезает общая чувствительность.
- Расслабление мышц.
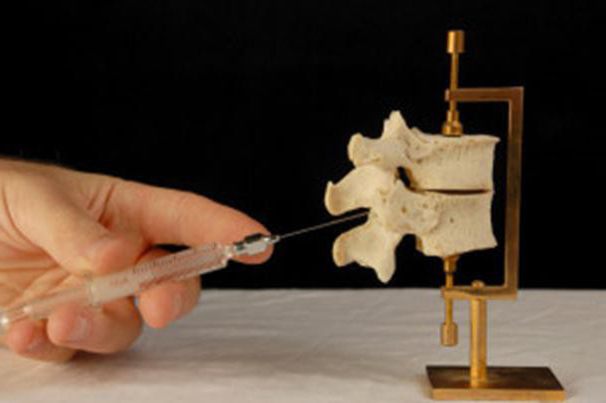
Механизм действия эпидурального наркоза связан с тем, что лекарство проникает через дуральные муфты в субарахноидальное пространство, в результате чего блокируется прохождение нервных импульсов.
Принцип действия эпидурального наркоза
У человека позвоночный столб и нервные окончания на шее находятся в твердой мозговой оболочке. Эпидуральная область расположена вокруг оболочки и проходит вдоль позвоночника. Нервы в направлении шеи, рук и плечей пересекают ее, их воспаление приводит к возникновению болевых ощущений в эпидуральной области.
Лекарство, вводимое в эту зону, вызывает потерю чувствительности и притупление боли. Блокируется передача нервных импульсов, что и дает такой эффект.
Когда применяется эпидуральная анестезия
Учитывая, что такой вид наркоза применяется во время оперативного вмешательства в различных областях тела, можно сказать, что риск применения может быть больший или меньший. Например, наркоз эпидуральный груди, паховой области, ног и живота менее рискован, чем анальгезия в области шеи и рук. Применение такой анестезии для головы невозможно, потому что иннервация этой части тела осуществляется с помощью черепно-мозговой системы.
Наркоз эпидуральный чаще всего используется:
- В качестве местного обезболивающего средства, если не предполагается хирургическое вмешательство, например, во время родовой деятельности.
- Как дополнение к общей анестезии, тогда удается снизить количество используемых опиоидов.
- Часто применяется эпидуральный наркоз при кесаревом сечении.
- В послеоперационный период для снятия болевого синдрома.
- Для терапии болей в спине. В этом случае в эпидуральную область вводятся стероидные препараты и анальгетики.
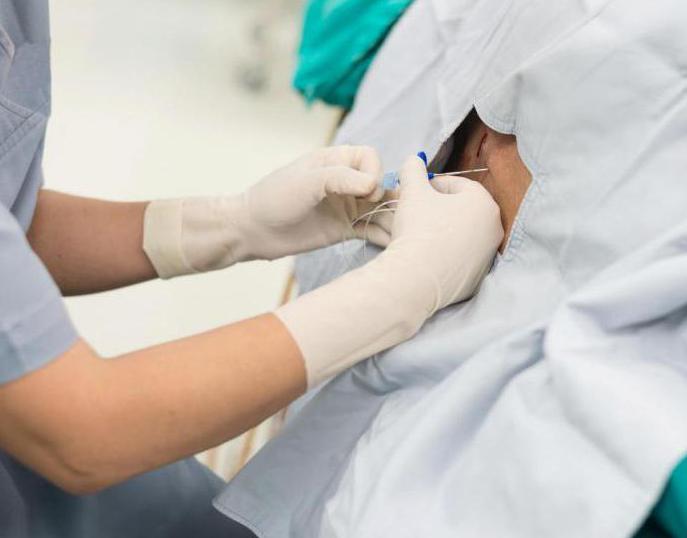
Способы эпидуральной анестезии
Каждый год в арсенале медиков появляется все больше новейших средств для осуществления такого вида обезболивания. Когда перед врачами стоит выбор: общий или эпидуральный наркоз, то при возможности выбирают последний. Большой выбор лекарств для его проведения позволяет подобрать для каждого пациента наиболее подходящий вариант.
Кроме разновидности лекарств для наркоза существуют и различные способы такой анестезии:
- Непрерывный. В этом случае анестетик вводится в спинномозговое пространство постоянно. Таким способом можно добиться снятия боли на весь период операции, а лекарства потребуется при этом меньше.
- Периодическое введение. Поступление препарата обеспечивается только тогда, когда есть в этом острая необходимость.
- Обезболивание по требованию пациента. При использовании такого способа у пациента под руками располагается кнопка. Если есть необходимость в обезболивании, то при нажатии на нее в эпидуральную область подается часть лекарственного средства.
У медиков имеются такие препараты, которые отлично купируют болевой синдром, но сохраняют подвижность, и сознание оставляют ясным.
В каких случаях показан наркоз эпидуральный
Большинство хирургов считают такой способ анестезии наиболее подходящим во время проведения операций на ногах. Она позволяет не только снять болевой синдром и расслабить максимально мышцы, но и снизить кровопотерю.
Показания для применения эпидуральной анестезии могут иметь разный характер, например:
- Абсолютно безопасен этот метод для почек и предстательной железы.
- Применяется для органов брюшной полости и малого таза.
- Широко используется во время оперативного вмешательства на желудке, кишечнике.
- Можно использовать при пороках сердца и сахарном диабете.
Но это вовсе не означает, что при таких патологиях всегда применяется эпидуральная анестезия. Все решается в каждом случае индивидуально.
Противопоказания для применения
Эпидуральный наркоз противопоказания имеет следующие: категорические и относительные. К первой категории можно отнести:
- Наличие туберкулезного спондилита или его осложнений.
- Воспалительный процесс на спине.
- Шоковое состояние в результате травмы.
- При наличии повышенной чувствительности к используемым препаратам.
- Патологии нервной системы.
- Если позвоночник сильно деформирован.
Относительные противопоказания гораздо обширнее, к ним относятся:
- Лишний вес.
- Плохое состояние организма.
- Хронические болезни позвоночного столба.
- Детский возраст.
- Заболевания неврологического характера.
- Выраженная гипотония и многие другие.
Качество проведения эпидурального наркоза будет зависеть не только от имеющейся патологии и состояния здоровья пациента, но и от препарата, который предполагается использовать.
Эпидуральная анестезия при кесаревом сечении
Когда имеются все показания для проведения кесарева сечения, то часто вместо общего наркоза используют эпидуральный. Этот метод выбирается заранее, так как он требует определенной подготовки.
Введение лекарственного средства производится в определенное место на уровне поясницы, где выходят нервные окончания из спинного мозга. Препарат вводится через специальную трубочку-катетер, во время операции в любой момент можно добавлять лекарство.
В результате такой анестезии сознание остается ясным, а чувствительность ниже пояса пропадает. Женщина может видеть и слышать врачей, но не чувствует боли.
Когда стоит выбор - эпидуральный или общий наркоз при кесаревом сечении, - стоит учитывать показания и противопоказания для проведения анестезии.
Показания для подобной анестезии
Чаще всего эпидуральный наркоз применяют:
- Если родовая деятельность началась раньше времени, например, на 36-37 неделе. Такое обезболивание расслабляет мышцы таза, и головка ребенка испытывает не такие большие нагрузки во время продвижения по родовым путям.
- Выраженная гипертония.
- Дискоординация родовой деятельности, когда различные отделы матки сокращаются с разной интенсивностью. Эпидуральная анестезия позволяет ослабить интенсивность сокращения.
- При длительной родовой деятельности, когда долгое время нет полноценного расслабления. Это может привести к аномалиям родов, поэтому используют эпидуральный наркоз, чтобы женщина набралась сил.

Кроме показаний, в случае кесарева сечения имеются еще и противопоказания для такой анестезии, к ним можно отнести:
- Наличие воспалительного процесса в месте прокола.
- Инфекционные заболевания.
- Аллергическая реакция на препараты.
- При наличии рубца на матке.
- Если ребенок располагается поперечно или занимает косое положение.
- Узкий таз роженицы.
- Большой вес малыша.
- Если сама женщина не желает такой вид анестезии, то врачи не могут его применять против ее воли.
Перед тем как применять эпидуральный наркоз, последствия, недостатки и преимущества должны быть учтены.
Преимущества эпидуральной анестезии при кесаревом сечении

К плюсам такого вида обезболивания можно отнести:
- Женщина на всем протяжении операции находится в сознании, нет риска интубации или аспирации.
- Нет раздражения верхних дыхательных путей, как при общем наркозе, что особенно предпочтительно для больных астмой.
- Сердечнососудистая система работает стабильно, так как препарат действует постепенно.
- Сохранена относительная способность совершать движения.
- С помощью такой анестезии можно увеличить время обезболивания, так как через катетер вводится анестетик в любое время.
- После операции можно вводить опиоидные препараты для снятия болевого синдрома.
Кроме плюсов, нужно отметить и недочеты такого наркоза.
Недостатки эпидуральной анестезии
Любой способ оперативного вмешательства, также как и анестезии, имеет свои недостатки. К минусам эпидурального обезболивания можно отнести:
- Ошибка анестезиолога при введении препарата, когда лекарство попадает внутрь сосуда. Это может привести к судорогам, резкому снижению артериального давления.
- Есть опасность субарахноидального введения, в результате которого развивается тотальный спинальный блок.
- Для проведения такой анестезии необходимо обладать хорошим навыком, так как это обезболивание наиболее сложное.
- Препарат начинает действовать только через 15-20 минут, поэтому оперативное вмешательство сразу начинать нельзя.
- Есть риск неадекватного обезболивания, когда нервные окончания до конца не блокируются, и сохраняется дискомфорт во время проведения операции.
- Необходимо тщательно подбирать препараты для такой анестезии во время кесарева сечения, так как некоторые могут проникать сквозь плаценту и вызвать нарушение дыхания и сердечного ритма плода.
- После операции может чувствоваться боль в спине, головная боль.
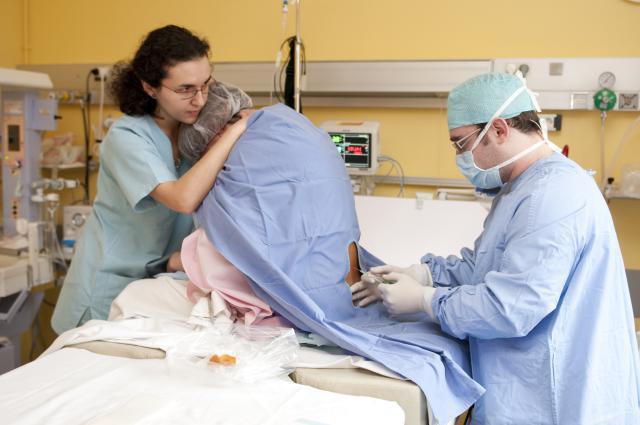
Осложнения эпидуральной анестезии
Наркоз эпидуральный осложнения дает достаточно редко, хотя такие случаи и встречаются.
- У 1 из 20 пациентов препарат действует не до конца, и нервные окончания блокируются не полностью, значит, обезболивание будет неэффективным.
- При наличии коагулопатии есть опасность образования гематомы.
- Случайное повреждение во время прокола твердой мозговой оболочки может привести к вытеканию цереброспинальной жидкости в эпидуральную область. Это чревато головной болью после операции.
- Большая доза обезболивающего препарата может оказаться токсичной, что даст неэффективную блокаду.
- Могут быть побочные явления от применения конкретных обезболивающих препаратов.
Из всего перечисленного можно сделать вывод, что эпидуральный наркоз последствия тяжелые для здоровья дает в очень редких случаях.
Отзывы об использовании эпидурального обезболивания
Каждый организм индивидуален, поэтому, если одни хорошо переносят общую анестезию, то для других предпочтительнее эпидуральный наркоз. Отзывы он имеет в основном хорошие.
Большинство пациентов отмечают хорошее качество обезболивания, женщины во время кесарева сечения могут видеть все действия врачей и слышать крик своего малыша сразу после его рождения. Есть хорошая возможность существенно снизить болевой синдром после операции.
Многие роженицы говорят, что при наличии высокого артериального давления использование эпидуральной анестезии позволяет держать показатели в пределах нормы, что только положительно сказывается на родовой деятельности.
Но без отрицательных отзывов также не обходится. Некоторые пациенты после такого обезболивания чувствуют сильную головную боль, болевые ощущения в спине. Есть и такие, на которых просто не подействовал препарат, и блокады нервных окончаний не произошло.
Просматривая все отзывы, можно сделать только один вывод: любой вид анестезии требует грамотного подхода специалиста. Если даже к самой простой анестезии отнестись халатно, не рассчитать дозировку лекарства, то можно получить нежелательные последствия, порой даже очень серьезные, а что уже говорить про эпидуральную.
Все вопросы необходимо заранее обговаривать с врачом, чтобы потом не было нежелательных проявлений.
Конечно, было бы совершенно идеально, если бы никому не требовалось оперативное вмешательство, а значит, не понадобилась бы и анестезия. Но наши жизненные реалии таковы, что порой операции не избежать, чтобы сохранить жизнь и здоровье. Берегите себя и будьте здоровы.
Читайте также:


