Инфекционные заболевания при переливании крови
Переливание крови при инфекционных заболеваниях
Современная медицина располагает разнообразными средствами специфической, антибактериальной и антитоксической терапии (химиопрепараты, антибиотики, вакцины, сыворотки), которые широко и эффективно применяются при различных инфекционных заболеваниях. Препараты эти, в частности различные антибиотики, оказались столь эффективными, что существенно изменяли в благоприятном смысле клиническое течение многих инфекционных заболеваний. Вместе с тем с накоплением опыта лечебного применения антибиотиков и других антибактериальных препаратов выявились я некоторые отрицательные стороны их действия. Препараты эти наряду с бактериостатическим обладают и общим цитостатическим действием; они участвуют в межуточном обмене организма, влияют неблагоприятно на функцию печени, систему гемопоэза и другие системы организма.
Многие антибактериальные препараты способны действовать как аллергены, вызывать анафилактические явления, временно блокировать определенные энзиматические процессы.
В общей оценке антибактериальных препаратов следует также иметь в виду нередко наблюдающееся явление первичной устойчивости микроба к различным антибактериальным препаратам, а также приобретенной устойчивости при более или менее длительном их применении. С точки зрения механизма лечебного действия антибактериальных препаратов огромный принципиальный и практический интерес приобретает тот факт, что при всей специфичности этих препаратов эффективность их в конечном итоге определяется состоянием реактивности организма больного.
Отсюда следует, что причинная, специфическая терапия инфекционных заболеваний должна сочетаться с общей, неспецифической, патогенетической терапией, направленной главным образом на поддержание и усиление реактивности организма больного.
Переливание крови является наиболее действенным средством неспецифической, физиологической стимуляции организма. Сочетанное применение средств этиотропной и патогенетической терапии (в форме переливания крови) при инфекционных заболеваниях тем более целесообразно, что клинически вполне отчетливо проявляется их взаимоусиливающее лечебное действие. Вместе с тем при комплексной терапии инфекционных заболеваний не столь демонстративно проявляется побочное действие антибактериальных препаратов.
Современные средства и методы гемотерапии открывают перед клиницистом-инфекционистом широкие возможности эффективного воздействия на организм больного и тем самым на инфекционный процесс. Где гемотерапия органически включается в комплекс современного лечения инфекционных заболеваний, применяется систематически и планомерно, там снижается летальность, урежаются рецидивы и осложнения, ускоряется процесс выздоровления.
При токсических формах острых инфекционных заболеваний (тифы, дизентерия, гепатит и др.) весьма хороший эффект дает плазма (нативная и сухая), особенно в начальной фазе заболевания, когда переливание цельной крови (или эритроцитной массы) нецелесообразно. При этом отчетливо сказывается антитоксическое и гидратационное действие плазмы. Она с успехом применяется и в более поздние фазы течения инфекционного заболевания, особенно при наличии явлений гипопротеоза. Плазму можно вводить внутривенно, внутримышечно, а также подкожно (при некотором разбавлении ее солевым или глюкозо-солевым растворами).
У больных с выраженными явлениями интоксикации, экоикоза и гипопротеоза плазму можно применять длительно, ежедневно, лучше всего внутривенно, а в случае отсутствия такой возможности - иными путями. Особенно эффективна плазма при токсических формах инфекционных заболеваний у детей (на протяжении всего периода заболевания), причем наряду с выраженным антитоксическим действием отчетливо сказывается деззллергизирующее действие плазмы. Клинически оно проявляется в укороченном течении заболевания, без синдрома так называемой второй части болезни. Больные рано вступают в реконвэлесценцию, которая протекает без осложнений, с быстрым, полным восстановлением сил больного ребенка. Аналогичный эффект может быть получен при острых инфекционных заболеваниях (у взрослых и у детей) и от переливания цельной крови. Обычно же цельная кровь применяется при острых инфекционных заболеваниях в связи с кровотечением (кишечное, носовое и др.).
B этих случаях следует устанавливать длительное капельное переливание крови в количестве 300-500 мл с дебитом, не превышающим 20-30 капель в минуту. Мероприятие это при необходимости следует повторять, что в итоге обеспечивает гемостэтический и заместительный эффект. В более поздние фазы течения острого инфекционного заболевания у больных нередко обнаруживается анемия, при которой наиболее действенна нативная эритроцитная масса (по 75-100 мл 4-5 переливаний с промежутками в 2-3 дня). При рецидивирующих формах инфекционных заболеваний (например, рожистая инфекция) переливание крови, помимо лечебного действия, заметно удлиняет ремиссию. Факты эти являются убедительной иллюстрацией нормализующего воздействия переливания крови на реактивность организма. Эффективность переливания крови в этом смысле особенно демонстративно проявляется при инфекционных заболеваниях у детей.
Наблюдение 17 (Д. Н. Цыбина). Ребенок С., 4 1 /2 месяцев, поступил в больницу в тяжелом состоянии на 4-й день заболевания с выраженными явлениями пневмонии при температуре 37,7°. С 2 1 /2 месяцев находится на смешанном, а с 3 1 /2 месяцев на искусственном вскармливании. Клинический диагноз: двусторонняя мелкоочаговая тяжелая пневмония. Острое течение, процесс в разгаре; рахит I степени. Назначения: пенициллин, сердечные средства, витамины, аэротерапия, сцеженное грудное молоко. На 4-й день пребывания в больнице состояние ребенка улучшилось; появился аппетит. Физикальные явления в легких уменьшились. Температура снизилась до нормы. В последующие дни состояние продолжало улучшаться. На 10-й день пребывания в клинике состояние ребенка резко ухудшилось. Присоединился пиелит. Обозначилось падение веса. Пенициллин отменен, назначен альбомицин. На 11-й день сделано переливание крови в количестве 25 мл. Через 2 дня после переливания крови заметное улучшение общего состояния, нарастание веса, и в течение ближайших 3 дней пневмония разрешилась, стихли явления пиелита. Сделано еще два переливания крови, после чего вскоре наступило полное выздоровление. Выписан домой на 23-й день пребывания в больнице с прибавкой в весе 470 г.
Наблюдение 18 (П. И. Богомолова). Ребенок Ф., 1 года 6 месяцев, поступил в больницу на 6-й день болезни в тяжелом состоянии. Диагноз: тяжелая форма дизентерии с затяжным течением.
Ребенок от второй нормальной беременности и вторых нормальных родов, родился весом 3700 г. Со 2-го месяца жизни на искусственном вскармливании, отягощен рахитом, туберкулезной интоксикацией II степени. При поступлении до 22-го дня заболевания состояние ребенка тяжелое, с явлениями токсикоза и обезвоживания; температура неправильного типа - в пределах 37-38° с десятыми. Многократная рвота, отсутствие аппетита, сухой обложенный язык, живот втянут. Печень выступает из-под реберного края на 2-3 см. Колитический синдром ясно выражен до 28-го дня болезни. Обнаружена палочка Гисс-Флекснера.
Со 2-й недели заболевания присоединилась левосторонняя бронхопневмония, а с 3-й недели - двусторонний гнойный отит и стоматит.
Введение противодизентерийной сыворотки и подкожные вливания физиологического раствора с 5% раствором глюкозы не сняли токсикоза и только к 22-му дню болезни после четырехкратного вгедения сухой плазмы с 20% раствором глюкозы токсикоз исчез. Однако ребенок продолжал падать в весе, гемоглобин снизился с 60 до 49%, аппетит оставался плохим, в связи с чем с 22-го дня болезни начато систематическое переливание крови. После третьего переливания ребеьок стал прибавлять в весе; появился аппетит, разрешилась пневмония, а после пяти переливаний крови закончился гнойный отит. Всего ребенок получил 4 вливания (340 мл) сухой плазмы с 20% раствором глюкозы и 7 гемотрансфузий с промежутками в 4-5 дней, всего 480 мл крови. Кроме гемотерапии, ребенок получал пенициллин, витамины. Под влиянием комплексного лечения выписан здоровым на 64-й день болезни с прибавкой в весе на 1 кг. Гемоглобина при выписке 58%.
Наблюдение 19 (К. Ф. Соколова). Ребенок в возрасте одного месяца поступил в клинику на 3-й день болезни с диагнозом септикопиемии. За 5 дней до поступления у ребенка был амбулаторно вскрыт абсцесс в области правой ягодицы. Состояние ребенка при поступлении тяжелое: кожа бледная, серая. На правой ягодице глубокий, линейный разрез, рана сухая, покрыта серым налетом. В области правого плечевого сустава и дистальной трети правого предплечья обнаружены гнойные скопления. Пупочное кольцо воспалено, покрыто толстой гнойной коркой. В день поступления пункцией были опорожнены гнойные скопления; на другой день гнойные очаги были вскрыты оперативно. Состояние ребенка продолжает оставаться тяжелым. Нарастает бледность. Исследование крови: гемоглобина 25%, лейкоцитов 22000, нейтрофилез со сдвигом влево до юных, отсутствие зозинофилов; РОЭ 60 мм в час. Клинико-рентгенологически установлен остеомиелит плечевой, локтевой и бедренной костей. Ввиду общего тяжелого состояния ребенка и прогрессирующей анемизации решено произвести переливание крови. Венепункцией переливание крови произвести не удалось. Потребовалось обнажение вены с венесекцией. В локтевую вену, диаметром в тонкую нить, после бокового ее надреза введена канюля (игла минимального калибра со срезанным острием) и перелито 50 мл свежеконсервированной крови. Переливание крови протекло без каких-либо побочных явлений. Общее состояние ребенка заметно улучшилось уже на второй день. Сочнее стали раневые поверхности. В дальнейшем с короткими интервалами произведено было еще три переливания крови венепункцией. Состояние больного стало быстро восстанавливаться, ребенок порозовел, появился аппетит, заживление ран протекало гладко, довольно быстрым темпом, иммунобиологические показатели (фагоцитарный индекс, титр комплемента) начали нарастать уже после первого переливания крови. К исходу 6-й недели пребывания в клинике ребенок был выписан в удовлетворительном состоянии с зажившими хирургическими ранами; показатель гемоглобина возрос до 50%.
Представленные клинические иллюстрации из опыта гемотерапии при инфекционных заболеваниях у детей свидетельствуют о высокой эффективности переливания крови и отдельных ее фракций при весьма отягощенном состоянии 'больного, мало доступного односторонне направленной терапии. При этом необходима маневренная тактика и в применении всего многообразия средств и методов самой гемотерапии в зависимости от характера, фазы развития, особенностей течения заболевания и эффективности проводимой комплексной терапии.
При инфекционных заболеваниях септического характера с неустановленной этиологией показания к переливанию крови и отдельных ее фракций должны устанавливаться с тактических позиций, оправдавших себя в опыте гемотерапии иных форм сепсиса (хирургического, гинекологического) и токсических форм общих инфекционных заболеваний определенной этиологии. Гемотерапия с успехом применяется в настоящее время и при хронических формах инфекционных заболеваний неспецифической и специфической природы. Отдельного упоминания заслуживает туберкулез, при котором рамки показаний к переливанию крови за последние годы заметно расширились.
Первые попытки применения переливания крови при туберкулезе имели место в связи с легочным кровотечением. Опыт показал, что переливание свежеконсервированной крови или плазмы в количестве 100-150 мл замедленным или капельным током, однократное или повторное (в отдельных случаях), как правило, оказывает выраженное гемостатическое действие. Предпочтительно применение цельной свежеконсервированной крови, так как в этом случае гемостатический эффект сочетается с заместительным. При упорном характере легочного кровотечения целесообразно сочетать внутривенное переливание цельной крови в указанной дозировке с внутримышечным введением плазмы или сыворотки донорской крови (в количестве 75-100 мл) повторно, до эффекта. При наличии в анамнезе у туберкулезных больных частых и обильных легочных кровотечений, а в отдельных случаях независимо от этого, развивается анемия, приобретающая в динамике течения основного заболевания значение важного патогенетического фактора.
В этих случаях следует применять на общепринятых началах нативную эритроцитную массу. Если у больного выражены явления гипотрофии, а также обнаружена длительная и значительная потеря белка (упорный понос, обильный выпот - серозный и гнойный, длительная альбуминурия), то следует проводить курсы плазмотерапии (8-10 внутривенных или внутримышечных вливаний по 100-125 мл с промежутками в 3-4 дня) однократные или повторные спустя 4-6 недель.
Все возрастающее значение приобретает переливание крови в хирургии туберкулеза. Тактические основы показаний к переливанию крови как у взрослых, так и У детей, в этой области хирургии те же, что и в общей хирургии. Весьма эффективно переливание крови и отдельных ее фракций в комплексе с современной общеукрепляющей и медикаментозной терапией туберкулеза у детей.
При затяжных, вяло протекающих, а также при осложненных формах туберкулеза у детей переливание крови (или отдельных ее фракций) как лечебный фактор приобретает особое значение.
Наблюдение 20 (Ф. М. Каплан). Больной ребенок Г., 1 года 6 месяцев, поступил в больницу с диагнозом бронхоаденита слева в фазе инфильтрации, постдизентерийных безбелковых отеков, гипотрофии II степени. Общее состояние ребенка крайне тяжелое. Резко выраженная вялость, не сидит, полный отказ от пищи, пьет неохотно. Вес 8700 г; кожные покровы очень бледны; отечность лица, век, верхних и нижних конечностей, нижней части живота, начиная от пупка и до области таза. Слизистая рта и десен резко гиперемировапа.
Кровь при поступлении: НЬ 56%, эр. 3870000, л. 16000; п. 9%, с. 61%, лимф. 20%, моя. 9%; РОЭ 40 мм в час.
На 2-й день пребывания в больнице начата гемотерапия. Сделано 7 внутривенных вливаний жидкой плазмы с промежутками в 2-3 дня, сначала до 40 мл, затем по 50-60 мл, всего ребенок получил 360 мл. После первого вливания плазмы у ребенка появился аппетит, после второго общее состояние заметно улучшилось, отеки начали спадать сначала с конечностей, затем с лица и туловища. После третьего вливания плазмы отеки исчезли. За 8 дней потерял в весе 800 г. С каждым днем общее состояние ребенка улучшается. После седьмого вливания плазмы, т. е. спустя 22 дня после поступления в больницу, ребенок начал сидеть, активно реагировать на окружающее. Через 2 месяца с момента поступления стал ходить. После исчезновения отеков прибавка веса не определялась в течение месяца, в дальнейшем началось нарастание веса, и ребенок за 3Vs месяца пребывания в больнице прибавил в весе 3800 г. Кровь при выписке: НЬ 60%, эр. 3650000, л. 10800; э. 2%, п. 5%, с. 52%, лимф. 33%, мон. 8%; РОЭ 18 мм в час.
Наблюдение 21 (Р. С. Брейтман). Ребенок П. Г., 4 лет 6 месяцев, поступил в больницу с первичным комплексом, осложненным туморозным бронхоаденитом и туберкулезным перитонитом.
При поступлении ребенок очень вял, апатичен, бледен, пастозный, отказывается от еды. Температура субфебрильная. Умеренно выраженная анемия. Высокая РОЭ. Лейкоцитоз со сдвигом влево. Живот при пальпации болезненный. В брюшной полости определяется выпот. Рентгенологически: гомогенная, местами с резкими, местами с размытыми контурами тень от II до III ребра, не доходящая до периферии и сливающаяся с корнем, тень лимфатических узлов верхнего средостения справа расширена с ясно выраженным наружным контуром. В первом и четвертом межреберьях видны отдельные мягкие очаговые тени.
На протяжении 8 месяцев пребывания ребенка в больнице в условиях вполне удовлетворительного санаторно-гигиенического режима определились лишь весьма незначительные изменения к лучшему. Ребенок продолжает оставаться вялым, плохо' ест, нарастание в весе незначительное и неустойчивое; температура несколько снизилась, лишь в короткие периоды в пределах нормы; формула белой крови не нормализовалась. РОЭ в пределах 15 мм. Заметно улучшились показатели красной крови. Гемоглобин поднялся с 43 до 62%. Рентгенологически: инфильтративная тень незначительно уменьшилась с периферии, однако сохраняет свой гомогенный характер с резкими, местами размытыми контурами. Тень лимфатических узлов верхнего средостения несколько менее плотна, видны очаговые тени в первом, третьем и четвертом межреберьях. Явления со стороны брюшной полости без перемен.
В связи с выраженной заторможенностью в динамике процесса как по линии общих, так и местных явлений решено было провести небольшой курс переливания крови. В течение 3 недель ребенок получил 4 переливания крови в количестве 60-70 мл каждое с промежутками в неделю. Переливание крови переносил хорошо. Уже со второго переливания крови наметился перелом в общем состоянии ребенка, заметно улучшился аппетит; стал быстрыми темпами расти вес. К моменту окончания курса гемотерапии обозначились первые благоприятные изменения в очаге. Понемногу стала рассасываться жидкость в брюшной полости.
Рентген грудной клетки спустя 35 дней после курса переливания крови: тень резко уменьшилась, приняла фиброзный характер, корень уплотнился, стала намечаться проекция основного бронха, уплотнились лимфатические узлы верхнего средостения, очаговые тени частично рассосались, частично стали плотнее. В дальнейшем течении заболевания прогрессирующее улучшение общего состояния и местных явлений.
Представленные клинические наблюдения иллюстрируют эффективность гемотерапии при осложненных и ареактивно протекающих формах туберкулеза у детей.
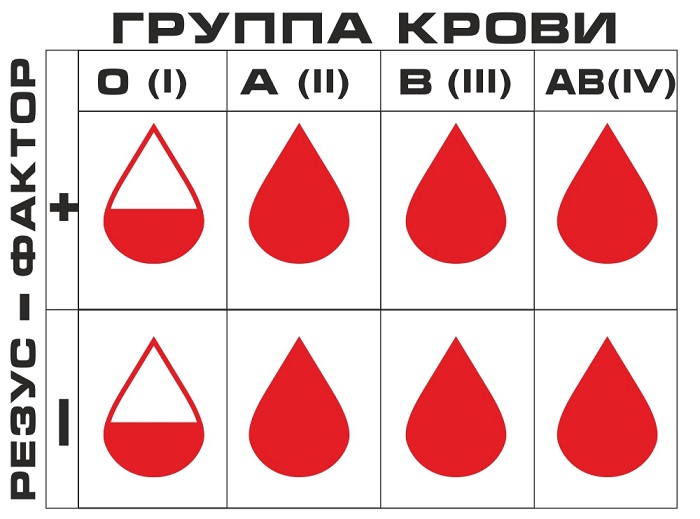
Переливание крови – это безопасный метод терапии при соблюдении некоторых условий, нарушение их провоцирует осложнения и посттрансфузионные реакции. К ним ведут следующие ошибки: несоблюдение правил консервации крови, неправильное определение группы крови, неверная техника, непринятие во внимания противопоказаний к трансфузии. Таким образом, чтобы не допустить при переливании крови осложнений и реакций, следует неукоснительно выполнять определенный свод правил.
Показания к переливанию крови
Показания к этой манипуляции определяются целью, которую надо достичь: повышение активности свертывания крови при ее потерях, восполнение недостающего объема циркулирующей крови. К жизненным показаниям относятся:
- шок;
- кровотечение острого характера;
- анемия в тяжелой степени;
- травматичные оперативные вмешательства.
К иным показаниям относятся:
- интоксикации;
- патология крови;
- гнойно-воспалительные процессы.
Противопоказания
Среди противопоказаний выделяют такие недуги:
- септический эндокардит;
- гипертония третьей стадии;
- отек легких;
- гломерулонефрит в острой форме;
- нарушение сердечной деятельности;
- общий амилоидоз;
- бронхиальная астма;
- нарушение мозгового кровообращения;
- аллергия;
- тяжелая почечная недостаточность;
- тромбоэмболическая болезнь.
Анализируя противопоказания, особое внимание надо обратить на аллерго- и трансфузиологический анамнез. Однако при жизненных (абсолютных) показаниях к трансфузии кровь переливают, несмотря на наличие противопоказаний.
Алгоритм процедуры переливания
Для того чтобы избежать ошибок и осложнений при переливании крови, следует соблюдать следующую последовательность действий при проведении этой процедуры:
- Подготовка пациента к ней заключается в определении группы крови и резус-фактора, а также выявлении противопоказаний.
- За двое суток берут общий анализ крови.
- Непосредственно перед переливанием индивиду следует помочиться и опорожнить кишечник.
- Проводят процедуру натощак или после неплотного завтрака.
- Выбирают способ переливания и трансфузионную среду.
- Определяют пригодность крови и ее компонентов. Проверяют срок годности, целостность упаковки, условий хранения.
- Делают определение группы крови донора и реципиента, которое называется контрольным.
- Проводят проверку на совместимость.
- При необходимости определяют совместимость по резус-фактору.
- Готовят одноразовую систему для переливания.
- Проводят трансфузию, после введения 20 мл переливание останавливают и берут пробу на биологическую совместимость.
- Наблюдают за переливанием.
- После завершения процедуры делают запись в медицинских документах.
Классификация осложнений при переливании крови
Согласно систематизации, разработанной институтом гематологии и переливания крови все осложнения делятся на группы, в зависимости от факторов, которые их спровоцировали:
- переливание крови несовместимой по резус-фактору и группе;
- массивные гемотрансфузии;
- погрешности в технике переливания;
- перенесение возбудителей инфекции;
- посттрансфузионные метаболические нарушения;
- трансфузия некачественной крови и ее компонентов.
Классификация посттрансфузионных осложнений
Среди посттрансфузионных осложнений, связанных с переливанием крови, выделяют следующие:
- Гемотрансфузионный шок, причиной которого является переливание неподходящей крови. Это очень опасное осложнение и по степени тяжести бывает легким, средней тяжести, тяжелым. Определяющее значение имеет скорость введения и количество перелитой несовместимой крови.
- Посттрансфузионный шок – возникает при переливании совместимой в групповом отношении крови.
- Перенос инфекции вместе с кровью донора.
- Осложнения, возникающие вследствие ошибок, допущенных в технике переливания крови.

В настоящее время почти сведен к нулю риск развития гемотрансфузионного и посттрансфузионного шока. Добиться этого удалось правильной организацией процесса при переливании.
Симптомы посттрансфузионного шока
Симптомы осложнения после переливания крови проявляются уже после введения 30-50 мл. Клиническая картина выглядит следующим образом:
- звон в ушах;
- снижение давления;
- неприятные ощущения в области поясницы;
- стеснение в груди;
- головная боль;
- одышка;
- сильный болевой синдром в животе и усиливающиеся боли в поясничном отделе позвоночника;
- пациент кричит от боли;
- потеря сознания с непроизвольной дефекацией и мочеиспусканием;
- цианоз губ;
- частый пульс;
- резкое покраснение, а далее побледнение лица.
В редких случаях через десять-двадцать минут после переливания крови при осложнении такого характера может наступить летальный исход. Зачастую боли стихают, работа сердечной деятельности улучшается, сознание возвращается. В следующем периоде шока наблюдается:
- лейкопения, которая сменяется лейкоцитозом;
- желтуха мало выражена, может отсутствовать;
- повышение температуры до 40 и выше градусов;
- гемоглобинемия;
- нарушение работы почек, которое прогрессирует;
- олигурия сменяется анурией и в случае отсутствия принятия своевременных мер наступает гибель.
Для этого периода характерна медленно возникающая олигурия и выраженные изменения в урине – появление белка, увеличение удельного веса, цилиндра и эритроцитов. Легкая степень посттрансфузионного шока от предыдущих отличается медленным течением и довольно поздним проявлением симптомов.
Терапия при первых признаках гемотрансфузионного шока
При таком осложнении переливания крови рекомендуется сразу прервать процедуру и срочно начать усиленную терапию, используя следующие средства:
В случае отсутствия эффекта от проводимой фармакотерапии острой почечной недостаточности, а также нарастания аутоинтоксикации (уремии) показана гемосорбция (удаление из кровотока токсических веществ), гемодиализ.
Бактериально-токсический шок
Такое осложнение при переливании крови и кровезаменителей встречается довольно редко. Провокатором его является зараженная в процессе заготовки и хранения кровь. Проявляется осложнение в период проведения трансфузии или спустя тридцать-шестьдесят минут после нее. Симптомы:
- сильный озноб;
- резкий скачок давления вниз;
- возбуждение;
- повышение температуры;
- потеря сознания;
- нитевидный пульс;
- недержание кала и урины.
Кровь, которую не успели перелить, направляют на бакисследование, при подтверждении диагноза начинают терапию. Для этого применяют препараты, оказывающие дезинтоксикационное, противошоковое и антибактериальное действие. Кроме того, используют цефалоспориновые и аминогликозидные антибактериальные средства, кровезаменители, электролиты, анальгетики, дезинтоксиканты, антикоагулянты и сосудосуживающие медикаменты.
Тромбоэмболия
Такое осложнение после переливания крови спровоцировано тромбами, которые оторвались из пораженной вены в результате переливания или кровяными сгустками крови, возникшими при ее неправильном хранении. Тромбы, закупоривая сосуды, провоцируют инфаркт (ишемию) легкого. У индивида появляется:
- боль в груди;
- сухой по типу кашель в дальнейшем переходит во влажный с выделением кровянистой мокроты.
На рентгеновском снимке видно очаговое воспаление легких. При появлении начальных признаков:
Массивная гемотрансфузия
Если за небольшой промежуток (менее 24 часов) вливается кровь в объеме два или три литра, то такая манипуляция носит название массивной гемотрансфузии. В этом случае используется кровь от разных доноров, что совместно с ее длительным периодом хранения провоцирует возникновение синдрома массивной гемотрансфузии. Кроме того, на возникновение такого серьезного осложнения при переливании крови влияют и другие причины:
- попадание нитрата натрия и продуктов распада крови в больших количествах;
- негативное воздействие охлажденной крови;
- большой объем жидкости, поступившей в кровяное русло, перегружает сердечно-сосудистую систему.
Острое расширение сердца
Способствует появлению такого состояния довольно быстрое поступление большого объема консервированной крови при струйном введении или путем нагнетания давления. Симптомы этого осложнения при переливании крови проявляются:
- появлением болевого синдрома в правом подреберье;
- цианозом;
- одышкой;
- увеличением пульса;
- снижением цифр артериального и увеличением венозного давления.
Калиевая и нитратная интоксикация
При переливании консервированной крови, которая хранилась более десяти суток, в довольно большом объеме, может развиться калиевая интоксикация тяжелой формы, ведущая к остановке деятельности сердца. Для профилактики осложнений при переливании крови рекомендуется использовать ту, которая хранилась не более пяти суток, а также применять красные кровяные тельца, отмытые и размороженные.
Состояние нитратной интоксикации возникает при проведении массивной трансфузии. Доза 0,3 г/кг признана токсичной. Тяжелое отравление развивается в результате накопления у реципиента нитрата натрия и вступления его в химическую реакцию с ионами кальция, находящимися в крови. Проявляется интоксикация следующими симптомами:
- низким давлением;
- судорогами;
- увеличением пульса;
- аритмией;
- дрожанием.
Воздушная эмболия
Возникает такое осложнение при:
- нарушении техники переливания крови;
- неверном заполнении медицинского изделия для трансфузии, в результате в ней присутствует воздух;
- преждевременное завершение переливания крови под давлением.
Воздушные пузыри, попав в вену, далее проникают в правую половину сердечной мышцы и затем закупоривают ствол или ветви легочной артерии. Поступления двух или трех кубических сантиметров воздуха в вену вполне достаточно, чтобы возникла эмболия. Клинические проявления:
- давление падает;
- появляется одышка;
- верхняя половина тела становится синеватого цвета;
- в области грудины ощущается резкая боль;
- присутствует кашель;
- увеличение пульса;
- появляется страх, беспокойство.
В большинстве случае прогноз неблагоприятный. При появлении этих симптомов следует остановить процедуру и начать реанимационные манипуляции, включающие в себя искусственное дыхание и введение медикаментов.
Синдром гомологичной крови
При массивной гемотрансфузии возможно развитие такого состояния. При проведении процедуры используют кровь разных доноров, совместимую по группе и резус-фактору. У некоторых реципиентов из-за индивидуальной непереносимости белков плазмы развивается осложнение в виде гомологичного синдрома крови. Проявляется он следующими симптомами:
- одышкой;
- влажными хрипами;
- холодной на ощупь дермой;
- бледностью и даже синюшностью кожных покровов;
- снижением цифр артериального и повышением венозного давления;
- слабыми и частыми сердечными сокращениями;
- отеком легких.
При нарастании последнего у индивида наблюдаются влажные хрипы и бурлящее дыхание. Гематокрит падает, возмещение потери крови извне не может остановить резкое снижение ОЦК в организме. Кроме того, процесс свертывания крови замедлен. Причина синдрома кроется в микроскопических тромбах, неподвижности красных кровяных телец, в накоплении крови и сбоях микроциркуляции. Профилактика и лечение осложнения при переливании крови сводится к следующим манипуляциям:
- Необходимо вливать донорскую кровь и кровезаменители, т. е. проводить комбинированную терапию. В результате вязкость крови снизится, а микроциркуляция и текучесть улучшатся.
- Восполнять недостаток крови и ее компонентов, учитывая циркулирующий объем.
- Не стоит пытаться полностью восполнить уровень гемоглобина при массивной трансфузии, так как содержание его около 80 г/л вполне хватит для поддержки транспортной функции кислорода. Недостающий объем крови рекомендуется восполнить кровезаменителями.
- Переливать индивиду абсолютно совместимые трансфузионные среды, отмытые и размороженные красные кровяные клетки.
Инфекционные осложнения при переливании крови
При переливании вместе с кровью могут переноситься и различные возбудители инфекционных заболеваний. Зачастую такое явление связано с несовершенством лабораторных методов и скрытым течением имеющейся патологии. Наибольшую опасность представляет вирусный гепатит, которым заболевает индивид через два-четыре месяца после трансфузии. Передача цитомегаловирусной инфекции происходит вместе с белыми кровяными тельцами периферической крови, чтобы этого не произошло, надо использовать специальные фильтры, которые будут их задерживать, а переливаться будут только тромбоциты и эритроциты.
Такая мера существенно снизит риск возникновения инфекции у больного. Кроме того, опасным осложнением является ВИЧ-инфекция. Ввиду того что период, в течение которого образуются антитела, составляет от 6 до 12 недель, то полностью исключить опасность передачи этой инфекции невозможно. Таким образом, для исключения осложнений при переливании крови и ее компонентов надлежит выполнять эту процедуру исключительно по жизненным показаниям и со всеобъемлющим скринингом доноров на вирусные инфекции.
Читайте также:


