Инфекционные заболевания в медицине катастроф
Возникновении массовых вспышек инфекционных
Больным на догоспитальном и госпитальном этапах при
Организация медицинской помощи инфекционным
Характер инфекционной заболеваемости населения в районах стихийных бедствий и других чрезвычайных ситуаций определяет направленность действий специалистов санитарно-эпидемиологической службы и здравоохранения.
Прежде всего, медицинские работники и само население должны знать, какие инфекции являются опасными или особо опасными для человека, находящегося в экстремальных условиях.
В повседневной жизни населения любого района или административной территории может постоянно возникать спородиче-ская заболеваемость дизентерией, коклюшем и другими инфекциями, способными вызывать эпидемические вспышки при запоздалом, не полном и некачественном проведении противоэпидемических мероприятий.
В экстремальный условиях, при крупных землетрясениях, катастрофических затоплениях, экологических катастрофах и других бедствиях большинство инфекционных болезней потенциально опасны в плане развития серьезных эпидемиологических осложнений.
В период и после происшедших стихийных бедствий и катастроф происходит резкое ухудшение социально-бытовых условий жизни людей, появляется большое число пораженных, которые требуют госпитализации. У пораженных и среди населения значительно снижаются показатели естественной резистентности организма, возникают стрессовые состояния. Население лишается жилья, пить-
евой воды, нарушается водо- и энергоснабжение, ухудшается организация питания, работа банно-прачечных учреждений и т.д.
Резкое ухудшение санитарно-гигиенических условий обостряет эпидемическую ситуацию по инфекциям, которые имели ранее эндемический характер, а завоз инфекции из вне спасателями и другими прибывающими лицами приводит к тому, что потенциальные источники инфекции оказываются неизолированными и в течение длительного времени имеют многочисленные контакты с окружающими. Активизируются природные очаги.
Методы, применяемые для поиска источников инфекции и выявления контактных лиц, будут различными, в зависимости от того, будет ли это эпидемический очаг с единичными или множественными случаями заболевания и одна ли инфекция или несколько в одном и том же коллективе.
Практически все инфекционные болезни, имеющие тенденцию к распространению, следует считать опасными, а некоторые -особо опасными. К особо опасным инфекциям необходимо отнести заболевания, возбудители которых отличаются высокой вирулентностью, устойчивостью во внешней среде, длительной выживаемостью в пищевых продуктах и воде, на предметах обихода и могут передаваться различными путями. Инфекционные заболевания, вызываемые ими, протекают в тяжелой клинической форме, сопровождаются частыми осложнениями и характеризуются высокой летальностью. К ним следует отнести: чуму (легочную форму), холеру, сибирскую язву (генерализованную форму), мелиоидоз, желтую лихорадку, геморрагические лихорадки (Ласса, Марбург, Эбола и
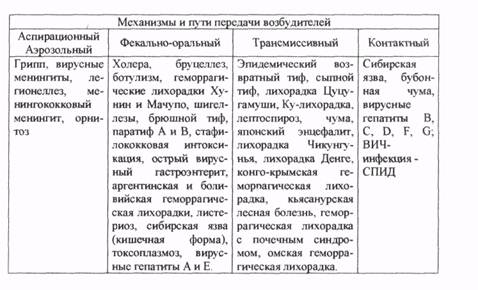
Инфекционные заболевания, которые в чрезвычайных ситуациях имеют тенденцию к быстрому распространению и могут вызвать эпидемические вспышки, можно отнести к опасным и разделить на четыре группы по преимущественным механизмам передачи возбудителя (табл. 2).
В связи с тем, что перечисленные инфекционные болезни отнесены к особо опасным и опасным инфекциям, на всех этапах медицинской эвакуации до установления окончательного диагноза должен соблюдаться строгий противоэпидемический режим. На догоспитальном этапе основная тяжесть работ по организации и оказанию экстренной медицинской помощи инфекционным больным ложится на медицинских работников местных ЛПУ часто не имеющих необходимых сил и средств, сохранившееся в зоне катастроф
амбулаторно-поликлиническое звено, бригады скорой медицинской помощи, прибывающие врачебно-сестринские бригады. При определенных условиях к этой работе могут привлекаться инфекционные бригады экстренной специализированной медицинской помощи, создаваемые на основании решения региональных органов здравоохранения на базе республиканских, областных, городских инфекционных больниц, инфекционных отделений многопрофильных больниц.
Опасные инфекционные заболевания, вызывающие эпидемические вспышки в чрезвычайных ситуациях.
Исходы заболеваний опасными инфекциями будут определяться не только подготовленностью младшего и среднего медицинского персонала, врачей всех специальностей к лечебно-диагностической работе с инфекционными больными и своевременностью проведения профилактических и противоэпидемических мероприятий, но и правильной организацией медицинской помощи инфекционным больным на догоспитальном этапе. Территориальная служба медицины катастроф должна быть готова к увеличению "обычной" инфекционной заболеваемости (острые кишечные инфекции и др.), обострению хронических инфекций, своевременно не
распознанных (дизентерия, бруцеллез и др.), а также появлению больных с сочетанными инфекционными заболеваниями.
Особенностью медицинской помощи инфекционным больным является ее связь с проведением комплексных противоэпидемических мероприятий, направленных на предотвращение распространения инфекционных заболеваний.
В организации противоэпидемических мероприятий особое место занимает активное выявление инфекционных больных, которое в эпидемическом очаге проводится врачебно-сестринскими бригадами при опросе населения и осмотре больных или подозрительных на инфекционное заболевание, с одновременным отбором материала для бактериологического исследования в лабораториях центров гигиены и эпидемиологии.
Диагностика инфекционных болезней на этапах медицинской эвакуации может оказаться очень трудной. Эти трудности будут связаны не только с необходимостью распознать заболевание в ранние сроки по его начальным признакам до развития типичной клинической картины, со своеобразием клинических проявлений, но, главным образом, с наличием многообразных источников заражения и необычными путями заражения. На клиническое течение некоторых инфекционных болезней могут оказать существенное влияние предварительные профилактические прививки или экстренная профилактика антибиотиками широкого спектра действия.
Для облегчения диагностики целесообразно использовать ориентировочное распределение инфекционных болезней по их начальным клиническим признакам на пять основных групп:
- с преимущественным поражением верхних дыхательных
путей и легких; •
- с преимущественным поражением желудочно-кишечного
тракта;
- с признаками очагового поражения нервной системы;
- с поражением кожи и слизистых оболочек;
- с выраженным синдромом общей интоксикации без ло
кальных органных поражений.
До установления вида возбудителя и клинического диагноза на первом этапе оказания медицинской помощи основное значение приобретает сортировка инфекционных больных.
После осмотра все больные подлежат немедленной изоляции и дальнейшей эвакуации в лечебное учреждение В случае задержки эвакуации инфекционных больных объем медицинской помощи
должен быть увеличен и приближен к объему медицинской помощи в инфекционном стационаре.
Если не представляется возможным изоляция или госпитализация на месте, то эвакуация инфекционных больных из района катастроф организуется в зависимости от эпидемиологической опасности для окружающих.
Вторым этапом оказания медицинской помощи инфекционным больным являются функционирующие вне очага, а также дополнительно развернутые лечебные учреждения, предназначенные для оказания исчерпывающих видов медицинской помощи - квалифицированной и специализированной. При возникновении эпидемического очага в чрезвычайных ситуациях для госпитализации больных опасными инфекциями потребуется значительное число коек в инфекционных лечебных стационарах. Зачастую штатные возможности и число коек в лечебных учреждениях не позволяют решать эту задачу без привлечения дополнительных сил и средств и использования внутренних резервов. В связи с этим, после получения информации о наличии в очаге большого количества инфекционных больных необходимо в сжатые сроки максимально высвободить коечный фонд имеющихся стационаров и перевести стационар на работу в строгом противоэпидемическом режиме. Этот режим предусматривает проведение всего комплекса противоэпидемических и защитных мероприятий при поступлении больных с клиническими признаками высококонтагиозных инфекций. В этих случаях территория лечебного учреждения делится на две зоны: зону "строгого режима" и зону "ограничения". Прием больных в стационары проводится по принципу пропускной системы и полного разобщения больных с различными инфекционными заболеваниями.
На этапах оказания квалифицированной и специализированной медицинской помощи при поступлении инфекционных больных с различной инфекционной патологией все больные распределяются на потоки по диагнозу или начальным клиническим признакам заболевания. Если установлен этиологический диагноз, то распределение больных идет по нозологическому принципу. До установления диагноза больные изолируются в отдельные палаты, где диагноз должен быть поставлен не позднее трех суток.
Профилизация отделений проводится таким образом, чтобы вновь поступающие больные не находились в одних палатах с выздоравливающими или больными с осложнениями.
При выборе терапии больным опасными инфекциями, поступающим на лечение в стационары с не уточненной этиологией, необходимо руководствоваться диагнозом, установленным на основании клинической картины. Для этого необходимо выделить ведущие клинические синдромы и с их учетом определить сочетание лекарственных препаратов. При лечении должно быть предусмотрено использование как этиотропных, так и патогенетических средств, направленное на устранение имеющихся синдромов неотложных состояний.
После проведения лабораторных исследований и уточнения диагноза этиотропная терапия проводится антибиотиками, химиоп-репаратами и иммунопрепаратами направленного действия.
Характер и объем медицинской помощи зависит от вида возбудителя, формы, тяжести и стадии заболевания. При массовом поступлении больных опасными инфекциями медицинская помощь должна быть максимально унифицирована.
Не нашли то, что искали? Воспользуйтесь поиском:
Характеристика чрезвычайных ситуаций
Катастрофы сопровождаются массовым поражением людей со всеми видами патологии, выводом из строя части медицинских предприятий, для ликвидации которой потребуется помощь сил и средств извне района бедствия с использованием особых форм и методов их работы.
Фельдшеру, где бы он ни работал (ФАП, медпункт предприятия, скорая помощь), необходимо знать все положения, тактику, принципы организации помощи населению при чрезвычайных ситуациях, т. к. он является не только помощником врача при них, но может оказаться первым, оказавшимся в зоне ЧС, и от его действий зависит жизнь очень многих людей.
Медицина катастроф
Характеристика основных поражающих факторов при катастрофах
Основными поражающими факторами как природных, так и техногенных катастроф являются:
• динамические (механические) воздействия на организм взрывной волны, обвалов, метательное действие, вторичные снаряды, падение с высоты, придавливание разрушенными конструкциями зданий, шахт;
• термические воздействия (высокие и низкие температуры, лучистая энергия);
• химические вредные вещества (СДЯВ) — хлор, аммиак, нитраты и др.;
• биологические (бактериологические) средства.
По ряду параметров эти факторы аналогичны или почти аналогичны воздействию на человека современного оружия. Они нередко могут воздействовать одновременно, вызывая разнообразные множественные, комбинированные, сочетанные травмы разной степени тяжести.
Характеристика величины и структуры потерь населения при катастрофах
При катастрофе потери обычно возникают внезапно, и их количество, как правило, превышает возможность местного здравоохранения в оказании людям медицинской помощи в оптимальные сроки для спасения жизни и предупреждения опасных осложнений. Размер потерь и число погибших при каждом виде катастроф колеблются в большом диапазоне в зависимости от ряда условий: от интенсивности действия поражающих факторов, плотности населения в зоне катастроф, характера застройки, степени защиты и готовности населения и т. д.
Обращает на себя внимание высокая тяжесть поражения с преобладанием черепно-мозговой травмы при механическом факторе повреждений. При дорожно-транспортных авариях травмы головы составляют 50,9 %, травмы конечностей — 20,4 %.
В структуре потерь высок и удельный вес сочетанной и множественной травмы. Как известно, эти травмы чаще осложняются шоком, кровотечением, нагноением и взаимно отягощаются и требуют более длительного лечения. Исходы чаще менее благоприятны.
Раны, полученные при чрезвычайной ситуации, обычно бывают рваные, загрязненные песком, землей, осколками стекол на большую глубину. Это наблюдалось у всех пораженных смерчем в г. Иванове, при всех землетрясениях.
Структура потерь среди детского населения по локализации мало чем отличается от таковой у взрослых: здесь также превалируют множественные и сочетанные травмы.
Значительная часть пострадавших погибает от несвоевременности оказания медицинской помощи, хотя травма и не смертельна.
Известно, что через час шок может быть необратим. Противошоковые мероприятия, проведенные в первые 6 часов, снижают смертность на 25—30 %! Среди погибших V, умирает медленно (за первые 6 ч их можно спасти). По данным ВОЗ, 20 % среди погибших в результате несчастных случаев в мирное время могли быть спасены, если бы медицинская помощь была им оказана на месте происшествия.
В структуре потерь от катастроф значительную долю составляют женщины и дети. Особого внимания заслуживает вопрос отношения к беременным женщинам, попавшим в катастрофу. Таких женщин в мире (а значит, и у нас) в среднем на разной стадии беременности в пределах 2,5—5,0 %. Катастрофа часто нарушает течение беременности (выкидыши, преждевременные роды), причем дети, как правило, погибают. Таким образом, не следует забывать об открытии отделений родовспоможения.
Еще одна патология при катастрофах, о которой все время надо помнить. Это реактивное состояние нервной системы, психоневрологический стресс. Он наблюдается в той или иной степени выраженности практически у всех пострадавших, от 10 до 13 % нуждаются в лечении в условиях психоневрологического стационара. Наблюдается значительное число случаев острых сердечно-сосудистых заболеваний, гипертонических кризов.
Санитарно-эпидемиологическая обстановка в зонах катастроф
Неблагоприятные санитарно-гигиенические условия в зонах катастроф, особенно при землетрясении, сильном наводнении, приводят к резкому осложнению санитарно-гигиенической обстановки. Структура потерь среди населения дополняется инфекционной патологией (гепатиты, желудочно-кишечные инфекции, простудные заболевания). Из рассмотренной медико-тактической характеристики катастроф вытекает ряд новых специфических задач для здравоохранения как в области организации медицинского обеспечения пораженного населения, так и в подготовке широкой медицинской общественности к работе в чрезвычайной ситуации.
Организация и задачи службы экстренной медицинской помощи при ЧС
Анализ организации медицинского обеспечения пораженных при техногенных и природных катастрофах свидетельствует о необходимости наличия в составе здравоохранения мобильных сил, способных обеспечить оказание помощи при катастрофах. Это прежде всего связано с объективной необходимостью сокращения фазы изоляции, обеспечением медицинской эвакуации и своевременным оказанием адекватной медицинской помощи пораженным на догоспитальном и госпитальном этапах.
Основные задачи службы экстренной медицинской помощи
• своевременное оказание медицинской помощи, эвакуация и лечение пораженных;
• максимальное снижение числа неоправданных безвозвратных потерь в очагах катастрофы,летальности на путях и этапах медицинской эвакуации;
• проведение мероприятий, направленных на снижение психоневрологического и эмоционального воздействия катастрофы на население и быстрейшую его реабилитацию;
• обеспечение санитарного благополучия населения в районах катастроф, предупреждение возникновения и распространения массовых инфекционных заболеваний;
• сохранение здоровья личного состава службы;
• проведение судебно-медицинской экспертизы погибших.
Силы службы экстренной медицинской помощи
Для успешной реализации задач, стоящих перед службой, используются имеющиеся и дополнительно созданные на базе действующих учреждений здравоохранения силы службы экстренной медицинской помощи.
К ним относятся:
• бригады скорой помощи (линейные и специализированные), функционирующие в составе службы скорой медицинской помощи здравоохранения;
• бригады экстренной медицинской помощи, создаваемые на базе лечебно-профилактических учреждений (больницы, медико-санитарные части, поликлиники, диспансеры, санатории и т. п.).
Их основное назначение — усиление возможностей службы скорой медицинской помощи;
• специализированные медицинские бригады постоянной готовности и бригады экстренной специализированной медицинской помощи. Базой их создания являются республиканские, областные (краевые), городские многопрофильные больницы, а также клиники и специализированные центры. Назначение: усиление лечебно-профилактических учреждений, оказывающих квалифицированную и специализированную медицинскую помощь; медицинские отряды состоят из бригад экстренной медицинской помощи. Базы создания: городские, центральные районные и районные больницы. Основным назначением их является оказание неотложной первой врачебной помощи на догоспитальном этапе;
• мобильные (подвижные) госпитали — хирургические, челюстнолицевые, инфекционные и т. д. Их задача: оказание первой врачебной и квалифицированной помощи пораженным в очагах катастроф;
• специализированные противоэпидемические бригады на базе противочумных учреждений. Используются для проведения противоэпидемических мероприятий в районах катастроф.
К органам управления экстренной медицинской помощи при ЧС относятся существующие министерства, управления и отделы здравоохранения. За ними закреплены конкретные территории и регионы страны.
Организация оказания помощи пострадавшим при катастрофах
Виды помощи: первая медицинская помощь, доврачебная помощь, первая врачебная помощь, квалифицированная и специализированная помощь.
Фельдшер оказывает первую медицинскую и доврачебную помощь, поэтому остановимся на этих видах.
Своевременно оказанная медицинская помощь имеет решающее значение для сохранения жизни и здоровья пострадавших, снижения инвалидности и летальности.
Актуальность этой проблемы становится особенно очевидной в случае возникновения катастроф, массовых заболеваний и применения современных средств вооруженной борьбы, когда в короткий промежуток времени возникают массовые санитарные потери, в структуре которых будут преобладать тяжелые травмы, ожоги, радиационные и химические поражения, а также соматические, инфекционные, психоневрологические заболевания.
При массовых потерях невозможно оказать первую медицинскую помощь одномоментно всем пострадавшим. До прибытия первую помощь должно оказывать население в порядке само- и взаимопомощи.
Первая медицинская помощь
Первая медицинская помощь представляет собой комплекс простейших мероприятий, проводимых на месте получения травмы с использованием табельных средств с целью устранения последствий поражения, угрожающих жизни пострадавшего и предупреждения опасных для жизни осложнений.
• извлечение пострадавших из-под завалов, из убежищ, укрытий (занимаются спасатели);
• тушение горящей одежды (занимаются спасатели).
Фельдшеры и их помощники осуществляют:
• введение обезболивающих средств при помощи шприца-тюбика, обычных шприцев;
• временную остановку наружного кровотечения всеми доступными средствами: наложением жгута, давящей повязки, наложением кровоостанавливающего зажима в ране и т. д.;
• наложение асептических повязок на раны и ожоговые поверхности;
• наложение окклюзионной повязки при открытом ранении груди;
• иммобилизацию поврежденных конечностей шинами, простейшими подручными средствами;
• введение антидотов пораженным отравляющими веществами;
• надевание противогаза при нахождении в зараженной местности;
• дачу антибиотиков, сульфаниламидов, противорвотных средств по показаниям из индивидуальной аптечки (АИ-2).
Доврачебная помощь включает проведение следующих мероприятий:
• устранение асфиксии (туалет полости рта и носоглотки, при необходимости введение воздуховода, ингаляция кислорода, ИВЛ тем или иным аппаратом);
• контроль за правильностью наложения жгутов при кровотечении;
• наложение и исправление неправильно наложенных повязок;
• введение обезболивающих средств;
• улучшение транспортной иммобилизации с использованием табельных средств;
• повторное введение антидотов по показаниям;
• дополнительная дегазация открытых участков кожи и прилегающих к ним участков одежды;
• обогревание пораженных при низкой температуре воздуха;
• горячее питье в зимнее время (при отсутствии ранения в живот);
• по показаниям — введение симптоматических сердечно-сосудистых средств и препаратов, стимулирующих дыхание. По возможности — налаживание инфузионной терапии при шоке (полиглюкин, реополиглюкин, 5%-ная глюкоза, физиологический раствор с гормонами).
Особенности работы фельдшера скорой медицинской помощи в очаге с большим количеством пострадавших
При наличии на месте происшествия большого количества пострадавших фельдшер скорой помощи должен:
Лечебно-эвакуационное обеспечение населения в чрезвычайных ситуациях
Сущность лечебно-эвакуационного обеспечения (ЛЭО) заключается в организации своевременных и последовательно проводимых мероприятий по оказанию медицинской помощи и лечению пораженных на двух этапах медицинской эвакуации (см. ниже) с обязательной транспортировкой пораженных из очага в лечебные учреждения в соответствии с характером повреждения. Вынужденное расчленение процесса лечения при катастрофах привело к необходимости разработки единой концепции (доктрины) патогенеза, диагностики и лечения различных поражений, обязательной для всех медицинских работников, что в сочетании с единообразной документацией обеспечивает преемственность и последовательность проведения лечебных мероприятий на этапах медицинской эвакуации.
Медици́на катастро́ф — область медицины, задачей которой является организация оказания медицинской помощи (вплоть до специализированной) пострадавшим в чрезвычайных ситуациях (в условиях массового появления пострадавших или заболевших).
В чрезвычайных ситуациях к особо опасным инфекциям необходимо отнести заболевания, возбудители которых отличаются высокой вирулентностью и контагиозностью, устойчивостью во внешней среде, длительной выживаемостью в пищевых продуктах и воде, на предметах обихода и могут передаваться различными путями. Инфекционные заболевания, вызываемые ими, протекают в тяжелой клинической форме, сопровождаются частыми осложнениями и характеризуются высокой летальностью. К ним следует отнести: чуму (легочную форму), холеру, сибирскую язву (генерализованную форму), мелиоидоз, желтую лихорадку, геморрагические лихорадки
Холера и холерные вибрионы (классический холерный и Эль-Тор).
Возбудитель – Vibrio cholerae, серогрупп О1 и О139, характеризуется токсическим поражением тонкого кишечника, нарушением водно-солевого баланса.
Морфологические и культуральные свойства. Вибрион имеет один полярно расположенный жгутик. Под действием пенициллина образуются L-формы. Грамотрицательны, спор не образуют. Факультативный анаэроб. Не требователен к питательным средам. Температурный оптимум 37C.
На плотных средах вибрионы образуют мелкие круглые прозрачные S-колонии с ровными краями. На скошенном агаре образуется желтоватый налет. В непрозрачных R-колониях бактерии становятся устойчивыми к действию бактериофагов, антибиотиков и не агглютинируются О-сыворотками.
Биохимические свойства. Активны: сбраживают до кислоты глюкозу, мальтозу, сахарозу, маннит, лактозу, крахмал. Все вибрионы делятся на шесть групп по отношению к трем сахарам (манноза, сахароза, арабиноза). Первую группу, к которой относятся истинные возбудители холеры, составляют вибрионы, разлагающие маннозу и сахарозу и не разлагающие арабинозу: разлагают белки до аммиака и индола. H2S не образуют.
Антигенная структура. Термостабильный О-антиген и термолабильный Н-антиген. Н-АГ являются общими для большой группы вибрионов.
Возбудители классической холеры и холеры Эль-Тор объединяются в серогруппу 01. Антигены серогруппы 01 включают в различных сочетаниях А-, В- и С-субъединицы. Сочетание субъединиц АВ называется сероваром Огава, сочетание АС — сероваром Инаба, сочетание ABC — Гикошима. R-формы колоний утрачивают О-АГ.
Резистентность. Вибрионы плохо переносят высушивание. Долго сохраняются в водоемах, пищевых продуктах.. Биовар Эль-Тор более устойчив в окружающей среде, чем классический вибрион.
Эпидемиология. Острая кишечная инфекция с фекально-оральным механизмом передачи. Путь передачи - водный, пищевой. Источник инфекции — больной человек или вибрионоситель.
Факторы патогенности. Пили адгезии; фермент муциназа, разжижающий слизь и обеспечивающий доступ к эпителию. Эпителиальные клетки выделяют щелочной секрет, который в сочетании с желчью является прекрасной питательной средой для размножения вибрионов. Токсинообразование вибрионов, которые вырабатывают эндо- и экзотоксины. Экзотоксин (энтеротоксин) холероген — термолабильный белок, чувствителен к протеолитическим ферментам. Холероген содержит 2 субъединицы: А и В. А активизирует внутриклеточную аденилатциклазу, происходит повышение выхода жидкости в просвет кишечника. Диарея, рвота. Фермент нейраминидаза усиливает связывание холерного экзотоксина с эпителием слизистой кишечника. Эндотоксин запускает каскад арахидоновой кислоты, которая запускает синтез простагландинов (Е, F). Они вызывают сокращение гладкой мускулатуры тонкого кишечника и подавляют иммунный ответ, чем обусловлены диарея.
Клинические проявления. Инкубационный период 2—3 дня. Боль в животе, рвота, диарея.
Иммунитет. Гуморально-клеточный. При выздоровлении возникает напряженный не-продолжительный иммунитет.
Микробиологическая диагностика. Выделение и идентификация возбудителя. Материал для исследования - выделения от больных (кал, рвота), вода.
Для экспресс-диагностики используют РИФ, ПЦР. Бактериоскопический метод в настоящее время не используется.
Лечение: а)регидратация (восполнение потерь жидкости и электролитов введением изотонических, растворов, а также плазмозаменяющих жидкостей внутривенно;б) антибактериальная терапия (тетрациклины, фторхинолоны).
Профилактика. Санит.-гиг. мероприятия. Экстренная профилактика антибиотиками широкого спектра действия, а также вакцинопрофилактика. Современная вакцина представляет собой комплексный препарат, состоящий из холероген-анатоксина и химического О-антигена, обоих биоваров и сероваров Огава и Инаба. Прививка обеспечивает выработку вибриоцидных антител и антитоксинов в высоких титрах.

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
При возникновении любых чрезвычайных катастроф и ситуаций, пострадавшим требуется неотложная помощь. Для этого существует отдельная медицина катастроф.
Во время травм, аварий и крушений счет идет на минуты. В такие моменты людям может потребоваться срочная скорая помощь. Специалисты медицинской бригады должны быть высококвалифицированными и составлять отдельную структуру моментального реагирования. Для этих целей выделена область медицины катастроф. Врачи данной направленности находятся в специальных центрах.
Медицина катастроф – что это такое
Область врачевания по организации неотложной помощи людям в условиях возникновения большого количества заболевших или пострадавших во время аварий – вот что такое медицина катастроф. Для нее характерна ситуация, когда один специалист должен оказать медицинскую помощь множеству пострадавшим, а не одному (в отличие от традиционного врачевания).

Чем занимается медицина катастроф.
Под катастрофой или чрезвычайной ситуацией понимают событие с двумя и более пострадавшими, имеющими ухудшение состояния здоровья. Существует 5 видов чрезвычайных событий в зависимости от количества пострадавших:
- локальные – до 10 заболевших;
- территориальные – до 50 пациентов;
- региональные – до 500 людей;
- федеральные – от вышеуказанного числа пострадавших;
- международные – где число людей, нуждающихся в помощи достигает международных масштабов.
Пациентам может понадобиться помощь при возникновении:
- аварий;
- стихийных бедствий;
- пожаров;
- снегопадов;
- наводнений.
Помимо оказания неотложной помощи больным при возникновении чрезвычайных ситуаций, в обязанности врачей входят ожоги, травмы. Также, помощь большому количеству пострадавших может потребоваться при массовом отравлении токсинами, ядом.
Существуют и другие виды поражений при чрезвычайных ситуациях. Таким образом, можно утверждать, что в обязанности врача входит помощь:
- при инфекциях;
- при лучевой болезни;
- при синдроме длительного сдавливания и др.
- дифтерия;
- сальмонеллез;
- дизентерия;
- инфекционный гепатит;
- брюшной тиф;
- сибирская язва.
Лучевая болезнь возникает из-за ионизирующего излучения, радиации. Примером является трагедия на Чернобыльской АЭС.
Синдром длительного сдавливания или Байуотерса проявляется при нарушении кровоснабжения при давлении на мягкие ткани. Такое случается при обвалах, завалах под землей, землетрясениях.
Отдельно необходимо сказать про медицинскую помощь при использовании средств массового поражения следующими видами оружия, которые наносят разрушение на больших площадях:
Согласно утвержденным правилам, создаются формирования со специальным оборудованием. Они работают отдельно или в составе других организаций.
В список формирований входят:
Формирования бывают нештатными и штатными. Первые создаются при различных медицинских учреждениях. Ответственность за их работу несут руководители. К этим подразделениям относят следующие бригады:
- проводящие эвакуационные мероприятия;
- сортировочная;
- токсикологическая;
- диагностическая;
- радиологическая;
- экстренная;
- занимающимися инфекционными болезнями;
- общехирургическая и детская хирургическая;
- психиатрическая;
- травматологическая;
- терапевтическая;
- реанимационная;
- ожоговая;
- офтальмологическая.
Штатные формирования финансируются средствами, выделяемыми службой медицины подобного уровня. Такие подразделения включают:
- управление;
- основные отделения (госпитальное, хирургическое, эвакуационное);
- подразделения обеспечения (материального и технического обеспечения, аптечное, инженерное).
Задачи медицины катастроф
Как у любой области врачевания, специалисты этой практики обязаны выполнять определенные задачи медицины катастроф. Сфера ответственности врачей включает:
- медицинский контроль над ситуацией в области ЧС;
- участие в сортировке здоровых и пострадавших;
- оказание необходимой помощи;
- организация эвакуации из зоны бедствия;
- при необходимости дополнительное привлечение специалистов;
- госпитализация больных;
- проведение медицинского обеспечения аварийно-спасательных работ;
- медицинский контроль над проводимыми мероприятиями с участием большого количества людей;
- обеспечение готовности формирований и планирование действий в случае ЧС;
- обучение специалистов экстренных служб;
- участие в подготовке научной работы по совершенствованию методов оказания экстренной помощи.
Несмотря на многообразие задач медицины катастроф, они имеют общую цель – улучшение и контроль над состоянием людей при возникновении ЧС.
Как работать в медицине катастроф
После медицинского колледжа необходимо поступить в университет, где есть кафедра медицины катастроф, входящая в состав лечебного факультета.

Как стать врачом медицины катастроф.
Список подходящих медицинских учреждений:
- университет имени Н.И. Пирогова;
- клинический институт им. М. Ф. Владимирского;
- Российская медицинская академия непрерывного профессионального образования;
- Сеченовский университет.
По завершению учебы необходимо искать вакансии медицины катастроф. Делать это лучше в специализированных центрах, например, таких как:
Читайте также:
- Если после анального секса был вагинальный какие могут быть инфекции
- Современные проблемы диагностики лечения и профилактики инфекционных болезней животных и птиц
- На какие инфекции проверяют доноров крови
- Источниками кишечных инфекций могут являться ответ санминимум
- Анализы на скрытые инфекции у мужчин невский район


