Инфекционный контроль в отделении реанимации новорожденных
Все виды реанимационной помощи новорожденным — лечение респираторного дистресс-синдрома, инфузионная терапия и парентеральное питание, респираторная поддержка при различных патологических состояниях — реализуются с участием медсестер.
Достижения в области неонатологии и реаниматологии открыли возможность выхаживания глубоко недоношенных детей и новорожденных с серьезными проблемами при рождении.
Однако с этим же обстоятельством связано повышение и без того высокого риска возникновения внутрибольничных инфекций (ВБИ) у новорожденных. Прежде всего, это отражается на заболеваемости пациентов интенсивной терапии и реанимации новорожденных.
В один блок поступают все группы детей после реанимации, которые больше не требуют респираторной и реанимационной помощи, но еще требуют дополнительной подачи кислородо-воздушной смеси или интенсивной терапии. Во второй блок поступают все новорожденные и доношенные и недоношенные из родильных домов города (транспортировку обеспечивает ВРКБ) с теми состояниями, которые требуют неотложной плановой, но не реанимационной помощи.
Отделение развернуто в приспособленном помещении. Включает в себя шесть палат, реанимационный зал и вспомогательные помещения.
Палаты оборудованы централизованной разводкой кислорода и воздуха из расчета две кислородные точки и одна воздушная на одну койку; панелью электропитания из расчета десять розеток европейского стандарта и две стандартные розетки на одну койку. Палаты приспособлены для расположения 2-3 детей.
Штатное расписание отделения реанимации новорожденных и недоношенных детей на 12 коек с Выездной реанимационно-консультативной бригадой и выездной неонатологической консультативной бригадой.
Новорожденные поступают в отделение из родильных домов и других стационаров для хирургической и терапевтической помощи. Работа по разработке системы инфекционного контроля и ее внедрению была начата в середине 1997 года. С этого периода в помощь госпитальному эпидемиологу была введена должность сестры по инфекционному контролю. С 1998 года организовано постоянное эпидемиологическое наблюдение, микробиологический мониторинг, результаты которых периодически докладывались медицинскому персоналу и администрации отделения, создана аптека для приготовления парентеральных лекарственных препаратов. В 1999 году разработана система индивидуальной и когортной изоляции пациентов, введена должность сестры-педагога. В 2000 году введена обработка рук безводным антисептиком, каждое рабочее место обеспечено безводным антисептиком, проведено обучение медицинского персонала правилам обработки рук и работа по улучшению качества. С 2001 года и по настоящее время продолжается работа по улучшению качества медицинской помощи в части обработки рук, внедрению алгоритмов выполнения манипуляций, безопасных в эпидемиологическом отношении и др.
В 1995 г., после начала работы отделения реанимации новорожденных, был проведен хронометраж рабочего времени постовой медсестры. Оказалось, что большая часть ее рабочего времени уходит на предстерилизационную обработку и подготовку к стерилизации расходного материала, забор анализов и доставку их в лабораторию, подготовку наборов для различных манипуляций и т.д. Это вызвало необходимость организационных изменений, благодаря которым постовая медсестра должна была стать центральной фигурой в сестринском деле. Ей нужно было дать возможность сконцентрироваться на уходе за новорожденным. С этой целью была введена должность диспетчера (без медицинского образования), в обязанности которого входят: вызов лаборантов и консультантов; доставка анализов в лабораторию; получение результатов анализов и дополнительных исследований. Процедурный кабинет был снабжен одноразовыми наборами для всех манипуляций, проводимых в отделении. Создан стерилизационный кабинет, который обеспечивает предстерилизационную подготовку, стерилизацию и упаковку всего расходного материала и подготовку к работе аппаратов искусственной вентиляции легких (ИВЛ). Введен круглосуточный пост процедурной медсестры, которая занимается подготовкой сред для инфузионной терапии и парентерального питания, антибиотиков, выполнением разовых медикаментозных назначений. В отделении постоянно решаются вопросы повышения уровня теоретических и практических знаний медсестер. Действует обязательная система повышения квалификации среднего персонала. Поступая на работу, медсестра проходит под руководством опытной коллеги стажировку на рабочем месте в течение 1 мес. Специально выделенная медсестра-инструктор читает теоретический курс и принимает зачет по следующим темам:
• санитарно-эпидемиологический режим в отделении новорожденных;
• протокол реанимации новорожденных в родовом зале;
• поддержание оптимального температурного режима у новорожденных;
• уход за трахеобронхиальным деревом у детей, находящихся на ИВЛ;
• венозный доступ, установка катетера, контроль и уход.
Следующий этап подготовки — обязательная специализация по неонатологии. Цикл проводится 1 раз в год для медсестер отделения реанимации новорожденных, отделений патологии новорожденных и хирургии новорожденных. Специализация осуществляется на базе областного медицинского колледжа без отрыва от производства. Обучение проводят врачи ДГБ. По окончании цикла медсестры сдают тестовый экзамен и получают удостоверение о прохождении специализации.
[youtube.player]Хрусталева Н.М., Зуева Л.П., Любимова А.В., Любименко В.А., Шулаева С.В.
Детская городская больница №1, Санкт-Петербург, Санкт-Петербургская Государственная Медицинская Академия им. И.И. Мечникова
Введение: Большие достижения в области неонатологии и реаниматологии открыли возможность выхаживания глубоконедоношенных детей и новорожденных с серьезными проблемами при рождении. Однако с этим же обстоятельством связано повышение и без того высокого риска возникновения внутрибольничных инфекций (ВБИ) у новорожденных. Прежде всего, это отражается на заболеваемости пациентов интенсивной терапии и реанимации новорожденных.
Проблема гнойно-септических инфекций (ГСИ) новорожденных, и борьбы с нею является актуальной для всей системы здравоохранения страны и Санкт-Петербурга, в частности. Заболеваемость ГСИ обусловливается, наряду с нарушениями правил асептики и антисептики и противоэпидемического режима, наличием объективных факторов, таких как: значительное техническое усложнение диагностических и лечебных манипуляций, увеличение количества операций, а также их усложнение и проведение часто на фоне иммунодепрессии и в раннем неонатальном периоде. Кроме того, происходит неуклонное расширение показаний к антибиотикотерапиии, причем преимущественно препаратов резерва, активное использование большого количества дезинфектантов и антисептиков. Все эти факторы способствуют процессу формирования госпитальных штаммов микроорганизмов, мультирезистентных к антибиотикам. Тем самым увеличивается риск возникновения внутрибольничного инфицирования за счет формирования коллективов ослабленных детей с различной патологией соматического и хирургического генеза, которые нуждаются в большом количестве инвазивных манипуляций, использовании различной, сложной в обработке аппаратуры, а также в обслуживании большим количеством медицинских работников.
Внутрибольничные гнойно-септические инфекции являются одной из ведущих причин смертности и летальности, затрудняют проведение лечебно-диагностического процесса, резко снижают эффективность лечения, увеличивают длительность стационарного лечения, приводя в целом к увеличению экономических затрат и нанося существенный социальный ущерб.
Высокая заболеваемость внутрибольничными гнойно-септическими инфекциями является следствием целого ряда нерешенных проблем, связанных с отсутствием системного подхода к организации профилактики и борьбы с ВБИ.
Более семи лет назад мы приступили к решению данной проблемы.
Материалы и методы: Работа проводилась на базе отделения реанимации и интенсивной терапии на 30 коек (24 аппарата ИВЛ). Детская городская больница ╧1 - крупнейшая детская больница в Санкт-Петербурге и Ленинргадской области (600 коек и 30 коек отделения реанимации новорожденных). Новорожденные поступают в отделение из родильных домов и других стационаров для хирургической и терапевтической помощи.
Работа по разработке системы инфекционного контроля и ее внедрению была начата в середине 1997 года. С этого периода в помощь госпитальному эпидемиологу была введена должность сестры по инфекционному контролю.
С 1998 года организовано постоянное эпидемиологическое наблюдение, микробиологический мониторинг, результаты которых периодически докладывались медицинскому персоналу и администрации отделения, создана аптека для приготовления парентеральных лекарственных препаратов.
В 1999 году разработана система индивидуальной и когортной изоляции пациентов, введена должность сестры-педагога.
В 2000 году введена обработка рук безводным антисептиком, каждое рабочее место обеспечено безводным антисептиком, проведено обучение медицинского персонала правилам обработки рук и работа по улучшению качества.
С 2001 года и по настоящее время продолжается работа по улучшению качества медицинской помощи в части обработки рук, внедрению алгоритмов выполнения манипуляций, безопасных в эпидемиологическом отношении и др.
Результаты и их обсуждение: С 1997 года сестра по инфекционному контролю ведет учет бактериологических исследований у детей в соответствующих базах данных, проводит выборку инфекционных диагнозов из историй болезни, других источников и заносить в соответствующие базы данных. При обнаружении у 2-х и более детей одинаковой микрофлоры и выявлении факта высева микроорганизмов, устойчивых к антибиотикам, сообщает об этом эпидемиологу, зав. отделением. Заносит данные о характеристике лечебно-диагностического процесса в соответствующие базы данных.
В 1998 году была введена схема микробиологического обследования пациентов: посев крови, кала, смыва из трахеобронхиального дерева, желудочного содержимого, мочи на 1-е, 3-е, 7-е сутки, еженедельно после первой недели и по клиническим показаниям, все данные вводятся в программу Whonet 5.0, и отражаются на хронограмме. Введен сбор данных о случаях инфекции на основе стандартных определений случая, признаки инфекции и общие данные о пациентах регистрируются в специально разработанной карте. Данные микробиологических исследований и данные о случаях инфекции подвергаются ежемесячному анализу. Рассчитываются общая частота внутрибольничной инфекции и колонизации на 100 поступивших пациентов и на 1000 пациенто-дней, частота заносов инфекции на 100 поступивших, частота колонизации нижних дыхательных путей, связанной с ИВЛ (на 100 пациентов и 1000 ИВЛ-дней), частота бактериемий, связанных с катетеризацией сосудов (на 100 пациентов и 1000 катетеро-дней) и т.д.
В этот же период были разработаны и внедрены алгоритмы приготовления внутривенных растворов в специально оборудованном для этого помещении, оснащенном шкафом с ламинарным потоком воздуха. Выделен пост медицинских сестер, которые были обучены разработанным алгоритмам. Эти мероприятия позволили снизить частоту бактериемий у новорожденных, которая остается на стабильно низком уровне (Рисунок 1).
Частота бактериемий у пациентов реанимации новорожденных
В 1999 году были внедрены изоляционно-ограничительные мероприятия, которые стали применяться к пациентам с манифестной формой инфекции, пациентам, носителям потенциально опасных микроорганизмов, таких как P.aeruginosa, K.pneumoniae (наиболее часто вызывают вспышки ГСИ в отделениях реанимации), антибиотикорезистентных штаммов любых условно-патогенных микроорганизмов.
Изоляционно-ограничительные мероприятия назначаются как в отношении одного пациента (индивидуальные), так и в отношении группы пациентов (когортные). Индивидуальной изоляции подвергаются пациенты, поступающие на отделение из родильных домов на 4 и более сутки жизни при наличии манифестной формы инфекции или при эпидемиологическом неблагополучии в родильном доме. Когортная изоляция назначается к группе пациентов, выделяющих один и тот же возбудитель, а также к группе пациентов, находящейся в контакте с носителем эпидемически опасных штаммов, если существует высокая вероятность заражения этих пациентов.
При изоляционно-ограничительных мероприятиях соблюдаются следующие условия: строгое закрепление среднего медицинского персонала, обслуживающего данных пациентов, оборудования для их обслуживания (фонендоскоп, электроотсос, манипуляционный стол и т.д.).
Кроме того, по отношению ко всем пациентам были введены стандартные меры предосторожности.
В 2000 году мы разработали и внедрили руководство по обработке рук медицинского персонала и использованию перчаток применительно к каждой выполняемой манипуляции, а также обобщенные требования. Новые требования отличаются от тех, которым обычно обучают, но которые фактически не выполняются (мойте руки до и после любого контакта с пациентом). В требованиях мы сделали акцент на том, что руки должны быть обработаны антисептиком после любой манипуляции. Это позволит избежать контаминации объектов окружающей среды и инфекции от пациента к пациенту.
Внедрение проводилось в несколько этапов: наблюдение за соблюдением требований обработки рук на протяжении всего периода внедрения (8 месяцев); обучение медицинского персонала правилам и технике обработки; обеспечение каждого реанимационного места дозатором с безводным антисептиком на основе этанола; обучение на рабочем месте технике мытья рук с мылом и обработки рук антисептиком; создание с рабочей группы, в которую вошли зав. отделением, эпидемиолог, сестра по инфекционному контролю, старшая сестра отделения, сестра-педагог; изучение правильности выполнения рекомендаций по обработке рук для каждой манипуляции; обсуждение с рабочей группой результатов наблюдения независимыми наблюдателями и наблюдателями из больницы, выявление и устранение рабочей группой причин, препятствующих обработке рук; подготовка сестры-педагога для обучения сотрудников и вновь поступающих правилам обработки рук и использованию перчаток, демонстрация результатов наблюдения за выполнением требований обработки рук и частоты перекрестной колонизации сотрудникам отделения, индивидуальные беседы с теми, кто игнорирует обработку рук; наконец, была составлена инстуркция по гигиене рук, которую должен был подписать каждый медсотрудник отделения. Было проведено анонимное анкетирование персонала, при котором просили ответить, считают ли они необходимым мытье рук с мылом и/или обработку рук антисептиком при перечисленных манипуляциях и всегда ли они это соблюдают.
В результате проведенной работы удалось снизить частоту внутрибольничной колонизации с 46,3 до 14,6 на 1000 пациенто-дней. Так же снизилась и частота манифестных внутрибольничных инфекций.
Проводилась оценка экономической эффективности данной работы Рисунок 2), которая показала, что несмотря на увеличение расхода антисептика и соответственно и затрат на антисептик, снижение затрат на приобретение антибиотиков, шприцы для их введения и идентификацию микроорганизмов, выделенных от пациентов и определение их антибиотикочувствительности привело к тому, что общие затраты на 1 пациента только по этим параметрам снизились в среднем на 311 рублей. Кроме того, уменьшились средние сроки пребывания пациента в отделении реанимации, что также уменьшило затраты больницы.
Средние расходы на одного пациента на антибактериальные препараты, шприцы для их введения, среды для идентификации микроорганизмов и антисептик для обработки рук
В 2001 году были снова проведены наблюдение за выполнением требований по обработке рук медицинским персоналом и измерен расход антисептика, беседа с медицинским персоналом, где были доложены результаты наблюдения и расхода антисептика в этом году по сравнению с предыдущим, еще раз обсуждены требования к обработке рук персонала применительно к каждой манипуляции. Вновь был проведен опрос медицинского персонала по той же самой анкете, которая была использована при первом анкетировании. Кроме того, были проведены мероприятия по улучшению качества соблюдения стандартных мер предосторожности. Были усовершенствованы базы данных, используемых при микробиологическом наблюдении. Нами разработаны и апробированы эпидемиологически безопасные алгоритмы медицинских манипуляций.
Результатами проведенной работы с 1997 года явились: возможность более ранней диагностики случаев инфекции и более раннего назначения терапии, увеличение знаний и настороженности в плане диагностики инфекций у врачей, возможность оперативного вмешательства в зависимости от эпидемической ситуации, не дожидаясь вспышки, значительное снижение частоты внутрибольничной колонизации (Рисунок 3). Отделение работает без закрытия в течение 5 лет, за этот период не было ни одной вспышки внутрибольничных инфекций. Уменьшилась частота выделения от пациентов антибиотикорезистентных возбудителей, что позволяет сократить использование антибиотиков резерва.
Частота внутрибольничной колонизации пациентов реанимации новорожденных
Заключение: Внедрение современных, действенных методов инфекционного контроля способствует улучшению качества оказания медицинской помощи новорожденным, а также снижает затраты на их лечение. Кроме того, результаты проведенной работы позволили продемонстрировать администрации других отделений эффективность мер инфекционного контроля и реальность их внедрения.
1 Приказ №318 от 04.12.1992 "О переходе на рекомендованные Всемирной Организацией Здравоохранения критерии живорождения и мертворождения"
[youtube.player]
Особенности родов у женщин с осложнением беременности
При поступлении роженицы в медицинское учреждение родовспоможения акушеры-гинекологи обязательно изучают историю. Специалистам необходимо ознакомиться с акушерским анамнезом, результатами последних обследований, а также состоянием плода. Если есть перспектива рождения ребенка с осложнениями, в родзале обязательно присутствуют реаниматологи и неонатологи.
Реанимация новорожденных при отсутствии дыхания выполняется не более 10 минут
Состояние новорожденного малыша оценивается по четырем критериям:
- количество сердечных сокращений в минуту – измеряется количество за 6 секунд и умножается на 10;
- дыхательная активность;
- двигательная активность;
- пульсирующая пуповина.
Если все показатели жизни отсутствуют, то младенец считается мертворожденным. В противном случае проводится реанимация новорожденных.
Первичная реанимация: показания и подготовка
Главным показанием для проведения реанимационных мероприятий является отсутствие сердцебиения или дыхания. Если хотя бы один из оценочных критериев положителен, медики принимают меры для спасения ребенка.
На этапе подготовки реаниматологи укладывают новорожденного на подогреваемый стол с наклоном в 15 градусов. Голова малыша должна располагаться ниже, чем туловище. Важно тщательно обтереть ребенка от слизи и влаги, чтобы манипуляции были точными, а руки не соскальзывали с тельца новорожденного.
Очищение дыхательных путей при асфиксии
Этапы реанимационных мероприятий начинаются с аспирации. Процедура необходима новорожденным, у которых в процессе родов в нижних и верхних дыхательных путях скопилась слизь.
Первичная реанимация предполагает очищение дыхательных путей от слизи
Алгоритм действий реаниматолога для аспирации:
- в полость носа или рта вводится тонкая трубка-катетер;
- с помощью аспирационного прибора выполняется забор содержимого дыхательных путей;
- при необходимости процедура повторяется.
Особенно важно выполнять аспирацию, если в околоплодной жидкости присутствует меконий. После завершения процедуры необходима тактильная стимуляция. Для этого врач аккуратно хлопает по стопе и спинке малыша.
У недоношенных детей тактильная стимуляция не выполняется.
Продолжительность первого этапа не должна превышать 20 секунд. Если в результате выполненного алгоритма у ребенка восстановился пульс, появилось стабильное дыхание, а кожные покровы стали розовыми, реанимацию прекращают.
Применение аппарата ИВЛ
Использование аппарата искусственной вентиляции легких необходимо, если после проведения первого этапа состояние ребенка не улучшилось. При поверхностном дыхании, сохранении бледности кожных покровов и пульсе менее 100 ударов в минуту переходят ко второму шагу.
- ручной аппарат ИВЛ прикладывается к лицу со стороны области переносицы;
- через устройство подается воздушная смесь с содержанием кислорода концентрацией 60%;
- в течение 15 секунд выполняется 10 искусственных вдохов.
Продолжительность второго этапа реанимации не превышает 30 секунд. По прошествии данного времени необходимо оценить состояние младенца. Мероприятия прекращают, если сердечная мышца сокращается со скоростью 100 ударов в минуту и более, а также стабилизируется дыхание и появляется двигательная активность. Если ЧСС не превышает 80, переходят к следующему шагу.
Сердечно-легочная реанимация
Более серьезные методы борьбы за жизнь используются на третьем шаге реанимационных мероприятий. Действия специалистов направлены на восстановление сердечной деятельности и подержание гемодинамики.

Этапы реанимационных мероприятий строго оговорены
Алгоритм для врача:
- большой палец одной руки накладывается на другой и располагается в зоне мечевидного отростка;
- кисти рук обхватывают тельце и заводятся за спинку малыша;
- массаж сердца осуществляется двумя сжатиями в секунду на глубину до 2 см.
Вместе с массажем сердца продолжается легочная реанимация. На три нажатия выполняется один вдох аппаратом со 100% кислородом. Продолжительность данного этапа составляет 60 секунд. При видимых улучшениях состояния массаж сердца прекращают, а ИВЛ оставляют до стабилизации самостоятельного дыхания.
Если в течение минуты после начала сердечно-легочной реанимации состояние младенца не улучшается, специалисты принимают решение о проведении лекарственной терапии.
Интенсивная терапия лекарственными средствами
Данный этап реанимационных мероприятий сочетает в себе искусственную вентиляцию легких, массаж сердца, а также использование медикаментов. Препараты выбираются в соответствии с состоянием малыша, его массой тела и возрастом внутриутробного развития.
Основным средством лекарственной помощи является адреналин. Его вводят при помощи инъекции не чаще одного раза в пять минут. При необходимости могут использоваться медикаменты для восполнения циркулирующей крови. Антагонисты опиоидных рецепторов применяются, если во время родовой деятельности женщине были введены наркотические вещества – такие препараты могут стать причиной угнетения дыхания у новорожденных.
Оценка эффективности реанимационных мероприятий в родзале
На каждом этапе реанимационных мероприятий реаниматологи и неонатологи оценивают состояние новорожденного ребенка. Полученные данные о пульсе, частоте сердечных сокращений, цвете кожных покровов и двигательной активности дают возможность принимать последующие действия.
Как только состояние младенца стабилизировалось, реанимацию прекращают. Если восстановить работу жизненно важных органов младенца не удается, его переводят в палату интенсивной терапии и подключают к аппаратуре.
Если через 10 минут после начала реанимационных действий у ребенка отсутствуют признаки жизни, мероприятия завершают.
Прогноз для ребенка после реанимации
Прогноз для ребенка, которому понадобились реанимационные мероприятия, дается индивидуально. Чем быстрее восстановилась активность жизненно важных органов и стабилизировалось состояние, тем лучше. При длительном кислородном голодании мозга происходит нарушение биологических процессов в организме. В дальнейшем это может привести к неврологическим проблемам и даже стать причиной инвалидизации.
Женщинам во время беременности важно выполнять врачебные назначения и проходить регулярные обследования. Современные диагностические методы позволяют определить возможные проблемы у ребенка еще до момента родов. Если есть перспектива того, что новорожденному понадобится реанимация, для родоразрешения выбираются соответствующие клиники. Областные и региональные перинатальные центры имеют хорошую аппаратуру и квалифицированных специалистов. Благодаря этому появляется возможность сохранить жизнь даже глубоко недоношенным детям. С помощью быстрой реакции и четкого соблюдения этапов реанимации можно избежать серьезных проблем в будущем.
[youtube.player]В любом хирургическом стационаре реаниматологическая служба занимает ведущее положение в обеспечении лечебной помощи больным. В крупных учреждениях выделяют самостоятельное отделение реанимации и интенсивной терапии (ОРИТ). В менее мощных больницах существует отделение анестезиологии и реанимации, а реанимационную помощь оказывают в специальных палатах интенсивной терапии (ПИТ).
Указанные отделения располагают на одном этаже с операционным блоком. Нежелательно его размещение на первом этаже, поскольку это неизбежно вызовет скопление родственников больных, что негативно скажется на функционировании отделения. Режим работы ОРИТ приближается к операционному блоку.
С точки зрения соблюдения санэпидмероприятий в нем выделяют три зоны:
1) лечебная зона строгого режима, куда входят палаты и манипуляционные комнаты;
2) пограничная зона (общего режима), охватывающая коридорную часть;
3) зона служебных помещений (ординаторская, сестринская).
Основными подразделениями ОРИТ являются реанимационный зал, палаты, биохимическая экспресс-лаборатория, перевязочная, материальная, аппаратная, ординаторская, комната для медсестер и т.д.
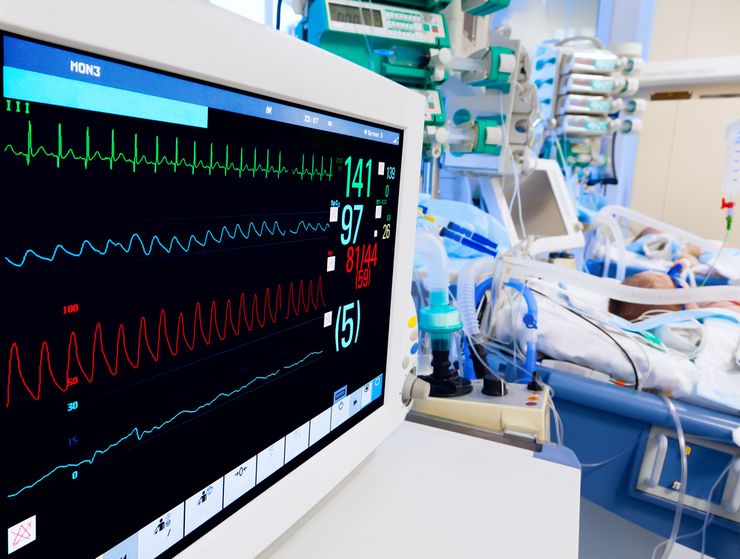
Реанимационный зал предназначен для оказания помощи больным, которые находятся в критическом состоянии. Здесь придерживаются режима работы операционной, выполняют длительную искусственную вентиляцию легких, катетеризируют магистральные сосуды, осуществляют трахеостомию, сеансы гемосорбции и других видов экстракорпоральной детоксикации, бронхоскопию и прочие методы интенсивного лечения. В зале может быть от двух до шести пациентов, изолированных друг от друга специальными легкими подвесными ширмами. Среди необходимого оборудования реанимационного зала должны быть мониторы для постоянного контроля и регистрации основных параметров функционирования жизненно важных органов и систем (пульс, артериальное давление, частота дыхания и пр.), дефибрилляторы, наркозная аппаратура, отсосы, передвижной рентгеновский аппарат, наборы хирургического инструментария для венепункции, трахеостомии, наборы медикаментов и другое оборудование. Продолжительность пребывания больных в зале зависит от состояния пациента, при стабилизации функций органов и систем их переводят в палату интенсивной терапии.
Палаты интенсивной терапии предназначены для пристального наблюдения за больными с относительно стабильным состоянием жизненно важных органов и систем. В палате кровати располагают таким образом, чтобы был обеспечен подход к пациенту со всех сторон из расчёта в 8-24 кв. м на 1 койку. Здесь больные не видят реанимационных мероприятий, на ночь свет выключают, и пациенты могут отдыхать. Между палатами делают застекленное окно, через которое осуществляют постоянный визуальный контроль состояния больного.
Рекомендуют выделение палаты-изолятора, в которую госпитализируют одного больного в тех случаях, когда необходимо изолировать его от других пациентов, например, при столбняке, открытой форме туберкулёза и других заболеваниях.
Одним из важнейших подразделений отделения реанимации и интенсивной терапии является клинико-биохимическая экспресс-лаборатория. В ней круглосуточно выполняют стандартные анализы (клинический анализ крови и мочи, время свёртываемости и кровотечения, уровень глюкозы в крови, диастаза мочи, количество общего белка, билирубина, мочевины и амилазы в сыворотке крови), которые позволяют контролировать состояние основных жизненно важных органов и систем у пациентов этого отделения.
Кроме указанных помещений целесообразно выделение кабинета для проведения экстракорпоральной детоксикации, где выполняют лимфосорбцию и гемосорбцию, плазмаферез и гемодиализ, а также аппаратной комнаты, в которой хранят неиспользуемую в настоящее время аппаратуру.
Работа в ОРИТ сопряжена с профессиональными вредностями и трудностями, в том числе постоянное пребывание среди больных, находящихся в тяжелом состоянии. В связи с этим для врачей и медицинских сестер выделяют специальные помещения, где они могут отдохнуть в свободное от работы время, и регламентируют перерывы для приёма пищи.
В соответствии с приказом МЗ для обеспечения работы ОРИТ его медицинские штаты комплектуются из расчёта 4,75 ставки врачей на 6 коек. Такой же расчёт используют при определении количества младших медицинских сестёр по уходу за больными и фельдшеров-лаборантов. Медицинских сестёр требуется в 2 раза больше (4,75 ставки на 3 койки) и дополнительно 1 ставка медсестры на 6 коек для работы в дневное время.
В отделении ведут учётно-отчётную документацию, в том числе делают записи в истории болезни, заполняют реанимационную карту и карту интенсивной терапии. При этом значительная помощь отводится унифицированию бланков листов назначений, наблюдений, направлений на анализы.
Соблюдение санитарно-эпидемиологического режима в ОРИТ направлено на то, чтобы максимально ограничить дополнительное инфицирование больных, находящихся в тяжелом состоянии, и снизить риск развития внутрибольничной инфекции. Дело в том, что при оказании анестезиолого-реанимационных пособий, а также при проведении интенсивной терапии проводят такие технические приёмы и методы, как венепункция и катетеризация магистральных сосудов, ларингоскопия, интубация трахеи, пункция эпидурального пространства. При этом неизбежно возникают новые входные ворота для инфицирования.
Для снижения микробной обсеменённости в помещениях отделения рекомендуют установку передвижных рециркулирующих воздухоочистителей (ВОПР-0,9, ВОПР-1,5).
Все предметы, соприкасающиеся с кожей и слизистой пациента, должны быть чистыми и обеззараженными. С этой целью стерилизуют ларингоскопы, эндотрахеальные трубки, катетеры, мандрены, маски, иглы. Стерилизации подвергают шланги, патрубки, другие части наркозной и дыхательной аппаратуры, они должны сменяться для каждого больного. Сами аппараты стерилизуют в специальной камере как минимум через день. После каждого больного кровать подвергают специальной обработке и заправляют её постельными принадлежностями, прошедшими камерную обработку.
Постельное бельё меняют каждый день. Необходимо иметь индивидуальное, желательно одноразовое, полотенце и жидкое мыло из флакона.
В начале рабочего дня в служебном помещении персонал отделения надевает сменную обувь и одежду (рубашку, брюки, халат, шапочку). Входя в лечебную зону, надевают маску и меняют халат, предназначенный для работы в данной палате. Перед работой с больным, руки дважды моют щёткой с мылом и обрабатывают их раствором антисептика. Маску меняют каждые 4-6 часов, а халат и шапочку ежедневно.
В ОРИТ регулярно проводят уборку помещений. В палатах и реанимационном зале выполняют влажную уборку 4-5 раз в сутки с использованием дезинфицирующих средств. После этого помещения подвергают обработке бактерицидными лампами. Один раз в неделю выполняют генеральную уборку, по завершении которой осуществляют обязательный бактериологический контроль стен, оборудования и воздуха. Целесообразно организовать функционирование отделения таким образом, чтобы одна из палат была свободна и подвергалась облучению бактерицидными лампами.
Контингент пациентов ОРИТ. В отделении реанимации и интенсивной терапии показана госпитализация больных:
1) с острым и опасным для жизни расстройством кровообращения;
2) с острым и опасным для жизни расстройством дыхания;
3) с острой печеночно-почечной недостаточностью;
4) с тяжелыми нарушениями белкового, углеводного, водно-электролитного обмена и кислотно-щелочного равновесия;
5) после сложных операций, сопровождающихся расстройствами и реальной угрозой дисфункции жизненно важных органов и систем;
6) находящихся в коматозном состоянии в связи с черепно-мозговой травмой, гипогликемической и гипергликемической и другими комами;
7) после реанимации, клинической смерти и шока в восстановительном периоде.
В результате контингент пациентов ОРИТ можно объединить в несколько групп. Первую из них составляют больные после операции, которую выполняли под наркозом (посленаркозные) с не полностью нормализованными жизненными функциями. Она особенно многочисленна в тех лечебных учреждениях, где нет восстановительных палат при операционных блоках. Эти больные пребывают в отделении до полной нормализации угнетённых ранее функций.
Вторую и наиболее ответственную группу составляют больные с критическим состоянием после травмы, отравления, обострения или утяжеления хронической патологии. Продолжительность их пребывания в отделении исчисляется днями и неделями, именно на них затрачиваются максимальные усилия персонала и материальные средства.
Больные со стойким вегетативным состоянием (отсутствие мыслительных возможностей), которое возникло вследствие запоздалой или несовершенной реанимации, а также при черепно-мозговой травме и ряде других обстоятельств, составляют четвертую группу. В принципе эти больные не должны находиться в ОРИТ, однако другого места для таких пациентов, как правило, не находят, и они пребывают здесь месяцами, получая адекватное кормление и надлежащий гигиенический уход.
В ОРИТ используют 4 вида наблюдения за больными. Наиболее доступным является физикальный контроль состояния пациента. При этом определяют наличие или отсутствие сознания, выражение лица, оценивают двигательную активность больного и его положение, окраску кожи и видимых слизистых оболочек, следят за состоянием дренажей, зондов и катетеров. Сюда же относят определение частоты дыхания, измерение пульса, артериального давления и температуры тела пациента. Периодичность этих исследований всякий раз определяется индивидуально, и вся информация регистрируется в формализованной карте наблюдения.
Мониторное наблюдение включает автоматическое слежение за частотой сердечных сокращений и дыхания, артериальным давлением, уровнем периферической сатурации крови по кислороду, температурой тела, биоэлектрической активностью головного мозга. Оно позволяет одновременно получить информацию о жизненно важных системах по многим параметрам.
Лабораторное слежение за больным предполагает систематический контроль гемических показателей (количество эритроцитов, гемоглобина, гематокрита), а также определение объёма циркулирующей крови, плазмы, белка, электролитного и кислотно-щелочного состояния крови, показателей свертывающей системы, биохимических критериев (общий белок, мочевина, креатинин, амилаза в сыворотке крови).
Наконец, комбинированное наблюдение сочетает все выше названные виды контроля состояния больного. Оно наиболее полно дает представление о пациенте и является оптимальным.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
[youtube.player]Читайте также:


