Инфекция флегмона у ребенка

Локализация и основные причины
Локализация некротических очагов различна. Чаще флегмона начинается с затылка, лопаточной и ягодичной области, возникает на внутренней поверхности голеней, бедер, рук. Редко некротический процесс сначала возникает на груди или животе малыша. Практически никогда флегмонозное поражение кожи не встречается на стопах и ладонях.

Флегмона новорожденных – редкое инфекционное заболевание кожи и подкожных структур
Возбудителями флегмоны являются кокковые микроорганизмы, в частности золотистый стафилококк, стрептококк, гонококк. Основные причины заражения:
- ранки на поверхности кожи;
- воспаление пупка (омфалит, инфекционное поражение пупочной ранки);
- недостаточный уход за младенцем;
- нарушение асептики в родовых залах, палатах рожениц;
- венерические заболевания у матери – инфекция проникает в организм малыша через родовые пути;
- мастит, лактостаз у кормящей женщины.
Чаще всего инфекция проникает в подкожные структуры малыша через повреждения кожи. Встречаются гематогенный и лимфогенный пути передачи инфекции, когда некротизации способствуют иные инфекции, протекающие в организме.
В группе риска – дети с глубокой недоношенностью, родовыми травмами, с тяжелейшими неврологическими патологиями. Возникновению флегмоны новорожденных также способствуют неблагоприятные условия проживания, связанные, к примеру, с алкоголизмом или психическими заболеваниями родителей.
Классификация и симптомы
Заболевание классифицируется по локализации, типу возбудителя и форме патологического процесса. Особое клиническое значение имеет классификация по форме.
- Серозная. Начало формирования инфильтративного очага без четких границ со здоровой тканью. Дополнительная симптоматика может отсутствовать. Серозная форма по первичным симптомам напоминает младенческий везикулопустулез.
- Гнилостная. Заболевание спровоцировано проникновением в организм патогенных штаммов анаэробного типа. Отличительная черта – инфильтративный очаг источает неприятный запах, а при незначительном надавливании сочится, по клинической картине напоминает псевдофурункулез. Кожа в области поражения становится зеленой или коричневатой.
- Гнойная. Период пика патогенной активности бактерий, когда на коже образуется гнойный очаг с зеленоватым содержимым, сероватым налетом. Гнойные очаги быстро изъязвляются, распространяются по поверхности кожных покровов. Патологический процесс поражает не только кожу, но и мышцы, костную ткань.
- Некротическая. Распространенная форма инфекционного процесса, при которой очаги поражения имеют явные очертания, четко отделены от здоровой ткани лейкоцитарными участками. Гнойные абсцессивные очаги склонны к вскрытию.
- Анаэробная форма. Патологический процесс развивается с пузырчатого поражения кожи, напоминает герпетическую инфекцию. Наполненные газом пузырьки вскрываются, вторично инфицируются, провоцируя развитие инфильтративных очагов.
Во всех клинических случаях заболевание несет серьезную угрозу жизни и здоровью, приводит к опасным последствиям. Осложненная флегмона приводит к недостаточности печени, почек.
Общие признаки
Сепсис сопровождается общими симптомами, которые выражаются в недомогании, нарушении аппетита, повышении температуры тела. Дети капризны, беспокойны, что нередко связано с головными болями. У многих малышей развивается острый конъюнктивит.
Если заболевание спровоцировано золотистым стафилококком, то возникают выраженные неврологические расстройства: судорожный синдром, заторможенность, нейротоксикоз с остановкой дыхания, развитием полиорганной недостаточности. Раздражение ЦНС и снижение функции сердечной мышцы приводит к инфарктам, кровоизлиянию, инсультам. Прогноз при тяжелой форме нейротоксикоза у младенцев на фоне сепсиса неутешительный.
Диагностика
Флегмона новорожденных – область исследования педиатрии, неонатологии, хирургии. Диагностика основана на данных физикального осмотра, изучении анамнеза матери и младенца, лабораторных тестов. Инструментальные методы исследования применяются в случае подозрения на воспаление костной ткани. При осмотре ребенка определяется выраженное поражение кожных покровов, наблюдается интоксикационный синдром.
Общий анализ крови указывает на лейкоцитоз, повышение скорости оседания эритроцитов, анемический синдром. Заболевание дифференцируют от лимфаденита, абсцесса. Манифестация ошибочного диагноза не влечет опасности для жизни и здоровья ребенка, потому что во всех случаях показано срочное хирургическое вмешательство.
Лечение и прогноз
Лечение флегмонозного поражения хирургическое с подключением системной антибактериальной терапии. При этом важным прогностическим критерием является скорость оказания медицинской помощи. По ходу операции на пораженные участки наносят множественные надрезы-"насечки", выполняющие дренажную функцию. Через надрезы гнойное содержимое беспрепятственно выходит наружу. При внушительных размерах инфильтративного очага в насечки помещают специальные резиночки, чтобы они не зарастали преждевременно. Манипуляция проводится под общим обезболиванием.
Некротическая флегмона – распространенная форма болезни, при которой повышается риск поражения костной и мышечной ткани.
Надрезы выполняют в шахматном порядке. По периферии флегмоны насечки захватывают и здоровую ткань. Это обусловлено тем, что патологический процесс в подкожно-жировой клетчатке распространяется намного быстрее. На поверхности эпителия начальные инфекционные изменения еще не заметны.
После операции проводят перевязки каждые 2–3 часа. Одновременно назначается этиотропная терапия препаратами из группы цефалоспоринов, макролидов, пенициллинов. Лечение тяжелых форм флегмоны начинают с комбинированного приема цефалоспоринов и аминогликозидов. Схему лечения или суточную дозировку антибиотиков изменяют по результатам бакпосева.
При ослабленном иммунитете назначают иммуномодуляторы, витаминные комплексы. Если флегмона носит вторичный характер, то устраняют основную причину патологического процесса.
Прогноз при флегмоне новорожденных на фоне адекватной и своевременной терапии благоприятный, осложнения сводятся к минимуму. При запоздалом лечении и генерализованной инфекции, когда поражается более 12% от общего объема кожных покровов, летальность достигает 95%. Клинические рекомендации по профилактике флегмоны сводятся к регулярной и адекватной гигиене тела ребенка, стирке и глажении пеленок, своевременному обращению к врачу при появлении кожных заболеваний.
Бесплатная консультация врача по телефону
ООО "Ваш Врач"
Адреса медицинских центров в Москве (единая справочная) +7 (495) 255-45-59
Хирургические центры в Москве
Ежедневно
с 9.00 до 20.00

Флегмоны у детей захватывают подкожную клетчатку. Они не имеют отчетливых границ и распространяются по ходу мышечных волокон и прилежащих сухожилий. При этом гнойный экссудат пропитывает окружающие мягкие ткани.
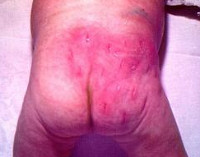
У ребенка флегмона способна на любой части тела и даже захватить несколько отделов. Чаще сего дети подвержены флегмонам на поясничной области и между лопатками. Эта особенность обусловлена хорошо развитой подкожной клетчаткой и богатым кровоснабжением указанных областей. Кроме того толщина фасций здесь достаточно низкая
Полезная информация по теме:
Особенности симптоматики в детском возрасте
Клинические появления флегмоны могут быть как местными, так и общими:
- В определенной части тела развивается припухлость и покраснение кожных покровов, которые возвышаются над поверхностью тела. Появление этого образования сопровождается резкой болью и беспокойством ребенка.
- У маленьких детей очень быстро нарастают интоксикационные признаки. Ребенок становится вялым, отказывается от еды, плачет, срыгивает. У детей постарше могут появиться жалобы на недомогание, озноб, головную и суставную боль.
- При выраженной интоксикации у детей первого года жизни может развиться судорожный синдром.
- При осмотре увеличиваются регионарные группы лимфатических узлов.
В дальнейшем в месте поражения образуется очаг размягчения, который свидетельствует о гнойном расплавлении тканей и распространении патологического процесса на соседние ткани. Возможно появление свища.
При первых признаках патологии у ребенка следует немедленно обратиться к врачу. Хирург нашей клиники осмотрит ребенка и проведет наиболее безопасное и эффективное лечение. Если вовремя не оказать ребенку помощь, возможно начало инфекционно-токсического шока.
Полезная информация о приеме хирурга в клинике:
Причины развития патологии у ребенка
Инфекционный агент проникает через повреждения на поверхности кожи или слизистых оболочках и распространяется в подкожной клетчатке. Возможно гематогенное распространение возбудителя из уже имеющегося источника хронической инфекции. Подобные осложнения наблюдаются при сепсисе, остеомиелитах, фурункулезе.

Намного реже асептическое воспаление может развиваться при введении под кожу скипидара или керосина, приводящее к некрозу тканей.
Предрасполагающим фактором может служить общее ослабление детского организма, к которому привели такие хронические болезни, как туберкулез или другие вялотекущие хронические инфекции. У грудничков флегмоны могут развиваться на фоне недоношенности и незрелости органов и систем. Кроме того в первые дни жизни вызвать развитие флегмоны может внутриутробная инфекция.
Целый ряд хронических системных заболеваний, приводящий к снижению резистентности организма, может вызвать флегмону в качестве осложнения. К ним относятся сахарный диабет, коллагенозы, эндокринная патология, заболевания системы крови и лимфы.
С какими симптомами обращаются к хирургу:
Особенности терапии
Флегмоны у детей необходимо лечить хирургическим путем.
Проводится линейный разрез очага затем удаление гнойного экссудата из полости раны. Внутрь вводится дренаж, способствующий оттоку экссудата и очищению раны. При обширной области поражения делается добавочный надрез и проводится диализ полости с применением антисептических растворов.
- Консервативные меры включают в себя назначение следующих препаратов
- Дезинтоксикационные и антибактериальные средства.
- Десенсибилизирующие средства.
- Общеукрепляющие препараты.
- Иммуномодулирующие препараты.
- В качестве немедикаментозной поддержки применяются гемодиализ, плазмаферез, ультрафиолетовое и лазерное облучение крови.
При оказании своевременной помощи прогноз заболевания благоприятный. Восстановление здоровья происходит на протяжении 3-4 недель.
Методы диагностики в хирургии:
Абсцесс в области лица возникает вследствие повреждения или воспаления кожи лица, слизистой оболочки полости рта, губ, носа, век. Реже абсцессы у детей возникают за счет распространения инфекции из одонтогенного очага. Сформировавшийся абсцесс представляет выбухающий, куполообразный, ярко гиперемированный участок. Кожа над ним истончена.
Пальпация резко болезненна, легко выявляется флюктуация. Общее состояние нарушается незначительно. Более тяжело протекают абсцессы, расположенные в глубине тканей — в подвисочном пространстве, а также окологлоточные, паратонзилярные и т. д. Эти абсцессы протекают с выраженными общими явлениями интоксикации, нарушения функций (глотания, дыхания, открывания полости рта и т.д.). Они представляют значительную угрозу здоровью и даже жизни ребенка. В этих случаях отмечают бледность и сухость кожных покровов, повышение температуры тела до 38 °С и выше. Дети предъявляют жалобы на слабость, недомогание. Первыми симптомами заболевания бывают боли в очаге воспаления, затем появляется отек и повышается температура.
В очаге воспаления формируется инфильтрат, в области которого кожа или слизистая оболочка гиперемированы, напряжены. В центре инфильтрата определяется флюктуация. Границы измененных тканей четко очерчены. Нередко кожа или слизистая оболочка в области абсцесса выбухает над поверхностью.
Для правильного прогноза и своевременной последующей терапии необходимо дифференцировать абсцесс от фурункула, абсцедирующего лимфаденита и нагноившейся атеромы или врожденной кисты.
Местное лечение заключается в наложении асептических повязок с растворами или мазями, обладающими осмотическим действием. Назначают физиотерапевтические процедуры. При глубоких абсцессах и тенденции к распространению отека проводят курс общей терапии, интенсивность которого определяется возрастом ребенка и характером процесса.
Флегмона (phlegmona) - это разлитое гнойное воспаление мягких тканей. Флегмона у детей может развиваться только там, где есть много подкожной жировой клетчатки, или в случаях позднего обращения за помощью и неправильного лечения. Обычно флегмонами считают поверхностные абсцессы, чаще встречающиеся у детей, при которых быстро возникает значительный коллатеральный отек мягких тканей.
Этиология. Возбудителем абсцессов и флегмон является смешанная микрофлора с преобладанием стрептококков и стафилококков в комплексе с кишечной и другими видами палочек. В последние годы доказана значительная роль анаэробов, бактероидов и клостридий в развитии абсцессов и флегмон, а также ассоциации аэробной и анаэробной инфекции. В некоторых случаях гной, полученный при вскрытии абсцессов и флегмон, не дает роста микроорганизмов на обычных питательных средах, что свидетельствует о возбудителях, не характерных для данных заболеваний, которых нельзя обнаружить обычными исследовательскими приемами. Этим в определенной мере можно объяснить значительное количество абсцессов и флегмон с атипичным течением.
У детей в 80-90 % случаев абсцессы и флегмоны имеют одонтогенное происхождение и возникают в результате распространения инфекции из апикальных очагов при обострении хронических периодонтитов временных и постоянных зубов, нагноении радикулярных кист; они сопровождают острый и хронический остеомиелит, развиваются как осложнения острого периостита челюстей.
Закономерности клинического течения абсцессов и флегмон у детей связаны с анатомо-физиологическими особенностями тканей лица:
1) околочелюстные мягкие ткани у детей характеризуются меньшей плотностью фасций и апоневрозов, ограничивающих то или иное анатомическое пространство;
2) более рыхлой подкожной жировой и межмышечной клетчаткой;
3) неполноценностью тканевого барьера, способствующей распространению инфекнионно-воспалительного процесса на новые тканевые структуры;
4) функциональной незрелостью лимфатической системы, что приводит к частому поражению лимфатических узлов;
5) кровоснабжение лица по сравнению с другими участками организма лучше, что имеет свои положительные (быстрее выводятся токсины из очага воспаления, поступают гормоны, факторы защиты, кислород, что способствует уменьшению воспаления) и отрицательные (быстрое распространение инфекции) стороны. Сосуды у детей также более проницаемы, чувствительны к инфекции, поэтому такие симптомы воспаления, как отек, инфильтрация тканей, имеют выраженные клинические проявления;
6) значительные болевые реакции;
7) быстрое формирование гнойного очага (на протяжении 2-3 сут);
8) поверхностно расположенные абсцессы и флегмоны сопровождаются выраженной деформацией лица - инфильтрацией и резким отеком подкожной жировой клетчатки, а глубокие - нарушением функции жевания, глотания и речи.
Одонтогенные процессы чаще развиваются у детей в период сменного прикуса, а неодонтогенные - до 5 лет, с преобладающим поражением лимфатической системы (лимфаденит, периаденит, аденофлегмона). Общие реакции часто опережают развитие признаков местного воспалительного процесса и наблюдаются даже при таких отдельных формах одонтогенной инфекции, как острый или хронический обострившийся периодонтит, что иногда является причиной диагностических ошибок.
При неодонтогенном процессе зубы интактные, при стоматогенном наблюдаются изменения на слизистой оболочке: гиперемия отдельных участков, афты, эрозии и т.п. Если же причиной воспалительного процесса является зуб (то есть процесс одонтогенный), можно наблюдать частично или полностью разрушенную и измененную в цвете его коронковую часть; перкуссия зуба болезненна, он может быть подвижным, слизистая оболочка вокруг него гиперемирована и отечна; возможно одно- или двустороннее утолщение альвеолярного отростка.
При характеристике общего состояния ребенка возникает потребность в опреде лении его тяжести. Клинические термины "удовлетворительное", "средней тяжести" и "тяжелое" не совсем определенные и рассматривать их следует в сравнении, так как тяжесть общего состояния ребенка определяется признаками интоксикации.
У детей раннего возраста уровень иммунологической реактивности организма низкий, что связано с функциональной незрелостью пулов иммунокомпетентных клеток всех уровней, неполноценностью местных и центральных механизмов регуляции их функций. В связи с этим иммунологическая защита при воспалении v детей до 3-7 лет выражена слабее, чем у взрослых. По мере созревания иммунной системы все ярче проявляется способность ребенка к гиперергическим реакциям. Для ЦНС детей характерно несоответствие между интенсивностью процессов возбуждения и торможения. Обмен вообще и деятельность отдельных органов и систем у детей происходят на высшем энергетическом уровне при сниженных резервных возможностях. У них выражены изменения в крови (сдвиг формулы белой крови в сторону юных форм лейкоцитов, общее увеличение количества лейкоцитов, повышение СОЭ, уменьшение количества эритроцитов и снижение содержания гемоглобина) и чаще наблюдаются патологические изменения в моче (протеинурия и гематурия).
Для поверхностно расположенных абсцессов и флегмон характерными являются такие местные клинические признаки: деформация мягких тканей, обусловленная отеком и инфильтрацией их, гиперемия кожи над очагом воспаления, плотный, болезненный при пальпации инфильтрат. Так, флегмона подчелюстной области поверхностная и для нее характерна выраженная деформация тканей, измененная в цвете (гиперемирован-ная) кожа, пальпация участка болезненная. При глубокой локализации процесса, например, в крылочелюстном пространстве, определяется резкое нарушение функции (тризм П-Ш ст., болезненность и невозможность открывания рта), деформация тканей незначительна, кожа не гиперемирована.
Очень важна дифференциальная диагностика абсцессов и флегмон, разных по происхождению. Для клинициста необходимо выяснить характер его:
а) неодонтогенный - возникает обычно вследствие воспалительного процесса в лимфатических узлах, нагноения посттравматической гематомы или распространения воспалительного процесса из других участков;
б) одонтогенный - связанный с заболеванием зубов.
Также важно различать абсцессы и флегмоны, которые возникли под действием неспецифической (банальной) микрофлоры, и те, которые образовались вследствие специфических процессов (так называемые холодные абсцессы). Нередко врачу приходится проводить дифференциальную диагностику поверхностных флегмон с рожистым воспалением.
Дифференцируют флегмоны с опухолевыми процессами и заболеваниями крови у детей, клиника которых напоминает острые и хронические воспалительные процессы челюстно-лицевой области. Часто болезни крови - лейкоз, неходжкинская лимфома - имеют выраженные признаки интоксикации и местного воспаления. В связи с этим при атипичных клинических проявлениях, а также подозрении на опухоль следует провести дополнительные исследования, а именно:
1) развернутый анализ крови с информацией о юных и молодых формах лейкоцитов;
2) КТ(компьютерная томография);
3) МРТ (магнитно-ядерный резонанс);
5) стернальную пункцию;
Дата добавления: 2018-04-04 ; просмотров: 1530 ;

Общие сведения
Флегмона новорожденных – это острое гнойное воспаление кожи и подлежащих тканей в неонатологии и педиатрии, которое быстро распространяется и не имеет четких границ. Впервые в отечественной медицине данную патологию описал русский педиатр Н. Ф Филатов в 1873 году. Распространенность составляет 15-30% от общего числа новорожденных, страдающих локализованными бактериальными инфекциями. Мальчики и девочки болеют с одинаковой частотой. Чаще наблюдается у недоношенных детей. При ранней диагностике и полноценном лечении исход благоприятный. В случаях массивного поражения (более 5 см в диаметре) в исходе отмечается большой косметический дефект, поэтому помимо общепринятого лечения после очистки раны требуется проведение пластики. Общая летальность при флегмоне новорожденных составляет 5-7%, без адекватного лечения погибает порядка 90% больных детей.

Причина флегмоны новорожденных
Этиологическим фактором флегмоны новорожденных могут быть грамположительные, грамотрицательные или анаэробные микроорганизмы. Чаще всего данную патологию вызывает золотистый стафилококк – S.aureus, реже – E.coli или P.aeruginosa. Пути проникновения возбудителя в подкожную жировую клетчатку могут быть разными, но наиболее часто микроб проникает через повреждения эпидермиса. Также встречается гематогенная и лимфогенная диссеминация из других очагов, например – омфалита или при пупочном сепсисе. В некоторых случаях флегмона новорожденных является результатом недостаточного или плохого ухода за ребенком (при использовании наглаженных пеленок, редком купании и т. д.). В группу риска также входят недоношенные и дети с родовой травмой новорожденных.
Симптомы флегмоны новорожденных
Через 5-8 часов с момента появления первых признаков флегмоны новорожденных под участками гиперемии развивается отек, а подкожная жировая клетчатка затвердевает. Как правило, к концу первых суток процесс распространяется на значительную площадь тела ребенка, четкая граница между пораженными и здоровыми тканями отсутствует. Также наблюдается эксикоз, потеря массы тела. В этот период имеется высокий риск развития сепсиса и образования гнойных очагов в других органах – возникают пневмония, перитонит, гнойный отит, нефрит и т. д.
Спустя 2-3 дня над участками флегмоны новорожденных появляется синюшность, может обнаруживаться флюктуация. К 5-7 дню кожные покровы истончаются, становятся мацерированными и отмирают – начинается процесс отторжения некротизированных тканей и формирование раны. На ее дне определяется подкожная жировая клетчатка, которая имеет темно-серый или багровый оттенок. Глубина дальнейшего отторжения зависит от активности процесса. Как правило, рана при флегмоне новорожденных достигает мышц и сухожилий, редко – костей. К концу 2 недели от начала заболевания пораженная кожа отделяется полностью, уменьшаются проявления воспалительного процесса. В ранах формируются грануляции. Процесс эпителизации зависит от размеров дефектов и общего состояния ребенка. При диметре раны, превышающем 5 см, необходимо проведение кожной пластики.
Диагностика флегмоны новорожденных
Диагностика флегмоны новорожденных основывается на анамнестических данных, физикальном обследовании и лабораторных тестах. Инструментальная диагностика при этой патологии не применяется. При опросе матери педиатр обращает внимание на соблюдение правил ухода за ребенком, наличие других очагов инфекции и иные возможные этиологические факторы. При осмотре младенца определяется поражение кожи и подкожной жировой клетчатки характерной локализации, интоксикационный синдром.
В общем анализе при флегмоне новорожденных в крови обнаруживаются неспецифические признаки воспаления – лейкоцитоз со смещением формулы влево до появления миелоцитов, повышение СОЭ. В некоторых случаях могут возникать анемические изменения – снижение уровня эритроцитов и Hb. В зависимости от развившихся осложнений могут выявляться и другие объективные и лабораторные признаки. Дифференциальная диагностика флегмоны новорожденных проводится с рожистым воспалением, склеремой и асептическим некрозом подкожно-жировой клетчатки.
Лечение флегмоны новорожденных
При флегмоне новорожденных также показана антибактериальная терапия. Схема лечения зависит от тяжести состояния ребенка и распространенности воспалительного процесса. При слабой степени интоксикации и отсутствии признаков сепсиса используются пенициллины, при их недостаточной эффективности – в комбинации с аминогликозидами. При запоздалом обращении, сепсисе и тяжелом состоянии пациента антибактериальную терапию начинают с цефалоспоринов III-IV поколения совместно с аминогликозидами. Спустя 3-4 дня схему меняют в зависимости от результатов бактериального посева и пробы на чувствительность возбудителя к антибиотикам. При необходимости применяют дезинтоксикационную терапию, иммунотерапию и т. д.
Прогноз для детей с флегмоной новорожденных при условии ранней диагностики и адекватного лечения благоприятный. На фоне запоздалой диагностики или неадекватной антибиотикотерапии вероятность летального исхода очень высока. При поражении свыше 12% поверхности тела летальность составляет более 90%. Профилактика флегмоны новорожденных заключается в адекватном и регулярном уходе за ребенком, выполнении всех гигиенических процедур. Важную роль играет ранняя диагностика и лечение неонатальных гнойных заболеваний – мастита новорожденных, омфалита и т. д.

Флегмона — одно из самых опасных острых воспалительных заболеваний. Оно поражает кожу, слизистые, внутренние органы, при этом не имеет четко выраженных границ.
Флегмона — что это такое
Это воспаление гнойного характера представляет угрозу не только для здоровья, но и для жизни человека.

От флегмоны могут пострадать и лицо (веко, челюсть, щека), и туловище, и конечности человека.
Характер заболевания может быть идиопатическим (самостоятельным, не имеющим привязки к каким-то другим заболеваниям) либо представлять собой осложнение после гнойно-воспалительной болезни (к примеру, сепсиса или карбункулеза).

Процессы начинаются с наружных слоев эпидермиса, затем переходят на подкожную ткань.
Причины возникновения и возбудители
Самый распространенный возбудитель заболевания – золотистый стафилококк.
Помимо него в этом качестве могут выступать:
- энтеробактерии;
- облигатные анаэробы (стрептококки), способные действовать в отсутствие кислорода;
- синегнойная и (реже) кишечная палочки.

Необходимы также сопутствующие факторы:
- проблемы с иммунной защищенностью человека;
- состояние его системы кровообращения;
- наличие в организме аллергизации;
- способность микроорганизмов к вирулентности (заражению тканей);
- устойчивость микробов к лекарственным препаратам.

Порой загадкой, даже для специалистов, остается причина образования флегмоны там, где нет ни следов травм, ни операционных разрезов.
Главным провоцирующим фактором в этом случае становится общее состояние здоровья пациента – опасность угрожает людям, принимающим много лекарств, губительно воздействующих на иммунную систему.
Проблемы возникают также при сахарном диабете и у ВИЧ-инфицированных.
В организм возбудитель заболевания проникает и распространяется в нем разными способами:
- через повреждения на коже и слизистых в результате травм;
- из источника инфицирования – через кровь;
- в результате прорыва абсцесса;
- после введения подкожно каких-либо химических веществ (например, скипидара, для лечения кожных заболеваний);
- как следствие введения лекарственных препаратов (постинъекционная флегмона).
Код по МКБ-10
В международном классификаторе заболеваний (МКБ-10) флегмона значится под кодом L03.
Затем следует более детальная классификация:
- если поражены пальцы руки либо стопа — L03.0;
- конечности (другие их отделы) — L03.1;
- челюстно-лицевая область — L03.2;
- туловище — L03.3.
Под кодами L03.8 и L03.9 значатся, соответственно, флегмона иных, кроме перечисленных, локализаций и флегмона неуточненная.
Причины возникновения заболевания, его симптомы, методы лечения и профилактики, а также фото стрептодермии у детей ищите в этом материале.
Инструкция по применению крема и мази Белогент представлены в данной статье.
Симптомы и локализация болезни
Не имея четких границ, флегмона обнаруживает себя изменениями кожной поверхности в месте воспаления – она становится красной, блестящей, лоснящейся.
Ощущается болезненность не только при прикосновении, но и в результате движений, которые делает человек, например, при повороте туловища.
Неприятные ощущения усиливаются по мере развития заболевания. Кроме того, визуально расширяется и зона покраснения (со временем красный цвет меняется на желтый).
Без оказания медицинской помощи состояние пациента становится хуже, появляются головная боль, слабость, одышка, нарушается нормальный сон при общей сонливости в течение дня.
Температура тела поднимается до 40°C и выше. Человека мучают озноб, жажда. Проблемой становится мочеиспускание. В зоне поражения увеличиваются лимфатические узлы. Давление подскакивает, а сердечные ритмы – сбиваются.
Локализация флегмоны может быть самой разной.
В эту зону включены височная область, подвисочная ямка (через которую проходят важные нервы и сосуды), челюсти, околоушно-жевательная область (в том числе и жевательные мышцы), подглазничная зона (ограниченная краем глазницы, боковой стенкой носа и верхней челюстью). В категорию лицевых включены также щечная и скуловая флегмона.
Человеку с таким диагнозом становится сложно говорить и глотать, поскольку отек охватывает окологлоточное пространство.
Могут возникать проблемы с дыханием. Поднимается температура. Лицо становится ассиметричным. Лечение не терпит отлагательств, поскольку велика вероятность потери зубов, тромбоза лицевых вен, асфиксии.

Если симптомы заболевания появились на одном веке, болезнь быстро распространяется и на второе веко, а также на глаз целиком. Пациент испытывает сильную головную боль.
Если в зону поражения попал слезный мешок (что встречается довольно редко), опухшая область становится настолько болезненной, что человек не может открыть веки.
Промедление с лечением может привести к повреждению зрительного нерва и потере зрения. Не исключается опасность распространения инфекции на головной мозг.

Подбородочная и подчелюстная область оказываются в зоне воспаления. Человек испытывает общую слабость, у него поднимается температура, болит голова. В качестве осложнения может начаться гнойный менингит.
В домашних условиях это заболевание не лечат, обычно пациенту требуется помощь врача-хирурга.

Инфекция вначале сосредоточивается в центре ладони, на большом пальце либо запястье. Затем распространяется на всю кисть — другие части ладони и остальные пальцы.
Человек испытывает боль, которой предшествует неприятное покалывание.
Особенно тяжелой считается у-образная форма локализации , когда поражение затрагивает такой важный вспомогательный аппарат мышц, как локтевую и лучевую синовиальные сумки ладоней.
Воспаление охватывает области под грудными мышцами – малой и большой.
Субпекторальная флегмона может начать развиваться из-за гнойника под мышкой, после сильного ушиба грудной клетки, из-за имеющихся в этой части тела фурункулов, ран, если инфицирована молочная железа (в результате мастита). О фурункулах на груди, а также на других интимных местах мы рассказывали здесь.

Непосредственной причиной для начала гнойного воспаления становятся раны, ожоги, укусы, от которых пострадали руки (например, предплечье) или ноги, а также ряд заболеваний (например, панариций или гнойный артрит).
Симптомы заболевания развиваются стремительно. Если в зоне поражения оказались бедра или нижняя конечность, пациенту становится сложно передвигаться. Ноги словно опухают, увеличиваются лимфатические узлы.
От этого вида заболевания страдают бедра, мошонка, промежность, ягодицы. Возникает мочевая (ягодичная) флегмона из-за повреждений мочевого пузыря.
Ее симптомы — отек, кровянистость мочи (или ее отсутствие), боли в нижней части живота. Течение заболевания тяжелое, иногда болезнь завершается летальным исходом.

Эта локализация микробов – одна из наиболее опасных. К традиционным для заболевания симптомам (высокой температуре, ознобу, тахикардии) добавляются сильные боли, охватывающие мошонку и половой член.
Кожу мошонки покрывают бурые пятна и пузыри с гнойным содержимым. Флегмона Фурнье требует оперативного лечения.
Специалисты используют еще один способ классификации заболевания по месту его локализации.
Согласно ему флегмона может быть:
- подкожная – заболевание развивается в слое жировой клетчатки, непосредственно под кожей;
- подфасциальная – в соединительных оболочках, покрывающих различные органы, нервные волокна, сосуды;
- забрюшинная – в брюшной полости;
- межмышечная;
- околопочечная;
- околопрямокишечная.
Классификация (виды, формы, стадии)
Классификация предусматривает различие заболеваний по глубине воздействия на здоровые ткани, по степени тяжести протекающих процессов и вариантам последствий.
Второй вариант предполагает длительный, до нескольких месяцев, процесс, в течение которого участки кожи в месте поражения становятся синюшными, а флегмона преобразуется в абсцесс, не вызывающий болевого синдрома.
В этом случае также возможны два варианта. Поверхностная форма флегмоны означает инфицирование подкожной клетчатки, не затрагивает мышечную ткань.
Глубокая распространяет свое негативное воздействие и на мышцы, и на межмышечное пространство, и на окружающую различные внутренние органы жировую клетчатку.
Флегмона может быть отграниченной, в случае если гнойник – локальный, или прогрессирующей – при значительном поражении ткани.

В этой категории различают самостоятельные формы, когда болезнь развивается не на фоне и не вследствие каких-либо патологий, а самостоятельно (если, к примеру, инфицированы только кисть, стопа, голень либо бедро).
Их несколько: серозная (она считается первичной), гнойная, гнилостная, некротическая, анаэробная.
При серозной форме нападению патогенных микроорганизмов подвергается жировая клетчатка. Она становится студенистой, пропитывается мутной жидкостью. Границы между больным и здоровым участками бывают трудноразличимыми.

За серозной следуют более опасные фазы. Гнойная предполагает преобразование поврежденных тканей в гнойную массу зеленоватого, желтого или белого цвета.
Могут образовываться язвы и свищи. Эта форма заболевания затрагивает кости, сухожилия, суставы.
При гнилостной форме заболевания пациент испытывает сильную интоксикацию. Пораженные ткани приобретают темные окраски – коричневую и зеленую. Наблюдается их распад – они становятся рыхлыми, кашеобразными.
Некротическая форма характеризуется формированием некрозных очагов. Когда организм их отторгает, образуется раневая поверхность, может появиться абсцесс, который самостоятельно вскроется.
Анаэробная форма – самая тяжелая из всех перечисленных. У тканей – вареный вид, без каких-либо покраснений, а внутри может образовываться газовая составляющая, о чем свидетельствует легкий хруст, появляющийся при надавливании на воспаленную поверхность.
Как выглядит флегмона (фото)








Диагностика
Важную роль в постановке диагноза играют субъективные ощущения пациента. Чем точнее они будут сформулированы, тем проще врачу ориентироваться в локализации заболевания и степени его тяжести, понять его патогенез (механизм зарождения и развития болезни).
- контроль температуры тела;
- УЗИ участков, где возможно распространения заболевания;
- МРТ;
- рентгенограммы;
- анализы (мочи, крови, выделений из мест воспалений);
- пункции (если очаг инфицирования находится глубоко в тканях).
Отличия от абсцесса и других заболеваний
У различных гнойных воспалений могут быть похожие проявления, но для успешного лечения диагноз должен быть абсолютно точным.
Если сравнивать абсцесс и флегмону , то в первом случае, очаг воспаления заключен в капсулу, изолирован от здоровых тканей. У флегмоны подобного нет.

В процессе развития болезни, при переполнении капсулы гноем, может произойти ее разрыв, что приведет к превращению абсцесса в флегмону.
Если заболеванием поражены веки, флегмона на ранних стадиях практически не отличается от ячменя. Однако в первом случае ощущения гораздо болезненнее, чем во втором, кроме того имеются симптомы интоксикации организма.
Сложно бывает отличить флегмону от рожистого воспаления . Для обоих диагнозов характерны сильная пульсирующая боль, плотный инфильтрат, изменения цвета кожи. Подробнее о причинах, симптомах и лечении рожистого воспаления ноги узнаете отсюда.
Разобраться в сложных случаях иногда возможно только с помощью лабораторных исследований.
Методы лечения
Врач назначает лечение в зависимости от степени тяжести пациента, и проводится оно, как правило, в стационаре, даже медикаментозное.
Эти лекарства необходимы для остановки процессов гноеобразования в организме. Их назначают пациенту в виде таблеток или уколов.
Против флегмоны эффективны:
Терапия длится от 3 до 5 дней. Если результаты неутешительны (отек сохраняется, температура по-прежнему высокая, боль не отпускает), значит, процесс образования гноя остановить не удалось и потребуется хирургическое вмешательство.
Из других лекарственных препаратов используются представители группы пенициллинов: Трипсин, Террилитин, Ируксол.
Эти средства могут дать результат на начальной стадии заболевания.
Компрессы делают спиртовые, с мазью Вишневского или с травами (один из возможных вариантов — отвар душицы с семенами льна).
Желательно компрессы ставить на ночь, а днем проводить физиопроцедуры. Полезен также электрофорез с использованием мумие.
Хирургическая операция при флегмоне очень эффективна, особенно на запущенных стадиях и при обширных поражениях.
Удаление гноя необходимо, чтобы не пострадали внутренние органы, к которым инфекция подбирается опасно близко – легкое, желудок, почки, кишечник.
Как лечить недуг у новорожденных детей и старше
У новорожденных флегмона может появляться на 5-8-ой день жизни и развивается особенно тяжело. Заболеванию часто предшествуют опрелости на теле или мастит. Возбудителем, как правило, является золотистый стафилококк.

Лечат маленьких детей хирургическим путем: вводят в организм дренаж, чтобы обеспечить отток экссудата, очистить от гноя рану. В обработке используют антисептические растворы.
Детям постарше дают общеукрепляющие и иммуномодулирующие лекарства, при необходимости – антибиотики, жаропонижающие и обезболивающие. Используют методики плазмафереза, гемодиализа, облучения крови лазером.
При своевременном начале лечения его прогноз – благоприятный . Полное восстановление наступает через 3-4 недели.
Восстановление и реабилитация
После того, как больному сделана операция, наступает период восстановления: пациенту назначают антибиотики, мази для очищения кожи (троксевазиновую, с экстрактом шиповника, с облепиховым маслом). Принимаются меры по укреплению иммунитета пациента.

Важным фактором, помогающим реабилитации больного, является соблюдение режима. Выздоравливающий большую часть времени должен проводить в постели, причем те части тела, которые были инфицированы и подверглись оперативному вмешательству, должны находиться чуть выше остальных.
После удаления анаэробной флегмоны больному назначают уколы противогангренозной сыворотки. Работу сердечной мышцы помогают восстановить препараты, содержащие кофеин и адонилен.
Если вас интересует, отчего появляется заболевание, каковы его основные симптомы и как лечить сучье вымя у мужчин и женщин, прочтите нашу публикацию.
Препараты-глюкокортикоиды — что это такое? Описание и предназначение средств найдете в данной статье.
Какие могут быть осложнения
Поскольку серозно-гнойная жидкость может попасть в лимфу и кровь, инфекция рискует распространиться по всему организму и стать причиной таких заболеваний, как:
- сепсис;
- гнойные лимфаденит и лимфангит;
- рожа;
- гнойный тромбофлебит;
- гнойный артрит;
- менингит.
Профилактика
Чтобы избежать развития опасного заболевания, необходимо:
- при получении ссадин и ран, обрабатывать их антимикробными препаратами;
- своевременно лечить фурункулы;
- не оставлять без лечения кариес;
- при первых симптомах, напоминающих флегмону, обращаться к врачу;
- заботиться об укреплении иммунной защиты организма.
Читайте также:




