Инфекция осложнение на голеностоп
Артрит голеностопного сустава – результат перенесенной травмы, инфекции или признак прогрессирования аутоиммунного заболевания. Патология возникает с равной долей вероятности у мужчин и женщин. Нарушению подвержены люди пожилого и преклонного возраста, спортсмены, которые часто подвергают себя повреждениям. Только на приеме у врача подтверждается, что ухудшение здоровья вызвало воспаление голеностопного сустава – причины и лечение также устанавливает специалист, поскольку сам пациент может только предполагать о первоисточнике болезни. Главный аргумент раннего обращения в больницу – улучшение самочувствия, предупреждение инвалидности, риск которой при рассматриваемом заболевании довольно высок.
Причины воспаления
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Как лечить воспаление голеностопного сустав,а полностью зависит от фактора, послужившего первопричиной заболевания.
К развитию патологии предрасполагают следующие явления:
- Перенесенные травмы, особенно если они осложнились бактериальной инфекцией. Даже давние повреждения способны послужить благотворным условием для развития активного воспалительного процесса. Поскольку вывихи, надколы, переломы сопровождаются нарушением выработки синовии, что вызывает артрит.
- Перенесение бактериальной микрофлоры из близлежащих очагов – например, если у пациента цистит, фурункулы, простатит, пиелонефрит. Бактериальная флора достигает суставов и потенцирует воспаление в их полости.
- Переохлаждение – общее или местное (когда человек надевает легкую обувь в холодное время года, недостаточно утепляет ноги).
- Аутоиммунные заболевания – системная красная волчанка, ревматоидный артрит.
- Плоскостопие, поскольку сустав претерпевает повышенную нагрузку.
- Замедленный метаболизм.
- Аллергические реакции, вызывающие деформацию тканей.
- Повышение концентрации глюкозы крови.
Развитию воспаления в голеностопе способствуют частые нагрузки. Например, если по роду деятельности нужно подолгу стоять, ходить, поднимать тяжести. Взаимодействие с большим весом также предполагает усиление нагрузки на голеностоп.
Симптомы
Воспаление голеностопного сустава – это заболевание, которое невозможно не заметить. В отличие от латентных патологий, артрит этой части ноги проявляется дискомфортом. Неприятное ощущение нарастает ежедневно (при острой форме патологии) или реагирует на смену погоды (при затяжном воспалении).
Заболевание характеризуют следующие симптомы:
- болевой синдром. Боль становится интенсивнее по мере прогрессирования воспаления из-за циркуляции бактериальной флоры;
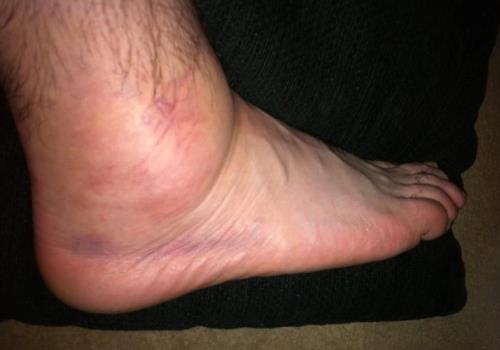
- отек. Увеличение объема ноги создает проблему с подбором обуви;
- повышение температуры тела (локальная гипертермия);
- нарушение функциональной способности. Пациенту больно наступать на ногу, он хромает. При начинающемся артрите боль возникает во время установки стопы на поверхность. Резкий прострел возникает в пятке, мучительное ощущение охватывает голень полностью, распространяется до колена. Пациент вынужден пребывать в положении сидя, чтобы облегчить самочувствие.
Отчетливо прослушиваются различные звуки: приложив ухо к больному суставу, можно распознать специфический хруст, щелчки, ощущение трения или скрипы в ноге на месте воспаления.
Диагностика
При подозрении на артрит проводят следующие диагностические мероприятия:
- Пункцию сустава с эвакуацией синовиальной жидкости, ее последующим исследованием, посевом на определение патогенной микрофлоры (также желательно провести окрашивание мазков по Граму).
- Лабораторное исследование крови (клиническое, биохимическое), мочи. Среди анализов крови ценность представляет определение C-реактивного белка.
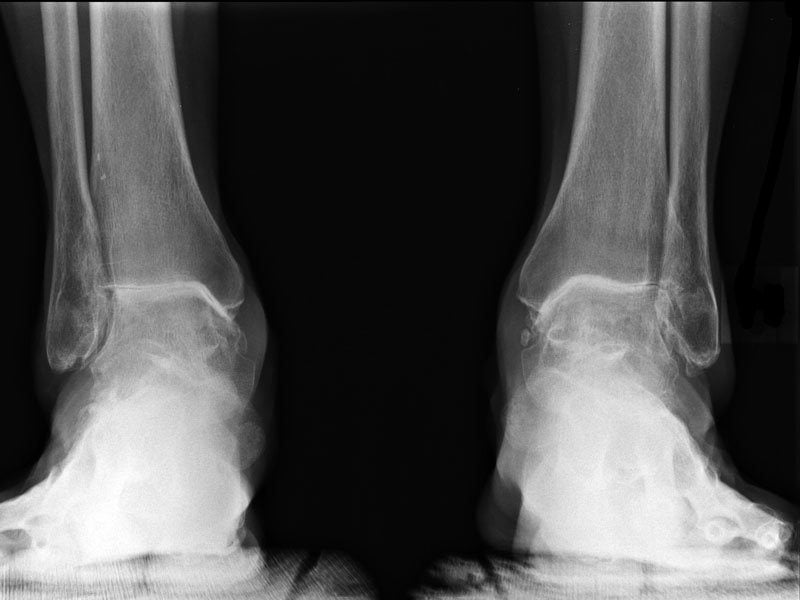
- Рентгенографию пораженного сочленения.

При изучении раневого отделяемого у пациентов, страдающих гнойным воспалением голеностопного сустава, удается выделить грамположительные возбудители — Staphylococcus aureus, Staphylococcus epidermidis, Staphylococcus saprophyticus, Enterococcus faecalis. В грамотрицательной патогенной микрофлоре выделяют Pseudomonas aeruginosa, Escherichia coli. Полученные сведения бактериологического исследования представляют информативную значимость. Врач выяснит степень тяжести клинического течения гнойных артритов голеностопа, назначит адекватное лечение.
Учитываются данные опроса и осмотра. Специалист выясняет, не было ли в семье больного случаев воспаления голеностопного сустава, узнает о событиях, предшествовавших заболеванию (полученные травмы, переохлаждение).
Лечение воспаления голеностопного сустава
Консервативное лечение проводится на 1 и 2 стадиях развития артрита голеностопного сустава. Если на момент обращения за медицинской помощью у пациента уже 3 или 4 стадия патологии, рассматривается вопрос о проведении хирургического вмешательства. Попытки лечения болезни одними медикаментами приравниваются к потере времени, что чревато ампутацией воспаленной конечности пациента.
При стойком повышении температуры тела назначают системную антибиотикотерапию. Получив результаты выполненного посева, допустимо осуществить ее коррекцию с учетом чувствительности патогенной флоры, выявленной в образце биологического материала.
Задача врача – купировать воспалительный процесс, чтобы восстановить функциональную способность пораженной ноги. Но важно нормализовать общее самочувствие. С этой целью назначают системное введение обезболивающих средств.
Медикаментозная терапия предполагает следующие лекарственные предписания:
- Нестероидные противовоспалительные препараты (НПВП). Диклофенак, Нимесулид (Найз), Ибупрофен обеспечивают снижение спектра воспалительного процесса, снимают боль.
- Анальгетики. Назначают, когда введения НПВС недостаточно для снижения боли. Кетанов, Кетарол, Дексалгин, Анальгин – перечисленные препараты купируют приступы болезненности, помогают перенести послеоперационное восстановление.
- Терапия, направленная на снижение отеков. Чтобы снять отечность, назначают диуретики – Фуросемид, Лазикс. Дозировка определяется весом пациента, степенью выраженности отеков.
- Витаминотерапия. Введение витаминов необходимо для улучшения циркуляции крови, укрепления иммунных свойств организма пациента в период послеоперационной реабилитации.
- Гиалуроновая кислота – часть терапии воспаления голеностопного сустава. Натуральный компонент помогает увеличить вязкость синовиальной жидкости.
- Антибиотики назначают, если лабораторно доказано, что причина воспаления – внедрение бактериальной флоры внутрь сустава.
Важная часть лечения рассматриваемой патологии – внутрисуставное введение препаратов. Чаще – гормональные. Системное введение кортикостероидов становится причиной развития широкого спектра неблагоприятных явлений. Этот вид гормонотерапии в 8 из 10 случаев не обеспечивает достаточного угнетения интенсивности воспалительного процесса.
Местное введение медикаментов усиливает степень влияния на центр воспалительного процесса, сокращает необходимость проведения системной терапии, минимизирует риски неблагоприятных исходов.
Глюкокортикоиды вводятся внутрь сустава при следующих провоцирующих факторах: при отработке специалистом основной терапии; при обострении затяжного артрита (одновременно с базисным и в целом успешным лечением); если базисное лечение по разным причинам невозможно. Но главное основание для введения глюкокортикоидов внутрь сочленения – его воспаление, протекающее в активной фазе.
Гормональные средства для введения:
- Триамсинолона ацетонид (второе название – Кеналог; единоразовое применение Триамсинолона в полость пораженного сустава задерживает прогрессирование деструкции);
- Метилпреднизолон (фармацевтическое определение – Метипред, Депомедрол);
- Бетаметазона дипропионат (относится к составу Дипроспана);
- Бетаметазон;
- Гидрокортизон.
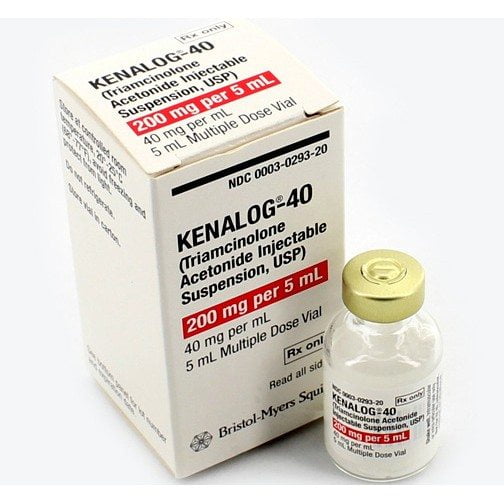
Дозировка препарата (однократная, суточная, курсовая) предопределяется величиной пораженного сустава. Если врач назначит Кеналог или Метипред, доза составляет 20 мг (как и для плечевого, локтевого сочленений). Большую дозировку вводить нецелесообразно и небезопасно (к слову, 40 мг используют для устранения артрита коленного сустава – он считается физиологически крупным).
Особенности локальной гормональной терапии следующие:
- часто повторяющиеся инъекции больших дозировок глюкокортикоидов способны вызвать дегенеративные процессы хряща сустава;
- вторичное введение кортикостероидов в тот же сустав допустимо не чаще, чем 4-5 раз за 12 месяцев;
- объем и кратность инъекционного введения препаратов в сочленения не регламентируется (предопределяется динамикой состояния пациента);
- при острой стадии воспаления голеностопного сустава инъекции выполняются с высокой регулярностью – лечение приближено к полноценной системной гормонотерапии.

Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Кроме гормонов, внутрь сустава также вводят препарат гентамицин – из расчета 8 мг антибиотика в 0,5 мл 0,25% раствора новокаина. Предварительно проводить эвакуацию синовиальной жидкости нецелесообразно. По результатам наблюдений, препарат гентамицин, введенный в суставную полость, уже на 2 сутки дает выраженное улучшение у 28 больных из 30, взятых под наблюдение. Произошел полный регресс гиперемии, удалось купировать ночные боли; в 3 раза уменьшился выпот в сочленениях. Лекарство сняло отек мягких тканей.
99% пациентов оценили полученный эффект, как выраженный, что соответствовало объективным данным. В случае подтверждения острого артрита голеностопного сустава было достаточно выполнения 1 внутриполостной инъекции гентамицина. Благодаря однократному введению произошло полное обратное развитие признаков воспалительного процесса.
Физиотерапевтические методы помогают добиться выздоровления пациентов с воспалением голеностопных суставов начальных стадий, ускорить восстановление у прооперированных больных.
Актуальны следующие виды физиотерапевтического лечения:
Таблица отражает основные критерии наблюдения пациентов, которым проводился фонофорез с каждым из препаратов:
| Критерий оценки | Фонофорез с препаратом Фастум® гель | Фонофорез с препаратом Лиотон® гель |
| Длительность курса применения препарата | 10 дней(По поводу артрита голеностопного сустава острой фазы) | 10 дней(Относительно лечения артрита голеностопа, протекающего в острой фазе) |
| Главный активный компонент, обеспечиваемое им действие | Основное действующее вещество препарата – кетопрофен — нестероидное противовоспалительное соединение, которое уменьшает процесс воспаления — внутрисуставного, в мышцах и сухожилиях | Активный компонент – гепарин натрия.При наружном применении оказывает следующие виды положительного действия:
Купирует формирование тромбина, подавляет физиологическую активность гиалуронидазы, участвует в фибринолизе крови, активирует эту способность |
| Преимущества препарата |
| Препарат не вызывает привыкания, риск побочных эффектов практически исключен |
Антон Епифанов о применении физиотерапии:
Целесообразность использования для фонофореза препаратов Фастум® гель и Лиотон® гель продиктована набором требуемых фармакодинамических процессов. Они обеспечиваются активными компонентами рассмотренных препаратов (НПВС — кетопрофеном и гепарином соответственно). А топикальное (местное) применение медикаментозных средств, усиленное фонофорезом, обеспечивает достижение требуемых терапевтических эффектов без угрозы развития системных побочных реакций.
Физиотерапевтические методы лечения необходимы для устранения воспаления голеностопного сустава. Преимущества очевидны – положительное воздействие происходит непосредственно на пораженные ткани, процедуры не вызывают привыкания, оказывают мощное анальгезирующее и противоотечное действие.
Пациент, ощущающий болезненность в голеностопе, не должен полагаться на сомнительные методы. Попытки нормализовать функцию сустава прогревающими компрессами, наложением подогретой соли бесполезны.
Больному допустимо употреблять отвар ромашки, зверобоя, чабреца и календулы, но только с целью общего укрепления здоровья, ведь для борьбы с заболеванием нужен крепкий иммунитет.
С разрешения врача можно укутывать пораженный участок конечности шерстяной (натуральной) тканью, поскольку тепло обеспечивает отвлекающую терапию. Но полагаться на любое средство народной медицины опрометчиво: нужно получить помощь врача.
Хирургическое лечение
Эндопротезирование голеностопного сустава – перспективное, но мало изученное направление. Реконструкция этой части опорно-двигательного аппарата, как бы хорошо она ни была проведена, все равно потенцирует возникновение вторичного деформирующего артроза. Риск осложнения – результат следующих факторов:
- дополнительного повреждения во время хирургического вмешательства;
- нагрузки на околосуставные ткани и их травмирование;
- ухудшение суставной трофики в период послеоперационного восстановления.

Клиническое наблюдение в больницах Европы позволило сделать вывод, что на протяжении длительного времени использования хорошо зарекомендовали себя эндопротезы марки S.T.A.R. производства фирмы WALDEMAR LINK GmbH & Co. KG (Германия), Mobility™ (DePuy, Англия), марки HINTEGRA (New Deal SA, Франция).
У 15 пациентов со сроком наблюдения 6,2 года удалось установить признаки нестабильности и преждевременного износа компонентов протеза. Выполненное исследование показало: наибольшая выживаемость эндопротеза – у пациентов с ревматоидным артритом и у лиц со сниженной двигательной активностью.
Преимущества современных эндопротезов:
- Костный цемент, применяемый в процессе фиксации, не выдавливается за пределы эндопротеза при его установке.
- Усовершенствованные модели имплантов исключают необходимость проведения резекции значительной площади суставных поверхностей. Учитывая этот фактор, губчатая кость представляет собой достаточно надежную опору для закрепления костного цементного материала.
- Не происходит перемещения имплантатов. Протез не мигрирует в дистальный метаэпифиз большеберцовой кости или тело таранной кости.
- Хирургическая травма не провоцирует слабое заживление послеоперационной раны.
- Минимальное число неблагоприятных исходов.
Интерес к эндопротезированию голеностопного сустава вернулся сразу после внедрения бесцементных имплантатов, совершенствования дизайна (стали практиковать имплантацию трехкомпонентных моделей), нормализации качества операционного инструментария.
Несмотря на модернизированное оборудование, применяемое при установке эндопротеза, на опыт врачей, в 25% клинических случаев после операции развиваются осложнения. Они возникают как в раннем, так и в позднем восстановительном периоде. К числу неблагоприятных исходов ЭП суставов относятся:
- инфекционное поражение сустава, который подвергался протезированию (ИПС);
- миграция компонентов эндопротеза, связочного аппарата;
- периостальные и перипротезные переломы;
- развитие тромбофлебита, тромбоэмболии.

ИПС — колонизация бактериальной флоры, поражающей одну или несколько структур. К таковым относится участок соединения кости с цементным материалом; поверхность и полость искусственного сустава; остаток синовиальной оболочки; мягкие ткани, которые окружают сустав. Инфекция протезированного сустава – показание к повторной госпитализации (если осложнение возникло в позднем послеоперационном периоде) или основание для продления срока пребывания в отделении (при раннем появлении отягощающего явления). Тактику врача усложняет необходимость проведения объемных ревизионных операций. Указанное действие не только ухудшает самочувствие пациента – оно повышает риск летального исхода.
Заключение
Воспаление голеностопного сустава, развитие которого не удалось предотвратить, можно вылечить. Для этого нужно обратиться к врачу при первых признаках ухудшения состояния конечности. Консервативная терапия и хирургические методики позволяют восстановить функцию ноги. Современные возможности эндопротезирования голеностопного сустава допускают полноценную эксплуатацию импланта на протяжении 6 лет. По истечении этого времени потребуется визит к врачу и контрольный осмотр, чтобы удостовериться в отсутствии скрытых осложнений. В целом, прогноз относительно выздоровления благоприятный, но при условии раннего обращения за медицинской помощью.
Гнойное воспаление голеностопного сустава встречается сравнительно редко и развивается при открытых переломах, огнестрельных ранениях, в результате инфицирования из остеомиелитического очага вблизи сустава, при флегмонах, панарициях и пр. Гнойный артрит может осложнить инфекционные заболевания — корь, грипп и др.
При обследовании определяются припухлость и гиперемия кожи, отек сустава Стопа принимает положение подошвенного сгибания; активные движения невозможны, пассивные — вызывают резкую боль.
Общие симптомы включают в себя высокую температуру, озноб, лейкоцитоз.
После огнестрельных ранений чаще развивается эмпиема сустава, реже — флегмона. При эмпиемах прогноз благоприятный, при флегмонах значительно хуже. Заболевание может осложняться прорывом гноя через капсулу и распространением на стопу по печеночному сухожилию и сухожилиям сгибателей. В приподнятом положении конечности возможно распространение гноя между мышцами на голень.
Для предупреждения развития гнойного воспаления необходимо активное лечение острого серозного артрита (фиксация конечности, периодические пункции сустава с промыванием антисептиками, введение ферментов).
Пункционный метод лечения гнойного артрита голеностопного сустава применяют редко из-за недостаточной эффективности, пункция имеет больше диагностическое значение. При посттравматических и огнестрельных артритах проводят вторичную хирургическую обработку раны и артротомию для иссечения некротизированных тканей, удаления костных отломков, инородных тел.
Наиболее удобен для пункции передний заворот сустава в точках, расположенных на середине расстояния между пучком сухожилий разгибателей стопы и лодыжками. С внутренней стороны отступают на 1 см, с наружной — на 1,5 см кверху от верхушки лодыжек. С медиальной стороны иглу направляют косо кнаружи и спереди назад. При пункции у наружной лодыжки иглу направляют косо снаружи кнутри и спереди назад, как бы параллельно внутреннему краю лодыжки.
Для пункции заднего заворота иглу проводят в точке, расположенной между печеночным сухожилием и наружной лодыжкой на 1 см выше верхушки лодыжки. Иглу направляют косо снаружи и сзади кпереди и кнутри.
Артротомия
При гнойном артрите скопление гноя в полости голеностопного сустава приводит к выпячиванию капсулы сустава в податливых местах, которые расположены сбоку от сухожилий разгибателей стопы: между пучком сухожилий и наружной лодыжкой, между сухожилиями разгибателей и медиальной лодыжкой. Третье слабое место сустава находится на его задней поверхности, кзади от внутренней лодыжки. Это выпячивание суставной сумки обращено в глубокое фасциальное ложе под сухожилиями сгибателей стопы. Места выпячиваний суставной капсулы приемлемы для артротомии при гнойных артритах.
При артротомии разрез тканей следует проводить осторожно, послойно, щадить влагалища сухожилий. Особого внимания при переднем доступе требуют п. peroneus profundus и a. dorsalis pedis, а при заднем доступе — влагалище сухожилий малоберцовых мышц. Дренирование сустава в связи с особенностями его анатомического строения осуществить практически невозможно, лишь при астрагалэктомии создаются хорошие условия для дренирования сустава.
В раннем периоде гнойного артрита, при эмпиеме сустава и отсутствии остеомиелита выполняют переднюю или заднюю артротомию.
При передней артротомии разрез проводят по внутреннему краю большеберцовой кости кнутри от сухожилий разгибателей. Начинают разрез на 5 см выше линии сустава и заканчивают у tuberositas ossis navicularis. Рассекают кожу, мягкие ткани, осторожно обнажают поверхность большеберцовой кости и костей стопы, рану разводят крючком таким образом, чтобы а. dorsalis pedis и п. peroneus profundus отвести кнаружи, а сухожилие т. tibialis anterior — кнутри, сумку сустава вскрывают.
При задней артротомии крючкообразный разрез длиной 5-6 см проводят параллельно заднему краю внутренней лодыжки, нижний его край огибает верхушку лодыжки. Рассекают кожу, подкожную клетчатку, фасцию голени, небольшой слой клетчатки и далее глубокую фасцию голени. Выделяют заднюю большеберцовую артерию с двумя сопровождающими ее венами и большеберцовый нерв, крючком оттягивают их кзади. Сухожилия длинного сгибателя большого пальца и длинного сгибателя пальцев стопы разводят крючками и вскрывают сустав поперечным разрезом.
Удаляют гной, в полость сустава (задний отдел) вводят дренажную трубку по направлению к наружной лодыжке. Стопу и голень фиксируют гипсовой лонгетой под прямым углом, чтобы предупредить образование конской стопы.
При запушенных формах гнойного артрита передний отдел сустава вскрывают также в точках, указанных для пункции. Вертикальный разрез длиной около 4 см проводят кпереди от наружной лодыжки, на середине расстояния между передним краем лодыжки и сухожилием длинного разгибателя пальцев. Рассекают кожу, подкожную клетчатку, фасцию и частично lig. cruciatum cruris. Сухожилия длинного разгибателя отводят кнутри, рассекают надкостницу и синовиальную капсулу, вскрывают голеностопный сустав.
Делают разрез параллельно первому, он проходит между краем внутренней лодыжки и сухожилиями т. tibialis anterior и т. extensor hallucis longus. Рассекают кожу, подкожную клетчатку, фасцию голени, lig. cruciatum cruris, надкостницу и капсулу сустава. Через оба разреза проводят дренажную трубку диаметром 2—3 мм с несколькими боковыми отверстиями. Если скопление гноя ограничено передними отделами сустава, на этом операцию заканчивают; при тотальной эмпиеме вскрывают задние отделы сустава.
К астрагалэктомии прибегают при тяжелом параартрите, при переломе таранной кости, осложнившемся гнойным артритом, остеомиелитом таранной кости, дистального эпиметафиза большеберцовой кости.
Операцию выполняют из разреза по передненаружной поверхности сустава. Начинают разрез на 5-6 см выше лодыжки, дугообразно продолжают книзу и заканчивают на наружной поверхности стопы на уровне кубовидной кости. Сухожилия разгибателей отводят к средней линии. От таранной кости поднадкостнично отделяют прикрепления мышц и связок, используя распатор или долото; на границе большеберцовой кости и наружной лодыжки вскрывают голеностопный сустав. Острым крючком расширяют края раны, вскрывают таранно-пяточно-ладьевидный сустав, пересекают межсуставные связки (lig. talonavicular и lig. talofiburale anterius) и удаляют таранную кость. Суставные хрящи большеберцовой и пяточной костей удаляют, что способствует образованию анкилоза.
После астрагалэктомии стопе придают положение подошвенного сгибания (в пределах 5-7°) и иммобилизуют глубокой гипсовой лонгетой. После заживления раны накладывают гипсовый сапожок до формирования анкилоза. Для ускорения формирования анкилоза применяют компрессионный аппарат, но лишь после стихания воспалительных явлений.
Показанием к резекции сустава служат остеомиелит суставных концов костей с их деструкцией, гнойные артриты, осложнившие огнестрельные ранения сустава, посттравматические остеомиелиты, осложнившие оскольчатые внутрисуставные переломы костей голени, таранной кости.
Резекция голеностопного сустава по Кёнигу
Вертикальный разрез кожи начинают на 5—6 см выше суставной щели по переднему краю большеберцовой кости и продолжают до бугорка ладьевидной кости на 1—2 см ниже суставной щели. Латеральный разрез начинают на 4-5 см выше суставной щели и проводят между малоберцовой костью и сухожилиями разгибателей стопы, длина разреза 6—7 см.
Рассекают кожу, подкожную клетчатку, фасцию голени, сухожилия разгибателей отводят к средней линии. Рассекают надкостницу вдоль линии разреза мягких тканей, а в нижнем углу разреза рассекают капсулу сустава. Образовавшийся лоскут из кожи, сухожилий, капсулы сустава приподнимают кверху крючками и распатором, элеваторами отделяют надкостницу от большеберцовой и таранной костей. Сформированный лоскут вместе с надкостницей приподнимают кверху и производят тыльное сгибание стопы. Осматривают передний отдел сустава, удаляют измененные участки кости.
Прямым широким долотом сбивают в сагиттальном направлении спереди назад костную пластинку толщиной 5—6 мм с наружной, а затем с внутренней лодыжки и, пользуясь долотом, как рычагом, отодвигают пластинки в стороны от средней линии. Этот прием сохраняет лодыжки вместе с прикрепленными связками, а также позволяет избежать повреждения сухожилий, сухожильных влагалищ, прилежащих к лодыжкам. Образовавшиеся костные пластинки связаны с надкостницей вверху и с прикрепляющимися к ним связками внизу.
Оттягивают крючками кнаружи костные пластинки, отделяют распатором надкостницу по задней поверхности большеберцовой и малоберцовой костей. Подъемниками отводят кверху передний лоскут, а задний лоскут с костными пластинками отодвигают книзу двузубыми крючками. Долотом сбивают по направлению кнаружи большеберцовую, а затем остатки малоберцовой кости. Иногда удается провести пилу Джильи и отпилить пораженные части большеберцовой и малоберцовой костей. Головку таранной кости отпиливают или сбивают долотом. Резецированные фрагменты костей удаляют, пересекая сзади остатки суставной сумки.
Образовавшуюся полость осматривают, удаляют костные шипы, измененную капсулу сустава. Из этих же разрезов можно произвести и астрагалэктомию. В разрезы вводят дренажные трубки, костные пластинки (сколы лодыжек) плотно прикладывают к костям, спилы большеберцовой, малоберцовой и таранной костей сопоставляют друг с другом. Если была произведена астрагалэктомия, то долотом сбивают хрящевую пластинку с пяточной кости. Очень важны правильная установка стопы и иммобилизация голени, чтобы предупредить развитие заднего подвывиха или конской стопы. Конечность фиксируют глубокой толстой задней гипсовой лонгетой до средней трети бедра.
Гнойное воспаление плюсневых суставов возникает при открытых повреждениях (ранения, открытые переломы), попадании гноеродной инфекции из гнойных очагов на стопе.
Гнойное воспаление одного сустава может легко переходить на соседние, так как разграничений между ними почти нет. Разрушение костей и суставных поверхностей наступает быстро. В связи с этим, не откладывая, делают разрезы для оттока гноя из пораженных суставов. При прогрессировании нагноения прибегают к удалению одной или двух плюсневых костей для лучшего раскрытия и дренирования образовавшихся гнойников. В первую очередь удаляют те кости, в которых намечается развитие остеомиелита или он уже сформировался.
Сегодня мы предлагаем ознакомиться со статьей на тему: "какие инфекции дают осложнения на суставы". В статье представлена полная информация по тематике, рассмотренная с разных точек зрения.

Артрит у ребенка после ОРВИ
Причиной заболевания суставов в детском возрасте часто становится вирусная инфекция. Артрит у детей после ОРВИ проявляется в виде воспалительного поражения суставных тканей. Развивается как осложнение после гриппа, ангины, ОРЗ. Может возникнуть в любом возрасте, особенно если присутствуют такие провокаторы, как генетическая предрасположенность, переохлаждение, нарушение иммунной защиты.

Перенесенные вирусные инфекции, такие как ОРВИ и грипп, являются основными факторами, провоцирующими развитие болезни. Заболевание развивается одновременно с инфекционным процессом или сразу после него. Через 10—14 дней появляются первые признаки. Артрит после ангины или ОРВИ — вторичная патология. Предпосылками для развития могут стать:
- иммунные сбои;
- травмы;
- нарушенный обмен веществ;
- дефицит витаминов;
- хронический тонзиллит;
- наследственная особенность.
В патогенезе артрита главная роль отводится нарушению иммунного ответа. Заболевание носит иммуновоспалительный характер. На вторжение провокаторов организм реагирует пролиферацией цитотоксических Т-лимфоцитов. Они индуцируют и поддерживают воспаление в суставе за счет синтеза противовоспалительных цитокинов: простагландинов и интерлейкинов. О значении генетической предрасположенности свидетельствует ассоциация с артритогенным пептидом и присутствие HLA-B27 антигена.
Возможные осложнения после ОРВИ на суставы длятся в течение 2-х недель и практически полностью обратимы при правильном лечении. Малыши становятся более капризными и не совершают лишних движений. Двигаются с неохотой, мало бегают, часто присаживаются. Наблюдая за ними, внимательные мамы замечают, что карапузы себя берегут. Маленьким деткам сложно сесть на горшок. При необходимости выполнить движение в больном суставе они начинают капризничать. Сон беспокойный, малыши сильно крутятся и плачут. С утра не сразу встают на ножки.
Дети постарше жалуются на неприятные ощущения и боли в суставе. Они возникают в покое и при движениях. Облегчение приносит вынужденное положение конечности. По мере нарастания воспаления появляется хромота. Без видимой травмы ребенок начинает прихрамывать сначала на одну ногу, затем на другую. Пораженный сустав, как правило, голеностопный или коленный, изменяется в объеме. При осмотре хорошо заметна местная гиперемия и припухлость. Температура кожных покровов локально повышена. При пальпации отмечается умеренная болезненность.
При появлении любого из признаков поражения суставов нужно немедленно обращаться к детскому ревматологу.

В постановке диагноза одновременно участвуют несколько врачей-специалистов. Это педиатр, ревматолог, кардиолог, нефролог. Основной акцент делается на связь заболевания с перенесенной ОРВИ. В общем анализе крови выявляют повышение СОЭ и лейкоцитов. Алгоритм исследований включает комплекс следующих мероприятий:

В целях выявления проблемы ребенку делают УЗИ сочленений.
- УЗИ;
- рентгенографию;
- КТ;
- МРТ.
Достоверными подтверждающими признаками служат: сужение суставной щели, наличие воспалительного экссудата. Для дифференциации решающую роль играет диагностическая пункция сустава. Выпот исследуют на антигены, бактерии и биохимию. Окончательно диагноз подтверждают при помощи лабораторных анализов:
Комплексная терапия включает в схему медикаментозные препараты, физиотерапию, массаж, ЛФК. Основные группы лекарственных средств для лечения представлены в таблице:
Для улучшения состояния ребенка могут применяться гидромассажные ванны.
Положительное и безопасное воздействие на стадии ремиссии и реабилитации оказывают: ЛФК, массаж, физиотерапия, санаторно-курортное лечение. Терапевтические техники нормализуют иммунную систему, улучшают состояние суставов. При лечении артрита физиотерапевтическими методами применяют:
- УФО;
- электрофорез;
- грязевые аппликации и компрессы;
- ЛФК;
- бальнеотерапию;
- шалфейные и бромно-рапные ванны;
- гидромассаж суставов в рапе.
Ревматологи предупреждают, что в острую фазу артрита противопоказаны процедуры массажа из-за усиления притока крови и накопления выпота.

С помощь закаливания ребенок укрепит свой иммунитет.
- избегание переохлаждений и рецидивов ОРВИ после выздоровления;
- уменьшение контакта с инфекциями;
- смазывание носовых ходов оксолиновой мазью при повышенной заболеваемости ОРВИ;
- повышение иммунитета с помощью закаливающих процедур;
- введение в рацион натуральной пищи, богатой витаминами.
Вернуться к оглавлению
Реактивный артрит после ОРВИ — серьезная болезнь, при поздней диагностике и задержке лечения, имеющая высокий потенциал для перехода в хроническую форму. При повторных рецидивах возникает неблагоприятный прогноз — ревматоидный артрит. Опасная проблема после вирусного артрита — воспаление сердца по типу эндокардита с формированием пороков. Не меньшую угрозу представляет миокардит, ведущий к сердечной недостаточности и перерождению мышечной ткани сердца.
Инфекции и их влияние на суставы
Я вообще влюблён в инфекции и готов говорить о них часами. Эдакое хобби, совпавшее с любимой работой, за которое ещё и деньги платят, — говорят, это и называется счастьем. Одной из его разновидностей.
Считаю, что инфектология — единственная отрасль медицинских знаний, объединяющая сейчас саму медицину. Всё остальное поотваливалось и в той или иной степени стоит особняком. Вот был раньше Гиппократ, которому все доктора дали по молодости (клятву). Он же был ВРАЧ! — всё знал, всё умел, всё лечил. Надо — травы (терапия), надо — вырежет, надо — роды примет. Дети, взрослые — без разницы. Все болезни придумал — большинство инфекционных, кстати. Ещё и чемпион Олимпийских игр, если я ничего не путаю, — ЗОЖ, значит, профилактика и гигиена.
Вот сейчас и поясню на примере суставов. Традиционно проблемами этой системы занимаются ревматологи. Ну ещё травматологи, но у них обычно чёткая связь с травмой, единичность поражения, острота процесса… если инфекция и присутствует, то как осложнение — нагноение, например. А вот с ревматологией посложнее.
Сама ревматология, позволю себе заметить, оформилась благодаря стрептококку, выявлению его роли в генезе ревматических артритов и пороков сердца как осложнений ангин — 50-60-е годы прошлого века. Широкое внедрение пенициллинотерапии резко сократило количество приобретённых пороков сердца, о стрептококке подзабыли, на первый план стали выходить другие системные заболевания соединительной ткани. Во главе угла стала аутоиммунность — как пусковой механизм развития этой патологии. Но что вызывает к жизни сами АУТОИММУННЫЕ ПРОЦЕССЫ?
По сути они — чрезмерный (или извращённый) иммунный ответ. Когда иммунная система (ИС), не рассчитав свою силу, чересчур активно реагирует на раздражитель. И начинает задевать собственные, своего организма органы и ткани. В данном случае — суставы и мышцы. А на какой же первичный раздражитель она ответила? С чем она вообще борется?
Со многим. Но ответ, лежащий на поверхности, — инфекции. И вот иногда, имея полную картину заболевания — например, полимиозита — забывают покопаться в первопричинах. Назначают традиционное лечение, направленное на снижение того самого чрезмерного иммунного ответа, то есть угнетающее иммунитет. Гормоны, например, или цитостатики. А если инфекция где-то в недрах организма дремлет под контролем ИС? А мы этот контроль убираем — и она активизируется. Встречался, например, с обострением латентного туберкулёза, септическими состояниями самой разнообразной этиологии (чаще стафило-, стрептококк), активацией ТОRCH-инфекций.
Не всегда эта инфекция — триггер (пусковой механизм) аутоиммунного процесса. Чаще она просто есть. Но иногда она действительно первопричина. И тут возможны два варианта.
Второй. Мавр продолжает делать своё дело — инфекция активна (IgG+, IgM +, ПЦР +). Надо его обезвредить. Не исключено, что получим регресс и по основному заболеванию — тому же полимиозиту. Или ревматоидному артриту. Логично? Убираем постоянно тлеющий раздражитель иммунного ответа — может, и чрезмерность его понизится? Глядишь, и аутоантитела на убыль пойдут. Ну а нет, так заблаговременно подготовим организм к иммуносупрессивной терапии, чтобы без сюрпризов.
Камень преткновения тут — высокие, в сотни раз больше нормы, показатели IgG или нарастание их в динамике. Некоторые лечат. Я считаю, что не нужно.
Об опосредованном действии инфекций поговорили. Теперь о непосредственном.
Как бы и знают все о синдроме Рейтера, но иногда забывают при артритах уточнить венерический анамнез и пообследовать мочеполовую систему. А зря. Я бы порекомендовал дотошно проверять эту сферу — ИФА, ПЦР, бакпосев. Перед глазами паренёк с гонартрозом 3 степени, доходившийся до необходимости замены сустава. Выявили постфактум махровый хламидиоз, пролечили, но хрящ уже стёрся. Пораньше бы… А написано, что это — дегенеративно-дистрофическое, невоспалительной природы заболевание. Посмотрел сейчас на медсайте, что рекомендуют при гонартрозе проверить — клинический анализ крови (СОЭ) и биохимия (острофазовые, мочевая кислота). Всё… про инфекции ни слова. Лечитесь по интернету.
Про глазки вспоминаем — конъюнктивиты, оттуда тоже возбудителя можно высеять. Про другие слизистые, кожу.
Чтоб два раза не вставать, говоря о Рейтере, вспомню о КИШЕЧНЫХ ИНФЕКЦИЯХ. Это наш хлеб, инфекционистов. Сальмонеллёз, дизентерия, иерсиниоз, даже недифференцированный энтероколит (ничего не высеялось) могут через несколько месяцев (а я взял бы на себя смелость сказать — и через несколько лет) заявить о себе совсем другими проблемами. И никто не вспомнит, что это о них. Ну подумаешь, у человека стул послаблен. Или запоры. При чём тут это к коксартрозу? И идут к ортопеду. А потом на протезирование.
Особняком среди кишечных стоит С. difficile — клостридии. В отличие от вышеперечисленных вроде как представитель нормальной микрофлоры, но иногда (часто после антибиотиков) начинает вести себя неправильно, вызывая тяжёлые повреждения. Тоже надо учитывать.
Про ГЕПАТИТЫ, их тайный язык я уже писал здесь.
По поводу позвоночника замечу, что кроме туберкулёзных натёчников сталкивался с обычной гноеродной флорой, формирующей паравертебральные межфасциальные абсцессы, спускавшиеся до нижней трети бедра. К нам такие больные поступали как неясно лихорадящие, с болями в позвоночнике и невозможностью ходить. Интересно, что никаких местных признаков воспаления, так характерных для флегмоны, кроме умеренной болезненности, не было — ни гиперемии, ни локальной температуры, ни отёка. Путь к диагнозу был довольно сложным, а решала всё пункция мягких тканей, при которой получали гной.
Вообще тема лихорадок неясного генеза очень увлекательна. Сейчас лишь упомяну, в ракурсе освещаемой темы, что одна из причин таких лихорадок и субфебрилитета — хронические очаги инфекции. Они, в свою очередь, вызывают реакцию со стороны суставов. Сверху — вниз, наиболее частые: синуситы, кариес, тонзиллит, холецистит, воспалительные процессы мочеполовой системы. Так что, просанировав очаг, можем избавиться от полиартрита.
Про экзотику типа лихорадок чикунгунья и денге, где клиника артралгий выходит на первый план, просто упомяну. Народ наш всё больше путешествует, поэтому помнить о географическом анамнезе надо и активно выспрашивать — иногда пациенты скрывают.
Само собой разумеющееся также — артралгический симптомокомплекс как проявление интоксикации. Сопровождает практически все острые лихорадочные состояния — как инфекционного, так и неинфекционного генеза. Когда через пару дней клиника вырисовывается, становится понятной и причина артралгий.
Цель же этой статьи другая — напомнить о скрытых инфекционных причинах именно хронического суставного синдрома. Зачем их искать? Лечится по-разному.
Инфекция коленного сустава дает плохие осложнения

В случаях, когда коленный сустав подвергается воздействию инфекций разного вида, можно говорить о развитии инфекционного артрита. В результате этого процесса страдают хрящи сустава, мышечные и костные ткани. Воспалительный процесс приводит к изменению формы коленного хряща, увеличению размера его оболочки, разрушению хряща и деформации структуры сустава. При этом у человека начинаются сильные боли, появляется отечность колена и повышается температура тела.
Инфекционному артриту могут быть подвержены люди, независимо от возраста (даже новорожденные), несвоевременное обращение к врачу может вызвать развитие полиартрита или остеомиелита.

Основной причиной инфекционного артрита является инфекция (вирусная, грибковая или бактериальная), проникающая в сустав колена вместе с кровью, попадая туда во время проведения операции, через катетер или каким-либо иным способом. Инфекция может проникнуть в коленный сустав при травме или ушибе, проникая через поврежденную кожу. Новорожденные дети могут заразиться инфекцией внутриутробно, если мать во время беременности переболела гонореей.
Привести к развитию заболевания может и гонококк, в этом случае к инфекционному артриту приводят беспорядочные половые связи.
В зависимости от пути попадания инфекции в сустав различают первичный артрит (вредоносные микроорганизмы проникли прямо в сустав) и вторичный артрит (бактерии были перенесены кровотоком).
Категории людей, относящихся к группе риска:
- имеющие некоторые виды онкологии;
- травмированные или перенесшие операцию;
- ведущие беспорядочную половую жизнь;
- перенесшие системные инфекционные заболевания;
- болеющие ревматоидным артритом хронической стадии;
- имеющие сахарный диабет, красную волчанку, туберкулез;
- алкоголики и наркоманы.

Во многих случаях симптомы инфекции сустава колена проявляются внезапно, в зависимости от вида инфекции, которая поразила колено, симптоматика может иметь некоторые особенности. Однако есть и схожие для всех разновидностей болезни признаки:
Читайте также:


