Инфекция при беременности эхогенность
Что означает повышенная эхогенность для наших органов

Органы и ткани человека имеют разную структуру и плотность. Через одни из них ультразвук проходит свободно, не отражаясь от них. Это обычно жидкости. Другие же имеют высокую плотность, звуковая волна отражается от них с высокой скоростью. Такое явление называется повышенной эхогенностью. Она характерна для костей, скоплений солей кальция (кальцификаты, камни), уплотнений ткани при ее воспалении или рубцевании после него, скоплении в ней жира.
Эхогенность зависит от структуры органа
Повышенная плотность ткани для звука зависит от того, какую структуру она имеет в норме.
Если повышена эхогенность железистой ткани, это говорит о следующем. Каждая клетка в железе сильно насыщена жидкостью. Чем больше таких клеток на единицу ткани, тем ниже эхогенность. Соответственно, если описывается образование высокой акустической плотности, это говорит о том, что в этом участке железы нормальных клеток мало, они замещены жировой, рубцовой тканью или скоплением солей кальция в этом месте.
Изменяться может и ткань, которая является основной рабочей поверхностью неполого органа – паренхима. У разных органов она состоит из различных структур, отличаясь у печени, поджелудочной, молочной, предстательной желез, почек, яичников.
Если написано, что эхогенность паренхимы повышена, это может свидетельствовать о снижении насыщения клеток водой вследствие:
-
гормонального дисбаланса (для молочной, щитовидной, предстательной железы) нарушения обменных процессов характера питания (это касается поджелудочной железы) вредных привычек воспаления отека – воспалительного или травматического.
При этом эталоном нормальной акустическую плотности паренхиматозных органов считают паренхиму печени.
В норме УЗИ матки определяет ее как орган с однородной эхо-структурой, стенки которого имеют такую же эхогенность, как и нормальная печень, поверхностный (корковый) слой почек и ткань поджелудочной железы.
Что это – усиление эхогенности матки:
воспаление: эхогенность органа повышена диффузно, отмечается увеличение размера его полости фиброма миома: участок повышенной акустической плотности круглой формы, окруженный акустическим усилением по его периферии опухоль эндометриоз: эхогенное образование в матке, имеющее округлую форму. При этом есть увеличение передне-заднего размера органа.
Что это, если эндометрий имеет высокую акустическую плотность? Такое УЗИ-описание характерно для:
-
гиперплазии слизистой оболочки матки вследствие нарушения баланса половых гормонов рака эндометрия. Для этого характерно также: неровность и нечеткость контуров, неоднородность эхо-структуры.

-
отложения солей кальция доброкачественные новообразования злокачественные опухоли.
В этом случае нужен дополнительный УЗИ-контроль с допплерографией, определение маркера CA-125 в крови, гистологическое исследование участка высокой плотности.
Если усилена эхо-плотность паренхимы поджелудочной железы, это может говорить о том, что в органе имеется острый или хронический воспалительный процесс, отек. Другие причины увеличения отражательной способности поджелудочной железы для ультразвука:
повышенное газообразование опухоли различной степени злокачественности повышенное давление в системе воротной вены отложение в ткани железы солей кальция, камни в ее протоках.
Если эхо-плотность поджелудочной диффузно увеличена, это говорит о том, что в органе происходит замещение ее нормальной ткани другой:
-
рубцовой (фиброзной): в этом случае сама железа становится меньше. Развивается такое состояние как исход острого или частого обострения хронического панкреатита жировой (липоматоз): размер железы не изменен. Такое замещение эпителиальных клеток липоцитами встречается при сахарном диабете, развивается в пожилом возрасте.
Редко возникают ситуации, когда повышенная эхогенность поджелудочной возникает как преходящее явление, в ответ на:
-
чрезмерное употребление жирной пищи общее заболевание (реактивный панкреатит) нерегулярность стула образ жизни.
Поэтому диагноз ставится врачом-гастроэнтерологом на основании не только данных УЗИ-картины, но и субъективных, и объективных симптомов, показателей анализов крови. Показано также проведение УЗИ желудка.
Исходя из указанных выше факторов, назначается лечение поджелудочной железы: врач должен оценить причины развития такой картины на УЗИ, обратимость процесса, степень увиденных изменений.
Так, если это заключение говорит о развитии острого панкреатита, больному необходима госпитализация в хирургическое отделение, лечение большим количеством внутривенных препаратов, возможно, понадобится даже оперативное вмешательство.
Если описывается отдельный участок с высокой акустической плотностью, речь идет о камне внутри пузыря. Если же описано диффузное повышение проницаемости желчного пузыря для ультразвука, это свидетельствует о хроническом его воспалении, сопровождающимся уплотнением стенок органа.
Гиперэхогенность щитовидной железы характеризуется уменьшением коллоида (вещества, из которого образуются гормоны) в ее фолликулах, разрастанием рубцовой ткани или кальцинированием ткани органа.
Причины этого состояния:
-
эндемический зоб (нехватка йода в пище) токсический зоб аутоиммунный тиреоидит подострый тиреоидит.
Точный диагноз ставит не УЗИ щитовидной железы, а врач-эндокринолог.
Эхогенное образование в щитовидной железе может говорить о:
папиллярной карциноме участках склероза органа.
Эхогенность молочной железы может быть увеличена в норме – в период пре-, пост — и собственно менопаузы. Это происходит вследствие разрастания в железе жировой, соединительной ткани. Если такая картина описывается врачом ультразвуковой диагностики у молодой женщины, это может свидетельствовать о поствоспалительных изменениях в ткани органа.
Если в молочной железе было описано образование с высокой эхо-плотностью, это может быть:

Что это — повышенная эхогенность почек:
Диабетическая нефропатия. При этом почки увеличены, но пирамиды органов имеют сниженную эхогенность. Тяжелое течение гломерулонефрита обусловливает картину с диффузным усилением эхогенности паренхимы почек. При этом отсутствует дифференцировка слоев органа, пирамиды их – гипоэхогенны.
Как участок в почке с повышенной плотностью для ультразвука определяются:
-
карцинома ангиомиелома инфаркт (область, в которой отсутствует кровоток) почки кальцинаты паренхимы.
Если врач описывает, что усиленную эхогенность имеет почечный синус, это может говорить о некоторых воспалительных, обменных или эндокринных нарушениях. Диагноз может поставить только врач-нефролог или уролог.
В норме селезенка более эхогенна, чем печень, но является плотнее для ультразвука, чем почки. Чем старше человек, тем плотнее ткань этого органа, но при этом она не должна быть больше, чем у поджелудочной железы.
Если эхогенность селезенки повышена, это указывает на:
повышенное давление в системе воротной вены гликогенозы болезнь Вильсона-Коновалова амилоидоз повышенное количество железа в крови.
При онкологических заболеваниях крови при проведении УЗИ на дому отмечается увеличение селезенки без изменения ее эхогенности.

О том, что имеется патология в развитии плода, говорит повышенная акустическая плотность его кишечника только после 16 недель беременности. Это может свидетельствовать о таких заболеваниях:
-
внутриутробные TORCH-инфекции ишемия кишечника муковисцидоз задержка внутриутробного развития перфорация кишечника.
Такой признак может наблюдаться у здоровых плодов, поэтому при его обнаружении необходим УЗИ-контроль в динамике, определение титра антител к вирусам из TORCH-группы инфекций.
Повышенная эхогенность плаценты может свидетельствовать о таких ситуациях:
Таким образом, повышенная эхогенность – это описание того, что весь орган или какой-то его участок стал отражать ультразвук в большей мере. Такое заключение не является диагнозом, именно его не лечат. Это описание УЗИ может быть как в норме, так и при патологии.
Эхогенность почки — норма или результат патологических изменений?
На сегодняшний день заболевания почек являются очень актуальной проблемой. Согласно данным статистических наблюдений, то количество людей с проблемами мочевыделительной системы значительно возрастает по сравнению с общей заболеваемостью.

Патологические процессы в почка довольно коварны, это происходит потому, что протекают они практически всегда скрыто. Данные заболевания могут поражать и детей, и молодых людей. Выявляются почечные патологии довольно поздно — на стадии хронического течения почечной недостаточности, лечение уже практически не реально.
Диагностировать заболевания почек довольно непросто, для этого необходимо пройти специальную диагностику — УЗИ. Ультразвуковая диагностика является самым распространенным и безопасным методом установления патологий органов.
УЗИ представляет собой неинвазивный и абсолютно безболезненный метод, у которого не в наличии особых противопоказаний и побочных эффектов, к тому же с помощью Узи можно без особого труда получить достаточно информативные данные для постановки большинства нефрологических диагнозов.
Ультразвуковая диагностика позволяет выявить наличие патологических изменений на самых ранних стадиях, что значительно повышает шансы пациента на выздоровление.
Информация о возможностях УЗИ
На диагностику уходит не более −20 минут, специалист ультразвуковой диагностики визуально оценивает вид почки, изучает ее структуру, а также выявляет отклонения от принятых норм. С помощью данного метода можно диагностировать наличие опухолевых процессов, конкрементов, кистозных образований, изменение размеров почек, их обструкцию и расширение.
Основные параметры, с помощью которых оценивается состояние органов на УЗИ:
-
размер органа; месторасположение, контуры, форма органа; наличие мочекаменной болезни; эхогенность паренхимы почек; вероятность новообразований; симптомы воспалительных процессов; наличие злокачественных образований.
Ультразвуковое исследование позволяет установить диагноз следующих состояний:
-
мочекаменной болезни; гидронефроза; пиелонефрита; амилоидоза; гломерулонефрита; поликистозной почки; доброкачественных новообразований.
Показания к УЗИ огранов
Как и любое другое скрининговое исследование, УЗИ почек необходимо проходить ежегодно.
Показаниями к внеочередному УЗИ является:
наличие болевых ощущений в поясничной области; обнаружение изменений в анализе мочи; недержание мочи; приступообразные колики; отсутствие мочеиспускания; наличие болезненного и частого опорожнения мочевого пузыря; подозрение на опухолевый процесс в почках; воспалительные процессы в половых органах; травматическое повреждение поясничной области; изменение количества мочи.
Подготовка к УЗИ почек и расшифровка результатов
Особая подготовка к обследованию не требуется. Однако, существуют ряд определенных нюансов, которые могут помочь специалисту получить более четкую визуализацию органа.
При наличии метеоризма за пару дней до начала исследования желательно убрать из рациона те продукты, которые способствуют газообразованию. За некоторое время до начала процедуры необходимо выпить активированный уголь или Эспумизан, также подходит очистительная клизма. Любую дополнительную информацию можно получить у лечащего специалиста.
Наверное, многим пациентам приходилось сталкиваться с тем, что после обследования им на руки выдается бланк с не совсем понятными терминами и заключением.
УЗИ не является тому исключением. Довольно часто специалист ультразвуковой диагностики не разъясняет пациенту все моменты в заключении. Причиной тому бывает банальная нехватка времен, а некоторые ссылаются, на то, сто все можно уточнить у личного лечащего врача.
Так или иначе, а знать, что же все-таки скрывается за этими причудливыми терминами в бланке УЗИ — нормально это или патология?
Информация о количестве почек
Большинство здоровых людей имеет две почки, но встречаются случаи, когда люди на протяжении всей жизни живут с одной и не догадываются об этом. Отсутствие почки с рождения называют аплазией, ее недоразвитие — гипоплазией. 
Существуют аномалии, когда почек бывает более двух, такой порок называют полным или неполным удвоением почек.
У взрослого человека нормальный размер органа следующий:
Это важно! Данный параметр характеризирует часть органа, отвечающую за мочеобразование (функциональная часть). В норме толщина паренхимы варьируется в пределах 18−25 мм. Повышение данных параметров может указывать на воспаление или отек органа, уменьшение говорит о дистрофических изменениях.
Это важно! Данный параметр необходим для оценки состояния органов, с помощью которого можно изучить структуру почечной паренхимы.
Для того чтобы иметь представление о том, присутствуют или отсутствуют изменения в паренхиме, необходимо определить, что такое эхогенность, понятие нормальной эхогенности, получить представление о пониженной и повышенной эхогенности почек.
Это важно! Под эхогенностью необходимо понимать такой термин УЗИ диагностики, который используется квалифицированными специалистами для описания структуры паренхимы любых органов, в данном случае почек.
Можно сказать, что эхогенностью называется свойство ткани, которое характеризует распространение звуковых волн в них. Ультразвук может отражаться от разных тканей по-разному. Интенсивность отражения звуковых волн напрямую зависит от плотности тканей, изображение при этом выглядит светлее, а у тканей с низкой плотностью изображение будет несколько темнее.
Здоровая ткань органов имеет собственную эхогенность, которая считается нормальной. Она является однородной. Если изображение от ультразвукового сигнала несколько светлее, по сравнению с нормой-эхогенность паренхимы почек повышена. Такие явления наблюдаются при уплотнении ткани, например, при склеротических процессах в почках и гломерулонефрите. Гиперэхогенность можно разделить на однородную и неоднородную. (чередование участков гиперэхогенной нормальной ткани).
Информация о причинах повышенной эхогенности почек:
-
Наличие диабетической нефропатии; хронический пиелонефрит. поражение органов при артериальной гипертензии; наличие гломерулонефрита; амилоидоз; присутствие отдельных гиперэхогенных участков могут свидетельствовать о наличии доброкачественных или злокачественных новообразований; наличие прочих склеротических процессов.
В случаях, если у плода повышена эхогенность почек, это свидетельствует о врожденных патологиях почек.
Теперь, обнаружив в своем заключении, ранее незнакомый для вас термин эхогенность, вы не будете теряться в догадках. А все потому, что прочитав данную статью вы закрыли для себя ранее неизвестную страницу медицины.
Этиология
абсолютные — сифилис, хламидиоз, энтеровирусные инфекции, гепатит А и В, гонорея, листериоз; вероятные — корь, эпидемический паротит; гипотетические — грипп А, лимфоцитарный хориоменингит, папилломавирусная инфекция
- восходящим;
- гематогенным (трансплацентарным);
- трансдецидуальным (трансмуральным);
- нисходящим;
- смешанным.
Патогенез
Пренатальная диагностика внутриутробных инфекций
- имеющие экстрагенитально расположенные очаги инфекции;
- с ранним началом половой жизни и частой сменой половых партнеров, у которых имелись эпизоды урогенитальных инфекций;
- перенесшие воспалительные заболевания матки и ее придатков, неспецифические кольпиты;
- имевшие искусственное прерывание беременности с осложненным течением послеабортного периода;
- с самопроизвольным прерыванием беременности в любые сроки в анамнезе;
- осложненное течение послеродового периода предыдущих родов;
- с диагностированными во время беременности неспецифическими и специфическими кольпитами;
- с хирургической коррекцией истмико-цервикальной недостаточности во время настоящей беременности;
- клиническими признаками многоводия или фетоплацентарной недостаточности.
- Многоводие или маловодие (может быть диагностировано начиная с конца I триместра беременности).
- Гиперэхогенная взвесь в околоплодных водах.
- Амниотические тяжи.
- Патология ворсинчатого хориона — гипоплазия ворсин (может быть диагностирована в сроки беременности до 8—9 недель и проявляется истончением хориона по всей окружности до 1—3 мм, снижением его эхогенности, прерывистостью и сглаженностью наружного контура).
- Плацентит, признаками которого являются отек, утолщение (71,8%), разнородная эхогенность паренхимы плаценты, утолщение/удвоение контура базальной пластинки, размытость границ долек, неравномерное расширение межворсинчатых пространств и субхориального пространства.
- Преждевременное старение плаценты.
- Неиммунная водянка (подкожный отек и плевральный и/или перикардиальный выпот или асцит).
- Гидроторакс (характерен для TORCH-инфекций, лептоспироза, инфекции парвовирусом В-19).
- Двусторонний плевральный выпот (обнаруживается при цитомегалии, причиной является гипоальбуминемия).
- Кальцификаты перивентрикулярной области (характерны для цитомегалии).
- Кальцификаты кишечника (характерны для цитомегалии).
- Паренхиматозные печеночные/селезеночные кальцификаты (характерны для токсоплазмоза, краснухи, цитомегалии, герпеса, ветряной оспы, сифилиса).
- Гиперэхогенный кишечник (признак имеет диагностическое значение после 16 недель беременности и характерен для токсоплазмоза и цитомегалии).
- Пневматоз кишечника (выявляется в 25% наблюдений с ВУИ).
- Пузырьки газа в желчном пузыре.
- Гиперэхогенные большие почки при нормальных размерах мочевого пузыря (обычно сочетаются с умеренным или выраженным многоводаем и характерны для цитомегалии).
- Двустороннее повышение эхогенности легких (в сочетании с незначительным плевральным выпотом и многоводием является признаком внутриутробной пневмонии).
Врожденные пороки развития плода занимают 2—3 место в структуре причин перинатальной смертности, причем частота их за последние годы существенно увеличилась. В связи с этим, особую актуальность приобретает ранняя диагностика пороков развития, способствующая своевременному решению вопроса о воз.
Данный синдром развивается после переливания больших объемов консервированной крови (1 и более ОЦК за короткий временной промежуток — менее 24 часов) и проявляется развитием кровоточивости. Кроме того, часто наблюдается поражение легких, являющихся своеобразным коагулолитическим фильтром, разв.
Этот препарат крови назначается с заместительной целью при тромбоцитопениях, сопровождающихся спонтанными геморрагиями, или для их профилактики при оперативных вмешательствах у больных с глубокой тромбоцитопенией. Основными показаниями к введению этого препарата крови являются проявления тромбоцитоп.
1. Роженицу уложить на спину с разведенными и согнутыми в тазобедренных и коленных суставах ногами, подошвы обеих ног упираются в подставки для ног "поперечной кровати" Рахманова. 2. Обработать наружные половые органы женщины, промежность и область седалищных бугров раствором антисептика.
1. Подготовка к операции, обезболивание и введение руки в полость матки. 2. Рука в полости матки складывается в кулак. 3. Сочетанными движениями наружной и внутренней рук производится легкий, отрывистый массаж в течение 3-5 минут (рис 1).
1. Воспрепятствование преждевременному разгибанию головки. При прорезывании головки, положив три пальца левой руки на головку, задерживают быстрое продвижение головки и предупреждают преждевременное разгибание, чтобы прорезывание головки приходило окружностью по малому косому размеру.
1. Вывернуть послед материнской стороной наружу. 2. Уложить его на какую-либо ровную поверхность. 3. Произвести осмотр плаценты (материнской части последа) с целью выявления дефекта (отсутствие дольки или ее части) (рис. 1).
Ожидание ребенка – это один из самых счастливых и волнительных моментов в жизни женщины, который, к сожалению, нередко сопровождается проблемами физического состояния самой будущей мамы или развития плода. Одной из таких патологий является гиперэхогенный кишечник у плода.

Повышенная эхогенность говорит о скоплении каловых масс, это видно только при ультразвуковом обследовании. При обнаружении такого признака врач или сам проводит детальный осмотр плода или, что лучше и более закономерно, направляет пациентку к генетику. И если будет поставлен диагноз "гиперэхогенный кишечник" у плода, причины будут выясняться на хромосомном уровне.
Процедуры для выявления заболевания
День за днем время до встречи с ребенком сокращается, и на протяжении всей беременности мама относится бережно к своему малышу. По назначению врачей и для собственного успокоения проводится УЗИ и другие обследования, чтобы выявить на самых ранних сроках какие-либо отклонения в развитии плода и принять дальнейшие меры по разрешению ситуации. Уже на 6-8 неделе виден кишечник ребенка, но пока он находится за пределами брюшной полости. Активное развитие органа начинается после 12-й недели беременности.
Многие мамы в силу своей медицинской необразованности не знают, что такое гиперэхогенный кишечник у плода, и начинают сильно волноваться за развитие и жизнь будущего ребенка. Причин для переживаний на самом деле много, если подтвердится диагноз. Но для того чтобы его поставить, нужно пройти комплексное обследование, одного УЗИ недостаточно. Не исключено, что эта патология со временем уйдет сама собой.
Что такое гиперэхогенный кишечник?
Нередко такой диагноз могут поставить совершенно здоровым детям, и чтобы подтвердить отклонение или опровергнуть его, нужно пройти несколько процедур:
- двойной/тройной биохимический тест;
- повторное УЗИ через месяц;
- обследование на наличие антител.
При малейших подозрениях на патологию нужно обязательно пройти все обследования, что назначит врач. Гиперэхогенный кишечник у плода – это самый распространенный пренатальный эхографический маркер наследственных или врожденных аномалий, который сопровождается высокой степенью эхогенности, сравнимой с костной.
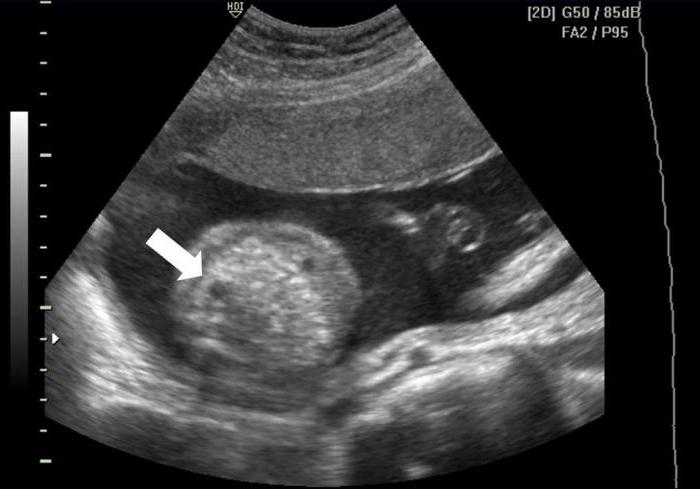
По статистике, во втором триместре беременности у 0,5 % плодов выявляется такая патология. Причина появления феномена не изучена до конца, такой кишечник в некоторых случаях может считаться нормой или отмечаться при заглатывании крови плодом, которая не переваривается в просвете кишки.
Диагностическое обследование
В первую очередь нужно незамедлительно обратиться к генетику, который специализируется на хромосомных феноменах. Он проведет обследование, посмотрит и оценит полученные данные в биохимическом тесте, изучит УЗИ-диагностику, которая подтвердила диагноз, гиперэхогенный кишечник у плода как лечить, подскажет и будет наблюдать за ведением беременности.
Если при УЗИ были обнаружены признаки отклонения, это не повод еще говорить, что присутствует хромосомная патология, и это еще не показание для прерывания беременности. В таком случае назначается инвазивная пренатальная диагностика. Берутся клетки плода на тонкий микроскопический анализ. Такая процедура называется аспирацией ворсин хориона.
Если диагноз "гиперэхогенный кишечник" у плода подтвердится, будет назначено последующее обследование. На УЗИ такой кишечник сильно выделяется, он выглядит ярким пятном.

Проводятся все мероприятия по обнаружению такой патологии не раньше наступления 16 недели. До этого периода кишечник даже вполне здорового плода может иметь высокую эхогенность. В тех случаях, когда затруднена визуализация органов плода на УЗИ из-за ожирения матери или маловодия, для выявления аномалии используется трансвагинальная эхография.
Причины появления отклонений
Если не будет выявлено повышение эхогенности при дальнейших исследованиях, то можно успокоиться. Такая особенность кишечника может наблюдаться у абсолютно здоровых эмбрионов и со временем пропасть.
Однако такое отклонение может стать и ярким признаком серьезных генетических отклонений или недоразвитости плода, к примеру оно диагностируется при синдроме Дауна. Поэтому врачи начинают бить тревогу при малейших нарушениях в эхогенности кишечника. Необходимо создать полную клиническую картину и произвести ясную оценку всех анатомических особенностей плода. Рассматривают также следующие причины возникновения аномалии:
- внутриутробное инфицирование плода;
- задержка в развитии.
Когда причина в задержке развития
В таком случае будут наблюдаться сопроводительные симптомы:
- небольшие размеры плода, не соответствующие сроку развития;
- маловодие;
- снижение маточного кровотока;
- снижение плацентарного кровотока.
При наличии этих сопутствующих признаков можно говорить о внутриутробной задержке в развитии. Если же их нет, это исключается.

Часто повышение эхогенности связывают с уменьшением водного компонента мекония или перистальтики, потому что активизация снижения ферментов околоплодных вод происходит именно при хромосомных нарушениях.
Однозначно ответить во время беременности на вопрос о том, чем вызвано такое отклонение, трудно. Среди дополнительных эхографических маркеров трисомии 13 выделяют:
Естественно, на основе этих показателей нельзя сделать вывод о наличии порока, но такие данные уже заносят пациентку в группу риска.
Последствия отклонений в кишечнике
Очень редкая на самом деле находка - гиперэхогенный кишечник у плода. Причины, последствия такой патологии, как правило, взаимосвязаны. Хотя аномалия эта является серьезным и важным маркером, указывающим на отклонения в развитии плода, в большинстве случаев дети рождаются здоровыми, без каких-либо нарушений в ДНК. При динамическом наблюдении такая патология в большинстве случаев пропадает, и через несколько недель кишечник становится нормальным.

Выявление патологии на более поздних сроках беременности (после второго триместра) может стать признаком развития мекониевого перитонита или мекониевого илеуса, а также свидетельствовать об инфицировании ветряной оспой. Выявление отклонений обусловливается недостаточной его оценкой. Также нужно брать во внимание, что разные технические приборы могут показывать существенные отличия в изображениях.
Когда требуется операция?
В некоторых случаях опасности не несет гиперэхогенный кишечник у плода, последствия в других ситуациях могут быть опасными. При обнаружении мекониевого перитонита назначается операция, но не всегда. Хирургия требуется при симптомах острого живота и признаках обструкции. Если нет показаний к проведению операции, назначается динамическое наблюдение за новорожденным. Часто подобные операции сопровождаются большой потерей крови, что может привести к синдрому короткой кишки.
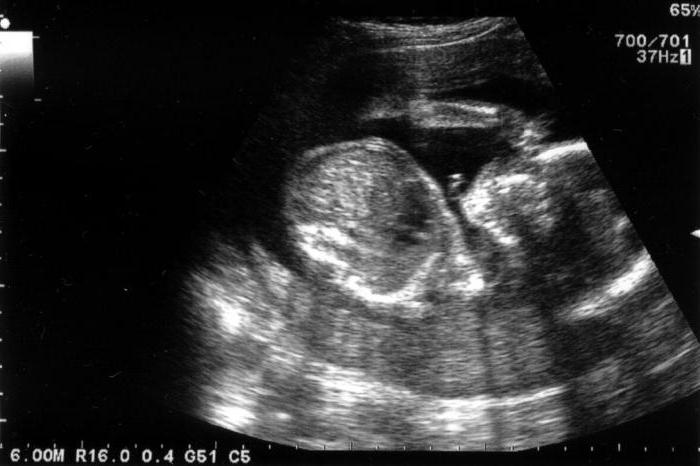
Внутриутробная гибель наступает при данной патологии в 8 % случаев, неонатальные потери – 0,8 %. Общая частота пренатальных неблагоприятных исходов достигает 48,4 %. При обнаружении феномена в пренатальном периоде новорожденному требуется динамическое наблюдение и систематическая терапия.
Подробнее о синдроме Дауна
Это относительно частая врожденная патология, которая вызывается наличием дополнительной хромосомы в 21 паре. Из всех изученных аномалий, связанных с нарушением в хромосомах, эта является наиболее распространенной и изученной. Около половины детей с таким синдромом страдают:
Во время беременности для определения синдрома Дауна проводятся скрининговые обследования. Заподозрить риск развития болезни на раннем сроке помогает инвазивная диагностика:
- УЗИ-обследование;
- хордоцентез;
- амниоцентез;
- биопсия ворсин хориона.
Вероятность выявления порока во втором триместре составляет 60-90 %. Это зависит от выбора метода исследования.
Гиперэхогенный кишечник у плода после 20 недели
Гиперэхогенный кишечник у плода в 20 недель может сопровождаться признаками преждевременного созревания плаценты. Внимание врачей в этом случае в первую очередь будет направлено на исключение заболеваний на хромосомном уровне. В этом случае никаких рисков не будет, а такие изменения в кишечнике могут встречаться и у вполне здоровых детей.
В любом случае пациентка будет направлена к генетику для утверждения или опровержения диагноза на основе пройденного обследования и результатов анализов.
Специалист даст по итогам своего заключения дальнейшие рекомендации к действию. Так как указанные симптомы могут сопровождать инфицирование, назначается обследование:
Если установлен диагноз "гиперэхогенный кишечник" у плода, что это может означать и какое назначается обследование? Женщина проходит комплексную диагностику, в которую входит:
- оценка ультразвуковой анатомии плода;
- контроль над его состоянием;
- выполнение тестов на инфицирование.
Гиперэхогенный кишечник у плода лечение подразумевает комплексное. Как правило, исход терапии в большинстве случаев положительный.
Читайте также:






