Инфекция у новорожденного ребенка реанимация
По данным статистики, каждому десятому новорожденному ребенку оказывают медицинскую помощь в родильном зале, а 1% из всех рожденных нуждается в проведении полного комплекса реанимационных действий. Высокий уровень подготовки медицинского персонала позволяет увеличить шансы на жизнь и уменьшить возможное развитие осложнений. Адекватная и своевременная реанимация новорожденных - первый шаг к снижению количества смертности и развития заболеваний.
Основные понятия
Что такое реанимация новорожденных? Это ряд мероприятий, которые направлены на оживление организма ребенка и восстановление работы потерянных функций. Он включает в себя:
- сердечно-легочную реанимацию;
- методы интенсивной терапии;
- применение искусственной вентиляции легких;
- установку электрокардиостимулятора и др.
Доношенные дети не требуют проведения реанимационных мер. Они рождаются активными, громко кричат, пульс и ЧСС находятся в пределах нормы, кожа имеет розовый окрас, ребенок хорошо реагирует на внешние раздражители. Таких детей сразу же кладут на живот матери и укрывают сухой теплой пеленкой. Из дыхательных путей аспирируют слизистое содержимое, чтоб восстановить их проходимость.
Проведение сердечно-легочной реанимации считается экстренным оказанием помощи. Она проводится в случае остановки дыхания и работы сердца. После подобного вмешательства, в случае благоприятного результата, применяются основы интенсивной терапии. Подобное лечение направлено на устранение возможных осложнений остановки работы важных органов.
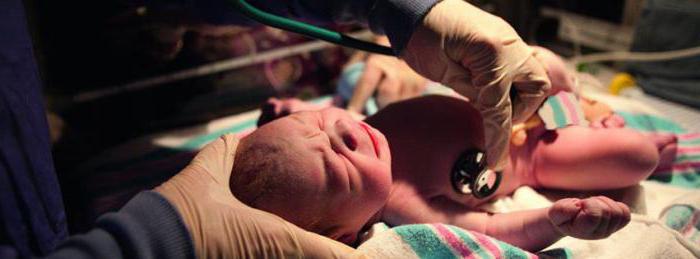
Если пациент не может самостоятельно поддерживать гомеостаз, то реанимация новорожденного включает искусственную вентиляцию легких (ИВЛ) или постановку кардиостимулятора.
Что нужно для проведения реанимации в родильном зале?
Если потребность в оказании подобных мероприятий невелика, то для их проведения потребуется один человек. В случае тяжелой беременности и ожидания проведения полного комплекса реанимационных действий в родильном находятся два специалиста.
Реанимация новорожденного в родильном зале требует тщательной подготовки. Перед процессом родов следует проверить наличие всего необходимого и удостовериться в рабочем состоянии аппаратуры.
- Нужно подключить источник тепла, чтоб реанимационный столик и пеленки были прогреты, одну пеленку свернуть в виде валика.
- Проверить, правильно ли установлена система подачи кислорода. Должно быть достаточное количество кислорода, правильно отрегулированное давление и скорость подачи.
- Следует проверить готовность оборудования, которое требуется для отсасывания содержимого дыхательных путей.
- Приготовить инструменты для устранения желудочного содержимого в случае аспирации (зонд, шприц, ножницы, закрепляющий материал), аспиратор мекония.
- Подготовить и проверить целостность реанимационного мешка и маски, а также набора для интубации.
Набор для интубации состоит из эндотрахеальных трубок с проводниками, ларингоскопа с разными клинками и запасными батарейками, ножниц и перчаток.
В чем заключается успех мероприятий?
Реанимация новорожденных в родильном зале основывается на следующих принципах успеха:
- доступность бригады реанимации - на всех родах должны присутствовать реаниматологи;
- скоординированная работа - бригада должна работать слаженно, дополняя друг друга как один большой механизм;
- квалифицированные сотрудники - каждый реаниматолог должен иметь высокий уровень знаний и практических навыков;
- работа с учетом реакции больного - реанимационные действия должны начаться моментально при появлении их необходимости, дальнейшие меры проводятся в зависимости от реакции организма больного;
- исправность аппаратуры - оборудование для проведения реанимации должно быть исправным и доступным в любое время.
Причины необходимости проведения мероприятий
К этиологическим факторам угнетения работы сердца, легких и других жизненно важных органов новорожденного относят развитие асфиксии, родовые травмы, развитие врожденной патологии, токсикоз инфекционного генеза и другие случаи невыясненной этиологии.
Детская реанимация новорожденных и ее необходимость может быть спрогнозирована еще в период вынашивания ребенка. В таких случаях, бригада реаниматологов должна быть наготове, чтоб моментально оказать помощь малышу.
Необходимость проведения подобных мероприятий может появляться при следующих состояниях:
- много- или маловодие;
- перенашивание;
- диабет матери;
- гипертоническая болезнь;
- инфекционные заболевания;
- гипотрофия плода.
Также есть ряд факторов, которые уже возникают в период родов. В случае их появления можно ожидать необходимость проведения реанимационных мероприятий. К таким факторам относятся брадикардия у ребенка, кесарево сечение, преждевременные и стремительные роды, предлежание или отслойка плаценты, гипертонус матки.
Асфиксия новорожденных
Развитие нарушения процессов дыхания с гипоксией организма обусловливает появление расстройств со стороны системы кровообращения, обменных процессов и микроциркуляции. Далее появляется разлад работы почек, сердца, надпочечников, головного мозга.
Асфиксия требует немедленного вмешательства, чтоб уменьшить возможность развития осложнений. Причины появления расстройств дыхания:
- гипоксия;
- нарушение проходимости дыхательных путей (аспирация кровью, слизью, меконием);
- органические поражения головного мозга и работы ЦНС;
- пороки развития;
- недостаточное количество сурфактанта.
Диагностика необходимости реанимационного вмешательства проводится после оценки состояния ребенка по шкале Апгар.
| Что оценивается | 0 баллов | 1 балл | 2 балла |
| Состояние дыхания | Отсутствует | Патологическое, неритмичное | Громкий крик, ритмичное |
| ЧСС | Отсутствует | Меньше 100 ударов в минуту | Более 100 ударов в минуту |
| Окрас кожи | Цианоз | Розовая кожа, конечности синюшные | Розовый |
| Состояние мышечного тонуса | Отсутствует | Конечности немного согнуты, тонус слабый | Активные движения, хороший тонус |
| Реакция на факторы раздражения | Отсутствует | Слабо выраженная | Хорошо выраженная |
Оценка состояния до 3 баллов говорит о развитии тяжелой асфиксии, от 4 до 6 - асфиксия средней степени тяжести. Реанимация новорожденного при асфиксии проводится немедленно после оценки его общего состояния.
Последовательность проведения оценки состояния
- Ребенок помещается под источник тепла, его кожу высушивают теплой пеленкой. Из носовой полости и рта отсасывается содержимое. Проводится тактильная стимуляция.
- Проводится оценка дыхания. В случае нормального ритма и наличия громкого крика, переходят к следующему этапу. При неритмичном дыхании проводят ИВЛ кислородом на протяжении 15-20 мин.
- Проводится оценка ЧСС. Если пульс выше 100 ударов в минуту, переходят на следующий этап осмотра. В случае частоты сердечных сокращений менее 100 ударов проводят ИВЛ. Затем проводят оценку эффективности мероприятий.
- Пульс ниже 60 - непрямой массаж сердца+ИВЛ.
- Пульс от 60 до 100 - ИВЛ.
- Пульс выше 100 - ИВЛ в случае неритмичности дыхания.
- После 30 секунд, при неэффективности непрямого массажа с ИВЛ, необходимо проводить лекарственную терапию.
- Проводится осмотр окраса кожи. Розовый цвет свидетельствует о нормальном состоянии ребенка. При цианозе или акроцианозе необходимо дать кислород и наблюдать за состоянием малыша.
Как проводят первичную реанимацию?
Обязательно моют и обрабатывают руки антисептиком, одевают стерильные перчатки. Время рождения ребенка фиксируется, после проведения необходимых мероприятий - документируется. Новорожденного укладывают под источник тепла, оборачивают сухой теплой пеленкой.
Чтоб восстановить проходимость дыхательных путей, можно опустить головной конец и положить ребенка на левый бок. Это остановит процесс аспирации и позволит удалить содержимое рта и носа. Аккуратно отсасывают содержимое, не прибегая к глубокому введению аспиратора.
Если подобные мероприятия не помогают, реанимация новорожденного продолжается путем санации трахеи с помощью ларингоскопа. После появления дыхания, но отсутствии его ритмичности, ребенок переводится на ИВЛ.
Отделение реанимации и интенсивной терапии новорожденных принимает ребенка после проведения первичных реанимационных мероприятий для оказания дальнейшей помощи и поддержания жизненных функций.
Вентиляция легких
Этапы реанимации новорожденных включают проведение искусственной вентиляции. Показания к проведению вентиляции:
- отсутствие дыхания или появление судорожных дыхательных движений;
- пульс менее 100 раз в минуту, независимо от состояния дыхания;
- стойкий цианоз при нормальной работе дыхательной и сердечно-сосудистой систем.
Этот комплекс мероприятий осуществляется с помощью маски или мешка. Голову новорожденного немного запрокидывают назад и на лицо накладывается маска. Ее удерживают указательными и большими пальцами. Остальными выводят челюсть ребенка.
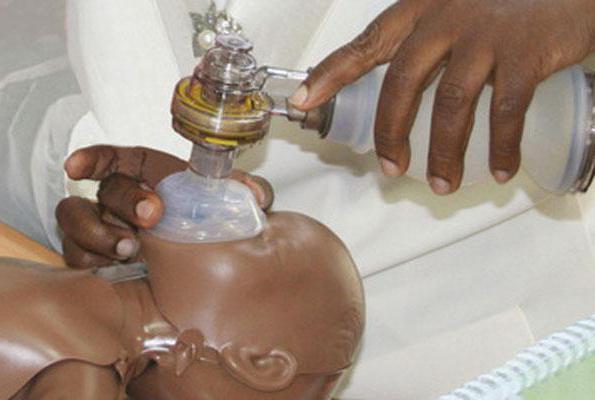
Маска должна находиться на области подбородка, носа и рта. Достаточно вентилировать легкие с частотой от 30 до 50 раз за 1 минуту. Вентиляция с помощью мешка может вызвать попадание воздуха в полость желудка. Убрать ее оттуда можно с помощью желудочного зонда.
Чтоб проконтролировать эффективность проведения, необходимо обратить внимание на подъем грудной клетки и изменение ЧСС. За ребенком продолжается наблюдения до полного восстановления ритма дыхания и сердечных сокращений.
Для чего и как проводят интубацию?
Первичная реанимация новорожденных включает также проведение интубации трахеи, в случае неэффективности ИВЛ на протяжении 1 минуты. Правильный выбор трубки для интубации - один из важных моментов. Его делают в зависимости от массы тела ребенка и его гестационного возраста.
Интубация проводится также в следующих случаях:
- необходимость убрать аспирацию мекония из трахеи;
- проведение продолжительной вентиляции;
- облегчение управляемости реанимационными мероприятиями;
- введение адреналина;
- глубокая недоношенность.
На ларингоскопе включают освещение и берут в левую руку. Правой рукой придерживают голову новорожденного. Клинок вводится в рот и проводится до основания языка. Приподнимая клинок по направлению к рукоятке ларингоскопа, реаниматолог видит голосовую щель. Трубку для интубации вводят с правой стороны в ротовую полость и проводят через голосовые связки в момент их размыкания. Это происходит на вдохе. Трубка проводится до запланированной отметки.
Удаляют ларингоскоп, затем - проводник. Правильность введения трубки проверяют сжиманием дыхательного мешка. Воздух попадает в легкие и вызывает экскурсию грудной клетки. Далее подключается система снабжения кислородом.
Непрямой массаж сердца
Реанимация новорожденного в родильном зале включает проведение непрямого массажа сердца, проведение которого показано при ЧСС менее 80 ударов в минуту.
Существует два способа проведения непрямого массажа. При использовании первого, надавливание на грудную клетку проводится с помощью указательного и среднего пальца одной руки. В другом варианте массаж проводится большими пальцами обеих рук, а остальные пальцы участвуют в поддержке спины. Реаниматолог-неонатолог проводит надавливание на границе средней и нижней трети грудины, чтоб грудная клетка прогиналась на 1,5 см. Частота нажатий - 90 в минуту.
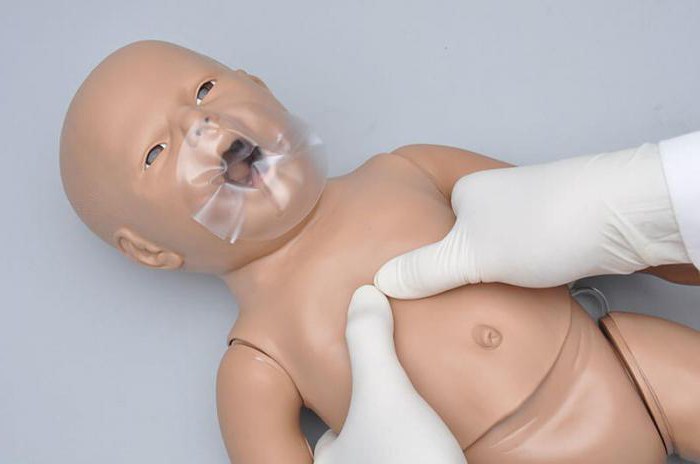
Обязательно необходимо следить, чтоб вдох и нажатие на грудную клетку не проводились одномоментно. В паузе между надавливаниями, нельзя убирать руки с поверхности грудины. Нажатие на мешок делают после каждых трех надавливаний. За каждые 2 секунды нужно провести 3 надавливания и 1 вентиляцию.
Действия при загрязненности вод меконием
Особенности реанимации новорожденных включают помощь при окрашивании околоплодных вод меконием и оценке ребенка по шкале Апгар менее 6 баллов.
- В процессе родов после появления головки из родовых путей сразу же аспирировать содержимое полости носа и рта.
- После рождения и помещения малыша под источник тепла, до первого вдоха желательно провести интубацию трубкой наибольшего возможного размера, чтоб извлечь содержимое бронхов и трахеи.
- Если удается извлечь содержимое и оно имеет примесь мекония, то необходимо реинтубировать новорожденного другой трубкой.
- Вентиляция налаживается только после того, как все содержимое было извлечено.

Лекарственная терапия
Детская реанимация новорожденных основана не только на проведении ручных или аппаратных вмешательств, но и на использовании медикаментозных средств. В случае проведения ИВЛ и непрямого массажа, когда мероприятия неэффективны более 30 секунд, используют лекарственные препараты.
Реанимация новорожденных подразумевает использование адреналина, средств для восстановления объема циркулирующей крови, гидрокарбоната натрия, налоксона, допамина.
Адреналин вводится через интубационную трубку в трахею или в вену струйно. Концентрация препарата - 1:10 000. Препарат используется для увеличения силы сокращения сердца и ускорения ЧСС. После эндотрахеального введения продолжают ИВЛ, чтоб препарат мог равномерно распределиться. При необходимости средство вводят через 5 минут.
Расчет дозы препарата в зависимости от веса ребенка:
- 1 кг - 0,1-0,3 мл;
- 2 кг - 0,2-0,6 мл;
- 3 кг - 0,3-0,9 мл;
- 4 кг - 0,4-1,2 мл.
При кровопотере или необходимости восполнить объем циркулирующей крови, используются альбумин, физиологический раствор натрия хлорида или раствор Рингера. Препараты вводятся в вену пуповины струйно (10 мл на 1 кг массы тела ребенка) медленно на протяжении 10 минут. Введение восполнителей ОЦК позволяет повысить артериальное давление, снизить уровень ацидоза, нормализовать частоту пульса и улучшить тканевой обмен.
Реанимация новорожденных, сопровождаемая эффективной вентиляцией легких, требует введения гидрокарбоната натрия в пупочную вену для уменьшения признаков ацидоза. Препарат нельзя использовать до тех пор, пока не налажена адекватная вентиляция легких ребенка.
Допамин используется для увеличения сердечного индекса и клубочковой фильтрации. Препарат расширяет сосуды почек и повышает клиренс натрия при использовании инфузионной терапии. Вводится внутривенно микроструйно под постоянным мониторингом АД и ЧСС.
Внутривенно вводится налоксон из расчета 0,1 мл препарата на 1 кг массы тела ребенка. Средство применяется в случае, когда окрас кожи и пульс нормальный, но есть признаки угнетения дыхания. Новорожденному нельзя вводить налоксон тогда, когда мать употребляет наркотические препараты или проходит лечение с помощью наркотических анальгетиков.
Когда прекращать реанимирование?
ИВЛ продолжается до тех пор, пока ребенок не наберет 6 баллов по Апгар. Такая оценка проводится через каждые 5 минут и длится до получаса. Если по истечении этого времени новорожденный имеет показатель менее 6, то его переводят в ОРИТ роддома, где проводится дальнейшая реанимация, интенсивная терапия новорожденных.

Если эффективность реанимационных мер полностью отсутствует и наблюдается асистолия и цианоз, то мероприятия продолжаются до 20 минут. При появлении хоть малейших признаков эффективности, их продолжительность увеличивается на все то время, пока меры дают положительный результат.
Отделение реанимации новорожденных
После успешного восстановления работы легких и сердца новорожденного переводят в отделение реанимации и интенсивной терапии. Там работа врачей направлена на предотвращение возможных осложнений.
Новорожденный после реанимации нуждается в профилактике возникновения отечности головного мозга или других нарушений ЦНС, восстановлении работы почек и выделительной функции организма, нормализации кровообращения.
У ребенка могут появляться обменные нарушения в виде ацидоза, лактатацидоза, что обусловлено нарушениями периферической микроциркуляции. Со стороны головного мозга возможно появление судорожных приступов, кровоизлияния, инфаркта головного мозга, отека, развитие коматозного состояния. Также могут появляться нарушения функции желудочков сердца, острая недостаточность почек, атония мочевого пузыря, недостаточность надпочечников и других эндокринных органов.
В зависимости от состояния малыша, его помещают в кувез или кислородную палатку. Специалисты наблюдают за работой всех органов и систем. Кормить позволяют ребенка только через 12 часов, в большинстве случаев - через назогастральный зонд.
Ошибки, допускать которые запрещено
Строго запрещается проводить мероприятия, безопасность которых не доказана:
- обливать малыша водой;
- сжимать ему грудную клетку;
- наносить удары по ягодицам;
- направлять в лицо кислородную струю и тому подобное.
Раствор альбумина нельзя использовать для увеличения начального ОЦК, поскольку это повышает риск летального исхода новорожденного.
Проведение реанимационных мероприятий не обозначает, что малыш будет иметь какие-либо отклонения или осложнения. Многие родители ожидают патологических проявлений после того, как находился новорожденный в реанимации. Отзывы о подобных случаях показывают, что в дальнейшем дети имеют такое же развитие, как и их сверстники.


Маленькие комочки, некоторые размером в ладонь, уязвимые к инфекциям и сложностям, но необычайно стойкие, с первой секунды своего рождения готовые бороться за свою жизнь. Блогеры dva_loskutka и zizis побывали в отделении реанимации для недоношенных детей и хотят рассказать вам, как работает это отделение.
В отделение поступают самые тяжелые дети из всех родильных домов города Москвы. Транспортировка этих детей осуществляется выездной реанимационной неонатальной бригадой.
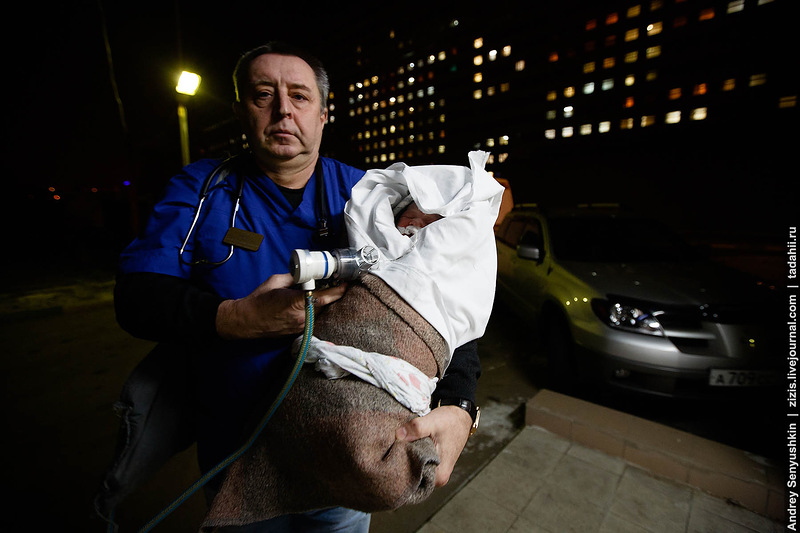
Из родильного дома поступает вызов и бригада в составе врача и фельдшера выезжает по месту и привозят ребенка в отделение реанимации. Здесь дети лежат до стабилизации состояния.
Дети находятся на искусственной вентиляции легких, так как легкие у них не полностью расправлены, а также когда есть проявление тяжелой дыхательной недостаточности. Восстановление функции дыхания происходит как раз в этом отделении.
За последнее время медицина серьезно продвинулась в лечении дыхательной недостаточности, появилось много новой аппаратуры и для детей, особенно недоношенных, с экстремально низкой массой тела, врачи стараются проводить неинвазивную искусственную вентиляцию легких, то есть без интубации (без ввода трубки в гортань) ребенка. Врачи используют такой метод, который называется назальный сипап, при нем в легких создается такое же давление в легких, как и при интубации трахеи, при проведении полной искусственной вентиляции легких.
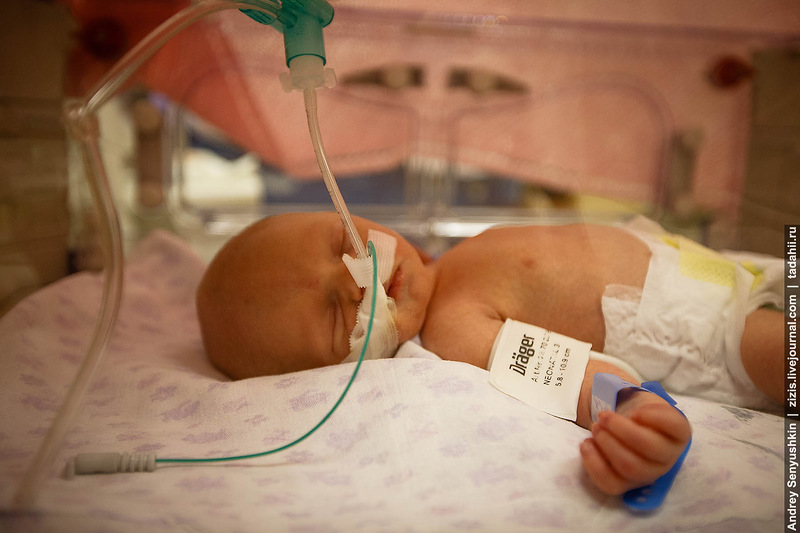
Специализация этой реанимации – недоношенные дети, так как весь детский корпус рассчитан на выхаживание именно их, но также сюда поступают и доношенные дети с родовыми травмами, наглотавшиеся вод во время родов или у них наблюдается судорожный синдром.
Подобных отделений второго этапа в Москве несколько: отделение при 7-й (откуда мы собственного говоря и ведем репортаж), 13-й, при Филатовской, при 70-й и 8-й ГКБ
На базе 7-й ГКБ находится единый диспетчерский пункт, куда поступают вызовы со всех роддомов Москвы и уже далее диспетчер направляет детей в реанимацию той или иной больницы в зависимости от удаленности от роддома и загруженности коек.

Всего по Москве дежурит 3 реанимобиля, два из них прикреплены к 7-й городской больнице и один к 8-й.

Современная медицина позволяет выхаживать детей весом от 500 грамм, с 22-й недели гестации. Размер такого ребенка примерно 32-33 сантиметра от макушки до пяток.
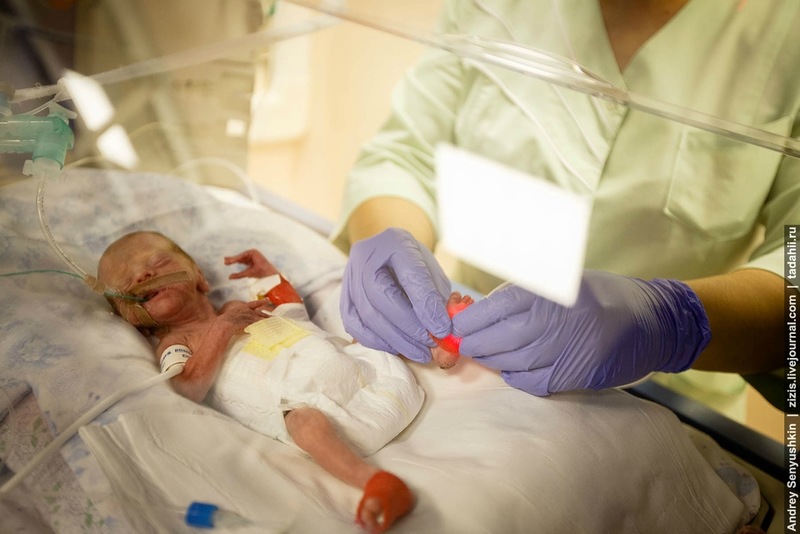
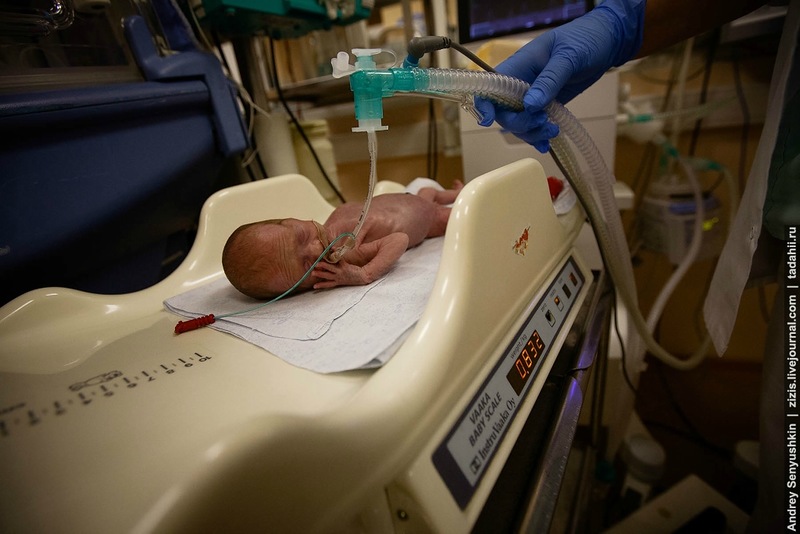
В среднем за год в это отделение поступает 1100-1200 детей, это 2-3, максимум 4 ребенка в сутки. В реанимации они находятся от 5 до 30 суток, если же речь идет о совсем маловесных детях, то они могут находиться в отделении до 3 месяцев. Стоимость выхаживания такого ребенка может доходить до полумиллиона рублей. Но это вовсе не значит, что родителям нужно быть миллионерами, чтобы оплатить лечение. Все предоставляется в рамках государственных гарантий по полису обязательного медицинского страхования, который есть у всех граждан Российской федерации.

Насколько я знаю, на днях Московский городской фонд ОМС объявил об увеличении расходов на оказание ряда видов медицинской помощи, в том числе по направлению выхаживания детей, в частности на выхаживание новорожденных с врожденной аномалией пищеварения больницы получат 122 тысячи вместо полагающейся сегодня 61 тысячи. Ранее не все тарифы покрывали расходы на лечение, особенно если выхаживались дети весом 600-800 грамм, а выписывают ребенка лишь тогда, когда мама в состоянии с ним справиться, то есть ребенок должен уметь самостоятельно дышать, держать тепло, и сосать соску.
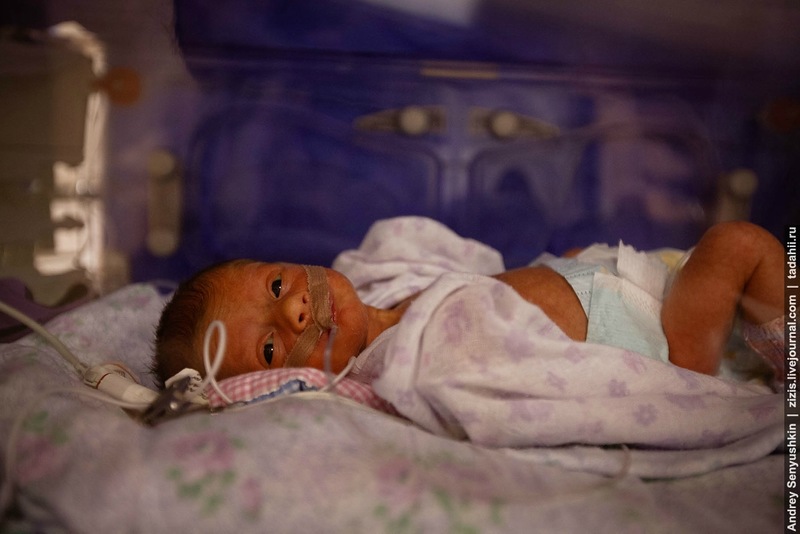
А тут, позвольте, я немножко отклонюсь от темы и побуду занудной училкой, вспомнив свою преподавательскую бытность в университете. Итак, полис ОМС – это не просто бумажка, а такая штука, по которой каждому гражданину РФ положен бесплатная медицинская помощь в системе обязательного медицинского страхования. При этом совершенно не важно, что полис был получен вами в Урюпинске, например, прописаны вы вообще во Владивостоке, а медпомощь вам или вашему ребенку понадобилась в Москве. Так вот, если вдруг вам отказались оказывать эту самую медпомощь, аргументируя тем, что вы не житель первопрестольной или вообще затребовали денег за лечение, то делаете вот что: 1. Пишите заявление на имя главврача медучреждения, где излагаете ситуацию и 2. Точно такое же письмо счастья отправляете в страховую компанию выдавшую вам полис, а также в фонд ОМС и поверьте будет вам счастье, а тем, кто попробовал отказать в лечении или затребовал денег - атата по мягкому месту.
Вернемся-таки в отделение.
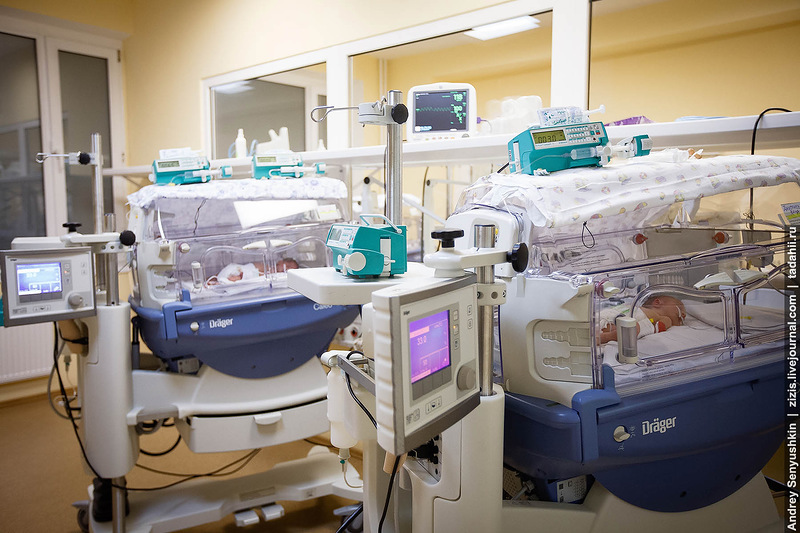
Все дети в отделении лежат в специальных кювезах, в которых поддерживается определенная температура и влажность.
Все кювезы накрыты покрывалками. Это делается не для эстетики, а в связи с тем, что глазки у недоношенных деток болезненно реагируют на дневной свет и чтобы их не раздражать и не усугублять развитие ретинопатии во всем мире инкубаторы накрывают.
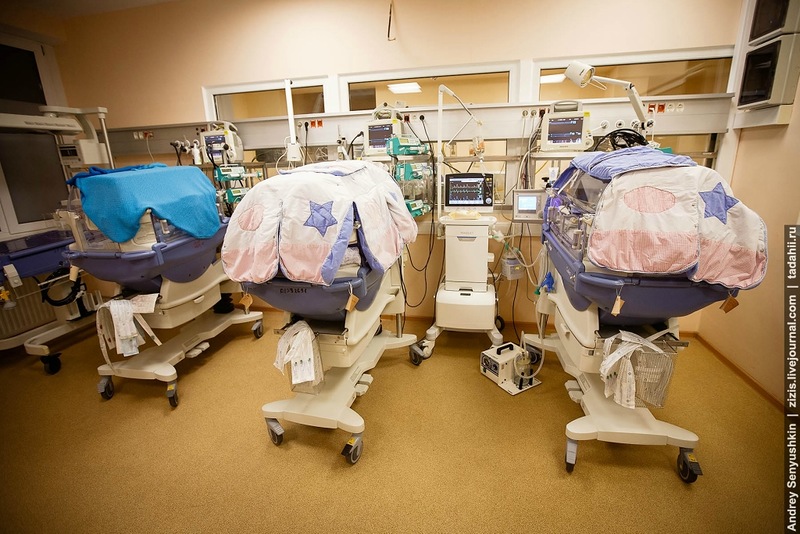
Мониторы с датчиками подключены к каждому ребенку и если параметры выходят за пределы нормы, то подается сигнал тревоги, который также дублируется на мониторе, который расположен на посту медицинской сестры.
Родители ежедневно приходят в отделение реанимации и им даются сведения о состоянии ребенка, также они могут пройти в реанимационное отделение и посидеть рядом с дитем. Если ребенок находится на самостоятельном дыхании, то мамы допускаются в отделение, они сцеживают молоко и этим молоком начинают кормить детей.

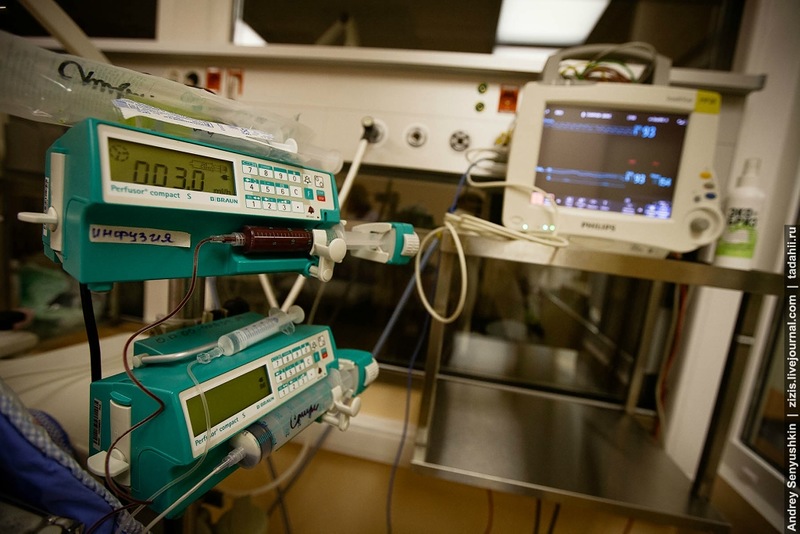
В отделении круглосуточно работают две лаборатории для экспресс-диагностики. Один из основных анализов – это определение кислотно-щелочного состояния детей, газы крови берут на анализ каждые четыре часа у всех детей, находящихся на искусственной вентиляции легких, для определения правильности подобранных параметров.
Биохимический анализ крови делается в другой лаборатории, она находится на третьем этаже отделения.
Если есть необходимость сделать рентген, то ребенка никуда не возят, вызывается рентгенолог и он везет рентгенологический аппарат к кювезу. Все приближено к ребенку. Реанимационных детей куда-то лишний раз перемешать нельзя, вся помощь оказывается на месте.
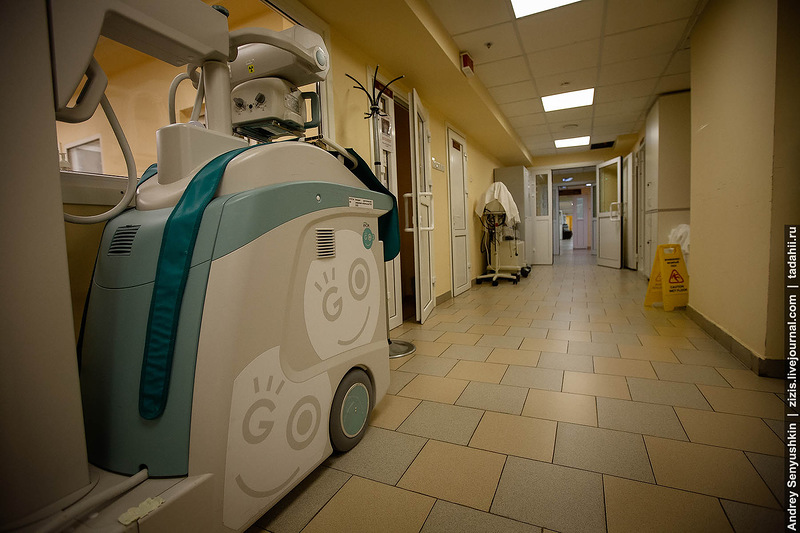
Если нужно поставить катетер или интубировать , то ребенка из кювеза перекладывают на специальный столик с подогревом. По правильному он называется Открытая реанимационная система.

После того, как детей снимают с аппарата их переводят в отделение интенсивной терапии. Это уже следующий этап, приближающий выписку домой и воссоединение с родителями.
Перед тем, как войти в бокс к детям, необходимо помыть руки.

Напоминания об этом висят перед каждой дверью.
После выписки дети до трех лет наблюдаются не только в поликлиниках по месту жительства, но и в поликлинике при отделении.

Ну и напоследок, хотелось бы выразить огромную благодарность лично Эрлих Алле Лазаревне и ее сотрудникам за то, что делают такое большое и светлое дело, а также за экскурсию.
За фотографии отдельное спасибо любимому мужу zizis.
1. Зачем нужны отделения интенсивной терапии и реанимации? Почему некоторые недоношенные дети должны после рождения там находиться?
В отделениях реанимации лечатся пациенты с состояниями, которые непосредственно угрожают их жизни. Если такому пациенту не проводить интенсивную терапию, то он обязательно погибнет, причем в ближайшее время. У недоношенных детей в силу раннего рождения многие органы незрелы и не могут качественно справляться со своей работой. Чем раньше малыш появился на свет (меньше срок гестации), тем, как правило, более выражена эта незрелость. Например, незрелые легкие недоношенного содержат мало сурфактанта, из-за чего альвеолы спадаются на выдохе. В результате каждый следующий вдох дается все труднее – нарастающее кислородное голодание приводит к ухудшению работы сердца и без должной помощи все может закончиться плохо, причем достаточно быстро. Ситуация может осложняться врожденной инфекцией, анемией из-за отслойки плаценты у мамы и другими проблемами. Поэтому чтобы остаться в живых, далее расти и развиваться, маленькому ребенку нужно проводить интенсивную терапию в условиях соответствующего отделения.
2. Как лечат детей в отделении интенсивной терапии и реанимации новорожденных?
Все действия персонала этих отделений направлены на решение двух задач – предотвратить смерть (реанимация) и поддержать жизнь (интенсивная терапия). Поддержать жизнь – это значит удержать в нормальном диапазоне важнейшие параметры жизнедеятельности (температуру тела, кислотность внутренней среды, кровяное давление и др.). Звучит просто, но организм человека – весьма сложная система. К тому же у недоношенных детей в силу незрелости организма очень ограничены возможности к выздоровлению. Поэтому неонатальная интенсивная терапия требует взаимодействия команды профессионалов, индивидуального подхода, взвешенных, но быстрых решений, больших моральных, интеллектуальных и других ресурсов.
Для эффективной интенсивной терапии нужно отслеживать множество параметров жизнедеятельности, поэтому пациенты таких отделений подключены к различным мониторам, и возле них всегда находится медсестра и/или врач.
Реанимация – это совокупность мероприятий по оживлению организма, который находится в состоянии клинической смерти (нет дыхания, останавливается сердце, но организм еще можно вернуть к жизни). Реанимация может понадобиться только что родившимся недоношенным из-за быстрого истощения резервов организма и катастрофической неспособности незрелых органов поддерживать жизнь, из-за кислородного голодания, вследствие отслойки плаценты и кровотечения у мамы, а также многих других причин. Успешная реанимация может вернуть новорожденного к жизни, после чего начнется интенсивная терапия для компенсации нарушенных функций организма.
К сожалению, иногда случаются ситуации, когда адекватное, полноценное лечение, несмотря на все старания медперсонала, эффекта не дает – состояние ухудшается до критического, и тогда начинается реанимация. В такой ситуации она редко бывает успешной, поскольку резервы организма уже истощены.
4. Как долго недоношенные дети должны находиться в отделении интенсивной терапии и реанимации? Куда они потом переводятся? Или же выписываются домой?
Это зависит от множества факторов – степени недоношенности, выраженности сопутствующей патологии и многих других. Условие для перевода из отделения интенсивной терапии – устойчивая способность пациента самостоятельно и стабильно поддерживать жизненно важные функции своего организма. Это значит, что недоношенный малыш для перевода из отделения реанимации должен эффективно самостоятельно дышать (допускается необходимость в дополнительном кислороде), иметь стабильную работу сердца (не нуждаться в введении препаратов для его стимуляции), усваивать достаточный объем пищи (можно через желудочный зонд) и достигнуть массы тела 1500 г. Последний параметр используется как интегральный показатель готовности организма к более самостоятельной жизни в условиях отделения второго этапа выхаживания, где менее интенсивный мониторинг жизненных функций. Условно говоря, если ваш сынок или дочка, родившиеся с массой тела 800 г, могут самостоятельно и эффективно дышать, не имеют проблем с работой сердца, усваивают достаточный объем пищи и уже доросли до 1500 г, то их пора переводить на следующий этап выхаживания – в отделение недоношенных. Там дети продолжают лечение и обследование, а мамы учатся за ними ухаживать (про это подробно в отдельных публикациях). Как правило, когда масса тела ребенка достигает 2500 г (или около того), он выписывается домой на радость семье под наблюдение педиатра. Считается нормой, если в больнице малыш проведет столько времени, сколько ему потребовалось бы, чтобы достигнуть состояния доношенности, не родись он раньше – к примеру, если роды произошли в срок 28 недель, то 12 недель ребенок может провести на всех этапах выхаживания.
Читайте также:




