Как делают электростимуляция большеберцового нерва
Согласно определению международного общества по удержанию мочи (International Continence Society, 2002) под синдромом гиперактивного мочевого пузыря (ГМП) понимают состояние, характеризующееся императивными позывами к мочеиспусканию, с или без недержания мочи на фоне позыва, часто сопровождающееся учащенным мочеиспусканием как в дневное, так и в ночное время. Диагноз ГМП – диагноз исключения, должны быть исключены другие причины, которые могут вызывать вышеописанные симптомы (инфекция мочевых путей, камень мочевого пузыря и др.).
Более 400 миллионов человек по всему миру страдают от ГМП, что составляет около 12-17%. Треть данных пациентов (около 36%) отмечает недержание мочи на фоне императивного позыва к мочеиспусканию. Наиболее часто ГМП встречается у пожилых людей. Так, к примеру, распространенность данной патологии среди людей старше 75 лет составляет около 40%. ГМП не является жизнеугрожающим состоянием, но значительно снижает качество жизни пациентов.
Считается, что симптомы ГМП возникают вследствие непроизвольных сокращений мышцы мочевого пузыря (детрузора) в фазу наполнения. Данные сокращения (детрузорная гиперактивность) выявляются при помощи уродинамического исследования приблизительно у 64% людей с ГМП. Но не всегда детрузорная гиперактивность сопровождается симптомами ГМП. На основании имеющихся данных было показано, что в 17% случаев пациенты с непроизвольными сокращениями мышцы мочевого пузыря в фазу наполнения не испытывали каких-либо симптомов нижних мочевых путей.
Согласно рекомендациям американской ассоциации урологов по диагностике и лечению ГМП от 2012г (пересмотр от 2014г) все методы терапии разделены на 3 группы:
Поведенческая терапия (тренировка мочевого пузыря, упражнеия для мышц тазового дна, ограничение потребления жидкости и др.). Данный вид терапии может использоваться как самостоятельно, так и в комбинации с фармакотерапией. Более подробно о данном методе лечения Вы можете прочитать по данной ссылке:
Фармакотерапия (препараты из группы М-холиноблокаторов, Бета-3-адреномиметиков). При использовании М-холиноблокаторов следует отдать предпочтение препаратам с медленным высвобождением, т.к. риск возникновения побочных эффектов при их использовании меньше. При неэффективности терапии каким-либо из препаратов данной группы следует попробовать увеличить дозировку, или перейти на другой препарат из той же группы или группы бета-3-адреномиметиков. М-холиноблокаторы противопоказаны у пациентов с закрытоугольной глаукомой.
К третьей группе относятся такие методы лечения как внутридетрузорная инъекция Ботулинического токсина типа А, стимуляция большеберцового нерва, сакральная нейромодуляция.
Чрезкожная стимуляция большеберцового нерва является малоинвазивной процедурой, выполняемой в амбулаторных условиях. В ходе процедуры в область проекции большеберцового нерва устанавливается тонкий электрод, который в последующем подключается к нейростимулятору (рис.1).
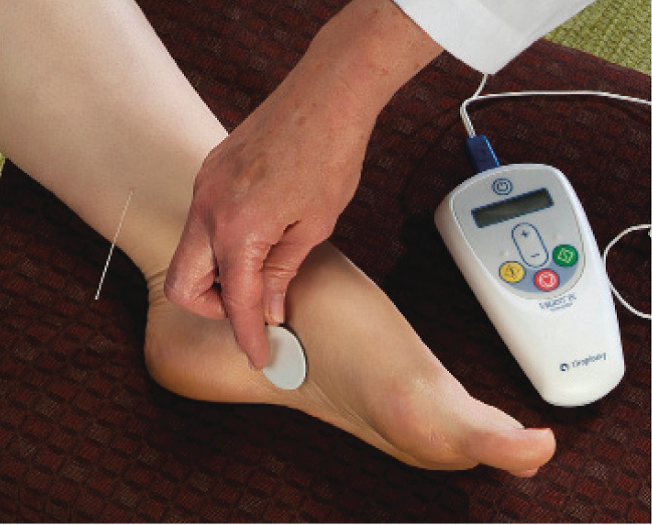
Рис.1
Правильность положения электрода проверяется путем подачи по нему электрических импульсов и оценки двигательного (сгибание/разгибание большого пальца ноги, рис.2) и/или чувствительного (ощущение пульсации исходящее из места постановки электрода, рис.3) ответа.
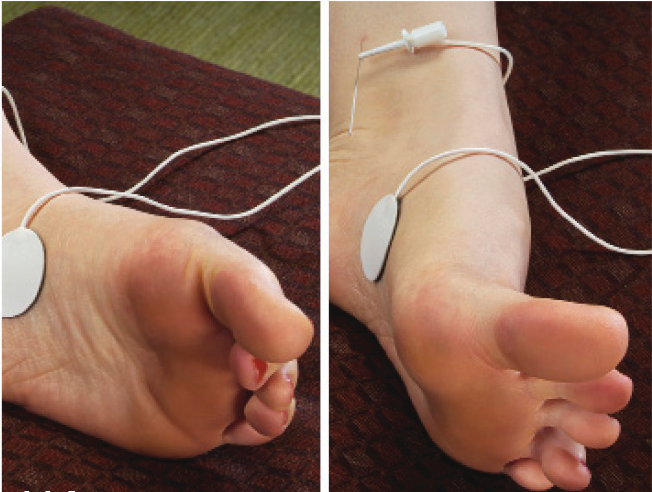 Рис.2 | 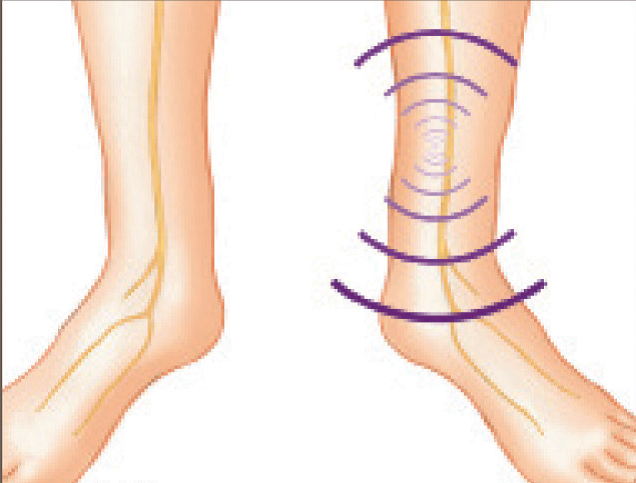 Рис.3 |
После проведения подготовительных мероприятий начинается процесс стимуляции большеберцового нерва (рис.4). Продолжительность одного сеанса составляет 30 минут. Сеансы проходят еженедельно в течение 12 недель.

Рис.4
На сегодняшний день имеются несколько качественных исследований, доказывающих эффективность стимуляции большеберцового нерва в лечении ГМП. Согласно одному из таких исследований (Overactive Bladder Innovative Therapy or OrBIT) субъективное излечение/улучшение отметили 79,5% пациентов в группе стимуляции, против 54,8% пациентов в контрольной группе, получавших М- холинолитик Толтеродин. Объективные данные (уменьшение кол-ва мочеиспусканий, эпизодов недержания мочи на фоне императивного позыва к мочеиспусканию, интенсивности императивного позыва, кол-ва ночных мочеиспусканий) были оценены через 12 недель с момента начала терапии и были схожи в обеих группах.
В другом исследовании (The Study of Urgent PC vs. Sham Effectiveness in the Treatment of Overactive Bladder Symptoms or SUmiT)
была продемонстрирована эффективность стимуляции большеберцового нерва в сравнении с плацебо. В исследуемой группе значительное улучшение отметили 54,5%, в то время как в контрольной всего 20,9%. И это лишь малая часть исследований, доказывающих эффективность данного метода в лечении ГМП.
По данным имеющейся литературы не было зафиксировано ни одного серьезного осложнения после стимуляции большеберцового нерва. Лишь некоторые пациенты отмечали незначительную/умеренную болезненность в месте постановки электрода, в большинстве же своем пациенты, в т.ч. и дети, переносили процедуру хорошо.
Единственным недостатком стимуляции большеберцового нерва можно считать необходимость в последующих повторных сессиях раз в 3-4 недели. При такой частоте повторных визитов 94-96% пациентов, отметивших улучшение в ходе первых 12 недель терапии, сохранят положительный эффект.
Он использует мягкий электрический ток для лечения гиперактивного мочевого пузыря (OAB) и ослабляет сильное желание мочиться.
Электрическая стимуляция может дать вам лучший контроль над мышцами мочевого пузыря, мешковидным органом, который удерживает вашу мочу. Ваш врач может порекомендовать его, если вам не помогли лекарства, упражнения для таза и другие изменения образа жизни.
Как это устроено
У вашего врача есть три способа доставки электрического тока. Один требует операции.
Сакральная нервная стимуляция (СНС). Во время этой операции ваш врач помещает устройство, похожее на кардиостимулятор, в спину у основания позвоночника. Это сайт вашего крестцового нерва, который передает сигналы между мочевым пузырем, спинным мозгом и мозгом, которые сообщают вам, когда вам нужно мочиться. SNS прерывает эти сигналы.
Обычно перед операцией вы тестируете лечение, чтобы увидеть, подходит ли оно вам. Ваш врач сделает небольшой разрез в нижней части спины и приложит тонкую проволоку близко к крестцовому нерву. Провод подключается к устройству с питанием от батареи, которое называется стимулятором, которое вы носите вне тела. У вас будет до 3 недель.
Если ваши симптомы улучшатся, вам понадобится операция, чтобы надолго вставить устройство. Для этого вы будете спать под общим наркозом. После операции вы сможете регулировать уровень стимуляции с помощью ручного программатора. Вы не можете быть хорошим кандидатом для этой операции, если у вас есть заболевание нервной системы, как рассеянный склероз. Также неясно, безопасна ли эта процедура для беременных женщин или детей.
SNS может вызывать побочные эффекты, в том числе:
- боль
- Движение проволоки
- Инфекционное заболевание
- Временное чувство удара током
Устройство также может перестать работать. В течение 5 лет до 2/3 людей, страдающих SNS, нуждаются в другой операции для исправления имплантата или замены батареи.
Чрескожная стимуляция большеберцового нерва (PTNS). Это лечение не операция. Ваш врач вводит тонкую иглу под кожу лодыжки около большеберцового нерва.
Стимулятор снаружи вашего тела посылает электрические импульсы через иглу к нерву и к другим нервам позвоночника, которые контролируют мочевой пузырь.
продолжение
Каждая процедура PTNS занимает около 30 минут. Обычно у вас будет 12 сессий, один раз в неделю. Вам может понадобиться больше сеансов, чтобы продолжать видеть результаты.
Не каждый подходит для ПТС. Возможно, вы не сможете использовать это устройство, если вы:
- Есть кардиостимулятор или имплантируемый дефибриллятор
- Иметь высокий шанс кровотечения
- Имейте повреждение нерва, которое затрагивает Ваш большеберцовый нерв или органы таза
- Беременны или планируете забеременеть во время лечения
Побочные эффекты от ПТСН редки и обычно незначительны. Они включают:
- Ушибы или кровотечение в месте введения иглы
- Покалывание или легкая боль
Чрескожная электрическая нервная стимуляция (ЧЭНС). Эта процедура укрепляет мышцы, которые контролируют мочеиспускание. Ваш врач помещает тонкие провода во влагалище, если вы женщина, или в низ, если вы мужчина. Он доставляет импульсы электричества, которые стимулируют мышцы мочевого пузыря, чтобы сделать их сильнее.
Насколько хорошо это работает?
Исследования показывают, что электрическая стимуляция работает лучше, чем ложная стимуляция (плацебо) или упражнения Кегеля для облегчения симптомов ГАМП. Не ясно, работает ли один тип стимуляции лучше или безопаснее другого.
Что ожидать
Чтобы найти правильное лечение для вашей автономной адресной книги, может потребоваться некоторое количество проб и ошибок.Поговорите со своими врачами о плюсах и минусах электростимуляции. Вы можете спросить:
- Какие из этих процедур вы рекомендуете?
- Чем он отличается от других методов электростимуляции?
- Какие побочные эффекты это может вызвать?
- Что мне делать, если у меня есть побочные эффекты?
Если электростимуляция не работает для вас, поговорите с врачом о других возможных вариантах.
Электростимуляция мышц – один из способов физиотерапевтического воздействия, который направлен на восстановление функции мышечной и нервной ткани после повреждения. При электростимуляции мышц используют импульсные токи различной силы и частоты.
При помощи электростимуляции физиотерапевты Юсуповской больницы восстанавливают или улучшают трофические функции нервных волокон, улучшают процесс иннервации мышц, их сократимость.
Транскраниальная электростимуляция представляет собой воздействие на головной мозг токов определённых частотных характеристик. Они активируют опиоидные структуры головного мозга и способствуют высвобождению бета-эндорфина. Это позволяет купировать различные болевые синдромы, снизить дозу препаратов для наркоза при хирургическом вмешательстве. В Юсуповской больнице электростимуляцию мышц ног, лица выполняют с помощью новейших приборов для электростимуляции ведущих европейских фирм.
Электростимуляцию мочевого пузыря проводится при расстройствах мочеиспускания, связанных с воспалением, дисфункцией или нарушением иннервации мочевого пузыря, вызванных заболеваниями спинного или головного мозга. Электростимуляция мозга успешно применяется в клинике реабилитации для восстановления после инсульта, лечения хронической боли и депрессивного синдрома. Она улучшает креативность мышления.
Влияние на организм
Электростимуляция влияет на организм за счёт импульсов разной продолжительности – от 0,5 до 300 мс, при силе тока до 5 мА (на лице), до 100 мА (на теле) и частоте 10-150 Гц, которая действуют с перерывами. Несмотря на то, что во время процедуры пациент не двигается, это влияние идентично обычной работе мышц во время их активности. Ток проходит сквозь ткани, возбуждает клетки и стимулирует активную работу мышцы, а в период пауз она расслабляется.
Ток, благодаря такому ритму работы, не раздражает кожу под электродами и эпидермис не повреждается. При воздействии электрического тока на мышцы или нервы изменяется их биоактивность. Импульсы провоцируют сокращение мышечных волокон, что их укрепляет и приводит в действие. Если мышца перенапряжена, электростимуляция хорошо снимает такое напряжение.
Электростимуляция мышц спины в клинике неврологии проводится пациентам с неподвижным больным или искривлённым позвоночником. Она уменьшает болевые ощущения, восстанавливает чувствительность, укрепляет мышцы. Процедуры на этапе реабилитации после операции на позвоночнике помогают укрепить мышцы спины.
Электростимуляция мышц нижних конечностей позволяет восстановить работу следующих мышц:
- двуглавой мышцы бедра – восстанавливает сгибание коленного сустава;
- икроножной мышцы – помогает восстановить функцию сгибания стопы;
- перональной мышцы – усиливает тыльное сгибание и отведение стопы;
- прямой мышцы бедра – улучшает разгибание ноги в коленном суставе.
Электростимуляция мышц бедра помогает активно бороться с остеоартритом, помогает восстановиться после операции по замене сустава. Электростимуляция мышц лица ускоряет утилизацию кислорода и уменьшает затраты энергии на сокращение. После физических нагрузок накапливается молочная кислота, а ток выводит её с мышц, избавляя от болевых ощущений.
Электростимуляция мышц рук восстанавливает функцию следующих мышц:
- дельтовидной – помогает возобновить отведение плеча в сторону, назад и вперёд;
- разгибателей кисти и пальцев – восстанавливает функцию разгибания;
- трехглавой – улучшает разгибание руки в локтевом суставе;
- двуглавой – поможет сгибать руку в локтевом суставе;
- сгибателей кисти и пальцев – улучшает их сгибание.
Показания и противопоказания
Электростимуляцию реабилитологи Юсуповской больницы проводят при всех состояниях, которые сопровождаются параличом или парезом мышц, травматических повреждениях нервов. Показаниями к электростимуляции являются:
- спастические параличи при рассеянном склерозе, боковом амиотрофическом склерозе, полинейропатиях и синдроме Гийена-Барре;
- нарушения чувствительности при корешковых синдромах и различных травматических повреждениях;
- центральные парезы и параличи вследствие перенесенных острых нарушений мозгового кровообращения;
- длительная адинамия мышц, сопровождающаяся их гипотрофией.
Электростимуляция не применяется в качестве средства монотерапии и является дополняющим реабилитационным мероприятием. Она эффективна для мышц спины у пациентов, которые длительно находятся на постельном режиме. Мышцы спины во время процедур восстанавливают устойчивость к нагрузке, бывшую силу.
Существует немало противопоказаний к проведению электростимуляции мышц:
- острый период ишемических поражений тканей мозга, сердца (инсульт, инфаркт миокарда);
- злокачественные новообразования;
- тяжелые заболевания сердечно-сосудистой системы;
- лихорадочные состояния, в том числе сепсис;
- заболевания кожи в месте проведения стимуляции.
Противопоказано проведение электростимуляции пациента, страдающим эпилепсией, в силу того, что процедура может спровоцировать судорожный приступ. При травматических повреждениях нервов, мышц и сухожилий проводить электростимуляцию можно через месяц со времени наложения швов. В противном случае ввиду резко увеличивающейся механической нагрузке при мышечном сокращении во время проведения процедуры может развиться несостоятельность шва. Категорически противопоказана электростимуляция при беременности, ведь электрический стимул может приводить к повышению тонуса матки и вызвать преждевременное прерывание беременности.
Длительность лечения
Продолжительность терапии электростимуляцией в Юсуповской больнице определяет лечащий врач в зависимости от выраженности симптомов, давности поражения, характера патологического процесса. Длительность одной процедуры о не превышает 40 минут, при этом одна мышца или нерв стимулируется максимум 2-3 минуты. После этого необходима пауза около 10 минут.
Электростимуляцию проводят ежедневно или несколько раз в день. Курс лечения составляет от 10 дней до месяца. Перерыв между кусами делают 30 дней, после чего проводят повторное лечение с использованием этого метода.
Что входит в процедуру
Перед электростимуляцией неврологи Юсуповской больницы и находят спазмированные мышцы, устанавливают степень повышения их тонуса и распознают наличие фиброзных изменений. Если процедура проводится на лице, пациентке рекомендуют снять макияж и обезжирить кожу. Затем физиотерапевт наносит на кожу и электроды токопроводящий гель.
Электроды накладывает на области, где расположены двигательные точки: лицо, грудь, спину, живот, конечности и закрепляет. Выбрав необходимую силу тока, частоту и продолжительность, проводит сеанс электрической стимуляции. По окончании процедуры снимает электроды, очищает кожу от геля.
Электростимуляция мышц в ходьбе
Терапия двигательного неврологического дефицита подразумевает использование нескольких схем лечения. Одним из современных способов повышения их эффективности является искусственная коррекция движений. В рамках этого метода пациенту проводят электростимуляцию при ходьбе. Это внешняя электростимуляция мышц, параметры которой реабилитологи Юсуповской больницы подбирают индивидуально в соответствии с особенностями пациента, физиологическими нормами и динамикой ходьбы.
Метод электростимуляции мышц позволяет добиться следующих результатов:
- снижение утомляемости;
- рост амплитуды движений при ходьбе;
- повышение темпа ходьбы;
- увеличение максимального расстояния, которое может пройти пациент.
Электростимуляцию мышц в Москве как метод лечения двигательного неврологического дефицита применяют специалисты клиники реабилитации. Пройти курс лечения можно, позвонив по телефону Юсуповской больницы.
Определение параметров тока для электроститмуляции
Электростимуляция является лечебным методом применения импульсных токов различной формы и частоты для восстановления функции поврежденного нервно-мышечного аппарата. Различные травмы, ранения, переломы костей, инфекционные заболевания, интоксикация, дегенеративно-дистрофические заболевания часто приводят к повреждению нервного волокна с развитием реакции перерождения в нервно-мышечном аппарате с клиническими проявлениями картины вялого паралича. Под влиянием электростимуляции сохраняется сократительная функция денервированнои мышцы, в ней увеличиваются кровообращение и энергетический потенциал, возрастает активность ферментных систем, стимулируются окислительные процессы и преобразование гликогена в мышцах. Создаются благоприятные условия для регенерации нерва. При сохраненной иннервации мышц применение электростимуляции предупреждает развитие их атрофии вследствие гиподинамии, повышает работоспособность и быстро увеличивает силу мышц. При центральном параличе, вызванном чаще всего нарушением мозгового кровообращения, электростимуляция создает центростремительную афферентацию, способствующую растормаживанию блокированных центров головного мозга, вокруг интемизированного участка мозга, улучшает питание и трофику парализованных мышц. Предупреждает развитие контрактур.
Определение параметров тока для электростимуляции основывается на данных электродиагностики и проводится строго индивидуально, так как при патологических состояниях возбудимость нервно-мышечного аппарата изменяется в широких пределах.
Форма импульса. Современные аппараты для электростимуляции могут генерировать импульсы прямоугольной, треугольной, трапециевидной формы. Выбранная форма импульса должна соответствовать функциональным возможностям мышцы. При реакции перерождения более физиологичной будет трапециевидная форма импульса.
Длительность импульса. При наличии количественных изменений в нервно-мышечном аппарате оптимальным будет импульс длительностью 1-5 мс, при частичной реакции перерождения - 10-50 мс, при полной реакции перерождения - 100-300 мс.
Частота следования импульсов. При сохраненной иннервации мышц применяется переменный ток несущей частоты 2-10 кГц, модулированный напряжением низкой частоты (50-100 Гц) или неофарадический ток (однополярный) частоты 50 Гц. Серии импульсов чередуются с паузами для отдыха мышц. При электростимуляции возникает тетаническое сокращение мышц.
При частичной реакции перерождения правильно подобранное сочетание длительности и частоты следования импульсов может обеспечить тетаническое сокращение мышц. Предлагается наиболее рациональное сочетание: длительность импульсов 3-5-10-20-30-60-100 мс, частота следования импульсов 80-60-40-25-10-8-5 Гц.
При денервированной мышце электростимуляция проводится только одиночными импульсами с паузами 3-20 с. Чем сильнее выражена реакция перерождения, тем длительнее должна быть пауза.
Полярность. Активный электрод выбирается в соответствии с полярной формулой Пфлюгера-Бреннера. Он может быть катодом или анодом. При сохраненной иннервации активным, как правило, бывает катод, а при тяжелой степени перерождения - анод.
При стимуляции скелетной мускулатуры с нарушенной иннервацией оба электрода (катод и анод) с гидрофильными прокладками, оптимальная площадь которые составляет 4 см2, накладывают на стимулируемую мышцу. При сохраненной иннервации анод размещают на двигательной точке стимулируемого нерва, а катод - на двигательной точке иннервируемой им мышцы. При стимуляции гладкой мускулатуры электроды с гидрофильными прокладками площадью 200-300 см2 помещают над областью стимулируемого органа (желудок, кишечник, матка, мочеточник) по поперечной методике.
При периферических параличах с нарушенной иннервацией мышц применяют только одиночные импульсы с частотой следования 1-0,25 Гц и меньше и длительностью 100-200 мс. Частоту следования импульсов, а также длительность и форму (треугольную, трапециевидную, прямоугольную) подбирают индивидуально.
Для электростимуляции скелетных мышц с сохраненной иннервацией применяют переменный ток 2-5 кГц, модулированный напряжением частоты 50-100 Гц, который следует в прерывистом режиме (посылки тока чередуются с паузами) или неофарадическим (однополупериодным) током частотой 50 Гц.
Для стимуляции гладкой мускулатуры внутренних органов применяют переменный ток частотой 2-5 кГц с низкочастотной модуляцией амплитуды 5-30 Гц.
Чрескожная большеберцовый нерв стимуляция ( PTNS ), также называют заднюю стимуляцию большеберцового нерва, является наименее инвазивной формой нейромодуляции используется для лечения гиперактивного мочевого пузыря (OAB) и связанные с ним симптомами позывов, частым мочеиспусканием и недержанием мочи. Эти симптомы могут мочевые также происходить с интерстициальным циститом и после радикальной простатэктомии . За пределами Соединенных Штатов, PTNS также используется для лечения недержания кала .
PTNS может быть использован в качестве первичной терапии. Лечение гиперактивного мочевого пузыря и недержания кала может начинаться с фармакологической терапии, прежде чем PTNS вводят. В отличие от различных OAB препаратов доступны PTNS является более эффективным и производит значительно меньше побочных эффектов. Около 80% пациентов прекратить использование (в среднем 4,8 месяца) лекарственных средств в течение первого года с столь же высоко, как 17% от прекращения будучи в связи с неблагоприятными побочными эффектами. Нейромодуляция становится эффективной формой для лечения пациентов, которые не являются успешным с консервативными методами, и его эффективность продемонстрировано была темой многочисленных публикаций.
содержание
- 1 Медицинские применения
- 1.1 Недержание мочи
- 1.2 Фекальные недержании
- 2 Процедура
- 3 Исследование и утверждение рынка
- 4 возмещения США
- 5 Великобритани NICE руководство
- 6 Транскутанный большеберцовой стимуляция нервов
- 7 Смотрите также
- 8 Ссылки
- 9 Внешние ссылки
Медицинские применения
PTNS представляется эффективным в улучшении количество раз человек должен мочиться , который имеет синдром гиперактивного мочевого пузыря . Это , кажется, работает, а также лекарства , но имеют меньше побочных эффектов.
Обзор , который смотрел на исследования в основном низкого качества нашли предварительные доказательства пользы. Более недавнее исследование высокого качества , однако , не нашло пользу в недержании кала .
Процедура
Пациент сидит с комфортом лечения ног повышены. Штраф игольчатый электрод вставляется в нижнюю часть , внутренний аспект ноги, слегка цефальном / ростральнее к медиальной лодыжки. По мере того как цель состоит в том, чтобы отправить через стимуляцию большеберцового нерв, важно иметь игольчатый электрод вблизи (но не на) большеберцовый нерв . Поверхность электрода (заземление колодки) помещается над медиальной поверхности пяточной кости на одной и той же ноге. Игольчатый электрод затем соединяются с внешним генератором импульсов , который обеспечивает регулируемый электрический импульс , который перемещается к крестцовому сплетению через большеберцовый нерв. Среди других функций, крестцовое нервное сплетение регулирует мочевой пузырь и тазовое дно функции.
При правильном размещении игольчатого электрода и уровне электрического импульса, часто непроизвольное пальца ноги согните или вентилятор, или расширение всей стопы. Тем не менее, для некоторых пациентов, правильное размещение и стимуляция может привести только к мягким ощущения в области лодыжки или через подошвы ног.
Протокол лечения требует один раз в неделю лечения в течение 12 недель, 30 минут за сеанс. Многие пациенты начинают видеть улучшение в 6 лечении. Пациенты, которые отвечают на лечение могут потребовать от времени обработки (
один раз в 3 недели) для поддержания улучшения.
PTNS процедура с низким уровнем риска. Наиболее распространенные побочные эффекты лечения с PTNS являются временными и незначительными, в результате размещения игольчатого электрода. Они включают в себя незначительное кровотечение, умеренную боль и воспаление кожи.
Исследования и рынок утверждения
Эта методика была изобретена доктором Маршаллом Столлер в UCSF Medical Center , Сан - Франциско, и был первый известный как протокол SANS.
В 2000 г. д-р Столлер сообщался, что 98 пациентов были обработаны с устройством SANS с приблизительной скоростью успеха 80% при лечении синдрома недержания мочи, в том числе срочности и частоты. В исследовании оправдательного многоцентрового по Govier, и др., 71% пациентов достигли успеха. Кроме того, в исследовании Shafik, и др., 78% пациентов достигли улучшения долгосрочного в недержание кала при обработке PTNS.
Регулирующие зазоры были основаны на этих данных. Устройство PTNS получил FDA-разрешение на позывы, учащенное мочеиспускание и недержание мочи в 2000 году; в 2010 году, зазор был обновлен, чтобы включить гиперактивный мочевой пузырь (OAB). Устройство PTNS получило маркировку С для позывов, частого мочеиспускания и недержания мочи и кала в 2005 году.
С 2005 года Uroplasty уже выпустила на рынок систему Срочное PC Нейромодуляция. В 2015 году компания Medtronic приобрела Advanced Уро-решения для своей PTNS терапии, и начал маркетинг Nuro PTNM системы в 2016 году
возмещение США
Великобритания NICE руководство
В октябре 2010 года Национальный институт клинического мастерства ( NICE ) издал NICE интервенционной Процедуры Наведение 362 поддерживает использование чрескожной стимуляции большеберцового нерва (PTNS) в качестве рутинного лечения синдрома гиперактивного мочевого пузыря. Основные моменты NICE руководства включают: Фактические данные свидетельствуют о том , что PTNS эффективен в снижении симптомов в краткосрочной и среднесрочной перспективе.
Там нет никаких серьезных проблем безопасности.
Это может быть предложено регулярно, как вариант лечения для людей с гиперактивным мочевым пузырем при условии, что врачи уверены, что пациенты понимают, что участвуют и соглашаются на лечение, и что результаты процедуры отслеживаются.
СЛАВНОЕ руководство для недержания кала находится в стадии рассмотрения.
Чрескожная большеберцового нерва стимуляция
Недавние исследования были проведены, чтобы продемонстрировать эффективность чрескожной стимуляции большеберцового нерва с использованием внешних электродов. Электроды применяются близко к лодыжке, где расположен большеберцовый / икроножный нерв. Считается, что электрическая стимуляция может проникать в кожу доставлять большеберцового нерва стимуляции таким же образом, но без необходимости игольчатого электрода.
Считается, что дальнейшие исследования альтернативных возможных методов лечения, таких как домашний чрескожной стимуляции, которые необходимы. Тем не менее, она оказалась жизнеспособным и успешным лечением для многих.
Иногда лекарства, назначенные вашим врачом, не улучшают недержание мочи. В этих случаях возможны другие варианты лечения.
Общие варианты лечения недержания мочи:
- инъекции мочевого пузыря ботулиническим токсином;
- стимуляция нерва, также известная как нейромодуляция;
- хирургическое вмешательство для увеличения объема мочевого пузыря.
Ботулинический токсин широко известен под одним из его торговых наименований - Botox и часто используется в косметической хирургии. При недержании мочи токсин вводится в стенку мочевого пузыря, чтобы уменьшить активность нервов, которые вызывают симптоматику. Это лечение может помочь при недержаниеи мочи.
Инъекции ботулинического токсина выполняются под местной анестезией. Иногда используются другие формы анестезии. Врач использует цистоскоп, чтобы войти в мочевой пузырь через уретру. Вводится небольшая доза ботулинического токсина в разные области стенки мочевого пузыря (Рис.1). Эффект от процедуры уменьшается со временем, и через 4-9 месяцев вам необходимо будет повторить курс лечения. Некоторые люди (менее 10%) могут испытывать трудности с мочеиспусканием после инъекции ботулинического токсина, в таких случаех необходима катетеризация мочевого пузыря. Инъекции ботулинического токсина могут увеличить риск инфицирования мочевыводящих путей, в целях профилактики назначаются антибиотики
Рис. 1 Инъекции бутулинистического токсина в стенки мочевого пузыря
Стимуляция нервов
Стимуляция нерва, также известная как нейромодуляция - это лечение, при котором используются электрические импульсы для стимуляции сакральных нервов, которые инервируют мочевой пузырь. Существует два типа стимуляции нерва:
- стимуляция большеберцового нерва. Используется игла на уровне голеностопного сустава (рис.2).
- стимуляции крестцового нерва. В нижнюю часть спины имплантируется специальное устройство (рис.3).
Рис. 2 Стимуляция большеберцового нерва
Рис. 3 Стимуляция крестцового нерва
Для стимуляции большеберцового нерва, размещается иглас электрическим током возле вашей лодыжки. Игла проходит через кожу и стимулирует большеберцовый нерв, который проходит от внутренней части лодыжки вдоль ноги до крестцовых нервов (рис.2). Курс лечения стимуляции большеберцового нерва обычно длится 12 сеансов. Лечение проводится один раз в неделю в стационаре и обычно длится 30 минут. Эффект со временем уменьшается, и вам, скорее всего, понадобится больше курсов лечения.
Стимуляция крестцового (сакрального) нерва
Процедура стимуляции сакрального нерва проводится в два этапа. Во-первых, врач помещает электрод и проверяет, реагирует ли ваш мочевой пузырь на стимуляцию нерва. Если у вас есть ответ, будет выполнена операцияпо имплантации программируемого генератора импульсов на тазовую костью. Электрод соединяет генератор с зоной стимуляции сакральных нервов (рис.3). Это устройство будет управлять электрической стимуляцией нервов, которые достигают мочевого пузыря. Когда стимуляция изменяется, это уменьшает чрезмерную активность мочевого пузыря. Стимуляция сакрального нерва может значительно улучшить ваше состояние. После операции существует низкий риск заражения, вы можете испытывать временную боль в области имплантации. Со временем генератор или электрод может смещаться, вызывая дискомфорт. Также возможно, что генератор перестанет работать. Через несколько лет батарея генератора сядет. Когда это произойдет, понадобится операция, для ее замены.
Хирургия мочевого пузыря
Если симптомы не уменьшились на фоне медикаментозной терапии или других методов лечения, может потребоваться операция на мочевом пузыре. Целью которой является увеличение емкости мочевого пузыря. Это уменьшит давление на стенки мочевого пузыря, во время наполнения, так что оно может содержать больше мочи. Врач выполняет разрез в нижнем отделе живота и использует кусок кишечника, чтобы увеличить размер мочевого пузыря. Эта операция называется наращиванием мочевого пузыря или цистопластикой. В настоящее время выполняется редко (рис. 4).
Рис. 4 Операция на мочевом пузыре для увеличения его емкости
Читайте также:


