Как лечить боль в седалищном нерве если причина грыжа шморля
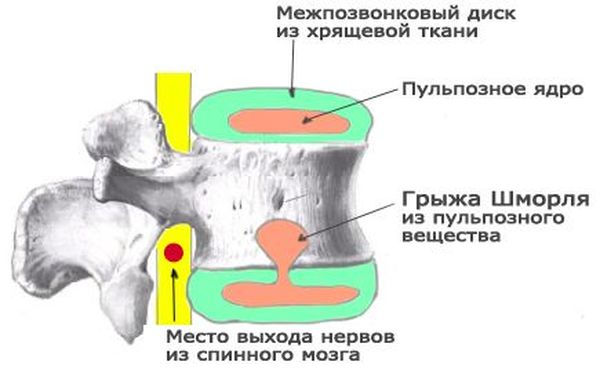
Что такое грыжа Шморля
Патология представляет собой дисплазию хрящевых элементов межпозвоночного диска. Со временем происходит их продавливание в более слабые ткани соседних позвонков, располагающихся выше или ниже. Впервые патология была обнаружена как рентгенологическая находка и описана немецким врачом. Христиан Шморль выявил узелки в поясничном отделе, формирующиеся на месте диспластических нарушений межпозвонкового хряща.
В межпозвоночных суставах развивается ранний артроз. Это вызывает функциональные нарушения. При длительном прогрессировании может возникнуть такое осложнение, как компрессионный перелом позвонка. В запущенных случаях больной становится инвалидом. К болезни склонны люди с перенесенными повреждениями и микротравмами позвоночника, ведущие малоподвижный образ жизни, имеющие чрезмерный вес.
Как формируется
Чаще всего грыжа Шморля встречается в детском и подростковом возрасте, а также у стариков и спортсменов с повышенными нагрузками на спину. В периоды роста мягкие ткани внутри позвонков стремительно растут и тянутся, в костных структурах процесс происходит значительно медленнее. Из-за этого внутри губчатой структуры тел позвонков формируются пустоты. Именно в них при резких нагрузках, подъемах тяжестей проваливаются замыкательные пластинки.
Пористое тело истончается и деформируется. При ударе или физической нагрузке происходит деформация пластины и образуется грыжевая вогнутость. Позвонки становятся уязвимы к чрезмерным воздействиям.
Роль провокаторов в появлении грыжи Шморля играют следующие факторы:
- остеопороз;
- патологические искривления осанки;
- травмы позвонков при ушибах, падениях;
- нарушения трофики в костях;
- ожирение, увеличивающее нагрузку на позвоночник;
- чрезмерные и резкие физические нагрузки;
- гиподинамия.
Довольно часто грыжа Шморля поясничного отдела позвоночника протекает бессимптомно длительное время. Иногда пациентов беспокоит дискомфорт в поясничной области, онемение пальцев на ногах, слабость в мышцах спины. Патологию обнаруживают случайно при проведении МРТ или КТ.
Профилактика
Мероприятия по укреплению позвоночника и предотвращению грыжи Шморля проводят на протяжении всей жизни, начиная с детского возраста. Занятия способствуют правильному формированию мышечного корсета, улучшению кровообращения и трофики в поясничной области. Хороший результат дают регулярные занятия спортом: бег, ходьба, плавание, поездки на велосипедах. Они поддерживают позвонковый отдел в тонусе и здравии.
Соблюдение основ рационального питания – одна из основных рекомендаций для предупреждения грыжи Шморля в поясничном отделе. Для этого в рационе ограничивают жирную, белковую и углеводистую пищу. Взамен вводят больше зелени, овощей, фруктов, злаковых проростков.

Вертебрологи рекомендуют проводить следующие мероприятия для предупреждения грыжи Шморля:
- заниматься спортом, выполняя дозированные нагрузки поэтапно;
- соблюдать режим дня;
- правильно чередовать нагрузки и отдых;
- пользоваться ортопедическими принадлежностями для ночного отдыха;
- рационально питаться;
- следить за весом;
- исключить резкие нагрузки на позвоночник.
Лечение
Врач-ортопед выбирает тактику лечения грыжи Шморля, учитывая следующие критерии:
- размеры;
- месторасположение;
- нарушения в костной ткани;
- образ жизни.
Терапия проводится комплексно с применением консервативных методов. Медикаментозные препараты применяют при выраженном болевом синдроме и присоединении признаков воспаления.
Хороший результат дают согревающие мази. Хирургические операции проводятся при тяжелых осложнениях и в запущенных случаях.
Наиболее популярными и эффективными являются вспомогательные методы:
- ЛФК;
- массаж;
- физиотерапия;
- мануальная терапия.
Оздоровительный массаж улучшает трофические и обменные процессы в тканях, снимает патологический спазм, укрепляет мышечный корсет, нормализуют микроциркуляцию. Иногда с его помощью устраняют вдавливание. Основные применяемые техники – это поглаживание, разминание, растирание.
Гимнастическим упражнениям ортопеды придают особое значение. Это эффективное средство для профилактики и лечения грыжи Шморля. Благодаря ЛФК снимается напряжение, укрепляется мышечная ткань, снижается нагрузки на межпозвоночные дисковые элементы. Упражнения выполняют под контролем врача плавно и поэтапно, дозируя нагрузку. Они включают элементы на растяжение и укрепление мышечных групп спины. Резкие подъемы и прыжки полностью исключают. Зато включают:
- плавание;
- пилатес;
- йогу;
- восточную гимнастику.

Вертебрологи назначают физиотерапию на всех стадиях грыжи Шморля. Она помогает облегчить болевые ощущения, предотвращает прогрессирование. Проводится курсами несколько раз в год.
Эффективно при грыже Шморля в поясничном отделе помогают следующие физиотерапевтические методики:
- электростимуляция;
- подводная вытяжка;
- магнитная терапия;
- иглоукалывание;
- лечебные ванны;
- гидромассаж.
Несложные методы и комплексы упражнений, утренняя гимнастика благотворно влияют на здоровье костно-хрящевых структур позвонков и предупреждают осложнения у пациентов с диагнозом грыжа Шморля.
В этом видео эксперты расскажут, как правильно лечить грыжу Шморля.
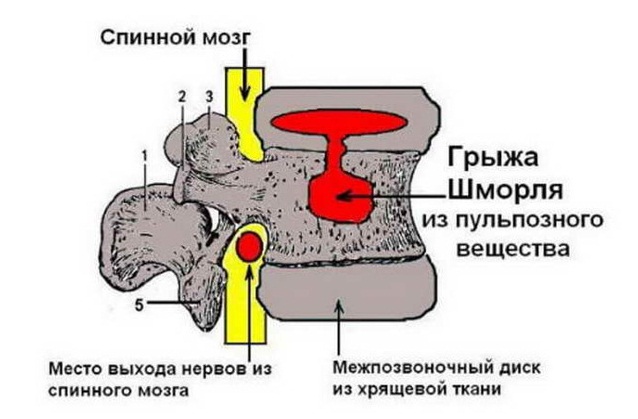
Грыжа Шморля – это заболевание, при котором межпозвоночный диск выпячивается не в горизонтальной плоскости, а в вертикальной, и продавливает тело позвонка. Его костная структура разрушается и вдавливается вертикально – вверх или вниз, хрящевая ткань диска заполняет образовавшуюся полость.
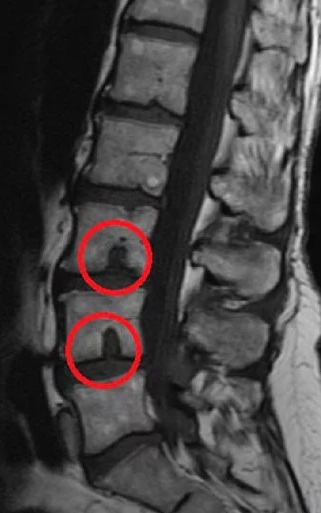
Патология часто является наследственной, развивается преимущественно у детей подросткового возраста и пожилых людей при дегенеративных процессах в структурах позвоночного столба.
Что такое грыжа Шморля
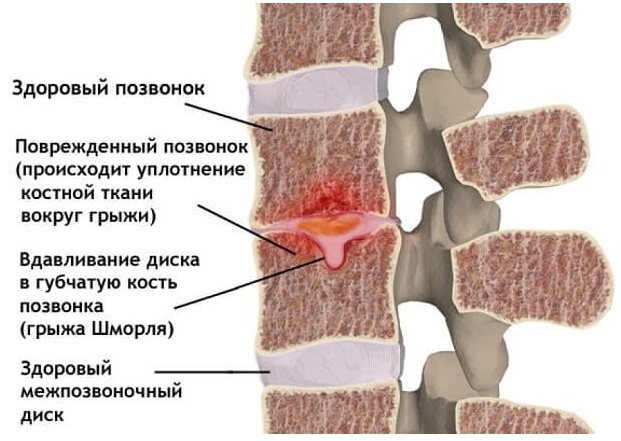
В основном это безболезненный процесс, так как диск уходит внутрь позвонка и не выпячивается за его пределы, поэтому нервные окончания, артерии и спинной мозг не затрагиваются. Болезненные симптомы появляются при развитии и увеличении хрящевого выпячивания, в результате чего межпозвонковый диск почти полностью проваливается в тело вышележащего или нижележащего позвонка, уменьшается пространство между позвонками, возникает сдавливание нервных корешков и иногда — кровеносных сосудов позвоночного столба.
Грыжу Шморля также называют узелком Шморля или вертикальной грыжей. Ее описание сделал ученый Христиан Шморль в 1927 году. Именно его именем назвали эту патологию.
По данным последних исследований заболевание встречается примерно в 75% у людей пожилого возраста. Быстропрогрессирующие выпячивания повышают вероятность компрессионного перелома позвоночника примерно на 10%.
Места возникновения грыжи Шморля
Грыжи Шморля образуются в разных отделах позвоночника. От места нахождения выпячивания зависят симптомы и самочувствие больного.
Вертикальные выпячивания межпозвонкового диска в поясничной зоне появляются чаще, чем в других, так как на этот отдел позвоночника приходится самая большая нагрузка. В большинстве случаев диагностируются у пожилых пациентов.
При прогрессировании патологии возникают боли в спине в области поясницы. Такая локализация грыжи опасна тяжелым осложнением – компрессионным переломом позвоночника при провоцирующих факторах.
Это основное место, где возникают грыжи Шморля. Чаще патология развивается в подростковом возрасте и дает осложнения. У ребенка формируется сколиоз и другие дегенеративные заболевания позвоночного столба.
Поражение грудного отдела.
На начальных стадиях при маленьких размерах не дает болезненных проявлений. При прогрессировании происходит истончение ткани позвонков, хрящ разрастается, начинает касаться структур позвоночного столба, повышается риск развития неврологических нарушений.
Узелки Шморля в шейном отделе позвоночника опасны сдавлением позвоночной артерии, которая идет к головному мозгу и питает его. Это происходит при значительном разрушении структуры позвонков и разрастании межпозвонковых хрящей. У больного возникают головокружения, головные боли, нарушается кровоснабжение головного мозга, что опасно развитием инсульта.
По количеству очагов вертикальные грыжевые выпячивания бывают единичными и множественными. При множественной патологии хрящ входит в костную ткань тела позвонка одновременно в нескольких местах, диск становится ромбовидным, выпячивания появляются с двух его сторон.
Множественные узелки диагностируют примерно в 70% случаев. Они вызывают хронический болевой синдром, который усиливается, если больной вынужден постоянно находиться в одном положении – стоя или сидя.
Причины возникновения
Основное условие развития грыжи Шморля – наследственная предрасположенность. Факторы, которые провоцируют ее появление и дальнейшее прогрессирование:
- быстрый рост в подростковом возрасте – костные структуры развиваются неравномерно, скелет формируется медленнее, чем мягкие ткани, в губчатом теле позвонков появляются пустоты;
- пожилой возраст – начинаются дегенеративные процессы, сопровождающиеся снижением эластичности тканей и прочности костей (остеопороз);
- травма позвоночника, в результате которой деформируется межпозвонковый диск;
- дефицит кальция в организме;
- излишняя физическая активность, занятия профессиональными видами спорта, регулярное поднятие тяжестей.
Симптомы заболевания
Грыжа Шморля формируется постепенно и до определенного момента не касается прилегающих артерий и нервных корешков. Поэтому в течение продолжительного времени грыжа Шморля не вызывает каких-либо симптомов.
Постепенно может появляться болезненность в спине в следующих случаях:
- продолжительная физическая активность;
- подъем тяжелых вещей;
- длительное статичное пребывание в стоячем или сидячем положении;
- удар в спину или грудь.
При прогрессировании выпячивания и увеличении его размеров возникают такие симптомы:
- болезненность, покалывание в мышцах спины;
- ограничение подвижности в грудной зоне позвоночника;
- невозможность долго сидеть без поддержки спины;
- онемение конечностей;
- головокружения, головные боли.
Диагностика
Для подтверждения диагноза и подбора терапии при грыже Шморля пациенту назначают:
- рентгенографию;
- магниторезонансную томографию;
- компьютерную томографию.
Методы лечения грыжи Шморля
При выявлении мелких грыжевых выпячиваний, которые не вызывают боли и дискомфорта, терапия не нужна. Пациенту дают рекомендации относительно ведения здорового образа жизни, полноценного питания, умеренной физической нагрузки. Периодически необходимо проходить обследования для контроля за прогрессированием грыжи.
Если узелки разрастаются и дают болевой синдром, показано комплексное лечение, которое включает:
- прием лекарственных препаратов;
- физиотерапию;
- лечебную физкультуру.
При появлении осложнений, запущенных стадиях узелков Шморля, их сочетании с горизонтальными грыжами может проводиться операция.
Особенность медикаментозного лечения при вертикальных грыжах в том, что нет препаратов, которые могли бы полностью вылечить или устранить выпячивания. Цель терапии – снять болевой синдром, восстановить поврежденные ткани. После курса приема препаратов боль может снова появиться при воздействии провоцирующих факторов.
Что назначают больному:
- Мази и гели для местного применения с обезболивающим и противовоспалительным действием – Диклофенак, Вольтарен.
- Хондропротекторы – способствуют регенерации поврежденных тканей. Это препараты Хондроитин, Терафлекс.
- Миорелаксанты – снимают мышечный спазм, который является причиной болевого синдрома. Назначают Мидокалм, Баклофен.
- Витаминные комплексы – назначают для насыщения тканей необходимыми веществами и укрепления прочности костей.
- Препараты с кальцием и витамином D.
Физиотерапевтические методики при вертикальных грыжевых выпячиваниях направлены на улучшение кровоснабжения и лимфотока в позвоночных структурах, купирование воспаления и устранение застойных процессов. Назначают следующие методы физиотерапии:
- Электрофорез. Это введение лекарственных препаратов местно в очаг поражения с помощью создаваемого аппаратом электрического поля.
- Фонофорез. Предполагает введение активных лекарственных веществ в пораженные ткани путем ультразвука.
- Магнитотерапия. Это воздействие на ткани грыжевого выпячивания магнитным полем.
- Электростимуляция. Методика направлена на стимуляцию кровотока и обменных процессов слабыми разрядами электрического тока.
Физиотерапевтические методики, как и лекарственная терапия, не могут полностью избавить от грыжи. Но их применение в комплексе с другими способами лечения улучшает состояние больного до стойкой ремиссии.
Вытяжение позвоночника, или тракция, проводится на специальных тренажерах. Метод позволяет увеличить расстояние между позвонками за счет растяжения мышечных волокон и связок, в процессе укрепляются мышцы спины.
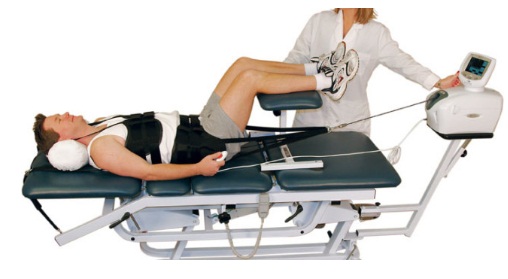
Процедура проводится под строгим контролем со стороны врача, который определяет нагрузку. Нарушение техники или избыточная нагрузка могут вызывать осложнения.
Хорошие результаты дает одна из современных авторских методик – сочетанное применение подводного вытяжения с подводной светотерапией позвоночника. Предполагает одновременное воздействие инфракрасного света и вытяжение с помощью бандажей в воде.
Один из методов рефлексотерапии – акупунктура. Это введение тонких металлических стерильных игл в биологические точки. Длительность сеанса около 30 – 40 минут.
Иглоукалывание снижает давление диска на позвонки, снимает боль, спазмы сосудов, приостанавливает дегенеративные процессы в костных тканях. Однако доказанной эффективностью, по принципам доказательной медицины, иглорефлексотерапия не обладает.
Цель лечебного массажа при узелках Шморля – облегчить самочувствие и устранить боль, ощущение усталости в спине. Процедуры восстанавливают обмен веществ в структурах позвоночного столба, улучшают общий кровоток и движение лимфы.
Специальной диеты при продавливании позвонков хрящевой тканью не требуется. Есть общие рекомендации:
- Контроль веса. Избыточная масса тела дает дополнительную нагрузку на позвоночник, а недостаток веса ослабляет мышечный корсет.
- Сбалансированное питание. В ежедневном рационе должны содержаться фрукты и овощи для насыщения организма необходимыми питательными веществами.
Необходимо употреблять в пищу продукты, содержащие:
- Кальций – молочные и кисломолочные продукты.
- Магний – шпинат, фасоль, семечки.
- Фосфор – рыба, морепродукты.
- Марганец – водоросли, яйца, куриное филе.
Больному следует отказаться от алкогольных напитков и никотина, это улучшит кровоснабжение и питание тканей.
Лечебная физкультура – обязательный компонент комплексной терапии при грыже Шморля. Комплекс упражнений составляет физиотерапевт с учетом локализации грыжевого выпячивания, его размеров и наличия симптомов.
- укрепить мышечный корсет;
- снять спазмы и напряжение с позвоночника.
Важное условие – упражнения должны выполняться регулярно. При возникновении боли или дискомфорта их следует прекратить.
При проведении мануальной терапии, и особенно с элементами растягивания, как и при тракционной терапии, в позвоночнике создается отрицательное давление. Это влияет на грыжу, заставляя хрящевую ткань возвращаться в исходное положение.
При правильной технике выполнения улучшается кровоснабжение всех структур позвоночника, снимается болевой синдром.
Если при узелках Шморля возникают частые болевые приступы, пациентам назначают ношение ортопедического корсета. Он фиксирует спину, что снимает нагрузку на позвоночник, устраняет боль, минимизирует риски развития неврологических симптомов.
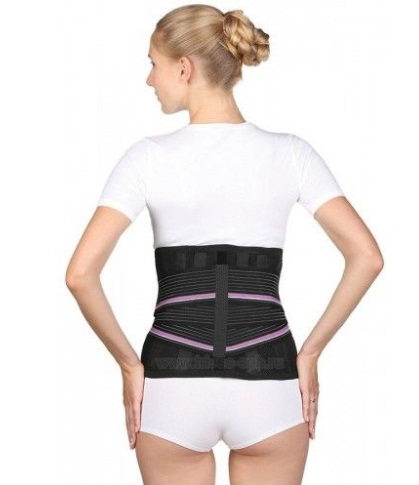
Ортопедический корсет показан тем, кто в силу своей деятельности вынужден продолжительно находиться в одной позе – сидя или стоя.
Необходимости в хирургическом вмешательстве при грыже Шморля зачастую нет. Операцию назначают при сильном разрушении позвонков, больших размерах выпячивания, сочетании с горизонтальной грыжей, что вызывает компрессию спинного мозга.
Применяют следующие методики:
- Лазерная вапоризация. Под воздействием лазерного излучения из межпозвоночного диска выпаривают избыточную жидкость. Пульпозное ядро в середине диска становится меньше, снижается давление на пораженный позвонок.
- Радикальное хирургическое лечение показано при очень крупных размерах грыжи. В ходе операции полностью удаляют диск, заменяя его имплантом.
- Самый частый вид вмешательства на позвонках после ликвидации грыжи – это чрескожная пункционная вертебропластика. Да, грыжи нет, и она не увеличивается, но в позвонке осталась полость, которая ухудшает его прочность. Большая полость чревата переломом позвонка. Поэтому ее заполняют специальным костным цементом, превращая ее в единый монолит.
Возможные осложнения
Грыжа Шморля маленьких размеров не дает симптомов и не опасна для здоровья и жизни. Но при прогрессировании и отсутствии лечения дает осложнения:
- полное вдавливание диска и его дисфункция;
- развитие горизонтальной межпозвоночной грыжи;
- истончение позвонков;
- артроз, спондилоартроз;
- стеноз канала спинного мозга;
- компрессионный перелом позвоночника (при локализации грыжи Шморля в поясничном отделе позвоночника);
Чтобы избежать развития осложнений, лечение грыжи Шморля лучше проходить в клиниках Чехии. Применяемые там методики и комплексный подход значительно улучшат физическое самочувствие, повысят работоспособность и качество жизни.
Прогноз
Бессимптомное течение заболевания не оказывает негативного влияния на деятельность и самочувствие человека. При болевом синдроме необходимо комплексное лечение, сочетающее медикаментозную терапию и физиопроцедуры. Это стабилизирует состояние, приведет к ремиссии.
При отсутствии терапии выпячивание прогрессирует, приобретает большие размеры, начинает сдавливать важные структуры спинномозгового канала. Это опасно развитием осложнений вплоть до полного паралича, то есть обездвиживания больного.
Меры профилактики
Любая физическая активность, которая связана с нагрузкой на спину и выполняется регулярно или слишком активно, может вызвать развитие вертикальной грыжи позвоночника.
Чтобы предупредить формирование грыжевого выпячивания или предотвратить осложнения при уже диагностированных узелках Шморля, следует придерживаться профилактических мер. Необходимо исключить чрезмерную физическую активность на позвоночный столб, особенно в период его роста (в подростковом возрасте), контролировать массу тела, чтобы на позвоночник не ложилась дополнительная нагрузка, не поднимать тяжести. Важно соблюдать умеренность при занятиях силовыми видами спорта.
Ишиасом называют любые болевые ощущения, вызванные раздражением или компрессией седалищного нерва.
Седалищный нерв - самый длинный нерв нашего тела. Он проходит через бедра, ягодицы и ноги, заканчиваясь в стопах. Если что-то давит на седалищный нерв или раздражает его, это может привести к боли, начинающейся в пояснице и спускающейся вниз по ноге до икры. Болевые ощущения при ишиасе (ишиалгия) могут варьироваться от легких до интенсивных.
Межпозвонковая грыжа (устаревшее - межпозвоночная грыжа) поясничного отдела позвоночника является самой распространенной причиной ишиаса. Межпозвонковая грыжа представляет собой материал желеобразного пульпозного ядра межпозвонкового диска, просочившийся через трещину или разрыв в фиброзном кольце, наружном слое диска. Попав в позвоночный канал, дисковый материал (пульпозное ядро) сдавливает нервные корешки спинного мозга, вызывая их химическое и механическое раздражение, в результате чего нерв ущемляется, что и становится причиной появления болевых симптомов.
К другим распространенным причинам ишиаса относят:
- дегенеративные изменения межпозвонковых дисков (остеохондроз),
- спондилолистез,
- стеноз позвоночного канала в поясничном отделе позвоночника,
- синдром грушевидной мышцы,
- дисфункцию крестцово-подвздошного сочленения.
Несмотря на то, что дегенерация межпозвонковых дисков является естественным процессом, возникающим в результате старения организма, для некоторых людей один или более межпозвонковых дисков в поясничном отделе позвоночника, пораженных дегенеративными изменениями могут вызывать раздражение нервных корешков и стать причиной ишиаса.
Спондилолистез появляется тогда, когда в результате маленького перелома части кости, соединяющей два сустава позвонка, обусловленным давлением на кость, тело одного позвонка соскальзывает вперед с тела другого позвонка. Коллапс межпозвонкового дискового пространства, перелом и соскальзывание межпозвонкового диска могут привести к защемлению нерва и быть причиной ишиаса.
Стеноз позвоночного канала может быть врожденным или возникнуть в процессе старения организма и достаточно распространен среди пациентов старше 60 лет. Стеноз часто сочетается с одним или несколькими из следующих состояний: спондилоартроз, межпозвоночные грыжи, приводящих к сдавлению нервных корешков, которое и становится причиной ишиаса.
Раздражение седалищного нерва может быть вызвано так называемым синдромом грушевидной мышцы. Грушевидная мышца находится в ягодице, может раздражать или защемлять нервный корешок, что приводит к болевым ощущениям по типу ишиаса. Однако, существование синдрома грушевидной мышцы является спорным, наиболее часто боль в ягодице связана с ущемлением седалищного нерва межпозвонковой грыжей.
Патология крестцово-подвздошного сочленения, находящегося в самом низу позвоночника, также может вызвать раздражение нерва L5 привести к появлению боли по типу ишиаса. Боль в ногах при таком состоянии может быть аналогичной таковой при ишиасе.
В дополнение к самым распространенным причинам, ишиас могут вызвать целый ряд состояний, таких как:
- беременность. Изменения организма во время беременности, включая набор веса, смещение центра тяжести и гормональные изменения могут привести к возникновению ишиаса.
- рубцовая ткань. Если рубцовая ткань сдавливает нервный корешок, это может стать причиной ишиаса.
- растяжение мышцы. В некоторых случаях, воспаление, обусловленное растяжением мышцы, может оказывать давление на нервный корешок, таким образом, вызывая по ходу седалищного нерва.
- опухоль спинного мозга. В редких случаях, например, при раке, опухоль может сдавливать нервный корешок и приводить к возникновению симптомов ишиаса.
- инфекция (очень редко). Инфекция, возникающая в поясничном отделе позвоночника, может затронуть нервный корешок и тем самым вызвать симптомы ишиаса.
К основным факторам риска возникновения ишиаса относят:
- старение. Возрастные изменения позвоночника, такие как межпозвонковые грыжи и спондилез,
- ожирение. За счет увеличения нагрузки на позвоночник,
- работа и хобби. Виды деятельности, которые включают в себя скручивающих движений торса, переноски тяжелых грузов или длительного вождения автомобиля,
- длительное сидение. Люди, которые в силу определенных обстоятельств вынуждены подолгу сидеть или ведут сидячий образ жизни,
- диабет. Это заболевание из-за увеличения глюкозы в крови увеличивает риск разрушения нервов,
Для некоторых людей боль при ишиасе может быть выраженной и приводить к ограничению жизнедеятельности. В других случаях, симптомы могут возникать редко и причинять лишь небольшие неудобства, но иметь потенциал к ухудшению.
Обычно затрагивается одна сторону тела, и боль обычно начинается в пояснице, проходит через заднюю поверхность бедра и спускается вниз по ноге.
Симптомы ишиаса
Наиболее распространенными являются комбинации следующих признаков:
- боль в пояснице (если она вообще присутствует) не настолько выражена, как боль в нижних конечностях,
- постоянная боль только в одной ягодице и ноге, редко - и с левой, и с правой сторон,
- боль, возникающая в пояснице или в ягодице и спускающаяся по пути прохождения седалищного нерва: вниз по задней поверхности бедра вниз до стопы,
- боль, стихающая в лежачем положении или при ходьбе, но усиливающаяся в положениях стоя или сидя,
- боль, которую обычно описывают как резкую и острую,
- онемение и слабость, ощущение покалывания в ногах,
- слабость или онемение при движении ногой или стопой,
- резкая или простреливающая боль в одной ноге, которая делает затруднительными стояние и хождение,
- в зависимости локализации поражения седалищного нерва, симптомы могут включать боль в стопах и пальцах стоп,
Есть два нервных корешка, выходящих из поясничного отдела позвоночника (L4 и L5) и три нервных корешка, выходящих из крестцового отдела (S1, S2 и S3). Эти пять нервов формируют седалищный нерв, а потом снова отходят друг от друга в ноге для передачи моторных и сенсорных функций к различным участкам ноги и стопы.
Симптомы ишиаса варьируются в зависимости от локализации защемленного нерва. Приведем несколько примеров:
- при защемлении нервного корешка L4 симптомы обычно затрагивают бедро. Пациенты могут ощущать слабость при выпрямлении ноги и могут иметь ослабленный коленный рефлекс.
- при защемлении нервного корешка L5 боль может затрагивать лодыжку и большой палец ноги. Пациенты могут ощущать боль или онемение в передней части стопы, особенно на участке кожи ("перепонке") между большим и вторым пальцами.
- при защемлении нервного корешка S1 симптомы затрагивают наружную часть стопы, и боль может иррадиировать в маленький палец ноги. Пациенты могут ощущать слабость при поднятии пятки от земли или, пытаясь встать на цыпочки. Коленный рефлекс также может оказаться сниженным.
Поскольку сдавливаться могут несколько нервных корешков, пациенты могут испытывать сочетание вышеперечисленных симптомов.
В редких случаях симптомы быстро усугубляются и могут потребовать немедленного оперативного вмешательства. К таким симптомам относятся:
- симптомы, продолжающие усугубляться, могут говорить о возможном разрушении нерва, особенно если прогрессирующие симптомы носят неврологическую природу (например, слабость).
- симптомы, затрагивающие обе ноги и провоцирующие нарушение контроля или дисфункцию кишечника или мочевого пузыря, что может говорить о синдроме конского хвоста. Синдром конского хвоста представляет собой сильную компрессию одного или нескольких нервных корешков и встречается относительно редко (примерно в 2% от всех межпозвонковых грыж в поясничном отделе позвоночника).
Пациенты должны срочно обратиться за медицинской помощью, если у них присутствует любой из вышеперечисленных симптомов.
Диагностика ишиаса начинается с похода в врачу-неврологу. Во время медицинского осмотра врач может проверить мышечную силу и рефлексы пациента. Например, он может попросить пациента походить на пятках или на носках, встать из позиции сидя на корточках и в положении лежа одновременно поднять обе ноги под углом 90 градусов по отношению к телу. Боль, вызванная ишиасом, от таких действий, как правило, усугубляется.
Также врач задает пациенту вопросы, касающиеся его медицинской истории и обстоятельств жизни. Таким образом, он ищет тревожные признаки, которые могут говорить о том, что ишиас вызван серьезным медицинским состоянием, таким как синдром конского хвоста, инфекцией или раком.
При синдроме конского хвоста наблюдаются следующие симптомы:
- онемение в пояснице, ягодице и ноге,
- потеря контроля над мочеиспусканием и дефекацией,
- ощущение слабости в ноге и стопе,
Диагностика ишиаса
- анализ крови для выявления инфекции,
- рентгенография может выявить только явления спондилеза, поэтому лучше не начинать обследования с рентгенографии,
- магнитно-резонансная томография (МРТ). Эта процедура использует мощный магнит и радиоволны для создания изображений позвоночника в поперечном сечении. МРТ создает детализированные изображения костей и мягких тканей, например, межпозвонковых дисков,
- компьютерная томография (КТ). Перед проведением КТ в позвоночный канал могут ввести контрастное вещество. Такое исследование будет называться КТ миелографией. Краситель будет циркулировать вокруг спинного мозга и нервных корешков, которые на снимке будут выглядеть белыми. Исследование проводится в случае противопоказаний к проведению МРТ.
Следует помнить о том, что самой частой причиной ишиаса является межпозвонковая грыжа поясничного отдела позвоночника. Поэтому в первую очередь необходимо провести МРТ поясничного отдела позвоночника и записаться к врачу.
В наших Клиниках уже в течение 22 лет консультации проводятся бесплатно.
Текст добавлен в Яндекс Вебмастер 19.11.2013, 11:14.
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
Справки по телефону в Москве: +7(495)745-18-03.
Читайте также:


