Как лечить рубцы связок




Причины келоидных рубцов
Келоидные рубцы - самая неблагоприятная для коррекции разновидность рубцов. Они возникают на месте повреждения кожи, например, после операций, ожогов, пирсинга, акне. Причина их появления - разрастание соединительной ткани. Как правило, такие рубцы красноватые по цвету, грубые, могут увеличиваться со временем и неприятно зудеть.
Предсказать, как именно поведет себя кожа после повреждения, не всегда просто, но есть предпосылки к формированию подобного рода рубцов.
Лечение келоидных рубцов
Лечение келоидных рубцов подбирается индивидуально в каждом конкретном случае. Оно может включать в себя локальную терапию, когда на место рубца накладываются компрессионные повязки. Таким образом можно предотвратить формирование неприятного шрама.
Помимо этого, практикуется медикаментозное лечение: использование мазей, гелей и лекарственная терапия с введением под кожу в месте образования рубца кортикостероидов. Эти гормоны способствуют обратному развитию келоидной ткани и, соответственно, уменьшению рубца.
Широко применяются физиотерапевтические методы лечения келоидных рубцов, среди них электрофорез и ультрафонофорез. Эффективной оказывается и мезотерапия - введение в поверхность рубца инъекций питательных веществ. Такие мезококтейли смягчают грубую ткань и помогают ей рассосаться.
Если консервативные методы оказываются неэффективны, прибегают к хирургическому вмешательству – иссечению рубца.
- Если достаточно уменьшить толщину рубца, то врач порекомендует прибегнуть к лазерной шлифовке, аппараты для нее есть в косметологических клиниках. Она предполагает воздействие на кожные покровы лазерным лучом. Лучше всего делать такую шлифовку осенью или зимой, чтобы зона воздействия лазера не попадала потом под солнечные лучи, - поясняет пластический хирург Альберт Тимербулатов.
Такая шлифовка помогает сделать рубец более ровным и избавиться от темного цвета шрама. Количество процедур и вид лазера подбирается индивидуально, в зависимости от сложности келоидного рубца.
С келоидными рубцами борются и физиотерапевтическими методами. Самые популярные из них:
- фонофорез;
- электрофорез;
- воздействие микротоков.
Фонофорез предполагает введение в организм активных лекарственных веществ при помощи ультразвуковых колебаний. В случае с келоидными рубцами для фонофореза и электрофореза используют лидазу. Это активный фермент, который расщепляет гиалуроновую кислоту, это улучшает кровообращение и способствует тому, что рубцы становятся менее плотными.
При электрофорезе препаратами с лидазой и другими ферментами пропитывают специальные прокладки. В каждой из них потом фиксируется электрод. Их помещают на проблемную зону на несколько минут. Так как разряды тока малы, человек чувствует лишь легкое покалывание в области рубца.
Схожий метод – использование микротоков. Слабые разряды мягко воздействуют как на наружный слой кожи, так и на глубокие слои, сосуды и мышцы. Благодаря этому запускаются обменные процессы в тканях, улучшается микроциркуляция крови и лимфы.
Однако пластические хирурги предупреждают, что назначать себе способ лечения келоидного рубца самостоятельно рискованно. Прежде чем записаться на ту или иную процедуру, нужно посоветоваться со специалистом, ведь многие физиопроцедуры наоборот могут усилить рост келоидного рубца.
В повседневной жизни наша кожа мужественно выполняет свою защитную функцию, спасая нас в тысячи случаях, но порой ее восстановительного резерва бывает недостаточно, и на нашем теле или лице появляются участки замещенные соединительной тканью, то что мы знаем под названием шрам, рубец, растяжка.
В этой статье мы хотели провести обзор современных методов коррекции уже сформированных рубцов, вне зависимости от их происхождения (травма, ожог, постакне или послеоперационный рубец) на разных стадиях рубцевания.
Если повреждение затрагивает только эпидермис, то следов практически не остается, так как клетки базального слоя эпидермиса сохраняют способность к полной регенерации в течение всей жизни. Если же повреждение затрагивает более глубокие слои кожи (дерму), то тканевый дефект заполняется грануляционной тканью, которая в дальнейшем формируется в рубец. При нормальном течении процесса рубцевания ткань рубца постепенно уплощается и приобретает цвет окружающих тканей (нормотрофический рубец). Если же течение процесса нарушается, то велика вероятность образования патологических рубцов.
Стадии формирования рубцов
В своем формировании рубец проходит 4 последовательно сменяющие друг друга стадии:
Протекает от 7 до 10 суток с момента возникновения травмы. Характеризуется постепенным уменьшением отека и воспаления кожи. Формируется грануляционная ткань, сближающая края раны, рубец пока отсутствует. Если не происходит инфицирования или расхождения раневой поверхности, то рана заживает первичным натяжением с формированием едва заметного тонкого рубца. С целью профилактики осложнений на данном этапе накладываются атравматичные швы, щадящие ткани, проводятся ежедневные перевязки с местными антисептиками. Ограничивается физическая активность, чтобы избежать расхождения раневых краев.
Охватывает период с 10-х по 30-е сутки с момента травмы. Характеризуется формированием в грануляционной ткани коллаген-эластиновых волокон. Рубец незрелый, рыхлый, легко растяжимый, ярко-розового цвета (из-за усиленного кровоснабжения раны). На этой стадии следует избегать вторичной травмы раны и усиленных физических нагрузок.
Длится с 30-х по 90-е сутки со дня травмы. Волокна эластина и коллагена разрастаются в пучки и выстраиваются в определенном направлении. Уменьшается кровоснабжение рубца, из-за чего он уплотняется и бледнеет. На этом этапе нет ограничений по физической активности, но повторная травма раны может вызвать формирование гипертрофического или келоидного рубца.
Начиная с 4 месяца после травмы и до года, происходит окончательное созревание рубца: отмирание сосудов, натяжение волокон коллагена. Рубец уплотняется и бледнеет.
Гистологическая классификация физиологического рубцевания включает три стадии и дает доктору дополнительную информацию о состоянии рубцевой ткани на различных сроках:
- 1-я стадия - фибробластическая - продолжается до 30 суток, она характеризуется появлением юных фибробластов, обилием сосудов.
- 2-я стадия - волокнистая - формируется к 33-м суткам с момента нанесения травмы; характеризуется присутствием зрелых фибробластов и накоплением в рубцовой ткани волокнистых конструкций, в первую очередь - коллагеновых волокон.
- 3-я стадия - гиалиновая - формируется к 42-м суткам; характеризуется уменьшением количества клеток и сосудов.
Изучив стадии рубцевания, можно провести тщательную диагностику и разработать эффективный план лечения.
Виды рубцов
Очень важно правильно определить тип рубца для определения срока и выбора метода лечения. Различают следующие виды рубцов:
Нормотрофические рубцы находятся на одном уровне с окружающей кожей, имеют бледный или телесный цвет и обладают эластичностью, близкой к нормальным тканям. Они чаще всего не беспокоят пациента. Как правило, их не рекомендуется лечить радикально, то есть прибегать к хирургии. Но это не значит, что ими не нужно заниматься. Здесь на помощь доктору приходят поверхностные( иногда срединные) химические пилинги. При своевременно начатой терапии нормотрофические рубцы можно сделать практически незаметными.
Гипертрофические и келоидные рубцы, напротив, являются избыточными. Их формирование связано с чрезмерно интенсивной работой клеточного матрикса. Такие рубцы образуются на месте нарушения целостности кожи: вследствие ран, ожогов, хирургических вмешательств, прокалывания ушей или сведения татуировок. Гипертрофические рубцы выступают над поверхностью кожи, ограничены травмированной областью и спонтанно регрессируют в течение двух лет, хотя регресс может быть и неполным. Лучший косметический результат достигается при хирургическом лечении - иссечении рубцовой ткани и дальше этот рубец ведется дерматокосметологами как нормотрофический. Если рубец небольшого размера, то прекрасно проходит лечение химическими пилингами. В последние годы все большую популярность завоевывает фракционный фототермолиз в устранении как атрофических, так и нормотрофических рубцов.
Келоидные рубцы появляются в результате индивидуальных патологических изменений в структуре рубцовой ткани. Келоидные рубцы могут иметь различную форму и размеры, часто не совпадающие с линиями операционного разреза или травмы. Такие рубцы доставляют много неприятностей. Они начинаются с небольшого узелкового уплотнения, затем быстро растут и увеличиваются в размерах, сохраняя склонность к росту в течение многих лет. Формирование и рост келоида сопровождается зудом, болезненностью, жжением и напряжением тканей. Поверхность келоидного рубца резко отграничена от здорового кожного покрова. Сам рубец выпуклый, блестящий, имеет багровый или синюшный цвет. В случае с келоидными рубцами процесс лечения длительный, требующий осторожного выбора метода коррекции. Тактику ведения келоидных рубцов имеет смысл рассмотреть отдельно.
Успешную коррекцию может гарантировать только максимально верная диагностика вида рубца, с анализом данных анамнеза, выбор адекватного метода коррекции и грамотным и тщательным домашним уходом. Выраженного результата всегда легче достичь при коррекции свежих рубцов (существующих до 1 года).
Определившись с тем, к какому типу относится рубец, на какой он стадии хронологического и гистологического развития, мы можем подобрать оптимальную лечебную программу.
Поговорим подробнее о методах коррекции.

Коррекция рубцов: обзор методов
Хирургическая коррекция рубцов позволяет заменить имеющиеся рубцы на более аккуратные и менее заметные. Зачастую хирургический способ коррекции рубцов – иссечение рубца с пластикой или без нее местными тканями, является единственным способом улучшения внешнего вида рубца, особенно если это касается уменьшения ширины рубца.
Хирургическое иссечение рубцов способствует:
- уменьшению ширины рубца;
- коррекции нарушений рельефа тканей в области рубца;
- удалению инородных частиц из ткани рубца (если есть);
- перемещению рубца в скрытую зону.
Хирургическая коррекция рубцов предполагает использование местной инфильтрационной анестезии (1% раствор лидокаина, 0,25%, 0,5% раствор новокаина), или эндотрахеального наркоза. Рубец иссекают скальпелем или лазером (лазерная коррекция рубцов). Выполняют мобилизацию (подъем) краев раны, с одновременной коагуляцией сосудов. Последним этапом хирургического иссечения рубцов является наложение швов.
В удалении рубцов очень важен послеоперационный период, в котором выделяют ряд ключевых моментов. После того как было проведено хирургическое удаление рубцов, на рану накладывают давящую повязку, которая способствует остановке кровотечения. Она накладывается на сутки. После операции нужно как можно дольше избегать воздействия солнечных лучей, а также травмирования и натяжения в области рубца.
Одним из осложнений является несоответствие результата операции ожиданиям пациента. Но если операция проведена правильно, пациент адекватен, информирован и имеет реалистические ожидания, практически всегда он будет доволен.
В первые дни после операции, может быть небольшой подъем температуры. Если температура поднимается до высоких показателей, возникает сильный отек, или появляется интенсивная боль в области раны надо немедленно обратиться в клинику, возможно, это воспаление. Хотя хирургическое иссечение рубцов воспаление вызывает крайне редко, тем не менее, всегда назначаются антибиотики в качестве превентивной меры.
Хирургический метод коррекции является вариантов выбора при обширных гипертрофических рубцах. Очень важно провести дифференциальную диагностику от келоидных рубцов перед иссечением.
Химические пилинги очень успешный инструмент для работы с рубцами уже на ранних этапах их формирования. Наилучшим образом для работы с рубцами и стриями зарекомендовали себя поверхностные и срединные пилинги.
Курс поверхностных химических пилингов при атрофических и гипертрофических рубцах условно может быть разделен на два этапа:
- Подготовительный этап
На первом этапе используются поверхностные химические пилинги с частотой раз в шесть-семь дней проводится две-четыре процедуры поверхностного пилинга( используются гликолевая, салициловая , молочная и пировиноградные кислоты). - Этап стимуляции естественных репаративных (восстановительных) процессов
На этом этапе проводят пять - десять процедур, увеличивая время экспозиции кислоты - для стимуляции естественных физиологических процессов, реорганизации капилляров дермы и коллагеновых волокон. Кроме того, пилинг оказывает дефиброзирующее воздействие, улучшая трофические процессы в окружающих здоровых тканях.
Один из наиболее частых вариантов срединного пилинга в коррекции рубцов предусматривает использование трихлоруксусной кислоты в сочетании с лимонной и аскорбиновой кислотами. Процедура срединного пилинга не ограничивается только удалением рогового слоя кожи, но и оказывает глубокое стимулирующее действие на все ее слои. Есть четкие критерии глубины проникновения кислоты. Глубина воздействия пилинга может быть от средне-поверхностной до средне-глубокой. Срединный пилинг это более серьезная процедура, чем поверхностный пилинг , однако в коррекции рубцов этот метод дает результат, во многом превосходящем все щадящие методики.
Химические пилинги применяются для работы как с атрофическими, так и гипертрофическими рубцами.
При выраженных гипертрофических рубцах пилинги проводятся через шесть-восемь месяцев после иссечения патологического рубца или проведенного курса физиотерапии (гальвано-, фонофорез) с гиалуронидазой и гепарином.
Современная дерматокосметология и пластическая хирургия очень широко использует фракционный (селективный) фототермолиз для работы с изменной рубцовой тканью. Итак, подробнее о лазерной коррекции рубцов.
Фракционный принцип воздействия лазерного излучения на кожу заключается в следующем: достаточно тонкий сфокусированный луч лазера формирует в коже микрозону повреждения, окруженную неповрежденной тканью. Клетки, находящиеся в вокруг микрозоны повреждения, активируются и начинают восстанавливать поврежденный участок. При операции важны как глубина так и диаметр микрозоны, поскольку от глубины зависит в ряде случаев эффективность лечения, а от диаметра - безопасность. В зависимости от длины волны лазера и от используемой энергии микрозона повреждения может представлять из себя столбик коагулированной ткани, зону абляции (выпаривания) ткани и зону абляции, окруженную коагулированной тканью. Всё зависит от способности лазера нагревать воду, поскольку в этом случае основным хромофором является вода. Удаление рубцов лазером достаточно популярно сегодня за счет надежности и эффективности.
Точечно (фракционно) воздействуя на поверхность кожи, проникая на глубину до 1 мм, лазерный луч запускает механизм естественного восстановления тканей с формированием нового коллагена. Коллаген, в свою очередь, буквально вытесняет соединительную ткань, из которой состоят рубцы, в этом и заключается лазерная коррекция рубцов. Результатом является сглаженность рельефа, улучшение текстуры рубцовой ткани. Положительный терапевтический результат достигается после курса процедур. Их количество индивидуально подбирает доктор на первичной консультации после оценки стадии и типа рубца.
Фракционный фототермолиз используется для лечения следующих видов рубцов: атрофических, гипертрофических рубцов, стрий. Помимо этого, удаление рубцов лазером применяется при лечении постакне.
Лазерная коррекция рубцов требует соблюдения определенных рекомендаций непосредственно после операции. Очень важным моментом реабилитации после процедуры является использование солнцезащитных средств и необходимость избегать избыточной инсоляции в течение трех недель.
Какими бы интенсивными и революционными не были современные методы коррекции, например, удаление рубцов лазером, ни в коем случае нельзя забывать об использование наружных (топических) средств.
Чем моложе рубец, тем меньше времени может понадобиться для его лечения. В домашний уход важно включить средства с компонентами, помогающие выравнивать поверхность кожи и наращивать ее. Например, ретинол и фруктовые кислоты. Чтобы ретинол оказывал должное воздействие, нужно использовать его не менее года. И в летнее время, то есть в период агрессивного воздействия солнечных лучей, препараты с ретинолом и фруктовыми кислотами нужно использовать в комплексе со средствами с защитой от УФ-лучей.
Во время проведения активных процедур в домашний уход назначается силиконовый дерматологический крем, с целью сглаживания рубцовой гипертрофии, который создает окклюзионную пленку, защищая кожу от потери влаги, снимает воспаление и эритему, стимулирует репарацию.
Сравнительно новым методом избавления от рубцов является применение специальных силиконовых пластин. Они сдавливают рубец, делают его более плоским и, что немаловажно, предупреждают его разрастание.
Учитывая тот факт, что люди не биороботы и все мы подвержены риску получить нежелательный участок соединительной ткани на нашем теле, произойдет ли это случайно или вполне сознательно в ходе операции, тем не менее, нам нужен четкий алгоритм действия, чтобы минимизировать риск развития грубой рубцовой ткани:
- Определиться с типом рубца и сроком эпителизации
- Избегать травматизации этой зоны на ранних сроках заживления
- Использовать силиконовый дерматологический крем или пластины на самых ранних сроках
- Определиться со своим косметологом и пластическим хирургом с дальнейшей тактикой коррекции рубцовой ткани и последовательностью выбора методик.
И надо обязательно помнить, что если еще несколько лет назад сама идея окончательно побороть рубцовую ткань казалась недостижимой, то в настоящее время постоянно совершенствующиеся технологии позволяют нам смотреть на эту проблему гораздо оптимистичнее.
Рубцы образуются в результате повреждения механизма вибрации голосовых связок. Bибрация слизистой оболочки голосовых связок зависит от целостности подлежащих слоев, особенно собственной поверхностной пластинки, которая представляет собой сеть волокон. Ее функция – обеспечение подвижности по отношению к более глубоким слоям. Повреждение этого слоя приводит к тому, что покрытие слизистой оболочки в том или ином месте голосовой связки становится недостаточным. Иногда эти повреждения бывают настолько выраженными, что происходит фиксация слизистой к подлежащим слоям.
Другой причиной рубцов на голосовых связках служат кровоизлияния в ее слизистую оболочку в результате чего в последствии формируется рубец.
Кроме того, рубцы на голосовых связках могут оставаться после оперативного удаления опухолей гортани, других хирургических вмешательств, либо травм.
Обычно после операций на гортани и голосовых связках могут оставаться рубцы. Их выраженность зависит от типа проведенной операции. Обычно после хирургического удаления доброкачественных образований остаются небольшие рубчики. Профилактикой образований рубцов после операции является ограничение курения, соблюдение голосового режима и устранение фаринголарингеального рефлюкса при его наличии.
Каковы проявления рубцов на голосовых связках?
Рубцы на голосовых связках проявляются, как и многие другие доброкачественные образования на них, охриплостью голоса. Выраженность этой охриплости обычно зависит от степени рубцовых изменений со стороны голосовых связок. Когда слизистая оболочка голосовых связок вибрирует недостаточно, пациент вынужден перенапрягать мышцы гортани, в результате чего возникает утомляемость. Отметим, что по мере частого перенапряжения голосовых связок охриплость голоса ухудшается, а при отдыхе голос несколько улучшается. Рубцы голосовых связок обычно не вызывают нарушения глотания или дыхания.
Как выглядят рубцы голосовых связок?
Так как рубцы голосовых связок вызывают нарушение их функции, то исследовать их с помощью ларингоскопии, как ригидной, так и при помощи гибкого фиброэндоскопа, невозможно. Голосовые связки при произнесении звуков вибрируют с такой частотой, что глаз не может распознать их. Для этого используется стробоскопия.
Стробоскопия – это метод наблюдения за движением голосовых связок с помощью непрямой ларингоскопии с применением прерывистого света. Она проводится при помощи специального прибора — стробоскопа. Этот метод даёт возможность настраивать частоту световых импульсов на частоту колебаний голосовых складок пациента. Если частота световых импульсов совпадает с частотой колебаний складок, то они кажутся неподвижными; при искусственном сдвиге частоты световых импульсов по отношению к колебаниям голосовых складок становятся видимыми их колебания. Это служит одной из частым причин, почему рубцы голосовых связок часто пропускаются при обычном осмотре ЛОР-врача.
Однако и при обычной ларингоскопии можно выявить предположительные признаки рубцов голосовых связок. к ним относятся воспаление и наслоения фиброзной ткани в месте рубца, а также отек, покраснение и наличие кровеносных сосудов в данной области.
Лечение рубцов на голосовых связках
В первую очередь необходима профилактика формирования самих рубцов голосовых связок. к этим мероприятиям относятся контролирование фаринголарингеального рефлюкса, ограничение курения.
После хирургического лечения необходимо проведение голосовой терапии. Оперативные вмешательства на голосовых связках выполняются с помощью микрохирургической техники, стараясь избежать лишней травматизации элементов голосовых связок (собственной пластинки и слизистой оболочки).
В свете этого, необходимо отметить, что некоторые ЛОР-врачи стараются избегать применения в хирургических вмешательствах на голосовых связках лазера, так как реакция ткани после него может быть непредсказуемой. В качестве альтернативы выбор падает на микроскопический инструментарий. Хотя его применение и более трудное, по сравнению с использованием лазерных технологий, считается, что он позволяет избежать в большинстве случаев нежелательных последствий после операции в виде рубцов.
В самом начале формирования рубца и его диагностики следует попытаться провести консервативное лечение. Большинство рубцов уменьшается в своих размерах после голосовой терапии. Применение голосовой терапии дает эффект при сроке в несколько недель, до тех пор, пока не будет отмечено улучшения после нескольких исследований. Консервативное лечение позволяет уменьшить объем ткани, которая подвергается рубцовому изменению.
Хирургическое вмешательство в отношение рубцовых изменений голосовых связок должны проводиться очень осторожно, так как любые дополнительные вмешательства представляют собой травматизацию связок и могут усугубить их состояние. Целью хирургического вмешательства является разделение слизистой оболочки от подлежащих тканей и замена промежуточного слоя – собственной пластинки, которая увеличивает подвижность слизистой оболочки.
В настоящее время ведутся исследования по синтезированию искусственной пластинки. Для этой цели хирурги применяют такие суррогаты, как коллаген, жир и гиалуронан. Эффективность применения таких средств различная. Зачастую поврежденные ткани вновь склеивались, несмотря на проводимое лечение, в результате чего состояние голосовых связок еще больше ухудшалось.
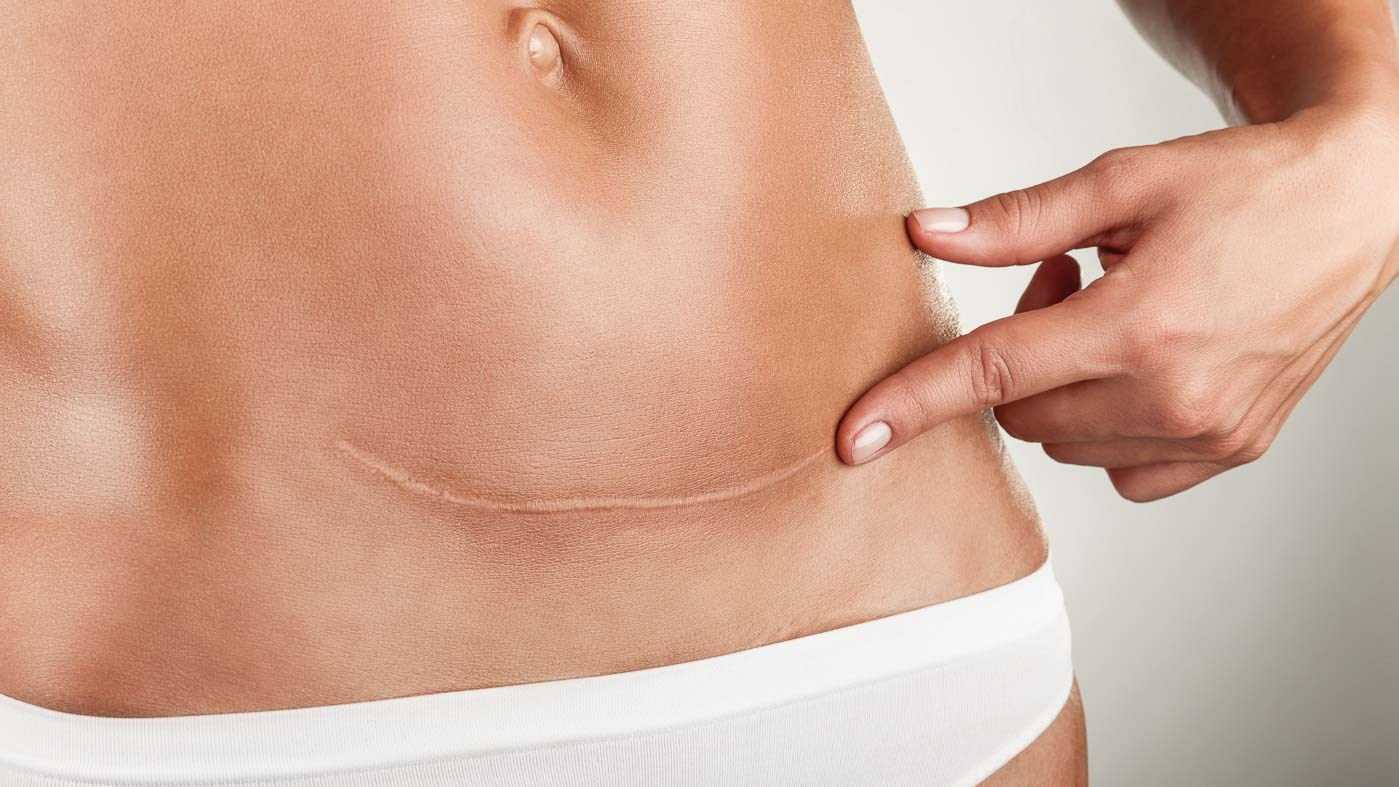
После удаления родинок, ожогов и других травмирующих действий на кожу остаются некрасивые рубцы. Они разные по форме, внешнему виду и причинам появления, но сегодня мы поговорим о самом неприятном из них — о келоидном рубце.
Что такое келоидный рубец и как он выглядит

Келоидный рубец представляет собой разрастание соединительной ткани на травмированном месте кожи. Это грубый рельефный шрам красного цвета, который со временем увеличивается в размере, зудит, чешется и значительно превышает размеры первоначальной раны.
Чаще всего келоидные рубцы образуются в зоне декольте, на спине, шее, лице и на мочках ушей.
Есть люди, генетически предрасположенные к подобным неприятностям: это связано с повышенным содержанием фермента, который отвечает за выработку коллагена. В месте заживления раны коллагеновых волокон находится слишком много, поэтому быстро растет выпуклый рубец. Замечено, что темнокожие люди и люди с азиатской внешностью чаще других сталкиваются с проблемой келоидных рубцов.
Некоторые специалисты считают, что на появление келоида также влияет еда: частое потребление мяса большими порциями и протеина (последнее относится к спортивному питанию) способствует большей выработке коллагена. Дополнительное травмирование рубца в начале его формирования также способствует росту келоида.
Профилактика
Предсказать поведение рубца после травмы невозможно, но можно сократить риски появления келоидных рубцов. В этом помогут силиконовые гели и пластыри, они помогают предотвратить рост рубцовой ткани. Данные методы эффективны при условии, что рубец свежий (не более полугода). Силиконовые средства помогают поддерживать правильный водный баланс в рубцово-измененной коже и создают дополнительное давление, благодаря которому сосуды в рубце уменьшаются.
Начинать профилактику образования рубца рекомендуется через 3 — 4 недели, когда от ранки полностью отойдут корочки. Заживающее место надо держать в чистоте, мыть с мылом и ни в коем случае не снимать ороговевший слой с ранки — так вы занесете инфекцию, а это верный путь к образованию келоидного рубца!
Возможные методы лечения келоидных рубцов
Несмотря на обилие советов в интернете, народными средствами не избавиться от келоидных рубцов, они могут применяться лишь в комплексе с медикаментами, физиотерапией или косметологией.
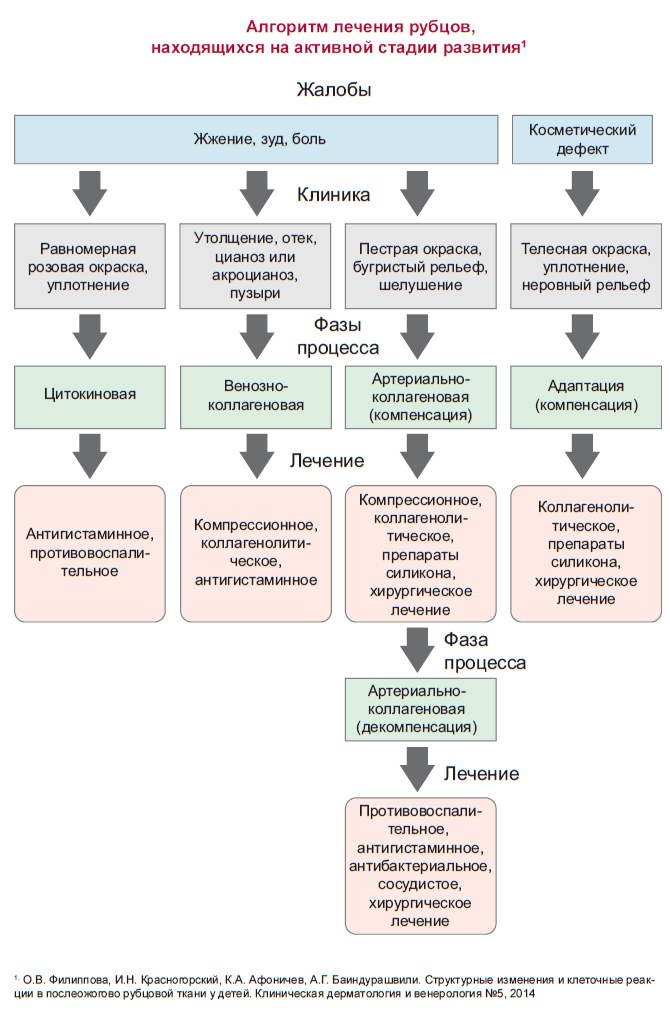
Самые популярные способы избавления от келоидных рубцов — это медикаментозное лечение, то есть использование гелей, мазей, кремов и инъекций в сочетании с физиотерапией, например, с ультрафонофорезом или электрофорезом и введение под кожу гормонов-кортикостероидов. Также эффективна мезотерапия — инъекции в ткань рубца витаминных комплексов и лечебных веществ, рассасывающих избыточный коллаген и избыточную гиалуроновую кислоту.
Если консервативные методы не дают ожидаемого результата, то прибегают к хирургии.
Аптечные и косметические средства бывают разных направлений:
- содержат интерферон;
- кортикостероиды;
- ферменты или ферментосодержащие препараты.
Содержащие интерферон средства затормаживают выработку коллагена. Иными словами, рубец перестает расти в размерах, однако, он остается на той стадии, до которой дорос сейчас. К подобному способу лечения келоидного рубца прибегают после хирургического вмешательства в виде инъекций альфа- и бета-интерферона.
Уколы делают через сантиметр по всей длине рубца, продолжительность курса длится 4 месяца.
Кортикостероиды могут вводиться как сами по себе, так и комплексно с другими веществами и какой-либо терапией. Их вводят не в сам келоидный рубец, а ближайшее место рядом с ним. Это оберегает от дальнейшего уплотнения шрама, и, несмотря на курс лечения – 5 недель, у 20–30% пациентов наблюдаются рецидивы.
В качестве профилактики повторного образования рубца терапию дополняют лазерным или хирургическим удалением шрама. Данные методы являются очень болезненными и не исключают рецидив (повторное образование рубца). Лазерная шлифовка требует длительного периода восстановления.
Ферментосодержащие препараты расщепляют избыточный коллаген и избыточную гиалуроновую кислоту – основные составляющие рубцовой ткани. За счет этого восстанавливается рельеф и цвет кожи. Рубец становится эластичным, предотвращается его активный рост.

Способ, скорее близкий к профилактике, чем к лечению, но некоторые специалисты отмечают положительный эффект.
На проблемное место накладывают различные силиконовые повязки, бинты и пластины. Считается, что постоянно сдавливаемый рубец уменьшается в размерах. К средствам прессотерапии причисляют:
- хлопчатобумажное белье и специальные бандажи (рекомендовано носить полгода, делаются по индивидуальным меркам);
- силиконовые и гелевые давящие пластины;
- жидкости на основе геля — коллодий с полисиликоном или силиконом.
Все это можно найти в любом ортопедическом салоне или аптеке, но данный способ сам по себе не сможет полностью убрать келоидный рубец. Метод прессотерапии эффективен только в комплексном терапии в сочетании с другими способами коррекции рубца.
Во время процедуры на организм ведется воздействие слабым током, из-за чего стимулируются обменные процессы в тканях эпидермиса, келоид уменьшается в размере и разглаживается.
Этапы проведения терапии:
- обработка шрама антисептиком;
- нанесение препарата, разрушающего рубец;
- подключение прибора, воздействие на рубец током;
- удаление оставшегося лекарства салфеткой.
Процедура не сложная по исполнению, однако, к ней есть противопоказания:
- обостренные вирусные заболевания;
- плохая свертываемость крови;
- патологии с сердцем;
- обострение хронических заболеваний;
- неврологические отклонения от нормы.
Эта процедура считается малоэффективной, по сравнению с другими видами физиотерапии. К тому же она стоит недешево.
Подразумевает регулируемое рентгеновское излучение, разрушающее фибробласты внутри рубцовых тканей. Интенсивность лучей назначается исходя из серьезности проблемы: ведь 90% от всего потока поглотит эпидермис, и только 10% достигнут глубинных слоев кожи.
Однако терапия проводится лишь в комплексе с другим лечением, иначе риск рецидива повышается на 50%.
Противопоказания к применению:
- шрамы на лице, шее и груди;
- онкология;
- заболевания почек;
- нарушенное кровообращение.
Обычная доза облучения 15–20 Гр. Процедуру повторяют раз в 2 месяца, но не более 6 раз.
Однако лучевое воздействие считается одним из самых эффективных методов в борьбе с рубцами, независимо от причины их появления.
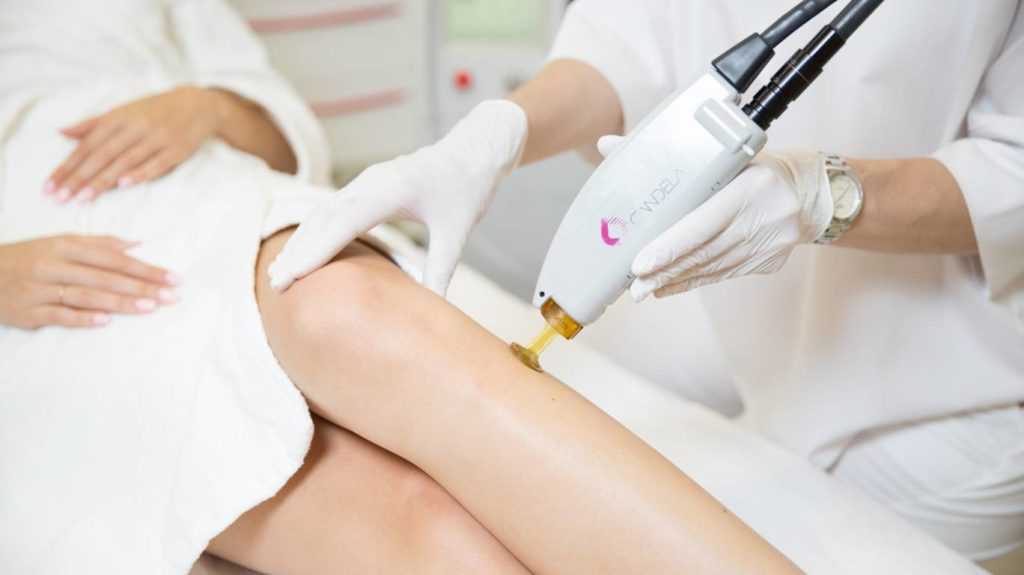
Бывает нескольких видов лизерной шлифовки: аргоновая, углеродная и дермабразия. Цель процедуры состоит в выпаривании жидкости из соединительных тканей шрама, из-за чего он высыхает и уменьшается в размере. Мертвые клетки убирают хирургическим путем, а сама лазерная процедура проводится под местной анестезией.
Достоинства лазерного удаления:
- во время первого сеанса исчезает до 70% шрама, что говорит о быстром видимом результате;
- длительность терапии от 20 минут до полутора часов, в зависимости от сложности проблемы.
Процедура достаточно болезненная и требует длительного периода реабилитации.
Чтобы избежать рецидива, врачи советуют сочетать лазер с другими видами лечения келоидных рубцов: применение противорубцовых гелей станет отличным помощником на пути к здоровой коже.
Влияние на келоид жидким азотом. Он выжигает клетки рубцовой ткани, на месте которых образуется здоровая кожа. Время соприкасания рубца с азотом 10–30 секунд, при передозировке возможна пигментация, также велик риск заработать атрофический рубец. Нужно быть крайне осторожным с данным методом коррекции!
Видимый эффект достигается за 1–3 сеанса, но для лучшего результата криотерапию совмещают с гормональными уколами с глюкокортикостероидами.
Однако при больших шрамах прижигание азотом лучше совместить с хирургией. Главным недостатком метода является болезненность.

Сделать рубец менее заметным помогут косметические процедуры. Полностью избавиться от рубца с их помощью не получится, но в сочетанной терапии эти методы очень даже эффективны:
- дермабразия;
- пилинг;
- мезотерапия.
Пилинг. С помощью пилингов можно отшлифовать рубец, выровнять рельеф кожи и устранить пигментацию. В результате кожа становится более гладкой, а рубец более эластичным.
Глубокая дермабразия — отшелушивание рогового слоя эпидермиса. Процедура чувствительная, предполагает использование аппаратной техники. Как глубоко и долго проводить сеанс, решает косметолог.
Мезотерапия — инъекции гепарина, иммуномодулятора или витаминного комплекса в проблемный участок. Оказывает противовоспалительный и смягчающий эффект.
При небольшом шраме рекомендована дермабразия или мезотерапия, а большие и застарелые келоиды удаляются в комплексе с медикаментозной терапией.
Назначается в крайнем случае когда другие терапии недостаточно эффективны. Иссечение келоида проводят через пару лет после его образования и в несколько этапов:
- небольшой надрез скальпелем на шраме под местным наркозом;
- края рубца сшиваются косметическими стежками для лучшего срастания надреза;
- после рассасывания швов — гормональные инъекции и ферментативная терапия.
После операции показана профилактика против рецидива, ведь свежий рубец лучше поддается коррекции. Во время реабилитационного периода часто прописывают лучевую терапию, инъекции с иммуномодуляторами и гормонами, а также наружные средства в виде гелей и мазей.
Лечение келоидных рубцов с Ферменколом
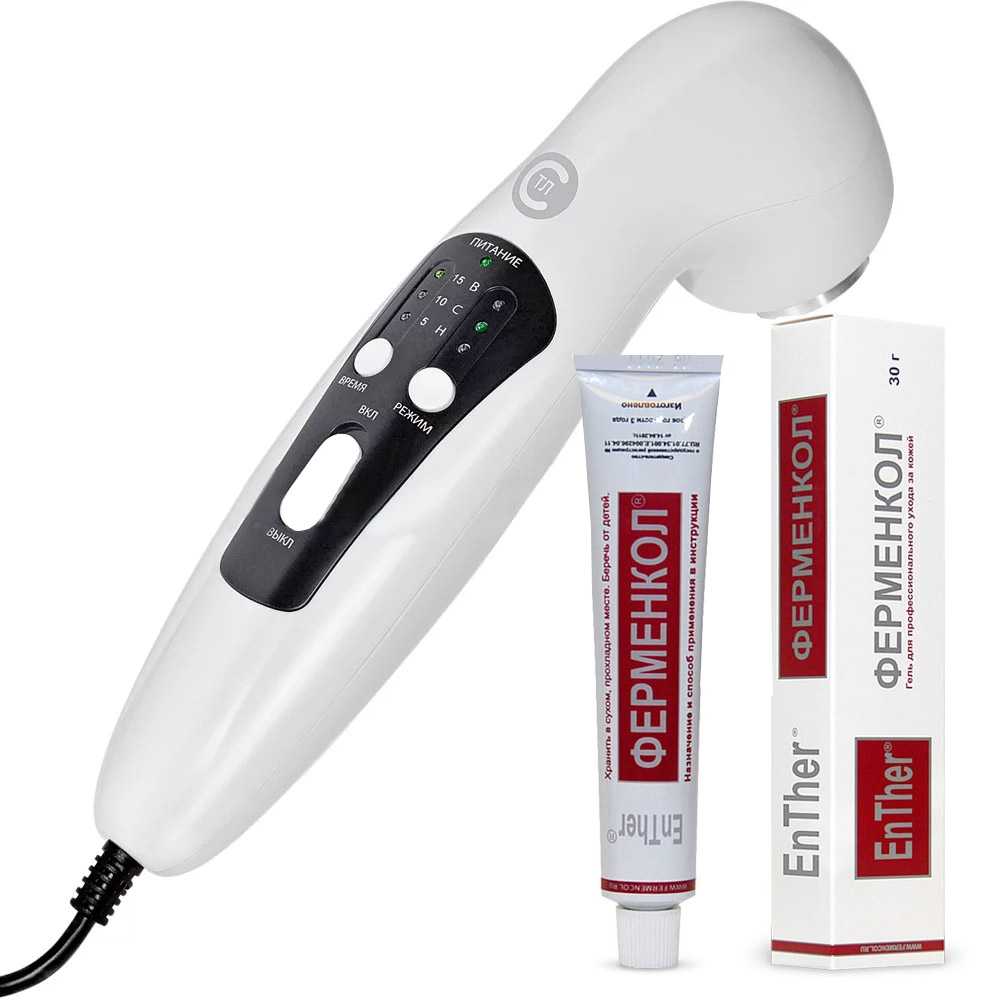
Вся продукция линейки Ферменкол содержит комплекс из 9 ферментов коллагеназы — вещества, расщепляющего избыточный коллаген и избыточную гиалуроновую кислоту до простейших элементов.
Ферменкол используют в виде аппликаций (просто мазать), а также в сочетании с физиотерапией. Так, гель Ферменкол подходит для процедур фонофореза, а Ферменкол в виде раствора — для электрофореза.
Чем быстрее вы начнете лечение келоидного рубца, тем проще и дешевле от него будет избавиться! Не упускайте возможность вернуть красивую кожу, как можно скорее.
Получить бесплатную консультацию по своей проблеме можно, задав вопрос специалисту. Вам ответят в ближайшие два дня и подскажут оптимальный метод коррекции келоидного рубца.
Читайте также:


