Как лечить синдром лестничной мышцы виталий казакевич
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Синдром лестничной мышцы
![]()
Типы синдрома лестничной мышцы.
- Нейрогенный - при котором происходит компрессия плечевого сплетения. Это наиболее распространенный тип СЛМ
- Венозный - при этом типе происходит сдавление подключичной вены. Встречается в 4% случаев.
- Артериальный тип - наиболее редкий, при котором происходит компрессия подключичной артерии.
Синдром лестничной мышцы может быть причиной выраженного болевого синдрома и нередко диагноcтика вызывает затруднения. СЛМ может повлиять на многие аспекты жизни ( работоспособность, отдых ,физическую активность). При отсутствии адекватного лечения этот синдром может привести к повреждению нервов сосудов и даже иногда к атрофии конечности. Но в настоящее время, лечение этого синдрома достаточно успешно.
Причины заболевания
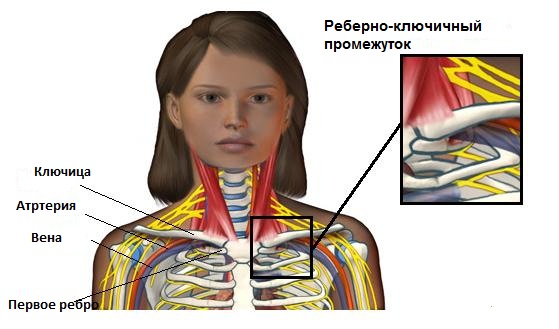
Для полноценной работы сосудам и нервам необходимо определенное пространство. Компрессия сосудов в реберно-ключичном промежутке может привести к повреждению или, в редких случаях, к потери конечности. Для того чтобы нормально функционировать нервам и кровеносным сосудам необходимо соответствующее пространство. При компрессии, соответственно, нарушается их функция. Сжатие кровеносных сосудов на выходе из грудной клетки может ухудшить кровоток к и от руки. Это также может способствовать формированию кровяного сгустка (тромба), который может далее замедлить или полностью заблокировать кровоток через поврежденный сосуд. Если происходит разрыв сгустка, он может спуститься в руку, блокируя мелкие кровеносные сосуды в руке. Иногда, тромб мигрирует в легкие – опасное для жизни состояние, называемое легочной эмболией. Нервы также нуждаются в пространстве, чтобы иметь возможность растяжения, когда рука движется. Если нерв на выходе из грудной клетки сжат или не может двигаться свободно, то пациент не сможет двигать рукой как обычно. Боль и нарушения чувствительности в руке нередко сопровождают это состояние.
Факторы риска синдрома лестничной мышцы (СЛМ):
- Пол – У женщин чаще бывает СЛМ - синдром, чем у мужчин.
- Возраст – Синдром чаще развивается в возрасте от 20- 50.
- Заболевания – СЛМ - синдром часто связан с другим заболеванием, такими как повреждение ротаторной манжетки плеча, остеохондроз шейного отдела позвоночника, травма плечевого сплетения, сахарный диабет, гипотиреоз.
Причины
СЛМ происходит в результате сжатия нервов или сосудов на выходе из грудной клетки. Основные причины:
- Травма – Травматический эпизод может быть причиной повреждения костной ткани или мягких тканей на выходе из грудной клетки. У большинства людей с СЛМ в анамнезе был тот или иной эпизод ДТП, травма на производстве или в быту.
- Врожденные аномалии – такие, как дополнительное ребро или плотная связка, соединяющая позвоночный столб с ребром, может уменьшить реберно-ключичный промежуток.
- Нарушение осанки – провисание плеч или избыточный наклон головы вперед могут оказывать компрессию на участок выхода нервов и сосудов из грудной клетке.
- Частые повторяющиеся движения могут привести к износу тканей и привести к СЛМ. Примером могут быть движения связанные с подъемом руки (опускается ключица и реберно-ключичный промежуток уменьшается) например плавание, бейсбол, теннис, тяжелая атлетика.
- Другие причины – Увеличение веса (при беременности или ожирении), чрезмерно развитые мышцы шеи (от занятий тяжелой атлетикой или единоборствами), или длительная фиксация рук в одном положении (работа на компьютере) может оказывать дополнительное давление на нервы и кровеносные сосуды. Болезни, при которых нарушается функция нервов, такие как гипотиреоз и диабет, могут быть предрасполагающими факторами неврогенного СЛМ.
Cимптомы
Симптомы СЛМ различаются, в зависимости от того сжаты кровеносные сосуды или нервы.
- Боль или болезненность в шее, плече, руке
- Онемение или покалывание в шее, плече, руке
- Слабость мышцы или участки провала мышц в руке
- Трудности при выполнение задач мелкой моторики; быстрая утомляемость
- Отечность руки
- Боль или глубокая болезненность в шее, плече или руке
- Онемение, покалывание или тяжесть в руке
- Изменения цвета кожи – рука или пальцы бледнеют
- Изменения температуры кожи – рука или пальцы кисти более холодные, чем остальная часть кожи
- Маленькие черные пятна на пальцах
- Слабый или отсутствующий пульс в руке
- Пульсирующая опухоль в районе ключицы
- Набухание руки
- Боль или глубокая болезненность в шее, плече или руке
- Онемение, покалывание или тяжесть в руке
- Изменения цвета кожи – рука или пальцы становятся синюшными
- Уплотнение в области подключичной вены
- Визуально заметная венозная сеть на грудной клетке.
Осложнения
В течение длительного времени некоторые пациенты рефлекторно проявляют реакцию на боль мышечной фиксацией. Им приходится удерживать жесткую определенную позу для того, чтобы уменьшить боль. Но, к сожалению, это рефлекторная мышечная защита усугубляет течение заболевание и, в итоге, приводит к увеличению болей. Мышечный дефанс потом, в свою очередь, требует отдельного лечения. Важно начинать лечение при СЛМ на его ранних стадиях. При отсутствии лечения СЛМ может привести к значительному повреждению нервов или сосудов, вплоть до потери конечности.
Диагноcтика
Диагностика СЛМ может быть трудной задачей. Симптомы варьируют и по характеру и по выраженности, в зависимости от конкретного человека. Кроме того, симптомы аналогичны тем, что бывают при других заболеваниях (например - повреждение ротаторной манжеты, заболевания шейного отдела позвоночника, приводящие к компрессии корешков и т.д.). История болезни и физикальный осмотр помогает выяснить начало заболевания, характер симптомов, их зависимость от положения тела. Кроме того, существуют и внешние признаки этого заболевания (отечность руки, изменение цвета, нарушение чувствительности, ограничение объема движений в плече). Во время физикального обследования врач может проводить процедуры ( манипуляции ) для выявления симптоматики ( пульсовое давление на руках в различных позициях руки как больной, так и здоровой ) .
- Электромиография (ЭМГ) – ЭМГ помогают проверить, как функционируют нервы и мышцы. Маленькие игольчатые электроды вводятся в мышцу, где есть проблемы. Электроды измеряют электрическую активность мышцы, иннервируемую тем или иным нервом. Патологическая реакция мышцы предоставляет информацию о состоянии нерва, идущего в эту мышцу. Кроме того, ЭМГ позволяет определить скорость проведения импульса по нервному волокну. Выполняется это с помощью электродов, помещенных на кожу. Скорость проведения импульса по каждому нервному волокну имеет определенное среднее значение, и отклонение свидетельствует о повреждении нервного волокна.
- Рентгенография позволяет диагностировать костные изменения в грудной клетке и ребрах (наличие дополнительного цервикального ребра).
- Лабораторные обследования - общие анализы крови, кровь на гормоны, кровь на сахар помогают при диагностике СЛМ.
- Магнитно-резонансная томография (МРТ) – позволяет визуализировать мягкие ткани тела МРТ выяснить причину компрессии нерва или сосуда.
- Компьютерная томография (КТ) - позволяет более четко визуализировать изменения в костных тканях.
- Ультразвуковое исследование – С помощью ультразвуковой волны удается визуализировать мягкие ткани сосуды наличие тромбов стенозов.
- Ангиография – Рентгенологическое исследование с использованием контраста применяется для диагностики поражений сосудов. Ангиография артерий и вен используется для диагностики блоков и других проблем кровеносных сосудов.
Лечение
- НПВП - нестероидные противовоспалительные препараты. Эти лекарства помогают уменьшить боль и воспаление (отечность покраснение). Например: аспирин, ибупрофен (Advil), напроксен (Aleve) и целекоксиб (Целебрекс) мовалис
- Миорелаксанты - часто используется для лечения мышечных спазмов, эти препараты могут облегчить боль, релаксируя мышцы. Циклобензаприн (Flexeril), каризопродол (Soma), диазепам (валиум), метокарбамол (Robaxin) и тизанидина (Zanaflex).
- Нейропатические препараты - Принцип их действия основан на изменениях в нейротрансмиттерной передачи болевых импульсов в спинной и головной мозг. Лекарства, которые могут помочь уменьшить боль , влияя на нейротрансмиттеры включают флуоксетин (прозак), сертралин (Золофт), пароксетин (паксил), циталопрам (Celexa), венлафаксин (Effexor), амитриптилин (Elavil), имипрамин (Tofranil), дезипрамин (Norpramine) , доксепин (Sinequan) и amoxapine (Ascendin).
- Опиоиды - Наркотические аналгетики применяют только при очень сильных болях после того, как исчерпаны возможности применения обычных анальгетиков. Возможна комбинация опиатов с НПВС (для усиления анальгезирующего действия).
Лечебная физкультура является одной из важнейшей составляющей лечения СЛМ. Подбор определенных упражнений помогает улучшить осанку, правильное распределение мышечных нагрузок. Упражнения помогают увеличить объем движений в конечности. Растяжка и укрепление мышц плеча и грудных мышц может помочь в увеличение и ослабить давление на нервы и кровеносные сосуды в реберно-ключичном промежутке.
• Существует широкий диапазон движений как пассивных, так и активных.
Различные физиотерапевтические методики позволяет снять отек, воспаление, восстановить кровообращение и уменьшить компрессию нервов.
Использование определенных техники мануальной терапии позволяет провести мобилизацию позвоночника и ребер увеличить объем движений в плечевом суставе.
Иногда применяются для диф.диагностики и лечения. Но, учитывая анатомические особенности этой зоны, инъекции должны проводиться врачом с опытом проведения таких манипуляций.
Иглотерапевты считают, что здоровое тело содержит каналы, через которые проходят потоки энергии. Когда эти каналы закрываются, энергия блокируется что и приводит к различным заболеваниям. Иглы вводятся в определенные точки ( биологически активные ). В определенных случаях иглотерапия позволяет уменьшить боль и восстановить проводимость по нервным волокнам.
Массаж может помочь снять стресс и расслабить напряженные мышцы. Массаж помогает увеличить кровоток в тканях организма, и помогают мышцам избавиться от продуктов метаболизма.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Синдром лестничной мышцы – набор симптомов, сопровождающихся болью, онемением и слабостью в районе шеи, плечевой кости или руки. Кроме того, происходит сжатие пучка нервов и сосудов, что обрывает нормальную работу органа. Причин, которые способны вызвать данный недуг, несколько. Но порой, установить ее просто невозможно. Об этом расскажем подробнее.
Что такое синдром передней лестничной мышцы
В нашем теле есть три мышцы, которые прикрепляются к первому или второму ребру, их называют лестничными мышцами. Данные мышцы разъединяют две щели – межлестничную и предлестничную. Через образующиеся отверстия проходит артерия и плечевое сплетение.
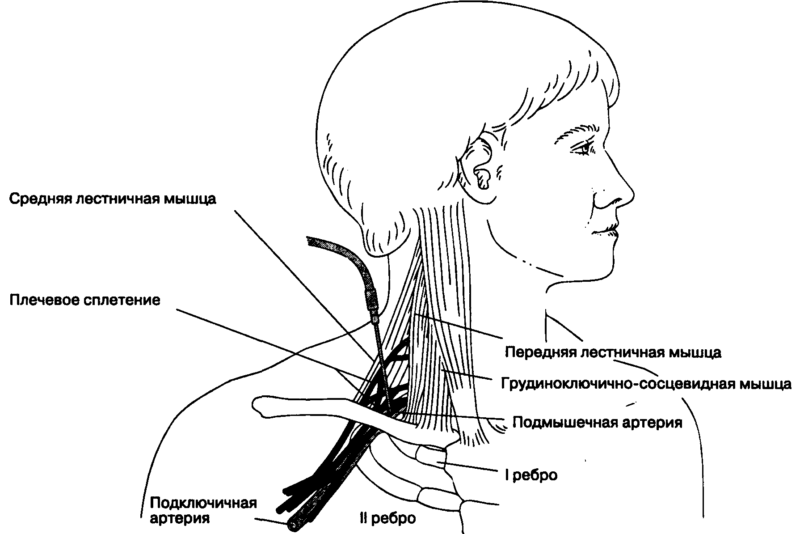
При увеличении, либо отеке лестничной мышцы образуется сужение межлестничной щели, откуда и появляется давление на нервы и артерии. Ввиду этого, образуется синдром передней лестничной мышцы (СЛМ). При недуге нарушается кровоток в верхней конечности и человек начинается чувствовать онемение, боль, мышечные спазмы.
Причины скаленус-синдрома
Скаленус-синдром – второе название вышеуказанного недуга. Для нормального функционирования сосудам и нервам нужно много места. При сдавливании, их функция теряется, что может привести к деформации, либо к ампутации сустава.
Некоторые причины, которые могут вызвать синдром лестничной мышцы:
- травма. Любая перенесенная травма может являться источником возникновения повреждений в тканях на выходе из грудной клетки. У многих пациентов с синдромом лестничной мышцы были перенесенные ДТП, либо производственные травмы,
- врожденные аномалии. Бывает, что человек рождается с дополнительным ребром или плотной связкой, которая соединяет позвонок и ребро. Ввиду этого, может сузиться пространство между ребром и ключицей,
- проблемы с осанкой. Частое неправильное сидение, провисание плечевых суставов или чрезмерное свисание головы перед собой могут вызвать сдавливание нервов в сосуде на выходе из грудной клетки,
- однотипные, каждодневные действия. Все это влечет к истощению тканей и проводит к скаленус-синдрому. Например, движения, которые связаны с частым поднятием руки – это может быть активное плавание, игра в бейсбол, либо теннис,
- иные причины. Одной из них является лишний вес, который образуется от ожирения или в период беременности. Также, повлиять на развитие недуга могут: чересчур развитые мышцы шеи, постоянное и длительное положение рук – при работе за компьютером, болезни, которые нарушают деятельность нервов, например – гипотиреоз или диабет.
Как лечат миозит грудной клетки?
Узнайте, что такое синдром торакалгии.
Симптомы
Самым основным симптомом синдрома передней лестничной мышцы является боль. Она распространяется от плеч и до кончиков пальцев. Остальная симптоматика зависит от вида синдрома, а их три: нейрогенный, венозный и артериальный. Немного подробнее о симптомах при каждом типе недуга.
При нейрогенном синдроме характерны следующие симптомы:
Венозный тип, который проявляется у 4% больных, характерен данной симптоматикой:
Артериальный вид, самый редкий из представленных. Проявляется таким образом:
- отек конечностей, чувство тяжести,
- болевые ощущения в шее, плече или кисти,
- потеря чувствительности в руке,
- меняется цвет кожного покрова, пальцы бледнеют и становятся холодными,
- на кожном покрове пальцев появляются маленькие пятна черного цвета,
- неощутимый пульс на руке, либо вовсе его отсутствие.
Как лечить синдром скользящего ребра?
Диагностика
Чтобы определить недуг и поставить четкий диагноз пациенту необходимо пройти полное обследование. Ввиду вариабельности проявлений симптоматики СЛМ, обойтись только физикальным методом исследования здесь нельзя. Для постановки точного и правильного диагноза больному назначается:
- ЭМГ,
- рентген,
- МРТ,
- КТ,
- ангиография и УЗИ,
- общий анализ крови на выявление уровня сахара и гормонов.
Лечение
Лечение синдрома передней лестничной мышцы может производиться сразу несколькими методами, в зависимости от тяжести протекания заболевания. На данный момент существует несколько техник терапии:
- медикаментозная,
- ЛФК,
- физиотерапия,
- мануальная терапия,
- блокада,
- иглотерапия.
Ниже мы рассмотрим все методы лечения и в каких случаях они применяются.
Обязательным условием в лечении любого недуга является применения специальных средств, которые борются с симптомами недуга и устраняют последствия болезни. К медикаментозному лечению при СЛМ относятся:
- нестероидные противовоспалительные препараты, которые борются с воспалением и снимают болевой синдром. В данную группу входят: ибупрофен, аспирин, напроксен и целекоксиб,
- для терапии мышечного паралича применяются миорелаксанты. Представители группы: циклобензаприн, каризопродол, диазепам и другие,
- важным составляющим в лечении являются нейропатические препараты. Их работа нацелена на снятие боли, влияя на нейротрансмиттеры. Сюда входят: имипрамин, доксепин, венлафаксин и прочее,
- при несносных болях пациенту назначают опиоиды. Это наркотические обезболивающие вещества, которые применяются только при сильном болевом синдроме.
Одной из основ продуктивной борьбы с недугом является ЛФК. Подобрать упражнения, которые улучшат вашу осанку и правильно разграничат нагрузку на мышцы, может только специалист.
Благодаря упражнениям увеличивается подвижность конечности, происходит растяжка и укрепление мышц плеча, и груди, а также снижается сдавливание нервов и сосудов. На сегодняшний день существует множество движений для терапии СЛМ, сюда входят, как активные нагрузки, так и пассивные.
Чтобы помочь в борьбе с недугом специалист может назначить физиотерапевтические процедуры. Благодаря их помощи, можно снять воспаление, отек, улучшить кровообращение и снизить сдавливание на нервы. Среди физиопроцедур выделяются следующие методы:
- массаж. Он стимулирует работу сухожилий, мышц и других внутренних органов,
- смоделированные синусоидальные токи. Процедура снимает болевой синдром, улучшает питание тканей и кровоток. Помимо этого, токи провоцируют рост новых сосудов,
- лечение грязями. Чаще всего используется в лечебных комплексах. Обладают рассасывающим, спазмолитическим и противовоспалительным эффектом,
- ультразвук. Снимает боль, паралич мышц, оказывает противовоспалительное действие. Помимо того, ультразвук улучшает иммунологическую реактивность организма,
- электрофорез. Популярная процедура в лечении СЛМ. Применяется с добавлением лекарственных препаратов, что увеличивает концентрацию медикаментов в пораженной области,
- магнитотерапия. Борется с воспалительными процессами и болью. Также оказывает нейровегетативное и бактерицидное действие.
Мануальная терапия – тот же массаж, но воздействие на организм происходит локально. Определенные техники данной терапии позволяют провести мобилизацию позвонка и ребер, а также увеличить подвижность в суставе.
Блокады – лечебные процедуры, направленные на снятие мышечных спазм. Выполняется путем инъекций в нервные сплетения. При лечении СЛМ часто используют данный метод. Здесь стоит учесть, что проводить такую процедуру может только доктор, который имеет огромный опыт в подобном способе лечения.
Как сообщают специалисты, применяющие данный вид терапии, здоровый организм человека имеет каналы, через которые проходят энергетические потоки. Как только происходит закупорка этих каналов энергия блокируется, откуда и берут свое начало различные болезни.
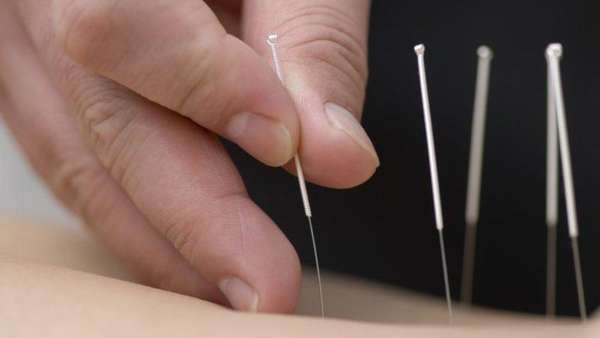
При лечении иглы вводятся в определенные точки. Иглотерапия направлена на снятие боли и для восстановления нормальной проводимостью по нервным волокнам.
Узнайте, как лечить межреберный невроз.
Осложнения и последствия
Синдром передней лестничной мышцы иногда не определяется долгое время, ввиду того, что человек не обращает внимания на боль и продолжает терпеть. К сожалению, такие действия только ухудшают положение дел.
Терапию СЛМ важно начать на ранних стадиях, иначе безынициативность в борьбе с недугом может привести к сильному повреждению нервов и сосудов. В итоге, это может закончиться потерей конечности.
Заключение
Как говорилось выше, раннее выявление недуга – залог эффективного лечения. Заниматься самолечением и терпеть боль, ни в коем случае нельзя. Если вы обнаружили у себя симптомы, принадлежащее к данному заболеванию, то срочно обратитесь к врачу. Специалист назначит вам правильное лечение, которое поможет избежать негативных исходов от болезни.

Описание патологии. Патогенез
Синдром лестничных мышц обусловлен анатомией этого места. Узнав детали, вы сразу поймёте - кто виноват и что делать?
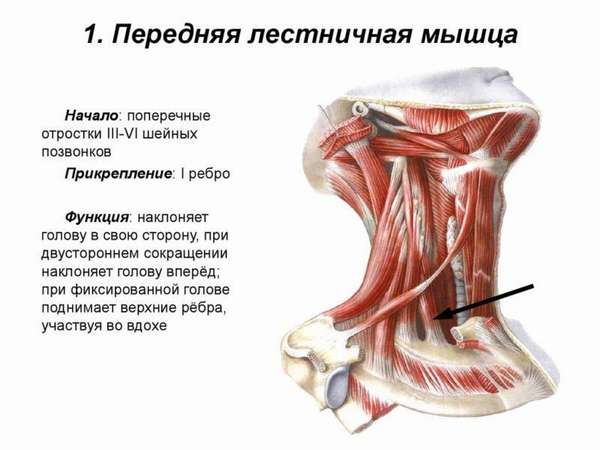
Лестничные мышцы расположены вертикально вдоль позвоночника. Своими верхними концами они прикрепляются к боковым сторонам позвонков, а нижними – к двум верхним рёбрам, которые находятся в самой верхней части грудной клетки в глубине за ключицей. Именно здесь - сверху и сзади ключицы, на границе шеи и грудной клетки, развивается синдром передней лестничной мышцы. Своим названием лестничные мышцы обязаны своеобразному расположению - уступами. Если бы человек лежал на спине, то мышцы выглядели бы, как ступени. Нижняя ступень – это задняя лестничная мышца, вторая – средняя, а самая верхняя ступень – передняя лестничная мышца. Именно так древнеримские анатомы увидели эти мышцы и дали им соответствующее название.
Между передней и средней лестничными мышцами расположены подключичная артерия и нервы, которые идут из позвоночника в руку. И, хотя, тут довольно узко, как в туннели, но, если мышцы здоровы, то нервам и артерии ничего не угрожает. Во-первых, потому что здоровые мышцы эластичные и мягкие, а во-вторых - и сами мышцы, и нервы с артерией покрыты плотной скользкой оболочкой - фасцией. Это обеспечивает им беспрепятственное скольжение относительно друг друга и предохраняет от любых зажимов при движениях головы и шеи. Однако при патологии всё меняется – передняя лестничная мышца спазмируется и тонус её резко возрастает. Это вызывает боль и, кроме того, натянутая, как струна, мышца может зажать нервы и артерию в узком туннели, о котором мы говорили выше.
Таким образом, при синдроме передней лестничной мышцы пациент ощутит на себе один из двух возможных вариантов развития этой патологии. Первый – относительно лёгкий. При нём возникает мышечно-тонический (миофасциальный) синдром. В мышце появляются триггерные точки, запускающие отражённую боль в зоне шеи, плеча, груди, лопатки и руки. Второй – более тяжёлый. Тут спазмированная мышца зажимает нерв или сосуд. В этом случае, кроме боли, возникает ещё и нервно-сосудистая патология или, как принято говорить в медицине – нейро-васкулярная. Кстати, синдром передней лестничной мышцы – это самая распространённая нейроваскулярная патология шеи. Его также называют скаленус-синдром или синдром Наффцигера.
Для справки: scalenus – лестничная (лат). Говард Кристиан Наффцигер американский нейрохирург, одним из первых описавший нейроваскулярную патологию, вызванную передней лестничной мышцей.
Симптомы синдрома
Как было сказано выше – симптомы синдрома передней лестничной мышцы могут быть либо чисто болевыми, из-за спазма мышцы, либо – к боли присоединяются ещё и нейроваскулярные нарушения, из-за зажима нервов и подключичной артерии.
Боль – это первый и самый изнуряющий симптом; она распространяется от плечевого сустава вниз по руке и может доходить до мизинца и безымянного пальца. Иногда боль переходит на грудную клетку или затылок. Усиление боли часто происходит ночью. Также боль усиливается при повороте головы, при отведении руки в сторону и при глубоком вдохе. Лестничные мышцы являются вспомогательными мышцами вдоха. При глубоком вдохе они сокращаются и тянут за собой верхние рёбра и грудную клетку вверх. Благодаря этому грудь вздымается и в лёгкие попадает больше воздуха. Вот почему синдром передней лестничной мышцы часто развивается, из-за её длительной перегрузки, у людей страдающих одышкой или какими-то заболеваниями дыхательной системы, например - простудными. Кстати, не только одышка или простуда могут вызвать перенапряжение мышцы. Существует, так называемый, гипервентиляционный синдром, когда на фоне психосоматических, тревожных или психовегетативных расстройств нарушается диафрагмальное дыхание. В этих случаях вспомогательные дыхательные мышцы, в первую очередь – лестничные, вынуждены полностью брать на себя выполнение дыхательных движений. Это является для них непомерной нагрузкой, причиной перенапряжения и отправной точкой развития синдрома передней лестничной мышцы.
Вторая группа симптомов синдрома передней лестничной мышцы проявляется ощущениями напряжения шейных мышц, тяжести, онемения и слабости в руке, вплоть до грубых парезов (неполных параличей) кисти и атрофии мышц. Правда, нужно отметить, что парезы и атрофия кисти встречаются крайне редко - только в очень запущенных случаях.
Третья группа – сосудистые симптомы синдрома передней лестничной мышцы: отечность руки, её синюшность, похолодание, ослабление пульса, вплоть до полного его исчезновения при подъеме руки вверх или наклоне и повороте головы. Кроме подключичной артерии, нередко страдают и лимфатические сосуды. Их зажим нарушает циркуляцию лимфы. Это приводит к застою и отёку, который проявляется припухлостью в надключичной ямке (псевдоопухоль Ковтуновича).
И четвёртая группа – вегетативно-трофические симптомы синдрома передней лестничной мышцы проявляются ломкостью ногтей и уменьшением волосяного покрова на руке. Однако проявление вегетативных симптомов, тоже, отмечается только на фоне длительных и далеко зашедших случаев, что, к счастью, случается нечасто. Современный человек, тем более живущий в крупном городе, крайне редко станет дотягивать обращение к врачу до такой стадии.
Возможные осложнения
Самое опасное осложнение синдрома передней лестничной мышцы – тромбоз в системе подключичной артерии. Для лучшего понимания нужно сказать, что от левой и правой подключичной артерии отходят позвоночные артерии, от которых, в свою очередь, начинаются артерии головного мозга. Тромбоз в этой системе является по-настоящему смертельно опасным осложнением синдрома передней лестничной мышцы и требует немедленного хирургического вмешательства.
Вторым серьёзным осложнением - является парез (неполный паралич) и атрофия мышц кисти.
Ещё одним ярким и неприятным осложнением является нарушение биомеханики шеи и тела в целом. Этот момент немного сложен для понимания неспециалиста, но сейчас мы разберёмся и в нём. Итак. При длительном напряжении лестничных мышц происходит их укорочение. Это усиливает шейный лордоз и смещает голову вперед. Чтобы компенсировать равновесие и центр тяжести, мышцы задней части шеи вынуждены напрягаться и, соответственно, перегружаться. В скором времени, из-за перегрузки, в задних мышцах шеи будут формироваться вторичные болевые триггерные точки, и развиваться миофасциальный синдром. Далее, при отсутствии лечения, усиление шейного лордоза приведёт к компенсаторному искривлению позвоночника в грудном и поясничном отделах, ведь он вынужден искать равновесие. Искривление позвоночника нарушает распределение осевых нагрузок на межпозвонковые диски и, таким образом, открывает дорогу к формированию протрузий и грыж дисков не только в шее, но и в любом другом компенсаторно перегруженном месте позвоночника.
Вот почему своевременное обращение к врачу, раннее выявление и правильное лечение позволяют избежать всех этих серьёзных осложнений синдрома передней лестничной мышцы.
Диагностика
Диагностика синдрома передней лестничной мышцы основывается на типичной клинической картине и всегда начинается с осмотра. Во время такого осмотра у большинства пациентов выявляется припухлость надключичной области. Это, так называемый, псевдотумор (псевдоопухоль) Ковтуновича. Он возникает из-за сдавливания передней лестничной мышцей лимфатических сосудов. Также во время осмотра обращаем внимание на кисть – она может быть отечна и немного синюшна. В запущенных случаях будут отмечаться более выраженные изменения, вплоть до трофических.
При пальпации передней лестничной мышцы, она будет резко напряжена и болезненна, к тому же это вызовет усиление боли в шее с возможным распространением в руку.
Неврологический осмотр – проверка чувствительности, рефлексов и т.д. - выявляет чувствительные, двигательные и вегетативные нарушения.
Проба на спазм. Её проводят для выявления миофасциального синдрома лестничных мышц. Нужно максимально повернуть голову в больную сторону и сильно прижать подбородок к ключице. Лестничные мышцы сократятся и триггерные точки в них активируются. В результате пациент почувствует усиление боли.
Проба Адсона: если на стороне синдрома передней лестничной мышцы поднять руку и сюда же наклонить голову, то там, где обычно проверяют пульс на запястье - пульса не будет.
Допплерография (УЗДГ) сосудов шеи также обладает определённой диагностической ценностью, особенно, принимая во внимание то, что от подключичной - отходит позвоночная артерия, питающая заднюю часть головного мозга. И вся эта сосудистая сеть может пострадать от сдавливания подключичной артерии, что в свою очередь, грозит нарушением мозгового кровообращения или тромбозом.
Электронейромиография (ЭНМГ) считается общепризнанным методом диагностики. Хотя, на начальных стадиях патологии её информативность недостаточно высока, а порой даже чревата ошибочными выводами.
Поэтому самым лучшим видом исследования на всех этапах синдрома передней лестничной мышцы является старое доброе мануальное мышечное тестирование.
Лечение синдрома лестничной мышцы
Эффективное лечение синдрома лестничной мышцы предусматривает чёткое понимание причины и механизма болезни, а также - комплексный подход к лечению.
Для лечения синдрома передней лестничной мышцы используются: медикаментозное лечение, физиотерапия, ЛФК, массаж, оперативные методы и мануальная терапия. Начинать, разумеется, следует с консервативных методов, среди которых ключевое место занимает мануальная терапия. Но, обо всём по порядку.
Не стоит думать, что мануальная терапия синдрома лестничных мышц – это вправление позвонков или что-то в этом роде. Если вы так считали – вы глубоко заблуждались. Современная мягкая мануальная терапия – это комплекс методов направленных на устранение боли, нормализацию мышечного тонуса и восстановление полного объёма движений поражённого региона и всей опорно-двигательной системы в целом.
Все методы мануальной терапии синдрома лестничных мышц можно разделить на прямые и непрямые; активные и пассивные; мягкие и трастовые. Но, так или иначе, основную часть составляют, так называемые, нейромышечные методы, при выполнении которых воздействие происходит через мягкие ткани: мышцы, фасции и др.
При мануальной терапии синдрома лестничных мышц используют, в основном, именно нейромышечные методы. Они включают: постизометрическую релаксацию, реципрокное торможение, изотонические концентрические и эксцентрические сокращения, техники позиционного расслабления, стрейн-контрстрейн, миофасциальный релиз и др. А также прямые мануальные методы: ишемическую компрессию, давление на триггерные точки, акупрессуру, поперечное трение, мягкотканную мобилизацию, глубокий тканевой массаж и др.
Правильное и адекватное применение всех этих многочисленных мягких методов даёт потрясающий лечебный эффект при мануальной терапии синдрома лестничных мышц.
Физиотерапия синдрома лестничной мышцы – это вспомогательный вид лечения. Чаще всего выбирают следующие процедуры:
Синусоидальные модулированные токи (СМТ) или – второе название – амплипульстерапия. Данная процедура отлично справляется с болью и спазмом мышц, одновременно восстанавливая их кровоснабжение и питание.
Электрофорез – классика физиотерапии. Менее мощный, но более мягкий способ лечения. Подойдёт там, где имеются противопоказания для СМТ-терапии.
Ультразвук (УЗТ) – является, по сути, микромассажем. Распространяясь вглубь ткани, ультразвук передаёт свои колебания этим тканям, улучшая тем самым их дренажные и трофические функции. Исчезают глубокие отёки, застой и воспаление, нормализуется кровообращение и питание ткани. За счёт этого снижается болевой синдром.
Магнитотерапия – увеличивает микроциркуляцию, благодаря чему происходит устранение застоя, отёков, воспаления и снижение болевого синдрома.
Оперативное лечение синдрома лестничной мышцы применяют только в далеко зашедших случаях нейроваскулярной стадии синдрома, когда сдавливание нервов и подключичной артерии не удалось устранить иными способами. Как мы уже говорили выше - консервативное лечение не всегда способно решить проблему, и тогда единственным выходом становится операция.
В ходе оперативного лечения синдрома лестничной мышцы производят рассечение самой мышцы и соседних тканей, сдавливающих нерв и артерию. Для предупреждения рецидивов резекцию мышцы осуществляют на возможно большем участке.
Ещё раз обращаем внимание – вопрос об оперативном лечение синдрома лестничной мышцы целесообразно рассматривать только тогда, когда полностью исчерпаны все консервативные методы лечения.
Не запускайте свою болезнь! Своевременное обращение к врачу позволяет избежать операции!
Профилактика
Профилактика синдрома лестничной мышцы направлена на предотвращение обстоятельств, приводящих к возникновению синдрома. Какие же это обстоятельства?
Во-первых, синдром лестничной мышцы очень часто возникает, как одно из звеньев патологии межпозвонковых дисков шейного отдела позвоночника. Следовательно, своевременное обращение к врачу и устранение любой патологии позвоночника и дисков на ранних этапах, служит важнейшим профилактическим действием.
Во-вторых – поскольку главным провоцирующим фактором развития синдрома служит длительное вынужденное положение головы и рук, что обычно бывает при сидячей работе, значит, необходимо делать регулярные перерывы. Имейте в виду, оптимальное время непрерывной работы – 45 минут, как школьный урок (плюс-минус 15 минут). Иными словами, старайтесь менять положение тела – неважно, как именно - вставать, разминаться, прохаживаться - главное делать краткосрочную смену положения. В общем, подойдите к этому вопросу творчески и действуйте по обстоятельствам.
В-третьих, очень часто синдром лестничной мышцы возникает на фоне спортивной перетренированности, поэтому людям, которые активно занимаются спортом необходимо об этом знать и быть внимательными к сигналам своего тела.

Образование: Ставропольский государственный медицинский университет, Российский национальный исследовательский медицинский университет им. Н.И. Пирогова
Свободно владеет диагностическими и практическими навыками, принятыми в мануальной терапии, кинезиологии и неврологии. Имеет успешный опыт в лечении миофасциального синдрома, заболеваний позвоночника и суставов, в том числе грыжи диска, протрузии, сколиоза, кифоза, артроза. Итогом многолетней медицинской практики и непрерывного обучения стала авторская методика лечения миофасциального синдрома.

Образование: Новосибирский государственный медицинский университет, Российский национальный исследовательский медицинский университет им. Н.И. Пирогова
Специализируется на лечении мышечно скелетных болей и миофасциального болевого синдрома. Свободно владеет мягкотканными техниками мануальной терапии. Проводит мануальное мышечное тестирование, диагностику и лечение триггерных точек по методике доктора Власенко.
Консультация доктора Власенко А.А. – 3 000 рублей
Консультация доктора Варыгина В.И. – 2 000 рублей
Цель консультации заключается в том, чтобы пациент получил достоверную и полную информацию о состоянии позвоночника и всей опорно-двигательной системы в целом.
Консультация включает три этапа:
- Доктор выясняет, какие симптомы беспокоят пациента в настоящий момент, уточняет историю болезни, изучает имеющуюся у пациента медицинскую документацию, анализирует снимки, определяет характер заболевания и заносит всю собранную информацию в медицинскую карту;
- Проводит тщательный осмотр и клиническое обследование пациента: визуальную и миофасциальную диагностику; пальпацию напряжённых мышц и болезненных позвонков; неврологическую проверку рефлексов и проведение мышечного тестирования.
- На основании истории текущего заболевания, данных осмотра, а также по результатам клинического обследования пациента, доктор Власенко устанавливает подробный диагноз и подбирает варианты лечения.
Также, в ходе консультации, доктор Власенко:
- Подробно рассказывает пациенту о сути его заболевания и принципах лечения;
- Отвечает на все вопросы пациента по существу его диагноза;
- Рекомендует, что нужно делать, чтобы в дальнейшем избежать проблем, и как самостоятельно поддерживать позвоночник и всю опорно-двигательную систему в хорошем состоянии длительное время;
- Обязательно объясняет, как правильно двигаться и сидеть, а также - на чём лучше спать;
Пациент получает исчерпывающую информацию о своём заболевании, диагнозе, методах мягкой мануальной терапии, способах и вариантах решения его проблемы.
Все дальнейшие лечебные мероприятия обязательно согласовываются с пациентом, обсуждаются сроки и стоимость.
Лечебный сеанс доктора Власенко А. А. – 4 000 рублей / 30 минут; 7 000 рублей / 60 минут
Лечебный сеанс доктора Варыгина В. И. – 3 000 рублей / 30 минут; 5 000 рублей / 60минут
В сеанс мягкой мануальной терапии обязательно входит:
1. Работа с мышцами:
- Расслабление мышц;
- Устранение триггерных точек;
- Миофасциальный релиз;
- Нормализация работы мышц.
2. Работа с позвоночником:
- Мягкие техники на позвоночник;
3. Работа с мышечным корсетом позвоночника:
- Мягкие техники на мышечный корсет позвоночника.
4. Работа с суставами:
- Мягкие суставные техники.
ОБРАТИТЕ ВНИМАНИЕ!
В отличие от стандартного сеанса обычной мануальной терапии, в каждый лечебный сеанс мягкой мануальной терапии входит несколько разных методов.
Такой уникальный по своей насыщенности лечебными воздействиями комплексный сеанс мягкой мануальной терапии – это особая методология доктора Власенко.
Использование сразу нескольких методов в одном сеансе охватывает все элементы опорно-двигательной системы – позвоночник, суставы, связки, мышцы и фасции.
В результате такого подхода лечебный эффект значительно возрастает по сравнению с сеансом обычной мануальной терапии.
Это автоматически ускоряет выздоровление и сокращает общие расходы на лечение.
Читайте также: