Как лечить сустав и шишку большого пальца
Этиопатогенез и клиническая картина
Стопа представляет собой одну из сложнейших анатомических структур человеческого тела, поскольку несёт на себе большую нагрузку, служит амортизатором при любом движении. Стопа не только служит опорой всей массе тела, но и обеспечивает движение в пространстве. Скелет стопы состоит из костей предплюсны, плюсны и фалангов. Данные костные структуры сочленяются с помощью суставов и связочного аппарата.
Суставы приводят в движение ряд мышц, которые выполняют соответствующую функцию.
- Абдуктор пятого пальца – отводящая мышца.
- Короткие флексоры – сгибатели пальцев.
- Абдуктор первого пальца.
- Короткий флексор первого пальца.
- Червеобразные мышцы, сгибающие проксимальные фаланги пальцев и тянущие в сторону большого пальца ноги.
- Подошвенные мышцы возвышений.
- Дорсальные межкостные флексируют проксимальные, разгибают средние и дистальные фаланги II—IV пальцев, абдуцируют II палец как латерально, так и медиально; III и IV пальцы отводят в сторону мизинца и укрепляют свод ступни.
Важно! Нетрудно догадаться, что нарушение функции любого анатомического элемента ступни способно существенно повлиять на биомеханику данной части нижней конечности.
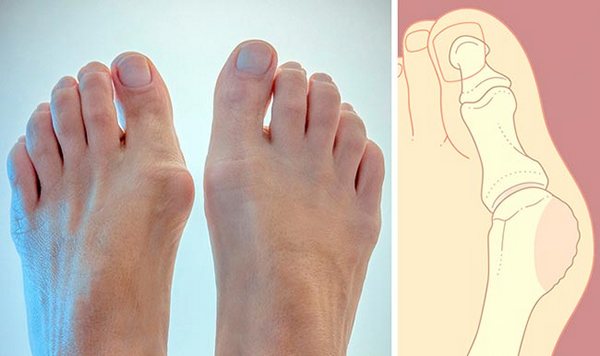
К видимым деформациям обычно приводят сочетания врождённой слабости связочного аппарата, метаболических нарушений, изменений в организме и внешних факторов в виде ношения неудобной обуви. Особый риск-фактор представляет собой обувь на высоком каблуке либо с узким носком. Постепенно происходит сочетание вальгусной девиации большого пальца ноги с варусным отклонением соответствующей тарзальной кости. Головка плюсневой кости из-за постоянного соприкосновения с тесной обувью утолщается. Нарушается биомеханика ступни, и связочный аппарат, а также мышцы подвергаются большой нагрузке.
Важно! Всё вышеперечисленное приводит к осложнениям.

Особое строение стопы обуславливает наличие двух видов сводов (один поперечный и пять продольных), из-за которых в норме стопа не полностью соприкасается с поверхностью при ходьбе. Начальной точкой всех продольных сводов считается бугор пяточной кости. В состав каждого продольного свода входит одна из тарсальных костей и метатарсальная кость, находящаяся между соответственной тарзальной костью и пяточным бугром.
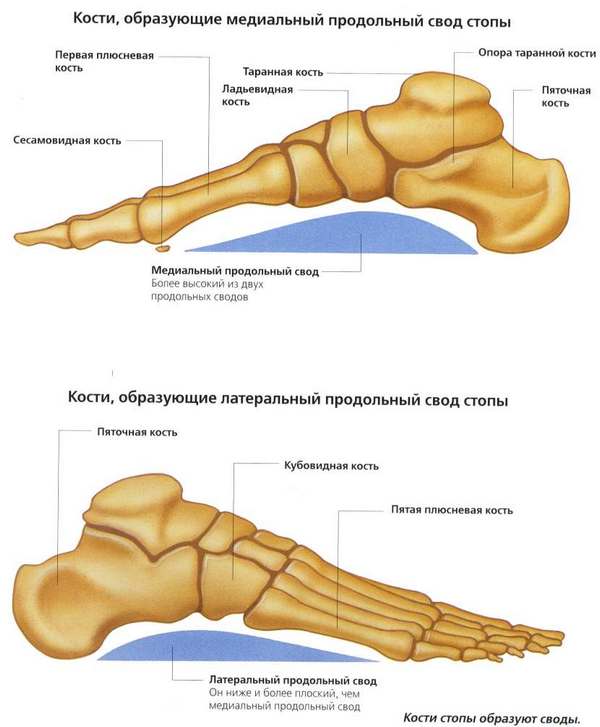
Поперечный – представляет собой место соединения всех продольных сводов в форме параболы. Представлен поперечный свод связками подошвы и сухожилиями мышц ступни и берцовых мышц. Такая особенность необходима для амортизации. Сводчатое строение отмечается лишь у стопы человека, и связано оно с необходимыми физическими требованиями для прямохождения.
Важно! При плоскостопии свод уплощается.
К риск-факторам можно отнести избыточную массу тела, беременность, ношение неудобной обуви, возрастные изменения связочного, опорно-двигательного аппаратов. Плоскостопие может быть результатом врождённых дефектов либо осложнением рахита, полиомиелита (из-за паралича мышц), травм (например, при переломах).

Клиническая картина носит стадийный характер. На продромальной стадии отмечается незначительный дискомфорт в мышцах стопы при продолжительных либо интенсивных нагрузках, болевые ощущения во второй половине суток после активного дня, небольшие изменения в походке. При перемежающейся и плоской стадиях изменения в походке более заметны. Боль доходит до коленного сустава. Формируется нарушение походки. На последней стадии (плосковальгусной) деформация стоп стойкая. В таком случае затруднения связаны возникают при дополнительной нагрузке и даже при ходьбе, стоянии.
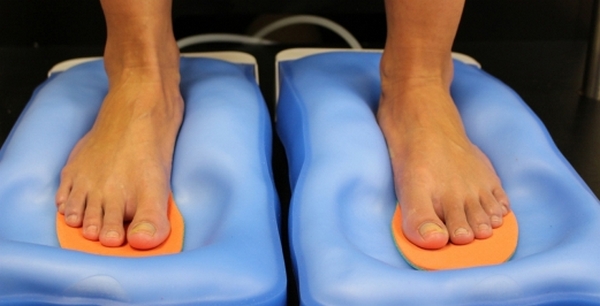
Диагностика уплощения дистальной части нижней конечности проводится с помощью:
- плантографии (отпечатка подошвы на бумаге);
- подометрии (высчитывания специальных индексов на основе измерения параметров стопы);
- подографии (оценка при совершении движения);
- рентгенографии ступни во всех проекциях.
Лечением занимаются травматологи-ортопеды. К лечебным мероприятиям относятся: массаж, физиотерапевтические процедуры, лечебная физкультура, использование специальных корректирующих стелек, оперативное лечение.

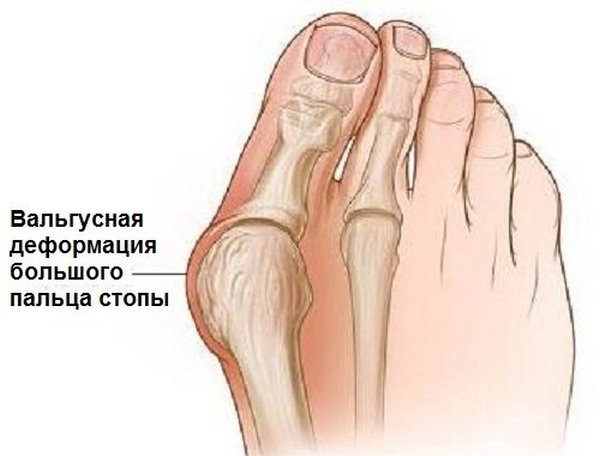
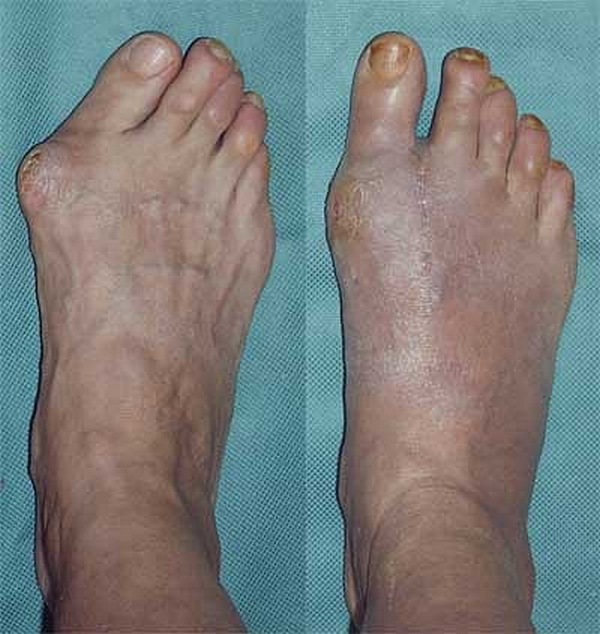
Важно! В основе патогенеза вальгусной деформации большого пальца ступни лежит увеличение угла между первым и вторым пальцами ноги. Плюсневая кость смещается медиально, а первый палец – латерально.
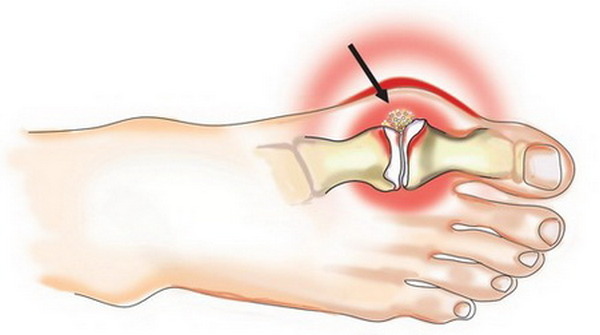
Осложнения
Из-за таких смещений образуется костный бугорок, который находится в постоянном контакте с обувью и подвержен травматизму. Плоскостопие и деформации стопы могут осложниться следующими патологиями.
Бурсит – воспаление слизистых сумок, находящихся вблизи плюснефаланговых суставов. Вначале проявляется болями в области сустава, затем добавляются локальное покраснение, местное повышение температуры. Ситуация может осложниться экзостозами, шпорами, кистой, бурситом добавочной сумки (проявляется флюктуирующей припухлостью).
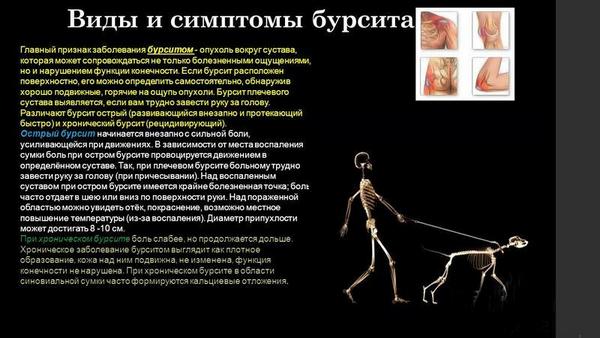
Диагностика проводится лабораторным и рентгенологическим методами для дифференциации различных патологий. При бурсите тарсофалангового сустава рекомендовано ношение обуви с широким носком и применение ортопедических стелек. Лечение направлено на этиологический фактор воспаления околосуставной сумки. Проводят аспирацию содержимого и глюкокортикоидные инъекции. Данное осложнение чаще всего отмечается при ношении обуви неподходящего размера.
Важно! Пальцы находятся в неестественном положении, в результате чего формируются воспалительные процессы.

Остеоартроз – истончение и нарушение структуры соединительной хрящевой ткани суставных поверхностей. Пациенты жалуются на боль при сгибательных суставных движениях. Болевые ощущения чаще всего сопровождаются отёками.
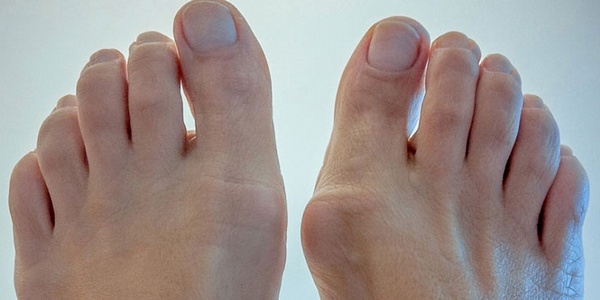
Возможна гиперемия вокруг сустава. Остеофиты (наросты костной ткани) обычно достигают таких размеров, при которых объёмные образования видны невооружённым глазом. Для диагностики проводится тщательный анализ, осуществляется оценка состояния сосудов стопы, неврологическое обследование. Устанавливается суставная амплитуда движения. Применяются лабораторные методы исследования и оценивается состояние стопы с помощью специальных шкал. Проводится рентгенологическое исследование.
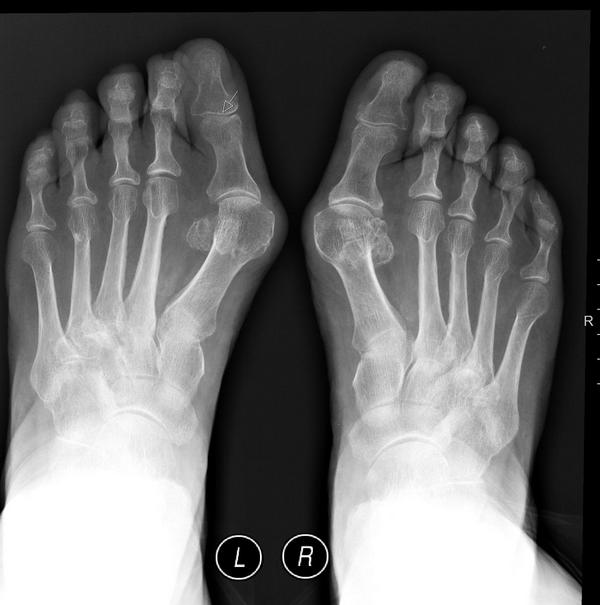
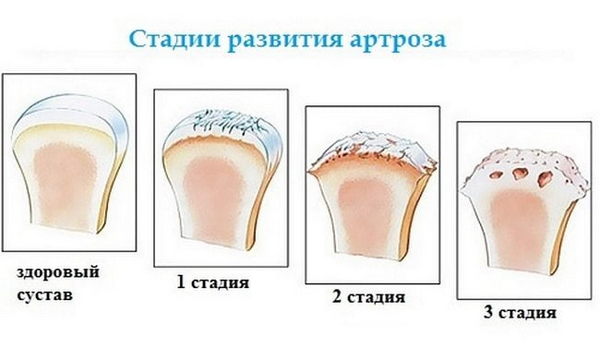
Деформирующий артроз подразделяется на этапы развития патологии исходя из особенностей, выраженности и тяжести рентгенологической картины.
| Стадия | Описание |
|---|---|
| Первая | На первом этапе суставные щели практически неизменны, лишь слегка сужены. Костные наросты отсутствуют. |
| Вторая | На второй – отмечаются серьёзные изменения: значительное уменьшение суставной щели, костные наросты на первой тарзальной кости и основании пальцевой фаланги, подхрящевые зоны уплотнения и наличие кист. |
| Третья | На последнем этапе суставной щели (на рентгенограмме соответствует суставным хрящам, которые поглощают свет хуже костной ткани) не видно, остеофиты выражены, отмечается фиброзный анкилоз сустава (анкилоз – полная неподвижность сустава). |
Консервативно применяются ортопедические стельки для поддержания головки первой тарзальной кости и продольного своды стопы, для устранения вальгусной деформации. Применяются тейпирование (нанесение специальной клейкой ленты на элементы опорно-двигательного аппарата), лечебная физкультура для мышц голени, ортезы (наружные медицинские приспособления для изменения характеристик скелетной и нервно-мышечной систем), ортопедическая обувь, массаж, физиотерапия для снятия боли.

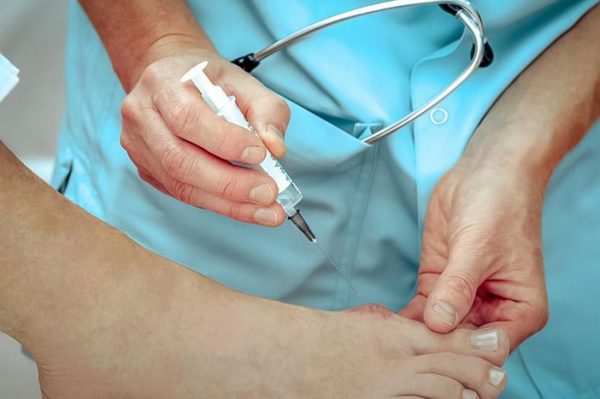
В периоды обострения применяются нестероидные противовоспалительные препараты. При неэффективности вышеуказанных методов показано инвазивное вмешательство.
Все инвазивные процедуры делятся на операции с сохранением тарсофалангового фалангового сустава и операции с его частичным либо полным удалением. К первой группе относятся клиновидные остеотомии и операция артродеза.
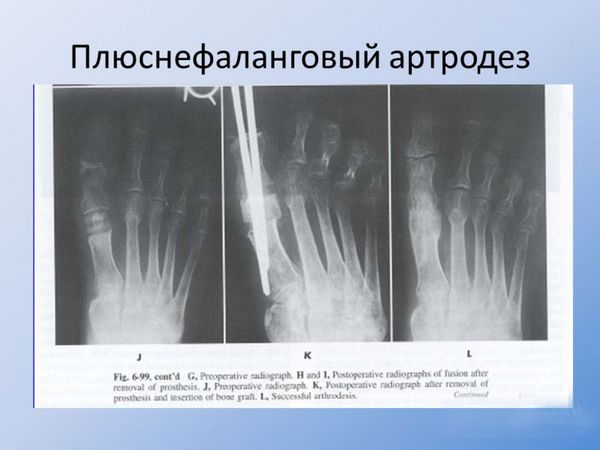
Данные хирургические методы направлены на повышение подвижности в суставе. На ранних стадиях эффективна дистальная шевронная остеотомия (искусственный перелом кости с последующей фиксацией).
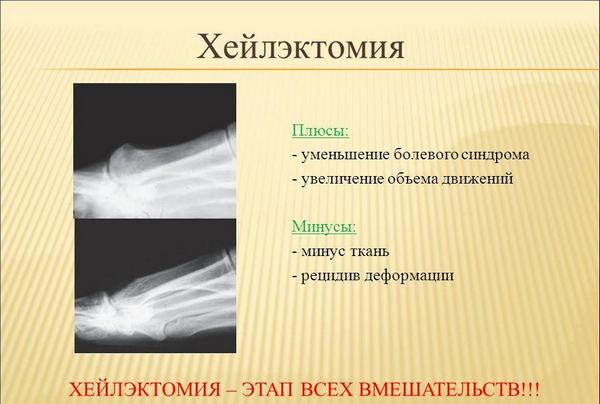
Интересно! Хейлэктомия – частичное иссечение костных наростов для улучшения дорзального сгибания в суставе.
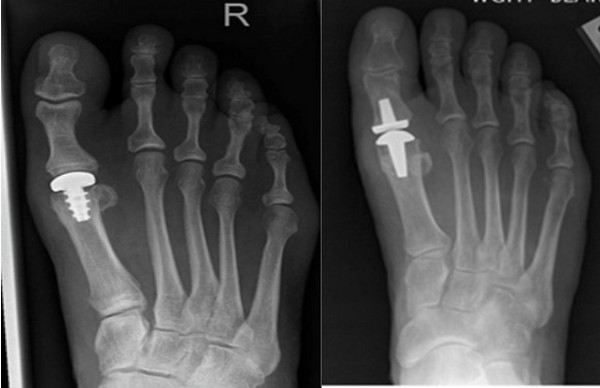
К радикальным операциям, при которых сустав удаляется, относятся резекционная артропластика (удаление 2/3 основной фаланги), эндопротезирование плюснефалангового сустава, артродез.
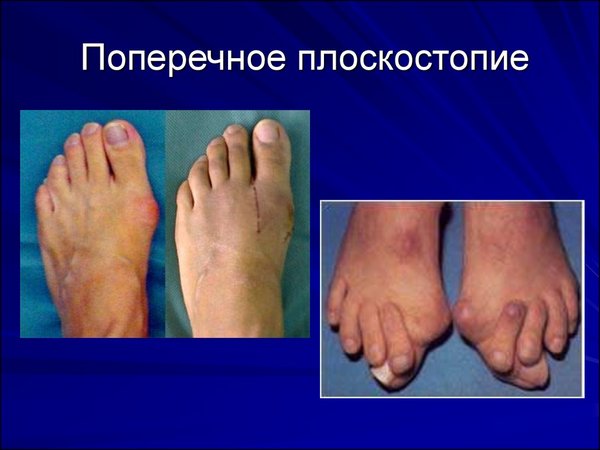
Поперечное плоскостопие, лежащее в основе прогрессирования патогенеза вальгусной деформации, может осложниться комбинированным продольно-поперечным плоскостопием, если не проводится адекватная терапия для устранения деформации, а также если долгое время нарушена биомеханика стопы, у пациента отмечаются избыточный вес либо другие метаболические нарушения, например, рахит.
Комбинированная деформация стопы характеризуется следующими возможными симптомами:
- боль в области основания большого пальца по латеральному и медиальному краям, усиливающаяся после физической нагрузки;
- нарушение постановки стопы, латеральная девиация большого пальца;
- периодический артроз, отёчность, уплощение сводов.
К методам лечения относятся лечебная гимнастика, применение ортопедических стелек и супинаторов. При наличии более тяжёлых степеней курс лечения дополняется рефлексотерапией, массажами и остеопатией.
Важно! При комбинированной деформации тяжёлых степеней прибегают лишь к хирургическому методу с последующей реабилитацией.
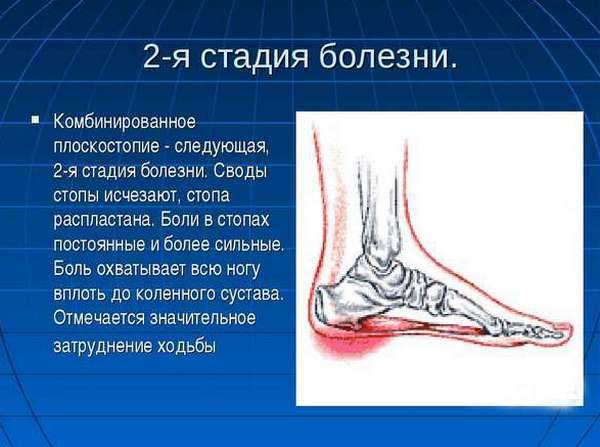
Артриты и бурситы могут сопровождаться общим повышением температуры из-за выброса в организм медиаторов воспаления.
Вальгусную деформацию стопы принято классифицировать на стадии в зависимости от того, каков угол отклонения.
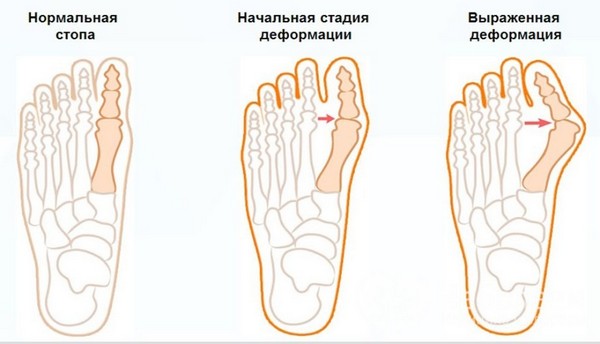
На первой стадии смещение до двадцати градусов. Симптоматика при этом незначительна и незаметна.
На второй стадии угол девиации представляет собой диапазон от двадцати до тридцати градусов, что проявляется в виде болевых ощущений после продолжительных нагрузок на голеностоп.
На третьей стадии возможны трудности в ходьбе и подборе обуви, поскольку девиация составляет угол до пятидесяти градусов. Девиация от пятидесяти градусов и выше приводит к систематической боли даже в состоянии покоя и к воспалительным процессам. Деформация на последней стадии может затронуть и другие элементы стопы.
Методы коррекции
Ведение пациента с деформациями стопы представляет собой комплекс мероприятий из профилактических, медикаментозных, ортопедических и хирургических методов. Выбор того или иного способа коррегирования зависит от стадии деформации, индивидуальной клинической картины и наличия либо отсутствия осложнений. Медикаменты в основном используются для снятия симптомов воспаления (например, инъекционные глюкокортикоиды либо НПВП).

К ортопедическим методам относят специальные приспособления, которые коррегируют деформации без хирургического вмешательства. К таким относятся специальные разделители большого пальца, представляющие собой фиксирующую большой палец в правильном положении шину. Приспособлением аналогичного действия является бандаж, который фиксирует не только палец, но и стопу в целом. Используется в ночное время суток. Ортопедическая обувь и стельки необходимы для снижения нагрузки как на уязвимые места стопы, так и на позвоночник.
Важно! Стельки подбираются строго индивидуально.

Хирургические методы применяются при неэффективности консервативных (например, последние стадии деформации).
- Отсечение либо перемещение абдукторной мышцы большого пальца для восстановления равновесия между мышцами-антагонистами (отводящими и приводящими). Такие хирургические методы эффективны на начальных стадиях.
- Удаление нароста и околосуставной слизистой сумки.
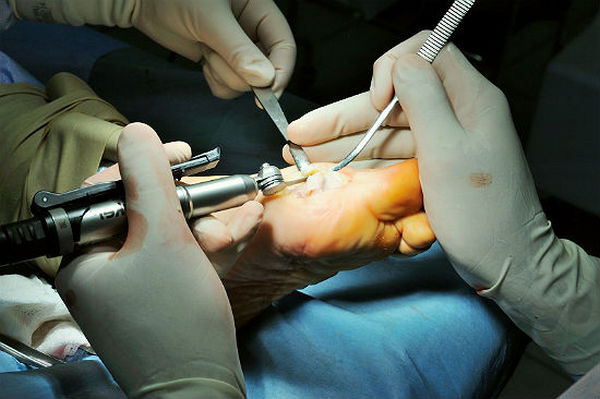
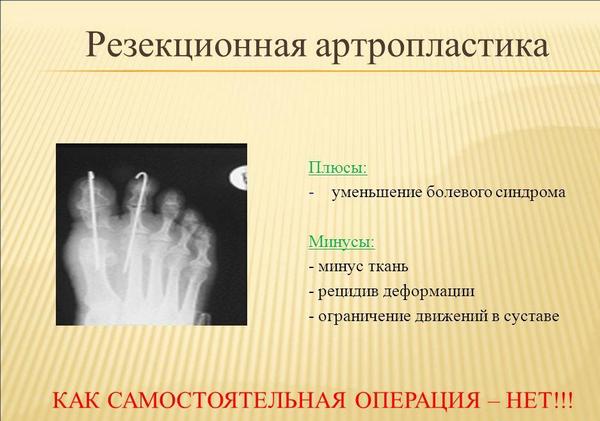
Применяются оперативные подходы, направленные на коррекцию поперечного плоскостопия. Послеоперационный период занимает от нескольких недель до шести месяцев. В первое время необходимо ношение специальной обуви, которая полностью снимает нагрузку с передней части стопы. Впоследствии используется ортопедическая обувь.
Важно! Для ускорения процесса реабилитации назначаются физиотерапевтические процедуры.
Профилактика
В качестве профилактических мер необходимо правильно подбирать обувь (нельзя долго носить каблуки, выбирать обувь со слишком узким носком либо не по размеру), своевременно лечить нарушения осанки, улучшать кровообращение стоп с помощью массажа для предотвращения слабости связочного аппарата, контролировать положение стоп при ходьбе, контролировать массу тела и своевременно обращаться за помощью к специалисту ортопедического и травматологического профиля. Не перенапрягать сустав. Особенно это касается людей с предрасположенностью к развитию деформации (генетические, метаболические факторы, беременность, избыточный вес).

Полезны ежедневные упражнения для сохранения подвижности сустава. К таким упражнениям относятся перекатывание и поднятие мелких предметов стопами.
Важно! Необходимо скорректировать рацион. Следует ограничить продукты, богатые пуринами, — мясо, морепродукты, чай, кофе, бобовые, шоколад, — поскольку избыточное накопление мочевой кислоты способствует деформации.
В этой статье рассмотрим подробно о причинах возникновения шишки на ноге большого пальца и её лечение. Так же раскроем причины появления этой шишки. Буду приведены методы медикаментозного лечения и народные методы. Затронем интересующие по этому поводу вопросы.
- Причины появления шишек на ноге
- Подагра
- Липома
- Атерома
- Гигрома
- Вальгусная деформация
- Лимфоденопатия
- Консервативное лечение уплотнений
- Мази для лечения шишек
- Стимуляторы регенерации хрящей
- Лечение с помощью фиксатора
- Массаж и гимнастика
- Как избавиться от боли в шишке
- Народные средства лечения
- Ванны для ног
- Компрессы
- Ответы на частые вопросы
Причины появления шишек на ноге
Шишка на ноге – достаточно распространённая патология деформации стопы. Кости пальцев искривляются, и образуется костный нарост возле большого пальца (называемый шишкой). Этот нарост со временем становится всё больше и приносит боль и дискомфорт. Но причин появления шишки на ноге очень много, поэтому попробуем рассмотреть их отдельно. При появлении бурсита нарастает не подвижная косточка. Она часто отекает, болит и иногда кровоточит.
Симптом патологии Тейлора – это шишка, нарастающая между мизинцем и безымянным пальцем. При патологических изменениях она тоже очень быстро формируется и начинает расти. Если шишки на обеих ногах – то это проявления полиартрита мелких суставов. В общем причин очень много. Наличие у взрослого человека плоскостопия может привести к возникновению шишки. При излишней массе тела (происходит большое давление на стопы, и они деформируются). Возникновения таких болезней как артрит, остеопороз. Бывает, что нарост происходит по причине ушибов вывихов повреждений стопы.
Эта болезнь наступает при сбое обменных процессов в организме. Передаётся по наследству. Подагра поражает не только большой палец ноги, но и почки (в них образуются камни). Она ещё развивается по таким причинам: употребление продуктов (содержащих пурин), злоупотребление спиртным, курение. Проявляется сильной болью в области большого пальца ноги. Иногда развевается и на других суставах. Боль чаще всего возникает ночью. Сустав отекает и вокруг него краснеет кожа. У человека поднимается высокая температура. Выявить подагру можно только после пройдённого анализа мочи. При ней образуются такие симптомы как бессилие, тошнота и рвота, депрессия. Лечится только при медикаментозной терапии или хирургическим вмешательством. 
Это новообразование на ноге. Опухоль доброкачественная, очень быстро, растёт и развевается. Может, развивается везде, где есть жировая ткань: в суставах, молочных железах, внутренних органах. Имеет несколько видов.
- Подкожная – легко оперируемая и самая безопасная.
- Мышечная – очень опасна, так как поражает мышечные ткани. Оперировать нужно как можно быстрее.
- Гибернома – это липома эмбрионального жира. Медленно развивается и не сразу определяется на начальных этапах роста.

так выглядит липома на ноге, похожий “бугорок” появляется и на пальце
Часто опухоли липомы можно про пальпировать под кожей. Кожный покров обычно не меняется. На следующих этапах очень быстро развивается. Операбельна. Сильно затрудняет передвижение на более поздних стадиях. Боль становится постоянной. Причины возникновения липомы разные: гормональный сбой, нарушение процесса обмена жиров, генетическая предрасположенность. Также влияют на развитие липомы такие причины как излишний вес, авитаминоз, болезни печени и ЖКТ, вредные привычки и другие факторы.
Это киста сальных желёз. Возникает при закупорке протока сальной железы. Обычно появляется на участках тела где растут волосы. Вообще атерома не считается опухолью. Когда происходит закупорка сальной железы, она начинает расти и образуется атерома. Может быть спровоцировано такими факторами:
- несоблюдение гигиены,
- гормональные нарушения,
- травмы кожи,
- постменопауза (у женщин).

атерома на ноге возникает очень редко, но если появляется ее удаляют хирургическим способом, под местным наркозом
Места образование атеромы — это копчик, область промежности, подмышки, спина, голова, подколенные ямки, также может появиться и на большом пальце но очень редко. При пальпации смещается в сторону. Болевых ощущений нет. Если не лечить, начинает все больше увеличивается в размерах. Атерома может начать нагноение. Вот тогда уже образуется отёчность и боль.
Это доброкачественное образование. Появляется на руках и ногах, в области суставов. Причин при образовании гигромы достаточно: травмы пальца стопы, осложнение при заболевании суставов, сильные нагрузки на ноги, наследственность, ношение узкой и не удобной обуви. В некоторых случаях, если правильно распорядится нагрузками, может рассосаться сама. Напоминает шишку, выступающую под кожей. Образуется на тыльной стороне пальца ноги. При интенсивной нагрузки на ногу начинается воспалительный процесс. Появляется боль. Кожа краснеет и отекает. Поражённое место становится горячим. Рекомендуется хирургическое вмешательство.
Достаточно распространённая патология деформации стопы. Появляется шишка на пальце ноги. Существует четыре типа: врождённый, воспалительный, статический и посттравматический. Возникает вследствие ношения тесной обуви, плоскостопия, генетики. На первой стадии шишка не очень большая и приносит дискомфорт в основном вечером. Когда человек приходит и освобождает ноги под обуви. На второй стадии шишка увеличивается и начинает смещать большой палец ноги. Чувствуется постоянный дискомфорт и боль. На третьей стадии палец ноги уже отклоняется на 70 градусов и более. Возникает артроз, бурсит. Ходить становится трудно. 
Она подразумевает воспаление лимфатических узлов на ноге и появления болей. Причины этого заболевания разные. Это туберкулёз, онкология, воспаление, корь, сифилис, СПИД и т.д. В организм проникают болезнетворные бактерии. И последствия их проникновения могут быть очень тяжёлыми. Этот процесс протекает в виде острой и хронической стадии. Температура повышается. Начинается головная боль, слабость, отёк в лимфах. Отёк на месте воспаления лимфатического узла. Может развиваться даже раковая опухоль.
Консервативное лечение уплотнений
Методы лечения зависят от причины возникновения заболевания. Нужно обязательно обращаться к специалистам, так как осложнение не заставляют себя ждать. На начальных стадиях замените обувь на более удобную, чтобы заболевание не прогрессировало. Проводится физиотерапевтические процедуры. Но если заболевание на более серьёзной стадии, то ещё добавляются корригирующие средства. Самые сложные случаи лечатся хирургическим путём.
Чтоб терапия в применении шишек на ногах была комплексной, нужно ежедневно применять мази от косточек. Так как это заболевание протекает с осложнениями, то мази помогут при снятии симптомов воспаления и обезболивании. Здесь в основном должны применяться не стероидные противовоспалительные препараты:
- Вольтарен
- Диклак
- Кетопрофен
- Напрксен Акри
Стимуляторы регенерации хрящевой ткани: хондроксид, акулий жир, терофлекс, артрин. Мази на основе диклофенака снижают болевые ощущения, устраняют скованность. С ибупрофеном действуют на снижение боли, отёка и как жаропонижающие. Мази с индометоцином устраняют покраснения и скованность. На основе хондроитина стимулируют восстановление хрящевой ткани и снимают воспаление.

Это очень эффективны способ лечения, так как помогает выровнять деформированный сустав. Фиксаторы бываю пластиковыми и силиконовыми. Главное их предназначение – чёткая фиксация большого пальца ноги в правильном положении. Носить их нужно как можно чаще, для более быстрого эффекта. Есть модели фиксаторов, предназначенные для ношения с обувью.
Рассмотрим несколько упражнений. Садимся на пол и вытягиваем ноги вперёд:
- Тянем носки к себе и от себя на максимум, стараемся сжать все пальцы стопы посильнее.
- После резко раскрываем веером.
- Поворачиваем стопы друг к другу, пальцы сжимаем, колени не двигаем.
- Стараемся брать мелкие предметы ногами поочерёдно.
Упражнения нужно делать минимум 15 – 20 раз. Они укрепят мышцы и связки. При массаже мы можем улучшить кровообращение в ступнях и сделать их более подвижными. Но массаж желательно делать специалисту. Разминается аккуратно вся стопа и шишки. Растираются, похлопываются.
Как избавиться от боли в шишке
Если шишка на большом пальце ноги начала болеть – это началось воспаление костной ткани. Тут уже нужна операция по восстановлению стопы или фиксация спицами в правильное положение. При не выносимой боли делается электрофорез или фонофорез. Можно делать ножные компрессы и массаж.
Лечение шишек на пальцах ног даёт хорошие результаты. Но это при том, что у вас не сильно запущенная стадия заболевания. Есть 3 способа лечение народной медициной.
- Обматываем листьями мать – и – мачехи или лопуха стопы.Утепляем их и оставляем на ночь и так в течении недели.
- На свежий лист капусты мажут мёд и прикладываем на косточку. Фиксируем пластырем и надеваем тёплые носки.
- Кусочки филе рыбы фиксируем на шишке, утепляем и оставляем на ночь. По утрам втираем пихтовое масло. Процедуру делаем 7 – 10 дней для достижения эффекта.
Также при болях в шишке эффективны ванночки. Берётся 3 литра горячей воды (терпимой для ног). Кладем туда 1 столовую ложку соды и 8 – 10 капель йода. Делаем ванночку по 15 минут каждые 2 – 3 дня. На ночь мажем шишки 5% йодом, а утром глицерином.
Лечение шишек ещё рекомендуется компрессом. Вот несколько из них:
- Крапивный. Берём 100 гр крапивы, 400 мг кипячёной воды и 150 гр голубой глины. Все перемешиваем, нагреваем на паровой бане. Прикладываем к шишке и обматываем пищевой плёнкой. Утепляем и держим 20 минут.
- Луковый. Трём лук на тёрке и ложем на марлю. Затем прикладываем к шишке и утепляем.
Ответы на частые вопросы
Рассмотрим часто задаваемые вопросы, связанные с лечением шишки на ноге, и ответы на них.
Что делать если шишка на пальце ноги только начала расти?
Сразу идите к врачу. На начальных стадиях намного проще справиться с этим недугом. И даже можно избежать деформации стопы. Пробуем делать компрессы и ванночки. Но прежде, чем приступить к лечению, вы должны знать, что нужно использовать только удобную обувь. Выполнять лечебные упражнения. Делать массаж и постараться применять фиксаторы. Пока деформация не большая берите фиксаторы просто для большого пальца ноги.
Когда нужно обращаться к врачу?
К врачу рекомендуется обращаться сразу же после того, как только обнаруживается рост шишек на ноге. Чем раньше это сделать, тем проще будет исправить ситуацию. Пока ещё не наступила сильная деформация стопы.
Когда требуется хирургическое вмешательство?
Если уже запущенная стадия, и не какие действия не помогают. Заболевание только прогрессирует. Рекомендуется операция. Но это при том, что, если нарост увеличился до степени отхождения большого пальца более чем на 35 градусов. Есть и другие случаи: постоянная боль, искривление стоп, шишка натирается и кровоточит. После операции вы сможете вести обычный образ жизни и забыть о болях в ногах.
Читайте также:


