Как лечить воспаление мышц и нервов

Воспаление седалищного нерва – это неврологическая патология, которая может быть тесным образом связана с дегенерацией и дистрофией хрящевых тканей межпозвоночных дисков. Существуют различные причины развития данной патология. Она вызывает сильнейший болевой синдром, который быстро распространяется по всей нижней конечности на стороне поражения.
Седалищный нерв является самым длинным в организме человека. Он формируется из боковых ветвей корешков L4-L5 и S1-S3. Проходит вдоль копчика и спускается между мышцами ягодичной области. Внутри грушевидной мышцы проходит к тазобедренному суставу, от которого по задней поверхности бедра направляется к подколенной ямке. В ней происходит бифуркация на две ветви: большеберцовую и малоберцовую. От седалищного нерва также отходят мышечные и суставные ответвления. Они отвечают за иннервацию крупных мышц и суставов нижней конечности.
Больше информации про симптомы и лечение воспаления седалищного нерва можно узнать из предлагаемого материала. В статье описаны основные причины его поражения, клинические проявления патологии и возможности проведения эффективного и безопасного лечения.
Перед тем, как лечить воспаление седалищного нерва, нужно устранить по возможности ту причину, которая спровоцировала появление патологических изменений. Если этого не сделать, то никакое, даже самое эффективное лечение не позволит добиться стойкой ремиссии и вернуть все утраченные функции. Между тем, важно понимать, что седалищный нерв отвечает за работу многих мышц, он обеспечивает нормальный тонус кровеносных сосудов. Поэтому любое его повреждение приводит к негативным последствиям.
Не стоит искать в интернете информацию о том, как лечить дома воспаление седалищного нерва, гораздо продуктивнее и безопаснее при появлении клинических признаков данной патологии обратиться на прием к неврологу. Это доктор сможет провести полноценное дифференциальное обследование, поставит точный диагноз и назначит эффективное лечение. Только врач может с точностью сказать о том, как лечить дома ишиас (воспаление седалищного нерва) и какая причина спровоцировало появление этого заболевания.
Не существует универсальных рецептов того, как снять воспаление седалищного нерва, поскольку это заболевание может быть связано с большим количеством других патологических изменений в организме человека. Кому-то не хватает в рационе питания витаминов группы B и магния, другим необходимо развиваться окружающие седалищный нерв мышцы, третьим требуется помощь по устранению рубцовых деформацией мягких тканей на пути прохождения этого нерва.
Причины воспаления седалищного нерва
Ишиас – это воспаление седалищного нерва, которые формируется веточками корешковых нервов, отходящих от поясничных и крестцовых позвонков. Воспаление – это процесс, призванный восстановить повреждённую структуру ткани за счет привлечения большого количества свежей капиллярной крови. Для улучшения процесса кровоснабжения в тканях расширяются капилляры и усиливается кровоток. Повышается местная температура. Скапливается лимфатическая жидкость, за счет чего начинается легкий инфильтративный отек. Именно поэтому при воспалении, расположенном близко к кожным покровам, видно покраснение эпидермиса и на ощупь кожа становится более сухой и горячей.
Воспаление седалищного нерва проходит глубоко в толще мышечных тканей. Поэтому наружных проявлений данного процесса увидеть невозможно. Но в толще мышц происходит все тоже самое. Запускается процесс воспаления с помощью тучных клеток и специальных факторов. Они выбрасываются в кровь иммунной системой и доставляются в очаг поражения.
Основные причины воспаления седалищного нерва – это следующие заболевания и состояния:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз);
- межпозвоночная грыжа, протрузия и экструзия фиброзного кольца;
- нестабильность положения позвонков на фоне снижения высоты межпозвоночных дисков, сопровождается антелистезом или ретролистезом;
- сужение спинномозгового канала, в результате чего воспаляются дуральные оболочки спинного мозга и отходящие от него корешковые нервы;
- опухолевые патологии, оказывающие давление на корешковые нервы и окружающие позвоночный столб мягкие ткани;
- туберкулёз спинного мозга;
- травма позвоночного столба (компрессионный перелом, трещина остистого отростка, растяжение и разрывы связочной и сухожильной ткани);
- воспаление мышц в местах прохождения седалищного нерва (миозит и фибромиалгия);
- синдром или воспаление грушевидной мышцы;
- деформирующий остеоартроз тазобедренного сустава;
- туннельный синдром в точке бифуркации в подколенной ямке;
- развитие рубцовой ткани в местах прохождения нерва;
- поражение пояснично-крестцового нервного сплетения (травма, воспаление, дегенерация, атрофия и т.д.).
Помимо этих потенциальных причин существуют факторы риска – чем их больше у человека, тем выше вероятность того, что рано или поздно случится защемление и воспаление седалищного нерва. Основные факторы риска, которые нужно немедленно исключить из своей жизни в качестве профилактики данного недуга:
- избыточная масса тела (чем она больше, тем выше риск разрушения позвоночного столба и крупных суставов нижних конечностей);
- ведение сидячего малоподвижного образа жизни с минимальными физическими нагрузками (нарушается диффузное питание хрящевой ткани межпозвоночных дисков и повышается риск развития остеохондроза и его осложнений);
- неправильная организация спального и рабочего места (при неправильном положении тела в течение длительного периода времени происходит нарушение микроциркуляции крови и лимфатической жидкости);
- синдром короткой ноги (в том числе развивающийся по причине дегенерации хрящевого синовиального слоя в крупных суставах нижней конечности);
- неправильная постановка стопы (косолапость, плоскостопие, полая (конская) стопа);
- искривление позвоночника и нарушение осанки (круглая спина, сутулость, отклонение туловища вбок);
- недостаточное употребление чистой питьевой воды в течение дня;
- неправильный выбор обуви для повседневной носки и занятий спортом;
- курение и употребление алкогольных напитков.
Очень часто воспаление седалищного нерва случается у женщин на поздних сроках беременности. У них организм начинает подготовку к родовой деятельности. Плод влиянием изменившегося гормонального фона происходит размягчение хрящевой ткани. Растущий плод провоцирует уплощение естественного поясничного изгиба позвоночника и нарушение осанки. Происходит трансформация костей тазового кольца. Все это может привести к тому, что произойдет сдавливание тканей седалищного нерва. В такой ситуации следует обращаться за помощью к мануальному терапевту. Он сможет без фармакологических препаратов, большинство из которых категорически противопоказаны для применения во время беременности, снять болевой синдром и запустить процесс восстановления воспаленного седалищного нерва.
Признаки и симптомы воспаления седалищного нерва
Боли при воспалении седалищного нерва являются самым первым клиническим признаком. Они характерные: имеют пульсирующий острый характер и быстро распространяются по ходу нерва от крестца до пятки.
Другие признаки воспаления седалищного нерва включают в себя неврологические и сосудистых проявления. Это связано с тем, что нерв отвечает за обеспечение работоспособности мышечной стенки кровеносных сосудов нижних конечностей. Он также имеет мышечные и суставные ветви. Поэтому при высокой точке поражения могут развиваться серьезные осложнения, такие как разрушение суставов, тромбофлебит, атрофия мышц, парез и паралич.
Неврологические симптомы воспаления седалищного нерва включают в себя:
- парестезии (различные нетипичные ощущения, которые могут проявляться на разных участках кожных покровов по ходу нерва);
- снижение болевой кожной чувствительности (если на первый план выходит поражение сенсорных ветвей);
- мышечная слабость и нарушение двигательной активности (если на первый план выходит поражение моторных ветвей);
- угасание сухожильных рефлексов;
- быстрая утомляемость нижних конечностей при стандартных физических нагрузках.
Клинические симптомы воспаления седалищного нерва, указывающие на сосудистую недостаточность, появляются гораздо позже, в тех случаях, когда не проводится своевременное адекватное лечение. Они включают в себя следующие признаки:
- снижение местной температуры;
- бледность кожных покровов на том участке, где нарушено кровоснабжение;
- отечный синдром (происходит выпот жидкости через сосудистую стенку в случае, если наблюдается её длительный застой);
- наблюдается нарушение трофики тканей (при повреждении кожных покровов процесс заживления протекает длительно и с осложнениями);
- возникают трофические язвы голени;
- часто случаются тромбофлебиты и развивается варикозное расширение вен нижних конечностей.
Эти симптомы могут привести к тому, что начнется тотальная парализация мышц, также миоциты на фоне дефицита кровоснабжения могут подвергаться ишемии и некрозу. В ряде случаев при длительном воспалении седалищного нерва человек утрачивает способность к самостоятельному передвижения. У него сначала появляется выраженная хромота, а затем нижняя конечность перестает слушаться, возникает парез или паралич.
Необходимо обращение к неврологу. Этот доктор проведет полноценное обследование. Необходимо сделать рентгенографический снимок пояснично-крестцового отдела позвоночника, чтобы исключить вероятность разрушения костной и хрящевой ткани. Затем назначается рентгенографический снимок тазобедренного сустава, чтобы исключить вероятность развития деформирующего остеоартроза. Пациенту назначается МРТ обследование, УЗИ и ряд других исследований.
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва можно начинать только после того, как проведен комплекс диагностического обследования и поставлен точный диагноз. Затем врач должен дать пациенту рекомендации, при выполнении которых будут устранены все факторы риска, которые присутствуют в его жизни. При разработке индивидуального плана лечения воспаления седалищного нерва в домашних условиях врач учитывает то заболевание, которое спровоцировало данную патологии. В первую очередь проводится терапия основного заболевания.
Для эффективного и безопасного лечения воспаления седалищного нерва в домашних условиях можно использовать следующие методы:
- мануальная терапия – позволяет восстановить структуру поврежденных тканей и запустить процесс регенерации нервного волокна;
- массаж – усиливает эластичность тканей, улучшает процесс проникновения в них питательных веществ и кислорода;
- остеопатия – ускоряет микроциркуляцию крови и лимфатической жидкости, улучшает газообмен в тканях;
- лечебная гимнастика и кинезиотерапия – повышают тонус мышц, снимают спазм, ускоряют процесс восстановления;
- физиотерапия – позволяет убирать рубцовые деформации, активирует все процессы в организме;
- лазерное воздействие, электромиостимуляция и многое другое.
Не рекомендуется лечить воспаление седалищного нерва с помощью фармакологических препаратов. Они дают массу негативных побочных эффектов. А лечебного воздействия от их применения практически не наблюдается. Нет в настоящее время лекарств, которые были бы способны восстановить поврежденные ткани позвоночника или крупных суставов.
Имеются противопоказания, необходима консультация специалиста.

Заболевание воспалительного характера, поражающее один или несколько приферических нервов, называется невритом.
Часто неврит является поствирусным осложнением. Воспалительный процесс провоцируют бактерии и вирусы, проникшие в организм в периоды сезонных заболеваний.
Также причиной воспаления могут служить некоторые экогенные (интоксикация, травма) и эндогенные (ожирение, хронические заболевания, наследственность) причины.
В числе нарушений, вызванных невритом:
- снижение двигательной активности;
- снижение чувствительности.
Рассмотрим подробнее, как лечить воспаленный нерв, можно ли греть пораженный участок, как снять воспаление, что можно и нельзя делать.
Симптомы и проявления воспаления нерва

На первые признаки неврита мало кто из нас и внимание обращает:
Подтвердить наличие воспаления может основная симптоматика, характерная этому недугу. Проявления различаются в зависимости от пораженных нервных волокон:
Существуют еще дополнительные симптомы, по которым диагностируют тип заболевания.
Общие принципы терапии
Несмотря на внушительный список разновидностей заболевания, основные принципы лечения невритов очень похожи. Хотя есть некоторые особенности терапии, в зависимости от локации и формы воспаления.
При подозрении на острый неврит первую врачебную помощь оказывают в срочном порядке и ударными дозами.
Воспаление, обусловленное инфекционными недугами, лечат антибактериальными препаратами. Терапию при невритах вирусной этиологии осуществляют с применением противовирусных препаратов. При неврите ишемического характера назначают сосудорасширяющие медикаменты.
При терапии различного вида невритов показаны лечебная физкультура и массаж, а также посещение физиотерапевтических процедур.
Воздействие умеренно горячих соли или песка так же положительно влияет на пораженный нерв, как и высокочастотные колебания.
Алгоритм действия такой:
- На сухой раскаленной сковороде нагреть горсть поваренной соли или песка.
- Поместить горячий минерал в мешочек из натуральной ткани (отлично подойдет хлопчатобумажный носок).
- Приложить к пораженному участку на 30 минут (повторять дважды в день).
После прогревания избегать сквозняков и переохлаждения. Проводить в комплексе с другими процедурами и медикаментозной терапией.
Комплексное лечение дает положительный эффект. Однако не стоит бросать лечение при первых же признаках отступления болезни. Неврит требует проведения полного курса процедур, а при необходимости – и повторного курса.
Правило повторения особенно касается случаев поражения зрительного нерва и возникновения парабиоза (функциональной заторможенности). Длительного лечения требует и воспаление лицевого нерва.
Медикаментозные препараты

При медикаментозной терапии невритов используют несколько групп медикаментов.
Важное условие: при неврологических расстройствах эффективность и длительность лечения напрямую зависит от точности диагностирования.
При лечении воспаления нерва применяют таблетки, растворы для инъекций (уколы), гели. Целесообразность использования конкретной формы выпуска лекарства оценивает лечащий врач на основании эффективности препарата, критичности состояния пациента, индивидуальных особенностей организма больного и его реакции на составляющие препарата.
Группа нестероидных противовирусных препаратов при лечении невритов сочетает в себе свойства болеутоляющих и противовоспалительных средств.
Задача препаратов – подавить воспаление и его симптоматику (боль, отечность, жар).
Для лечения применяют нестероиды в форме таблеток, гелей, свечей:
- Диклофенак;
- Вольтарен;
- Ибупрофен;
- Нимесулид;
- Виокс.

Название группы препаратов говорит само за себя – они призваны устранить приступы боли. Для этого используют анальгетики и спазмальгетики.
Наибольшим эффектом при лечении невритов обладают привычные для каждой аптечки Анальгин и Спазган.
Несмотря на доступность обезболивающих препаратов, самолечением при неврите заниматься нельзя. Прием лекарств начинайте только после врачебной консультации.
Для купирования первопричины заболевания при невритах инфекционно-бактериального характера используют антибиотики. Антибактериальный препарат назначают после определения типа возбудителя.
В таблетированной форме назначают:
- Эритромицин;
- Левофлоксацин;
- Оксациллин;
- Амоксициллин.

Комплекс упражнений лечебной физкультуры при невритах укрепляет мышцы и связочный аппарат. Но он не может оказать положительного эффекта без медикаментозной терапии.
Комплекс гимнастики при неврите должен быть разработан индивидуально, согласно локализации воспалительного процесса, и обязательно согласован с невропатологом. Иначе можно получить противоположный эффект в виде усиления болевого синдрома.
Лечебная физкультура – это всегда дополнительная терапия. Состоит из посильных физических нагрузок, стимулирующих кровообращение и восстанавливающих мышечные функции.
ЛФК могут назначить на 2-3 день после установления диагноза: на начальном этапе терапии занятия состоят из дыхательных упражнений.
Чуть позже, когда воспалительный процесс начинает идти на спад, в комплекс включают занятия с простым спортивным инвентарем: мячом, резиновой лентой и амортизатором.
В лечебной физкультуре при невритах не используют гири, гантели и тренажеры. Запрещены растяжки, бег и быстрая ходьба.
ЛФК назначают при:
- нарушениях двигательной функции конечностей;
- отечности и нарушении метаболических процессов;
- травмах нервов ПНС;
- потере чувствительности;
- после травм, вызвавших ущемление, размозжение или сдавливание нервного ствола.
Если в процессе занятий есть ощущение боли и дискомфорта, необходимо прервать их и повторить упражнение через какое-то время. При усилении болевого синдрома следует обратиться к неврологу.
Массаж

При невритах различной этимологии массажные процедуры практически не имеют противопоказаний. Благодаря грамотно подобранной массажной технике можно полностью восстановить функции пораженного нерва.
Массаж при этой патологии необходим для:
- устранения болевых ощущений;
- улучшения кровообращения;
- восстановления функций ПНС.
Различают три восстановительных периода при невритах: ранний (2-20 суток), поздний (20-60 суток) и резидуальный (от 60 суток). Для каждого из них существуют особенности при массажных манипуляциях.
Особенности раннего периода: массаж с поглаживающими, растирающими движениями, плюс аппаратный массаж, обеспечивающий вибрационные движения.
Широко применяют струйный подводный массаж, сочетающий в себе и механическое влияние на пораженные ткани, и воздействие на них теплой воды.
Основная задача массажа раннего восстановительного периода – создать условия для восстановления функций нерва.
Особенности позднего периода: массаж проводят с учетом локализации воспаления – дифференцированно. Ослабленные мышцы массируют интенсивно, крепкие – расслабляют поглаживаниями и несильными растираниями.
Особенности резидуального периода: пациенту назначают около 20 сеансов массажа, курс повторяют через 2-3 месяца, увеличив количество упражнений для тренировки бытовых и профессиональных навыков.

Самыми эффективными способами борьбы с различными видами невритов признаны восточный точечный и европейский классический массажи.
При всех невритах используют щадящее разминание, надавливание, растирание, стимуляцию акупунктурных точек.
Народными средствами в домашних условиях
Разберемся, можно ли и как вылечить воспаление нервов нетрадиционными методами. Среди антиневритных рецептов народной аптеки лидируют средства с добавлением продукции пчеловодства.
Это, действительно, проверенное веками лекарство, однако и его следует применять после консультации с невропатологом в составе комплексной терапии.
Ингредиенты (взять в равных пропорциях):
- мед;
- масло растительное;
- раствор прополиса 20%.
Приготовление:
- Все составляющие смешать.
- Смесь нанести на обычный медицинский горчичник.

Ингредиенты:
- мед – 1 ст. ложка;
- лук репчатый – 1 шт. (брать крупную луковицу);
- белок одного яйца.
Приготовление:
- Белок взбить в крепкую пену.
- Мед растопить, из лука выжать сок – все это ввести в белок.
- Полученную массу разложить на натуральную ткань.
- Приложить к больному месту.
Молочко применяют в чистом виде при воспалении периферического нерва. Употребляют внутрь по 5 мг 3 раза в день – на протяжении трех недель.
Неплохо зарекомендовали себя в качестве лекарства против невритов некоторые травы и растения. Предлагаем рецепты из самых доступных из них.
Ингредиенты:
- листья подорожника – 30 г;
- кипяток – 2 стакана.
Приготовление:
- Подорожник залить кипятком.
- Дать настояться ночь.
- Пропитать жидкостью марлю и приложить к воспаленному месту.

Ингредиенты:
- чеснок – 5 головок;
- лимон – 5 шт.;
- мед – 0,5 кг.
Приготовление:
- Мед и чеснок измельчить в мясорубке.
- Добавить мед.
- Настаивать неделю.
Употреблять 2-3 раза в день до еды по столовой ложке. При воспалении лицевого нерва можно использовать смесь в качестве компресса.
При приготовлении лекарственных средств из чеснока необходимо точно придерживаться дозировки.
Как лечить детей?
Отдельного разговора заслуживает терапия детских невритов. Недуг может поразить, как младенца, так и ребенка старшего возраста.
В первом случае причиной неврита могут послужить родовые травмы, во втором – банальное переохлаждение или сквозняк.
Первая помощь от родителей младенцу с невритом заключается в создании комфортных условий для малыша:
- режима тишины – поскольку при неврите у детей раннего возраста расслабляются слуховые кости, и даже не очень громкие (в нашем понимании) звуки раздражают малыша, больно ударяя по его барабанным перепонкам;
- режима удобного кормления – обеспечить ребенку позу для эффективного сосания.
Первая помощь ребенку старшего возраста:
- массаж;
- специальная гимнастика для разработки мышц.

Как лечится неврит у детей младенческого возраста:
- назначение мочегонных препаратов для снятия отека (в первые сутки болезни);
- назначение витаминов, питающих ткани;
- назначение противовоспалительных средств для детей.
Врачебная помощь старшим детям при неврите:
- назначение гормональных препаратов в малых дозах (7-10 дней терапии);
- симптоматическая терапия (назначение капель для увлажнения глаз при поражении лицевого нерва);
- массаж и физиотерапия.
Невриты не приводят к летальному исходу, но имеют ряд неприятных и тяжелых осложнений в виде паралича и полной мышечной атрофии. Недуг серьезный и требует лечения на ранней стадии.
Для восстановления функции нервов применяют:
- медикаменты;
- массаж;
- лечебную физкультуру;
- физиотерапевтические процедуры.
Во избежание неприятных последствий и для сравнительно быстрого возвращения к полноценной жизни необходима рациональная терапия под строгим врачебным контролем.
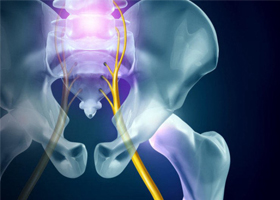
Общие сведения
Поражение седалищного нерва (n. Ischiadicus) воспалительного генеза — достаточно часто встречаемая мононевропатия нижних конечностей, особенно среди лиц старшей возрастной группы (50-70 лет). Показатели заболеваемости варьируют на уровне (20-25 случаев/100 тыс. населения), чаще встречается у лиц мужского пола, особенно в группах, чья работа связана со значительными физическими нагрузками. Как правило, невропатия седалищного нерва является односторонней. Зачастую это заболевание обозначают термином ишиалгия, невралгия или нейропатия седалищного нерва, ишиас.
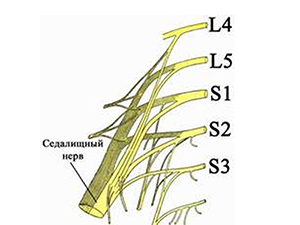
Чаще всего ишиалгия имеет дискогенное происхождение (вертеброгенная ишиалгия), т.е. образуется в ответ на дистрофически-дегенеративные изменения в пояснично-крестцовом отделе позвоночника, а именно, сдавливание выпячивающимся межпозвонковым диском волокон нерва при выходе их из позвоночного столба в составе спинномозговых корешков (поясничный остеохондроз, спондилез пояснично-крестцового отдела, опухоли и травмы позвоночника). При этом, компрессии может подвергнуться любой из 5 нервных корешков или сдавливаться одномоментно несколько спинномозговых корешков. Однако компрессия и последующее воспаление седалищного нерва могут быть обусловлены и экстравертебральными факторами. По мкб-10 ишиас классифицируется кодом M-54.3.
В целом, воспаление седалищного нерва имеет доброкачественное течение и поддается лечению, однако, у почти 28% пациентов на протяжении двух последующих лет возникает рецидив. В ряде случаев седалищная невропатия может надолго снижать трудоспособность пациента и даже быть причиной его инвалидизации.
Патогенез
Первично боль возникает из-за компрессии нервных волокон при выходе их из позвоночного столба в составе спинномозговых корешков. Компрессия седалищного нерва может происходить и на более низком уровне — между спазмированной грушевидной мышцей и крестцово-остистой связкой. В ответ на боль и раздражение спинномозговых корешков/оболочек седалищного нерва, возникает асептическое воспаление в мягких тканях и защитный мышечный спазм, что и усиливает болевой синдром при ишиалгии.
Классификация
В основу классификации ишиаса положен этиологический фактор, в соответствии с которым выделяют:
- Первичный (симптоматический) ишиас — первично поражается непосредственно седалищный нерв/его производные.
- Вторичный ишиас — первично возникают заболевания/механическое раздражение тканей, прилегающих к нерву с последующим переходом патологического процесса с них непосредственно на седалищный нерв.
По топической классификации выделяют верхний, средний и нижний ишиас.
Причины
Причины воспаления седалищного нерва можно разделить на две группы:
- Вертеброгенная патология (остеохондроз, травмы/опухоли, деформация/дегенерация межпозвоночных дисков, спондилез, искривления позвоночника и возрастные изменения в нем, межпозвоночные грыжи и стеноз пояснично-крестцового отдела позвоночника).
- Вневертебральные факторы (синдром грушевидной мышцы, переохлаждения организма, инфекционно-воспалительные заболевания урогенитальной зоны, статическая/динамическая перегрузка мышц поясницы и таза, избыточная масса тела, беременность, сидячий образ жизни). Воспаление n. ischiadicus может также развиваться на фоне различных инфекционных заболеваниях (ВИЧ-инфекции, туберкулезе, герпетической инфекции, кори, скарлатине). Возможно токсическое поражение нерва как при экзогенных интоксикациях (наркомании, отравлении мышьяком, хроническом алкоголизме) и при нарушении метаболических процессов в организме (при подагре, сахарном диабете, диспротеинемии и др.).
Симптомы воспаления седалищного нерва
Наиболее патогномоничным симптомом неврита седалищного нерва является боль в области поясницы/крестца и ниже по ходу пораженного нервного ствола. Чаще локализуется в области ягодицы, распространяясь по задней поверхности бедра сверху вниз с выраженной иррадиацией по наружно-задней поверхности голени и стопы (до кончиков пальцев). Как правило, пациенты характеризуют ишиалгию как чрезвычайно интенсивный простреливающий/пронизывающий болевой синдром, в ряде случаев не дающий возможности самостоятельно передвигаться. Также, пациенты жалуются на парестезии/онемение на заднелатеральной поверхности голени и участках стопы.
Объективно симптомы ишиалгии дополняются снижение мышечной силы (парез) двуглавой, полусухожильной/полуперепончатой мышцы, что затрудняет сгибание ноги в коленном суставе. При этом характерным является преобладание тонуса мышцы-антагониста (четырехглавой мышцы бедра), что приводит к положению нижней конечности в состояние разогнутого коленного сустава. Поэтому, для таких больных является типичной ходьба в положении с выпрямленной ногой, то есть, нога для следующего шага при ее переносе вперед не сгибается в колене. Характерен также парез стопы и пальцев ног, отсутствие/снижение ахиллова и подошвенного сухожильных рефлексов. При длительном течении заболевания симптомы ишиаса дополняются атрофией паретичных мышц.
Признаки невралгии седалищного нерва часто дополняются расстройствами болевой чувствительности, особенно в области заднелатеральной поверхность голени и стопы. Характерно ослабление мышечно-суставного чувства в суставах голеностопа и межфаланговых суставах. Типичной является боль при надавливании на точку места выхода n. ischiadicus на бедро (крестцово-ягодичную точку) и триггерные точки Гара и Валле. К характерным симптомам седалищной невропатии относятся положительные симптомы натяжения:
- Лассега (выраженная боль из положения лежа на спине при поднятии прямой ноги).
- Бонне (сильная простреливающая боль у лежащего на спине больного при пассивном отведении согнутой в тазобедренном и колене суставе ноги).
Реже невропатия n. ischiadicus сопровождается вазомоторными и трофическими изменениями (гиперкератоз, гипотрихоз, ангидроз, гипергидроз) на латеральной поверхности стопы, пятке и тыльной стороне пальцев, изменение роста ногтей. Вазомоторные нарушения проявляются цианозом и похолоданием стопы. Такие характерные симптомы позволяют определить и провести дифференциальную диагностику седалищной мононевропатии с пояснично-крестцовой радикулопатией уровня L5-S2 и плексопатией.
Анализы и диагностика
Диагноз устанавливается на основании характерной клинической картины и данных инструментального обследования (рентгенография, магнитно-резонансная и компьютерная томография позвоночника; электронейромиография).
Лечение воспаления седалищного нерва
Как лечить воспаление седалищного нерва и можно ли проводить лечение ишиалгии седалищного нерва дома? Прежде всего, ишиалгия, сопровождающаяся болью требует:
- полного покоя на протяжении нескольких дней при интенсивной боли;
- частичного ограничения двигательной активности при умеренно выраженной боли.

Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
При недостаточной эффективности препаратов этой группы и сильных болях может возникать необходимость в 1-2 разовом назначении наркотических анальгетиков (Трамал, Трамадол). Если невралгия седалищного нерва сопровождается стойким напряжением мышц и наличием миофасциальных болей облигатным компонентом терапии должен быть 2 недельный курс миорелаксантов (Баклофен, Толперизон, Тизанидин) или их назначение в комбинации с анальгетиками.
Предпочтительным является их парентеральное введение (уколы), однако, в качестве вспомогательного средства могут использоваться и мази/гели, содержащие противовоспалительный компонент — кетопрофен/диклофенак (мазь Индометацин, Кетопрофен гель, Фастум гель, Диклоран гель, Диклак гель, Кетопром гель, Вольтарен, крем Ибупрофен и др.). Необходимо понимать, что купировать боль за 2 дня, как многие желают, нереально. Длительность лечения составляет не менее 10 дней.
При проявившихся острых корешковых болей показана блокада триггерных точек для чего в паравертебральные точки на уровне пораженного ПДС вводится раствор лидокаина/новокаина с возможным добавлением раствора гидрокортизона и витамина В12 (цианокобаламина). В тяжелых случаях растворы вводятся в эпидуральное пространство.
Как лечить ишиас седалищного нерва при отсутствии/слабой эффективности НПВС? При недостаточной эффективности препаратов для купирования болевого синдрома могут назначаться коротким курсом (3-5 дней) кортикостероиды в инъекциях (Преднизолон, Дексаметазон, Депос). Повышения эффективности консервативного лечения можно добиться путем назначения терапевтически высоких доз витаминов группы В (Мильгамма, витамин В1, В6 и В12, Нейробион) и ускорять процессы регенерации нервных волокон.
Лечение неврита седалищного нерва при необходимости может включать назначение антигистаминных и десенсибилизирующих средств.
Какие уколы назначают для снижения сроков лечения? Медикаментозное лечение может быть расширено за счет назначения антиоксидантов (Альфа-липоевая кислота), репарантов, улучшающих трофику (Актовегин, Солкосерил), ингибиторов холинестеразы (Ипидакрин, Прозерин) и группы вазоактивных препаратов (Пентоксифиллин).
Как правило, длительный сильный болевой синдром является стрессором и способствует развитию невротических реакций, а иногда приводит и к депрессивным состояниям. Поэтому в комплексное лечение рекомендуется включать седативные препараты или транквилизаторы (Диазепам, Алпразолам), а в тяжелых случаях — антидепрессанты (Имипрамин, Амитриптилин, Мапротилин, Доксепин, Тразодон, Пароксетин и др.).
В период ремиссии для восстановления физиологически нормальной биомеханики движений используются классический, сегментарный и соединительнотканный миофасциальной массаж и специальные упражнения на растяжение/расслабление и укрепление мышц поясницы, таза, бедра и нижних конечностей. Показана гимнастика по Уильямсу, видео упражнений которой можно найти в интернете. Хорошие отзывы и высокую эффективность восстановления биомеханики движений обеспечивают йоговские упражнения, лечебное плавание, плавание брассом, тренинг на специальных тренажерах.
Лечение ишиаса в домашних условиях проводить безусловно можно согласно назначенному лечению врачом. Что касается лечения воспаление седалищного нерва народными средствами, то необходимо отметить, что народные средства (компрессы из натертого корня хрена, черной редьки, конского каштана, фитотерапевтические средства на основе скипидара, камфоры, горького перца и др.) не обладают необходимым уровнем эффективности и могут использоваться лишь в качестве вспомогательных методов.
Поэтому самостоятельное лечение ишиаса народными средствами в домашних условиях использовать в качестве основной терапии не рекомендуется, поскольку это может способствовать хронизации патологического процесса и стойкому нарушению двигательной активности.
Читайте также:


