Как снять боль в мышцах ягодицы
Миозит ягодичной мышцы – это воспалительный процесс, который возникает под воздействием неблагоприятных факторов в ягодичной области и носит обширный диффузный характер. При изолированном варианте миофасцикулярного воспалительного процесса необходимо незамедлительно обратиться к врачу – угрожающее состояние локального омертвения мышечно-тканных структур. Лечение воспалений грушевидной мышцы комплексное, требует грамотного подхода к индивидуальному подбору схемы терапии.

Причины миозита ягодицы
Среди провоцирующих факторов, которые вызывают воспаление грушевидной мышцы, выделяют:
- Дистрофически-дегенеративные процессы в области крестца, поясничного отдела позвоночного столба: спондилез, остеохондроз, спондилоартроз, паховые грыжи, стеноз поясницы, плоскостопие, проседания позвоночных дисков с разрушением костного компонента , протрузии, грыжи Шморля.
- Воспалительные процессы в тазовой области – коксартроз, сакроилеит, люмбаго, спазматический грушевидный синдром при защемлении седалищного нерва, вертельный бурсит, ягодичный тендомиозит и тендинит, остеомиелит.
- Заболевания репродуктивных органов (миомы, простатит, аденомы, аднексит) и прямой кишки (геморрой, парапроктит, абсцессы, флегмоны ануса).
- Травматический фактор с зоной приложения на тазовые кости, грушевидные мускулы – переломы шейки бедра с остеонекрозом, кистозными перерождениями соединительной ткани.
- Ведущий симптом острого воспаления мышцы ягодицы , болевой, часто проявляется при переохлаждении – сквозняки, сидение на холодной поверхности (бетон, плитка, сырая земля).
- Онкологические процессы с риском метастазирования , лимфосаркомы, забрюшинные неоплазии, миеломы, туберкулез костей.
- Искривление позвоночника – кифоз, сколиоз, лордоз, веерообразные деформации позвонков.
Симптомы воспаления
Клиническая картина при миофасцикулите ягодиц разнится проявлением болевого синдрома, его многообразием:

Методы лечения миозита грушевидной мышцы
Терапевтическое воздействие направлено на устранение этиологического фактора заболевания, снятия симптомов патологии.
Изначально для пациента обеспечивают общий уход, сбалансированное питание с витаминно-минеральными комплексами, покой, иммобилизацию позвоночника. Хорошо влияют разогревающие процедуры, согревающие компрессы, примочки, активный лечебный массаж, мануальные методики воздействия, физиотерапевтические процедуры. В восстановительном периоде применяются лечебная гимнастика, дозированные физические нагрузки под контролем врача.
Медикаментозная поддержка обеспечивается приемом таблеток, растираниями мазями, при необходимости новокаиновыми блокадами, инъекциями миелорелаксантов. Хирургическое вмешательство практически не применяется.
Традиционное лечение нужно проводить только под контролем лечащего врача и пациент должен придерживаться схемы лечения, рекомендаций. Это касается миофасцикулита ягодичной мышцы у детей, при беременности, подбор средств должен учитывать индивидуальные особенности организма.
- Мазь при воспалении мышц спины для быстрого восстановления
- Лечение воспаления мышц руки
- Как расслабить мышцы шеи при остеохондрозе
Медикаментозное лечение применяется следующими фармакологическими группами:
- нестероидные противовоспалительные препараты. Группа является первым рядом помощи при миофасцикулитах различной локализации. Применяются зависимо от степени тяжести и локализации очага воспалительного процесса местное воздействие в виде мазей гелей, пластырей, кремов, примочек, линиментов. Пероральный прием драже, таблетки, инъекционные растворы для внутримышечных уколов и внутривенных вливаний. Часто используют: диклофенак, олфен, долорене, диклоберл, мовалис, кетопрофен, ибупрофен, парацетамол, кетолонг,
- кортикостероидные противовоспалительные медикаменты. Применяют при обширном воспалении, которое не поддается коррекции с помощью НПВП. Вводят путем физиопроцедур (электрофорез с гидрокортизоном). Пероральный прием с курсом стероидных препаратов назначается намного реже ввиду побочных эффектов, значительного ослабления иммунной защиты организма,
- при присоединении бактериальной патогенной микрофлоры с образованием гноя, пиогенных капсул внутри грушевидного мускула применяют антибактериальные препараты широкого спектра действия: цефалоспорины, офлоксацины, макролиды, пенициллины с клавулановой кислотой,
- при поражении тазовой области, а особенно седалищного нерва, люмбаго, болевой синдром весьма ярко выражен и доставляем мучительные боли человеку. Назначают комбинацию обезболивающих, спазмолитических препаратов. Применение спазмолитиков помогает снять напряжение с мышц, сосудистых стенок, усиливая скорость анальгезии. Применяют баралгин, седалгин, но-шпа, папаверин, пентоксифиллин,
- при признаке деформирующего спазма с торсией мускулов назначают более сильное лекарство – миорелаксанты. Применяют медикаменты для снятия спастического компонента, гипертонуса и возвращение мышц, сосудисто-нервных пучков в анатомические образования. Применяют при миофасцикулите зачастую мидокалм,
- при невыносимой боли применяют постановку новокаиновой блокады. Постановка блокады выполняется исключительно врачом в стерильных амбулаторных или стационарных условиях. Новокаин вводится в пространство между слоем мускула, крестцовым корешком.

При воспалительных реакциях мускулатуры, в частности миофаскцикулите ягодичных мышц, хорошо применять в комплексном лечении народные рецепты:
- растирания из смеси свиного жира, свежего протертого полевого хвоща. Такие процедуры хорошо применять после согревающего массажа или физиотерапевтических прогреваний, парафиновых аппликаций,
- прикладывание к попе пропаренных кипятком листьев лопуха или белокочанной капусты,
- протертые листья и почки плакучей ивы смешивают с растопленным сливочным маслом, на ночь прикладывают под стерильную теплую повязку, курс применения до 21 дня,
- втирание массы из желтка, яблочного уксуса, скипидара, что оказывает мощное рассасывающее действие, могут снимать боль,
- хорошо помогают растирания спиртовыми настойками (крапива, барбарис, полынь, клевер, сосна), которые оказывают раздражение кожи, разгоняют кровь, лимфу,
- втирания травяных кремов, органических мазей в мышцы, суставы (сабельник, витафон, золотой ус, конский каштан), но стоит основываться на инструкции мазей, учесть противопоказания,
- примочки из эфирных масел (чайного дерева, эвкалипта, пихты, облепихи). Пару капель масла разводят в теплой воде, смачивают ватно-марлевую салфетку и прикладывают на зону воспаления на 15-20 минут,
- компрессы под повязку или грелку на ночь готовят из отваров лекарственной ромашки, тысячелистника, зверобоя, бурачник огуречный, календулы, каланхоэ, аир болотный,
- медово-мучные компрессы, лепешки помогают заживлению, обладают антисептическим свойством.
Народный нетрадиционный способ лечения стоит обязательно согласовывать с лечащим врачом. Не занимайтесь самолечением, чтобы не допустить прогрессирования заболевания, распространения воспалительного процесса и развития нежелательных осложнений.
Комплекс ЛФК помогает восстановить функциональную, двигательную активность в процессе лечения патологического состояния. Не применяются физические упражнения в острой фазе болезни или при повышении температуры тела, увеличивается риск осложнений воспалительных реакций.
Упражнения просты, действенны, могут применяться пациентом дома самостоятельно. Не забывайте о предварительном растяжении мышц спины и конечностей, во избежание спортивных травм. При занятии с тренером нагрузка, выбор упражнений подбирается индивидуально. При возникновении дискомфорта или болезненности стоит прекратить зарядку и обратиться за консультацией к доктору.
- Как устранить мышечную боль от остеохондроза
- Мазь против воспаления мышц
Рекомендации Бубновского при заболевании
Существует авторская методика со специальным комплексом упражнений по оздоровлению профессора С. М. Бубновского. Суть методики в соединении кинезиотерапевтических методик ортопедии и неврологии, чтобы максимально эффективно, мягко скорректировать патологический процесс в грушевидных мышцах.
Применяются гимнастические упражнения с собственным весом, вспомогательным инвентарем, занятием на специально разработанных тренажерах-корректорах.
Изначально предполагается занятие под контролем врача, но основной комплекс рассчитан на ежедневную гимнастику в домашних условиях для излечения и поддержания физической формы пациента.
Возможные осложнения
При несвоевременной диагностике и длительном отсутствии терапии могут развиться осложнения миофасцикулита:
- Мускулатура склонна деформироваться, замещаться кальцинатами, оссифицировать под воздействием нарушенного метаболизма в области поражения.
- Присоединение инфекционных микроорганизмов, развитие гнойных поражений с расплавлением окружающих тканей, образованием долго заживающих свищей (в полость таза, на кожном покрове).
- Распространение воспаления на тазовые структуры с провокацией патологии репродуктивных органов, нарушением процессов мочеиспускания, дефекации.
- Нарушения двигательной активности, боль при ходьбе, невозможность находиться в положении сидя, нарушения в связи с изменениями в позвоночном столбе (поясница, грудной отдел).
Для предотвращения и профилактики осложнений следует следить за осанкой, вести здоровый образ жизни, проходить профилактические медицинские осмотры и своевременно обращаться за квалифицированной медицинской помощью.

Боль, локализующаяся в области ягодиц, которая также может отдавать в пах, бедро и голень, называют синдромом грушевидной мышцы. Причиной появления болевых ощущений в данной области может послужить травма, перенапряжение мышц, переохлаждение, некорректное введение лекарственного препарата, мышечное напряжения и пр.
Синдром грушевидной мышцы: как заподозрить нарушение
Симптомы, которые подскажут о наличии синдрома грушевидной мышцы, включают в себя:
- тянущая или ноющая боль в области ягодицы, которая может отдавать в таз или ногу и усиливаться во время ходьбы и длительном нахождении в положении стоя;
- грушевидную мышцу можно прощупать, расслабив мышцы ягодиц;
- боль в задней поверхности ноги при постукивании по грушевидной мышце;
- побледнение кожи на ноге;
- периодические спазмы сосудов ноги и пр.
Точно определить наличие симптома грушевидной мышцы сможет врач после проведения обследования.

- повреждение позвоночника;
- переохлаждение;
- проблемы в крестцово-подвздошном сочленении;
- травмы;
- поясничный стеноз;
- неудачные инъекции;
- перетренированность мышц.
Упражнения, облегчающие боль при синдроме грушевидной мышцы
Лучшее решение, которое можно принять, заподозрив синдром грушевидной мышцы, – обратиться к специалисту. После подтверждения диагноза он назначит комплекс лечения, который может включать в себя:
- медикаментозную терапию (обезболивающие препараты);
- массаж;
- физиотерапию;
- упражнения;
- вакуумная терапия;
- иглорефлексотерапия.
Учитывая расположение грушевидной мышцы, можно сделать вывод о целесообразности статической растяжки. Важно выполнять действия аккуратно, без резких движений и, конечно же, ежедневно.
- Растяжка внешней стороны бедра
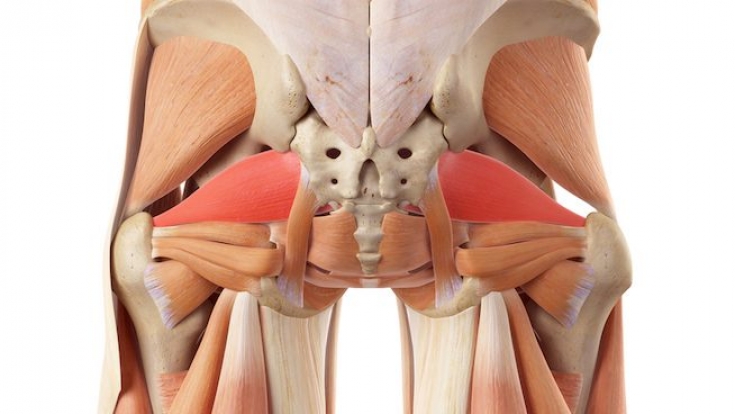
Лягте на спину и согните одну ногу в колене. Противоположной рукой возьмитесь за колено и переведите его в крайнюю точку, как показано на рисунке. Удерживайте колено 20-30 секунд. Повторите действия 3-5 раз (желательно трижды в день).
- Растяжка грушевидной мышцы
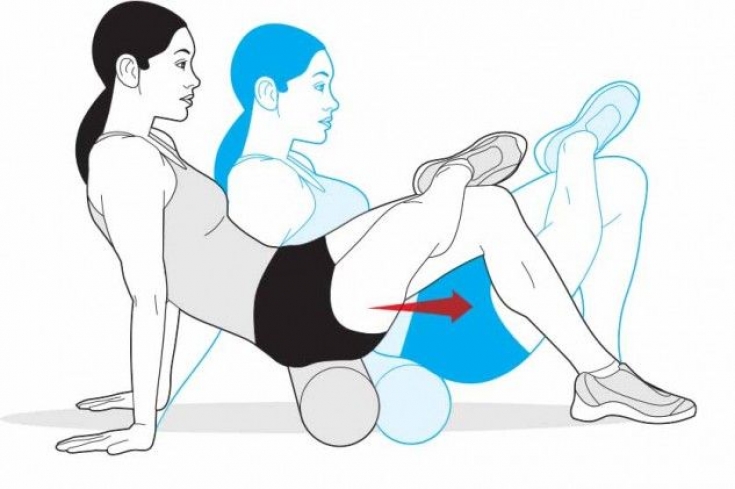
Лягте на спину. Согните обе ноги в коленях, упираясь обеими ступнями в пол. Наружный край ступни ноги, которую Вы собираетесь растягивать, положите примерно на уровне колена другой ноги. Руками возьмитесь за бедро (см. рис.) и потяните колено к груди. Растяжение Вы должны почувствовать в ягодицах. Задержаться в положении нужно на 30 секунд, а повторить – 3-5 раз (3 р. в день).
- Растяжка длинной приводящей мышцы
Сядьте на пол. Держите спину прямо. Максимально разведите прямые ноги в стороны. На выдохе наклонитесь вперед. Через 30 секунд вернитесь в ИП.
- Растяжка короткой приводящей мышцы

Сядьте на пол. Сведите подошвы стоп вместе. Локтями мягко надавливайте на колени, чтобы как следует растянуть мышцы. Вы должны почувствовать легкое напряжение на внутренней части бедра. Длительность растяжки – 30 секунд, количество повторов – 3-5 раз.
- Упражнение с эспандером

Один конец эспандера зафиксируйте вокруг щиколотки, другой – на неподвижном объекте недалеко от пола. Отведите ногу в сторону, не сгибая ее в колене. После достижения максимальной точки, медленно поставьте ногу назад. Повторите 15 раз. Сделайте 2 подхода.
- Лежа на боку
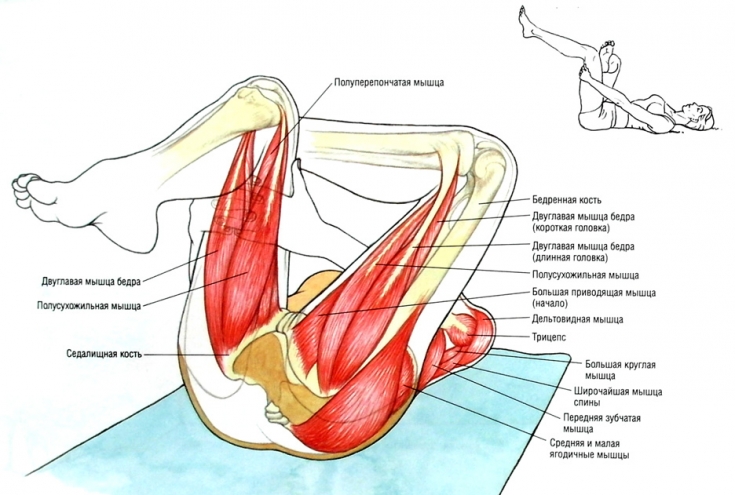
Лягте на бок, расположив бедро, с которым Вы будете работать, сверху. Согните ноги в коленях и положите их так, чтобы ступни находились на одной линии с позвоночником. Держа щиколотки вместе, поднимите верхнее колено вверх. Спина и таз остаются неподвижными – все движения исходят от бедра. Повторите 15 раз. Сделайте 2 подхода.
- Растяжка бедра
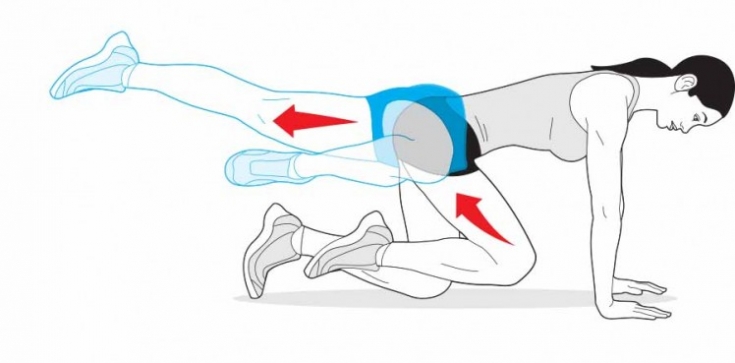
Станьте на четвереньки. Перенесите вес с ноги, с которой будете работать. Не выпрямляя ногу в колене, поднимите ее от пола так, чтобы подошва ступни смотрела вверх. Медленно опустите ногу практически в исходное положение. Повторите 15 раз. Сделайте 2 подхода.
Каждый человек может столкнуться с синдромом грушевидной мышцы, ведь эта патология является довольно распространенной. Туннельная невропатия может появиться из-за различных болезней или манипуляций, провоцирующих напряжение мышц. При спазме защемляется седалищный нерв, что вызывает дискомфорт и болевые ощущения.
Когда грушевидная мышца сильно напряжена, она ограничивает вращательные движения в области бедра. При наклонах вперед возникает болевой синдром. Человек при этом еще ощущает дискомфорт в паху, бедре, пояснице и коленном суставе. Вот почему так важно быть в курсе, как действовать, если защемлена грушевидная мышца, как снять спазм самостоятельно.
Почему возникает болевой синдром в ягодичной области?
Когда воспаляется грушевидная мышца, как снять спазм, причины которого бывают первичными и вторичными, хотят знать многие. К первичным факторам, провоцирующим развитие этого синдрома, относятся:
- травмы в районе ягодиц и поясницы;
- растяжения;
- длительное пребывание в одной позе;
- неправильно сделанный укол;
- мышечное перенапряжение;
- переохлаждение и прочее.
Еще существует вторичный синдром, который возникает вследствие различных заболеваний органов крестцового отдела и малого таза, не связанных с остеохондрозом.
Помимо этого, причины напряжения грушевидной мышцы делят на вертеброгенные и невертеброгенные. В первом случае на развитие данного синдрома могут повлиять повреждения и опухоль на корешках спинного мозга и позвоночнике, а также стеноз поясничного отдела. А к невертеброгенным факторам относятся болевые ощущения, вызванные патологиями внутренних органов, и миофасциальный синдром.
Признаки сдавливания седалищного нерва
Такой недуг всегда протекает остро, поэтому трудно не заметить, когда раздражена грушевидная мышца. Как снять спазм, симптомы которого характеризуются появлением сильной боли, необходимо знать каждому. Ведь сдавливание нервных окончаний и сосудов приводит к нарушению кровоснабжения в тканях, а также к неврологическим расстройствам.
Синдром грушевидной мышцы может проявлять себя по-разному. Когда происходит воспаление, которое поражает нерв, возникают, как правило, следующие симптомы:
- Парестезия (покалывания, онемение и ползание мурашек).
- Сильные боли в районе ягодичной мышцы, бедра, таза, переходящие в некоторых случаях на нижние конечности.
- Гипестезия (снижение чувствительности).
- Расстройство функций половых органов и мочеиспускания.
- Нарушение походки.
Нужно быть в курсе, что делать, если напряжена грушевидная мышца, как снять спазм при возникновении первых признаков болезни. При сильном воспалении у человека возникают невыносимые боли, характер которых может быть ноющим, жгучим либо тупым. Причем они начинают усиливаться при стрессах, перегревании и движении конечностью.
При долгом защемлении нерва происходит его ишемия, что вызывает потерю чувствительности, жжение и ухудшение рефлексов. При этом неприятные ощущения становятся тупыми и давящими. Дискомфорт проходит лишь при разведении ног в стороны, когда нерв освобождается от давления. При поражении кровеносных сосудов возникает похолодание и бледность кожных покровов.
Методы обнаружения патологии
Люди довольно часто ощущают дискомфорт, когда воспалена грушевидная мышца. Как снять спазм, диагностика поможет разобраться. Выяснить, что именно эта мышечная ткань сжимает нервный корешок довольно просто. При таком синдроме многие пациенты ощущают непостоянные боли, которые появляются только после долгой ходьбы либо в определенных положениях ноги.
Специалист чаще всего определяет патологию с помощью пальпации той области, где раздражена грушевидная мышца. Как снять спазм при таком недуге, он сможет посоветовать лишь после ощупывания поврежденного места. Таким образом, врач проверяет наличие или отсутствие уплотнений мышечных тканей. Во время диагностики еще могут прибегнуть к рентгену, новокаиновой блокаде, магнитно-резонансной или компьютерной томографии.
Также помогает выявить патологию подробный опрос больного. Ведь неврологу важно узнать, когда появились боли. Если недавно эта область была травмирована, то, скорее всего, воспалена именно грушевидная мышца.

Как снять спазм?
Лечение надо проводить при этом синдроме как можно быстрее, поскольку при спазме сдавливаются нервно-сосудистые пучки. К тому же могут возникнуть тяжелые последствия, если ничего не предпринимать, когда защемлена грушевидная мышца. Как снять спазм, осложнения, а также боли при этой патологии, необходимо обязательно выяснить у специалиста.
Первым делом в процессе терапии устраняется причина, которая спровоцировала сокращения в мышце. Чтобы избавиться от болевых ощущений в области ягодиц, назначают прием лекарственных средств, выполнение лечебной гимнастики, физиотерапию и массаж. Во время лечения больному придется ограничить физические нагрузки.
Лечение патологии медикаментозным способом
Принципом этой терапии является устранение болевого синдрома, когда воспалена грушевидная мышца. Как снять спазм с помощью лекарственных препаратов, интересно многим людям. Чтобы избавиться от неприятных ощущений при защемлении седалищного нерва, принимают нестероидные противовоспалительные средства. Эти медикаменты помогают снять воспалительный процесс и устранить боль.
Для устранения этой патологии нередко проводят блокаду путем введения анестетика (лидокаина или новокаина), чтобы снять спазм и обезболить. Медикаментозное лечение сочетают с физиотерапией. Прибегают к электрофорезу, магнитным токам, магнитно-лазерному воздействию и акупунктуре.
Физкультура при синдроме грушевидной мышцы
Чтобы вернуть функции мышцам и освободить сдавленный нерв, выполняют специальный комплекс упражнений. Их следует делать спокойно и не спеша, мускулы при этом должны расслабляться и растягиваться. Заниматься физкультурой рекомендуется 3 раза в день. Боли во время ее выполнения возникать не должно.
Первое упражнение проводится в положении лежа на спине. Нижние конечности необходимо согнуть и опереться ими о кровать. Затем следует медленно разводить и соединять колени.
Другое упражнение выполняется в сидячем положении. Сначала ступни необходимо широко расставить, после чего надо соединить колени. Одной рукой обопритесь о кровать, потом начинайте вставать с нее. Другую руку должен держать помощник, чтобы помочь выпрямиться. Соединенные колени необходимо плавно развести.
Грушевидная мышца: как снять спазм
Бубновский, известный своими лечебными методиками, разработал эффективные упражнения, помогающие устранять сокращения в мышцах. Основана такая гимнастика на чередовании периодов расслабления и напряжения мышечной ткани, а также ее растягивании.
Очень многих людей интересует, если воспалена грушевидная мышца, как снять спазм. Упражнения от профессора Бубновского помогают избавиться от этого синдрома. Вот несколько из них:
- Опуститься на четвереньки и расслабить спину, задержаться в такой позе на 5 секунд. Выполнить упражнение не менее 5 раз.
- В этом же положении следует согнуть руки в локте, после чего на выдохе ягодицами нужно опуститься на ступни, растягивая мышцы поясницы. Потом надо вдохнуть, а на выдохе принять исходную позу. Повторяются движения 6 раз.
- Расположиться на спине, руки убрать за голову, колени согнуть. Затем глубоко вдохнуть, а на выдохе подбородок прижать к груди. После этого лопатки необходимо оторвать от пола, а локтями дотянуться до коленей. При выполнении упражнения брюшные мышцы должны быть напряжены. Повторять его нужно около 5 раз.
Осваивать этот лечебный комплекс надо постепенно, ежедневно добавляя новое упражнение.

Массаж для устранения синдрома грушевидной мышцы
При данном недуге выполняют разные виды массажа. Самостоятельно пациент может использовать простую технологию для улучшения состояния. В домашних условиях растирания необходимо проводить постоянно, не применяя дополнительных приспособлений. Для самомассажа понадобится лишь удобный коврик.
Поможет избавиться от спазма в мышцах обычный теннисный мяч, достаточно скользить по нему боком. Болезненную область можно просто помассировать круговыми движениями, особенно актуально при остром воспалении.

Лечение спазма в области ягодиц физиотерапией
Эффективно снимают болевые ощущения и напряжение в грушевидной мышце тепловые процедуры. При таком синдроме чаще всего прибегают к низкочастотным токам. Не менее действенными считаются следующие процедуры: электрофорез, диадинамотерапия, лазерное лечение и фонофорез.
Нетрадиционные способы лечения
Человек чувствует себя очень дискомфортно, когда напряжена грушевидная мышца. Как можно снять спазм народными методами, рассмотрим более подробно.
В блендер кладется корень хрена и черная редька, все хорошо измельчается. В полученную кашицу добавляется по столовой ложке соли и уксусной кислоты. Компоненты перемешиваются и убираются в темное место на 7 дней. Применять готовое средство необходимо только для компрессов. Но держать их на пораженном месте дольше 15 минут не рекомендуется.
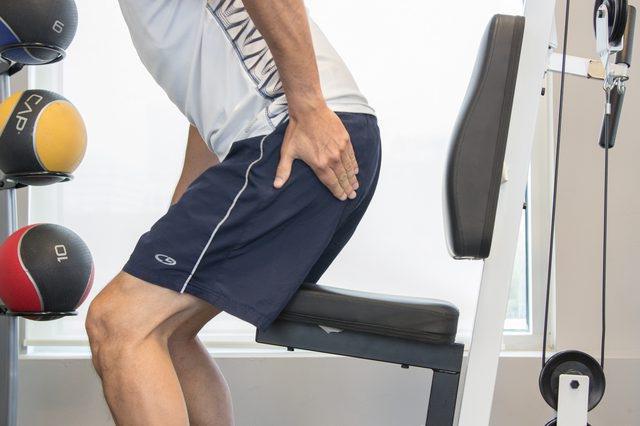
Как избежать появления синдрома грушевидной мышцы?
Эта патология не опасна для здоровья, однако при появлении первых признаков следует обязательно показаться специалисту. В запущенной форме болезнь способна привести к развитию осложнений. Поэтому важно постоянно проходить профилактические обследования, не перенапрягать поясничный отдел позвоночника и стараться избегать переохлаждения, чтобы не застудить спину и нервные корешки.
Миофасциальный синдром грушевидной мышцы – это патологическое состояние с характерным болевым спазмом в ягодичном районе. Неприятные ощущения связаны с ущемлением нервных волокон и развитием воспаления. Чтобы быстро избавиться от боли, необходимо знать, как снять спазм при первых проявлениях синдрома грушевидной мышцы.
Причины спазма и основные признаки недуга
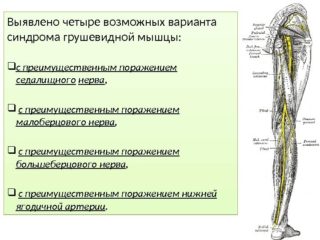
Факторов риска миофасцита этой области много – от неудачной спортивной тренировки до неудобной позы. Грушевидный мускул перенапрягается, что ведет к защемлению седалищного нервного волокна, дисфункциям кровотока в крупных сосудах тазово-ягодичной зоны.
Часто болевые симптомы регистрируются у тех, кто страдает радикулитом, корешковым остеохондрозом крестцово-поясничной области.
Воспаления и застойные явления в малом тазу, нервные и сосудистые нарушения также способны негативно влиять на связочно-мускульный аппарат. Иногда спазмы возникают из-за неправильно сделанного укола, травматического повреждения либо переохлаждения.
Симптомы воспаления и спазма грушевидной мышцы:
Болеть может постоянно, либо дискомфорт возникает в форме приступов, например, в неудобной позе, после перегрузки.
Методы лечения
Простым обезболиванием это недомогание не вылечить. Важен комплексный подход. Чтобы облегчить состояние больного, нужно сочетать несколько методик.
К консервативной терапии относят медикаментозные блокады. Они снимают спазматические синдромы мускулатуры малого таза.
В сложных случаях проводится оперативное вмешательство – хирургическое освобождение седалищного нерва.
Врач направит пациента на занятия ЛФК. Посоветовавшись с ним, можно делать гимнастику и в домашних условиях. Комплекс, разработанный профессором Бубновским, способствует избавлению от спазмирующих ощущений.
Чтобы мускульная система нормально функционировала, следует выполнять такие упражнения:
- Сядьте на четвереньки и расслабьте мускулатуру позвоночника на пять секунд. Повторяйте пять раз.
- В этой же позе, выдыхая, выгните спину, чувствуя растяжение мускулов, а на вдохе прогнитесь. Повторяйте двадцать раз.
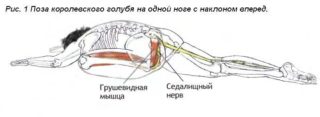

Метод предполагает тейпирование специальными эластичными полосками. Эффект кинезиотейпинга идет за счет того, что фиксирующие липкие ленты – тейпы – мягко иммобилизируют и поддерживают пораженные мышцы.
Для наложения полосок предварительно требуется слегка растянуть зажатый мускул, насколько возможно вытягивая носок ступни. Колено должно быть выпрямлено. Полоски при тейпировании напряженной грушевидной мышцы наклеиваются:
- по наружной поверхности от коленного до бедренного сустава;
- над коленом перпендикулярно первому тейпу;
- на два сантиметра выше второй ленты;
- от пояса через ягодицу до верхней трети бедра.
Кинезиотейпирование нормализуют микроциркуляцию крови и лимфы, снимает напряжение, дает эффект релаксации и ускоряет регенерацию поврежденных тканей, если мускульные волокна были растянуты или надорваны.
Мускульные патологии можно лечить и нетрадиционным способом. Манипуляции выполнять может только опытный врач-остеопат. Он поможет унять болевой синдром, сделать разблокировку седалищного нерва, что поспособствует восстановлению двигательных функций.
Важно найти высококлассного мануального терапевта в медучреждении с хорошей репутацией, где смогут предъявить все сертификаты и продемонстрировать варианты успешного излечения.

Для массажной процедуры также можно найти специалиста либо проводить ее дома самостоятельно. В последнем случае необходимо улечься набок и массировать ягодицу большим пальцем, разминая уплотнения. Массаж эффективнее, если мускул находится в немного растянутом положении. Для этого требуется согнуть ногу в коленке. Помогает снять спастическое ощущение простой теннисный мячик: надо катать его по ягодичной зоне.
Применение аппликатора Кузнецова при синдроме грушевидной мышцы быстро снимает неприятные ощущения, позволяет проводить профилактику обострения.
Для расслабления напряженной мускулатуры в медицинских учреждениях используют мягкотканые массажные техники, позволяющие глубоко проработать пораженную зону. Также помогает ректальное массажирование. Это эффективная процедура, дающая возможность быстро успокоить проявления ишемии мускульных волокон и нерва седалища.
Включает в себя несколько различных методов:
- иглорефлексотерапию;
- нажатие пальцами на особые точки;
- прогревание и прижигание активных участков;
- действие на них лазерными лучами и электроимпульсами;
- точечно-линейное массажирование.
Метод подбирается индивидуально, на основе ярко выраженных признаков и этапа заболевания. По отзывам, при данном болевом синдроме особенно эффективно иглоукалывание.
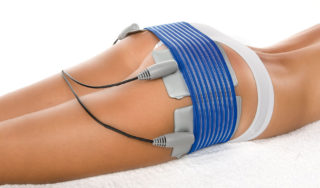
Устраняют мышечный спазм и болевой синдром следующие процедуры:
- УВЧ;
- ультразвук;
- вакуумный массаж;
- парафиновые аппликации;
- воздействие низкочастотными токами;
- диадинамотерапия;
- амплипульс;
- лазерное лечение;
- фонофорез.

Среди рецептов русской народной медицины есть много средств, направленных на снятие болевых ощущений в мускулатуре бедер и ягодиц. Лекари рекомендуют использовать настойку окопника внутрь, спиртовой настой на мухоморе и черном перце для натирания или прикладывать к больному месту грелку.
Далеко не всегда такие советы безопасны: разогрев может усилить воспаление, а целебные травы вызвать аллергию или навредить при беременности. Перед применением народных снадобий следует посоветоваться с врачом.
Щадящие рецепты, которые можно использовать всем:
- Сок лопуха. Смазывают пораженный участок или делают ночные компрессы из ошпаренного листа растения.
- Дегтярно-медовый компресс. Мед и большую ложку сладкосливочного масла топят на водяной бане, перемешивают с березовым дегтем. Накладывают на больное место и накрывают хлопковым лоскутом и полиэтиленом. Оставляют на ночь. Повторяют до полного исчезновения боли.
- Целебный чай. Цветки ромашки, календулы и корень аира заливают кипятком и настаивают час. Фильтруют и пьют как чай на протяжении месяца.
Средства на основе меда не стоит использовать тем, у кого есть аллергия на продукты пчеловодства.
Профилактические рекомендации
Помимо регулярных профилактических обследований, превентивные меры предполагают:
- не перенапрягать пояснично-крестцовый отдел;
- избегать переохлаждения;
- исключить тренировки, провоцирующие раздражение грушевидного мускула: спуски и подъемы, быстрый набор скорости и торможение, крутые развороты.
При сидячей работе важно периодически менять позицию, вставать, прогуливаться и делать легкую гимнастику.
Даже при однократном спазмирующем ощущении в зоне ягодиц стоит показаться врачу. Само по себе защемление не пройдет, болевой синдром повторится или усугубится.
Читайте также:


