Какие анализы нужно сдать при остеомиелите
Остеомиелит – заболевание, характеризующееся развитием гнойно-воспалительного процесса в кости, вызванного патогенными микроорганизмами.
Основными путями проникновения инфекции в костную ткань являются:
- гематогенный (с током крови). Патогенные микроорганизмы из какого-либо источника инфекции (например, из кариозных зубов, воспаленных миндалин), с током крови проникают в костную ткань, приводя к развитию остеомиелита. При гематогенном остеомиелите воспалительный процесс начинается с внутренних слоев кости – в первую очередь поражается костный мозг, губчатое вещество кости. Данный вид остеомиелита часто встречается в детском возрасте. Это объясняется усиленным кровоснабжением растущих костей у детей.
- прямое инфицирование костной ткани. Прямое инфицирование костной ткани может наблюдаться при открытых переломах, обширных, глубоких ранах. В некоторых случаях данным путем может происходить проникновение патогенных бактерий при различных ортопедических вмешательствах.
- инфицирование из близлежащих гнойных очагов (контактный путь). Патогенные бактерии проникают в костную ткань из длительно существующих гнойно-воспалительных очагов в окружающих мягких тканях. Примером может служить развитие остеомиелита при панариции (гнойном воспалении тканей на пальце).
Прогрессирование гнойно-воспалительного процесса приводит к разрушению костной ткани. Нарушается ее кровоснабжение, что еще больше усиливает некротические процессы в кости. Переход воспалительного процесса на близлежащие ткани может приводить к формированию абсцессов (отграниченных скоплений гноя), дренированию гнойного содержимого наружу, развитию артрита (воспаления суставов), и другим осложнениям.
Лечениеостеомиелита требует применения массивных доз антибактериальных препаратов. Хирургическое лечение направлено на удаление участков отмершей костной ткани, гнойного содержимого, дренирование воспалительного очага.
К основным симптомам остеомиелита относятся:
- повышение температуры тела
- выраженная боль в области пораженной кости
- покраснение, отек, увеличение температуры кожных покровов в области гнойно-воспалительного процесса в кости
- уменьшение амплитуды движений в суставах, прилежащих к области воспаления
- формирование свищей (каналов, соединяющих гнойный очаг с внешней средой) с гнойным отделяемым
Общая информация о заболевании
Остеомиелит – гнойно-воспалительный процесс в костной ткани, вызванный гноеродными микроорганизмами.
У детей наиболее частой причиной остеомиелита является распространение инфекции гематогенным путем (с током крови) из какого-либо источника воспаления (например, при наличии фурункулов, гнойной ангины).
Особенностью костной ткани у детей является ее обильное кровоснабжение. В большинстве случаев остеомиелит развивается в зонах роста костей (метафизах). При этом чаще поражаются длинные кости конечностей. Патогенные микроорганизмы с током крови заносятся в данные отделы кости, что приводит к развитию остеомиелита.
При гематогенном остеомиелите гнойно-воспалительный процесс начинается с внутренних отделов кости. При этом поражается костный мозг, затем губчатое вещество кости. В последующем процесс переходит на компактное вещество (наружный плотный слой кости) и надкостницу.
В связи с особенностью локализации остеомиелитического процесса, у детей в последующем может наблюдаться замедление развития костей, за счет повреждения воспалительным процессом зон роста.
У взрослых гематогенный остеомиелит наблюдается в 20 % случаев. При этом у мужчин данное заболевание встречается чаще.
С увеличением возраста увеличивается частота случаев остеомиелита позвонков у взрослых. Инфекция может проникать в позвоночник гематогенным путем из воспалительных очагов в мягких тканях, легких, мочеполовом тракте, кариозных зубах. Поражению подвергаются два смежных позвонка с межпозвонковым диском.
При данной форме остеомиелита возникают боли в области гнойно-воспалительного процесса. Длительность развития заболевания может составлять до 3 месяцев. Разрушение позвонков, сдавливание спинного мозга может приводить к возникновению двигательных и чувствительных нарушений у данных пациентов.
Остеомиелит, развивающийся в результате прямого инфицирования или распространения инфекции из близлежащих очагов в костную ткань, встречается чаще у взрослых. Предрасполагают к развитию данного заболевания процессы, при которых снижается иммунный статус организма, нарушается кровоснабжение костной ткани. К ним относятся:
- сахарный диабет – болезнь, при которой происходит увеличение уровня сахара в крови. При этом нарушаются различные виды обмена веществ. У людей, больных сахарным диабетом, часто развиваются различные гнойно-воспалительные процессы. Усугубляется это тем, что в результате нарушений нервных волокнах (полинейропатия), происходит нарушение чувствительности. Это приводит к тому, что различные раны часто остаются незамеченными больным, и в них быстро развивается воспаление.
- серповидно - клеточная анемия – наследственное заболевание, которое характеризуется образованием патологического белка гемоглобина в эритроцитах. Это вызывает снижение продолжительности жизни таких эритроцитов, их усиленное разрушение. При этом развивается гипоксия (снижение количества кислорода, приносимого к тканям) и тромбозы различных сосудов.
В результате образования тромбов в сосудах костей, происходит нарушение кровоснабжения данного участка костной ткани и его отмирание. Присоединение инфекции может приводить к развитию остеомиелита.
- вирус иммунодефицита человека (ВИЧ) – при данном заболевании происходит разрушение клеток иммунной системы, что делает организм уязвимым перед различными инфекциями.
- длительное использование глюкокортикоидов. Глюкокортикоиды – гормоны коры надпочечников. Продолжительное использование данной группы препаратов при различных заболеваниях снижает иммунный статус организма.
Острый остеомиелит может переходить в хроническую форму. Осложняет лечение данной формы заболевания нарушение кровоснабжения кости, которое наблюдается при течении гнойно-некротического процесса. Это затрудняет проникновение антибактериальных препаратов, снижает эффективность местного иммунного ответа в костной ткани. В таких случаях радикальным методом лечения является широкая резекция (удаление пораженной костной ткани), в некоторых случаях может потребоваться ампутация.
Кто в группе риска?
К группе риска относятся:
- лица, получившие тяжелые травмы костной ткани, глубокие раны
- лица, перенесшие ортопедические операции
- лица, страдающие сахарным диабетом
- лица, имеющие очаги инфекции в различных органах и тканях (например, длительно незаживающие язвы на коже)
- пациенты, для жизнедеятельности которых необходимы специальные медицинские приспособления (например, различные катетеры) – данные медицинские приспособления облегчают проникновение патогенных микроорганизмов из внешней среды в организм человека
- инъекционные наркоманы.
Диагностика остеомиелита основана на выявлении симптоматики заболевания, проведении рентгенографии, компьютерной и магнитно-резонансной томографии для обнаружения гнойно-воспалительных очагов, характерных изменений в костной ткани.
Для дальнейшего лечения большое значение имеет проведение лабораторных исследований гнойного отделяемого, материалов биопсии костной ткани из очага воспаления для выявления вида возбудителя инфекции и его чувствительности к антибактериальным препаратам. Это дает возможность подобрать наиболее эффективные антибиотики в отношении данного патогенного микроорганизма.
- Общий анализ крови. Данный анализ позволяет определить количество эритроцитов, гемоглобина, лейкоцитов, тромбоцитов в крови. При остеомиелите в результате выраженного воспалительного процесса в костной ткани будет отмечаться повышение уровня лейкоцитов.
- Скорость оседания эритроцитов (СОЭ). Неспецифический показатель протекания различных патологических процессов в организме, в основном воспалительного характера. СОЭ является одним из показателей, который позволяет оценить активность воспалительного процесса, его динамику. При остеомиелите СОЭ будет повышено.
- Лейкоцитарная формула. Лейкоцитарная формула представляет собой процентное соотношение различных видов лейкоцитов, которое может изменяться в результате протекания патологических процессов в организме. При остеомиелите может наблюдаться сдвиг лейкоцитарной формулы влево, что свидетельствует о наличии выраженного гнойно-некротического процесса в костной ткани.
- Посев на флору с определением чувствительности к антибиотикам (гнойное отделяемое, материал аспирационной (проводится с помощью специальной иглы и шприца) и открытой биопсии костной ткани).
Полученные образцы помещают на специальные питательные среды, которые способствуют росту патогенных микроорганизмов. Это позволяет установить точный вид возбудителя инфекции. Затем производят подбор антибиотиков, которые наиболее эффективно подавляют данные болезнетворные микроорганизмы.
- Посев крови на стерильность с определением чувствительности к антибиотикам. Принцип метода аналогичен предыдущему исследованию. В норме кровь человека стерильна. При остеомиелите возбудитель инфекции в крови обнаруживается реже, чем в материале, полученном из области поражения костной ткани.
- Рентгенография. Рентгенография кости позволяет выявить участки разрушения кости в области гнойно-некротического процесса. Недостатком метода является его малая информативность на ранних стадиях заболевания, так как для формирования патологических изменений, видимых на рентгенографии при остеомиелите необходимо несколько недель.
- Компьютерная томография (КТ), магнитно-резонансная томография (МРТ). Компьютерная томография основана на свойствах рентгеновского излучения проникать через ткани с различной плотностью. Принцип магнитно - резонансной томографии заключатся в действии сильного магнитного поля на исследуемые ткани и органы.
В обоих исследованиях используется компьютерная обработка полученной информации, в результате чего формируются послойные высокоинформативные изображения внутренних структур организма. Компьютерная томография и магнитно-резонансная томография позволяют выявить изменения в кости и окружающих тканях при остеомиелите.
Лечение остеомиелита требует применения консервативных и хирургических методов. Консервативная терапия заключается в применении антибиотиков, которые максимально эффективны в отношении патогенных микроорганизмов, вызвавших гнойно-воспалительный процесс в костной ткани.
Хирургическое лечение состоит в эвакуации гнойного содержимого, удалении участков некротизированной (отмершей) костной ткани, дренировании гнойно-воспалительного очага.
Специфической профилактики остеомиелита не существует. Лицам, имеющим повышенный риск развития гнойно-воспалительных заболеваний (например, пациентам, страдающим сахарным диабетом), следует обращать особое внимание даже на незначительные повреждения кожных покровов – проводить их тщательную обработку антисептиками, использовать стерильные повязки.
Рекомендуемые анализы
- Общий анализ крови
- Скорость оседания эритроцитов (СОЭ)
- Лейкоцитарная формула
- Посев на флору с определением чувствительности к антибиотикам
Посев крови на стерильность с определением чувствительности к антибиотикам
Под остеомиелитом подразумевается воспалительное заболевание костей и костного мозга. Оно возникает вследствие проникновения микробной инфекции в организм. Для уточнения стадии заболевания, локализации патологического очага, объема поражения кости необходима диагностика остеомиелита. На сегодняшний день она довольно разнообразна, основывается на лабораторном, бактериологическом, лучевом методе обследования.
Виды диагностики
От своевременно и правильно поставленного диагноза зависит дальнейшее качество жизни пациента. Для выявления патологии костей на начальной стадии используются инструментальные и лабораторные диагностические методы.

Лабораторное исследование устанавливает наличие воспалительного процесса в кости и определяет его тяжесть. Основными методами диагностирования остеомиелита являются:
- ОАК. О наличии заболевания костей говорят лейкоциты, превышающие 10/109, нейтрофилы – 10/106, СОЭ более 20. В норме количество лейкоцитов должно быть в пределах 4-9, нейтрофилов – 2-5, СОЭ – 5-10;
- Анализ крови на биохимию. Признаком патологии является количество белка меньше 60, альбуминов менее 30, реактивного белка более 5;
- ОАМ. Симптоматикой остеомиелита костей является количество эритроцитов больше 10, лейкоцитов – 7, белка – 0,14, наличие цилиндров.
Перечисленные лабораторные методы применяются для постановки диагноза и назначения терапии. Исследование крови теряет свою актуальность для диагностирования хронического остеомиелита костей.
Острая фаза формирует лейкоцитоз. Дифференциальная диагностика остеомиелита позволяет не только выявить заболевание, но и отличить его от рожистого воспаления, посттравматического периостита, туберкулеза, ревматизма, новообразований, актиномикоза костей.
Диагноз остеомиелит костей подтверждается после проведения инструментальных методик. К ним относится рентгенологическая и микробиологическая диагностика.
Микробиологическое диагностирование определяет не только наличие остеомиелита, но и его причину. Оно исследует, какие бактерии вызвали воспалительный очаг в кости, диагностирует суставную жидкость и кровь.
Если пациент страдает от гематогенного остеомиелита, то вероятность получения достоверного результата уменьшается наполовину. Данное исследование не определяет атипичные формы заболевания.
Микробиологическое диагностирование имеет несколько способов выявления возбудителя:
- Серологическое исследование способно выявить наличие антиген, антител после проведения визуального осмотра;
- Бактериоскопия представлена забором мазка со слизистой оболочки для оценивания микрофлоры;
- Денситометрия позволяет оценить склонность костей к переломам, разрушениям;
- Обследования свищевого содержимого позволяет диагностировать гнойный экссудат.
Исследование свищевого содержимого не всегда надежно. Если к хроническому остеомиелиту присоединяется внутригоспитальная инфекция, то посев дает правдоподобную информацию лишь в 50 % случаев. Гематогенный остеомиелит с полимикробной микрофлорой также плохо поддается диагностике.
В остальных случаях посевы информативны в 75 % случаев. Чтобы своевременно выделить и идентифицировать патогенные микроорганизмы, используют бактериоскопию, серологическое диагностирование.
Когда больному назначается антибиотикотерапия до проведения бактериологической диагностики, то необходимо прекратить прием препаратов за 3 суток до обследования. В противном случае исследование не позволит точно выявить возбудителей остеомиелита костей.

Самым информативным методом исследования является рентгенография. Но остеомиелит на рентгене диагностируется не всегда. Поскольку патология может распространиться не только на кости, но и на сухожилия, мышцы, жир.
Показана рентгенография, если у пациента определяется остеомиелит голени. Она позволяет диагностировать наличие омертвевших тканей, некроза костей ног.
При остеомиелите на рентгенографии:
- Заметны утолщения костей ног;
- Фиксируются некротические очаги, которые снимок показывает темными кругами, расположенными на костях. Некроз мышц будет выглядеть светлыми пятнами;
- Невозможность обнаружения костномозгового канала;
- если заболевание длится более недели, то губчатое и компактное вещество не имеют между собой границы;
- Разрушения имеют овальную или круглую форму;
- Происходит утолщение и изменение рельефа надкостницы.
При застарелом остеомиелите на рентгенограмме заметны некротическими образованиями.
Рентгенологические признаки остеомиелита у детей проявляются на 5 день поражения. У взрослого пациента патологии на снимках видны по истечении 2 недель. Данный метод может проводиться несколько раз в ходе лечения. Это необходимо для прослеживания положительной или отрицательной динамики болезни.
При хроническом остеомиелите чаще используется компьютерная томография (КТ). Исследование позволяет не допустить рецидивы заболевания. Использование контрастных компонентов дает точную информацию о локализации воспалительного очага, некротического участка, гнойных застоев, которые при отсутствии лечения приведут к сепсису.
Лучевая диагностика позволяет дифференцировать острую стадию от хронической. Оптимального качества можно добиться при помощи КТ за счет картины, полученной в линейном и спиральном срезе. Трехмерное изображение позволяет определить жидкостные участки, некрозы.
Это дает возможность построения тактики поэтапного оперативного вмешательства. Данный метод, так же, как и рентгенографию, не используют для обследования детей младше 14 лет и беременных женщин.

Для диагностирования остеомиелита между МРТ и КТ отдают предпочтение первому методу. Он имеет более широкие возможности исследования патологии, дифференциации инфекций мягкой и костной ткани.
Проведение магнитной томографии позволяет выявить инфекционные поражения тканей, которые примыкают к кости, воспалительные изменения в костном канале. Это является проблематичным при других исследовательских методах.
МРТ позволяет увидеть границы поражения, локализацию здоровых тканей, некрозы, что особенно важно в предоперационный период. Исследование позволяет снизить травматичность операции, избежать осложнений.
Данный метод доступен на любой стадии заболевания. Он дает точную информацию при наличии предпосылок к остеомиелиту, в начале его развития, во время тяжелой стадии, когда возникают различные осложнения.
Кроме перечисленным видов диагностики используют следующие методики:
- УЗИ используется для исследования межмышечной флегмоны, свищевых ходов. Оно определяет отечность тканей, их неровность, костные дефекты, мозоли, жидкостные скопления. Визуализирует глубину свища, его форму, размер. Часто обследование ультразвуком проводится для детей с острым воспалением. При помощи данной процедуры разрешается диагностировать остеомиелит у детей, беременных женщин;
- Инфракрасное сканирование используется для диагностирования острого типа заболевания. Оно выявляет участки тел, которые отличаются повышенной температурой. Чаще всего назначается при подозрении на генерализованную форму;
- Фистулография используется при подозрении на наличие ложного сустава, свищевых полостей. Данные патологии возникают в посттравматический период. За счет проведения прямого рентгена определяются мелкие полости, свищевые ходы, объем патологического очага. Это важно для выбора метода хирургического вмешательства;
- Пункция костей делается не только для диагностики, но и для лечения. В ходе процедуры забирается гной из воспаленного очага для определения типа возбудителя.
Существует несколько методов диагностирования остеомиелита костей. Назначает исследования врач, исходя из вида заболевания, его стадии, состояния больного. Целью диагностики является выявление причин заболевания, отслеживания эффективности проводимой терапии.
Что такое остеомиелит?
Остеомиелит представляет собой инфекцию кости, чаще всего вызываемую бактериями, реже другими типами патогенных микроорганизмов, часто достигающих кости через кровь. Остеомиелит может быть острым или хроническим и определяется как таковой в первую очередь на основании патологической картины ткани, а не продолжительности инфекции. Наиболее распространенной причиной остеомиелита, острого или хронического, является золотистый стафилококк как у детей, так и у взрослых.
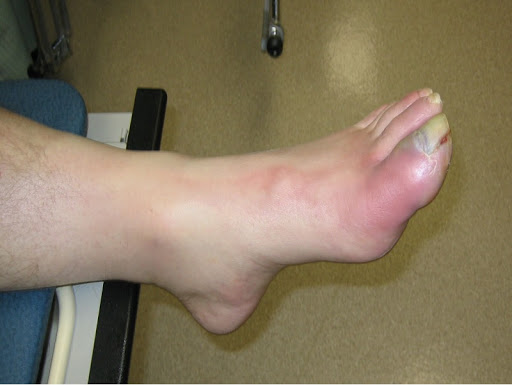
При инфицировании костной ткани часто развивается отек ее мягкой внутренней части (костного мозга). Отекшая внутренняя часть начинает давить на твердую внешнюю стенку кости, приводя к передавливанию кровеносных сосудов костного мозга, в результате чего приток крови к кости снижается или прекращается.
Без достаточного поступления крови возможно отмирание участков костной ткани. Инфекции таких отмерших участков костной ткани сложны в лечении, поскольку в эти участки не проникают естественные клетки организма, специализирующиеся на защите от инфекций, а также антибиотики.
Инфекция также может распространиться за пределы кости и привести к образованию гнойных скоплений (абсцессов) в близлежащих мягких тканях, например, мышечной ткани. Абсцессы иногда самостоятельно прорываются через кожу.
Классификация
Существует два типа остеомиелита, которые более дифференцированы по отношению к профилю, представленному костной тканью, чем по продолжительности самой инфекции:
- Острый остеомиелит, связанный с воспалительными изменениями костей, вызванными патогенными бактериями, симптомы которых обычно появляются через две недели после заражения.
- Хронический остеомиелит представляет собой некроз кости, то есть гибель части костной ткани.
Дальнейшие классификации остеомиелита основаны на предполагаемом механизме инфицирования: например, если он передается через кровь или в результате прямого проникновения бактерий в кость вследствие инфицирования прилегающих мягких тканей или открытой раны.
Причины остеомиелита
Остеомиелит вызывается различными инфекционными агентами. Когда костный мозг (мягкая ткань внутри кости) заражается, он набухает и оказывает давление на кровеносные сосуды в кости, вызывая их разрушение. Найденные микроорганизмы различаются в зависимости от возраста пациентов:
- Бактерии золотистого стафилококка (Staphylococcus aureus) являются наиболее частой причиной острого и хронического остеомиелита у взрослых и детей.
- Стрептококк группы А (пневмококк и К. kingae) являются другими двумя наиболее распространенными патогенными микроорганизмами у детей.
- Стрептококковые инфекции группы В встречаются в основном у новорожденных.
- У взрослых золотистый стафилококк является наиболее распространенным патогеном в кости, связанным с протезными инфекциями.
- Другие возможные микроорганизмы: Staphylococcus epidermidis, Pseudomonas aeroginosa, Serratia marcescens и Escherichia coli.
- Кроме того, грибковые и микобактериальные инфекции также были зарегистрированы у пациентов с остеомиелитом, но они остаются редкими и обычно встречаются у пациентов с нарушенной иммунной функцией (иммунодефицит).
- Есть редкие случаи паразитарной инфекции (эхинококкоз).
- В контексте травмы инфекция очень часто связана с несколькими микроорганизмами.
Механизм действия, который вызывает хронический остеомиелит, заключается в следующем: бактерии прилипают к кости и образуют биопленку, в которой они становятся менее чувствительными не только к иммунной системе пациента, но и к антибиотикам.
Золотистый стафилококк часто поражает госпитализированных людей, поэтому это называется внутрибольничной инфекций — микробом, который поражает больного в результате его госпитализации или посещения лечебного учреждения. Таким образом, инфекция золотистого стафилококка может заражать человека во время установки катетера, протеза или зонда.
Люди, наиболее подверженные риску острого остеомиелита, — это дети, которые чаще поражаются из-за роста областей длинных костей, которые сильно васкуляризируются и подвержены даже незначительным травмам. Более половины случаев острого гематогенного (переносимого с кровью) остеомиелита у детей приходится на пациентов в возрасте до пяти лет. Напротив, хронический остеомиелит у детей встречается очень редко.
Факторами риска, а именно предрасположенностью к остеомиелиту, являются в основном:
- диабет 2 типа;
- заболевание периферических сосудов.
По мере прогрессирования этих состояний заболеваемость хроническим остеомиелитом среди населения увеличивается.
Симптомы остеомиелита
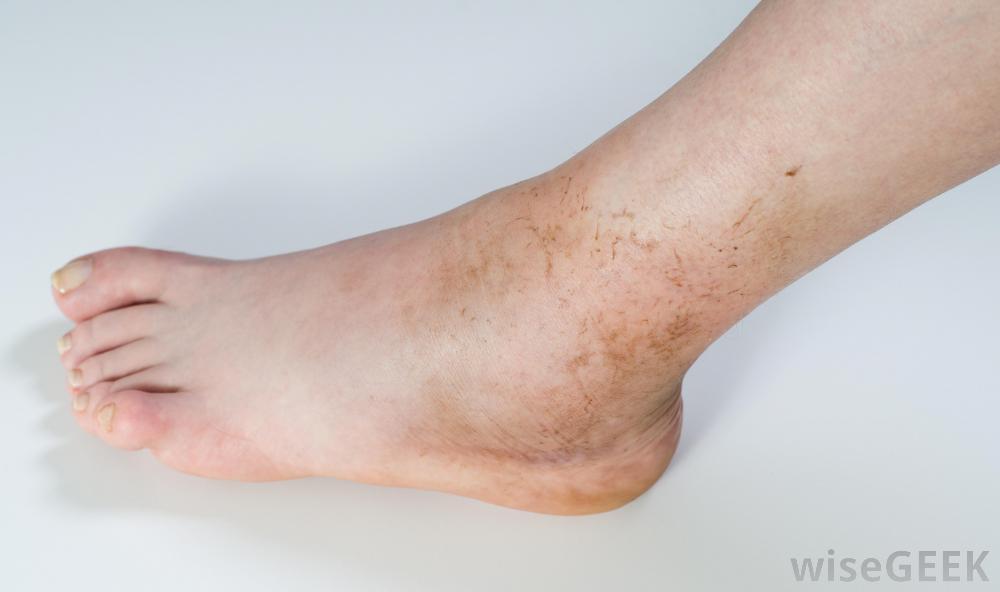
Симптомы острого остеомиелита:
- лихорадка (высокая температура);
- раздражительность;
- местная эритема (покраснение);
- отек;
- чувствительность зараженной кости.
Симптомы хронического остеомиелита:
- часто вторичный по отношению к открытым переломам;
- хроническая боль;
- плохое заживление ран;
- общее недомогание;
- иногда жар.
Симптомы остеомиелита могут быть неспецифичными, и их трудно распознать. Идентификация рассматриваемой бактериальной инфекции не всегда проста, поскольку посевы крови, позволяющие обнаружить их, оказываются положительными только в половине случаев.
Осложнения
Основные осложнения остеомиелита включают:
- Смерть кости (остеонекроз). Инфекция кости может препятствовать циркуляции крови внутри кости, что приводит к ее смерти. Для того чтобы антибиотики помогли, необходимо хирургически удалить отмершие части кости.
- Септический артрит. Иногда инфекция в костях может распространиться на близлежащие суставы.
- Плохой рост. Если остеомиелит возникает в мягких тканях, называемых ростовыми пластинами, на любом конце длинных костей рук или ног, это может повлиять на нормальный рост костей и суставов детей.
- Рак кожи. Если при остеомиелите образовалась открытая рана, которая выделяет гной, существует высокая вероятность того, что на окружающей коже появится плоскоклеточный рак.
Диагностика
Остеомиелит можно заподозрить на основании симптомов и по результатам медицинского осмотра. Например, врачи могут подозревать остеомиелит у больного со стойкой болью в определенном участке кости, сопровождающейся или не сопровождающейся лихорадкой, предъявляющего жалобы на практически постоянную усталость.
Если врачи подозревают остеомиелит, они проводят анализы крови для выявления воспаления, определяя один из следующих показателей:
- скорость оседания эритроцитов (СОЭ — анализ, который заключается в измерении скорости, с которой эритроциты оседают на дно пробирки с кровью);
- уровень С-реактивного белка (белок, циркулирующий в крови, резко повышается в случае воспаления).
Повышенные показатели СОЭ и уровня С-реактивного белка обычно указывают на наличие воспаления. Кроме того, в результатах анализа крови часто выявляют повышение количества лейкоцитов. Однако для диагностики остеомиелита результатов таких анализов крови недостаточно, хотя результаты в пределах нормы, говорящие о незначительном воспалении или полном его отсутствии, снижают вероятность остеомиелита.
Рентген позволяет обнаружить характерные признаки остеомиелита, но в ряде случаев это возможно только спустя 2–4 недели после появления первых симптомов.
В случае сомнительных результатов рентгенологического исследования или тяжелых симптомов проводится компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). С помощью КТ и МРТ можно определить инфицированные участки или суставы и обнаружить инфекцию соседних тканей, например, абсцессы.
Для диагностики инфекции кости и определения микроорганизмов-возбудителей врачи могут взять на анализ образцы крови, гноя, синовиальной жидкости или самой костной ткани. Как правило, при остеомиелите позвоночника образцы костной ткани извлекают с помощью иглы или в ходе хирургического вмешательства.
Лечение остеомиелита
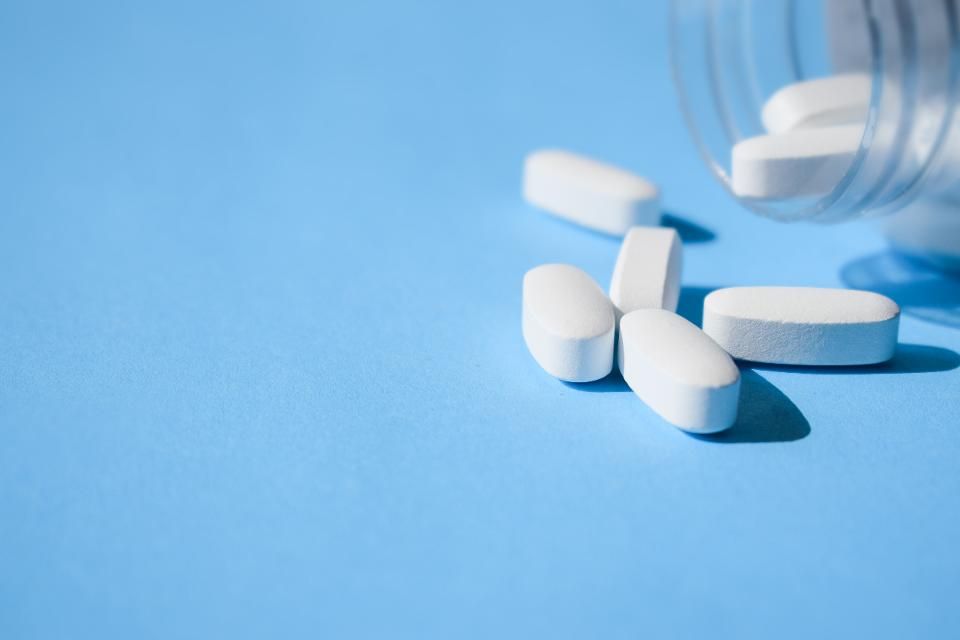
Наиболее эффективным средством лечения детей и взрослых, у которых в недавнее время была инфекция кости, распространившаяся с кровотоком, являются антибиотики. Если определить бактерию-возбудителя инфекции не представляется возможным, применяют антибиотики, эффективные в отношении золотистого стафилококка и многих других типов бактерий (антибиотики широкого спектра действия).
В зависимости от тяжести течения инфекции, антибиотики могут вводить в вену (внутривенно) в течение 4–8 недель. Затем переходят на прием антибиотиков внутрь в течение более длительного периода времени в зависимости от реакции на них пациента. Лечение некоторых больных хроническим остеомиелитом может предусматривать прием антибиотиков в течение нескольких месяцев.
Если обнаружена или подозревается грибковая инфекция, необходимо лечение противогрибковыми препаратами в течение нескольких месяцев. Если инфекция обнаружена на ранних этапах, хирургическое вмешательство обычно не требуется.
У взрослых больных с бактериальным остеомиелитом позвонков антибиотикотерапия обычно длится от 4 до 8 недель. Иногда возникает необходимость в постельном режиме, и больному может потребоваться использовать корсет. Для дренирования абсцессов или укрепления пораженных позвонков (чтобы не допустить сминания позвонков и, как следствие, поражения близлежащих нервов, позвоночного столба или кровеносных сосудов) может потребоваться хирургическое вмешательство.
Если остеомиелит развивается вследствие инфекции близлежащих мягких тканей, сложность лечения возрастает. Обычно проводится хирургическая операция для удаления отмершей ткани и кости, образовавшиеся полости заполняются здоровой кожей или другой тканью. Затем проводится лечение инфекции с помощью антибиотиков. Антибиотики широкого спектра действия необходимо принимать более 3 недель после хирургического вмешательства.
При наличии абсцесса обычно требуется хирургическое вмешательство для его удаления. Также хирургическое вмешательство показано больным со стойкой температурой и снижением массы тела.
Прогноз
При лечении клинический исход острого остеомиелита в целом хороший.
Прогноз неутешителен для людей с длительным (хроническим) заболеванием. Симптомы могут появляться и исчезать годами, даже при хирургическом вмешательстве. Может потребоваться ампутация, особенно у людей с диабетом или плохим кровообращением.
Прогноз для людей с протезной инфекцией частично зависит от:
- здоровья человека;
- типа инфекции;
- того можно ли зараженный протез удалить без проблем.
Можно ли предотвратить остеомиелит?
Самый простой способ предотвратить остеомиелит — сохранять кожу чистой. Все порезы и раны, особенно глубокие, должны быть тщательно очищены. Моте раны водой с мылом, держите их под проточной водой не менее пяти минут подряд, чтобы тщательно их промыть и удалить любую грязь.
Чтобы сохранить чистоту раны после промывки, накройте ее стерильной марлей или чистой тканью. Вы можете нанести заживляющий безрецептурный антибактериальный крем на рану, но самое главное, чтобы он был хорошо очищен. Раны должны начать заживать в течение первых 24 часов и полностью зажить в течение недели.
Рана, для заживления которой требуется больше времени и/или которая вызывает сильную боль, должна быть осмотрена специалистом.
И, как и при многих инфекциях, родители и дети должны тщательно и часто мыть руки, чтобы предотвратить распространение микробов. Дети также должны своевременно проходить необходимые вакцинации.
Читайте также:


