Каналикулярный путь распространения инфекции это
Вопрос: Чем опасен хламидиоз?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
В чем состоит опасность хламидиоза?
Большинство пациентов склонно считать, что хламидиоз является относительно легким заболеванием мочеполовой сферы, которое редко приводит к серьезным осложнениям. Отчасти такое мнение объясняется тем, что хламидийная инфекция склонна к хроническому течению без острых симптомов и проявлений. Пациент не испытывает дискомфорт и не обращается к врачу длительное время, даже если подозревает о наличии определенных проблем.
Однако подобное отношение к хламидиозу весьма опасно. Дело в том, что болезнь склонна к медленному прогрессированию и постепенному развитию тяжелых нарушений. Порой видимых симптомов (выделения из уретры, боли при мочеиспускании) не наблюдается, в то время как серьезные изменения в органах уже происходят. Результатом становятся тяжелые осложнения, которые впоследствии требуют серьезного лечения.
Осложнениями, которые могут встречаться при запущенном хламидиозе, являются:
1. рубцовые и спаечные процессы;
2. генерализация инфекции;
3. нарушение репродуктивной функции;
4. осложнения течения беременности;
5. поражение роговицы (при хламидийном конъюнктивите).
Рубцовые и спаечные процессы.
На финальном этапе жизненного цикла хламидий происходит разрушение клеток эпителия, в которых до этого размножался паразитический микроорганизм. При отсутствии лечения такой цикл многократно повторяется на протяжении долгих лет, что ведет к серьезному травматизму слизистой оболочки мочевыводящих путей. Закономерным ответом организма на такое повреждение становится формирование коллагена – белка соединительной ткани, обладающего повышенной прочностью. В результате этого происходит утолщение стенок мочеиспускательного канала и потеря ими эластичности.
Для пациента такое перерождение слизистой оболочки чревато следующими нарушениями:
- задержка мочи;
- хронические боли при мочеиспускании;
- половая дисфункция;
- нарушения менструального цикла у женщин;
- склонность к присоединению других половых инфекций.
Кроме того, если хламидии начинают распространяться с током лимфы в полость малого таза, это может дать начало спаечному процессу. Он, в свою очередь, повышает риск внематочной беременности и бесплодия.
Спайки органов малого таза, как и рубцовые изменения мочеиспускательного канала, требуют дополнительного хирургического лечения даже после успешного устранения инфекции.
Генерализация инфекции.
Под генерализацией понимают распространение инфекции на несколько различных органов и систем. При хламидиозе в подавляющем большинстве случаев первичный очаг находится в мочеполовой системе. Оттуда хламидии могут распространяться несколькими путями, приводя к различным осложнениям.
Достоверно известно о следующих путях распространения хламидий в пределах организма:
- Гематогенный путь. Гематогенный путь распространения инфекции – это перенос бактерий возбудителя с кровью. Теоретически, таким способом хламидии могут попасть практически в любые органы и ткани. Чаще всего ими становятся печень (перигепатит), легкие (хламидийные пневмонии), суставы. Реже могут поражаться сердце, почки или оболочки головного мозга. Куда бы ни попали хламидии, основным нарушением становится медленное рубцовое изменение слизистых оболочек и эпителия.
- Лимфогенный путь. При лимфогенном пути распространения возбудитель переносится по лимфатическим сосудам в рамках анатомической области. При хламидиозе лимфогенным путем поражаются органы малого таза.
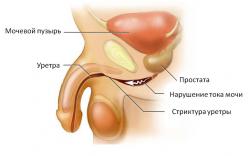
- Каналикулярный путь. При каналикулярном пути распространения возбудитель поднимается вверх через естественные отверстия организма. Примерами осложнений, к которым может привести подобная генерализация инфекции, являются хламидийный простатит (воспаление предстательной железы), эндометрит (воспаление слизистой оболочки матки) или сальпингит (воспаление маточных труб). Если и на этапе этих осложнений не предпринимать никаких мер, возможно наступление бесплодия.
- Контаминационный путь. Под контаминационным путем понимают перенос и распространение инфекции из-за несоблюдения правил личной гигиены. Чаще всего перенос происходит со слизистой оболочки половых органов на слизистую оболочку глаз. Результатом становится хламидийный конъюнктивит.
Нарушение репродуктивной функции.
Поскольку хламидиоз поражает в первую очередь мочеполовую систему, осложнения, затрагивающие репродуктивную функцию организма, встречаются наиболее часто. При этом страдают от подобных проблем и мужчины и женщины практически в равной степени.
Бесплодие может наступить в случае поражения хламидиями следующих органов:
- предстательная железа;
- семенные пузырьки;
- семявыводящий проток;
- оболочки яичек;
- слизистая оболочка матки;
- маточные трубы.
Чаще всего ключевым нарушением в органах становятся медленно прогрессирующие рубцовые изменения, которые ведут, в конечном счете, к потере функций.
Осложнения течения беременности.
Особенно опасна хламидийная инфекция для женщин репродуктивного возраста. Это связано с возможным наступлением беременности. При урогенитальном хламидиозе болезнь в отсутствие должного лечения и врачебного контроля отражается на течении беременности почти в 70% случаев.
Характерными осложнениями беременности при хламидиозе являются:
- преждевременные роды;
- антенатальное заражение плода (заражение до родов);
- интранатальное заражение плода (заражение в процессе родов);
- врожденные аномалии развития;
- внутриутробная смерть плода и выкидыш (наблюдается очень редко).
Поражение роговицы глаза.
Если речь идет об изолированном хламидийном конъюнктивите, то отсутствие лечения может привести к рубцовым изменениям на роговице. Это передняя часть твердой оболочки глаза, через которую на сетчатку попадает свет. В случае ее дефектов может сильно снижаться зрение. Если же и это не приведет пациента к врачу, хламидийная инфекция способна распространиться и на другие оболочки глаза и привести к необратимой слепоте.
Кроме того, хламидиоз всегда представляет опасность заражения окружающих людей. Его диагностика и лечение чрезвычайно важны для снижения встречаемости этой патологии в популяции. По некоторым источникам, в настоящее время хламидийная инфекция в различной форме встречается у 6 – 20 процентов людей репродуктивного возраста. Таким образом, хламидиоз представляет не только индивидуальную угрозу осложнений для каждого пациента, но и является опасным с точки зрения дальнейшего эпидемиологического распространения.
Источниками возбудителей инфекции являются места обитания и размножения патогенных микробов. По отношению к организму больного различают экзогенные и эндогенные источники. Экзогенные находятся вне организма, т.е. микробы попадают в организм (или рану) из внешней среды. Эндогенные источники находятся внутри организма, и микробы распространяются по внутренним путям.
Механизмы и закономерности экзогенной передачи микробов изучает наука эпидемиология. Согласно ее основам, существуют четыре пути передачи возбудителей инфекции: алиментарный, воздушный, контактный, трансмиссивный и вертикальный.
Алиментарным (фекально-оральным) путем передаются, как правило, кишечные инфекции, не входящие в сферу деятельности хирургов. В то же время некоторые кишечные инфекции могут приводить к осложнениям, требующим хирургического течения (перфорация язвы кишечника при брюшном тифе).
Воздушный путь инфицирования заключается в переносе микробов с пылью (воздушно-пылевой), или брызгами слюны при кашле и чихании, гноя и т.п. (воздушно-капельный). Этот путь имеет большое значение в хирургии для прямого и опосредованного (при оседании брызг и пыли на операционных инструментах и перевязочном материале) инфицрования операционных ран.
Контактный путь передачи осуществляется при прикосновении к ране инфицированного предмета (инструмент, руки, перевязочный материал, инородные тела). Разновидностью контактного инфицирования, встречающейся преимущественно в хирургии, является имплантационный путь инфицирования, реализующийся при помещении в ткани нестерильных или инфицированных в процессе операции инородных тел (шовные нити, протезы сосудов, связок и суставов).
Трансмиссивный путь передачи возбудителей инфекции заключается в распространении микробов с какой-либо биологической средой больного или бактерионосителя (кровь, плазма), попадающей непосредственно во внутренние среды восприимчивого организма. В качестве передатчика могут выступать кровососущие насекомые (малярия) или препараты крови (вирусный гепатит, ВИЧ, сифилис). Этот путь инфицирования особенно важен для хирургии, поскольку персонал постоянно работает в контакте с потенциально инфицированными биологическими средами (кровь, раневое отделяемое, гной и пр.) и чаще, чем в других областях медицины используется переливание крови и ее препаратов.
Вертикальный путь распространения инфекции - это передача возбудителя от матери плоду. В настоящее время вопрос наиболее актуален для таких заболеваний как ВИЧ-инфекция и вирусные гепатиты.
Источниками эндогенного инфицирования являются очаги острых и хронических инфекционных процессов и сапрофитная флора кишечника, полости рта, дыхательных путей. Различают три пути эндогенного распространения: контактный, гематогенный и лимфогенный.
Контактный путь реализуется при нарушении анатомической целостности органа или области, где находится источник возбудителей инфекции - расплавление гноем фасциальных перегородок, прободение стенки желчного пузыря или червеобразного отростка при их воспалении, вскрытие во время операции гнойной полости или просвета кишечника.
Лимфогенный и гематогенный пути распространения инфекции реализуются путем попадания микробов из первичного септического очага в кровь или лимфу. При сохраненной реактивности организма микробы в этих средах погибают, но при поражении иммунитета или массивном поступлении в кровь или лимфу высокопатогенных микробов, возможно, их распространение по организму с образование вторичных септических очагов.
В 70-80-е годы ХХ века в эпидемиологии появилось новое понятие – внутрибольничная (госпитальная, нозокомиальная) инфекция. Этим термином стали обозначать инфекционные заболевания и осложнения вызываемые высокопатогенными штаммами микроорганизмов, циркулирующими внутри лечебных учреждений и практически не встречающиеся за их пределами. Эти штаммы сформировались в результате отбора наиболее приспособленных (т.е.вирулентных), антибиотикорезистентных микробов, передающихся от больных персоналу и наоборот. В первую очередь к ним были отнесены микроорганизмы легко выявляемые при стандартных аэробных посевах: золотистый стафилококк, кишечная палочка, синегнойная палочка, протей. В последние годы было выяснено, что их числу необходимо добавить большое количество анаэробов (бактероиды, пептококки) и грибов. Согласно определению ВОЗ внутрибольничные случаи заражения вирусным гепатитом и ВИЧ так же следует рассматривать как внутрибольничную инфекцию.
Резервуарами госпитальных инфекций являются:
Кожа. У 10—20% (иногда до 40%) персонала и больных, находящихся в больнице, на коже обнаруживаются стафилококки. У 30% родильниц уже на пятый день после родов кожные покровы заселены стафилококками. Кишечная палочка была выявлена у 13—21% больных и у б—9% персонала.
Волосы. Путем фаготипирования удалось установить, что при возникновении послеоперационных раневых инфекций волосы чаще бывают резервуаром стафилококков, чем носоглотка и кожа.
Постель больного. Согласно результатам бактериологических исследований с постельных принадлежностей более чем в 90% случаев высеваются патогенные микробы. Необходима регулярная, своевременная смена постельных принадлежностей (см. ниже); дезинфекция (сухожаровая обработка) матрасов и подушек после каждого использования; применение матрасов из негигроскопичных материалов.
Спецодежда медперсонала. До 80% выявляется золотистый стафилококк. Спецодежду необходимо менять не реже 2-3 раз в неделю. Стирка спецодежды должна происходить с учетом необходимости ее дезинфекции. В экономически развитых странах запрещена стирка спецодежды на дому.
Полость рта. Среди больных число носителей стафилококков в глотке может достигать 65%.
Кишечник. В фекалиях больных, находящихся в медицинских учреждениях, прежде всего обнаруживают энтеровирусы, сальмонеллы, энтеропатогенную кишечную палочку, грибы рода кандида. Синегнойная палочка выделяется у здоровых людей в 1—3% случаев.
Согласно современным представлениям основным путем передачи возбудителей внутрибольничных инфекций является контактный (ранее считалось – воздушный). Специфических методов профилактики и борьбы с внутрибольничными инфекциями не существует. Тем не менее, выявленные факторы риска позволяют оптимизировать профилактические мероприятия.
В хирургии в ⅓ случаев их развитие связано с использованием инвазивных процедур в диагностических или лечебных целях (Фроленко С.И., 2001).
Риск внутрибольничной инфекции растет прямо пропорционально длительности нахождения пациента в стационаре. Особенно это касается больных с гнойно-септическими заболеваниями.
Развитию внутрибольничных инфекций способствует длительное пребывание больных на постельном режиме, ограничение двигательной активности.
Селекция антибиотикоустойчивых штаммов происходит особенно быстро при бесконтрольном применении антимикробных препаратов.
В большинстве экономически развитых стран, а в последние годы и в некоторых лечебных учреждениях нашей страны ведется постоянный бактериологический мониторинг возбудителей внутрибольничной инфекции. При наличии показаний (расширенные операции, ослабленные больные и пр.) с профилактической целью назначаются антимикробные препараты, к которым чувствительны выявленные на текущий момент возбудители внутрибольничных инфекций (Страчунский Л.С., 2000).
Не нашли то, что искали? Воспользуйтесь поиском:
Предупредить проникновение и развитие различных инфекций может каждый человек, главное – знать основные опасности, которые подстерегают на каждом шагу, и пути их распространения. Источники инфекции – это места обитания и жизнедеятельности микроорганизмов.
Виды инфицирования
Различают два вида источников распространения инфекции – экзогенные и эндогенные. В первом случае речь идет об источниках, которые находятся вне организма человека, во втором – факторах, находящихся в организме больного.
В свою очередь, к экзогенным источникам распространения инфекций относят:
- Больных с гнойно-септическими заболеваниями;
- Животных;
- Бациллоносителей.
Не стоит забывать, что для ослабленного организма потенциальную опасность представляют не только выраженные патогенные микроорганизмы, но и условно-патогенные, которые являются неотъемлемой частью различных тканей и органов человека, но в определенных обстоятельствах становятся источником заболеваний. Подобная микрофлора также присутствует на посторонних предметах, которыми окружен человек.
Иногда человек может сам не болеть, но являться переносчиком вирусов, то есть бациллоносителем. В данном случае вероятно распространение инфекции как на ослабленных людей, так и на здоровых, хотя и в разной степени.
В редких случаях в роли источников экзогенной инфекции выступают животные.
Патогенная микрофлора проникает в организм человека следующим путями:
- Воздушным;
- Капельным;
- Контактным;
- Имплантационным;
- Фекально-оральным;
- Вертикальным.
1. При воздушном способе распространения инфекции микроорганизмы атакуют человека из окружающего воздуха, в котором они находятся в подвешенном состоянии или в составе частиц пыли. Человек, делая вдохи, может заразиться любым заболеванием, которое может передаться таким образом.
2. Под капельным способом распространения инфекции подразумевают проникновение в рану возбудителей, которые содержатся в мелких каплях выделений из верхних дыхательных путей. Но в эту среду микроорганизмы попадают от зараженного человека при кашле, разговоре и чихании.
3. Когда говорят о контактном пути распространения инфекции, то речь идет о попадании микробов через предметы в раны и поврежденные участки кожи при непосредственном контакте. Таким образом можно заразиться через хирургические и косметологические инструменты, предметы личного и общественного пользования, одежду и так далее.
4. При имплантационном заражении возбудители проникают в организм человека в случае различных операций, которые подразумевают оставление в теле посторонних предметов. Это могут быть и шовные материалы, и синтетические протезы сосудов, и искусственные клапаны сердца, электрокардиостимуляторы и т.п.
5. Фекально-оральное заражение – это проникновение инфекции в организм человека через желудочно-кишечный тракт. Патогенная микрофлора может попасть в желудок через немытые руки, грязные и зараженные продукты питания, воду и почву.
6. Под вертикальным способом распространения инфекции подразумевается передача вирусов от матери плоду. В данном случае чаще всего говорят о ВИЧ-инфекциях и вирусных гепатитах.
Эндогенная инфекция провоцирует заболевание изнутри или со стороны покровов человеческого тела. К основным ее очагам относятся:
- воспаления покровного слоя – эпителия: карбункулы, фурункулы, экземы, пиодермии;
- очаговые инфекции желудочно-кишечного тракта: панкреатит, кариес, холангит, холецистит;
- инфекции дыхательных путей: трахеит, бронхит, пневмония, гайморит, абсцесс легких, бронхоэктаз, фронтит;
- воспаления урогенитального тракта: сальпингоофорит, простатит, цистит, уретрит, пиелит;
- очаги неизвестных инфекций.
Эндогенное инфицирование осуществляется такими способами, как контактный, гематогенный и лимфогенный. В первом случае бактерии могут попасть в рану с близлежащих от операционных разрезов поверхностей кожи, из просветов вскрытых внутренних органов во время операций или же из очага воспаления, находящегося вне зоны хирургического вмешательства. Такие пути распространения инфекции, как гематогенный и лимфогенный, означают проникновение вирусов в рану по лимфатическим и кровеносным сосудам от очага воспаления.

Госпитальная инфекция
Понятие госпитальной инфекции появилось в 70-80 годах 20 века, поскольку участились случаи заболеваемости инфекциями, вызванными высокопатогенными штаммами микроорганизмов, которые циркулируют внутри лечебных учреждений, при этом за их пределами практически не встречаются. Данные штаммы образовались путем отбора наиболее приспособленных антибиотикорезистентных микроорганизмов, распространяющихся от больных пациентов к персоналу больниц и наоборот. К таким микроорганизмам относят: кишечную палочку, золотистого стафилококка, протея, синегнойную палочку, пептококки, бактероиды, а также грибы. По определению ВОЗ, заражения ВИЧ и вирусным гепатитом в больницах относят также к данному типу распространения инфекции.
Резервуарами внутрибольничных инфекций являются:
- кожа;
- волосы;
- постель больных;
- спецодежда персонала;
- полость рта;
- кишечник (фекалии).
Основным путем передачи инфекций внутри больничных учреждений является контактный, хотя раньше считался воздушный.
К сожалению, полностью исключить вероятность заражения госпитальным путем невозможно, но на сегодняшний день выработан ряд мер, помогающий существенно снизить риск заболеваемости.
Было замечено, что чем больше пациент или работник находится в больничном учреждении, тем выше риск заражения инфекциями. Особенно это касается пациентов с гнойно-септическими заболеваниями. Госпитальные инфекции чаще развиваются у больных, которые вынуждены длительное время пребывать на больничной койке и ограничены в движениях.
Во многих развитых странах сегодня проводят постоянный бактериологический мониторинг возбудителей госпитальной инфекции. При обнаружении определенных микроорганизмов проводят соответствующие профилактические меры распространения инфекции.
8.3. ПУТИ РАСПРОСТРАНЕНИЯ ИНФЕКЦИИ
В зарубежной и отечественной литературе описано пять основных пу-тей проникновения возбудителей инфекции в организм плода (Анкирская А.С., 1985; Радзинский В. Е, 1992; Кира Е.Ф., 1996; Левицкая С. К., 1991):
1) восходящий (через шейку матки и оболочки плодного яйца);
2) трансплацентарный, или гематогенный (через плацентарный барьер к плоду);
3) нисходящий (из воспалительно измененных придатков матки, аппен-дикса);
4) интранатальный (при прохождении плода через инфицированные ро-довые пути матери);
Антенатально инфекционный агент попадает к плоду гематогенно (трансплацентарно) или через инфицированные околоплодные воды. Чаще при антенатальном заражении возбудители поступают в организм плода ге-матогенно. Вначале они с кровью матери поступают в плаценту, где возмож-но размножение возбудителя и последующее развитие воспалительного про-цесса (плацентита). Преодолев маточно-плацентарный барьер, возбудитель проникает к плоду и может привести к развитию генерализованной инфекции с поражением печени, легких, почек, головного мозга и других органов (Ан-кирская А.С., 1989; Айламазян Э.К., 1995; Есаулова Н.Е., 1996; Сидельникова В.М., 1996; Сидорова И.С., 1999; Михайлов А.В., Лаврова Д.Б., Коляченко Е.С., 2003). Следует отметить, что распространение возбудителей может происходить и по вартонову студню пуповины, чему способствует внесосу-дистый ток жидкости от плаценты к плоду (Mindel A., 1995).
Околоплодные воды могут быть инфицированы восходящим (из влага-лища) и нисходящим (из маточных труб) путём, а также самим плодом, ин-фицированным гематогенно и выделяющим возбудителя с калом и мочой с последующим инфицированием околоплодных вод. При синдроме инфици-рования амниона может произойти преждевременный разрыв околоплодных оболочек с последующим развитием эндометрита, инфекционных осложне-ний новорожденного (Анкирская А.С., 1985). Учитывая ведущую роль трансплацентарного (гематогенного) инфицирования при антенатальной ВУИ, важно отметить, что состояние барьерной функции плаценты в значи-тельной мере определяет возможность развития инфекции и количество по-павшего к плоду инфекционного агента. Известно, что фетоплацентарная не-достаточность резко увеличивает риск развития генерализованной ВУИ при наличии хронического очага или остром заболевании у беременной.
Гематогенный путь передачи инфекции характерен для цитомегалови-русной, энтеровирусной инфекции, вируса простого герпеса, ветряной оспы, а также наблюдается при листериозе, микоплазмозе, некоторой бактериаль-ной инфекции и приводит к тяжёлым диссеминированным поражениям фе-топлацентарной системы, жизненно важных органов плода (мозга, печени, лёгких) (Девис П. А., 1987; Лозовская Л. С., 1995; Самохин П. А., 1987; Си-макова М. Г., 1995).
Восходящий путь инфицирования характерен для условно - патогенной микрофлоры, грибковой инфекции, а также наблюдается при хламидиозе, микоплазмозе, листериозе, других инфекциях. При восходящем пути инфи-цирования микроорганизмы проникают через плодные оболочки в около-плодные воды, где происходит размножение возбудителя. При этом плод оказывается в инфицированной среде. Заражение внутренних полостей плода происходит при заглатывании и аспирации инфицированных вод (Гуртовой Б. Л., Анкирская А. С., 1994; Цинзерлинг А. В., 1986).
Нисходящий путь инфицирования менее характерен для ВУИ, хотя его риск высок при персистенции возбудителей в эндометрии и маточных трубах (хламидии, микоплазмы, уреаплазмы) (Радзинский В. Е., 1996; Тареева Т. Г., 1994).
Интранатальный путь инфицирования (заражение плода во время родов путём аспирации или заглатывания содержимого родовых путей матери) наиболее характерен для бактериальной инфекции (стрептококк группы В, E.сoli, стафиллококк, Proteus, клебсиелла, анаэробная флора), но возможен и для вирусной (ВПГ, ЦМВ) инфекции, грибов рода Кандида. Причем передача инфекции возможна как при наличии симптомов поражения в области шейки матки и вульвы, так и при бессимптомном выделении возбудителя (Адаске-вич В. П., 1996; Барашнев Ю. И., 1994; Кудашев Н. И., 1991; Carmack M. A., 1993).
Таким образом, при наличии у беременной урогенитальной инфекции внутриутробное инфицирование плода и новорожденного может произойти любым из вышеперечисленных путей.

Российская Академия Естествознания приняла участие в выставке BUCH WIEN 2019, (Австрия, Вена , 6-10 ноября 2019 года).

С 12 по 15 октября 2019 г. в г. Сочи состоялся заключительный очный этап VII международного конкурса научно-исследовательских и творческих работ учащихся "СТАРТ В НАУКЕ" и итоговое заседание педагогов высшей и средней школы в рамках научно-практической конференции "Современные проблемы школьного образования".

Российская Академия Естествознания (Международная ассоциация учёных, преподавателей и специалистов) приняла участие в 32-й Московской международной книжной выставке-ярмарке, г. Москва, ВДНХ, 4-8 сентября 2019 года.

Российская Академия Естествознания Приняла участие в выставке HONG KONG BOOK FAIR 2019, (КНР, Гонконг, 17-23 июля 2019 года).

Российская Академия Естествознания Приняла участие в выставке BOOKEXPO AMERICA 2019, (США, Нью-Йорк, 29-31 мая 2019 года).
Абсцесс (патогенез, клиника, лечение).
Это ограниченное скопление гноя в тканях и различных органах. Может возникнуть
при остром воспалении кожи, подкожной клетчатки (фурункул, карбункул), лимфатических сосудов, узлов, при ссадинах, ранениях, инъекциях, при септикопиемии.
Локализоваться могут как в мягких тканях, так и во внутренних органах (печень, легкие, селезенка, вещество мозга и т.д.) и полостях тела (плевральная, брюшная).
Абсцесс развивается или в уже погибших тканях (травма) или в живых, подвергшихся большому микробному обсеменению. По течению абсцесс может быть острым и хроническим.
В начале ограниченный участок ткани инфильтрируется экссудатом и лейкоцитами. Под влиянием ферментов лейкоцитов, ткань расплавляется, образуется полость, заполненная гнойным экссудатом.
Стенки абсцесса сначала выстилаются гнойно-фибринозными наложениями и некро-тизированными тканями. Потом по периферии развивается зона демаркационного воспале-ния, этот инфильтрат является основой развития пиогенной мембраны, образующей стенку абсцесса. Это образование представляет собой грануляционную ткань. Со временем слой этой грануляционной ткани, обращенный в сторону тканей созревает и превращается в со-единительную ткань. Поэтому в хронических абсцессах пиогенная мембрана представляет собой два слоя: внутренний - грануляционную ткань и наружный - зрелую соединительную ткань.
Абсцесс обычно опорожняется наружу или в полый орган, что приводит к самоизле-чению. При нарушении грануляционного вала вокруг может произойти генерализация ин-
Установленный диагноз является показанием к вскрытию абсцесса. Вскрытие производят широко, выбирая кратчайший анатомический доступ. Если имеется многокамерный абсцесс, то камеры его объединяют в одну. Производят дренирование абс-цесса по общепринятым методикам. Рану после вскрытия ведут по законам гнойной хирургии.
Источники инфекции могут быть экзогенными и эндогенными. Основным источником экзогенной инфекции является окружающая больного внешняя среда. Патогенные микроорганизмы могут передаваться от больного человека, от бациллоносителей, от животных. Они попадают во внешнюю среду с гноем, слизью, слюной, мокротой и другими выделениями человека, а из внешней среды в рану через воздух, через руки медицинского персонала, через окружающие предметы, недостаточно обработанные материалы и инструменты, которые соприкасаются с раной или остаются в тканях больного (шовный и пластический материал, катетеры, сосудистые шунты, протезы и т. п.).

Рис. 1. Основные источники и пути распространения экзогенной хирургической инфекции.
Различают воздушный путь распространения микроорганизмов, когда они проникают в организм больного через воздух, но чаще через воздух содержащий капельки жидкости, например при чихании. Такой путь распространения инфекции называется воздушно-капельным.
Контактный путь распространения инфекции - попадание микроорганизмов в рану при соприкосновении с бактериально загрязненными предметами.
Контакт может быть прямым - от источника к хозяину и косвенным – через предметы: катетеры, хирургический инструментарий, эндоскопическую и дыхательную аппаратуру, постельное белье, перевязочные материалы, поверхности кранов и другие предметы ухода и обслуживания.
Особую опасность представляет заражение раны возбудителями столбняка или газовой гангрены. Эти микроорганизмы, попадающие во внешнюю среду с испражнениями животных, способны длительное время существовать в земле в виде спор. При попадании в рану в результате случайной травмы они могут вызвать тяжелый инфекционный процесс.
Трансмиссионный путь передачи инфекции:
1)заражение через введенное лекарственное вещество, при переливании крови и других трансфузионных средств, через пищу, воду;
2) заражение через живого переносчика.
Опасность трансмиссионной инфекции в последние годы резко возросла. Это объясняется всё более широким применением трансфузионной терапии, особенно в отделениях реанимации и интенсивной терапии, что позволило сохранять жизнь крайне тяжелым больным, но увеличило опасность распространения инфекции, например, возможность заражения вирусом СПИДа, гепатита при переливании крови т.п. В последние годы отмечается значительный рост нозокомиальной (внутрибольничной) инфекции, в возникновении и распространении которой трансмиссионный путь играет не последнюю роль. В настоящее время недооценивать трансмиссионный путь распространения инфекции опасно как для больного, так и для медицинского персонала.
Оставление в тканях и органах больного бактериально загрязненных предметов: шовного материала, катетеров, протезов и т. п. называется имплантационным инфицированием.
Эндогенная инфекция развивается при наличии очага инфекции в организме самого больного, например, при заболеваниях кожи, зубов, миндалин и т. п.. В таком случае инфекция может распространяться по лимфатическим путям (лимфогенно), с током крови (гематогенно), а также при контакте с воспаленным органом во время операции. Инфицирование раны возможно и при вскрытии во время операции полых органов, содержимое которых попадает в рану.
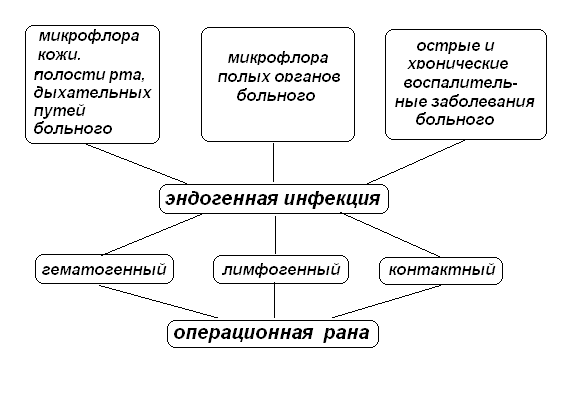
Рис. 2. Источники и пути распространения эндогенной инфекции.
Предупреждение инфицирования раны и уничтожение инфекции, как в ране, так и в организме в целом - главный принцип хирургии, который решается методами антисептики и асептики.
№26. Кровотечение в ткани (причины, клиника, лечение)
Читайте также:


