Клиника открытого перелома костей
1. По происхождению – врожденные, приобретенные.
Врожденные переломы встречаются крайне редко (возникают во внутриутробном периоде). Переломы возникшие во время родов относятся к приобретенным.
Все приобретенные переломы по происхождению делят на две группы – травматические и патологические (причины: остеопороз, метастазы злокачественной опухоли, туберкулез, сирингомиелия, остеомиелит, сифилитическая гумма и др.).
2. По наличию повреждения кожных покровов – открытые (повреждены кожа и слизистые) и закрытые.
Отдельная группа – огнестрельные переломы.
3. По месту приложения силы:
Прямые – перелом возникает в месте приложения силы;
Непрямые – перелом возникает на определенном расстоянии от места приложения силы.
4. В зависимости от вида воздействия переломы подразделяют на возникшие при: сгибании, скручивании (ротации), сдавлении (компрессии), от удара (в т.ч. огнестрельные), отрывные переломы.
5. По характеру повреждения кости переломы могут быть полными и неполными.
6. По направлению линии перелома выделяют – поперечные, косые, продольные, оскольчатые, винтообразные, компрессионные, отрывные.
7. В зависимости от наличия смещения костных отломков переломы бывают без смещения и со смещением. Различают смещения: по ширине, по длине, под углом, ротационное.
8. В зависимости от отдела поврежденной кости переломы могут быть диафизарными, метафизарными и эпифизарными.
Метафизарные переломы часто сопровождаются сцеплением периферического и центрального отломков (сколоченные или вколоченные переломы). Если линия перелома кости проникает в сустав, его называют внутрисуставным. У подростков иногда наблюдается отрыв эпифиза – эпифизиолиз.
9. По количеству переломы могут быть одиночными и множественными.
10. По сложности повреждения опорно-двигательного аппарата выделяют простые и сложные переломы.
11. В зависимости от развития осложнений выделяют неосложненные и осложненные переломы.
12. При наличии сочетания переломов с повреждениями другого характера говорят о сочетанной травме или политравме.
Абсолютные симптомы перелома.
1. Характерная деформация.
2. Патологическая подвижность.
3. Костная крепитация. (исключение составляют вколоченные переломы, где этих симптомов может не быть).
Относительные симптомы перелома.
- болевой синдром, усиливающийся при движении, нагрузке по оси;
- укорочение конечности, вынужденное ее положение (может быть и при вывихе);
Лечение переломов. Консервативные и оперативные методы лечения. Компрессионно-дистракционный метод лечения переломов костей.
Принципы лечения переломов с замедленной консолидацией костных отломков. Ложные суставы.
Закрытые переломы: первая помощь
Прежде всего, необходимо зафиксировать поврежденную конечность. От качества фиксации зависят болевые ощущения пострадавшего.
Шину не следует очень сильно прижимать к месту повреждения кости. Это может нарушить активное кровообращение. Если же поблизости нет никаких средств, которые могут заменить шину, то поврежденную руку подвешивают на косынку, а ногу прибинтовывают к здоровой ноге.
Затем место повреждения охлаждают. Лучший вариант — прикладывание льда, но если такового под рукой нет, то это может быть холодная вода. Охлаждение снимет отек в месте перелома и немного уменьшит болевой синдром.
Открытые переломы: первая помощь
Первое действие — обработка антисептиком раны. Йод, зеленка, спирт, водка — этими средствами нужно смазать и края раны, а затем уже наложить стерильную повязку.
Открытые переломы часто сопровождаются обильными кровотечениями, и может возникнуть необходимость наложения жгута. При этом важно не пытаться исправлять деформации конечности, не вправлять выступающие отломки кости. Так можно инфицировать рану и вызвать приступ боли у человека. Далее необходимо зафиксировать поврежденную руку или ногу.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.


Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Перелом кости — полное или частичное нарушение целостности кости при нагрузке, превышающей пределы ее прочности.
Переломы могут возникать как вследствие травмы, так и в результате различных заболеваний, сопровождающихся изменениями в прочностных характеристиках костной ткани.
Классификация.
В современных классификациях выделяют типы переломов в зависимости от следующих признаков:
1. По причине возникновения:
1) Травматические — вызванные внешним воздействием;
2) Патологические — возникающие при минимальном внешнем воздействии вследствие разрушения кости каким-нибудь патологическим процессом (например, туберкулёзным, опухолевым или другим);
2. По тяжести поражения:
а) без смещения (например, под надкостницей);
б) со смещением отломков.
2) Неполные — трещины и надломы.
3. По форме и направлению линии излома кости:
1) Поперечные — линия перелома условно перпендикулярна оси трубчатой кости;
2) Продольные — линия перелома условно параллельна оси трубчатой кости;
3) Косые — линия перелома проходит под острым углом к оси трубчатой кости;
5) Оскольчатые — нет единой линии перелома, кость в месте повреждения раздроблена на отдельные отломки;
6) Клиновидные — как правило, возникает при переломах позвоночника, когда одна кость вдавливается в другую, образуя клиновидную деформацию;
7) Вколоченные — костные отломки смещаются проксимальней по оси трубчатой кости или располагаются вне основной плоскости губчатой кости;
8) Компрессионные — костные отломки мелкие, чёткой, единой линии перелома нет;
4. По целостности кожных покровов:
1) Закрытые — не сопровождаются ранениями тканей, проникающих к месту перелома, и не сообщаются с внешней средой:
а) единичные — если один перелом одного сегмента опорно-двигательного аппарата;
б) множественные — если перелом в пределах одного сегмента или различных сегментов опорно-двигательного аппарата;
2) Открытые — (огнестрельные и неогнестрельные), переломы костей, сопровождающиеся ранениями мягких тканей и сообщающиеся с внешней средой:
5. По локализации перелома в пределах трубчатой кости выделяют:
6. Сочетанные — если перелом сочетается с травмой внутренних органов, черепа;
7. Комбинированные — если поражение в одной анатомической области или в разных анатомических областях.
8. По осложнениям:
а) травматическим шоком;
б) повреждением внутренних органов;
г) жировой эмболией;
д) раневой инфекцией, остеомиелитом, сепсисом.
В детском и юношеском возрасте наблюдаются переломы по неокостеневшей ростковой (эпифизарной) линии — эпифизиолизы. В пожилом возрасте переломы происходят при значительно меньшей травмирующей нагрузке, и сроки восстановления увеличиваются. Это связано с изменением соотношения минерального и органического компонентов кости.
Переломы костей возникают в результате нагрузки, превышающей предел их прочности. Для каждой кости, по разным осям, величины предельной нагрузки отличаются. Тип перелома в каждом конкретном случае зависит от направления вектора приложенной силы. Например, если удар приходится перпендикулярно трубчатой кости, то возникает поперечный перелом, при приложении вектора силы параллельно оси кости, возникают продольные и оскольчатые переломы.
Существуют типичные места переломов. Как правило, они находятся в тех местах, где кость испытывает наибольшую нагрузку, или там, где её прочность ниже. К наиболее распространённым переломам относятся:
· Перелом лучевой кости в типичном месте. В 70 % случаях по механизму травмы он является разгибательным переломом;
· Перелом хирургической шейки плеча;
· Перелом медиальной и латеральной лодыжек;
· Перелом шейки бедра. Трудноизлечимый, но довольно распространённый перелом, особенно у пожилых людей;
· Различные переломы костей черепа.
Помимо этих мест переломов возможны и многие другие. Фактически, любая кость может быть сломана в любой точке на всем её протяжении.
Патогенез.
Костная ткань состоит из минерального и органического компонентов. Состав кости достаточно сложен, органическая часть кости составляет 30 % её массы, минеральная 60 %, на воду приходится 10 %. Минеральный компонент обеспечивает прочность и состоит преимущественно из кальция, фосфора и микроэлементов. Органический компонент представляет собой коллаген, который делает кость более эластичной. Прочность коллагена на растяжение — 150 кг/см², прочность при надрезе — 680 кг/см², разрывное удлинение — 20-25 %. При нагревании коллагеновые волокна сокращаются примерно на треть своей длины. Трубчатые кости наиболее устойчивы к нагрузке вдоль своей оси. Губчатые менее прочны, но одинаково устойчивы к нагрузке по всем направлениям.
При переломе костной ткани возникает кровотечение, которое плохо останавливается из-за того, что сосуды фиксированы в минеральной части кости и не могут спадаться. Объём кровотечения зависит от типа перелома и его локализации, так, например, при переломах костей голени пострадавший теряет 500—700 мл крови. В результате этого кровоизлияния формируется гематома, которая впоследствии окружает костные отломки.
В месте кровотечения возникает отёк и происходит выпадение нитей фибрина, которые служат впоследствии основой для формирования белкового матрикса костной ткани. Остановка кровотечения из костной ткани представляет собой нелёгкую задачу и при сложных оскольчатых открытых переломах возможна только в оборудованной операционной.
Механизм возникновения.
Травматический перелом — это повреждение структуры костной ткани под воздействием внешней силы, превышающей стандартные прочностные характеристики повреждённого элемента скелета. Возникать он может по множеству причин, начиная от падения с высоты и заканчивая огнестрельными ранениями. Наиболее тяжёлыми считаются сочетанные и комбинированные переломы — переломы нескольких костей или их сочетание с другими повреждениями, например, ранами или ожогами.
Патологический перелом кости — перелом кости в зоне её патологической перестройки (поражения каким-либо заболеванием — опухолью, остеомиелитом, остеопорозом и др.).
Наиболее ярким симптомом, свидетельствующим о патологическом характере, является возникновение перелома от неадекватной по силе травмы (или без травмы). В некоторых случаях при анамнезе можно выявить боли или дискомфорт в области перелома перед его появлением. Более достоверны в диагностике патологического характера перелома методы рентгенографии, компьютерной или магнитно-резонансной томографии. В отдельных случаях природу патологического процесса, вызвавшего перелом, позволяет установить только биопсия.
Репаративная регенерация костной ткани при переломах.
Срастание отломков после перелома сопровождается образованием новой ткани, в результате которого появляется костная мозоль. Сроки заживления переломов колеблются от нескольких недель до нескольких месяцев, в зависимости от возраста (у детей переломы срастаются быстрее), общего состояния организма и местных причин — взаимного расположения отломков, вида перелома и т. д.
Восстановление костной ткани происходит за счёт деления клеток камбиального слоя надкостницы, эндоста, малодифференцированных клеток костного мозга и мезенхимальных клеток (адвентиции сосудов).
В процессе регенерации можно выделить 4 основные стадии:
· Аутолиз — в ответ на развитие травмы развивается отёк, происходит активная миграция лейкоцитов, аутолиз погибших тканей. Достигает максимума к 3—4 дню после перелома, затем постепенно стихает;
· Пролиферация и дифференцировка — активное размножение клеток костной ткани и активная выработка минеральной части кости. При неблагоприятных условиях сначала формируется хрящевая ткань, которая затем минерализуется и заменяется костной;
· Перестройка костной ткани — восстанавливается кровоснабжение кости, из костных балок формируется компактное вещество кости;
· Полное восстановление — восстановление костномозгового канала, ориентация костных балок в соответствии силовыми линиями нагрузки, формирование надкостницы, восстановление функциональных возможностей повреждённого участка.
На месте перелома формируется костная мозоль. Выделяют 4 вида костной мозоли:
· Периостальную — формируется небольшое утолщение вдоль линии перелома;
· Эндоостальную — костная мозоль расположена внутри кости, возможно небольшое уменьшение толщины кости в месте перелома;
· Интермедиальную — костная мозоль расположена между костными отломками, профиль кости не изменён;
· Параоссальную — окружает кость достаточно крупным выступом, может искажать форму и структуру кости.
Тип сформировавшейся костной мозоли зависит от регенерационных способностей человека и локализации перелома.
Диагностика.
Есть относительные и абсолютные признаки перелома, относительные являются ориентировочными, и позволяют только заподозрить травму данного типа. Абсолютные признаки подтверждают факт перелома, и позволяют отличить его от других, похожих по клиническим признакам травм.
Относительные признаки перелома:
· Боль — усиливается в месте перелома при имитации осевой нагрузки. Например, при постукивании по пятке резко усилится боль при переломе голени;
· Отёк — возникает в области повреждения, как правило, не сразу. Несёт относительно мало диагностической информации;
· Гематома — появляется в области перелома (чаще не сразу). Пульсирующая гематома свидетельствует о продолжающемся интенсивном кровотечении;
· Нарушение функции повреждённой конечности — подразумевается невозможность нагрузки на повреждённую часть тела и значительное ограничение подвижности.
Абсолютные признаки перелома:
· Неестественное положение конечности;
· Патологическая подвижность (при неполных переломах определяется не всегда) — конечность подвижна в том месте, где нет сустава;
· Крепитация (своеобразный хруст) — ощущается под рукой в месте перелома, иногда слышна ухом. Хорошо слышна при надавливании фонендоскопом на место повреждения;
· Костные отломки — при открытом переломе они могут быть видны в ране.
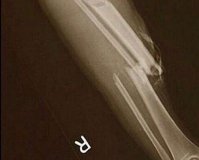
Рентгеновское исследование позволяет более точно установить вид перелома и положение отломков. Рентгенография — стандартный метод диагностики при подтверждении перелома. Именно наличие рентгеновского снимка повреждённого участка служит объективным подтверждением факта перелома. На снимке должны быть изображены два сустава, расположенные дистальней и проксимальней места поражения, кость должна быть изображена в двух проекциях, прямой и боковой. При соблюдении этих условий рентгеновское исследование будет адекватным и полноценным, а возможность ошибочной диагностики минимальна.
В случае перелома очень важно своевременное оказание медицинской помощи. Вовремя оказанная медицинская помощь может спасти жизнь пострадавшему и предотвратить развитие серьёзных осложнений. Зачастую опасны не сами переломы, а сопровождающие их патологические состояния, такие как травматический шок и кровотечение.
Первая помощь.
Человек, оказывающий первую помощь, может:
· Оценить тяжесть состояния пострадавшего и локализацию повреждений;
· При наличии кровотечения — остановить его;
· Определить, возможно ли перемещение пострадавшего, до прибытия квалифицированного медицинского персонала. Не рекомендуется переносить или передвигать больного при травмах позвоночника и множественных переломах;
· При изолированной травме иммобилизовать повреждённый участок, наложить шину. Шиной может служить любой предмет, который предотвратит движения в повреждённой конечности (захватывая суставы выше и ниже места перелома);
· При отсутствии противопоказаний к перемещению пострадавшего транспортируют в медицинское учреждение. Если доступ медицинского персонала затруднён или невозможен и имеются противопоказания к перемещению пострадавшего, обеспечивают по возможности полную иммобилизацию повреждённых участков, после чего используются носилки с твёрдым основанием, к которым надёжно фиксируется пострадавший.
Первая врачебная помощь.
Первая врачебная помощь может быть оказана как на месте, так и в травмпункте или стационаре. В этот момент важно оценить тяжесть состояния пострадавшего, предотвратить или облегчить осложнениями травмы, определить объём дальнейшего лечения.
Тактика врача. Если врач подозревает перелом у пострадавшего, он проводит следующие мероприятия:
· Оценивает тяжесть состояния пострадавшего. В случае возникновения осложнений в первую очередь начинает бороться с наиболее опасными для жизни. Наиболее частые осложнения — шок и кровопотеря;
· Проводит дифференциальный диагноз, убеждается, что имеющаяся травма является именно переломом, а не вывихом, растяжением или ушибом;
· При клиническом подтверждении диагноза и купировании состояний, угрожающих жизни, проводит максимально эффективную в существующих условиях иммобилизацию повреждённого участка;
· После осуществления адекватной иммобилизации принимает решение о необходимости госпитализации пострадавшего в стационар или о проведении амбулаторного лечения.
При осуществлении транспортной (временной) иммобилизации конечностей человек, осуществляющий её, должен соблюдать следующие правила:
1. Фиксировать конечность в том положении, в котором она находится после травмы, но не пытаться вправить кость на место;
2. Фиксировать минимум два сустава (выше и ниже перелома). При травме бедра и плеча фиксировать три сустава;
3. При наложении шины и наличии ран сначала обработать раны и остановить кровотечение.
Переломы - нарушение целостности костной ткани, вызванное механическим воздействием или патологическим процессом.
Классификация: 1. По происхождению: внутриутробные и приобретенные. 2. По отношению к коже и слизистым: открытые и закрытые. 3. По характеру повреждения кости: полными и неполными.
4. По направлению линии перелома: поперечные, косые, продольные, винтообразные, вколоченные, оскольчатые, компрессионные и отрывные переломы. 5. По количеству переломы: одиночные и множественные. 6. По сложности повреждения опорно-двигательного аппарата: простые и сложные. 7. По локализации: эпифизарные, метафизарные и диафизарные. 8. В зависимости от наличия смещения костных отломков относительно друг от друга: переломы бывают без смещения и со смещением.
Смещение костных отломков может быть: - по ширине, - по длине, - под углом, - ротационное,
Осложнения переломов: - травматический шок, - повреждения внутренних органов (пневмоторакс при переломе бедра, повреждения мозга при вдавленном переломе черепа и т.д.) - повреждение сосудов (кровотечение, пульсирующая гематома) и нервов, - жировая эмболия, - раневая инфекция, остеомиелит, сепсис.
Симптомы:Абсолютные симптомы перелома: - характерная деформация (штыкообразная деформация, изменение оси конечности, ротация в области перелома); - патологическая подвижность (наличие движений вне зоны сустава); - костная крепитация (характерный хруст или соответствующие пальпаторные ощущения). Относительные симптомы перелома: - болевой синдром (локальная болезненность в области перелома, болезненность при нагрузке по оси); - гематома; - укорочение конечности, вынужденное положение; - нарушение функции (невозможность встать с опорой на конечность, оторвать конечность от поверхности постели, конечность не может удерживать свой вес).
Рентгеновская диагностика: Необходимо проследить непрерывность кортикального слоя, оределить локализацию, линию перелома, наличие и характер смещения отломков.
Лечение.
ПЕРВАЯ ПОМОЩЬ: - остановка кровотечения, - профилактика шока на догоспитальном этапе включает в себя обезболивание наркотичекими анальгетиками и введение кровезаменителей гемодинамического ряда, - транспортная иммобилизация
Назначение транспортной иммобилизации: - предотвращает дальнейшее смещение костных отломков
- уменьшение болевого синдрома, - создание возможности для транспортировки пострадавшего
Принципы транспортной иммобилизации: - обеспечение неподвижности всей конечности, - быстрота и простота выполнения
Способы транспортной иммобилизации
1. Аутоиммобилизация - бинтование поврежденной нижней конечности пострадавшего к здоровой или верхней конечности к туловищу.
2. Иммобилизация с помощью подручных средств (импровизированными шинами) - использование палок, досок, лыж и т.д.
3. Иммобилизация с помощью стандартных транспорных шин
Основные виды транспортных шин: - проволочная шина типа Крамера, - шина Еланского, - пневматические шины и шины из пластмассы, - шина Дитерихса
- наложение асептической повязки
Основные принципы лечения переломов - репозиция костных отломков
Необходимо выполнение следующих правил: Обезболивание. Сопоставление периферического отломка по отношению к центральному. Рентгенологический контроль после репозиции
Репозиция: открытая и закрытая; одномоментная и постепенная; аппаратная и ручная.
- иммобилизацияобеспечение неподвижности отломков относительно друг друга.
Метод скелетного вытяжения- закрытая постепенная репозиция и иммобилизация отломков под действием постоянной тяги за периферический отломок.
Применяется при диафизарных переломах бедра, костей голени, при латеральных переломах шейки бедра, сложных переломах в области голеностопного сустава, переломах плечевой кости, а также в тех случаях, когда при выраженном смещении отломков не удается одномоментная закрытая ручная репозиция.
Выделяютлейкопластырноевытяжение и собственно скелетное.
Принципы: Через периферический отломок проводится спица Киршнера, к ней фиксируется скоба ЦИТО, за которую осуществляется тяга с помощью груза и системы блоков.
Точки проведения спицы: На нижней конечности это надмыщелки бедра, бугристость большой берцовой кости и пяточная кость, на верхней - локтевой отросток.
Расчет груза для скелетного вытяжения: Это 15% или 1\7 массы тела. При переломе бедра обычно 6-12 кг, костей голени - 4-7кг, переломе плеча - 3-5 кг.
Контроль за лечением: Через 3-4 дня рентгенологическое исследование. Если репозиция не наступила, следует изменить величину груза или направление тяги. Если сопоставление отломков достигнуто, груз уменьшают на 1-2 кг, а к 20 суткам доводят до 50-75% от первоначального.
Достоинства этого метода: Точность и контролируемость постепенной репозиции. Имеется возможность следить за состоянием конечности, открытой во время всего процесса лечения, а также движений в суставах конечности (резко снижается опасность развития контрактур и тугоподвижности).
Недостатки: - инвазивность (возможность развития спицевого остеомиелита, отрывных переломов, повреждения нервов и сосудов), - определенная сложность метода, - необходимость в большей части случаев стационарного лечения и длительного вынужденного положения в постели.
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ: -классический остеосинтез, - внеочаговый компрессионно-дистракционный остеосинтез
Основные виды и принципы остеосинтеза: При расположении конструкций внутри костномозгового канала остеосинтез называют интрамедуллярным, при рапсположении конструкций на поверхности кости - экстрамедуллярный. Соединение отломков во время оперативного вмешательства металлическими конструкциями создает возможность ранней нагрузки на поврежденную конечность. Для интрамедуллярного остеосинтеза используют металлические спицы и стержни различных конструкций. Этот вид остеосинтеза обеспечивает наиболее стабильное положение отломков. Для экстрамедуллярного остеосинтеза применяют проволочные швы, пластинки с болтами. шурупы и другие конструкции. В последнее время широко стали применяться сплавы никеля и титана, обладающие свойством запоминания первоначальной формы - так называемые металлы с памятью.
Показания.Сложные переломы длинных трубчатых костей, выраженное смещение костных отломков, ложные суставы длинных трубчатых костей, переломы с замедленной консолидацией, переломы, осложненные инфекцией, необходимость удлинения костей и другие.
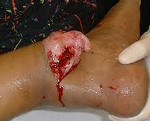
Открытый перелом – перелом с повреждением кожных покровов, реже слизистой оболочки, при котором существует сообщение между областью перелома и внешней средой. Чаще наблюдаются открытые переломы костей конечностей. Травма сопровождается болью, отеком и деформацией. В области повреждения имеется рана, иногда в ней просматриваются отломки костей. Диагноз выставляется на основании клинических признаков и результатов рентгенографии. Лечение обычно комбинированное: ПХО раны с последующей иммобилизацией, после заживления раны возможен вне- или внутриочаговый остеосинтез.
МКБ-10


- Классификация
- Общие особенности
- Распространенные переломы
- Цены на лечение
Общие сведения
Открытый перелом – повреждение кости, при котором область перелома сообщается с внешней средой через рану на коже или слизистой оболочке. Составляет 8-10% от общего числа повреждений скелета. Может возникать в результате падений, ударов, автодорожных происшествий, техногенных и природных катастроф. При высокотравматичных повреждениях часто наблюдаются сочетания с другими травмами: закрытыми переломами костей туловища и конечностей, тупой травмой живота, ЧМТ, повреждением грудной клетки и т. д.
Открытые переломы относятся к категории сложных повреждений, поскольку при таких травмах резко возрастает риск инфицирования всех элементов кости с развитием острого остеомиелита и других осложнений. Нередко возникают затруднения при фиксации отломков, что связано с необходимостью сохранить доступ к ране для проведения перевязок, а также невозможностью выполнить плановый очаговый остеосинтез до полного заживления раневой поверхности. Лечение открытых переломов осуществляют специалисты в области травматологии.

Классификация
С учетом особенностей повреждения кожи выделяют два вида открытых переломов: первично открытый – возникший в момент травматического воздействия и вторично открытый – образовавшийся через некоторое время после травмы в результате смещения отломков и повреждения кожных покровов фрагментом кости (например, при неправильной транспортировке). Как правило, при первично открытых переломах наблюдаются раны большей площади, нередко – сильно загрязненные, с инородными телами (кусочками одежды, песком, землей, и т. д.). Для вторично открытых переломов характерно наличие небольшой ранки с выстоящим из нее концом отломка кости. Обильные загрязнения раневой поверхности наблюдаются редко, инородные тела в ране отсутствуют.
В клинической практике применяется классификация О.Н. Марковой и А.В. Каплана, в которой для обозначения размера и степени повреждения используют систему цифр и букв:
- I – размер раны до 1,5 см.
- II – размер раны 2-9 см.
- III – размер раны более 10 см.
- А – перелом с незначительным ограниченным повреждением мягких тканей. Жизнеспособность мягких тканей сохранена или незначительно нарушена.
- Б – перелом с повреждением мягких тканей средней степени тяжести. Наблюдается частичное или полное нарушение жизнеспособности тканей в ограниченной зоне.
- В – перелом с тяжелым повреждением мягких тканей и нарушением их жизнеспособности на значительном протяжении.
Кроме того, в данную классификацию дополнительно введен тип IV, обозначающий переломы с крайне тяжелым повреждением тканей: размозжением, раздавливанием, раздроблением и нарушением целостности магистральных артерий.

Общие особенности
Все открытые переломы считаются бактериально загрязненными. Микробная инвазия раны может стать причиной целого ряда осложнений: анаэробного, гнилостного, гнойного, а также развития столбняка. Вероятность возникновения инфекционных осложнений увеличивается при ослаблении иммунитета, нарушениях местного кровообращения, наличии нежизнеспособных тканей и обширных повреждениях. Особенно опасны в этом смысле огнестрельные переломы, поскольку в таких случаях всегда образуется значительный массив нежизнеспособных тканей, в ране имеются инородные тела, а местное кровоснабжение ухудшается вследствие контузии.
Основным методом инструментальной диагностики открытых переломов является рентгенография поврежденного сегмента. В отдельных случаях для оценки состояния мягкотканных структур может дополнительно назначаться МРТ. При открытых переломах существует достаточно высокий риск нарушения целостности нервов и сосудов, при подозрении на наличие таких повреждений необходима консультация нейрохирурга или сосудистого хирурга.
При значительных дефектах кожи для предупреждения некроза перед наложением швов выполняют послабляющие разрезы по бокам раны. В отдельных случаях осуществляют первичную кожную пластику. По окончании обработки в рану устанавливают дренажи. Противопоказанием для наложения первичных швов являются обширные загрязненные и размозженные раны с отслойкой мягких тканей, а также наличие признаков местной инфекции (отек и гиперемия кожи по краям раны, гнойное или серозное отделяемое). Если наложение первичных швов невозможно, в последующем на рану накладывают первично-отсроченные (через 3-5 сут), ранние (через 7-14 сут) или поздние (через 2 и более недели) вторичные швы. Обязательным условием отсроченного ушивания раны является удовлетворительное состояние пациента и отсутствие признаков острого гнойного воспаления.
Наличие загрязненной раны нередко существенно ограничивает возможности травматолога по немедленному восстановлению нормального взаиморасположения отломков. Проведение закрытой репозиции часто затруднено, поскольку грубые манипуляции в области раны осуществлять невозможно. Проблематичным становится и удержание отломков при помощи гипсовой повязки, так как минимум в течение 10 суток необходимо обеспечить доступ к ране для проведения перевязок.
Тактику лечения выбирают с учетом особенностей повреждения и состояния пациента. Остеосинтез с использованием погружных металлоконструкций используют редко, поскольку наличие первичного бактериального загрязнения резко увеличивает вероятность нагноения. Абсолютными противопоказаниями к первичному остеосинтезу являются шок, интенсивное кровотечение, обширные, размозженные и обильно загрязненные раны. При невозможности адекватно сопоставить отломки в таких случаях накладывают временную гипсовую повязку или скелетное вытяжение, а в последующем, после заживления раны и улучшения состояния пациента осуществляют отсроченный остеосинтез.
Перспективной методикой лечения открытых переломов являются компрессионно-дистракционные аппараты. В числе преимуществ этого метода – отсутствие металлоконструкций в области перелома (это позволяет снизить риск нагноения) и сохранение свободного доступа к ране при надежной фиксации отломков. Наряду с оперативными, широко используются и консервативные способы лечения – скелетное вытяжение и гипсовые повязки. И тот, и другой вариант имеют свои преимущества и недостатки.
Наряду с ПХО и восстановлением нормального положения отломков, лечение открытых переломов обязательно включает в себя антибиотикотерапию, обезболивание, физиотерапевтические процедуры и ЛФК. При наличии травматического шока на начальном этапе проводятся противошоковые мероприятия с последующей коррекцией состояния всех органов и систем. В реабилитационном периоде пациентов направляют на ЛФК и физиотерапию.

Распространенные переломы
Первое место по распространенности среди открытых переломов у взрослых занимают переломы костей голени (54,7-78% от общего числа открытых повреждений скелета). Такие переломы часто встречаются при сочетанных и множественных травмах и примерно в 50% случаев осложняются нагноением. Исходом подобных повреждений в 17% случаев становится образование дефекта костной ткани, несращение и ложные суставы. Причиной такого количества осложнений и неудовлетворительных результатов лечения являются высокоэнергетические травмы (например, при автодорожных происшествиях), тяжелое состояние пациентов при поступлении и анатомические особенности данного сегмента конечности.
При открытых переломах большеберцовой кости часто возникает дефект мягких тканей по передневнутренней поверхности голени. Это обусловлено тем, что в данной области большеберцовая кость практически вплотную прилегает к коже и отделена от нее лишь тонкой полоской рыхлой соединительной ткани. Такие раны плохо заживают, нередко осложняются остеомиелитом и остеонекрозом и часто требуют проведения первичной или вторичной кожной пластики.
Лечебная тактика определяется состоянием пациента и особенностями перелома. При изолированных травмах активно используются компрессионно-дистракционные аппараты, при сочетанных повреждениях на раннем этапе, как правило, накладывается скелетное вытяжение, а в последующем, после заживления раны, выполняется остеосинтез костей голени пластиной, винтами или блокирующими стержнями, либо осуществляется внеочаговый остеосинтез аппаратом Илизарова.
У детей, в отличие от взрослых, чаще встречаются открытые переломы костей предплечья, как правило, возникающие при падении на руку. Тактика лечения определяется особенностями детского организма – сочетанием высокой регенеративной способности со слабой устойчивостью к инфекции. В ходе ПХО иссекают только раздавленные или размятые, явно омертвевающие участки кожи. Костные отломки обычно не удаляют, а тщательно очищают и сопоставляют. При наличии значительных загрязнений свободно лежащие фрагменты механически очищают, обильно промывают растворами антисептиков, на некоторое время укладывают в раствор антибиотиков, а затем устанавливают обратно в область дефекта.
Некротизированная мышечная ткань является благоприятной средой для развития инфекции, поэтому в процессе ПХО тщательно осматривают поврежденные мышцы и иссекают нежизнеспособные участки (тусклые, серые, не кровоточащие, с пониженным тургором и отсутствием эластичного сопротивления). Загрязненная подкожная клетчатка также подлежит иссечению. При ушивании края раны должны сопоставляться без натяжения, поскольку у детей в таких случаях часто развиваются краевые некрозы. При необходимости выполняют послабляющие разрезы или проводят первичную кожную пластику.
Репозиция и удержание отломков производится теми же методами, что и у взрослых. Обычно на начальном этапе используют гипсовые лонгеты или закрытые повязки с окошком для перевязок. В последующем при необходимости выполняют открытый остеосинтез пластиной, штифтом, винтами или спицами. Наложение аппарата Илизарова при переломах костей предплечья возможно как в момент поступления, так и в более поздние сроки, после заживления раны. Прогноз при таких повреждениях у детей обычно благоприятный.
Читайте также:


