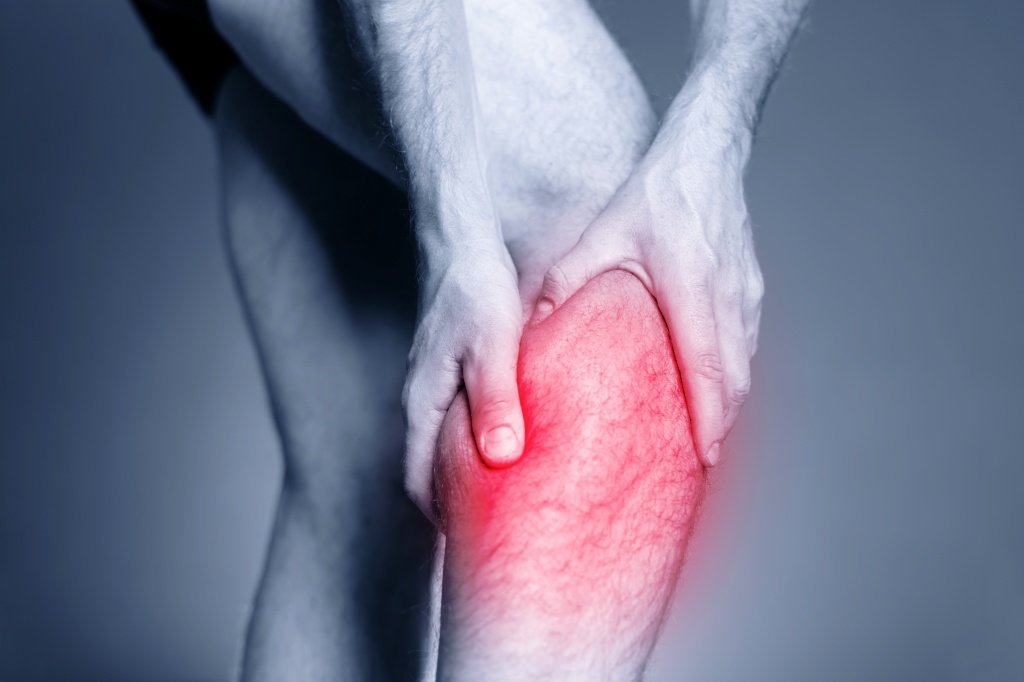
Когда можно ходить после разрыва мышц
Разрыв мышц – это повреждение мышечных волокон, вызванное сильным сокращением или чрезмерным использованием мышц. Часто возникает у спортсменов и может быть разделен на три стадии: мягкая, промежуточная и тяжелая.
Давайте рассмотрим, какие мышцы наиболее часто страдают и какими симптомами проявляется разрыв мышц.
Что такое разрыв мышцы
Разрыв мышц – это патологическое состояние, которое возникает при перегрузке скелетной мышцы, что приводит к разрыву мышечных волокон, образующих мышцу.
Обычно возникает, когда мышца подвергается чрезмерной нагрузке, например, подъем очень тяжёлого груза, когда длительно находится в состоянии сокращения или подвергается насильственному и внезапному растяжению.
Разрыв мышцы может возникнуть у любого человека, но более подвержены люди, которые занимаются спортом (дети и взрослые), как на профессиональном, так и на любительском уровне.
Типы разрывов мышц
Разрывы мышц можно разделить на несколько типов, в зависимости от степени тяжести и способа возникновения.
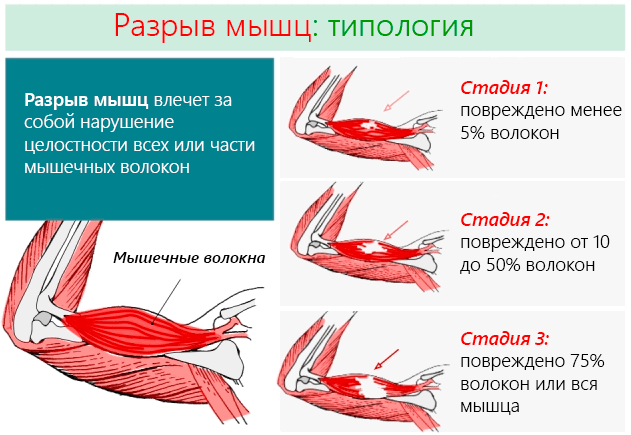
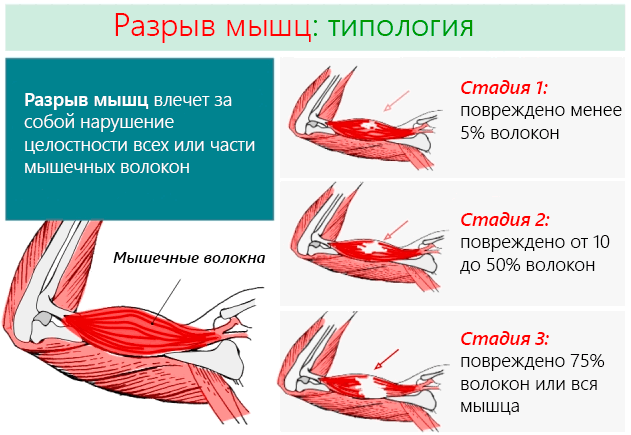
В зависимости от тяжести и количества пострадавших мышечных волокон, мы имеем:
- 1 степени: наименее серьезная травмам мышц, когда повреждено не более 5% мышечных волокон. Не приводит к ограничениям в движениях и сильной боли, беспокоят только пораженные участки. Не наблюдается какого-либо снижения мышечной силы.
- 2 степени: травмы промежуточного класса, при которых повреждается от 10 до 50% мышечных волокон. Пострадавший чувствует острую боль, а некоторые движения могут быть ограничены. Например, в случае повреждения мышц нижних конечностей, субъект ещё в состоянии ходить, но делает это с большим трудом.
- 3 степени: самая серьёзная форма, когда повреждены 3/4 мышечных волокон или происходит полный разрыв мышцы. Боль острая и интенсивная, движения даются с большим трудом. Например, в случае повреждения мышц ног субъект не в состоянии ни ходить, ни удерживать вертикальное положение.
В зависимости от причины возникновения, различают две формы разрыва мышц:
- Острая: разрыв происходит внезапно. Характерно для травм полученных во время напряженной и интенсивной работы, когда мышцы слишком быстро растягиваются.
- Хроническая: разрыв образуется постепенно, по мере увеличения количества поврежденных волокн. Присуще травмам, возникающим при повторяющихся движениях.
Разрыв мышц может включать любые мышцы человеческого тела, но чаще происходит на уровне верхних и нижних конечностей:
Эти два состояния, на самом деле, являются другими типами явлений, в частности:
Причины и факторы риска
Причина большинства разрывов мышц – чрезмерное напряжение мышц во время движения или во время повторяющихся движений.
Однако, существуют факторы риска , которые могут предрасполагать к разрыву мышц:
- Отсутствие адекватной подготовки мышц к ожидаемой нагрузке.
- Чрезмерное утомление мышц, до такой степени, что они не в состоянии выдерживать усилие.
- Тяжелые тренировки после длительного отдыха от тренировок.
Другая возможная причина разрыва мышц – это косвенные травмы или кровоподтёки, то есть когда мышцу чем-то сильно ударяют. Например, когда во время футбола игрок получает от другого партнера сильный удар ногой, что приводит к повреждению мышечных волокон.
Симптомы разрыва мышцы
Разрыв мышцы в первое время может проявляться даже без боли. Однако, позже появляется сильная острая боль, как основной симптом, к которому могут присоединиться другие симптомы, среди которых:
- Отёк, покраснение и сильное жжение пораженного участка.
- Наличие отёка, то есть скопления жидкости на уровне поврежденной мышцы.
- Образование гематомы из-за разрыва сосудов мышцы.
- Появление провалов при полном разрыве мышцы.
- Иногда наличие лихорадки.
Симптомы разрыва мышц иногда могут быть проявлениями других заболеваний (например, покраснение, отёк и наличие лихорадки могут возникнуть из-за тромбоза) и, следовательно, необходимо выполнить правильную диагностику.
Диагностика – как определить разрыв мышцы
Врач может диагностировать разрыв мышц с помощью:
- Истории болезни пациента, чтобы понять, когда возникла боль и как.
- Обследования пострадавшей части, чтобы проверить наличие кровоподтёка, отёчности и острой боли.
- УЗИ мышц, чтобы определить тип повреждения и тяжесть.
- МРТ, используют, если УЗИ не дает четкой картины о тяжести травмы.
Как лечить разрыв мышцы
Разрыв мышц заживает по-разному, в зависимости от степени повреждения. Разрыв мышц 1 степени заживает за пару недель, на восстановление после разрыва 2 степени требуется от 15 дней до одного месяца.
Лечение разрыва мышц 3 степени занимает не менее одного месяца, а иногда требует хирургического вмешательства, которое предусматривает наложение швов.
Для первичной помощи при разрывах мышц используют такие средства, как холод или тепло, реализуется, так называемый, метод REST (Rest, Ice, Compression, Elevation).
В частности, первичная помощь должна состоять из следующих этапов:
- Отказ от любой спортивной деятельности, чтобы обеспечить мышцам состояние покоя.
- Наложение льда на пострадавший район, по крайней мере, на двадцать минут, с повторением через каждые четверть часа.
- Наложение сдавливающего бинта на пораженные участки, чтобы уменьшить приток крови в поврежденную область и избежать появления гематомы.
- Если речь идёт о нижней конечности, положите под неё подушку, так чтобы сохранить её положение выше тела, чтобы избежать скопления жидкости и уменьшить отёк.
- Через 72 часа после разрыва мышца можно сменить лёд на источник тепла, которое помогает растворять сгустки крови. До 72 часов не рекомендуется применять тепло, так как это может ухудшить отток крови из сосудов, вызвав вазодилатацию.
Для лечения разрывы мышц 1 степени можно использовать травяные средства:
Готу кола содержит пентациклические тритерпеноиды, которые укрепляют кровеносные сосуды и уменьшают явления накопления жидкости, такие как отёк. Рекомендуется принимать в виде капсул, по две капсулы утром и вечером.
Черная смородина: используется как естественное противовоспалительное средство, благодаря таким активным компонентам, как флавоноиды, антоцианы и витамин C. Можно принимать в виде таблеток, по одной в день – утром и вечером, или в виде капель, дозировка 50 капель несколько раз в день.
Коготь дьявола: содержит в качестве активного ингредиента арпагозиды, которые являются мощными противовоспалительными веществами. Следует принимать несколько таблеток в день, желательно после еды, или в виде мази непосредственно в месте повреждения.
Арника: содержит сесквитерпеновые лактоны, флавоноиды, астрагалин и другие активные ингредиенты, которые обладают противовоспалительными свойствами. Можно применять в виде мази непосредственно на место повреждения.
Имбирь: содержит гингерол и эфирные масла, которые уменьшают выработку медиаторов воспаления. Режим приема и дозировка отличаются в зависимости от случая к случаю, можно принимать в виде капсул или травяного чая.
Для лечения болезненных симптомов разрыва мышц ваш врач может прописать некоторые лекарства (как правило, противовоспалительные нестероидные препараты или миорелаксанты), которые могут быть введены перорально, внутримышечно или применяться местно в виде мази.
В числе наиболее активно используемых:
- Тиоколхикозид: это лекарство расслабляет мышцы, что предотвращает непроизвольные мышечные контрактуры, которые могут усугубить повреждение. Применяется, как правило, вместе с диклофенаком, как орально, так и ввиде раствора для инъекций.
- Диклофенак: это препарат относится к категории противовоспалительных средств. Вместе с тиоколхикозидом используется ввиде раствора для инъекций, также может быть принята в форме таблеток или местно в виде мази.
- Кетопрофен: противовоспалительное средство, которое помогает уменьшить чувство боли. Можно применять и местно в виде мази или устно.
- Ибупрофен: противовоспалительное средство, использующееся для снятия боли. Применяется перорально в виде таблеток.
- Парацетамол: это противовоспалительное и обезболивающее средство, которое можно использовать в больших дозах, поскольку он не вызывает проблем желудочно-кишечного тракта. Существует в виде шипучих таблеток и свечей.
Сейчас самый разгар зимы, а значит, зимние виды сорта на пике популярности. Отправляясь кататься на горных лыжах или коньках, мало кто задумывается о возможных рисках. Однако опасность травм подстерегает как профессионалов, так и любителей.
![]()

Самыми травмоопасными видами зимнего спорта признаны сноуборд и катание на горных лыжах. Конечно, никто не застрахован от травм и на обычной городской улице, где под нерасчищенным снегом может скрываться лед. Но это может быть случайностью, тогда как занятие экстремальными видами спорта — осознанный риск. Большинство травм лыжники и сноубордисты получают, переоценив собственные возможности и способности. Любители часто начинают катание с самого крутого спуска. Встречаются и такие, кто боится выходить на трассу, не выпив предварительно горячительного для храбрости. А неадекватное состояние может сыграть злую шутку на сложном участке трассы.
Чаще всего спортивные травмы представляют собой растяжение, вывихи и ушибы средней и легкой степени тяжести.


Минимизировать возникновение растяжения поможет выполнение нескольких простых правил. Обувь с качественной поддержкой стопы — уже половина успеха. Правильный размер, твердый задник, удобный носок, жесткий супинатор — все это может уберечь ноги от растяжений. Если голеностопный сустав нестабилен, его лучше поддержать, надев эластичный бинт. И самое главное, перед занятиями необходимо делать растяжку.
В повседневной жизни часть наших мышц, как правило, бездействует, именно растяжка позволяет привести в рабочее состояние те группы мышц, которые необходимы для данного вида спорта. Ведь каждый вид спорта требует работы определенной групп мышц.

Разминку лучше начинать с упражнений, улучшающих кровообращение: с ходьбы, бега на месте, приседаний. Затем к работе можно подключать мелкие группы мышц и в конце — крупные группы. Растягивать основные мышечные группы лучше сверху вниз, начиная от шеи и заканчивая мышцами тазового пояса и нижних конечностей. Разминка позволяет мышцам работать дольше и эффективнее, а значит, усталость во время тренировок придет только через несколько часов. После разогрева тела стоит перейти к растяжке, которая возвращает эластичность суставам и связкам, что защищает их от возможных травм. Растяжку необходимо выполнять медленно и аккуратно, постепенно увеличивая амплитуду и не делая резких движений. Врачи рекомендуют тянуть каждую мышцу не больше 15 секунд.
Вот одна из программ разминки для любителей сноуборда и горных лыж.
1. Поставить ноги на ширине плеч и совершить несколько вращений бедрами. Затем по очереди вращать левой и правой рукой. Вытянуть перед собой левую руку и поставить вперед правую ногу, поменять их в прыжке. Это упражнение помогает предотвратить растяжение и сведение мышц.
2. Теперь можно сделать наклоны головой к плечам и вверх-вниз.
3. Выпады укрепляют мышцы ног и тренируют равновесие.
4. Прогибы назад, наклоны вперед с прямыми ногами способствуют растяжке.
5. Не стоит забывать и о коленях. Очень хорошо работает вращение от тазобедренного сустава согнутой в голени ногой вперед, затем назад.
6. Икроножные мышцы также важно укреплять, для этого можно поставить одну ногу на ступеньку и попеременно поднимать то пятку, то носок.

И все-таки невозможно на все 100 % уберечься от спортивных травм. Растяжения после катания на коньках или на лыжах, увы, встречаются очень часто. Повреждение связок голеностопа — самая распространенная травма, которую можно получить на отдыхе. Первое, что необходимо сделать в данной ситуации, — обеспечить поврежденной мышце покой, криотерапию, то есть холодные компрессы, а также приподнятое положение. Не окажутся лишними и обезболивающие препараты внутрь и местного применения.
Конечно, восстановление после растяжения связок потребует времени, от 7 дней до 6 месяцев, в зависимости от степени тяжести. Спортивная травма способна на время выбить из графика тренировок. Однако если подойти к ситуации грамотно, то восстановление после растяжения связок пройдет успешно, а значит, можно будет легко наверстать упущенное.

1. Самое простое — подъем на носки. Ходить можно на пальцах, на внешней и на внутренней стороне стопы.
2. Хорошо делать круговые движения стопами, 15–20 вращений в каждую сторону. Легкое жжение в суставах говорит о том, что нагрузка достаточна.
3. Отличным упражнением является и обычная ходьба, но поверхность должна быть ровной, шаг коротким, а темп медленным.
4. Хорошо помогает восстановиться и тяга предмета на себя. Для этого необходимо пальцами ноги зацепить ножку стула и тянуть его на себя.
5. А еще для укрепления мышц голени и стопы необходимы упражнения на растяжку. Цель таких упражнений — улучшение кровообращения в конечности и сохранение тонуса мышц.
Помимо физических упражнений, очень важным в период реабилитации оказывается и правильное питание. Организм нуждается в строительном материале для восстановления поврежденных тканей, а значит, в пище должно быть достаточное количество витаминов, белков, кальция, магния и цинка. После окончания лечения на несколько месяцев стоит снизить нагрузку на ноги. Любое повреждение соединительных тканей снижает прочность связок, следовательно, активными видами спорта придется заниматься осторожнее, обязательно соблюдая технику безопасности. Будьте внимательными, слушайте свое тело, и тогда зимние виды спорта принесут только положительные эмоции.
При ходьбе, прыжках, беге голеностопный сустав испытывает повышенные нагрузки, так как выполняет одновременно функцию опоры и участвует в движении. В травматологию наиболее часто обращаются пациенты с повреждениями именного этого сочленения. При диагностировании в 90% случаях выявляется разрыв связок голеностопного сустава, которые не отличаются эластичностью. Они никогда не растягиваются, а только рвутся. От степени надрыва волокон зависит лечение и возможные последствия. В обиходе растяжением называют незначительное повреждение сухожильно-связочного аппарата, а разрывом — полный или частичный отрыв волокон от основания кости, нарушение целостности нервов и питающих голеностоп кровеносных и лимфатических сосудов.

Классификация повреждений
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
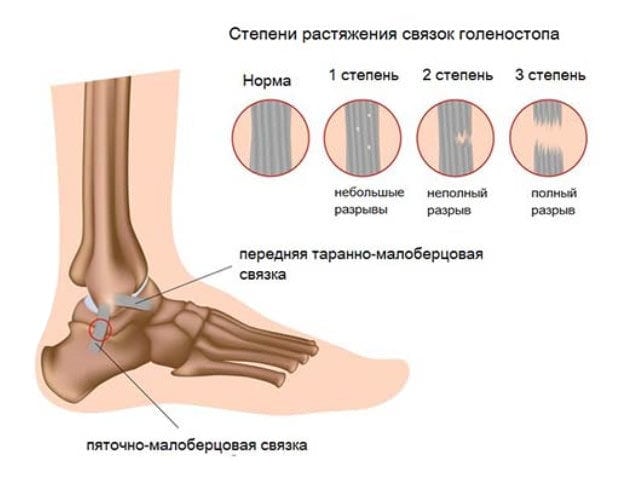
Для удобства диагностирования и выбора методов лечения травмы поделены на определенные группы. Основные критерии — степень повреждения тканей и клинические проявления. Разрыв связочного аппарата классифицируется следующим образом:
- 1 степень. Незначительный надрыв отдельных волокон или сформированных из них пучков. Поврежденный голеностопный сустав хорошо прощупывается через кожу, объем движений нарушен слабо или полностью сохранен. Пациент способен непродолжительное время опираться на стопу, не ощущая выраженной боли;
- 2 степень. Диагностируется надрыв большого количества соединительнотканных волокон. При пальпации пострадавший жалуется на болезненность, а сам сустав почти не прощупывается из-за нарастающей отечности. Симптоматика выражена значительно сильнее. Все попытки пострадавшего опереться на поврежденную ногу вызывают сильнейшую боль, сходную с возникающей при вывихах или переломах;
- 3 степень. При таком повреждении происходит полный отрыв одной, а в некоторых случаях и нескольких связок от костного основания. Ощущения после разрыва связок голеностопа напоминают признаки перелома костей. Быстро формируется обширный отек и гематома. Функциональная активность стопы снижена настолько, что упор на нее невозможен по нескольким причинам. Во-первых, это сильнейшая боль. Она настолько интенсивна, что пострадавший может потерять сознание. Во-вторых, серьезно нарушено анатомическое соотношение суставных элементов.
Независимо от выраженности симптоматики больному показана дифференциальная диагностика. Ее результаты помогут наиболее информативно оценить степень повреждения и количество развившихся осложнений.
Клиническая картина
Разрыв связок голеностопного сустава 1 степени в первые часы после травмирования может не проявляться болью. Пострадавший продолжает вести прежний образ жизни, не ограничивая двигательную активность. Но посттравматическое воспаление прогрессирует. Возникают гематома и отек, нередко распространяющиеся на всю лодыжку. Теперь во время ходьбы возникает сильная боль, локализованная в голеностопе. Чтобы снизить ее интенсивность, человек старается не опираться на ногу и начинает заметно прихрамывать. Симптоматика повреждений связочного аппарата 2 и 3 степени значительно более выражена. Какие признаки указывают на разрыв связок или их полный отрыв от кости:
- боль. Возникает непосредственно в момент травмирования. Ее интенсивность часто превышает болевой синдром при переломах. Пока не развилась обширная отечность, пострадавший может самостоятельно передвигаться. При более серьезных повреждениях любая нагрузка на ногу причиняет настолько сильную боль, что человек не может даже опираться на поврежденную конечность;
- отек. Основной симптом, по которому травматолог определяет разрыв связок. Отек может формироваться, как на латеральной, так и на медиальной стороне лодыжки. При полном отрыве распространяется на стопу, но такое состояние диагностируется крайне редко. Сильная отечность сохраняется в течение 5-7 дней, а затем постепенно исчезает. Так как накопление экссудата всегда связано с повреждением капилляров, то на месте отека образуется обширный синяк;
- гематома. Синяк — только косвенный признак разрыва связок. Спустя несколько дней после получения травмы он локализуется на поврежденной стороне лодыжки. Примерно через 2-3 недели гематома опускается вниз к стопе. В поврежденных тканях из-за воспалительного процесса происходит постепенный распад кровяных клеток. Визуализируется это изменением цвета гематомы. Сначала она интенсивно темно-синяя, даже фиолетовая. Постепенно в цветовой гамме начинает преобладать зеленоватый оттенок, а затем желтый.
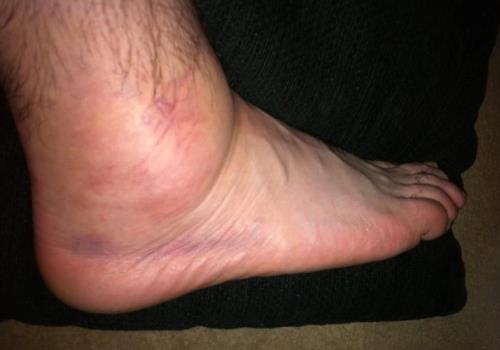
Через сутки после травмирования 2 и 3 степени пострадавший не может полноценно опираться на поврежденную ногу и передвигаться. Возникновение отека становится причиной усиления выраженности болей. Это происходит в результате сдавливания скапливающейся жидкостью чувствительных нервных окончаний.
При тяжелых травмах связок с разрывом суставной капсулы возникает травматический гемартроз. Так называется кровоизлияние в полость сустава в результате разрыва сосудов, которые снабжают кровью внутренние суставные структуры. Гемартроз может спровоцировать развитие деструктивно-дегенеративных изменений тканей. Для извлечения скопившейся крови проводится пункция с последующей обработкой полости антисептиками.
Первая помощь пострадавшему
На сроки восстановления активного функционирования сустава влияет своевременно оказанная первая помощь. При травме как можно быстрее на область голеностопа накладывается холодный компресс. Он вызывает рефлекторное сужение кровеносных и лимфатических сосудов. Происходит купирование отечности и постравматического воспаления, снижается выраженность болевого синдрома. Что можно использовать для компресса:
- пакет с кубиками льда;
- упаковку с замороженной овощной смесью;
- замороженное мясо или рыбу.
Пакет с кубиками или замороженными продуктами оборачивают в несколько слоев плотной ткани и прикладывают к суставу на 10 минут. Затем делают перерыв на 20-30 минут для исключения обморожения тканей. Такие лечебные процедуры показаны пациентам в первые дни лечения.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Важная часть терапии — фиксация поврежденной конечности эластичным бинтом, удерживание ее в приподнятом положении. После диагностирования нередко требуется длительная иммобилизация с помощью гипсовой повязки, лангетки, полужесткого или жесткого ортеза.
Основные принципы терапии
В лечении разрыва связок голеностопа 1 и 2 степени используются только консервативные методики. Пациентам не рекомендовано на протяжении всей терапии ношение фиксирующих повязок. После холодных компрессов назначаются мази с противовоспалительными нестероидными препаратами — Вольтарен, Фастум, Индометацин. Они купируют отек и воспаление, быстро устраняют болезненные ощущения. В терапевтическую схему включаются и средства, улучшающие кровообращение:
- Гепариновая мазь;
- гель Индовазин.
Режим дозирования зависит от степени повреждения связок. Обычно достаточно 2-4 раза в сутки наносить наружное средство для рассасывания гематомы или отека. Через 3-4 дня пациентам рекомендуется применять мази с разогревающим эффектом: Финалгон, Випросал, Капсикам. Под их воздействием улучшается микроциркуляция, к пораженным связкам начинают поступать питательные вещества, ускоряя их заживление.
Сразу после диагностирования разрыва связок 3 степени или полного отрыва их от кости проводится хирургическая операция. На стадии реабилитации пациенту назначается курсовой прием венотоников (Флебодиа, Детралекс) для восстановления кровообращения в поврежденном голеностопе.
| Основные симптомы разрыва связок голеностопного сустава | Фармакологические препараты для их устранения |
| Болевой синдром | Нестероидные противовоспалительные препараты в виде мазей, таблеток, капсул — Ибупрофен, Диклофенак, Мелоксикам, Кеторолак, Нимесулид, Пироксикам |
| Отек | Средства, восстанавливающие кровообращение и микроциркуляцию — Индовазин, Гепариновая мазь, Флебодиа, Детралекс |
| Гематома | Препараты для нормализации проницаемости кровеносных сосудов — гели Троксерутин, Троксевазин, Лиотон |
Сроки лечения
Первое, что интересует пациентов травматологов, это сколько заживает разрыв связок голеностопного сустава. Даже опытный врач укажет только приблизительные сроки лечения и реабилитационного периода. Имеет значение возраст пациента. Для детей характерен ускоренный метаболизм, поэтому они выздоравливают в 1,5-2 раза быстрее взрослых. У пожилых пациентов обмен веществ протекает медленнее, что сказывается на скорости регенерации поврежденных тканей. Травматолог при прогнозировании учитывает и такие факторы:
- степень повреждения связочно-сухожильного аппарата;
- состояние иммунитета пострадавшего;
- наличие в анамнезе острых или хронических заболеваний.
Например, у человека с сахарным диабетом очень медленный обмен веществ. Поэтому даже при незначительном травмировании он может быть госпитализирован. Лечение пострадавшего проводится в условиях стационара под контролем медицинского персонала.
Симптомы разрыва связок 1 степени полностью исчезают спустя 2-5 дней. Иногда остается небольшая гематома или отечность, но боль во время ходьбы практически не ощущается. На скорость выздоровления влияет качество лечения, наблюдение за динамикой восстановления пациента. При адекватно проведенной терапии человек с разрывами связок 2 и степени тяжести начинает вести привычный образ жизни через 3-4 недели. В редких случаях реабилитационный период длится более 2-3 месяцев.
На то, сколько заживает растяжение связок голеностопного сустава, влияет и дисциплинированность пациента. Если он неукоснительно выполняет все врачебные рекомендации, то полное выздоровление наступает значительно быстрее.
После перенесенных хирургических вмешательств и сложных травм необходимо восстановительное лечение, направленное на скорейшее выздоровление и предупреждение развития осложнений.
В центре реабилитации Юсуповской больницы проводятся все необходимые лечебные и профилактические процедуры, способствующие максимально полному и быстрому восстановлению утраченных способностей больного.
Высококвалифицированный медицинский персонал Юсуповской больницы обладает достаточным опытом проведения реабилитационных мероприятий с применением передовых технологий, помогающих вернуть пациентов к полноценной жизни.
Значение реабилитации после хирургического лечения
Главным условием для выздоровления является хорошо выполненное хирургическое вмешательство. Однако без грамотной реабилитации итоговый результат операции может быть значительно ниже, чем изначально запланированный. Окончательное выздоровление требует реабилитационной помощи – восстановление утраченных функций больного может потребовать очень длительного времени и усилий.
Реабилитация после операции (после разрыва мышцы бицепса, икроножной мышцы и др.) является тяжелой работой, которая требует должной подготовки врачей и специальных навыков медицинского персонала. Она проводится в зависимости от последствий травмы или заболевания, а также проведенного лечения.
Цели реабилитации
Реабилитационный курс после операций и травм позволяет добиться следующих результатов:
- регенерировать мышечные ткани, восстановить прежний уровень силы и тонуса;
- восстановить двигательную активность суставов, нарушенную после травм, переломов, оперативных вмешательств, иммобилизации;
- улучшить регенерацию тканей, в т.ч. хрящевых;
- увеличить подвижность при спайках и рубцах;
- улучшить трофику мышечных и костных тканей организма;
- устранить отеки и болевые ощущения;
- улучшить кровообращение в поврежденных суставах или конечностях.
Кроме того, реабилитация способствует укреплению общего тонуса больного, улучшению его эмоционального и психологического состояния. Отсутствие своевременно проведенного реабилитационного курса может привести к возникновению осложнений, повторному развитию заболевания и грозит неполным восстановлением мышечных сил.
Реабилитация после операции после разрыва мышцы бицепса
Разрыв мышцы бицепса (двуглавой мышцы плеча) чаще всего ассоциируется со спортивной травмой, но данное повреждение может быть вызвано и сильными прямыми ударами, дорожными авариями и т.п. Данная травма приводит к нарушению функции локтевого и плечевого сустава, затруднению свободных движений в верхней конечности.
Разрыв сухожилий бицепса может быть полным и частичным. Различие состоит не только в клинических данных, но и в объеме повреждения.
Пациенты с полными разрывами жалуются на возникновение интенсивной, не стихающей боли в области плеча, они не могут согнуть руку в локтевом суставе. Внешне наблюдается деформация в области предплечья, которую зачастую путают с переломом. Через несколько часов после повреждения развивается отек.
Разрыв мышцы бицепса требует проведения хирургического лечения, позволяющего полностью восстановить силу, что особенно необходимо спортсменам или лицам, чья деятельность связана с физическим трудом.
Операция целесообразна и для людей с частичными разрывами сухожилия, в случае сохранения симптомов после консервативной терапии.
В настоящее время используются различные хирургические методы, требующие минимальных разрезов и позволяющие восстановить сухожилие. В ходе операции сухожилие заново прикрепляют к кости. Вариант определенного хирургического вмешательства выбирает врач. Данная операция редко сопровождается развитием осложнений. Повторные разрывы оперированной мышцы бицепса происходят спорадически.
Реабилитация после операции после разрыва мышцы бицепса, прежде всего, предполагает выполнение терапевтических упражнений. Для коррекции диапазона движений в плечевом суставе назначается выполнение терапевтических упражнений, укрепляющих плечо.
Благодаря успешно проведенной операции и грамотно подобранному комплексу реабилитационных мероприятий корректируется деформация мышцы бицепса, восстанавливается её сила и функция.
Своевременная реабилитация после операции после разрыва мышцы бицепса позволяет предупредить развитие грозных осложнений: тендинитов, миозитов, которые имеют тенденцию к переходу в хроническую форму с изнуряющими болями в период обострения.
Высокой эффективностью в период реабилитации обладает физиотерапия и лечебная физкультура. Специалисты клиники реабилитации Юсуповской больницы подбирают индивидуальную программу для каждого пациента, длительность восстановительного лечения составляет, как правило, около трех месяцев.
Разрыв икроножной мышцы: сроки восстановления
Разрыв икроножной мышцы возникает вследствие травм либо является опасным осложнением хронических патологий суставов и связок нижних конечностей.
Повреждение икроножных мышц может быть следствием непривычной физической нагрузки, удара тупым предметом, плоскостопия и других ортопедических заболеваний, перелома малоберцовой и большеберцовой костей со смещением, привычного вывиха или переразгиба стопы.
Существует несколько клинических симптомов, которые подтверждают разрыв мышцы. Восстановление в немалой степени зависит от их интенсивности. Клиническая картина травмирования икроножной мышцы проявляется следующими признаками:
- болями в области голени;
- развитием отека в месте повреждения;
- изменением формы конечности (в случае полного разрыва);
- изменением цвета кожи (при частичном разрыве);
- сильными болями, возникающими при движении стопы;
- кровоподтеками (синяками) в области разрыва мышцы.
В первую очередь при разрыве икроножной мышцы необходимо наложить на пораженную область холодный компресс, ограничить подвижность конечности, временно иммобилизировать конечность эластичным бинтом или шиной. Пациенту назначается прием противовоспалительных и обезболивающих препаратов (нимесила, ибупрофена, анальгетиков и пр.).
Эффективное заживление достигается посредством приема мембраностабилизирующих препаратов (рибоксина, тиотриазолина), местных нестероидных противовоспалительных средств, дезинтоксикационных лекарственных средств (реамберина, трисоля, реосорбилакта, аскорбиновой кислоты).
Однако основным методом лечения полного разрыва икроножной мышцы является хирургическое лечение, направленное на её сшивание, после чего голень иммобилизируется на один-три месяца.
Частичный разрыв мышцы требует от одного до полутора месяца реабилитации. Если диагностирован полный разрыв икроножной мышцы - сроки восстановления увеличиваются до трех месяцев. При консервативном лечении разрыва икроножной мышцы полное выздоровление наступает не ранее, чем через пять месяцев.
На скорость реабилитации влияют многие факторы: характер травмы, срок её давности, своевременность оказания первой помощи.
Реабилитация после разрыва икроножной мышцы состоит из комплекса мероприятий, к которым относят:
- лечебную физкультуру – необходима на всех этапах восстановительного лечения;
- прием витаминных комплексов, укрепляющих костно-мышечный аппарат;
- постепенное снижение площади иммобилизации.
Через одну-две недели гипс разрешается полностью снять и перейти на более мягкую фиксацию – ортез, держатель голени либо другое ортопедическое средство.
С первых дней восстановительного лечения пациентам клиники реабилитации назначается лечебная физкультура (ЛФК), способствующая значительному сокращению периода восстановления.
В первые две недели рекомендуется выполнение общеукрепляющих упражнений.
С третьей недели пациенты могут приступать к легким движениям больной конечностью в свободных суставах.
На пятой-шестой неделе назначается выполнение пассивных движений в коленном суставе.
С седьмой недели можно постепенно увеличивать осевую нагрузку на больную конечность, начав с 25% массы тела с максимальным увеличением до 100-130%.
Полное наступание на поврежденную конечность и ходьба разрешается после того, как лечащий врач оценит состоятельность швов, соединяющих мышцы.
Консервативное лечение разрыва икроножной мышцы грозит развитием большого количества осложнений и длительным периодом восстановления.
Любая программа для восстановления, разрабатываемая специалистами центра реабилитации Юсуповской больницы, стимулирует возможности организма больного с помощью внешних факторов.
Новейшая аппаратура Юсуповской больницы позволяет достичь внешнего воздействия, улучшающего крово- и лимфообращение, способствующего регенерации тканей и активизации иммунитета больного.
Специалисты центра реабилитации Юсуповской больницы проводят качественную диагностику и подбирают максимально эффективную программу восстановительного лечения, учитывая индивидуальные особенности каждого пациента.
В оснащении центра имеется уникальное оборудование, обеспечивающее возвращение больных к активной полноценной жизни в кратчайшие сроки.
Читайте также:


