Костная дисплазия у плода
Дисплазия (от греч. dys – нарушение + plaseo – образую) – неправильное развитие тканей, органов или частей тела. Одним из наиболее часто встречающихся видов дисплазии является дисплазия тазобедренных суставов.
Тазобедренные суставы служат опорой для позвоночника, верхней и нижней части туловища, они обладают подвижностью благодаря соединению головки бедренной кости с вертлужной впадиной с помощью связок и обеспечивают свободу движения в нескольких направлениях.
При дисплазии тазобедренных суставов появляются нарушения в развитии костно-суставной основы, основных частей сочленения мышечного и связочного аппаратов, наблюдается неправильное их положение относительно друг друга. Формирование таких нарушений происходит в результате воздействия определенных эндогенных и экзогенных факторов в период внутриутробного развития плода.
Дисплазия тазобедренных суставов встречается у 2-3% младенцев. Детская дисплазия больше свойственна девочкам: 80% выявленных диагнозов фиксируется у новорожденных женского пола. Семейные случаи патологии фиксируются у 25–30% больных и передаются по материнской линии. Около 80% случаев дисплазии приходится на долю повреждения левого тазобедренного сустава.
При условии раннего выявления и начала адекватной терапии под контролем ортопеда возможно восстановление поврежденных структур и полное выздоровление.
Замечено, что на частоту возникновения этой патологии в разных регионах оказывают влияние расово-этнические особенности, экологическая обстановка и традиции ухода за ребенком. Так, в Германии и странах Скандинавии дисплазия тазобедренных суставов регистрируется чаще, чем в Южном Китае или Африке.
Причины возникновения и факторы риска
Основной причиной нарушений развития хрящевой, костной и мышечной ткани являются генетические отклонения.
Кроме генетической предрасположенности, на возникновение дисплазии оказывают влияние другие факторы риска, возникающие в процессе эмбрионального и постнатального периода жизни ребенка и воздействующие на закладку и развитие соединительной ткани плода:
- влияние на плод токсических веществ (лекарственных препаратов, пестицидов, алкоголя, наркотических веществ) и агрессивных физических факторов (радиации, ионизирующего излучения);
- вирусные заболевания, перенесенные во время беременности;
- эндокринные нарушения, анемия, болезни почек, сердца, сосудов, печени у будущей матери;
- выраженный ранний токсикоз беременных;
- неправильное питание во время беременности, авитаминозы, дефицит витаминов группы В и Е;
- неблагополучная экологическая обстановка в регионе проживания;
- нарушение структуры миометрия;
- повышенный уровень прогестерона в последнем триместре беременности;
- снижение объема околоплодных вод ниже уровня нормы;
- ягодичное предлежание плода (плод упирается в нижнюю часть матки тазом, а не головкой);
- крупный плод – повышенный фактор риска развития патологии тазобедренных сочленений, так как при нарушении расположения плода внутри матки увеличивается вероятность смещения костей;
- тонус матки во время вынашивания ребенка;
- тугое пеленание.
Прогрессирующая дисплазия у детей может приводить к серьезным последствиям.
Формы дисплазии тазобедренных суставов
- Ацетабулярная (врожденная) форма дисплазии – врожденное анатомическое отклонение, обусловленное аномальным строением вертлужной впадины. Давление головки бедра вызывает деформацию, вытеснение и заворот внутрь сустава хряща лимбуса, расположенного по краям вертлужной впадины. Капсула сустава растягивается, вертлужная впадина приобретает эллипсовидную форму, происходит окостенение хрящей, головка бедра смещается.
- Эпифизарная (дисплазия Майера) – затрагивает проксимальный бедренный отдел. Наблюдается тугоподвижность соединений, патологические нарушения шеечно-диафизарного угла, изменение его в сторону увеличения или уменьшения, при этом возможно возникновение деформации конечностей.
- Ротационная дисплазия – деформации взаимной локализации костей при рассмотрении в горизонтальной плоскости. Проявлением ротационной дисплазии является косолапость.
Дисплазия тазобедренных суставов также может быть врожденной или приобретенной (первые симптомы дисплазии суставов появляются и нарастают после первого года жизни).
Стадии
Различают три стадии дисплазии, которые отличаются по степени тяжести и клинико-рентгенологической картине:
Первые симптомы дисплазии тазобедренных суставов возможно диагностировать еще в роддоме, до появления жалоб у родителей младенца.
Симптомы дисплазии тазобедренных суставов
Дисплазия тазобедренного сустава проявляется следующими нарушениями развития хрящевой, костной и мышечной ткани:
- несоразмерность сочленяющихся поверхностей: уплощение вертлужной впадины, принимающей эллипсовидную форму при шаровидной форме головки бедра;
- растянутость суставной капсулы;
- недоразвитость связок.
Первые симптомы дисплазии тазобедренных суставов возможно диагностировать еще в роддоме, до появления жалоб у родителей младенца:
- асимметрия кожных складок. Количество складок увеличивается на одном бедре, в положении лежа на животе складки с одной стороны расположены выше и глубже;
- синдром соскальзывания Маркса – Ортолани: головка бедренной кости соскальзывает с характерным щелчком при давлении на оси бедер и разведении конечностей в стороны. В период усиления мышечного тонуса (начиная с недельного возраста) симптом исчезает;
- укорочение одной ножки по сравнению с другой, которое определяется по высоте нахождения коленных чашечек: на здоровой стороне сустав располагается выше, чем пораженной;
- ограничение во время разведения бедра, развести конечности удается не более чем на 60 ° (в норме согнутые в коленях конечности разводятся в стороны под углом 80–90 °). Симптом достоверен до увеличения тонуса мышечных волокон, только в первые дни жизни.

Окончательное формирование суставов завершается после того, как ребенок начинает самостоятельно ходить. При прогрессировании изменений соединительнотканных компонентов сустава выделяют признаки поздних этапов дисплазии тазобедренного сустава:
В Германии и странах Скандинавии дисплазия тазобедренных суставов регистрируется чаще, чем в Южном Китае или Африке.
Одновременно с основными признаками могут быть выявлены сопутствующие симптомы дисплазии:
- кривошея;
- нарушение поискового и сосательного рефлекса;
- атрофия мышц в области поражения;
- мягкость черепных костей;
- снижение пульсации бедренной артерии со стороны измененного сустава;
- вальгусная или варусная постановка стопы.
Диагностика
Внешний осмотр и пальпация проводится с использованием ортопедических тестов для определения синдрома соскальзывания, симптомов ограниченного отведения нижних конечностей, асимметричных кожных складок и укорочения конечности.
Выявленные отклонения детально исследуются с помощью методов инструментальной диагностики:
- УЗИ тазобедренных суставов. Благодаря отсутствию лучевой нагрузки УЗИ можно проводить многократно для оценки состояния соединительнотканных структур в динамике. Метод позволяет выявить отклонения в строении соединительной ткани, вычислить угол углубления тазобедренного сустава;
- рентгенологическое исследование – устанавливает анатомические взаимоотношения костей бедра и таза, размещение головки бедра по отношению к краям вертлужной впадины. Рентгенография не уступает по достоверности УЗД, но имеет ряд недостатков (лучевая нагрузка, дополнительные манипуляции для визуализации, отсутствие возможности оценки состояния отклонения в строении костей, хрящей, сочленений). Рентгенографией подтверждаются также вторичные проявления коксартроза у взрослых;
- магниторезонансную и/или компьютерную томографию назначают при планировании хирургического вмешательства и используют для получения клинической картины в различных проекциях;
- артрография и артроскопия – инвазивные методы диагностики, их назначают в тяжелых случаях дисплазии для получения детальной информации о суставе.
Детская дисплазия больше свойственна девочкам: 80% выявленных диагнозов фиксируется у новорожденных женского пола.
Лечение дисплазии тазобедренного сустава
В зависимости от степени тяжести диспластического процесса используют консервативные (при легких формах) и хирургические методы (при подвывихе или вывихе сочленения) лечения.
Цель консервативной терапии дисплазии – нормализация анатомической формы тазобедренного сустава и сохранение двигательной функции. Используются следующие методы:
- массаж;
- поддержание правильного положения тазобедренных суставов. Для этого используют широкое пеленание, а также специальные ортопедические приспособления для фиксации тазобедренных суставов в правильном положении – ортопедические штанишки, подушку Фрейка, эластичные шины Виленского и Волкова, стремена Павлика, фиксирующие шины-распорки;
- закрытое вправление вывиха с временной иммобилизацией конечности (наложением жесткой повязки). Метод используют в тяжелых случаях болезни и только у детей младше 5 лет;
- лечебная гимнастика – проводится при каждой смене подгузника или пеленании, при этом ножки ребенка несколько раз разводят в стороны и снова сводят. Также эффективно плавание на животе;
- физиотерапевтические процедуры (электрофорезхлористого кальция или лидазы, аппликации с парафином, озокерит, грязелечение);
- скелетная тракция (вытяжение) поврежденного сустава;
К оперативным методам лечения дисплазии тазобедренных суставов относятся:
- открытое вправление патологического вывиха бедра;
- корригирующая остеотомия – коррекция деформаций головки бедра и суставных поверхностей;
- эндопротезирование (замена пораженного болезнью сустава искусственным у взрослых людей).
Возможные осложнения и последствия
Прогрессирующая дисплазия у детей может приводить к серьезным последствиям:
- изменение походки и осанки;
- плоскостопие;
- диспластический коксартроз в зрелом возрасте;
- лордоз;
- сколиоз;
- остеохондроз;
- неоартроз;
- диспозиция внутренних органов;
- некроз тканей головки бедра.
Семейные случаи дисплазии тазобедренных суставов фиксируются у 25–30% больных и передаются по материнской линии.
Прогноз
При условии раннего выявления и начала адекватной терапии под контролем ортопеда прогноз благоприятный, возможно восстановление поврежденных структур и полное выздоровление.
Профилактика
С целью предупреждения развития у новорожденных дисплазии тазобедренных суставов соблюдают следующие меры профилактики:
- предупреждение негативных влияний на плод, в том числе отказ беременной от вредных привычек, минимизация приема ею лекарственных средств;
- регулярное прохождение планового УЗИ с целью выявления и коррекции тазового предлежания;
- контроль тонуса гладкой мускулатуры матки;
- обязательное обследование новорожденных, относящихся к группе риска: дети с отягощенной наследственностью по данному признаку, относящиеся к категории крупных, с деформированными стопами, новорожденные женского пола;
- рациональное питание и активный образ жизни матери во время беременности и грудного вскармливания;
- свободное пеленание;
- использование подгузников, не оказывающих давления на таз.
Видео с YouTube по теме статьи:


Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Скелетные дисплазии представляют многочисленную группу различных по выраженности и клиническим проявлениям аномалий развития плода. Внедрение пренатальной эхографии расширило возможности диагностики скелетных дисплазий плода, что особо важно при наличии летальной патологии.
Одной из наиболее частых летальных скелетных дисплазий плода является танатофорная дисплазия (ТД) с встречаемостью от 0,21 до 0,80 на 10 000 новорожденных [1, 2].
Наряду с традиционными проявлениями летальных скелетных остеохондроплазий - укорочение конечностей и узкая грудная клетка - патогномоничными эхографическими признаками для пренатальной диагностики ТД считаются форма укороченных бедренных костей в виде телефонной трубки (I тип) и форма черепа в виде трилистника (II тип).
Обширные исследования показывают, что точность пренатальной ультразвуковой диагностики наиболее часто встречаемого I типа ТД составляет от 40 до 87,5% в связи с трудностью дифференциации от других остеохондродисплазий [3, 4]. Чаще всего эта трудность отмечается при сроках менее 20 нед, когда патогенетические признаки ТД могут быть слабо выражены [5, 6]. Для подтверждения диагноза рекомендуется проводить молекулярно-генетическое тестирование.
В последние годы показано, что фактором ранней диагностики и идентификации ТД (I тип) может служить ультразвуковая верификация признаков дисплазии височных долей (ДВД) плода 10. Эта патология, проявляющаяся в аномальной выпуклости извилин и повышенной бороздчатости височных долей, по данным патолого анатомических исследований встречается практически в 100% случаев ТД после 18 нед, а в некоторых случаях и ранее [5, 11-13].
В данной работе представлены 4 случая пренатальной ультразвуковой диагностики ТД плода.
Все обследованные беременные представительницы коренных народностей Республики Дагестан. Брак во всех случаях не родственный. Заболеваний и воздействия каких-либо вредных факторов во время беременности у пациенток не выявлено, соматический анамнез не отягощен.
Пациентка Д., 35 лет, настоящая беременность четвертая, двое родов в срок, один самопроизвольный аборт в 12 нед. Направлена с диагнозом скелетной дисплазии, установленным при УЗИ по месту жительства. Срок беременности 24 нед и 3 дня.
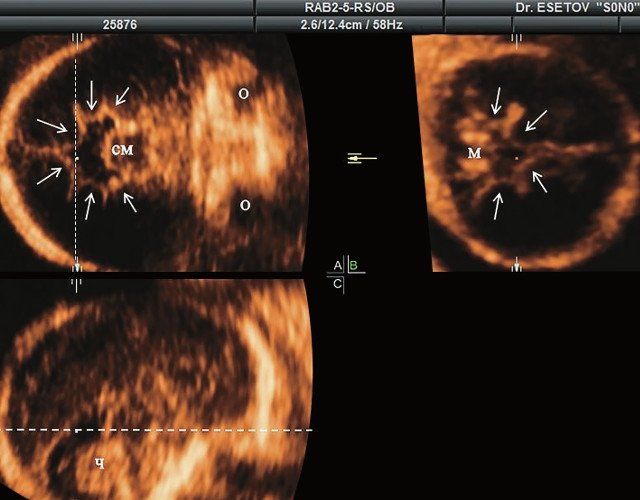
а) Ультразвуковая трехмерная реконструкция (СМ - средний мозг, О - орбита, Ч - червь, М - мозжечок). На плане А показан нижнеаксиальный срез на уровне среднего мозга и орбит, показывающий аномальную бороздчатость медиальной поверхности височных долей (стрелки). Уровень получения этого среза отражен пунктирной линией на плане С. На плане B показан коронарный мозжечковый срез, на котором также отражены выпуклые извилины медиальной поверхности височных долей (стрелки). Пунктирная линия на плане А показывает уровень получения коронарного среза.
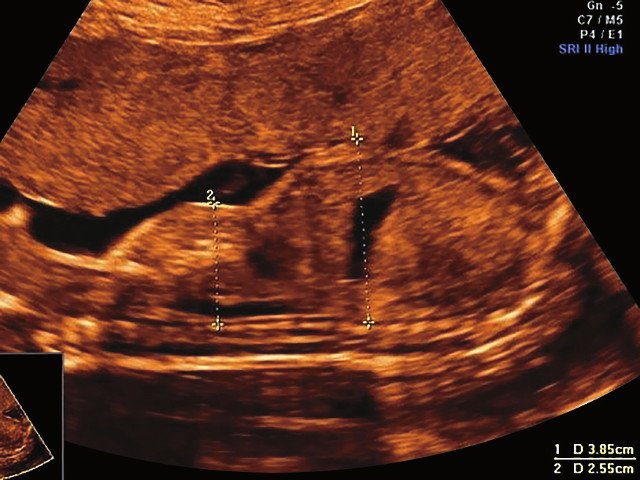
б) Узкая грудная клетка.
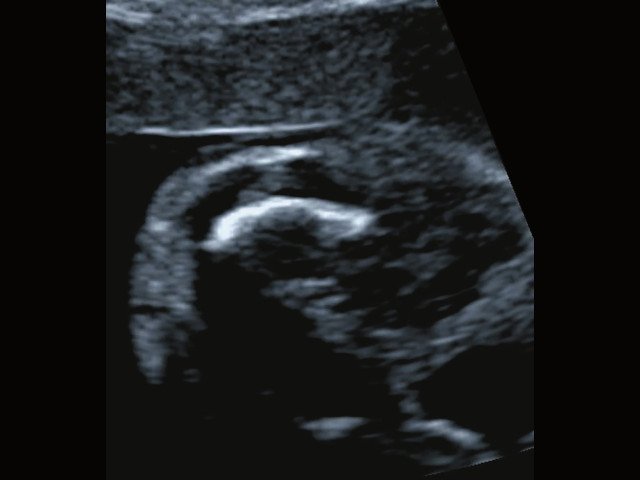
в) Изогнутая и укороченная бедренная кость.
Пациентка Н., 27 лет, настоящая беременность четвертая. Вторая беременность завершилась в 28 нед родами плодом с массой тела 1000 г, который умер через 10 ч (причина не установлена). При данной беременности в 12-13 нед были выявлены укорочение и деформация нижних конечностей (длина бедренной кости (ДБ) - 3-4 мм). Срок при нашем исследовании 20 нед и 3 дня.
а) Уплощенный затылок и выпуклые темпоральные бугры.
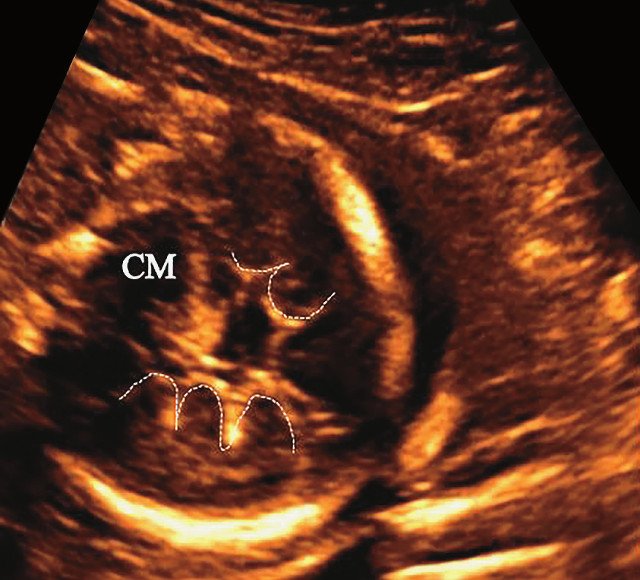
б) Представлен косой нижнеаксиальный 2D-срез. Пунктирная линия очерчивает выпуклые извилины с медиальной стороны височных долей (СМ - средний мозг).
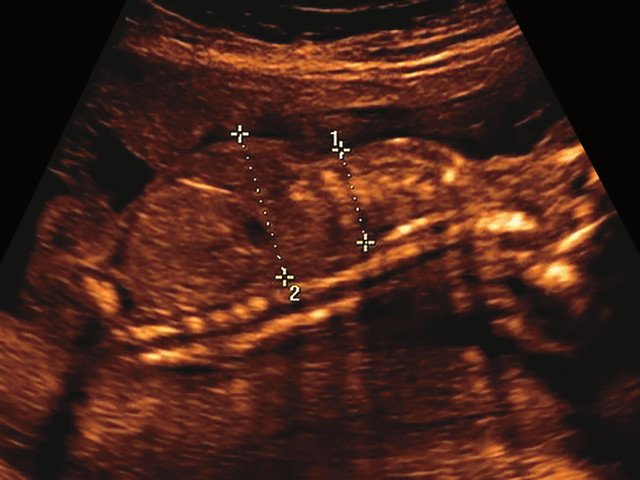
в) Узкая грудная клетка.
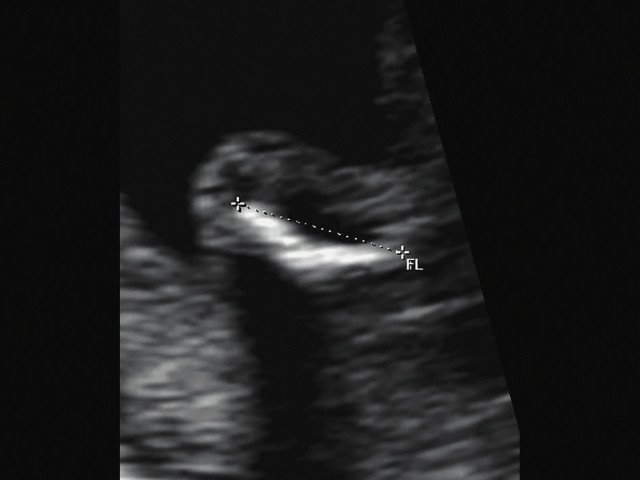
г) Изогнутая и укороченная бедренная кость.
Пациентка Ю., 29 лет, первобеременная. При УЗИ в 24 нед были выявлены укорочение, деформация трубчатых костей конечностей и многоводие. В 12 и 19 нед, со слов, патологии выявлено не было. Срок беременности при нашем исследовании 24 нед.
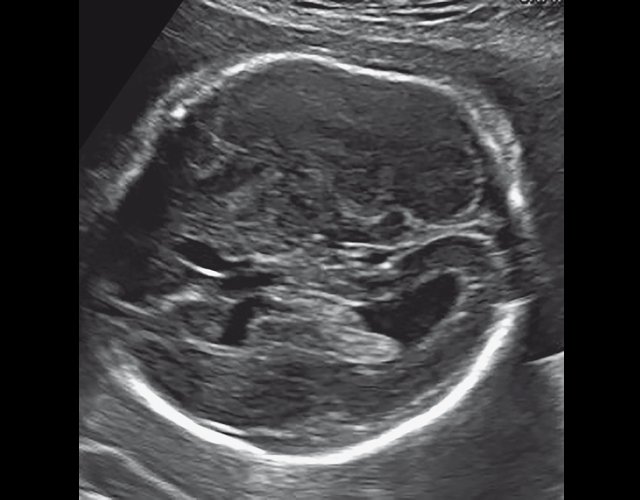
а) Уплощенный затылок и выпуклые темпоральные бугры.
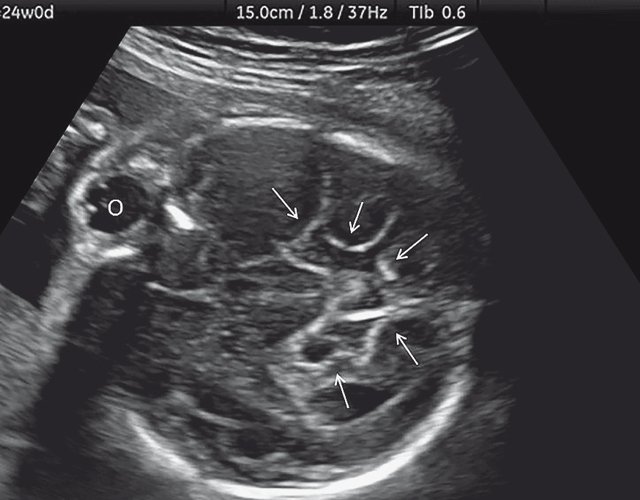
б) Нижнеаксиальный ультразвуковой 2D-срез. Уровень среза проходит через средний мозг и орбиты. Стрелки показывают аномально выпуклые извилины медиальной поверхности височных долей (О - орбита)
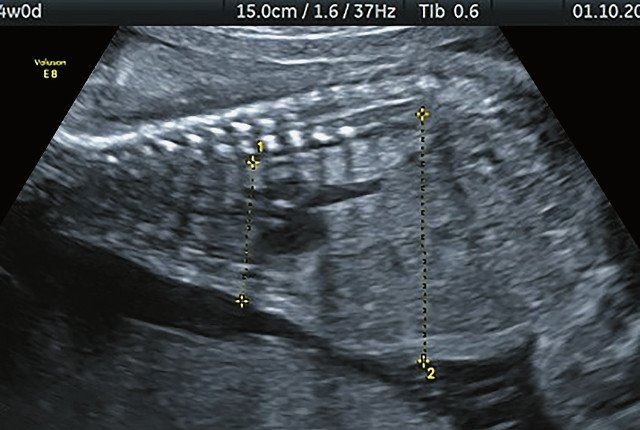
в) Узкая грудная клетка.
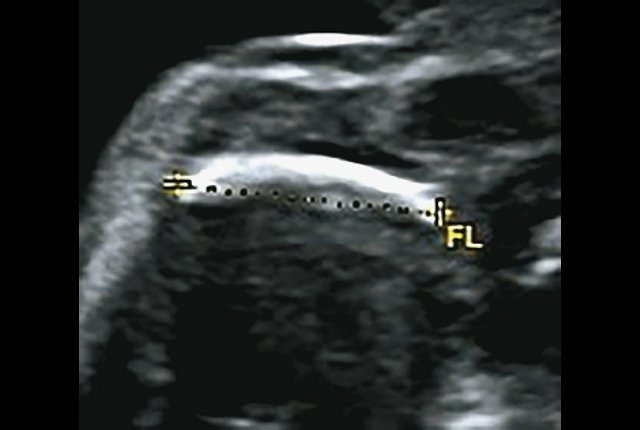
г) Изогнутая и укороченная бедренная кость.
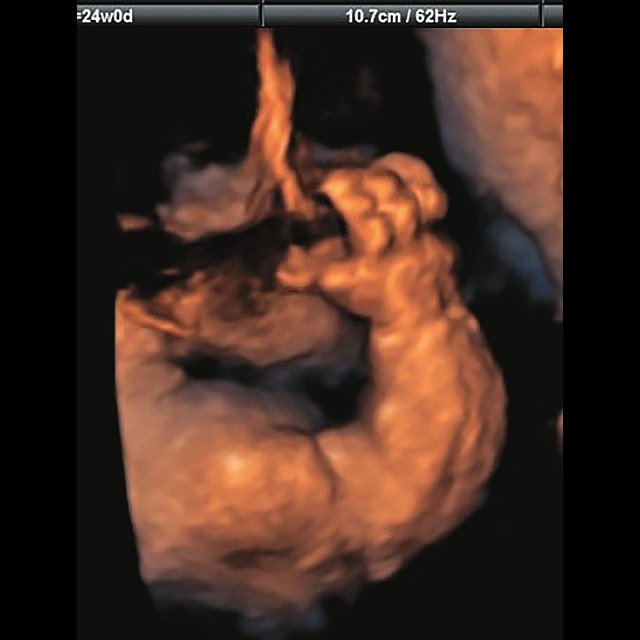
д) Объемная реконструкция. Видны правильно установленные пальцы.
Пациентка А., 30 лет, настоящая беременность третья. Направлена с выявленными при УЗИ гидроцефалией и укорочением конечностей. Срок беременности по данным последнего менструального цикла 26,5 нед.
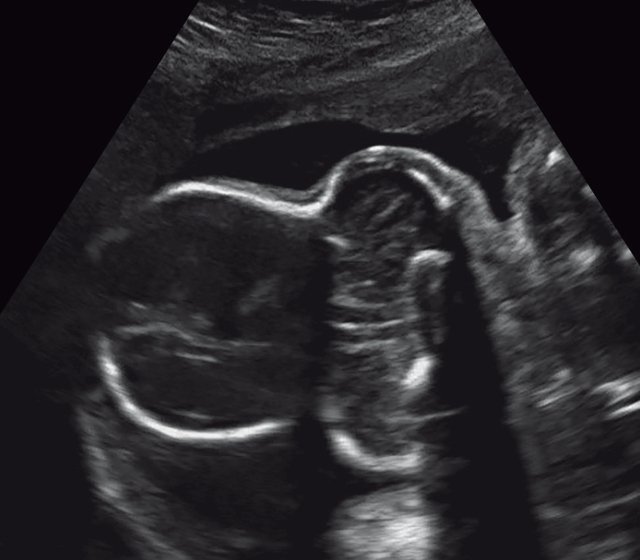
а) Форма головы "трилистник".
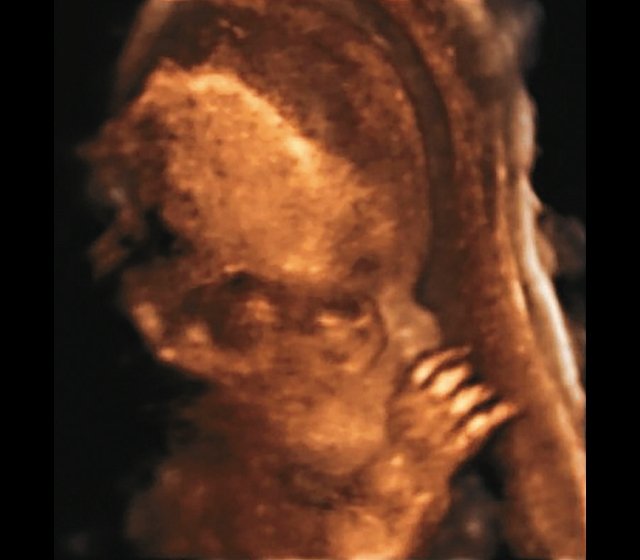
б) Объемная реконструкция. Видны высокий выпуклый лоб, расширенный передний родничок и сагиттальный шов, правильная установка пальцев.
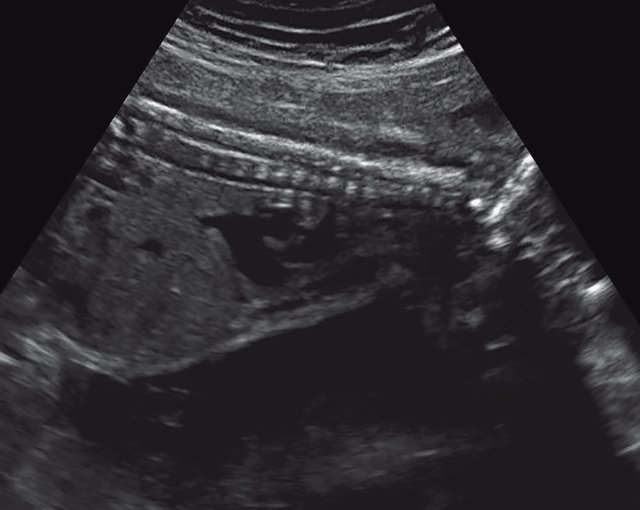
в) Узкая грудная клетка.
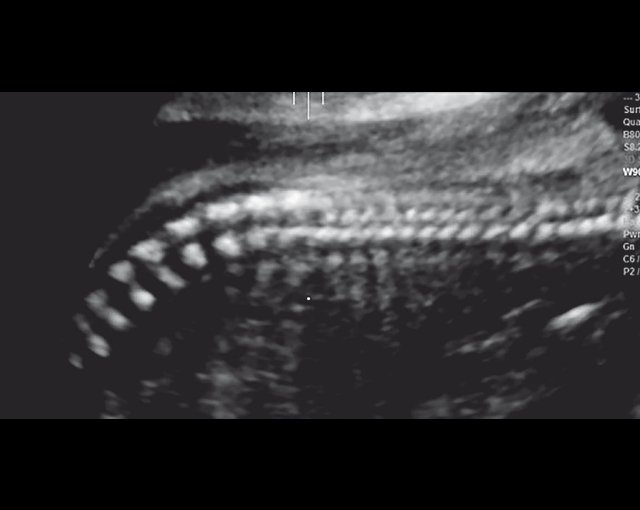
г) Уплощенные тела позвонков; показано увеличенное расстояние между позвонками.
УЗИ проводилось на современных ультразвуковых приборах с использованием конвексного датчика 2-5 МГц и объемного 6D. Применялись методики трехмерного реконструирования изображения, объемного контрастного изображения (VCI) и мультиплоскостного анализа (TUI).
Во всех представленных наблюдениях проводилось целенаправленное исследование структур мозга плодов для оценки наличия признаков ДВД. Согласно данным литературы, использовались низкие аксиальные и коронарные трансмозжечковые срезы.
Основные ультразвуковые характеристики плодов, полученные при нашем исследовании, отображены в таблице 1 и на рис. 1-4.
| Срок беременности | Голова | Грудная клетка | Конечности | Дополнительные находки |
|---|---|---|---|---|
| Набл. 1. 24,3 нед. | БПР - 25,3 нед. ОГ - 24,6 нед. Аномально повышенная бороздчатость и выпуклость извилин нижнемедиальной поверхности височных долей (рис. 1а). | Торакоабдоминальное соотношение - 66,7% (рис. 1б) Длина ребра - среднее для 16 нед. | Бедренная кость 19,6 мм (47,8% от должной), изогнута ("телефонная трубка") (рис. 1в). Остальные кости - среднее для 15 нед. | Уплощенные тела поясничных позвонков. |
| Набл. 2. 20,3 нед. | БПР - 21,5 нед. ОГ - 20,3 нед. Уплощенный затылок. Выпуклые темпоральные бугры (рис. 2а). Аномально повышенная бороздчатость и выпуклость извилин нижнемедиальной поверхности височных долей (рис. 2б). | Торакоабдоминальное соотношение - 63,3% (рис. 2в) Окружность груди - среднее для 18 нед. Длина ребра - среднее для 15 нед. | Бедренная кость 17,7% (61% от должной), изогнута ("телефонная трубка") (рис. 2г). Остальные кости - среднее для 13-14 нед. | Гипоплазия костей носа. |
| Набл. 3. 24 нед. | БПР - 30 нед. ОГ - 27,2 нед. Уплощенный затылок. Выпуклые темпоральные бугры (рис. 3а). Аномально повышенная бороздчатость и выпуклость извилин нижнемедиальной поверхности височных долей (рис. 3б). | Торакоабдоминальное соотношение - 56,6% (рис. 3в) Окружность груди - среднее для 20 нед. Сердце/грудь (см 2 ) - индекс 0,6. | Бедренная кость 23,1 мм (57% от должной), изогнута ("телефонная трубка") (рис. 3г) Остальные кости - 50% для 15-16 нед. Нормальная установка пальцев кисти (рис. 3д). | Многоводие. |
| Набл. 4. 26,5 нед? | БПР - 22,6 нед. ОГ - 22,6 нед. Форма - трилистник (рис. 4а). Боковые желудочки - 22 мм, высокий лоб, расширенный родничок, сагиттальный шов (рис. 4б). | Торакоабдоминальное соотношение - 65,7% (рис. 4в). Окружность груди - среднее для 23 нед. Колоколообразная форма. | ДБ - 23 мм (51% от должной). Остальные кости - 50% для 15-17 нед. Нормальная установка пальцев кисти (рис. 4б). | Уплощенные тела поясничных позвонков (рис. 4г). |
Полученные результаты свидетельствовали о наличии у всех исследованных плодов скелетных дисплазий с гипоплазией грудной клетки. В дополнение к этому в наблюдении 4 наличие формы головы плода в виде трилистника позволило нам установить диагноз ТД II типа.
В наблюдениях 1-3 наличие изогнутой бедренной кости (по типу "телефонной трубки") (рис. 1в, 2г, 3г) позволяло предположить наличие ТД I типа. Целе направ ленное исследование головного мозга этих плодов в дополнение к описанным скелетным признакам показало и картину ДВД. Была выявлена аномально повышенная бороздчатость и выпуклость извилин нижнемедиальной поверхности височных долей у плодов в наблюдениях 1-3 (рис. 1а, 2б, 3б). Это позволило установить диагноз ТД I типа.
Во всех случаях беременности были прерваны по решению родителей. Дополнительных исследований плодов не проводилось. От вскрытия во всех случаях родители отказались.
Пренатальная эхографическая верификация нозологий врожденных остеохондроплазий является трудной задачей, что обусловлено схожестью клинических проявлений.
УЗИ позволяет выделить группу скелетных дисплазий плода с сужением грудной клетки, являющимся одним из важных прогностически неблагоприятных признаков независимо от нозологической формы остеохондроплазий. Во всех представленных нами случаях у плодов отмечены микромелия и гипоплазия грудной клетки (окружность грудной клетки была менее 5% для гестационного срока, а торакоабдоминальное соотношение было в пределах 56,6-67,6%).
Вопросы идентификации нозологической формы требуют более детальной оценки результатов эхографического исследования плода.
Так, в наблюдении 4 наряду с узкой грудной клеткой и микромелией наличие типичной формы головы в виде трилистника у плода позволило без трудностей установить диагноз ТД II типа.
В остальных трех наблюдениях деформация укороченных бедренных костей на фоне характерных признаков остеохондроплазий позволила предположить ТД I типа. В то же время эти наблюдения требовали проведения дифференциальной диагностики с рядом скелетных дисплазий.
Наиболее важным, с точки зрения A.M. Bircher и соавт. [16], является необходимость дифференцировки ТД с ахондроплазией, так как последняя является частой и совместимой с жизнью скелетной дисплазией. При этом наиболее эффективным дифференциальным признаком предлагается степень укорочения бедренной кости: невыраженное укорочение (ДБ составляет до 80% от должной) характерно для ахондроплазии, тогда как при ТД укорочение выраженное (ДБ составляет 30-60%). В наших наблюдениях укорочение ДБ составляло 47-61% от должной. В работе A. Khalil и соавт. [17] показано увеличение диафизарно-метафизарного угла (более 130°) бедренной кости при ахондроплазии. С нашей точки зрения, в дифференциальной диагностике ТД с гомозиготной формой ахондроплазии решающую роль может играть семейный анамнез, а с гетерозигототной - наличие узкой грудной клетки. Кроме того, как видно по нашим наблюдениям, при ТД определяется правильная установка пальцев кисти (рис. 3д, 4б) в отличие от ахондроплазии, при которой определяется установка пальцев в виде "трезубца".
Отсутствие деминерализации костей у плодов позволило отклонить несовершенный остеогенез, нормальная оссификация позвоночника - ахондрогенез, нормальное расположение и количество пальцев - диастрофическую дисплазию и синдром короткое ребро - полидактилия).
В то же время проведение дифференциальной диагностики с синдромами Эллиса-ван Кревельда, короткое ребро без полидактилии, дисплазией Jeune (и рядом других) только по укорочению конечностей и сужению грудной клетки практически очень сложно.
В таких случаях провести дифференциальную диагностику и установить диагноз ТД I типа позволяет обнаружение у плодов при эхографии признаков ДВД, что было показано в представленных наблюдениях 1-3.
ДВД является установленным патогномоничным патологоанатомическим признаком ТД, который отмечается в 97-100% случаев начиная с 18 нед [13]. На рис. 5а отражена нижняя поверхность височных долей мозга с аномальной радиальной бороздчатостью височных долей и в норме. В норме у плодов кора височных долей всегда гладкая (рис. 5б).
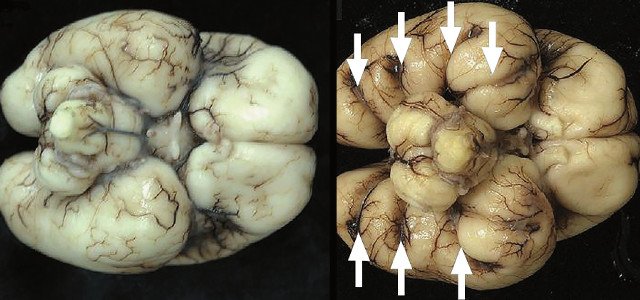
а) Картина мозга при аутопсии, 23 нед. Отражена нижняя поверхность височных долей мозга в норме и с аномальной радиальной бороздчатостью височных долей плода (стрелки) [11].
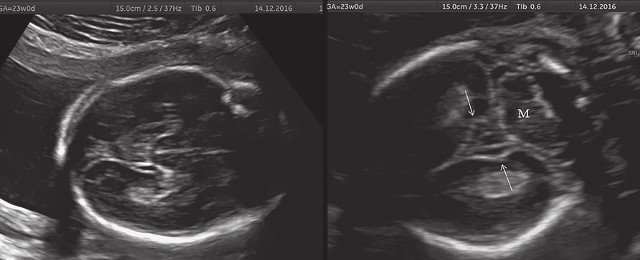
б) Беременность 23 нед. Нормальная картина нижнесагиттального и коронарного срезов нижней поверхности височных долей мозга плода. Стрелки указывают на наличие единственных шпорных борозд на коронарном срезе. М - можечок.
В последнее десятилетие были представлены исследования, показавшие возможность выявления ультразвуковых признаков ДВД у плодов с ТД, начиная с 19-20 нед, как проспективно, так и ретроспективно 9. Было показано, что оптимальными срезами для пренатальной диагностики признаков ДВД являются низкий аксиальный срез, включающий средний мозг и орбиты, и коронарный трансмозжечковый срез.
Результативность этих срезов обусловлена тем, что аномальная бороздчатость при ТД бывает выражена, главным образом, в нижних отделах височных долей. Этим же обусловлено то, что эти признаки остаются не диагностированными при стандартных аксиальных скрининговых срезах оценки структур головного мозга плода, которые проходят выше области поражения височной доли при ТД.
D.C. Wang и соавт. [9] на опыте наибольшего количества случаев ультразвуковой диагностики ДВД при ТД сделали вывод, что аномальную бороздчатость височной доли всегда можно определить, если целенаправленно искать с помощью нестандартных срезов, отражающих нижнюю часть височной доли. Наш опыт, хотя и основанный на небольшом количестве случаев, позволяет согласиться с этим выводом авторов [10].
При обсуждении пренатальных признаков патологии плода важным вопросом является срок их возможно ранней ультразвуковой диагностики. Так, традиционные признаки ТД как скелетной дисплазии могут быть невыраженными и трудно определяемыми до 20 нед беременности [6].
В то же время в публикации D.C. Wang и соавт. [9] представлены случаи пренатальной ультразвуковой диагностики аномальной бороздчатости височных долей у плодов с ТД в 16 и 12 нед беременности. Это наиболее ранние случаи пренатальной диагностики признаков ДВД из сообщенных в литературе [7, 8, 18-20].
Приведенные данные позволяют надеяться, что ультразвуковое обнаружение признаков ДВД плода может быть использовано для ранней диагностики нозологии летальных скелетных дисплазий. Это актуальная проблема современной пренатальной диагностики.
Идентификация признаков ДВД при эхографии плода со скелетной дисплазией может обеспечить дополнительную специфику в консультировании таких пациенток и целенаправленно направлять их на молекулярное исследование.
В последнее время признаки ДВД были описаны также у плодов с гипохондроплазией и ахондрогенезом 2-го типа 21.
Несмотря на это, ценность пренатального выявления ДВД в диагностике ТД не снижается. В таких ситуациях помогает наличие других ультразвуковых проявлений этих состояний, отличных от ТД. Так, при гипохондроплазии признаки скелетных нарушений являются маловыраженными пренатально, а для ахондрогенеза 2-го типа характерно нарушение минерализации позвоночника.
Из всех представленных фактов можно сделать вывод, что аномальная бороздчатость нижнемедиальных отделов височных долей в сочетании с признаками летальных скелетных дисплазий является высокопатогномоничным ультразвуковым признаком ТД (I типа) плода.

Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Читайте также:


