Критерии тяжести ротавирусной инфекции

Ротавирусная инфекция — острое кишечное заболевание, вызываемое ротавирусами, характеризующееся поражением желудочно-кишечного тракта по типу гастроэнтерита. Эта инфекция за последние годы существенно возросла среди острых кишечных инфекций вирусной природы. Использование современных методов позволяет доказать роль вирусных агентов в развитии ОКИ (острых кишечных инфекций) у 50-60% детей.
В структуре вирусных диарей доминируют ротавирусные гастроэнтериты, которые регистрируются у 35-40% больных, а среди детей в возрасте до трех лет их частота превышает 60%. Норовирусы являются причиной ОКИ у 18—20% детей, аденовирусы — у 10%. Распространенность других вирусов (астровирусы, саловирусы, калицивирусы) значительно ниже — от 0,3 до 3%.
Вирусные агенты ОКИ доминируют во все сезоны года. Но ротавирусы лидируют по частоте выявляемое™ в зимние и весенние месяцы. Осенью наиболее часто выделяются норовирусы, обусловливающие до 1/4 всех случаев ОКИ, зарегистрированных в это время года. Заболеваемость адено- и астровирусной инфекциями подвержена менее значительным колебаниям на протяжении года.
Этиология. Ротавирусы являются одним из этиологических агентов диарей у детей и молодых животных, включая телят, поросят, мышей, кроликов, оленей, ягнят, обезьян.
Ротавирусы относительно стабильны. Устойчивы к воздействию физико-химических факторов.
В фекалиях при комнатной температуре сохраняют инфекционные свойства до 7 месяцев, которые утрачиваются при прогревании до температуры 50 °С и выше, при замораживании, обработке поверхностно-активными веществами. Инфекционность возрастает при обработке протеолитическими ферментами (панкреатин, трипсин).
Экспериментально установлено наличие перекрестного видового инфицирования, однако в естественных условиях данные о таком инфицировании отсутствуют. Заражение животных ротавирусом человека вызывает развитие диарейных заболеваний у новорожденных животных (поросят, обезьян).
Ротавирус проникает и заражает энтероциты в ворсинках тонкого кишечника. Он размножается в цитоплазме, повреждая всасывающие клетки, приводя в конечном итоге к нарушению переваривающей функции кишечника. Лизис зараженных клеток способствует выходу вируса в просвет кишечника, что приводит к накоплению в фекалиях его большого количества.
Диарея связана с патологией всасывания, включающей нарушение всасывания глюкозы и натрия. Высокодифференцированные всасывающие клетки ворсинок замещаются незрелыми клетками крипт, неспособными немедленно компенсировать нарушение процесса всасывания.
Источником и резервуаром инфекции является только человек (больной или носитель). Больной выделяет возбудителя во внешнюю среду в течение 2—3 недель. Для детей источником инфекции в основном являются взрослые. Носительство регистрируется как у детей, в том числе и у новорожденных, так и у взрослых.
Возбудитель передается контактно-бытовым путем, возможны внутрибольничные, пищевые и водные вспышки.
Восприимчивость к ротавирусу всеобщая, заболевание может возникнуть в любом возрасте, но наибольшая заболеваемость регистрируется у детей 6—12 месяцев. У детей первых шести месяцев жизни ротавирусная инфекция встречается редко.
У детей раннего возраста ротавирусный гастроэнтерит часто протекает в виде микст-инфекции (в сочетании с сальмонеллезом, шигеллезом, условно-патогенной кишечной инфекцией).
Для ротавирусных гастроэнтеритов характерна повышенная заболеваемость в зимнее и весеннее время года, что объясняется лучшим сохранением вируса при низких температурах.
После перенесенного заболевания формируется нестойкий иммунитет, в связи с чем возможны повторные случаи заболевания.
Патогенез. Несмотря на то что при ротавирусной инфекции возникает симптомокомплекс, характеризующийся как острый гастроэнтерит, считается, что вирусы проникают только в эпителий тонкой кишки, преимущественно в эпителиоциты двенадцатиперстной кишки и верхних отделов тощей.
Проникновение вируса в эпителиальные клетки вызывает ускоренное продвижение эпителиоцитов от основания ворсинок к их вершине. Клетки не успевают дифференцироваться, укорачивается время их жизни, снижается содержание в них ферментов, вследствие этого нарушается расщепление дисахаридов, происходит их накопление в просвете кишечника, что привлекает воду и препятствует ее всасыванию, развивается осмотическая диарея.
Завершение инфекционного процесса обусловлено исчезновением чувствительных к вирусу клеток эпителия ворсинок и их замещением нечувствительными к вирусу незрелыми эпителиальными клетками. Возможна роль интерферона в блокировании инфекции.
Патологоанатомическая картина. При микроскопическом исследовании слизистой оболочки тонкой кишки выявляются участки со сглаженной поверхностью, укороченными ворсинками, отмечается инфильтрация слизистой оболочки одноядерными клетками. Через 4—8 недель слизистая оболочка тонкой кишки полностью нормализуется.
Классификация ротавирусной инфекции:
3. С осложнениями.
Инкубационный период продолжается от 10 часов до 3 суток. Заболевание начинается остро. К ранним признакам заболевания относится диарейный синдром. Стул при ротавирусной инфекции обильный, водянистый, желтого цвета, пенистого вида, с резким запахом.
При легкой форме заболевания испражнения могут оставаться кашицеобразными, а частота не превышать 5 раз в сутки.
При среднетяжелой форме заболевания частота стула может достичь 10 раз в сутки.
Рвота появляется одновременно с диареей, но чаще на несколько часов опережает ее. Часто в начале болезни отмечается тошнота.
При легкой форме заболевания рвота однократная или отсутствует.
При среднетяжелой форме ротавирусной инфекции рвота повторная (3—4 раза), но у большинства больных заканчивается в течение суток.
При легкой форме заболевания температура тела обычно остается нормальной, интоксикация отсутствует или слабо выражена.
Среднетяжелые формы инфекции сопровождаются кратковременным (1-3 дня) повышением температуры тела, умеренно выраженными симптомами интоксикации. Возможно развитие эксикоза.
Для ротавирусной инфекции характерны боли в животе, вздутие живота, урчание по ходу кишечника. При легком течении заболевания эта симптоматика слабо выражена, при среднетяжелом — более отчетлива.
У 20—60% больных регистрируются симптомы катара верхних дыхательных путей. При этом обнаруживаются гиперемия и зернистость слизистой оболочки мягкого неба, небных дужек, задней стенки глотки. Пациенты жалуются на кашель, першение в горле, затруднение носового дыхания. В ряде случаев катаральные симптомы предшествуют желудочно-кишечным проявлениям, у большинства появляются несколько позже. Степень выраженности катаральных явлений зависит от тяжести ротавирусной инфекции.
Особенности течения ротавирусных гастроэнтеритов новорожденных и детей первого года жизни. Ротавирусная инфекция у новорожденных развивается редко. При этом возможно развитие как спорадических случаев, так и групповых вспышек в родильных домах. Заражение происходит от матерей или персонала.
У детей первых 6 месяцев жизни заболевание также встречается редко. Наибольшая заболеваемость регистрируется у детей в возрасте 6— 12 месяцев.
У 90% новорожденных при ротавирусной инфекции формируется вторичная лактазная недостаточность. Это проявляется в увеличении продолжительности и интенсивности диареи, появлении боли и беспокойства, усиливающихся после приема пищи, более глубоком нарушении водносолевого баланса. У части пациентов лактазная недостаточность исчезает в период реконвалесценции, но 50% из них выписываются с этой патологией, что требует проведения соответствующей корригирующей терапии, иногда — повторной госпитализации.
У детей раннего возраста ротавирусный гастроэнтерит часто протекает в виде микст-инфекции (в сочетании с сальмонеллезом, шигеллезом, условно-патогенной кишечной инфекцией).
За счет формирования микст-инфекции изменяются клинические проявления заболевания. В частности, стул приобретает энтероколитический или даже гемоколитический характер. Лихорадка более выражена (38-39 °С) и сохраняется длительно (5-7 дней). Развиваются токсикоз и эксикоз. Выздоровление наступает через 2-3 недели. Не исключена возможность летального исхода.
Опорные диагностические критерии ротавирусных гастроэнтеритов:
• частая регистрация в зимнее время года;
• повторная рвота (в течение 1—2 дней), часто предшествующая появлению диареи;
• стул жидкий, водянистый, обильный, без патологических примесей, часто пенистый;
• боли в животе, нередко интенсивные, с преимущественной локализацией в эпигастральной и околопупочной областях;
• урчание по ходу кишечника, умеренное вздутие живота;
• повышение температуры тела в пределах 38 °С, кратковременное;
• интоксикация незначительная или отсутствует;
• возможно развитие обезвоживания;
• скудный респираторный синдром;
• быстрая положительная динамика.
Лабораторная диагностика ротавирусной инфекции.
Специфические методы исследования направлены на обнаружение вирусов в фекалиях с помощью РИФ, ИФА, ПЦР
Ротавирусный гастроэнтерит - антропоонозная кишечная инфекция, поражающая преимущественно детей (90%) в возрасте от 6 мес. до 2 лет. Заболевания для ослабленных новорожденных особенно опасны.
Ротавирусы человека и животных относятся к роду Rotavirus семейства Reoviridae. Родовое название происходит от латинского слова Rota - колесо, так как на электронной микрофотографии форма наружного капсида напоминает обод колеса, а капсомеры внутреннего капсида - колесные спицы. Геном вириона представлен двухцепочечной (!!) РНК.
Различают 4 серологических варианта (серовара) ротавирусов человека и животных, помимо общего родового антигена, они имеют соответствующие каждому варианту типоспецифические антигены в наружном капсиде.
Ротавирусы с большим трудом культивируются, для стимуляции их репродукции используют специальные приемы, повышающие восприимчивость клеток к вирусам: добавляют раствор трипсина к культуре клеток, центрифугируют. Выход зрелых вирионов из клеток сопровождается взрывным цитолизом.
Ротавирусы устойчивы к действию низких значений pH (до 3,0), обычных дезинфектантов, эфира и детергентов. Длительно ( несколько месяцев ) сохраняют инфекционную активность в фекалиях даже при комнатной температуре, в холоде - еще дольше. Чувствительны к нагреванию - кипячение убивает их мгновенно, в присутствии детергентов они погибают уже при 50 0 С.
Тропны к эпителию ворсинок тонкого кишечника. Размножаются в верхушечных клетках ворсинок, в результате их гибели в кишечнике существенно уменьшается содержание ферментов, которые расщепляют дисахариды - мальтозу, сахарозу и лактозу.
Поступление с химусом избыточной концентрации дисахаридов в толстую кишку приводит к резкому увеличению объема воды: нарушается всасывание из кишечника, кроме того, вода поступает в просвет из тканей из-за повышения осмотического давления. Одновременно быстро развивается воспаление в слизистой. В сумме это приводит к функциональным нарушениям с обильным поносом и большой потере организмом жидкостей и солей.
Из разрушенных ворсинок вирусы поступают в просвет кишечника и выделяются с фекалиями во внешнюю среду, где могут длительно сохраняться.
Механизм передачи - фекально-оральный, заражение детей происходит чаще всего контактно-бытовым путем через руки взрослых, постельное белье, иные предметы. В 1 г фекалий больного содержится до 10 млрд. вирусных частиц. Пассивный противовирусный иммунитет за счет антител класса Ig G - после 3 мес. жизни ослабевает, в дальнейшем он поддерживается только антителами класса IgA, содержащимися в грудном молоке. Поэтому инфицирующая доза для детей раннего возраста может быть небольшой.
Источник ротавирусной инфекции - больной человек с проявлениями диареи, которая обычно продолжается около 1 нед. Подъем заболеваемости наблюдается в зимнее время вследствие групповых вспышек в детских учреждениях и родильных домах.
Инкубационный период в среднем составляет 2 сут (колеблется от 12 ч до 3 дней). Различают острую (в 20% случаев инфицирования), стертую и бессимптомную клинические формы инфекции. Классическая симптоматика острого вирусного гастроэнтерита характеризуется клинической триадой:
• лихорадка до 38-39 ° С;
• диарея с обильной потерей жидкости.
Больных беспокоит боль в животе, иногда присоединяются признаки воспаления со стороны респираторного тракта. При быстром развитии ацидоза возможен летальный исход.
Клиническая симптоматика наблюдается до 7 дней, затем наступает стадия реконвалесценции, обусловленная защитным действием факторов активного гуморального иммунитета - вируснейтрализующих антител классов IgA и IgM. Особенностью течения ротавирусной инфекции у 50% детей раннего возраста является более длительное (до 3 нед) выделение вируса с фекалиями после исчезновения клинических признаков болезни. Этот факт имеет важное эпидемиологическое значение, если ребенок после болезни возвращается в детский коллектив.
Постинфекционный иммунитет достаточно прочный и длительный, так как поддерживается естественной антигенной стимуляцией при периодическом поступлении ротавирусов в кишечник извне.
Практическая лабораторная диагностика базируется на раннем обнаружении в копрофильтратах фекалий антигенов ротавирусов, несколько позднее - сывороточных специфических антител класса IgM. В обоих случаях чаще всего применяют иммуноферментный анализ с соответствующими тест-системами. Для индикации вируса при научных эпидемиологических исследованиях иногда используют метод иммуноэлектронной микроскопии (ИЭМ), тесты молекулярной гибридизации и др.
Обнаружение ротавирусов в объектах внешней среды предполагает предварительную концентрацию ротавиров с помощью адсорбционной хроматографии на макропористом стекле.
Лечение предполагает проведение патогенетической терапии с целью восстановления солевого баланса и кислотно-щелочного равновесия в организме больного. Применяют оральную или парэнтеральную регидратацию организма солевыми растворами.
Специфическая профилактика проводится антиротавирусным иммуноглобулином для энтерального применения. Необходимо выполнять обычные приемы прерывания передачи возбудителя кишечных инфекций от больных, основанные на строгом соблюдении правил личной гигиены персонала и матерей в родильных домах, и санитарных норм ухода за детьми.
Классификация ротавирусной инфекции: [6]
· Абортивное (2-3 дня)
· Острое (до 7 дней)
· Затяжное (более 7 дней)
Пример формулировки диагноза: Ротавирусная инфекция: гастроэнтерит, среднетяжелая, типичная форма, острое течение.
Ротавирусная инфекция как инфекционная болезнь имеет циклическое течение, в котором выделяют инкубационный период длительностью от 10 часов до 5 сут, острый период - от 3 до 7 суток и более при тяжелом течении болезни и период реконвалесценции - 4-5 суток.
Клинические проявления ротавирусной инфекции характеризуются острым началом, развитием интоксикационного синдрома, симптомов поражения верхних отделов желудочно-кишечного тракта и умеренными катаральными явлениями со стороны верхних дыхательных путей.
Выделяют следующие характерные симптомы заболевания:
1. интоксикационный синдром, проявляющийся лихорадкой, интоксикацией (ухудшение самочувствия, изменение настроения, появление вялости, снижение аппетита, развитие бледности кожных покровов, появление "мраморного рисунка" кожи у детей первого года жизни, приглушение сердечных тонов, появление систолического шума в сердце при умеренно или значительно выраженной интоксикации).
2. синдром гастроэнтерита (рвота, боли в животе, метеоризм, урчание в животе, обильный, водянистый характер стула желтого цвета, с небольшим количеством слизи, пенистый с непереваренными включениями, с резким запахом). У трети больных из числа детей, переносящих ротавирусный гастроэнтерит, кишечные расстройства могут возникнуть в конце первой и на второй неделе от начала заболевания. При этом выраженность гипертермии, интоксикации и катаральных явлений к концу первой недели может значительно уменьшаться, а появление диареи обычно сопровождается повторным нарастанием температуры тела и интоксикации. Можно полагать, что ротавирусная инфекция у этих детей протекает в виде двух волн - респираторной и кишечной. Боли в животе - необязательный синдром ротавирусного гастроэнтерита у детей, они появляются лишь у трети больных, однако их выраженность, схваткообразный характер, повторное возникновение и длительность (у части больных - до 7-го дня от начала кишечных расстройств) заставляют придавать им с учетом остальной симптоматики ротавирусного гастроэнтерита определенное диагностическое значение. Дети первого года жизни не локализуют эти боли, тогда как дети старше 3-х лет обычно указывают на эпигастральную или параумбиликальную области.
3. катаральный синдромверхних дыхательных путей Чаще катаральные явления выражены незначительно или умеренно и представлены сочетанием таких симптомов, как гиперемия слизистой оболочки твердого и мягкого неба, небных дужек, миндалин, разрыхленность задней стенки глотки, ринит, конъюнктивит, незначительный суховатый кашель. Катаральные явления на слизистых оболочках конъюнктив, верхних дыхательных путей и ротоглотки отмечаются почти у 70% больных, причем, как правило, с 1-2-го дня заболевания. У трети этих детей они могут предшествовать развитию кишечных расстройств.
В литературе существуют сведения о возможности развития отитов у детей раннего возраста ввиду способности ротавируса репродуцироваться в эпителиальных клетках барабанной перепонки. В свете новых данных о довольно длительном обнаружении РНК ротавируса в слюне эти сведения получают серьезное фактическое подтверждение.
Ротавирусная инфекция у детей может протекать в различных клинических формах. Чаще протекает по гастроэнтеритическому и энтеритическому вариантам с преобладанием среднетяжелых и легких форм болезни и в 15% случаев заканчивается реконвалесцентным вирусоносительством.
Заболевание начинается остро с одновременного появления повышенной температуры, интоксикации, диареи и повторной рвоты. Указанные симптомы отмечаются у 90% заболевших детей и возникают почти одновременно, чаще - в первый день болезни. Лишь у 10% больных диарея и рвота возникают на 2-3-й день болезни. Рвота может появляться одновременно с диареей, но чаще на несколько часов опережает ее.
Катаральные явления на слизистых оболочках верхних дыхательных путей, ротоглотки и конъюнктив также отмечаются с 1-го дня от начала болезни у большинства детей, а вздутие живота и боли в животе - у 35% соответственно.
Обычно ведущими симптомами являются интоксикация, понос и рвота, сопровождающиеся болями в животе.
При легкой форме заболевания интоксикация отсутствует или слабо выражена (температура тела остается нормальной), рвота однократная или отсутствует, испражнения могут оставаться кашицеобразными, а частота не превышать 5 раз в сутки. Слабо выражен синдром гастроэнтерита.
При среднетяжелом течении интоксикационный синдром выражен умеренно (температура тела повышается кратковременно: от 1 до 3 дней); рвота повторная (3 – 4 раза), но у большинства больных заканчивается в течение суток; частота стула может достичь 10 раз в сутки. Возможно развитие эксикоза. Выражен синдром гастроэнтерита.
У большинства больных заболевание заканчивается быстрым выздоровлением. Осложнения (в основном лактазная недостаточность) встречаются редко.
Осложнения:у детей первых месяцев жизнизаболевание может осложниться некротизирующим энтероколитом, геморрагическим гастроэнтеритом.
Особенности течения ротавирусной инфекции у детей в зависимости от возраста.
Заболеваемость ротавирусной инфекцией в различных возрастных группах неодинакова. До 97% вирусного гастроэнтерита приходится на детей в возрасте до 14 лет, при этом наибольшая заболеваемость наблюдается среди детей до 2 лет – более 75% всей заболеваемости. С наименьшей частотой ротавирусная инфекция выявляется в возрастных группах детей с 3 до 6 лет – 15,5% и с 7 до 14 – 4,5%.[8]
У новорожденныхротавирусная инфекция развивается редко. При этом возможно развитие как спорадических случаев, так и групповых вспышек в родильных домах. Заражение происходит от матерей или персонала. У 90 % новорожденных формируется вторичная лактазная недостаточность. Это проявляется в увеличении продолжительности и интенсивности диареи, появлении боли и беспокойства, усиливающихся после приема пищи, нарушении водно-электролитного баланса. У части пациентов лактазная недостаточность исчезает в период реконвалесценции, но 50% из них выписываются с лактазной недостаточностью. Это требует проведения соответствующей корригирующей терапии, иногда – повторной госпитализации. Ротавирус выделяется у новорожденных в первые дни жизни, как правило, без симптомов кишечных расстройств, что связывается с внутрибольничным инфицированием. Бессимптомное течение в дальнейшем защищает детей от тяжелых ротавирусных гастроэнтеритов на протяжении первых 3 лет жизни.
Причиной высокой распространенности носительства ротавируса среди новорожденных является внутрибольничная персистенция возбудителя, а также носительство ротавируса беременными женщинами, у 25% которых он обнаруживается в фекалиях и у 8,8% - в цервикальном секрете.
У детей первых 6 месяцев жизни заболевание также встречается редко, что объясняется наличием у детей антител, полученных от матери трансплацентарно и с грудным молоком.
У детей старше 6 месяцев, уже не имеющих большей части материнских антител, до 50% внутрибольничных острых кишечных инфекций этиологически связано с ротавирусами.
У детей раннего возраста ротавирусный гастроэнтерит часто протекает в виде микст-инфекции (в сочетании с сальмонеллезом, шигеллезом, условно-патогенной кишечной инфекцией). В этом возрасте наиболее частыми отягощающими факторами являются искусственное вскармливание, гипотрофия I-II степени, атопический дерматит, анемия в анамнезе жизни регистрируется рецидивирующий обструктивный синдром.
За счет микст-инфекции изменяются клинические проявления заболевания. Заболевание начинается остро и протекает в среднетяжелой и тяжелой форме с развитием эксикоза I – II степени. Температурная реакция возникает в первые дни заболевания, достигает фебрильных цифр, сохраняется длительно (5 – 7 дней). Стул приобретает энтероколитический или даже гемоколитический характер. Нормализация стула происходит не раньше 7 – 10 суток от начала заболевания. Выздоровление наступает через 2-3 недели. Не исключена возможность летального исхода.
Предрасположенность к длительному реконвалесцентному носительству ротавирусов имеют дети первых трех лет жизни, находящиеся в закрытых коллективах или нозокомиально инфицированные.
Моноротавирусная инфекция в этой возрастной группе протекает в среднетяжелой форме за счет умеренных симптомов эксикоза I степени.
В возрастной группе от 3 до 14 летротавирус составляет 22 – 35% в этиологической структуре острых кишечных инфекций. Клиническая картина заболевания отличается появлением субъективных жалоб (боли в животе, преимущественно в околопупочной области, тошнота, слабость). У части пациентов рвота может отсутствовать или отмечаться однократно. Диарейный синдром менее выражен: в течение 2-3 дней стул 1 – 3 раза в сутки. Также кратковременна температурная реакция.
Гастритическая форма ротавирусной инфекции выявляется у 3-5% детей преимущественно старше 3 лет. Выделение ротавирусного антигена в кале и диагностические титры антител к ротавирусному антигену в сыворотке крови в динамике с нарастанием в 2-4 раза подтверждают диагноз. В части случаев резкое и значительное (выше 38°С) повышение температуры тела, интоксикация и повторная рвота заставляют некоторых врачей предположить менингит. Однако при внимательном осмотре больного менингеальные знаки всегда отсутствуют.
Опорные диагностические критерии ротавирусных гастроэнтеритов:
1. характерный эпиданамнез (групповой характер заболевания в зимнее время года);
2. острое начало;
3. интоксикация незначительная или отсутствует;
4. повышение температуры тела в пределах 38° С, кратковременное;
5. частое сочетание кишечного и скудного респираторного синдромов в начальном периоде болезни;
6. ведущий симптом – рвота; часто предшествующая появлению диареи;
7. умеренно выраженные боли в животе, с преимущественной локализацией в эпигастральной и околопупочной областях;
9. стул жидкий, водянистый, обильный, без патологических примесей, часто пенистый (водянистая диарея);
10. быстрая положительная динамика.
Предполагается существование респираторных форм ротавирусной инфекции (около 3% детей), характеризующихся незначительным (до 38° С) повышением температуры тела и выше описанными катаральными явлениями на слизистых конъюнктив и носоглотки. Как правило, это легкие формы болезни, имеющие, однако, большое эпидемиологическое значение. Диагноз может быть поставлен с учетом отрицательных результатов серологических исследований крови на антитела к антигенам респираторных вирусов и положительных данных по выявлению РНК ротавируса в слюне и крови и нарастания титров антиротавирусных антител в результатах РА и ИФА.
У 10-15% детей с ротавирусной инфекцией диагностируют сочетание ротавирусного гастроэнтерита с острой респираторной вирусной инфекцией (грипп, парагрипп, РС-инфекция и т.п.). В этих случаях на фоне симптоматики ротавирусного гастроэнтерита можно выделить некоторые синдромы наиболее характерные для соответствующих ОРВИ: выраженная интоксикация при сочетании с гриппом, клиника ларингита при сочетании с парагриппом, сухие и спастические хрипы в легких при сочетании с РС-инфекцией. Однако диагноз только на основании клинических данных в случаях указанных микст-инфекций не может быть достоверным. Он может быть подтвержден повышением титров антител в 4 и более раз к антигенам соответствующих респираторных вирусов в сыворотке крови (в РТГА, РСК, ИФА).
Кроме упомянутых вирусно-вирусных микст-инфекций у детей могут встречаться вирусно-бактериальные микст-инфекции - сочетания ротавирусного гастроэнтерита и бактериальных кишечных инфекций (дизентерия, сальмонеллез, эшерихиоз). Остро развивающееся повышение температуры тела в сочетании с появлением повторной или многократной рвоты, частый стул энтеритического характера, выраженная интоксикация с учетом раннего возраста ребенка и холодного времени года на фоне клинических признаков, характерных для указанных инфекций, дают возможность предположить сочетанное течение вирусного и бактериального процессов, однако для окончательного диагноза все же необходимы данные вышеуказанных лабораторных исследований.
Дифференциальный диагноз ротавирусной инфекции проводят с теми инфекционными заболеваниями, при которых в клинической картине на первый план выходит симптом гастроэнтерита. Следует подчеркнуть, что при ротавирусной инфекции нет характерных симптомов, абсолютно патогномоничный для этого заболевания, а его клинические проявления во многом определяются формой и тяжестью болезни. Поэтому дифференциальный диагноз спорадических случаев, особенно при легком и стертом течении, может представлять значительные сложности и решающее значение в постановке диагноза будут иметь данные лабораторных методов исследования.
Таблица1.Основные дифференциально-диагностические признаки при ОКИ у детей.
Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободком, поэтому их стали называть ротавирусами (лат. rotа — колесо). Рисунок 1. Слизистая оболочка толстой кишки при ротавирусном гаст
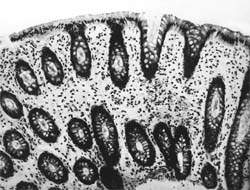 |
| Рисунок 1. Слизистая оболочка толстой кишки при ротавирусном гастроэнтерите. Минимально выраженный катаральный колит. х 100. |
Ротавирусы представляют собой род семейства Reoviridae, который объединяет большое количество сходных по морфологии и антигенной структуре вирусов, вызывающих гастроэнтерит у человека, млекопитающих и птиц. Систематическое изучение ротавирусов человека началось с 1973 года, когда они были обнаружены при электронной микроскопии ультратонких срезов биоптатов слизистой оболочки двенадцатиперстной кишки, полученных от больных острым гастроэнтеритом детей Австралии (Р. Бишоп и соавторы). В том же году Т. Флеветт обнаружил сходный вирус в копрофильтратах больных гастроэнтеритом методом электронной микроскопии при негативном контрастировании препаратов.
Вирусные частицы имеют диаметр от 65 до 75 нм. При проникновении контрастирующего вещества в вирион выявляется электронно-плотный центр диаметром 38 — 40 нм, который представляет собой так называемую сердцевину, окруженную электронно-прозрачным слоем. Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободом, поэтому их стали называть ротавирусами (лат. rota — колесо).
Ротавирусы имеют две белковые оболочки — наружный и внутренний капсиды. Сердцевина содержит внутренние белки и генетический материал, представленный двунитчатой фрагментированной РНК. Геном ротавирусов человека и животных состоит из 11 фрагментов, которые могут быть разделены при электрофорезе в полиакриламидном геле (ПААГ) или агарозе. В составе ротавирусов обнаружено четыре антигена; основной из них — это групповой антиген, обусловленный белком внутреннего капсида. С учетом группоспецифических антигенов все ротавирусы делятся на пять групп: A, B, C, D, E. Ротавирусы одной группы имеют общий групповой антиген, который выявляется иммунологическими реакциями: иммуноферментный анализ, иммунофлюоресценция, иммунная электронная микроскопия и др. Большинство ротавирусов человека и животных относятся к группе A.
| Источником инфекции при ротавирусном гастроэнтерите является инфицированный человек — больной манифестной формой заболевания или бессимптомно выделяющий ротавирусы с фекалиями |
Источником инфекции при ротавирусном гастроэнтерите является инфицированный человек — больной манифестной формой заболевания или бессимптомно выделяющий ротавирусы с фекалиями. Вирусы в фекалиях заболевших появляются одновременно с развитием клинических симптомов, наибольшая концентрация их в кале (до 109 — 1011 вирусных частиц в 1 г) регистрируется в первые 3 — 5 дней болезни. В эти дни больные представляют наибольшую эпидемиологическую опасность для лиц, контактирующих с ними. Наиболее частым источником заболевания для детей первого года жизни являются инфицированные ротавирусом матери; для взрослых и детей более старшего возраста — дети, в основном из детских коллективов. Возможность заражения человека от животных не доказана.
Патогенез ротавирусной инфекции характеризуется проникновением вируса в эпителиоциты слизистой оболочки желудочно-кишечного тракта, преимущественно тонкой кишки, что приводит к их повреждению и отторжению от ворсинок. Вследствие этого на ворсинках тонкой кишки появляются функционально и структурно незрелые энтроциты с низкой способностью синтезировать пищеварительные ферменты. При ротавирусном гастроэнтерите это проявляется снижением уровня дисахаридаз, развивается вторичная дисахаридазная недостаточность, при которой в просвете тонкой кишки накапливаются нерасщепленные дисахариды, что создает повышенное осмотическое давление и приводит к выводу в просвет кишечника воды и электролитов из тканей организма. Это является основной причиной диареи и дегидратации и определяет основные клинические проявления болезни.
Ротавирусный гастроэнтерит как инфекционное заболевание имеет циклическое течение. Инкубационный период продолжается чаще всего от 12 — 24 часов до двух суток. Клиническая картина ротавирусного гастроэнтерита характеризуется в основном острым началом, однако в ряде случаев может иметь место продромальный период длительности от 12 до 48 — 72 часов. В этот период больные отмечают недомогание, общую слабость, повышенную утомляемость, снижение аппетита, головную боль, познабливание, урчание и неприятные ощущения в животе, умеренно выраженные катаральные явления: заложенность носа, першение в горле, легкий кашель.
В клинической картине ротавирусного гастроэнтерита в период развернутых клинических проявлений ведущими являются синдромы гастроэнтерита и интоксикации. Выраженность диареи и обусловленной ею той или иной степени дегидратации организма, а также токсикоза, продолжительность этих симптомов в значительной мере определяет тяжесть течения заболевания.
Синдром гастроэнтерита характеризуется развитием диареи, снижением аппетита, появлением урчания и болей в животе, тошноты и рвоты. Наиболее типичен для ротавирусного гастроэнтерита обильный водянистый пенистый стул желтого или желто-зеленого цвета. У больных с легким течением заболевания стул может быть кашицеобразным. Как правило, патологические примеси в стуле отсутствуют. Боль локализуется преимущественно в верхней половине живота или является диффузной, она может быть разной интенсивности. Почти всегда она сопровождается громким урчанием в животе.
Синдром интоксикации появляется в самом начале заболевания. Слабость, зачастую резкая, является наиболее частым проявлением этого синдрома; реже отмечается головная боль. При более тяжелом течении имеют место головокружение, обморочное состояние, коллапс. Обращает на себя внимание следующая особенность ротавирусного гастроэнтерита: два ведущих в клинической картине болезни синдрома развиваются в процессе заболевания не всегда однонаправленно; у некоторых больных на фоне сравнительно слабо выраженных диспепсических явлений могут наблюдаться резко выраженные симптомы общей интоксикации, особенно слабость.
Повышение температуры тела не всегда может отмечаться при ротавирусном гастроэнтерите, особенно у взрослых. У некоторых больных может быть озноб без повышения температуры. В то же время нередко в разгар заболевания выраженность лихорадочной реакции варьируется от субфебрильных цифр и выше и может достигать 38 — 39°С как у детей, так и у взрослых.
Важным в диагностическом плане для ротавирусного гастроэнтерита считается сочетание двух ведущих клинических синдромов с симптомами поражения верхних дыхательных путей. Катаральный синдром встречается приблизительно у 50% больных и проявляется в виде гиперемии и зернистости слизистых оболочек мягкого неба, небных дужек, язычка, задней стенки глотки, а также насморка, заложенности носа, кашля, болей в горле. В ряде случаев катаральные симптомы наблюдаются уже в продромальном периоде, до проявления симптомов гастроэнтерита.
В разгар болезни отмечается изменение функционального состояния сердечно-сосудистой системы, чаще у пациентов с более тяжелым течением и при наличии сопутствующих заболеваний органов кровообращения. У большинства пациентов отмечается тенденция к артериальной гипертензии, тахикардия, определяется глухость сердечных тонов при аускультации. У больных с тяжелым течением заболевания, как правило, возникают обмороки и коллапсы из-за выраженных расстройств гемоциркуляции, в генезе которых наряду с токсическими воздействиями существенное значение имеет гиповолемия. Потери жидкости и электролитов вследствие рвоты и диареи могут быть значительными и приводят к развитию дегидратации. Клинические проявления дегидратации зависят от ее степени. При легком и среднетяжелом течении ротавирусного гастроэнтерита отмечается жажда, сухость во рту, слабость, бледность (дегидратация I — II степени), при тяжелом течении наряду с этими симптомами наблюдаются также осиплость голоса, судороги мышц конечностей, акроцианоз, снижение тургора кожи, уменьшение диуреза (дегидратация III степени).
В связи с развитием при ротавирусном гастроэнтерите возможных осложнений, главным образом циркуляторных расстройств, острой сердечно-сосудистой недостаточности, нарушений гомеостаза, выделяют группы больных повышенного риска, в которые включают новорожденных, детей младшего возраста, лиц пожилого возраста, а также больных с тяжелыми сопутствующими заболеваниями. Описанные в литературе и наблюдавшиеся нами случаи ротавирусного заболевания с летальным исходом относятся именно к этим группам.
Выделяются две основные клинические формы ротавирусного заболевания — гастроэнтерическая и энтерическая. Симптомы только острого гастрита (гастритический вариант) встречаются в 3 — 10% случаев. Функциональные и морфологические нарушения со стороны желудочно-кишечного тракта, возникающие при ротавирусном гастроэнтерите в случае наличия у пациентов фоновой гастроэнтерологической патологии, нередко способствуют развитию таких осложнений основного заболевания, как обострение сопутствующих болезней: хронического гастрита, энтероколита, панкреатита, часто в сочетании с выраженными явлениями дисбактериоза кишечника, требующими коррекции при лечении.
При ротавирусном гастроэнтерите гемограмма изменяется следующим образом: в остром периоде заболевания с высокой частотой выявляются лейкоцитоз с нейтрофилезом и повышенная СОЭ. В периоде реконвалесценции картина крови обычно нормализуется полностью. Изменения урограммы у большинства больных имеют кратковременный характер и проявляются чаще всего небольшой протеин-, лейкоцит- и эритроцитурией; в редких случаях в моче появляются гиалиновые цилиндры в незначительном количестве. При тяжелом течении заболевания нарушения функции почек могут быть более выраженными, с повышением уровня мочевины крови, олигоурией или анурией, снижением клубочковой фильтрации. На фоне проводимой терапии указанные изменения быстро исчезают и при повторных обследованиях не отмечаются.
В качестве примера, иллюстрирующего особенности клинического течения ротавирусного гастроэнтерита, приводим выписку из истории болезни.
Лечение: обильное питье солевых растворов, парентеральная регидратационная и дезинтоксикационная терапия — трисоль 1000 мл внутривенное капельное введение, внутрь ферментные препараты: абомин, панкреатин, тансол, карболен. Течение заболевания без осложнений. На третий день болезни — субфебрильная температура, оставалась слабость; боли в животе прекратились. Стул кашицеобразный до пятого дня от начала заболевания. Полное выздоровление наступило на седьмой день болезни.
Дифференциальный диагноз у больных ротавирусным гастроэнтеритом проводят с другими острыми кишечными инфекциями как вирусной так и бактериальной этиологии, прежде всего в тех случаях, когда в клинической картине на первый план выступает синдром гастроэнтерита: с вирусными диареями различной этиологии (аденовирусы, коронавирусы, астровирусы, калицивирусы, вирус Норфолк, энтеровирусы Коксаки и ЕСНО); с гастроинтестинальной формой сальмонеллеза, с гастроэнтеритическим и гастроэнтероколитическим вариантами острой дизентерии, с пищевыми токсикоинфекциями, вызванными условно-патогенными бактериями; с холерой.
Обнаружение специфических антител и нарастание их титра в сыворотке крови больных и переболевших ротавирусным гастроэнтеритом при помощи серологических реакций с целью текущей диагностики на практике в настоящее время широкого распространения не получило и используется в основном для ретроспективного анализа различных эпидемиологических ситуаций.
Методы обнаружения вирусспецифической РНК, которые можно назвать высокочувствительными и специфичными, имеют, однако, ряд недостатков, ограничивающих их практическое применение (необходимость наличия специальной аппаратуры, реактивов, квалифицированного персонала и др.) Наиболее простой метод в этой группе — электрофорез ротавирусной РНК в полиакриламидном геле. Этот метод, позволяющий идентифицировать штаммы вирусов, вызвавшие заболевание, и дать характеристику штаммов, циркулирующих на данной территории, в основном применяется при эпидемиологических исследованиях.
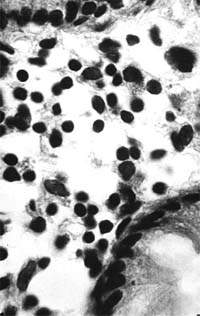 |
| Рисунок 2. Слизистая оболочка толстой кишки при ротавирусном гастроэнтерите. Минимальное содержание плазматических клеток в собственной пластинке, увеличение в ней числа макрофагов. х 400 |
В клинической практике врач нередко сталкивается с обстоятельствами (сомнительные результаты вирусологических и серологических исследований, случаи микст-инфекций), когда возникает необходимость в применении дополнительных методов для верификации диагноза. С этой целью может быть использован доступный для практического здравоохранения интрументальный метод исследования — ректороманоскопия с аспирационной биопсией слизистой оболочки толстой кишки. При гистологическом, морфометрическом и гистохимическом исследованиях биоптатов при ротавирусном гастроэнтерите выявляются характерные изменения в виде поверхностного минимально выраженного катарального колита с незначительной дистрофией эпителия (рис. 1), снижения числа серотонинсодержащих желудочно-кишечных эндокриноцитов (ЕС-клетки) в эпителиальном пласте кишечных желез, умеренной инфильтрацией собственной пластинки плазматическими клетками и увеличением в ней числа макрофагов (рис. 2). Эти особенности имеют дифференциально-диагностическое значение, поскольку отличаются указанным показателем от других острых кишечных инфекций, что может быть использовано в диагностически сложных случаях.
Здравоохранение в настоящее время не располагает препаратами, обладающими специфическим антиротавирусным действием, поэтому терапия ротавирусного гастроэнтерита является патогенетической. Основные ее цели — борьба с дегидратацией, токсикозом и связанными с ними наиболее часто встречающимися при ротавирусном гастроэнтерите нарушениями функции жизненно важных органов — сердечно-сосудистой системы и органов мочевыделения, степень выраженности которых во многом определяет тяжесть течения заболевания и его прогноз.
Для правильного выбора характера и объема проводимой регидратационной терапии в первую очередь необходимо установить степень дегидратации у того или иного пациента. При эксикозе I — II степени следует ограничиваться пероральной регидратационной терапией (препараты регидрон, глюксолан и др.). При дегидратации III степени целесообразно прибегать к комбинированной парентеральной и пероральной регидратации. Для парентеральной регидратации применяют растворы трисоль, квартасоль, ацесоль и др. С целью дезинтоксикации и улучшения гемодинамики при среднетяжелом и тяжелом течении заболевания показаны коллоидные растворы (гемодез, полиглюкин и др.).
| Для ротавирусной инфекции характерно сочетание гастроэнтерита, интоксикации и симптомов поражения верхних дыхательных путей |
Современными представлениями о патогенезе диарейного синдрома при ротавирусном гастроэнтерите обусловлено и назначение соответствующих средств, способствующих нормализации состояния пищеварительного тракта, а также диеты. Учитывая нарушения активности ряда пищеварительных ферментов, в частности лактазы, рекомендуется исключить в острый период заболевания из пищевого рациона больных молоко и молочные продукты. Кроме того, по этой же причине целесообразно ограничивать и пищу, богатую углеводами. В связи с вышеизложенным, в острый период необходимы энзимные препараты (панзинорм-форте, фестал и др). Кроме того, в остром периоде заболевания могут быть использованы адсорбирующие и вяжущие средства, способствующие ускоренному формированию стула (смекта, карболен и др.) также возможно применение хилака-форте. Высокой частотой дисбактериозов кишечника различной степени выраженности у больных ротавирусным гастроэнтеритом обусловлена необходимость применения в комплексной терапии бактерийных биологических препаратов. Лучшая терапевтическая эффективность при ротавирусном гастроэнтерите отмечена при применении лактосодержащих бактерийных биологических препаратов (ацилакт, лактобактерин и др.), что, по-видимому, связано с заместительным действием бактериальной лактазы, содержащейся в лактобактериях. В последние годы в комплексной терапии ротавирусного гастроэнтерита начал применяться комплексный иммуноглобулиновый препарат (КИП), который разработан и выпускается в МНИИЭМ им. Г. Н. Габричевского. Это первый отечественный иммуноглобулиновый препарат для энтерального применения. КИП характеризуется повышенной концентрацией антител к микроорганизмам, возбудителям острых кишечных инфекций, в том числе ротавирусам, сальмонеллам, шигеллам, эшерихиям и др. Применение КИП в комплексной терапии больных ротавирусным гастроэнтеритом оказывает отчетливый положительный терапевтический эффект, существенно сокращая продолжительность интоксикации и диареи, что открывает новые возможности в лечении этого заболевания.
Литература
1. Букринская А. Г., Грачева Н. М., Васильева В. И. Ротавирусная инфекция. М., 1989.
2. Дроздов С. Г., Покровский В. И., Шекоян Л. А., Машилов В. П. и др. Ротавирусный гастроэнтерит. М., 1982.
3. Новикова А. В. и др. Архив патологии, 1989, №6.
4. Щербаков И. Т. и др. Архив патологии, 2995, №3.
5. Юшук Н. Д., Царегородцев А. Д.. Лекции по инфекционным болезням. М., 1996.
Читайте также:


