Лечение артроза научные статьи
Актуальность проблемы. Жизнь человека – это непрерывное движение. Но именно движение представляет для суставов наибольшую опасность, которая заключается в возможности возникновения травм и перегрузок, исходом которых является развитие одного из тяжелых заболеваний опорно-двигательного аппарата – артроза [1,4,6,9].
Травмы – одна из частых причин развития артроза. Даже незначительное повреждение может вызывать нарушение трофики и иннервации сустава, что провоцирует дегенеративные процессы и развитие артроза [6,9].
По данным статистики, наибольшему травматизму подвержены мужчины в возрасте 20–50 лет, женщины в возрасте 30–60 лет. Травмы возникают в быту, на производстве, на улице, в результате дорожно-транспортного происшествия и т.д. Особенно актуальна это проблема для спортсменов и людей, ведущих активный образ жизни [1,6,8].
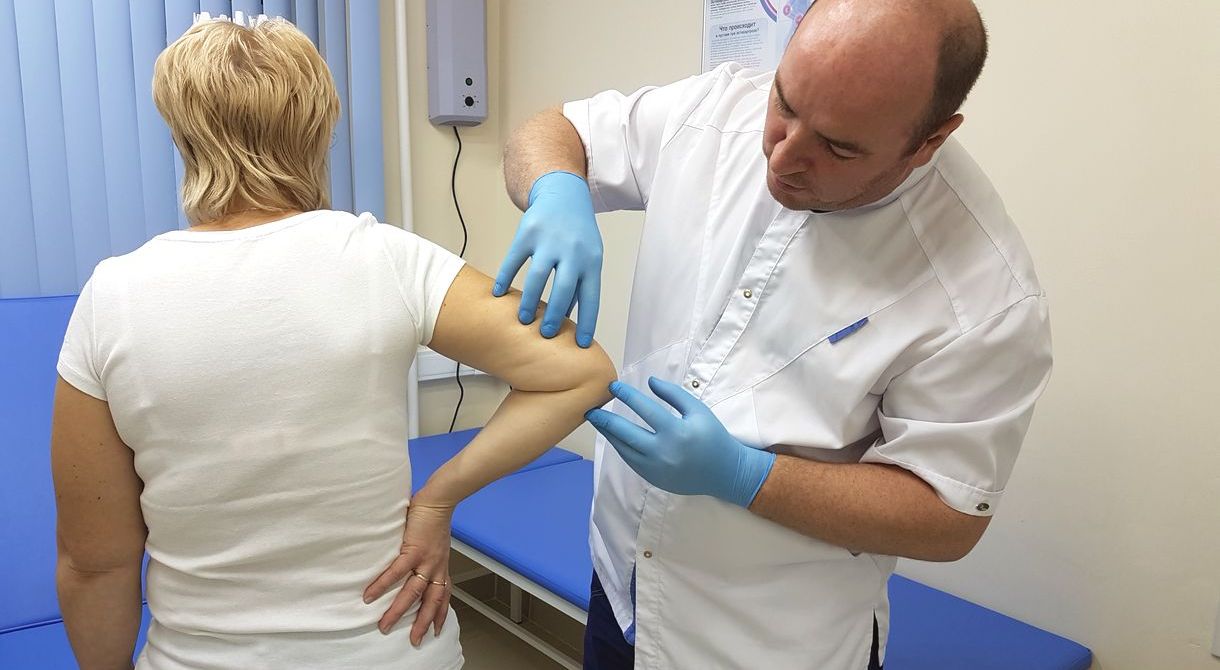
В структуре травм ведущее место занимают травмы коленного и тазобедренного сустава, реже встречаются травмы голеностопного, локтевого и плечевого суставов.
Наиболее частыми и тяжелыми осложнениями таких травм являются развитие деформирующего артроза и стойких контрактур коленного сустава по причине, в большинстве случаев, неустраненных смещений отломков мыщелков большеберцовой кости. Немаловажное значение имеет тяжесть самой травмы – значительные разрушения опорной суставной поверхности большеберцовой кости могут также стать причиной развития деформирующего артроза коленного сустава [8,9].
Патогенез посттравматического и других вторичных артрозов на конечных стадиях развития схож. Хрящ теряет свою упругость, эластичность, становится шероховатым, в нем появляются трещины с обнажением кости. Отсутствие амортизации при давлении на суставные поверхности костей приводит к их уплотнению (субхондральный остеосклероз) с образованием участков ишемии, склероза, кист. Одновременно с этим, по краям суставных поверхностей эпифизов костей суставной хрящ компенсаторно разрастается с последующим окостенением, с образованием краевых остеофитов и деформацией суставных поверхностей.
Лечение посттравматического артроза – сложный и длительный процесс. Существующие на сегодняшний день способы лечения посттравматического артроза (ПТА) направлены на реализацию одной цели – остановить, или замедлить дегенеративные процессы, происходящие в поврежденном суставе, и включают как консервативные, так и хирургические методы (показаны при тяжелой степени заболевания) [1,5,6,10].
Консервативные методы (медикаментозные: прием НПВС, ангиопротекторов, в/суставное введение ингибиторов протеолиза, препаратов гиалуроновой кислоты и хондропротекторов; немедикаментозные: разгрузка и покой сустава, ЛФК, массаж, физиотерапевтические методы, иглорефлексотерапия, оксигенобаротерапия, бальнеологическое лечение) – наиболее распространенны и направлены на купирование боли, устранение мышечной и артрогенной контрактуры, улучшение функции сустава, коррекцию внутрисуставных нарушений, стимуляцию метаболизма в организме в целом [1, 6-9].
Необходимо отметить, что существующие методы консервативного лечения, посттравматических артрозов, особенно внутрисуставные инъекции хондропротекторов, имеют ряд недостатков, к которым относятся аллергические реакции и дороговизна препаратов, длительный курс лечения, что вызывает дополнительную травму и инфицирование, и, к сожалению, нестойкий результат – около 3-х месяцев.
Пристальный интерес к аутоплазме связан с содержанием в тромбоцитах многочисленных факторов роста и цитокинов, которые способствуют регенерации поврежденных тканей. Свыше 30 ростовых факторов выявлено в α-гранулах тромбоцитов. Они влияют на процессы восстановления всех тканей сустава одновременно. Наибольшее значение имеют: тромбоцитарный фактор роста (PDGF) – стимулирует хемотаксис, митогенез фибробластов, синтез коллагена; фактор роста эндотелия сосудов (PDEGF) – оказывает стимулирующее действие на эндотелиальные клетки; трансформирующий фактор роста (TGF-ß) последний представляет собой большую группу белков, некоторые из них и морфогенные белки модулируют клеточную пролиферацию и дифференцировку малодифференцированных клеток в остеобласты, увеличивают синтез внеклеточного матрикса кости и ингибируют его деградацию и др. факторы роста [2-5;10].
Материалы и методы исследования
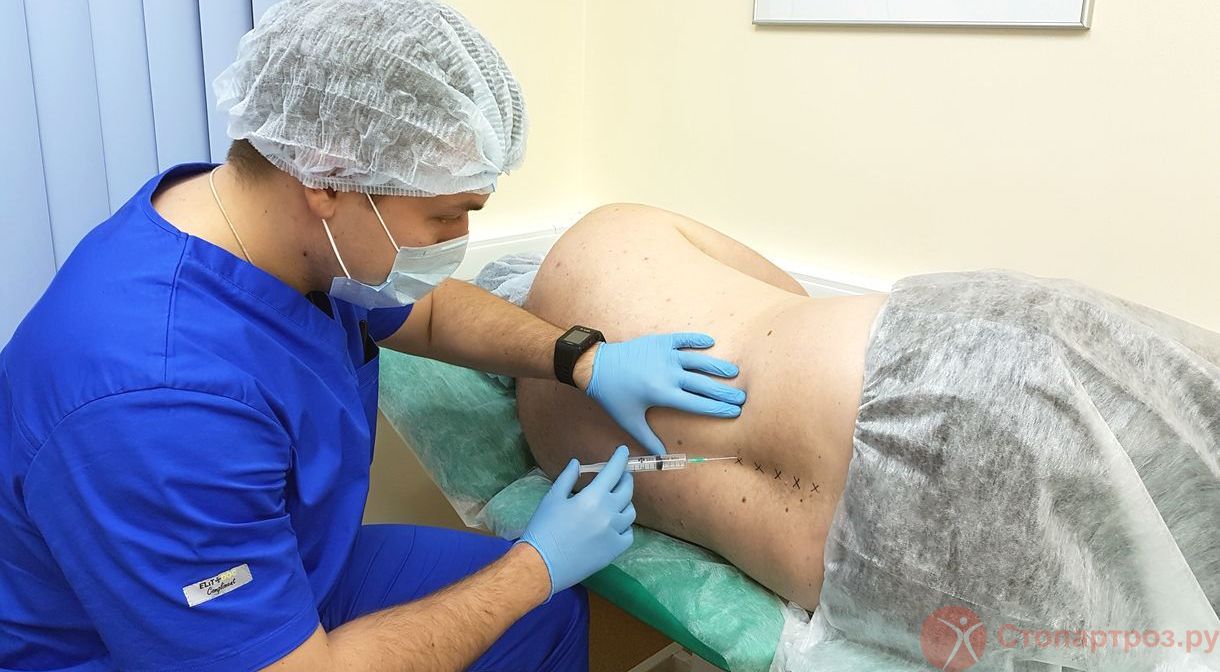
Материалы исследования составили 35 пациентов в возрасте 35–70 лет с тяжелыми деформирующими артрозами коленного сустава различной этиологии. Все пациенты ранее проходили курсы консервативной реабилитационной терапии. У подавляющего большинства пациентов сколько-нибудь значительного улучшения не отмечено. При этом относительное большинство пациентов были с посттравматическими деформирующими артрозами. Из всех пациентов больных с посттравматическими артрозами коленного сустава было 24, у 11 пациентов имели место идиопатические артрозы коленного и тазобедренного суставов на фоне остеохондроза поясничного отдела позвоночника. Всем пациентам применено внутрисуставное введение тромбоцитарной аутоплазмы.
Лечение пациентов с применением инъекционной тромбоцитарной аутоплазмы
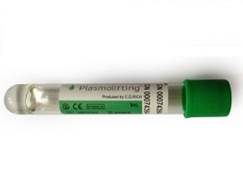
Рис.1. Пробирка Plasmolifting™ (содержит антикоагулянт)

Результаты исследования показали, что применение инъекционной тромбоцитарной аутоплазмы значительно улучшают качество жизни пациентов с деформирующими артрозами, что подтверждалось как субъективной оценкой самих обследуемых, которые отмечали значительное снижение болевого синдрома, восстановление функции сустава, уменьшение и даже полное отсутствие скованности сустава, так и достоверной динамикой показателей шкалы Womac (рис. 3).
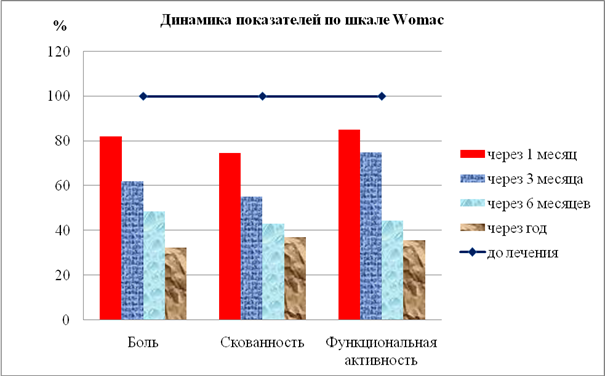
Рис. 3. Показатели шкалы Womac в динамике лечения с применением инъекционной тромбоцитарной аутоплазмы (показатели до лечения учитывались как 100 %)
Данные биомеханического исследования опорной, динамической функции нижних конечностей, сенсорного баланса в вертикальной стойке подтвердили клинические данные функциональной реабилитации.
Клинический пример. Пациент Л., 1959 г.р. обратился с жалобами на сильные боли, ограничение функции обоих в коленных суставах. Болен в течение 10 лет, консервативная терапия неэффективна. На основании клинико-рентгенологических данных установлен диагноз: двусторонний деформирующий артроз III стадии. Проведен курс плазмотерапии, который составлял по три внутрисуставных блокады с интервалом 1 неделя. После второй блокады отмечено значительное улучшение, уменьшение интенсивности болей, улучшение функции суставов. Контрольные исследования на сроках 2 месяца и год после лечения также показали значительное улучшение функции коленных суставов и нижних конечностей.
Таким образом, применение инъекционной тромбоцитарной аутоплазмы в комплексной терапии посттравматических артрозов крупных суставов способствует восстановлению функции сустава, уменьшению дегенеративных явлений, что сопровождается увеличением объема движений в суставе, улучшением опорно-двигательной функции нижних конечностей, а также удлинением периода ремиссии заболевания.
- 15 летний опыт лечения заболеваний суставов и позвоночника
- Все в 1 день - осмотр врача, диагностика и лечение
- Прием врача 0 руб! до 30 июня! при лечении у нас
- Причины
- Симптомы
- Диагностика
- Лечение
- Цены
- Отзывы
Содержание
- Причины и факторы риска
- Симптомы заболевания
- Стадии развития болезни
- Методы диагностики
- Методы лечения
- Мнение эксперта
- Кто проводит лечение?
- Почему обращаются к нам?
- Отзывы наших пациентов
- Запись на лечение
Заболевание известно также как гонартроз (от лат. genu - колено), остеоартроз и остеоартрит (отражает механизм развития и современное представление о болезни). Деформирующий остеоартроз коленного сустава имеет хроническое течение и развивается на протяжении нескольких лет. Преобладают пациенты в возрасте старше 50 лет. В 2\3 случаев обращений преобладают женщины.
Механизм развития
Под воздействием внешних и внутренних факторов происходит нарушение кровоснабжения и питания тканей, развивается дегенеративно-дистрофическое поражение суставного хряща, с последующим вовлечением в воспалительный процесс подлежащей кости. Разрушение суставных поверхностей ведет к утрате функции сустава, ограничивает движения и нарушает качество жизни пациента.
Причины и факторы риска
Основные причины развития остеоартрита:
Тяжелый физический труд. Постоянные нагрузки на ноги приводят к микротравмам хряща, развитию воспалительного процесса. В группе риска находятся грузчики, монтажники, шахтеры, работники карьеров. Часто деформирующий остеоартроз поражает профессиональных спортсменов (штангисты, велогонщики, теннисисты, футболисты, баскетболисты, хоккеисты и др.).
Травмы. Повреждение связок, сухожилий, менисков, ушибы и переломы приводят к нарушению биомеханики сустава. При неправильном лечении это ведет к развитию посттравматического артроза.
Операции. Хирургические вмешательства на колене, тяжело переносятся организмом, поэтому следует соблюдать все рекомендации (принимать лекарства, обеспечивать покой, выполнять назначенные процедуры) иначе это приведет к развитию патологии.
Избыточный вес. Ожирение связано с постоянными нагрузками на ноги. До 80% всех остеоартритов вызвано этой причиной.
Пожилой возраст. У людей старше 50-60 лет замедляются регенеративные процессы, уменьшается выработка коллагена, страдает гормональный фон. Что приводит к развитию патологии.
Гормональные изменения у женщин. В период менопаузы уменьшается выработка эстрогенов, что нарушает процесс усвоения кальция, ведет к ослаблению опорно-двигательного аппарата, делает кости хрупкими. Возрастает риск развития остеопороза.
Проблемы с щитовидной железой. Гормоны щитовидной железы участвуют в обменных процессах кальция и фосфора в организме. Их недостаток или избыток может спровоцировать артроз коленки.
Генетическая предрасположенность. Мутация коллагена может вызвать нарушения в элементах соединительной ткани, что приводит к ухудшению амортизационной функции суставного хряща.
Наследственность. Высокая вероятность развития болезни, если в семье пациента имеются родственники с диагнозом гонартроз, преимущественно по женской линии.
Воспалительные заболевания. При прогрессировании инфекционных артритов, бурситов, синовитов вызванных бактериальным или вирусным поражением, всегда есть риски осложнения и перехода в гонартроз.
Заболевания сосудов.Ткани не получают должного питания, кровоснабжение нарушено, что приводит к развитию ишемии и дегенеративно-дистрофическим изменениям суставного хряща.
Неправильное питание и нарушения обмена веществ. Употребление еды с большим содержанием пуринов (белков) способствует отложению солей в колене, например - подагрический артрит.
Специфические болезни гонорея, туберкулез, сифилис, хламидиоз, грипп способны вызывать серьезные поражения сустава.
Интоксикация организма различными химическими веществами, в том числе и некоторыми лекарственными препаратами.
Аутоиммунные нарушения связаны с нарушением иммунной защиты организма, когда антитела вырабатываются против своих же клеток.
Симптомы
Основные симптомы гонартроза:
Боль в суставе, ноющего характера, иногда ночная, в случае обострения сильная колющая;
Хруст и щелчки при движении вызваны нарушением конгруэнтности суставных поверхностей, наличием остеофитов и дефектов хряща;
Отечность и припухлость связаны с развитием воспалительного процесса в суставе и окружающих мягких тканях;
Деформация суставной щели и оси конечности свидетельствует о прогрессировании заболевания;
Атрофия и слабость мышц бедра, в первую очередь в объеме теряет четырехглавая и двуглавая мышцы;
Ограничение подвижности в суставе вызвано болью, развитием спаечного процесса, появлению остеофитов (костных шипов).
Первые признаки остеоартрита, на которые следует обратить внимание - боли при нагрузке или после нее. Боли проходит после отдыха и не требуют приема лекарств. Утренняя скованность в колене, стартовые боли, прежде чем встать и пойти после сна, требуется некоторое время для разработки сустава.
Признаки обострения
С развитием патологии симптомы артроза становятся ярче: колени болят в покое и в ночное время, во время сгибания и разгибания сустава появляются посторонние звуки – треск, хруст, щелчки. Развивается хромота, скованность движений, появляется отек мягких тканей.
О прогрессировании болезни говорят следующие факты:
появление деформации оси конечности в виде О-образных ног,
постоянный характер боли, ночные боли и при смене погоды (метеочувствительность)
дальнейшее ухудшение подвижности сустава, с развитием сгибательной контрактуры
слабость и атрофия мышц бедра.
Виды и формы заболевания
Первичный. Развивается как самостоятельная болезнь. Чаще такой гонартроз колена связывают с возрастными изменениями и наследственностью.
Вторичный. Возникает на фоне некоторых заболеваний или травм, например постравматический остеоартрит.
В зависимости от причин, различают следующие виды артроза:
Ишемический, связан с проблемами кровоснабжения тканей и сосудистыми нарушениями;
Постинфекционный обусловлен инфекциями, вирусами, аутоиммунными процессами;
Идиопатический природа развития патологии остается невыясненной;
Метаболический связан с нарушением обмена веществ - подагра, гемохроматоз, хондрокальциноз;
Инволюционный, как результат возрастных изменений организма;
Посттравматический, перенесенные травмы в анамнезе;
Дисгормональный - следствие гормональных сбоев в организме.
Стадии развития
I. Артроз 1 степени , начальная стадия связана с ухудшением качества и количества синовиальной жидкости (суставная жидкость, обеспечивает питание хрящей, обладает амортизирующими свойствами, способствует скольжению суставных поверхностей). Нарушение питания ведет к износу и деградации хрящевой ткани, появлению первых признаков воспаления. На начальной стадии движения не нарушены. Пациенты испытывают небольшую боль, покалывание, иногда суставы могут хрустеть при движении. Симптомы беспокоят при физической нагрузке и после нее. Внешне колено выглядит вполне здоровым.
II. Остеоартроз 2 степени приводит к истончению хряща до 1,5 -2,0 мм (норма 2,5-3,0 мм), наблюдается сужение суставной щели, появляются небольшие единичные костные наросты (остеофиты). Воспалительный процесс носит волнообразный характер, чередуется фазами ремиссии и обострения. Гонартроз 1-2 степени сопровождается отеком и слабостью мышц бедра. Боль беспокоит в покое, при смене погоды, после ходьбы чувствуется усталость. Движения становятся более жесткими, появляется утренняя скованность, хруст в суставе. Именно на этой стадии пациенты чаще всего обращаются к врачу.
III. Гонартроз 3 степени проявляется внешней деформацией сустава, искривлением оси конечности. Хрящевая ткань сильно повреждена, истончена до 1-1,5 мм, в некоторых местах видна обнаженная кость. Костные наросты легко прощупываются под кожей, амплитуда движения существенно снижена. На 2-3 степени остеоартроза происходит сужение суставной щели, суставы не могут сгибаться и разгибаться, все движения сопровождаются болью и хрустом, утренняя скованность усиливается. Развивается характерная контрактура сустава. Беспокоят резкие боли в колене, даже в состоянии покоя. Пациенты часто страдают бессонницей из-за того, что не могут принять удобную позу, которая бы не вызывала боли, чувствуют погодные изменения.
IV. 4 степень гонартроза характеризуется полным разрушением суставных поверхностей, видна обнаженная кость, хрящ представлен редкими "островками". Суставная щель почти не прослеживается. Заметна выраженная О-образная деформация нижних конечностей, отечность. Подвижность практически полностью утрачена. Лечение безоперационными методами на этой стадии малоэффективно, показана замена сустава эндопротезом.
Диагностика
- УЗИ-диагностика
Поможет определить заболевание на ранней стадии. Позволяет измерить толщину хрящевого слоя, рельеф сустава, наличие суставной жидкости, размер остеофитов и оссификатов.
Рентгенография
Проводят для оценки степени поражения, состояния костной и хрящевой ткани. Покажет наличие остеофитов, сужение суставной щели, деформацию сустава. На начальных стадиях болезни обследование не информативно.
Анализы
Общие анализы крови и мочи, биохимия крови показывают признаки воспаления, наличие инфекции, нарушения в костной и хрящевой тканях. Позволяют оценить общее состояние организма, определить причины вызвавшие заболевание гонартроз, исключить патологию со схожей симптоматикой.
МРТ
Магнитно-резонансная томография Высокоточный метод диагностики, помогает визуализировать самые незначительные изменения. Поможет в постановке диагноза как на ранней стадии, так и в сложных случаях перед хирургическим лечением.
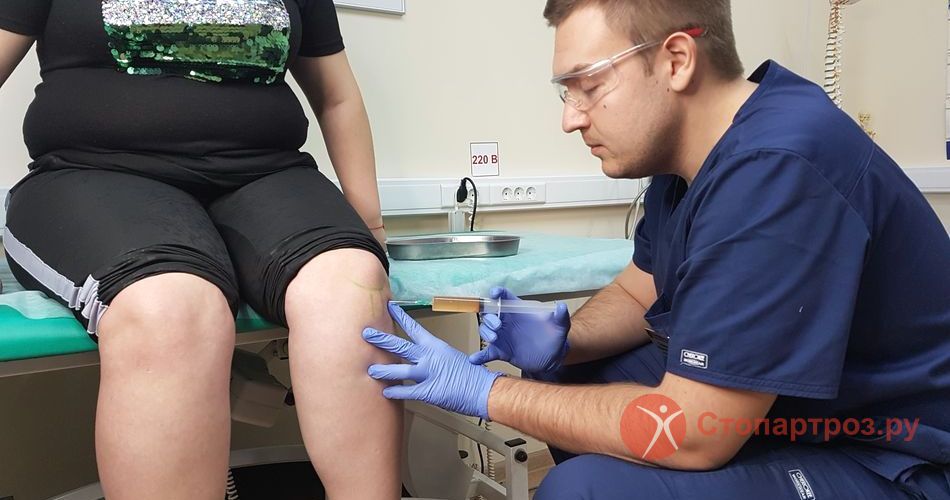 |
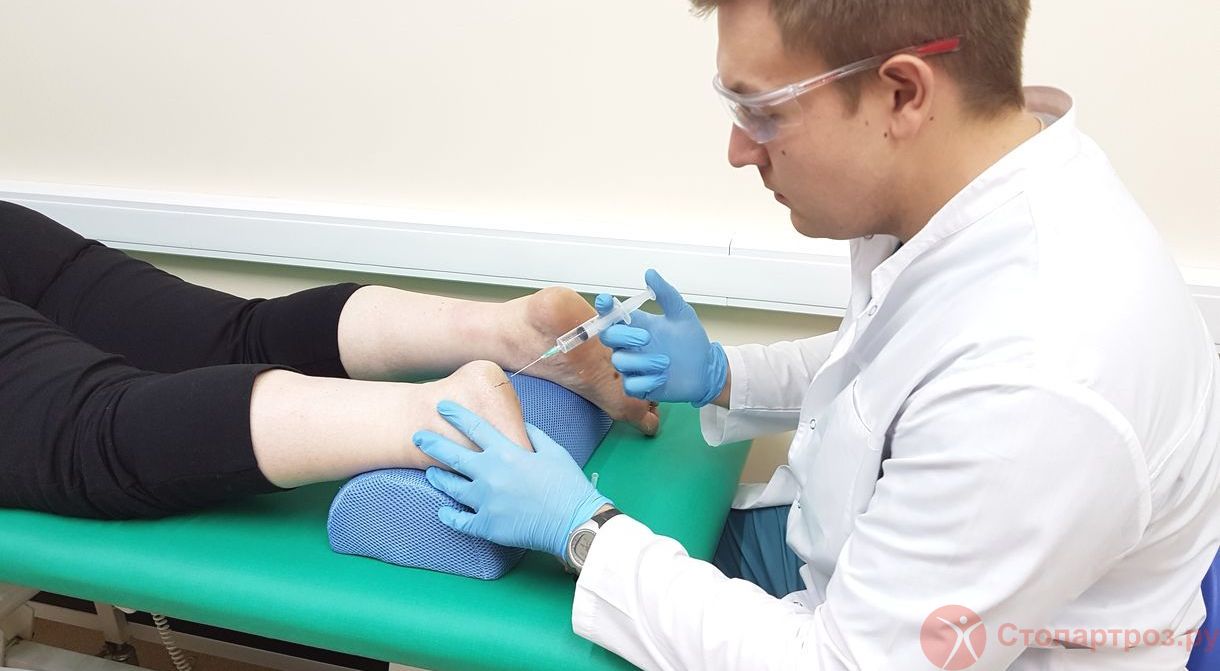
| Врач ортопед делает внутрисуставной укол в коленный сустав при остеоартрите |
Какой врач лечит?
Лечением гонартроза колена занимается следующие специалисты:
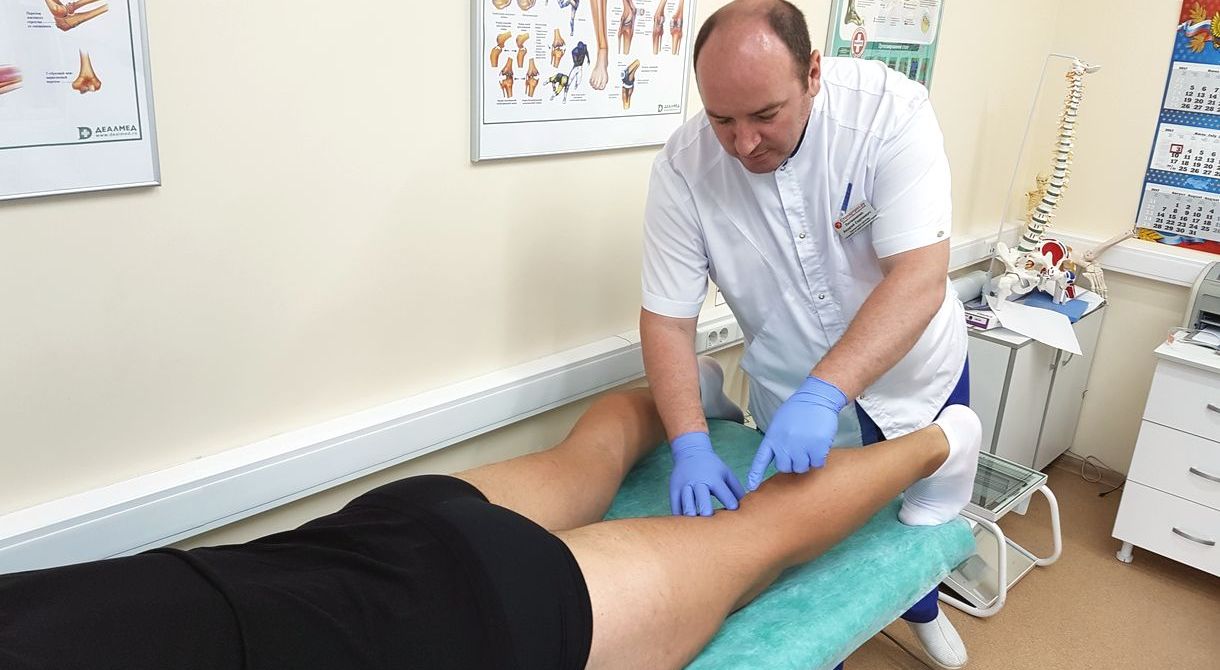
Врач ортопед - проводит диагностику заболевания, внутрисуставные уколы, плазмотерапию , оказывает высокотехнологичную помощь, хирургическое лечение.
Физиотерапевт - отвечает за аппаратное физиотерапевтическое лечение.
Ревматолог - поможет если болезнь связана с аутоиммунными нарушениями.
Спортивный врач - потребуется в случае спортивного анамнеза болезни.
Диетолог - нужен при наличии избыточного веса у пациента.
На восстановительном этапе, лечащий врач может привлекать и других специалистов:
Массажист - проводит массаж нижних конечностей, восстанавливает мышечный тонус, тем самым стимулирует кровоснабжение и помогает вернуть подвижность сустава.
Врач лечебной физкультуры - занимается подбором специальных упражнений, контролирует их выполнение.
Реабилитолог - помогает с социальной адаптацией пациента, особенно специалист востребован после тяжелых реконструктивных операция на колене.
Какое лечение артроза коленей назначают?
Чем раньше выявлено заболевание и начато лечение симптомов остеоартроза тем больше шансов на восстановление. В противном случае болезнь может привести к необратимым последствиям и существенно ухудшить качество жизни.
Так лечение артроза коленного сустава 1-2 степени имеет хорошие шансы на полное восстановление функции коленного сустава. К сожалению, не всегда пациенты обращаются за медицинской помощью на начальных стадиях.

Забор жировой ткани для SVF-терапии остеоартрита коленного сустава
Чем снять боль и чем лечить?
В первую очередь необходимо устранить боль и воспаление. Назначают:
Нестероидные противовоспалительные средства (НПВС) и обезболивающие. Препараты позволяют достаточно оперативно убрать воспаление при артрозе, способствуют уменьшению болей и отека.
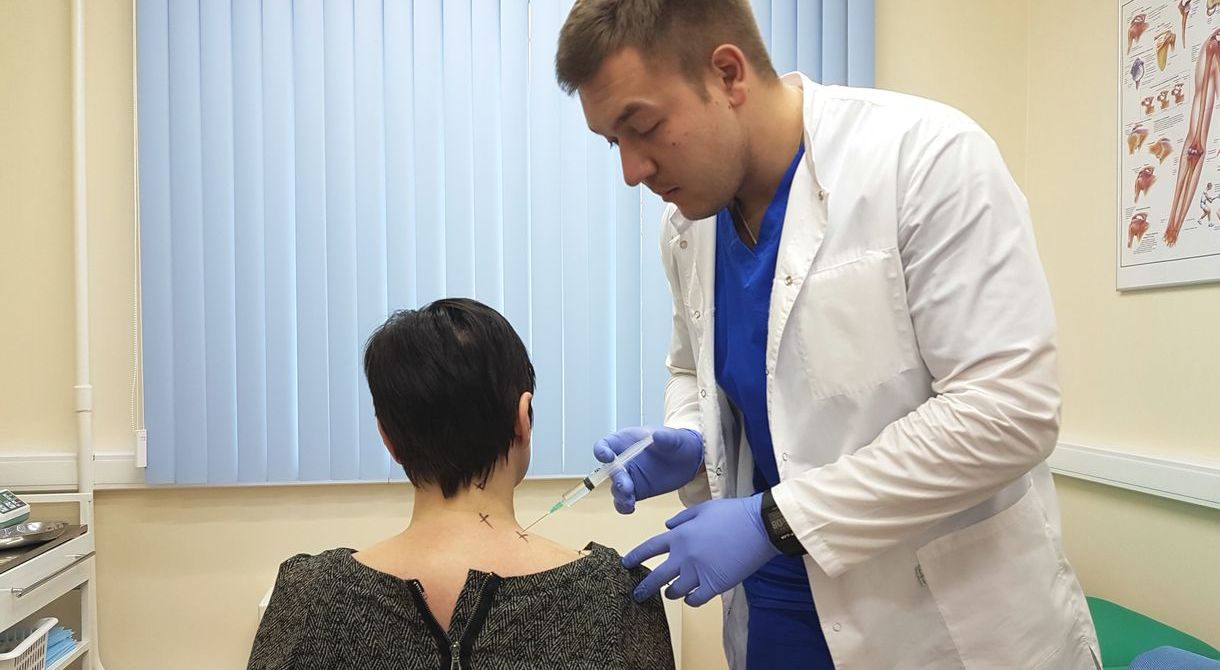
Кортикостероиды используют, когда НПВС и анальгетики не помогают, например при лечении артроза коленного сустава 3-4 степени. Пациенту делают медикаментозную блокаду - препараты вводят непосредственно в полость сустава. это помогает снять боль и добиться облегчения уже через несколько минут после укола.
Специальные мази и обезболивающие пластыри.
Препараты укрепляющие костную и хрящевую ткань:
Хондропротекторы на основе хондроитина и глюкозамина, являются питательной основой хондроцитов.
Производные гиалуроновой кислоты, служат аналогами синовиальной жидкости.
Препараты улучшающие микроциркуляцию и кровоснабжение суставного хряща.
Препараты кальция и витамина Д укрепляют кости образующие коленный сустав.
Внутрисуставные инъекции препаратов гиалуроновой кислоты, представляет искусственный аналог синовиальной жидкости, помогает смазать суставные поверхности.
Лекарственные блокады помогают быстро снять отек, боль и воспаление. Как правило, эффект заметен уже на следующий день.
Лечение остеоартроза коленного сустава также включает физиопроцедуры:
Электрофорез. С помощью электрического тока лекарство проникает к пораженному участку. Электрофорез используют для лечения боли в колене при гонартрозе.
Фонофорез. Лекарство поступает в зону воспаления под воздействием звуковых волн. Дополнительное преимущество метода при лечении деформирующего гонартроза, это тепловой эффект.
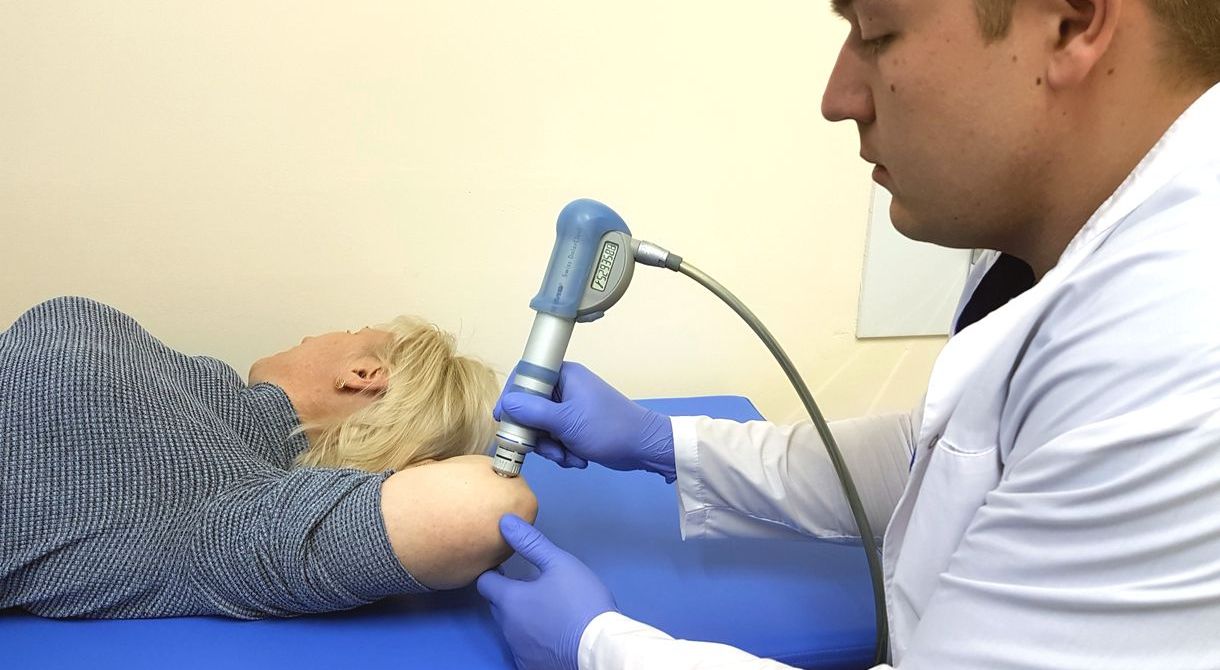
Ударно-волновая терапия. Процедура позволяет улучшить кровообращение, стимулирует питание тканей, используют для разрушения остеофитов и рубцовой ткани.
Тракционная терапия (вытяжение сустава) - помогает разгрузить суставную щель, растянуть ее на несколько миллиметров, тем самым уменьшить взаимодавление суставных поверхностей.
Электромиостимуляция - стимулирует кровоток и работу мышц с помощью электрического тока, восстанавливает мышечный тонус.
Механотерапия - помогает разрабатывать движения в суставе, бороться с контрактурой на специальных роботизированных тренажерах.
Лазеротерапия, создает глубокий нагрев тканей, уменьшает воспалительную реакцию.
Магнитотерапия. Лечебный эффект основан на свойствах магнитного поля уменьшать болевой синдром, воспалительный процесс, отечность тканей.
Методы ортобиологии направлены на стимулирование регенерации и замещение дефектов хрящевой ткани:
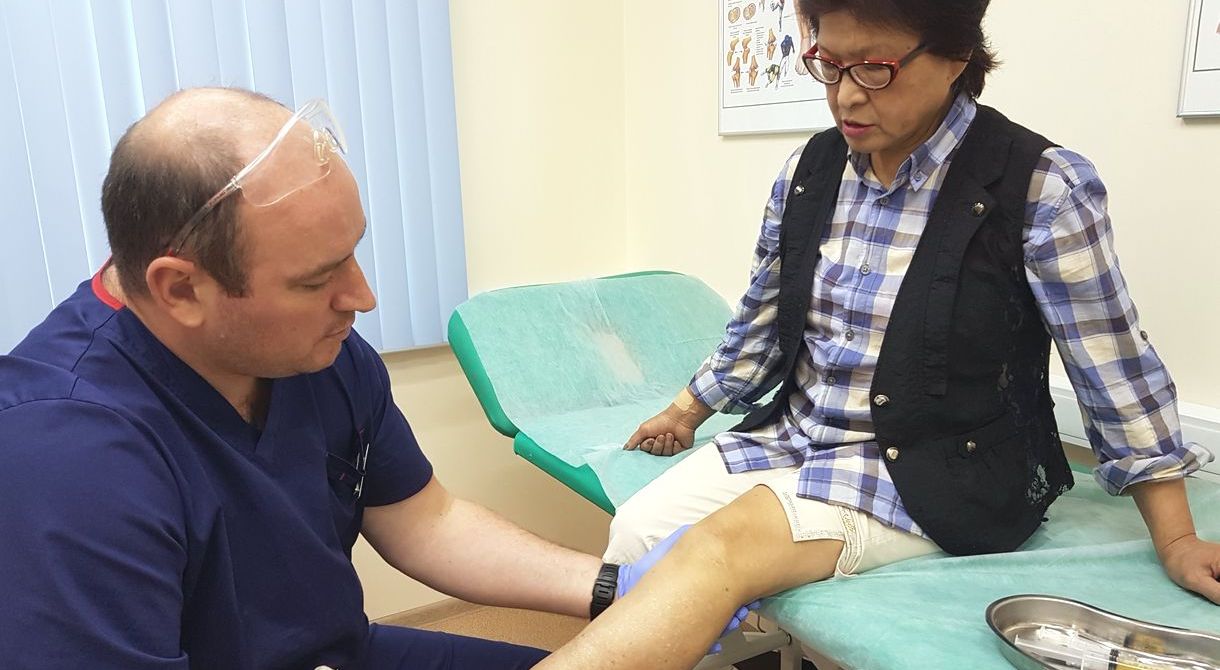
Плазмолифтинг - препарат на основе плазмы, изготавливают из собственной крови пациента, запускает процессы регенерации, содержит факторы роста.
PRP-терапия - в качестве препарата используют плазму получаемую из крови пациента. Обогащенная тромбоцитами плазма стимулирует регенерацию хондроцитов, увешает воспалительный процесс.
SVF-терапия - основана на применении клеток стромально-васкулярной фракции, получаемых из собственной жировой ткани пациента.
SVF-терапия + PRP-терапия - одновременное применение концентрированной плазмы и клеток-предшественников позволяет достичь наилучших результатов.
Лечение стволовыми клетками. Метод основан на применении клеток костного мозга, в настоящее время находится в разработке.
Каждый случай индивидуален и требует разработки отдельной реабилитационной программы лечения заболевания артроза коленного сустава.
Похожие темы научных работ по клинической медицине , автор научной работы — Дедух Н. В.
Кктково-м'язова система: вiд А до Я
Артроз — синонимы: остеоатроз, остеоартрит, деформирующий остеоартроз, гонартроз, дегенеративная артропатия и др. [1].
«Остеоартроз является одновременно результатом действия механических и биологических факторов, которые нарушают синхронные процессы биодеградации и образования клеток суставного хряща, а также субхондральной кости. Несмотря на то, что остеоартроз может быть инициирован многими факторами, включая генетические, ростовые (факторы развития), метаболические и травматические, заболевание поражает все ткани синовиальных суставов. В итоге остеоартрозные заболевания проявляются морфологическими, биохимическими, молекулярными и биомеханическими изменениями в клетках и матриксе, которые приводят к размягчению, фибрилляции, изъязвлению и уменьшению толщины суставного хряща, а также к остеосклерозу с резким утолщением и уплотнением кортикального слоя (эбурниации) субхондральной кости, формированию остеофитов и развитию суб-хондральных кист. Клинически остеоартроз про-
Последнее определение наиболее полно отражает также и патогенетические особенности остеоар-троза.
На сегодняшний день имеется Международная статистическая классификация болезней и проблем, связанных со здоровьем (Х пересмотр). В ней артроз находится в блоке М15-М19. Кроме того, в клинической практике используют различные классификационные критерии, основанные на систематизации клинических и рентгенологических признаков артроза: Американской коллегии ревматологов [5], классификации, построенной на оценке артроза различной локализации [6, 7] и др.
Артроз — наиболее распространенная форма суставной патологии: 10—12 % населения страдают этим заболеванием. Рентгенологические обследования, а также аутопсия показали, что начиная с 30-летнего возраста увеличивается количество дистрофических нарушений в суставах. В западных странах рентгенологические признаки артроза встречаются у большинства лиц старше 65 лет и практически у каждого человека после 75— 80 лет обнаруживаются признаки суставной патологии [8, 9].
Наиболее высокая частота артроза характерна для коленного, тазобедренного, локтевого суставов и суставов кистей. Заболеваемость остеоартрозом в Украине составляет 497,1, распространенность — 2200,6 на 100 тыс. населения [10, 11]. Наиболее высокая динамика показателей распространенности артрозов и заболеваемости в 2001 г. имела место в Ивано-Франковской области — 962,3 на 100 тыс.
населения, наименьший показатель зафиксирован для Ровенской области — 239,3 на 100 тыс. человек.
В США более 20 млн взрослого населения имеют клинические признаки артроза. Среди жителей США старше 30 лет симптоматический гонартроз встречается у 6 %, а коксартроз — приблизительно у 3 % населения. В Великобритании у населения возрастной группы старше 35 лет рентгенологические признаки артроза обнаруживаются у 70 % женщин и 69 % мужчин. У жителей Ямайки возрастной группы 35—64 года у 62 % женщин и 54 % мужчин имеют место признаки артроза.
Темнокожие жители Южной Африки также имеют высокий процент артрозов после 35 лет, у мужчин заболеваемость составляет 53 %, у женщин — 60 %. Коксартроз чаще обнаруживается у населения Кавказа, значительно меньше — среди жителей Китая или Африки. В популяции белокожих жителей Северной Америки и Северной Европы около 1/3 жителей в возрасте от 25 до 74 лет имеют рентгенологические признаки остеортроза, поражающего кисти рук, суставы стопы, коленный и тазобедренный.
Традиционно считают, что холодный и влажный климат усиливает проявление клинических симптомов заболевания. Однако у жителей Аляски процент остеоартроза намного ниже, чем в других популяциях: после 40 лет 24 % женщин болеют остеоартрозом и 22 % — мужчин [12].
Для каждого сустава скелета характерна определенная кинетика развития патологического процесса. При увеличении возраста к наиболее поражаемым суставам могут быть отнесены коленный и локтевой, в меньшей мере — плечевой. Промежуточное положение между ними занимают тазобедренные суставы, частота патологии в которых к 80—95 годам достигает 60 %.
Анализ распространенности артроза свидетельствует о неодинаковой частоте его возникновения в различных странах мира, а также о наличии преимущественного поражения тех или иных суставов.
Имеют место половые различия в проявлении патологии. До 50-летнего возраста у мужчин выше распространенность артроза по сравнению с женщинами, однако после 50 лет у женщин чаще наблюдается артроз коленных суставов, кисти и стопы.
Артроз у лиц молодого возраста чаще всего является последствием перенесенных травм, воспалительных процессов, врожденных заболеваний опорно-двигательного аппарата, дифференцированной и недифференцированной дисплазии соединительной ткани.
Факторы, ассоциируемые с остеоартрозом
I. Генетические факторы
2. Наследственные нарушения коллагена II типа (например, синдром Стиклера)
3. Мутации гена коллагена II, IX и X типов, фактора роста и пролиферации (FGD-5)
4. Другие наследственные заболевания костей и суставов
5. Нарушения развития сустава (дисплазии)
II. Негенетические (ненаследуемые) множественные факторы
2. Избыточный вес
3. Нарушение эндокринного баланса организма, в т.ч. снижение секреции эстрогенов (т.е. период постменопаузы)
4. Метаболические нарушения в организме
5. Состояние эндокринной системы
6. Анатомические деформации
7. Дефицит (или избыток?) в организме микроэлементов
8. Следствие проявления патологического процесса в пояснично-крестцовом отделе позвоночника (hip-spine syndrome), плечелопаточный периартрит
9. Воспалительный процесс в суставе
11. Инфекционно-аллергические факторы
13. Факторы окружающей среды:
— нарушение экологического равновесия, действие химических токсикогенов;
— травма сустава, неоднократные микротравмы;
— предыдущие операции на суставах (например, менискэктомия);
— род занятий и физическая активность на работе;
Патоморфологическая картина артроза
Различают две основные формы остеоартро-за: первичный, или идиопатический, остеоартроз, этиология которого неизвестна, и вторичный, возникновение которого обусловлено нарушениями в суставе, вызванными воздействием факторов, перечисленных выше. Четких границ в проявлении дегенерации между первичным и вторичным артрозом не существует.
Основу повреждения при остеоартрозе составляют нарушения суставного хряща, проявляющиеся снижением клеточного состава, апоптозом клеток, нарушением организации матрикса как колла-геновой структуры, так и основного вещества, что сопровождается истончением суставного покрытия и его потерей на участках [13]. При артрозе меняется фенотип хондроцитов, в результате чего вместо фибриллярного коллагена II типа они синтезируют преимущественно нетипичный для суставного хряща нефибриллярный коллаген III типа и аггрекан с нарушенной структурой за счет деполимеризации макромолекул, сопровождающейся образованием мономеров и белково-полисахаридных молекул с низкой молекулярной массой. Синтезированные протеогликаны слабо связываются с гиалуроновой
Таблица 1. Степень поражения суставного хряща при артрозе [14]
Степень 0 Здоровый хрящ
Степень 1 Поверхностная зона интактна, присутствует отек и/или разволокнение матрикса, пролиферация и гипертрофия хондроцитов
Степень 2 Степень 1 + нарушение целостности поверхностной зоны, снижение окраски матрикса в 1/3 (верхний отдел) промежуточной зоны, нарушение ориентации колонн хондроцитов в глубокой зоне
Степень 3 Степень 2 + снижение окраски матрикса в 2/3 области глубокой зоны + новообразование коллагеновых волокон, формирование вертикальных трещин
Степень 4 Отслоение поверхностной зоны, нарушение матрикса суставного хряща с формированием кист и эрозий
Степень 5 Обнажение подлежащей кости
Степень 6 Неравномерность суставного покрытия на участках за счет обнажения подлежащей кости, ремоделирование кости, формирование остеофитов, микропереломы, нарушение регенерации
кислотой, а формирующиеся комплексы — с кол-лагеновой сетью хряща, что способствует их нестабильности, и они легко вымываются из матрикса. Структурные нарушения в комплексе с метаболическими и биомеханическими приводят к формированию остеофитов. Как результат нарушений, в патологический процесс вовлекается весь сустав, в том числе и мягкотканные структуры. Развивается синовит, прогрессирует слабость мышц и связок.
Процесс регенерации суставного хряща при артрозе носит аномальный характер и заключается в формировании изогенных групп клеток (до 10 хон-дроцитов), редко располагающихся на территории матрикса с нарушенной организацией.
На основе анализа гистологических изменений суставного хряща Международным обществом по изучению остеоартроза (OARSI) предложена новая классификация, позволяющая выделить 6 степеней и 4 стадии поражения суставного хряща (табл. 1, 2).
Механизмы развития остеоартроза
Отдельные патогенетические звенья артроза представлены ниже.
Избыточные нагрузки на суставы_
Значительную роль в патогенезе артроза играет несоответствие между механической нагрузкой на суставную поверхность хряща и адаптационно-компенсаторными возможностями хрящевой ткани. Поэтому артроз часто развивается у лиц, выполняющих тяжелую физическую работу, сопряженную с перегрузками суставов, у спортсменов, например у теннисистов (локтевой сустав), кузнецов (плечевой сустав), маляров (лучезапястный сустав) и др. Хронической микротравматизации суставного хряща способствуют дисплазии и гипермобильность суставов. В целом риск развития ар-
Таблица 2. Стадии поражения суставного хряща в зависимости от объема (%) дегенерации
Стадия 0 Нет признаков артроза
троза у лиц с врожденными дефектами опорно-двигательной системы значительно повышен.
Важное значение в развитии артроза имеют травматические повреждения — внутрисуставные переломы, вывихи, разрывы связок и сухожилий, перенесенные операции на суставах или переломы костей, прилежащих к суставу.
Неадекватные механические нагрузки приводят к разрушению клеток и нарушению фенотипа хон-дроцитов, что сопровождается повышением биосинтеза провоспалительных цитокинов, протеоли-тических ферментов и снижением биосинтеза хон-дроцитами основных макромолекул матрикса — коллагена и протеогликанов.
Провоспалительные цитокины и ферменты в разрушении суставного хряща_
К дегенерации суставного хряща приводит повышенный биосинтез провоспалительных цитокинов. Клетками синовиальной мембраны, в основном си-новиоцитами макрофагального типа, продуцируются провоспалительные цитокины, которые, поступая в синовиальную жидкость, влияют на функционирование хондроцитов суставного хряща, стимулируя биосинтез интерлейкина-1 (ИЛ-1), -3, -4, фактора некроза опухоли альфа, оксида азота и матриксных металлопротеаз. Синовиоциты выступают как главный источник биосинтеза катаболи-ческих ферментов, вовлеченных в процесс остеоартроза: коллагеназ-1, -2 и -3, стромелизина-1 и же-латиназы 92 кД. Оксид азота в высоких концентрациях нарушает биосинтез макромолекул матрикса суставного хряща и вызывает апоптоз хондроцитов. Разрушение аггрекана — основного протеогликана суставного хряща — осуществляется аггреканазой, обладающей свойствами металлопротеаз.
Существуют естественные ингибиторы цитоки-нов, которые способствуют связыванию цитокинов с рецепторами клеточных мембран (ИЛ-1РА, ИЛ-1 РА, ИЛ-1 бета, рр55 и рр75 и др.) [11]. По всей вероятности, при артрозе существует дисбаланс провоспалительных и воспалительных цито-кинов.
Фактор гипоксии и артроз_
В развитии артроза принимают участие многие факторы, среди которых ведущее место зани-
мает гипоксия и ишемия. Определен транскрипционный фактор, индуцирующий гипоксию (Н№-2 альфа), играющий важную роль в регуляции чувствительности клеток к метаболическому и оксида-тивному стрессу [15, 16]. Повышение уровня Н№-2 альфа негативно отражается на состоянии суставного хряща, так как этот белок стимулирует функционирование протеаз, осуществляющих катабо-лические процессы в суставном хряще. Этот фактор является регулятором процессов энхондраль-ной оссификации, индуцируя NF-кB сигнальный путь, контролируя прогрессирование артроза и развитие остеофитов. Авторы считают, что в будущем он может быть рассмотрен как терапевтическая мишень остеоартроза, поскольку низкий уровень Н№-2 альфа способствует защите хряща от дегенерации и формирования остеофитов.
Иммунные нарушения и артроз_
Проблема аутоиммунных процессов в патогенезе остеоартроза активно изучается. Разрушение матрикса суставного хряща, в частности коллагена и протеогликанов, фрагментов, попадающих в полость сустава, сопровождается их фагоцитозом лейкоцитами, что влечет за собой высвобождение медиаторов воспаления, лизосомальных ферментов. Клинически это проявляется явлениями синовита и развитием иммунных реакций клеточного и гуморального иммунитета на продукты распада. Сенсибилизация продуктов распада Т- и В-лимфоцитов проявляется повышенной выработкой лимфокинов, образованием иммунных комплексов, антител к хрящевой ткани и синовиальной мембране. Это приводит к фибротизации синовиальной мембраны, нарушает выработку синовиальной жидкости, что отражается на питании и лубрикации суставного хряща. Развивающийся иммунопатологический процесс в суставном хряще и синовиальной оболочке замыкает дегенерацию хряща. Одним из звеньев аутоиммунных нарушений в патогенезе может быть белок фибулин, выделенный из синовиальной жидкости, к которому у 23,9 % больных остеоартрозом обнаружены антитела [17].
Ожирение и артроз_
Выявлены особенности механизмов развития артроза у пациентов с ожирением. Повышение индекса массы тела более 25—27 усл.ед. увеличивает риск развития артроза на 15 % [8]. При этом как основу факторов риска развития дегенерации суставного хряща рассматривают продукты биосинтеза клетками жировой ткани провоспалительных медиаторов и адипокинов, в частности лептина [18]. Повышенное содержание интерлейкина-6 и лептина выявлено у людей пожилого возраста при коксартрозе. Агрессивной клеткой выступает макрофаг, секретирующий провоспалительные ци-токины — интерлейкин-6 и фактор некроза опухолей альфа. При этом характер распределения под-
кожной жировой клетчатки (центральный или периферический) не влияет на вероятность развития гонартроза.
Субхондральная кость и остеоартроз_
С одной стороны, увеличение микротрещин в суставном хряще вследствие повышенной механической нагрузки, формирование участков без покрытия приводит к увеличению жесткости субхон-дральной кости. Это проявляется снижением амортизирующих свойств суставного хряща и, в свою очередь, инициирует и поддерживает в нем дегенеративные проявления. Кроме того, в субхондральной кости при остеоартрозе зафиксировано увеличение скорости ремоделирования, как повышение резорбции, так и костеобразования, что проявляется склерозированием и формированием кист в этой области. Было выявлено, что у больных коксартро-зом в остеоцитах и остеобластах субхондральной костной ткани повышен уровень биосинтеза метал-лопротеаз и щелочной фосфатазы, нарушается биосинтез коллагена. В экспериментах in vitro доказано, что клетки костной ткани, полученные от пациентов с артрозом, влияют на биосинтез гликозами-ногликанов в суставном хряще. Возможно, побудительным механизмом является повышенная секреция остеокальцина и провоспалительных цитоки-нов, способных модифицировать хрящевой метаболизм.
С другой стороны, эти нарушения в субхондраль-ной кости исследователи рассматривают как первичное звено, способствующее инициации остео-артроза. Доказательства этого были получены в эксперименте на животных [19].
Нарушение эндокринного баланса организма
В настоящее время доказано, что гормональные влияния являются существенными регуляторами на этапах роста и развития хрящей, а хондроциты имеют специфические рецепторы к ряду гормонов: тироксину, инсулину, глюкокортикоидам, сома-тотропину, эстрадиолу, андрогенам и пролактину. Нарушение эндокринного баланса организма рассматривается как фактор риска, приводящий к изменению равновесия между анаболическими и ка-таболическими процессами в суставном хряще и, как следствие, — развитию дегенерации [12]. Однако многие аспекты и механизмы воздействия гормонов на суставной хрящ до настоящего времени не раскрыты.
Таким образом, изучение доли вклада факторов риска в патогенез такой сложной и распространенной патологии, как артроз, расширяет представления об этом заболевании и позволяет разработать специфические мероприятия подходов к диагностике и лечению.
1. Cervini C. J'artrosi terminología // R. Margolongo, J'artrosi. — Milan: Realizzazioni scientifiche, 1996. — P. 15-19.
2. Артрозы. Большая медицинская энциклопедия. — М., 1975. — Т. 2. — 679 с.
3. Энциклопедический словарь медицинских терминов: В 3 томах / Гл. ред. Б.В. Петровский. — М.: Советская энциклопедия, 1982. — Т. 1. — С. 94.
4. Creamer P., Goldberg M.C. Osteoarthritis // The Lancet. — 1997. — Vol. 350. — Р. 503-509.
5. Altman R., Alarcon G., Appelrouth D. et al. The American College of Rheumatology criteria for classification and reporting of osteoarthritis of the hip // Arthritis Rheum. — 1991. — Vol. 34. — P. 505-514.
6. Altman R., Alarcon G., Appelrouth D. et al. The American College Rheumatology criteria for the classification and reporting of osteoarthritis of the hand // Arthritis Rheum. — 1990. — Vol. 33. — P. 1601-1610.
7. Altman R., Asch E., Blochj D. et al. Development of criteria for classification and reporting of osteoarthritis. Classification of osteoarthritis of the knee. Diagnostic and therapeutic criteria committee of the American rheumatism association // Arthitis Rheum. — 1986. — Vol. 29. — P. 1039-11049.
8. Остеоартроз: консервативная терапия. Монография / Авт. кол.: Н.А. Корж, А.Н. Хвисюк, Н.В. Дедух и др. Под ред. Н.А. Коржа, Н.В. Дедух, И.А. Зупанца. — Харьков: Золотые страницы, 2007. — С. 14-47.
9. Поворознюк В.В. Остеоартроз: современные принципы лечения // Новости медицины и фармации. — 2004. — Т. 144, № 4. — С. 10-11.
10. Коваленко В.М., Корнацький В.М., Шуба Н.М. та in. Ревматичш хвороби в Украшк сучасний стан проблеми i надання медично! допомоги та шляхи покращання. — К., 2004. — С. 23-26.
11. Коваленко В.Н., Борткевич О.П. Остеоартроз. — К.: Морюн, 2003. — 448 с.
12. Peyron J.C., Altman R.D. Osteoarthritis: diagnosis and medical surgical management. — 2nd ed. — Philadelfia, Pa: WB Sauders Company, 1992. — P. 15-37.
13. Pritzker K.P.H.S., Gay S.A. Osteoarthritis cartilage histo-pathology: grading and staging // Osteoarthritis and cartilage. — 2006. — Vol. 14. — P. 13-29.
14. Saito T., Kawaguchi H. HIF-2a as a possible therapeutic target of osteoarthritis // Osteoarthritis Cartilage. — 2011. — Vol. 8, № 12. — Р. 1552-1556.
15. Saito T, Kawaguchi H. Transcriptional regulation of osteoarthritis // Clin. Calcium. — 2011. — Vol. 21, № 6. -Р. 853-859.
16. Xiang Y., Sekine T., Nakamura H. et al. Fibulin-4 is a tar-getof autoimmunity predominantli in patients with osteoarthri-tis // J. Immunol. — 2006. — Vol. 176. — Р. 3196-3204.
17. Richette P., Funk-Brentano T. What is New on Osteoarthritis Front // Eur. Musculoskeletal Rev. — 2010. — Vol. 5, № 2. — Р. 8-10.
Читайте также: