Лечение ложного сустава плюсневой кости
Ложный сустав – это массивный дефект кости, который возникает из-за неправильного сращения перелома. Чаще всего он формируется в области голени. Реже поражается надколенник, ключица, ладьевидная, плечевая, лучевая, локтевая или бедренная кости. По статистике, псевдоартроз выявляют у 0,5-27% людей с переломами в анамнезе. От патологии чаще страдают лица, перенесшие открытые или огнестрельные ранения.
Выясним, что такое ложный сустав при переломе, почему он формируется, как от него можно избавиться.
В редких случаях болезнь может иметь врожденный характер. Врожденные ложные суставы локализуются на границе между средней и нижней частями голени. Подобные дефекты строения костей возникают из-за грубых нарушений внутриутробного развития плода.
Какой сустав можно назвать ложным
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
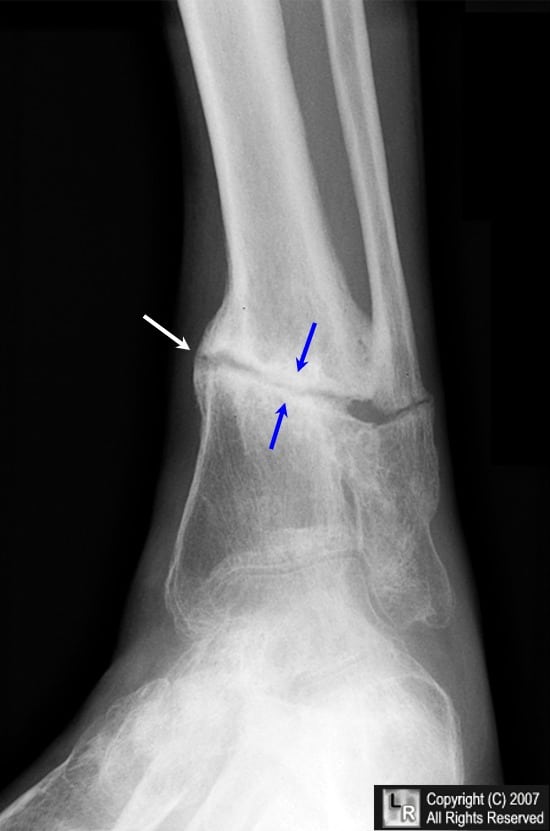
Если выразиться проще, псевдоартроз – это патологический сустав, возникший в том месте, где его быть не должно. К примеру, он может сформироваться в теле большеберцовой кости и привести к аномальной подвижности ее фрагментов. На рентгенограммах можно увидеть четкую щель между отломками и полное закрытие костномозговых каналов замыкательными пластинками.
Поначалу ложный сустав имеет мало общего с истинным. Однако со временем замыкательные пластины покрываются хрящевой тканью, превращаясь в типичные суставные поверхности. Вокруг дефекта разрастается фиброзная ткань, которая в итоге образует что-то вроде суставной капсулы. Псевдоартроз становится все больше похожим на настоящий сустав.
Причины образования ложных суставов
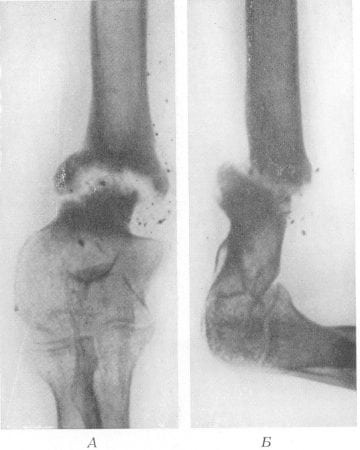
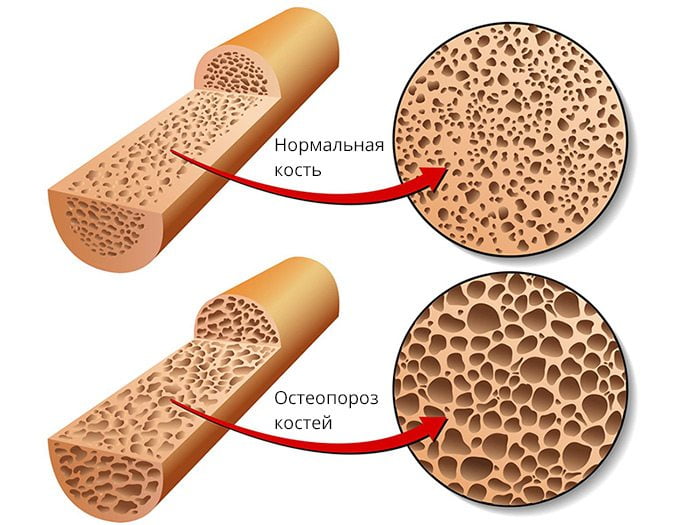
Дефект формируется из-за нарушения сращения костных фрагментов. Причиной могут быть ухудшение кровоснабжения кости, снижение минеральной плотности костной ткани, неправильное сопоставление костных отломков или плохая фиксация места перелома. К появлению ложных суставов также могут приводить инфекционные осложнения, системный остеопороз, асептический некроз кости и т. д.
Основные причины несращения костных фрагментов:
- Недостаточный контакт между отдельными частями кости, мешающий им прочно срастись друг с другом.
- Несостоятельность костной ткани, препятствующая ее нормальному ремоделированию. Причиной чаще всего бывает остеопороз и аваскулярный некроз.
Таблица 1. Факторы риска, повышающие вероятность развития псевдоартроза
Связанные с человеком
Признаки формирования ложного сустава после перелома
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
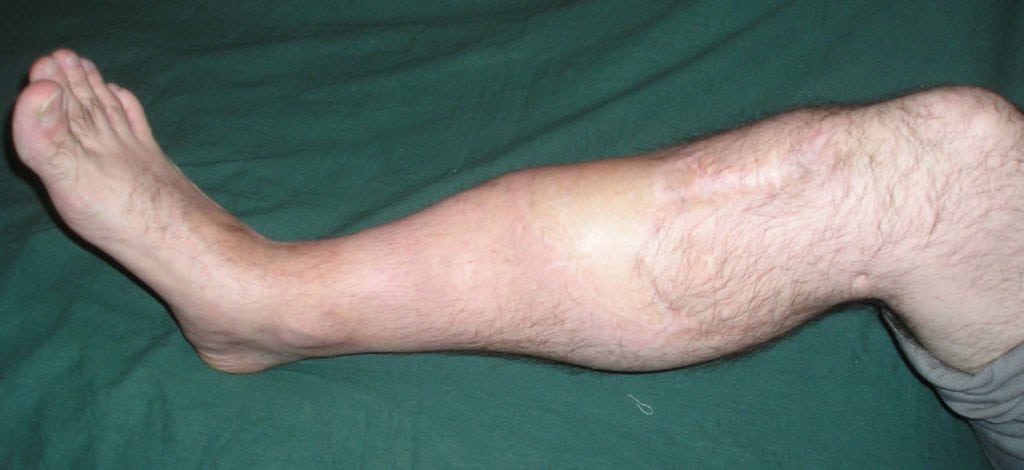
Больные с псевдоартрозом практически всегда жалуются на открытые или закрытые переломы в анамнезе. На протяжении многих месяцев после травмы их беспокоит постоянная боль, аномальная подвижность кости и характерные щелчки при движениях. Если ложный сустав локализуется на нижней конечности, больному становится трудно ходить и вести привычный образ жизни.
В большинстве случаев врачи диагностируют псевдоартроз без особых трудностей. Если у них появляются сомнения или возникает потребность в уточнении характера дефекта, они назначают дополнительные методы исследования. Чаще всего пациентам делают рентгенографию или компьютерную томографию.
Методы лечения патологии
Псевдоартроз лечат исключительно оперативным путем. Хирурги иссекают фиброзную и хрящевую ткань, расположенную между костными фрагментами. Затем они заново сопоставляют отломки и фиксируют их системами чрескостной, накостной или интрамедуллярной фиксации. После этого пациент проходит полноценную реабилитацию.
Для стабилизации костных фрагментов могут использовать такие приспособления:
- аппарат Илизарова;
- штифты;
- винты;
- накостные пластины;
- интрамедуллярные стержни.
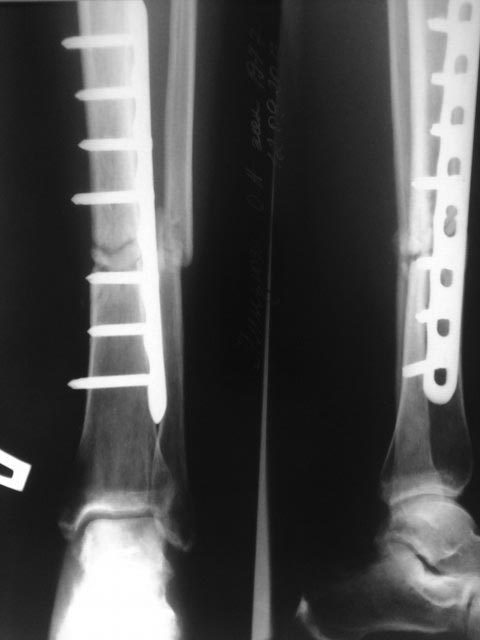
Реабилитация после подобных операций длится гораздо дольше, чем после репозиции обычных переломов.
Лечение ложных суставов у больных с остеопорозом
При лечении псевдоартроза у лиц с остеопенией большое значение имеет ранняя мобилизация. Динамические и весовые нагрузки на кость ускоряют ремоделирование костной ткани и препятствуют развитию вторичного иммобилизационного остеопороза. Поэтому врачи следят за тем, чтобы в послеоперационном периоде человек начинал как можно раньше вставать с постели и выполнять специальные упражнения.
Хирургическое лечение пациентов данной группы всегда дополняет медикаментозная терапия. Им обязательно дают препараты кальция, активные метаболиты витамина D3 и антирезорбтивные средства. Вместе с этим пациентам назначают лечебную физкультуру и массаж. Такое лечение позволяет гораздо быстрее восстановить функции поврежденной конечности.
Что будет, если не лечиться
Отсутствие квалифицированной медицинской помощи может иметь для человека ужасные последствия. В лучшем случае его будут беспокоить постоянные боли, а функция конечности останется нарушенной. В худшем у больного разовьется выраженная деформация ноги или руки, что приведет к инвалидности.
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
Перелом плюсневых костей
Переломы плюсневых костей – это довольно распространенные травмы стопы, возникающие вследствие прямого удара или непрямого повреждения (скручивание стопы). Многие из этих переломов достаточно просты в лечении и характеризуются благоприятными результатами. Однако в случаях сращения в порочном положении или несращения эти переломы могут стать причиной выраженной метатарзалгии и остеоартрита суставов среднего отдела стопы. Плюсневые кости являются частой локализацией стрессовых переломов и могут сочетаться с повреждениями других частей стопы.
Плюсневые кости – это короткие несколько изогнутые к тылу трубчатые кости переднего отдела стопы. Каждая кость имеет головку, шейку, диафиз и основание. Каждая плюсневая кость имеет числовое наименование от 1-го до 5-го в направлении изнутри наружу (от самой большой к самой маленькой). Основание каждой плюсневой кости сочленяется с одной или более костями предплюсны, а головка – с проксимальной фалангой пальца. Основания плюсневых костей кроме того сочленяются друг с другом, образуя межплюсневые суставы. В функциональном отношении все пять плюсневых костей являются единым несущим комплексом переднего отдела стопы. Три медиальных луча служат ригидным рычагом, участвующим в ходьбе, а два латеральных луча обеспечивают некоторую мобильность, необходимую, например, при ходьбе по неровной поверхности.
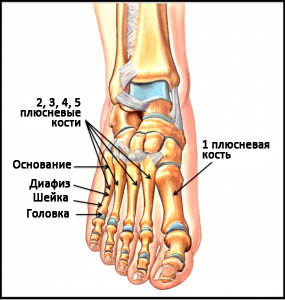
Рис. Анатомия плюсны
Первая плюсневая кость наиболее крупная по сравнению с остальными и является наиболее важной в отношении нагрузки и обеспечения баланса стопы. Сращение в порочном положении или несращение этой кости хуже всего переносится пациентами. Эта кость не имеет общих связок с соседней второй плюсневой костью, поэтому они двигаются независимо друг от друга.
Вторая, третья и четвертая плюсневые кости более тонкие и могут быть зоной локализации стрессового перелома или травматического перелома в результате прямой или непрямой травмы.
Пятая плюсневая кость делится на три зоны, называемые зонами 1, 2 и 3 в направлении от основания к головке.
Зона 1 – это основание пятой плюсневой кости и место прикрепления сухожилия короткой малоберцовой мышцы. В этой зоне возможны отрывные переломы вследствие тяги сухожилия и прикрепляющихся здесь связок.
Зона 2 – это граница метафиза и диафиза 5-ой плюсневой кости. Перелом в этой области называется переломом Джонса, и именно при этом переломе наиболее вероятно формирование ложного сустава вследствие бедного кровоснабжения этой области. Многие из переломов Джонса являются стрессовыми, связанными с повторяющимися перегрузками этой области.
Зона 3 – это диафиз 5-ой плюсневой кости, здесь чаще всего встречаются травматические переломы вследствие прямого удара или скручивания плюсневой кости.
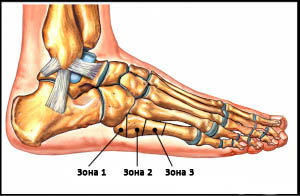
Рис. Зоны 5-ой плюсневой кости. Такое условное деление представляет важность в клиническом плане: переломы в каждой из этих зон характеризуются отличными друг от друга прогнозами и тактикой лечения.
Большинство переломов плюсневых костей возникают в результате травмы, однако встречаются также стрессовые переломы и переломы на фоне нейропатии стопы. Пациенты с травматическими переломами плюсневых костей жалуются на боль, отек, кровоизлияния и боль при пальпации стопы, а также ограничение возможности нагрузки на ногу. За исключением случаев тяжелых травм явных деформаций стопы при переломах плюсневых костей не возникает.
Прямой удар по стопе позволяет предположить поперечный или оскольчатый перелом диафиза, тогда как при скручивающем механизме возникают косые или спиральные переломы.
В ходе физикального обследования врач обращает внимание на точную локализацию болевых ощущений, которая обычно соответствует зоне перелома. Нейрососудистое исследование должно выполняться для оценки чувствительности и кровообращения стопы и пальцев.
Пациентам с подозрением на перелом плюсневых костей назначается рентгенография стопы. Снимки должны захватывать стопу целиком для исключения других повреждений.
На рентгенограммах в боковой проекции оценивается смещение головок плюсневых костей, а косые рентгенограммы позволяют обнаружить переломы с минимальным смещением.
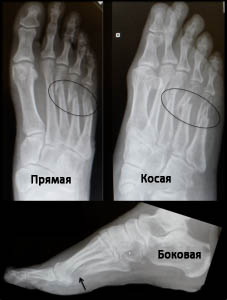
Рис. Переломы плюсневых костей на рентгенограммах (в прямой, косой и боковой проекциях).
Оригинальное описание этого термина принадлежит легендарному ортопеду сэру Роберту Джонсу, который в 1902 году диагностировал у себя такой отрывной перелом в результате травмы, полученной во время танца..
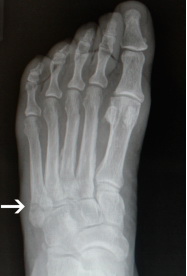
Рис. Рентгенограмма при переломе танцора (отрывном переломе) в 1 зоне 5 плюсневой кости.
Истинный перелом Джонса – это перелом во 2 зоне 5-ой плюсневой кости. Линия такого перелома распространяется в область сочленения 5 плюсневой кости с четвертой. Перелом возникает вследствие растягивающих нагрузок вдоль наружной 5-ой плюсневой кости при подворачивании стопы. Такая ситуация часто возникает у пациентов с высоким сводом стопы. Большинство переломов Джонса – это стрессовые переломы, связанные с повторяющимися нагрузками, хотя он может быть следствием и единственной травмы. У спортсмена подобная травма может быть следствием резкой смены направления бега, когда пяточная кость отрывается от земли.
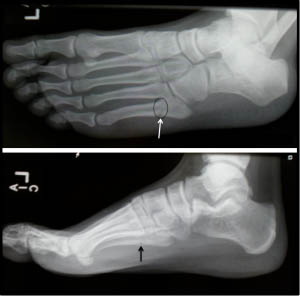
Рис. Перелом Джонса в метадиафизарной зоне 5 плюсневой кости.
Переломы в области оснований плюсневых костей нередко сопровождаются повреждением предплюсне-плюсневых суставов – повреждения Лисфранка. Чтобы обнаружить подобные повреждения, врач должен очень внимательно оценивать рентгенограммы. Признаками повреждения Лисфранка могут быть увеличение интервала между 1-ой и 2-ой плюсневыми костями, мелкие переломы в области оснований 1-ой и 2-ой плюсневых костей, нарушение нормального соотношения между краем клиновидной и основанием 2-ой плюсневой кости. Для исключения этого повреждения наиболее информативна компьютерная томография (КТ).
При подозрении на повреждение Лисфранка, даже если на рентгенограммах ничего не видно, может быть также показано МРТ.
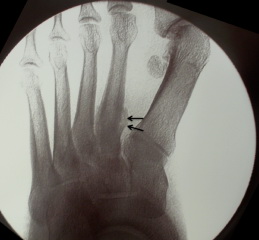
Рис. Стрессовый перелом 2 плюсневой кости.
У пациентов с нарушенной чувствительностью стопы, например, вследствие диабетической нейропатии, также могут развиваться стрессовые переломы плюсневых костей. Частой локализацией таких переломов, особенно у пациентов с высоким сводом стопы или варусной деформацией нижней конечности, является метадиафизарная зона 5-ой плюсневой кости (перелом Джонса).
После переломов пальцев переломы плюсневых костей – это самые частые переломы костей стопы. У детей чаще встречаются переломы первой и пятой плюсневых костей, что связано только с их анатомическим положением. У взрослых чтобы произошел перелом более крупной и прочной 1 плюсневой кости, необходима значительная сила, поэтому встречаются они намного реже. При травмах стопы чаще всего повреждается 5-ая плюсневая кость.
Перелом плюсневых костей следует подозревать у всех пациентов с прямой травмой стопы и болью при ходьбе. Также следует подозревать сочетанное повреждение Лисфранка, особенно при наличии у пациента кровоизлияний на подошвенной поверхности стопы. Не следует забывать и о возможных повреждениях плюснефаланговых суставов и фаланг пальцев.
Задачей лечения является восстановление нормального положения всех пяти плюсневых костей с целью сохранения сводов стопы и обеспечения нормального распределения нагрузок на головки плюсневых костей.
Тактика лечения определяется локализацией повреждения. Большинство изолированных переломов центральных (2-4) плюсневых костей, а также переломы 1-ой плюсневой кости без смещения можно лечить консервативно с использованием фиксирующего ботинка с постепенным увеличением по мере переносимости нагрузки на стопу.
Смещение перелома 1-ой плюсневой кости обычно свидетельствует о нестабильном характере перелома и требует хирургической стабилизации.
Лечение переломов 5-ой плюсневой кости зависит от зоны повреждения. Отрывные переломы без смещения (перелом танцора или переломы в 1 зоне) могут требовать лишь симптоматической терапии и ношения жесткой обуви до момента сращения перелома. Однако полное заживление отрывных переломов 5-ой плюсневой кости наступает только через 8 недель или более.
При переломах Джонса необходима иммобилизация и исключение нагрузки на протяжении 6 недель, и затем еще в течение 6 недель использование обуви с жесткой подошвой и постепенное увеличение нагрузки на стопу. Для ускорения заживления и снижения вероятности формирования ложного сустава этим пациентам может быть сразу предложено хирургическое лечение.
Большинство переломов плюсневых костей при соответствующем лечении заживают нормально, однако осложнения все же возможны. Неправильное сращение, несращение, особенно 1 плюсневой кости, или дегенеративные изменения предплюсне-плюсневых и плюсне-фаланговых суставов могут стать причиной метатарзалгии и значительного нарушения функции стопы. Кроме того, в области деформации на подошвенной или тыльной поверхности стопы вследствие неправильной консолидации перелома могут формироваться кератозы (болезненные мозоли). Как и при любых других переломах, употребление в пищу адекватного количества витамина D позволяет предотвратить риск замедленной консолидации и несращения перелома.
Пациентам с сосудистым дефицитом и нейропатией, как правило, показано консервативное лечение, поскольку риск инфекционных осложнений и несращения у таких пациентов выше. Пациентам с сахарным диабетом хирургическое лечение выполняется по обычным показаниям при условии хорошего состояния кровообращения конечности и сохранения защитной чувствительности.
При каких-либо травмирующих воздействиях, когда стопа подвергается значительным перегрузкам, сложно что-либо сделать, чтобы предотвратить перелом костей стопы. Определенной эффективностью здесь может быть ношение соответствующей обуви с защитными свойствами.

Если кости после перелома не срослись, то их края при постоянном контакте друг с другом постепенно сглаживаются. На участке соприкосновения образуется ложный сустав. Он формируется из волокнистой хрящевой ткани. Просветы внутри нее заполняются жидкостью. Подобными патологиями заканчивается лечение 2-3 % всех переломов. Чаще всего ложный сустав формируется на локтевой, большой берцовой, лучевой костях. В группу риска попадают люди в возрасте, с ослабленным иммунитетом, дефицитом кальция в организме.
Симптомы заболевания
Формирование ложного сустава идет долго. Дискомфорт и боль, которые больные испытывают в этом время в месте перелома, они связывают с процессом заживления кости либо с различными сторонними факторами (вплоть до реакции организма на изменения погоды). Поэтому даже не догадываются о том, что у них имеются ложные суставы и несросшиеся переломы. А ведь предположить наличие патологии можно уже по одному характерному признаку — повышенной подвижности конечности на тех участках, где, с точки зрения анатомии, подобное исключено. На поздних стадиях они проявляют себя и другими признаками:
- способностью к неестественному повороту;
- увеличением амплитуды движений в суставах;
- укорачиванием конечности;
- снижением мышечной силы;
- нарушением двигательных функций поврежденной конечности;
- боль при физических нагрузках.
При ходьбе у человека могут подворачиваться ноги, вследствие чего ему приходится пользоваться костылями. А из-за сокращения нагрузки на истинные суставы случаются расстройства их функциональности. Часто в области ложного сустава отмечается заметная припухлость, связанная с активным разрастанием соединительной ткани.

Причины ложных суставов и несросшихся переломов
Ложный сустав является осложнением незалеченного перелома кости. Его образование напрямую связано с нарушением процесса сращивания костных отломков, которое может быть спровоцировано:
- обволакиванием костных отломков мягкими тканями;
- большим разбросом отломленных костных элементов;
- недостаточным обеспечением неподвижности поврежденной конечности;
- проблемами с кровоснабжением костных тканей;
- нагноением в месте перелома.
Высок риск развития патологии при множественных сложных переломах, раневой инфекции, неправильном наложении гипсовой повязки на травмированную конечность. Наиболее подвержены ей люди, страдающие:
- рахитом;
- инфекционными заболеваниями;
- сосудистыми и эндокринными нарушениями;
- остеопорозом.
Пространство между отдельными костными фрагментами постепенно заполняется соединительной тканью. Их края обрастают хрящом, что усиливает подвижность поврежденной конечности. Одновременно с этим в щели формируется псевдосуставная полость. Она наполнена жидкостью и заключена в капсулу.
Если в месте перелома наблюдается неестественная подвижность, ухудшена общая двигательная способность конечности, то, вероятно, поврежденная кость не срослась. В подобном случае нужно безотлагательно обратиться к врачу. Лечит ложные суставы и несросшиеся переломы:
Первый специализируется на лечении различных травм, второй — выявляет патологии опорно-двигательного аппарата и назначает комплекс лечебных мероприятий. На приеме врач подробно расспросит пациента о том:

- при каких обстоятельствах произошла травма;
- какие лечебные меры были приняты ранее;
- когда появилась нетипичная подвижность поврежденного участка кости;
- что еще тревожит пациента.
Доктор проведет осмотр травмированного участка, назначит инструментальное обследование. Рентгенография в двух взаимоперпендикулярных и косой проекциях поможет составить реальную клиническую картину патологии, т.е. выявить:
- наличие/отсутствие ложного сустава;
- форму, размер щели между костными фрагментами;
- степень закрытия канала костного мозга;
- гладкость формирующихся ложносуставных поверхностей.
Радионуклеидное обследование позволит объективно оценить активность процесса регенерации костной ткани в месте сращивания костных фрагментов. По результатам обследования врач составит план лечения.
Устранить ложный сустав можно лишь оперативным путем. Хирургическое вмешательство позволяет восстановить контакт между несращенными костными фрагментами и нормальные двигательные функции конечности. Вид операции выбирается с учетом характера, размеров, локализации патологии и общего состояния пациента. Наиболее часто прибегают к:
- компрессионно-дистракционному остеосинтезу;
- устойчивому остеосинтезу;
- костной пластике.
Методика остеосинтеза обеспечивает сближение костных отломков и их двухстороннее сдавливание. Для этого применяются специальные фиксаторы. При устойчивом остеосинтезе требуется полное обнажение костных фрагментов. После хирургического вмешательства конечность до полного сращивания кости должна находиться в состоянии неподвижности. Послеоперационная реабилитация включает в себя:
- массаж;
- физиотерапевтические процедуры;
- лечебную физкультуру.
Массаж повышает тонус мышц, улучшает кровообращение. Лечебная физкультура помогает восстановить подвижность истинных суставов. Физиотерапия усиливает процесс заживления и регенерации костных тканей.
Ложный сустав – довольно серьезная проблема как для больного, так и для хирурга. Отмечается такая патология у 3 % людей, которые перенесли перелом кости. Своевременное обращение к врачу поможет избавиться от болезни и избежать ее последствий. У 95 % пациентов отмечается полное выздоровление после грамотного оперативного вмешательства. Ложный сустав сам по себе не пройдет, при малейших подозрениях на развитие патологии стоит проконсультироваться со специалистом.
Ложный сустав – нарушение непрерывности трубчатой кости, патологическое возникновение подвижности в нехарактерных частях. Данная патология может быть как врожденной, так и приобретенной (после перенесенных травм). Она характеризуется болевым синдромом при физических нагрузках на пораженную конечность. Для коррекции кости требуется оперативное вмешательство. Современная медицина успешно лечит нарушение кости и консервативными методами.
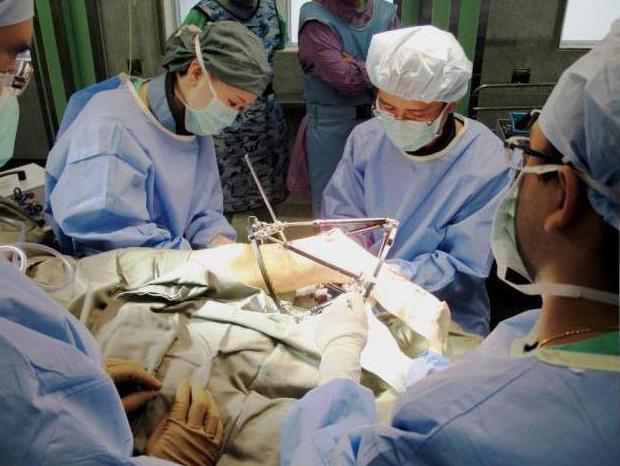
Ложный сустав, псевдоартроз, очень сложное и серьезное заболевание. Такое нарушение приводит к инвалидности. Оно наблюдается приблизительно у 3 % людей, имевших переломы. Диагностируется зачастую на большеберцовой кости, а также лучевой, иногда – бедренной и плечевой. Врожденных патологий приходится 0,5 % на все имеющиеся врожденные аномалии опорно-двигательного аппарата. Это довольно редкое явление локализуется в большинстве случаев на голени.
Формирование патологии после перелома
Наличие ложного сустава отмечается в тех случаях, когда кость после перелома не срослась, а вместо этого образовался своеобразный сустав. Главное отличие такой патологии от неправильно сросшегося перелома – наличие костной пластины, прикрывающей область откола. С одной стороны отмечается формирование впадины, с другой – головки. Ложный сустав после перелома характеризуется нарастанием хрящевой ткани на краях обломков. Область формирования патологии покрывается чем-то подобным суставной сумке. Отмечается наличие синовиальной жидкости. Сустав очень подвижен, в некоторых случаях может поворачиваться на 360 градусов.
Контроль над движениями ложного сустава невозможен, что привносит в жизнь человека немалые трудности и проблемы. Если патология образовалась на нижних конечностях, то это делает невозможным нормальное передвижение. Ведь нога может изгибаться в псевдосуставе во время упора на нее. Опасность псевдоартроза состоит не только в аномалии кости, отмечается также нарушение истинных суставов и близлежащих мышц и тканей. При врожденных псевдоартрозах происходят аномальные процессы еще на внутриутробном этапе развития. Проявляется болезнь, как правило, тогда, когда ребенок начинает ходить.
Виды ложных суставов
Для классификации ложных суставов используют несколько способов. Их отличают по характеру повреждений, отношению к разнообразным инфекциям и другим причинам возникновения.
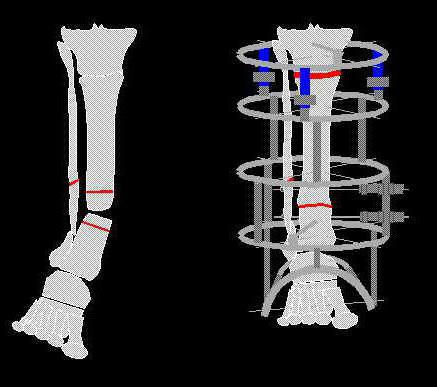
Травматологи применяют такой способ классификации:
- Истинный ложный сустав. Отмечают формирование такого вида псевдосустава, когда после перенесенной травмы края кости обрастают небольшими участками хрящевой ткани, которая в дальнейшем зарубцовывается. Кость деформируется, и наблюдается полная ее подвижность в видоизмененном месте. Кости болтаются, а значит, срастись не имеют никакой возможности. Зачастую происходит аномальный процесс в плечевой и бедренной костях.
- Некротический. Характеризуется постоянными сильными болями, невозможностью функционирования конечности и отечностью поврежденного места. Такой вид характерен для травм с размозжением мягких тканей и большим количеством осколков.
- Замедленная консолидация. Формируется в результате слишком затянутого периода срастания костной ткани. Присутствует сильная боль, особенно при нагрузках, даже незначительных. На рентгеновском снимке отчетливо видна линия перелома на фоне слабой костной мозоли.
- Фиброзный ложный сустав. Такой вид псевдосустава встречается чаще всего. Может проявиться в тех случаях, когда срок срастания затянут больше чем в два раза. Между двумя составляющими кости образуется своеобразная щель, и отмечается развитие ложного сустава. Функция конечности частично ухудшается, отмечаются умеренные боли в пораженной области.
- Разрушение костной мозоли. Ложный сустав после перелома данного вида развивается в результате неправильного лечения, а именно – при неправильном вытяжении.
- Псевдоартроз. Патология, развивающаяся после вывихов и переломов внутри сустава, например тазобедренного.
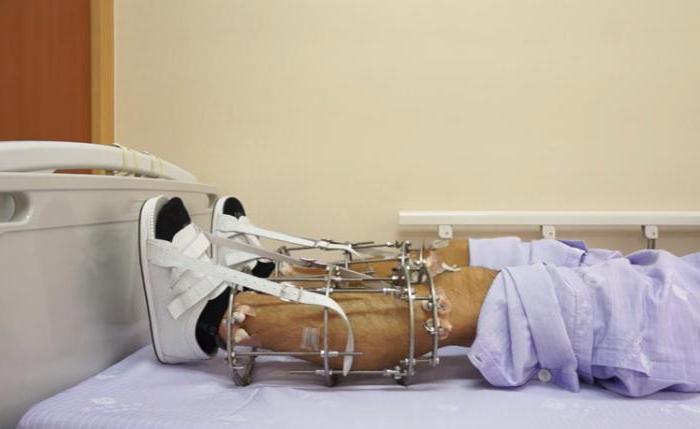
По выраженности костной мозоли
Для этого вида классификации особое внимание уделяют характеру возникновения костной мозоли. Различают такие:
- Гипертрофический ложный сустав – для него характерно нарастание сильной костной мозоли. При таком виде сосуды практически не повреждены, костные обломки находятся стабильно в одном положении. Сопровождается болями средней силы, возможны небольшие физические нагрузки на пораженную конечность.
- Аваскулярный – для этого типа характерно слабое нарастание костной мозоли, возможно расхождение краев кости, отмечается остеопороз. Отчетливо видна деформация и патологическая подвижность поврежденной конечности.
Ложный сустав после перелома развивается по первому или второму типу в зависимости от питания кости поврежденной области. При нарушении такового чаще всего диагностируется аваскулярный тип.
По степени инфицирования
Аномальный процесс очень часто сопровождается проникновением бактерий с дальнейшим развитием патогенной микрофлоры. В запущенных случаях возможно развитие гнойных очагов. Различают 3 вида псевдосустава:
- Не осложненные. Они не отягощены заметным воспалительным процессом, но, если не заняться их лечением, в ближайшее время это может случиться.
- Инфицированные – отчетливо виден очаг воспаления. Для такого типа характерно повышение температуры в пораженном месте, опухание проблемного участка, потливость и недомогание.
- Гнойный ложный сустав сопровождается возникновением гнойных свищей, выделением гноя.
Особенности врожденного псевдосустава
Если на внутриутробном этапе развития произошло какое-либо отклонение, то после рождения возможны разнообразные патологии опорно-двигательной системы. Такую аномалию развития делят на 2 вида:
- Истинная – диагностируется у ребенка сразу после рождения при обязательном осмотре неонатолога.
- Латентная – кость ломается уже после рождения, и на месте перелома образуется сустав. Проявляется в период, когда малыш начинает ходить.
На что стоит обратить внимание, чтобы определить наличие или развитие патологии:
- отмечается аномальная подвижность конечности, не присущая этапу развития малыша;
- визуально одна конечность отличается от другой пропорционально;
- характерная дистрофия мышц в месте поражения;
- невозможность полноценно передвигаться и ступать на ногу.
Для того чтобы подтвердить или опровергнуть диагноз, нужно сделать рентгеновский снимок.
Международная классификация
С развитием медицины возникла потребность в систематизации и классификации данных, а также надежности созданных систем для хранения и обработки. Международная статистическая классификация болезней, травм и причин смерти (МКБ) – документ, который обеспечивает единство методических подходов на международном уровне.
Для удобства международное медицинское сообщество пользуется шифрами и кодами. У всех они одни и те же, поэтому докторам из разных стран, владеющим разными языками, не составит труда расшифровать диагноз. Почему именно МКБ 10? Не 3, не 7, а 10? Все намного проще, чем кажется. Каждые 10 лет данную систему классификации пересматривают, дополняют, изменяют.
Псевдосустав – аномальное изменение костей, которое приводит к подвижности в нехарактерных местах. Исходя из международной классификации, данному заболеванию присвоен код, который позволяет расшифровать диагноз и причину возникновения. Занесение ложного сустава в МКБ было неминуемо. Это довольно серьезная проблема, которая нуждается в более тщательном изучении.
М84.1 – несрастание перелома (псевдоартроз).
М96.0 – псевдоартроз после сращения.
Таким образом, классификация ложных суставов по МКБ очень важна и нужна.
Основные причины
Что лежит в основе заболевания? Что вызывает его развитие? Для того чтобы разобраться в этом вопросе, следует изучить причины возникновения патологического процесса:
- Одной из главных причин являются различные заболевания, которые могут нарушить обменные процессы в организме, а это, в свою очередь, влияет на регенерацию костной ткани. К таким заболеваниям относят рахит, патологии щитовидной железы, интоксикацию и опухолевую кахексию.
- После хирургического вмешательства, в результате неправильной фиксации обломков кости.
- Ошибки в лечении в послеоперационном периоде (несвоевременное снятие аппарата фиксации, недостаточная иммобилизация больного, слишком ранние нагрузки на конечность).
- Нагноения на пораженном участке.
Есть и другие причины, о которых стоит вспомнить:
- неправильное сопоставление костей;
- попадание между обломками кости мягких тканей;
- большой промежуток между краями поврежденной кости;
- плохое кровоснабжение поврежденной области;
- остеопороз;
- повреждение надкостницы во время операции;
- непереносимость организмом вспомогательных элементов для правильной сборки кости (болты, гвозди, пластины);
- наличие инородного тела;
- реакция на медицинские препараты;
- дополнительные повреждения в виде ожогов, обморожений и облучений.
Стоит помнить, что чем дольше псевдоартроз у человека, тем сложнее лечение ложного сустава и длительнее реабилитация. Возможно даже развитие неоартроза (появление нового сустава).
Симптомы
Симптомы заболевания в большей мере зависят от того, какой вид псевдосустава развился. Но есть общие, которые очень громко сигнализируют о проблеме:
- наличие боли, интенсивность которой может быть разной;
- наблюдается развитие опухоли в определенном месте конечности;
- отмечается повышенная температура пораженного места;
- при наличии гноя возможна интоксикация организма со всеми ее проявлениями (тошнота, головокружение, слабость);
- искривление конечности.
Практически во всех случаях теряется природная двигательная активность. Конечность при физических нагрузках не сгибается или сгибается в нехарактерном месте, присутствуют болевые ощущения. Только по этим симптомам установить диагноз невозможно. Медикам приходится прибегать к инструментальным методам обследования.
Диагностика
Врач осматривает больного и пальпирует область конечности, которая тревожит. На основе этого выставляется первичный диагноз, и больной направляется на дополнительное обследование. Более полная картина видна после рентгенографии. Делаются рентгеновские снимки в двух проекциях, и выставляется окончательный диагноз. На снимках хорошо видны такие признаки:
- образование слабой костной мозоли;
- остеосклероз (большая плотность кости);
- наличие соединительных пластинок в костномозговой полости;
- патологическое разрастание кости в месте повреждения;
- искривление кости;
- остеопороз;
- смещение краев кости.
Возможно, могут понадобиться дополнительные методы обследования для выявления и устранения причины возникновения болезни.
Лечение
Наиболее действенным методом является лечение ложного сустава путем оперативного вмешательства. Параллельно с основным лечением используют и вспомогательные терапевтические методы.
Чтобы вылечить пациента, у которого развился ложный сустав, операция является самым распространенным и эффективным способом. Техника проведения выбирается в каждом индивидуальном случае разная, тут стоит целиком и полностью положиться на врача. Проводится вмешательство зачастую под общим наркозом, и следуют такому плану действий:
- В области развития патологии открывают доступ к ложному суставу, разрезая кожу и мышцы.
- Далее специалист ликвидирует все фиброзные ткани, которые образовались между костями.
- Осторожно отсекает края кости.
- Фиксирует края в природном для человека положении.
Также вместе с этим назначаются гомотрансплантаты и аутотрансплантаты.
Кроме операции, используют:
- остеопластику;
- лечение с помощью установления аппарата Илизарова.
Перелом бедра и травмы шейки бедра
Одним из серьезных нарушений опорно-двигательного аппарата является перелом бедра, ложный сустав после которого развивается не чаще чем в 3 % случаев. Такие повреждения кости зачастую встречаются у пожилых людей или вследствие серьезной травмы. Лечение стоит проводить под строгим наблюдением врача, ведь ложный сустав бедра без надлежащей медицинской помощи может оставить человека инвалидом. А это уже существенно скажется на качестве жизни. Ложный сустав шейки бедра возникает из-за неправильного сопоставления или фиксации краев поврежденной кости.
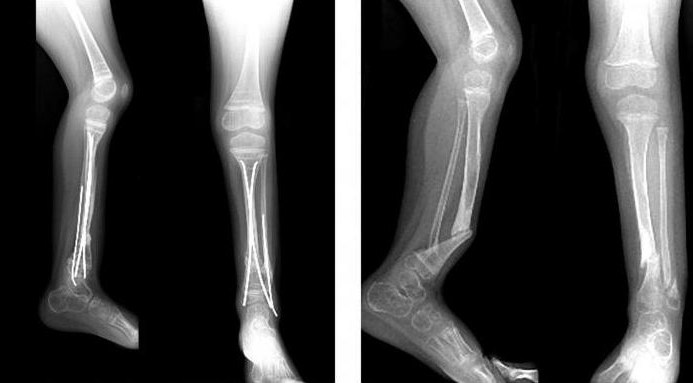
Патологии голени
В результате искривления оси всего сегмента отмечается изменение в расположении суставных щелей коленного и голеностопного суставов. В запущенных формах развиваются симптомы деформирующего артроза.
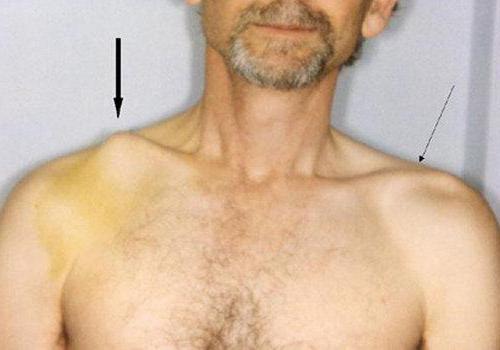
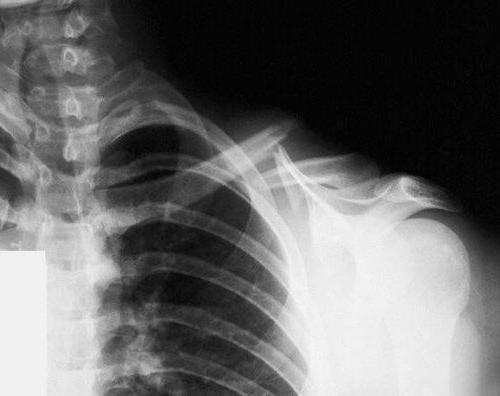
Повреждение ключицы
Ложный сустав ключицы отмечается в большинстве случаев из-за наличия инфекции или после повторной травмы. Лечение проводится с помощью оперативного вмешательства. После операции особое внимание стоит обратить на лечебную физкультуру и массажи. Они помогут быстрее восстановиться. Развитие патологии доставляет дискомфорт человеку, но боль практически отсутствует.
Выводы
При таком заболевании возможно появление хромоты и укорочения поврежденной конечности. При патологии, которую спровоцировал перелом шейки бедра (ложный сустав), человеку назначают оперативное лечение. И чем быстрее оно будет проведено, тем лучше станет функционировать конечность. Ложный сустав шейки не нуждается в срочном хирургическом вмешательстве, ведь не несет угрозы для жизни пациента.
Лучшей профилактикой развития данной патологии является правильное лечение. Когда псевдосустав сформировался, не стоит прибегать к народным методам, а сразу нужно обращаться к врачу-ортопеду. Он назначит адекватное лечение и обеспечит полное обследование. После проведения операции больному для более быстрой и эффективной реабилитации стоит обратить внимание на лечебную физкультуру и массаж. Нельзя забывать и о медикаментозной терапии, которая усиливает действие главного лечения. Если медицинская помощь проводилась слишком поздно или сопровождалась сопутствующими болезнями, возможно наступление инвалидности человека.
Читайте также:


