Лечение ложный сустав внчс
Ложный сустав – это массивный дефект кости, который возникает из-за неправильного сращения перелома. Чаще всего он формируется в области голени. Реже поражается надколенник, ключица, ладьевидная, плечевая, лучевая, локтевая или бедренная кости. По статистике, псевдоартроз выявляют у 0,5-27% людей с переломами в анамнезе. От патологии чаще страдают лица, перенесшие открытые или огнестрельные ранения.
Выясним, что такое ложный сустав при переломе, почему он формируется, как от него можно избавиться.
В редких случаях болезнь может иметь врожденный характер. Врожденные ложные суставы локализуются на границе между средней и нижней частями голени. Подобные дефекты строения костей возникают из-за грубых нарушений внутриутробного развития плода.
Какой сустав можно назвать ложным
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
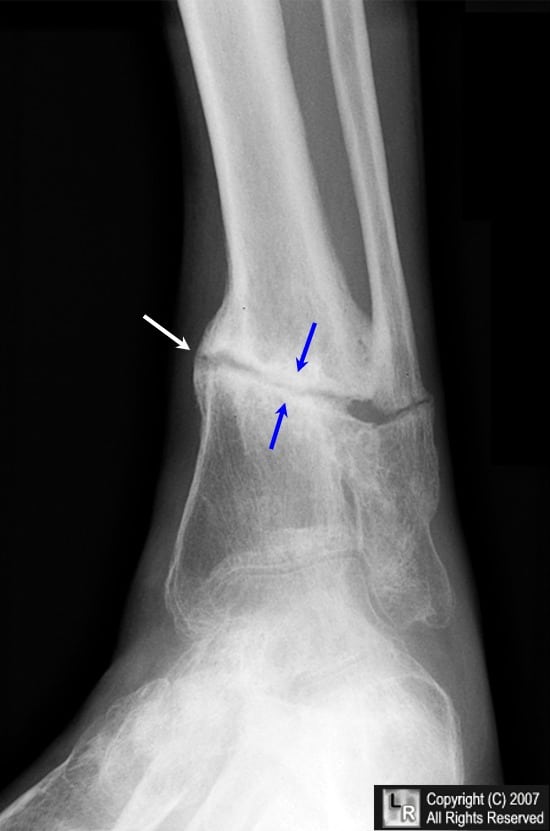
Если выразиться проще, псевдоартроз – это патологический сустав, возникший в том месте, где его быть не должно. К примеру, он может сформироваться в теле большеберцовой кости и привести к аномальной подвижности ее фрагментов. На рентгенограммах можно увидеть четкую щель между отломками и полное закрытие костномозговых каналов замыкательными пластинками.
Поначалу ложный сустав имеет мало общего с истинным. Однако со временем замыкательные пластины покрываются хрящевой тканью, превращаясь в типичные суставные поверхности. Вокруг дефекта разрастается фиброзная ткань, которая в итоге образует что-то вроде суставной капсулы. Псевдоартроз становится все больше похожим на настоящий сустав.
Причины образования ложных суставов
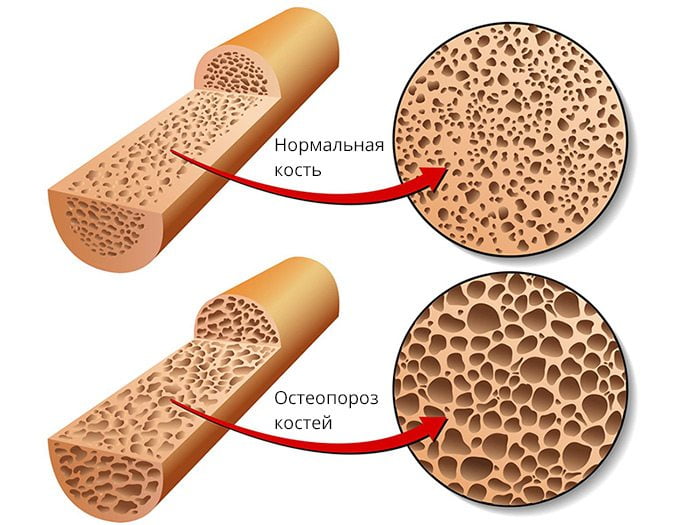
Дефект формируется из-за нарушения сращения костных фрагментов. Причиной могут быть ухудшение кровоснабжения кости, снижение минеральной плотности костной ткани, неправильное сопоставление костных отломков или плохая фиксация места перелома. К появлению ложных суставов также могут приводить инфекционные осложнения, системный остеопороз, асептический некроз кости и т. д.
Основные причины несращения костных фрагментов:
- Недостаточный контакт между отдельными частями кости, мешающий им прочно срастись друг с другом.
- Несостоятельность костной ткани, препятствующая ее нормальному ремоделированию. Причиной чаще всего бывает остеопороз и аваскулярный некроз.
Таблица 1. Факторы риска, повышающие вероятность развития псевдоартроза
Связанные с человеком
Признаки формирования ложного сустава после перелома
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
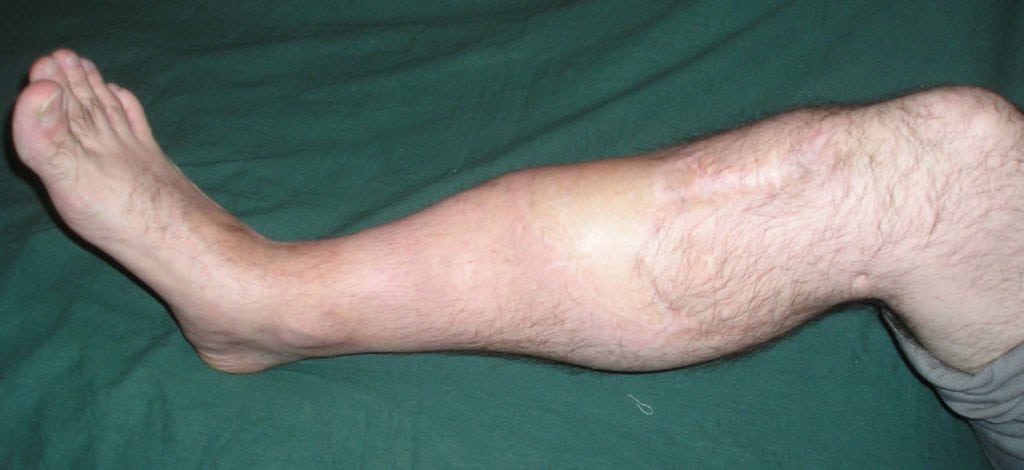
Больные с псевдоартрозом практически всегда жалуются на открытые или закрытые переломы в анамнезе. На протяжении многих месяцев после травмы их беспокоит постоянная боль, аномальная подвижность кости и характерные щелчки при движениях. Если ложный сустав локализуется на нижней конечности, больному становится трудно ходить и вести привычный образ жизни.
В большинстве случаев врачи диагностируют псевдоартроз без особых трудностей. Если у них появляются сомнения или возникает потребность в уточнении характера дефекта, они назначают дополнительные методы исследования. Чаще всего пациентам делают рентгенографию или компьютерную томографию.
Методы лечения патологии
Псевдоартроз лечат исключительно оперативным путем. Хирурги иссекают фиброзную и хрящевую ткань, расположенную между костными фрагментами. Затем они заново сопоставляют отломки и фиксируют их системами чрескостной, накостной или интрамедуллярной фиксации. После этого пациент проходит полноценную реабилитацию.
Для стабилизации костных фрагментов могут использовать такие приспособления:
- аппарат Илизарова;
- штифты;
- винты;
- накостные пластины;
- интрамедуллярные стержни.
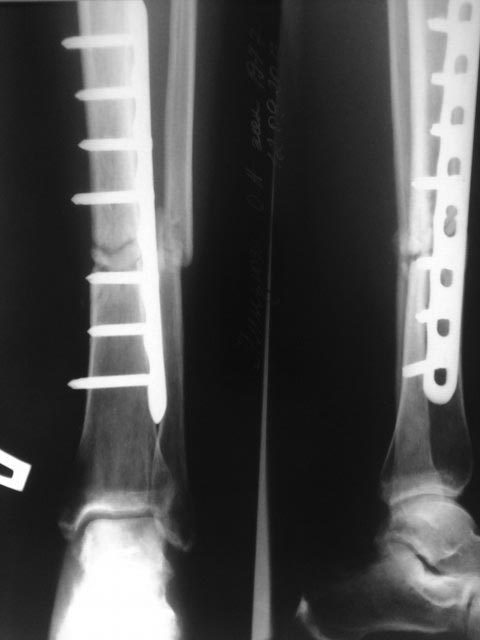
Реабилитация после подобных операций длится гораздо дольше, чем после репозиции обычных переломов.
Лечение ложных суставов у больных с остеопорозом
При лечении псевдоартроза у лиц с остеопенией большое значение имеет ранняя мобилизация. Динамические и весовые нагрузки на кость ускоряют ремоделирование костной ткани и препятствуют развитию вторичного иммобилизационного остеопороза. Поэтому врачи следят за тем, чтобы в послеоперационном периоде человек начинал как можно раньше вставать с постели и выполнять специальные упражнения.
Хирургическое лечение пациентов данной группы всегда дополняет медикаментозная терапия. Им обязательно дают препараты кальция, активные метаболиты витамина D3 и антирезорбтивные средства. Вместе с этим пациентам назначают лечебную физкультуру и массаж. Такое лечение позволяет гораздо быстрее восстановить функции поврежденной конечности.
Что будет, если не лечиться
Отсутствие квалифицированной медицинской помощи может иметь для человека ужасные последствия. В лучшем случае его будут беспокоить постоянные боли, а функция конечности останется нарушенной. В худшем у больного разовьется выраженная деформация ноги или руки, что приведет к инвалидности.
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
Тверская государственная медицинская академия
Кафедра ортопедической стоматологии
Зав.кафедрой – заслуженный деятель науки России,
доктор медицинских наук профессор А.С.Щербаков
Ортопедическое лечение больных при ложном суставе нижней челюсти.
(методические указания для студентов)
Составили к.м.н., доцент И.В. Петрикас; ассистент Д. В. Трапезников.
Цель занятия: Изучить понятие ложного сустава.Разобрать особенности протезирования при ложном суставе
Ключевые слова и обозначения:
ВЧ – верхняя челюсть,
НЧ – нижняя челюсть,
Rg – рентгеновский снимок,
ВНЧС – височно-нижнечелюстной сустав,
ЧЛО – челюстно-лицевая область.
ПЛАН ПРАКТИЧЕСКОГО ЗАНЯТИЯ.
Материальное оснащение
Оборудование,
инструменты
Учебные пособия,
средства контроля
3.Самостоятельная работа студентов: решение учебных задач и курация больных).
4. Разбор ре-зультатов усво-ения учебного материала за-нятия.
5. Задание на следующее за-нятие.
Ноутбук с проектором.
Стоматологическая установка, средства индивидуальной защиты, инструменты, боры
Контрольные тесты и вопросы для проверки исходных знаний, видео мате-риалы, таблицы.
Фантомы, тематические больные, диагностические модели, истории болезни, рентгенограммы
Оттиски, модели, истории болезни, рентгенограммы
Учебники, лек-ции, методическая разработка, допол-нительная литера-тура.
Врачебный кабинет по-ликлиники.
Новый материал.
К последствиям челюстно-лицевой травмы относятся также несросшиеся переломы челюстей или ложный сустав (псевдоартроз). Наиболее характерным признаком несросшегося перелома является подвижность отломков челюсти. Во время ВОВ, около 10 % переломов нижней челюсти заканчивались образованием ложного сустава. Это были переломы преимущественно с дефектом кости.
Причины образования ложного сустава могут быть общие и местные.
К общим относятся заболевания: туберкулез, сифилис, болезни обмена, дистрофия, авитаминоз, заболевания желез внутренней секреции, сердечно-сосудистой системы и т. д.
К местным факторам относятся: несвоевременная или недостаточная иммобилизация отломков челюсти, переломов челюсти с дефектом костной ткани, попадание между отломками мягких тканей (слизистой или мышц), остеомиелит челюсти.
Механизм образования ложного сустава в свое время был раскрыт Б. Н. Быниным. На основе морфологических исследований Бынин установил, что процесс срастания костных отломков челюсти, в отличие от срастания трубчатых костей, проходит только две стадии - фибробластическую и остеобластическую, минуя хондробластическую, т.е. хрящевую. Таким образом, при задержке какой-либо из стадий развития костной мозоли на челюсти, процесс останавливается на фибробластическом срастании отломков, не переходя в хрящевую, что ведет к подвижности отломков.
Радикальным и единственным лечением ложного сустава является хирургическое - путем остеопластики (непрерывность кости восстанавливается костной пластикой, после чего следует зубное протезирование). Многие больные по ряду причин не могут или не желают подвергаться хирургическим вмешательствам, но нуждаются в зубном протезировании. Протезирование при ложном суставе имеет свои особенности. Зубной протез, независимо от фиксации (т. е. съемный или несъемный), на месте ложного сустава должен иметь подвижное соединение (лучше шарнирное).
В начале ВОВ протезирование при ложном суставе довольно широко проводилось мостовидными протезами, т.е. путем жесткого соединения отломков челюсти. Непосредственные результаты были очень хорошие: отломки челюсти скреплялись, функция жевания восстанавливалась в достаточной мере. Но в первые три месяца, а иногда и в первые дни ломалась промежуточная часть протеза. Если же ее укрепляли дугой или изготавливали более толстой, расцементировались коронки или расшатывались опорные зубы.
Если же на отломках имеется всего лишь по 1 - 2 зуба или есть беззубые отломки, или дефект кости превышает 2 см, то следует применять съемные зубные протезы с подвижным соединением. Предложено несколько видов подвижных соединений. И. М. Оксман предлагал 1- и 2-суставное соединение. Вначале изготавливается обычный съемный протез, затем по протезу отливается модель (как при починке протеза), на месте ложного сустава базис распиливается на две части. В большую из них с помощью самотвердеющей пластмассы вваривали стержень с головкой, а в меньшую - металлическую коробочку (гильзу), заполненную свежеприготовленной амальгамой. Протез устанавливали на челюсть, и в течение 15-20 мин пациент делал всевозможные движения нижней челюстью. В это время шарик в амальгаме формирует путь, соответствующий смещению отломков челюсти.
При более выраженной подвижности в ложном суставе целесообразно делать протез с 2-суставным шарниром. Технология изготовления такая же, как и 1-суставного.
Б. В. Вайнштейн вместо шарнира предлагал вварить пружину, Е. И. Гаврилов - проволочный шарнир.
Следует помнить, что шарнирные протезы показаны лишь при подвижности отломков только в вертикальной плоскости, встречающейся весьма редко. Гораздо чаще наблюдается смещение отломков в язычную сторону по горизонтали. В этих случаях показаны не шарнирные соединения, а обычные съемные протезы, при изготовлении которых необходимо проводить функциональное формирование всей внутренней поверхности базиса, и особенно в зоне дефекта челюсти, с устранением участков наибольшего давления. Это позволяет отломкам смещаться при наличии в полости рта протеза так же, как и без него, что исключает травмирование отломков нижней челюсти базисом протеза и обеспечивает успешное пользование им. Нужно помнить, что объединять протезом следует только те отломки, которые примерно близки по протяженности. Такие условия создаются при наличии перелома нижней челюсти в области передних зубов. Если же линия перелома проходит в области бывших моляров, особенно за вторым или третьим, конструирование съемного протеза в пределах обоих отломков нерационально, ибо малый отломок оказывается смещенным за счет мышечной тяги внутрь и вверх. В таких случаях рекомендуется располагать протез только на большом отломке при обязательном использовании в конструкции протеза системы опорно-удерживающих кламмеров с шинирующими элементами. Однако, методика изготовления таких протезов несколько иная. Общая методика - снятие оттиска при широко открытом рте, не может быть применена, т.к. при открывнии рта отломки челюсти смещаются по горизонтали (друг к другу).
И.М.Оксман предлагал следующую методику протезирования:
снимают частичные оттиски с каждого фрагмента, на которых изготавливают базис с кламмерами и наклонной плоскостью или зубонадесневую шину с наклонной плоскостью;
припасовывают частичные базисы к отломкам челюсти так, чтобы наклонная плоскость удерживала их при открывании рта, затем гипсом, который вводят без ложки, заполняют область дефекта челюсти с обеих сторон (вестибулярной и оральной).
По этому оттиску готовят целый протез, который является как бы распоркой между отломками нижней челюсти, препятствуя их сближению при открывании рта (наклонные плоскости при этом удаляют).
На жестком пластмассовом базисе определяют центральную окклюзию, после чего изготавливают протез обычным путем.
Следует отметить, что шарнирные протезы не восстанавливают жевательную функцию в той мере, как обычные протезы. Функциональная ценность протезов будет значительно выше, если их сделают после остеопластики. Радикальное лечение ложного сустава является только хирургическое, путем остеопластики.
ЗАДАЧИ ДЛЯ КОНТРОЛЯ РЕЗУЛЬТАТОВ УСВОЕНИЯ.
ПРИЗНАКАМИ, ПОЗВОЛЯЮЩИМИ ОПРЕДЕЛИТЬ НАЛИЧИЕ ЛОЖНОГО СУСТАВА НИЖНЕЙ ЧЕЛЮСТИ В ПЕРЕДНЕМ ОТДЕЛЕ, ЯВЛЯЮТСЯ
несинхронное движение головок нижней челюсти,
резкое нарушение окклюзионных взаимоотношений с верхними зубами,
смещение отломков в язычном направлении,
подвижность отломков, определяемая при пальцевом обследовании,
Список литературы:
1) Ортопедическая стоматология [Текст]: учебник / В.Н. Трезубов, А.С. Щербаков, Л.М. Мишнев, Р.А. Фадеев. – 8-е изд., перераб. и доп. - СПб.: Фолиант, 2010.- 656с.
2) Марков Б.П., Лебеденко И.Ю., Еричев В.В.// руководство к практическим занятиям по ортопедической стоматологии// Москва 2001. – 660с.
3) Жулев Е.Н., Щербаков А.С.//Ортопедическая стоматология. Тестовые задания.//Н.Новгород, НГМА 2004. – 586с.
4) Смирнов Б.А., Щербаков А.С. // Зуботехническое дело в стоматологии// Москва 2002. -400с.
Ложный сустав может быть неблагоприятным исходом замедленной консолидации или травматического остеомиелита. При этом осложнении нарушена целость кости и имеется подвижность ее фрагментов, что приводит к нарушению функци нижней челюсти.
Ложный сустав трактуется таковым при условии потери участка костной ткани не более 5 мм. Утрата участка костной ткани более 5 мм определяется как дефект нижней челюсти.
Сформировавшийся ложный сустав представлен утолщенными или истонченными концами отломков, которые покрыты корковой замыкающей пластинкой. Они соединены между собой фиброзной перемычкой или тяжем, а снаружи покрыты фиброзной капсулой.
Классификация ложных суставов нижней челюсти (по И.М.Оксману)
1.Оба фрагмента имеют по 3—4 зуба:
а) с дефектом челюсти до 2 см;
б) с дефектом челюсти более 2 см.
2.Оба фрагмента имеют 1—2 зуба.
3.Дефекты нижней челюсти с беззубыми фрагментами:
а) с одним беззубым фрагментом;
б) с обоими беззубыми фрагментами.
4. Двусторонний дефект нижней челюсти:
а) при наличии зубов на среднем фрагменте, но при отсутствии их на боковых отломках;
б) при наличии зубов на боковых отломках и отсутствииих на среднем.
В.Ю. Курляндский рассматривает три группы ложных суставов:
1) несросшиеся переломы в пределах зубного ряда при наличии зубов на отломках;
2) несросшиеся переломы в пределах зубного ряда при наличии беззубых отломков;
3) несросшиеся переломы за зубным рядом.
Причины образования ложного сустава
К общим относятся заболевания: туберкулез, сифилис, болезни обмена, дистрофия, авитаминоз, заболевания желез внутренней секреции, сердечно-сосудистой системы и т. д.
К местным факторам относятся:
- поздняя и недостаточно эффективная иммобилизация отломков нижней челюсти,
- неправильное стояние костных фрагментов,
- внедрение мышцы между концами отломков,
- патологический перелом челюсти,
- развитие воспалительного процесса в области концов костных отломков,
- неадекватная общая терапия.
Диагноз: Ложный сустав в области тела нижней челюсти справа
При обследованииобнаруживается, что костные отломки подвижны, это вызывает значительные трудности при пережевывании пищи. Лицо деформировано, прикус нарушен. При открывании рта определяется самостоятельное смещение каждого из отломков. Симптом патологической подвижности отломков положительный.
Рентгенологический метод исследования
На рентгенограмме отчетливо видна замыкательная пластинка на концах переднего и заднего костных фрагментов.
И. М. Оксман
Конструкция съемного шарнирного протеза
1) односуставное соединение;
2) двусуставное соединение.
Первый вариант состоит из двух протезов, изготовленных для каждого отломка и укрепляющихся при помощи обыкновенных кламмеров. После введения обоих протезов в рот снимают оттиск с обоих протезов и отливают модель. Затем в больший протез вваривают стержень, оканчивающийся шариком, а в другой протез вваривают коробочку, открытую кверху, в которой на пазах укрепляют жевательную поверхность. переломы челюстей Когда оба протеза введены окончательно в полость рта, заполняют коробочку медной амальгамой, вставляют в нее шарообразное сочленение и жевательную поверхность. Больной производит жевательные движения в течение 15—20 минут, за это время полость из амальгамы формируется в соответствии с движениями поломанной челюсти, потом амальгама затвердевает и протез считается готовым.
Конструкция второго варианта заключается в следующем: изготовляют металлическую конструкцию в виде стержня длиной 3—4 мм с шариками диаметром 4—5 мм на обоих концах и съемный протез с кламмерами. Затем разрезают протез на две части в области, соответствующей ложному суставу. На краях протезов, отступя на 1—2 мм от края протеза, выпиливают углубления величиной 6—7 мм и диаметром 7 мм. Эти углубления заполняют медной амальгамой и вкладывают в них шарики, до затвердения амальгамы предлагают больному производить различные движения. Таким образом, амальгама в углублении формируется в соответствии с функциональным движением. Вторая конструкция шарнирного протеза применяется при большой смещаемости отломков челюсти.
И.М.Оксман предлагал следующую методику протезирования:
1. снимают частичные оттиски с каждого фрагмента, на которых изготавливают базис с кламмерами и наклонной плоскостью или зубонадесневую шину с наклонной плоскостью;
2. припасовывают частичные базисы к отломкам челюсти так, чтобы наклонная плоскость удерживала их при открывании рта, затем гипсом, который вводят без ложки, заполняют область дефекта челюсти с обеих сторон (вестибулярной и оральной).
По этому оттиску готовят целый протез, который является как бы распоркой между отломками нижней челюсти, препятствуя их сближению при открывании рта (наклонные плоскости при этом удаляют).
На жестком пластмассовом базисе определяют центральную окклюзию, после чего изготавливают протез обычным путем.
Следует отметить, что шарнирные протезы не восстанавливают жевательную функцию в той мере, как обычные протезы. Функциональная ценность протезов будет значительно выше, если их сделают после остеопластики. Радикальное лечение ложного сустава является только хирургическое, путем остеопластики.
Шарнирный протез Гаврилова
Это съемный пластиночный протез с петлевидным шарниром. Головки петлевидного шарнира расположены в линии разреза протеза, что позволяет каждой его части совершать самостоятельные движения. Крепление протеза кламмерное.
Проводят при наличии противопоказаний к устранению патологии оперативным путем или отказе больного от оперативного вмешательства. Вид протезирования определяется характером подвижности отломков челюсти. При вертикальной подвижности фрагментов возможны два решения. Если на челюстных отломках сохранилось по 3-4 зуба, а дефект кости не превышает 1-2 см, то можно применять мостовидный протез с большим числом опорных зубов.
Протез по Вайнштейну
Б. В. Вайнштейн вместо шарнира предлагал вварить пружину. Этот протез изготовляют следующим образом. Снимают слепки с челюстей, отливают модели, определяют центральное смыкание челюстей и фиксируют модели в окклюдаторе. На опорные зубы изготовляют кламмеры и устанавливают , на воске искусственные зубы. По линии соединения отломков в середине каждой части воскового шаблона устанавливают горизонтально встречные трубки с внутренним диаметром 2 мм. Дистальные концы трубок запаивают.
Во избежание смещения трубок во время замены воска пластмассой к ним с наружной поверхности припаивают проволоки для фиксации в гипсе. Затем протез гипсуют, формуют из пластмассы и отделывают, как обычно. После отделки протез разрезают по линии соединения отломков и в трубки вставляют стальную пружину соответственно диаметру и длине трубок.
Если же на отломках имеется всего лишь 1-2 зуба, или есть беззубые отломки, или дефект кости превышает 2 см, то следует применять съемные зубные протезы с подвижным соединением.
Глава 5. Резекция челюстей. Пострезекционные иммедиат-протезы.
Операция, при которой проводится частичное или полное иссечение пораженного заболеванием органа, называется резекцией. В большинстве случаев при заболевании челюстей болезнетворный процесс локализуется в нижней челюсти, реже верхней. Поэтому часто имеет место резекция нижней челюсти. Она бывает частичной и полной. Все зависит от масштаба поражения. Частичная резекция верхней челюсти может быть произведена по поводу доброкачественных опухолей или при злокачественных опухолях, локализующихся в пределах луночкового отростка и слизистой оболочки нёба. При злокачественных опухолях, исходящих из любого отдела пазухи, показано удаление всей верхней челюсти.
Операцию проводят при опухолях, остеомиелите. Резекция может быть с нарушением непрерывности челюсти так и без нарушения. Выполняется данная операция под общим обезболиванием. В зависимости от объема резекции последующий дефект может реконструироваться с помощью сложных трансплантатов, реконструктивных пластин, эндопротезов.
Резекция бывает разная и зависит от масштаба поражения опухолью:
1. Сегментарные с нарушением непрерывности челюсти;
2. Сегментарные без нарушения непрерывности челюсти;
3. Сегментарная с экзартикуляцией;
4. Половинная с экзартикуляцией;
5. Удаление мягких тканей.
Назначение данных протезов — замещение утраченной части челюсти с целью частичного восстановления функции в случаях, если не показана костная пластика или пластика мягкими тканями. При дефектах на верхней челюсти такой протез позволяет разобщить полость рта от полости носа, восстановить речевую функцию и нормализовать акт приема пищи. Изготовление этих видов протезов в принципе не отличается от изготовления съемных пластиночных протезов. В задачу врача входит определение кламмерной системы протеза, которая способствовала бы наилучшей его фиксации и стабилизации и не перегружала бы оставшиеся зубы.
Различают непосредственное ( так наз. Иммедиат-протезирование),ближайшее и отдаленное протезирование. Ортопедическое лечение больных после резекции челюсти должно быть этапным. Этапность лечения заключается в проведении непосредственного и отдаленного протезирования.
Иммедиат-протезирование преследует следующие цели:
1) формирование будущего протезного ложа;
2) предупреждение образования рубцов;
3) фиксацию фрагментов нижней челюсти;
4) предупреждение нарушения речи и жевания;
5) предупреждение тяжелых деформаций лица и изменения внешнего вида;
6) создание лечебно-охранительного режима.
Преимущество непосредственного протезирования по сравнению с последующим после резекции верхней челюсти заключается также в щажении психики больного и улучшении возможностиг приема пищи в послеоперационный период, так как внешний вид, тактильные ощущения и прием пищи не вызывают у больного острого ощущения увечья лица. Сохраняется и функция речи. Кроме того, протез выполняет роль шинирующего аппарата, поддерживая тампоны, наложенные на послеоперационную рану и способствующие остановке капиллярного кровотечения
В 80-х годах прошлого столетия французский врач Клод Мартин предложил конструкцию разборного резекционного протеза верхней челюсти из каучука с полным воспроизведением анатомической формы резецированной кости. Ввиду того что резекционный протез длительное время находится в операционной ране, что может привести к нагноению, Мартин снабдил свой протез сложной системой каналов, чтобы можно было промывать всю его поверхность антисептическими растворами, не вынимая протеза из операционной полости. Конструкция протеза была очень сложной. Кроме того, дальнейшее рубцевание раны приводило к уменьшению операционной полости и протез становился негодным.
Д. А. Энтин, придерживаясь принципа сохранения анатомической формы протеза, создал конструкцию аппарата на основании антропометрических измерений лицевого скелета с учетом индивидуальной анатомической формы протеза, включающего основание орбиты, во избежание смещения глазного яблока. Этот аппарат состоит из двух частей: небной пластинки, фиксированной к зубам посредством кламмеров, и резинового баллона. Баллон наполняется воздухом и заполняет раневую полость. Пневматический аппарат Энтина можно легко вынимать и вводить в операционную полость, выпуская из баллона воздух или же заполняя его воздухом посредством нагнетательного прибора. Аппарат Энтина не вызывает пролежней.
*Протезирование после резекции альвеолярного отростка верхней челюсти:
Непосредственно протезирование осуществляется съемными пластиночным протезом с кламмерной фиксацией по методике И.М.Оксмана. Для этого снимают оттиски с верхней и нижней челюстей. По модели верхней челюсти изготавливают фиксирующую пластинку с кламмерами и проверяют ее в полости рта. Снимают оттиск с верхней челюсти вместе с фиксирующей пластинкой и отливают модель. Модель челюстей гипсуют в окклюдатор в положении центральной окклюзии. На модели верхней челюсти удаляются зубы и альвеолярный отросток по плану, намеченному хирургом (фантомная резекция). Линия фантомной резекции должна проходить на 1 - 2 мм кнутри от линии остеотомии, намеченной хирургом. Это необходимо для того, чтобы между протезом и костной раной было пространство, обеспечивающее эпителизацию раны.
Из воска моделируют замещающую часть протеза и проводят поста- новку зубов. Воск по обычной методике заменяют на пластмассу. На опе- рационном столе протез накладывается на челюсть. Коррекция окклюзии и другие исправления протеза делаются только через 2 - 3 дня после операции.
*Протезирование после односторонней резекции верхней челюсти:
Непосредственное протезирование после резекции осуществля-ется по методике И.М.Оксмана в три приема . Вначале готовят фиксирующую часть протеза с кламмерами на опорные зубы. Для этого снимают оттиск с верхней челюсти, отливают модель, моделируют фикси- рующую пластинку из воска и заменяют его пластмассой. Фиксирующую пластинку проверяют в полости рта и вместе с ней снимают оттиск. Также снимают вспомогательный оттиск с нижней челюсти. Отливают модели и гипсуют их в окклюдаторе.
После этого следует изготовление резекционной части протеза. На моделях верхней челюсти отмечают границ>' резекции в соответствии с планом операции. Затем на стороне опухоли срезают на уровне шейки один зуб, чтобы в последующем протез не мешал эпителизации костной раны. Остальные зубы срезают вместе с альвеолярным отростком до апикального базиса. Поверхность фиксирующей пластинки делают шероховатой, образовавшийся дефект заполняют воском и устанавливают искусственные зубы в окклюзии нижней челюсти. Искусственную десну моляров и премоляров моделируют с валиком, идущим в переднезаднем направлении. В послеоперационном периоде валик образует ложе в слизистой оболочке щеки, которое будет служить пунктом анатомической ретенции. Восковую репродукцию протеза заменяют на пластмассу. После операции протез накладывается на послеоперационную рану.
После эпителизации раневой поверхности изготавливается обтуриру- ющая часть протеза (третий прием). Небную часть протеза спиливают фрезой на толщину 0,5 - 1,0 мм, покрывают ее слоем быстротвердеющей пластмассы таким образом, чтобы по краям протеза образовался валик из пластмассового теста для получения отпечатка краев послеоперационной плоскости. Через 1 - 2 минуты протез удаляют из полости рта и после окончательного затвердевания пластмассы обрабатывают и полируют. Больной пользуется протезом в течение 3 - 6 месяцев. Периодически про- водят осмотр рта пациента и коррекцию протеза.
*Протезирование больных после резекции подбородочного отдела нижней челюсти
Непосредственное протезирование следует применять при небольшое изъяне и устойчивых зубах, когда их достаточно для обеспечения кламмерной фиксации. По методике И.М.Оксмана непосредственное протезиро- вание проводят в два этапа. Вначале снимают оттиск нижней челюсти, изготавливают две съемные пластинки (справа и слева) с опорно- удерживающими кламмерами и припасовывают их в полости рта. Затем вновь снимают оттиск с нижней челюсти, но уже с фиксирующими плас- тинками в полости рта. Одновременно получают оттиск верхней челюсти, отливают модели и загипсовывают их в окклюдаторе. По намеченному хирургом плану срезают с гипсовой модели зубы со значительной частью альвеолярного гребня и подбородочной областью тела челюсти. Дефект заполняют воском и устанавливают искусственные зубы. Блок резцов, иногда включая и клыки, делают съемным для того, чтобы в послеопе- рационный период была возможность вытягивания языка во избежании асфиксии. Переднюю часть протеза моделируют с небольшим подборо- дочным выступом для формирования мягких тканей нижней губы и подбородка. Подбородочный выступ делают разборным, его полимеризуют отдельно и лишь после снятия швов присоединяют к протезу при помощи быстротвердеющей пластмассы.
Непосредственным протезом больные пользуются до операции кост- ной пластики. Если костная пластика не проводится по каким-либо причи- нам, то через 3-4 месяца осуществляют отдаленное протезирование.
*Протезирование больных после резекции половины нижней челюсти:
Резекция половины нижней челюсти может сочетаться с экзартикуля- цией или может быть только в пределах тела челюсти, когда ветвь сохраняется. При сохранении ветви нижней челюсти возможна костная пластика. До проведения костной пластики отломки фиксируются накост- ными аппаратами. Удаление половины нижней челюсти вместе с ее вет- вью ухудшает условия для отдаленного протезирования. Первоначально в этом случае проводится непосредственное протезирование, задачей ко- торого является удержание фрагмента нижней челюсти от смещения, формирование протезного ложа, восстановление внешнего вида, речи и жевания, предупреждения функциональной перегрузки оставшихся зубов. Методика непосредственного протезирования больных этой группы опи- сана И.М.Оксманом (рис.230). Челюстной протез в этом случае состоит из двух частей - фиксирующей и резекционной. Фиксирующую часть с мно- гокламмерной фиксацией готовят по оттиску с нижней челюсти. Фиксиру- ющая пластинка имеет наклонную плоскость, которая может быть съем- ной и несъемной, она удерживает фрагмент челюсти от смещения и рас- положена с вестибулярной стороны зубов на здоровой части челюсти.
После припасовки фиксирующей пластинки, вместе с ней во рту сни- мают оттиск нижней челюсти, а также ориентировочный оттиск верхней челюсти. Отливают модели и загипсовывают их в окклюдатор. На модели отмечают границу будущей остеотомии. Отступя от линии остеотомии, не- обходимо срезать 2 гипсовых зуба, граничащих с опухолью, на уровне их шеек, чтобы протез не мешал эпителизации слизистой оболочки на кост- ном отломке. Остальные зубы над опухолью срезают на 2 - 3 мм ниже ос- нования альвеолярной части. Моделируют резекционную часть протеза и ставят искусственные зубы. Базис позади зубного ряда должен иметь округлую форму и вогнутость с язычной стороны с подъязычными вали- ками. Далее технология протеза обычная.
Отдаленное протезирование проводится после эпителизации раны.
*Протезирование больных после удаления всей нижней челюсти:
Протезирование больных после удаления всей нижней челюсти пред- ставляет еще бульшие трудности. Они заключаются в сложности фикса- ции протеза и достижения функциональной эффективности, так как про- тез, не имея костной опоры, малопригоден для жевания твердой пищи. В таких случаях в основном задача лечения сводится к восстановлению кон- туров лица и функции речи, а при дефектах мягких тканей и пластических операциях - к формированию кожного лоскута.
До операции снимают оттиски верхней и нижней челюстей. Получен- ные модели загипсовывают в окклюдатор. После этого срезают зубы с модели нижней челюсти на уровне основания альвеолярной части. Моде- лируют базис протеза и осуществляют постановку искусственных зубов. Восковой протез снимают с модели и удлиняют его позади зубного ряда на месте углов нижней челюсти. Внутреняя поверхность протеза должны иметь округлую форму, но с язычной стороны в области боковых зубов он должен иметь вогнутость с подъязычными выступами. Это способствует удержанию протеза в полости рта.
В первое время после операции протез фиксируют с помощью за- цепных петель к зубам верхней челюсти, а в последующем применяют спиральную пружину Фошара. Для предупреждения ущемления слизистой оболочки щеки в протезе для пружины делают ложе, а ее помещают в защитный чехол .
Читайте также:


