Лечение остеомиелита в барокамере
Высокая вероятность перехода остеомиелита в хроническую форму побуждает к поиску превентивных мероприятий, направленных на предотвращение хронизации остеомиелитического процесса. Существует ряд работ, указывающих на благоприятное влияние ГБО на течение воспалительного процесса в кости и снижение хронических форм заболевания. Однако остается не вполне изученным действие ГБО на различные факторы воспалительной реакции.
В настоящей работе обобщен опыт применения ГБО в комплексном лечении детей с остеомиелитом и на основании более глубоких исследований сделана попытка сформулировать определенную концепцию действия ГБО на воспалительный процесс.
С этой целью у 30 детей с остеомиелитом (первая группа) проведено клинико-иммунологическое обследование в динамике: а) до начала лечения; б) после 1-го сеанса ГБО; в) после курса ГБО; г) при выздоровлении. Группа сравнения (вторая группа — 30 детей) обследована аналогично в сроки, соответствующие основной группе.
Дети обеих групп поступили в хирургическое отделение из различных ЦРБ в тяжелом или крайне тяжелом состоянии в среднем на 5—12-е сутки от начала заболевания. Ряд больных были оперированы в ЦРБ, в первые 2 сут болезни (первая группа — 16 детей, вторая — 14 детей) или в хирургическое отделение (первая группа — 14 детей, вторая — 16 детей). Им произведена операция — остеоперфорация, санация и дренирование костномозгового канала и периостальнои флегмоны. Из гнойного очага детей первой группы выделен стафилококк в 86 % случаев, а во второй — в 91 %. Обе группы больных вполне сопоставимы по возрастным и клинико-лечебным критериям.
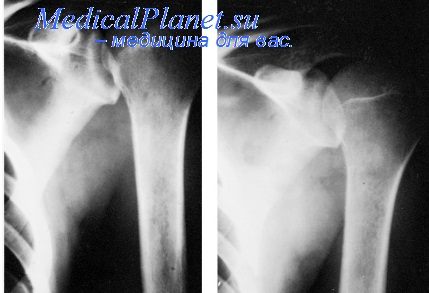
Курс ГБО начинали после стабилизации общего состояния больных, ликвидации признаков пневмонии и снижения гипертермии до субфебрильных значений, в среднем на 7—15-е сутки от поступления. Каждому больному проведено от 7 до 10 сеансов ГБО. Каких-либо осложнений, связанных с применением ГБО, в обследованных группах не наблюдалось.
Сеансы ГБО проводились в одноместных лечебных кислородных барокамерах отечественного производства типа: ОКА-МТ, БЛ, БЛКС, "ЕНИСЕЙ", "ИРТЫШ". Режим работы: основной — 1,4—2,0 ата, оптимальным режимом для данных больных является 1,6—1,7 ата.
Компрессия и декомпрессия медленная (скорость 0,06 ати в 1 мин), длительность сеанса — 40—60 мин. Курс лечения 7—12 сеансов. Повторный курс проводился через 6—8 мес.
У детей первой группы отмечена относительно низкая общая продолжительность заболевания по сравнению с больными второй группы (соответственно 43,7±3,4 и 63,6±7,3 дня; t=2,5). Продолжительность периода тяжелого состояния достоверно не различалась в обеих группах больных. У детей первой группы быстрее нормализовалась температура тела (в среднем на 4 дня) и лейкоцитарная формула крови (в среднем на 8 дней). Кроме того, у них отмечено более благоприятное течение местного воспалительного процесса: на 3—4 дня раньше прекратилось гнойное отделяемое из раны (или по дренажу), в среднем на 4 дня быстрее произошло заживление раны.
Среди детей первой группы в 2,5 раза реже наблюдалась деструкция костной ткани, в 4,5 раза меньше было больных со свищами — соответственно 2 (6,7 %) и 9 (30,0 %), в 6,5 раз меньше было случаев хронизации остеомиелитического процесса — соответственно 2 (6,7 %) и 13 (43,3 %). В первой группе патологический перелом имел место в одном случае (3,3 %), в то время как в группе сравнения — в 4 (13,3%).
Таким образом, дети, которым в комплексе лечебных мероприятий применялась ГБО, имели значительное преимущество перед группой сравнения по подавляющему большинству представленных выше показателей, характеризующих клиническое течение болезни.
Следует еще раз подчеркнуть, что в данные группы вошли дети только с тяжелым течением болезни (токсическая и септикопиемическая формы), исключая локальные формы. В связи с этим указанные показатели являются относительно высокими и частота хронических форм несколько выше, чем в общей популяции больных с остеомиелитом.
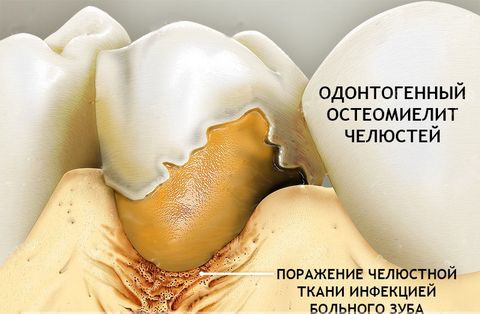
Остеомиелит – это глубокое гнойно-инфекционное воспаление костной ткани с поражением костного мозга, некрозом структур и высоким риском осложнений для всего организма. Наиболее часто поражает кости челюстно-лицевой зоны. Лечением остеомиелита занимаются стоматолог-терапевт, стоматолог-хирург, а также челюстно-лицевой и пластический хирурги.
Общие сведения
Глубокое воспаление костных тканей нарушает процессы трофики в зоне поражения и активизирует деятельность лейкоцитов. Продукты распада начинают разлагать кость с формированием гнойной полости, которая со временем может сильно разрастаться, повышая хрупкость кости и провоцируя появление деформаций.
Если лечение проводят некачественно или не до конца, после адаптации инфекционных возбудителей к препаратам появляются дополнительные мутантные штаммы, которые размывают симптомокомплекс болезни и ослабляют реакцию организма на медикаменты. Со временем это может стать причиной иммунодефицитных состояний и хронизации процесса.
Справка! Анатомически челюстные кости имеют максимально близкий контакт с потенциальным источником инфекции – кариозными зубами и патогенной микрофлорой ротовой полости. Достаточно небольшого повреждения, чтобы бактерии получили доступ к костной ткани и инициировали ее воспаление. Это объясняет высокий процент поражения остеомиелитом челюстно-лицевой области скелета.
Классификация
В зависимости от источника поражения, локализации очага воспаления, механизма развития и специфики течения болезни система МКБ 10 выделяет несколько систематических групп.
По источнику заражения:
- Одонтогенный остеомиелит – следствие различных зубных инфекций. Согласно статистике, в 80% случаев остеомиелит челюсти возникает на фоне запущенных случаев глубокого кариеса, пульпита и периодонтита. При этом заболевание диагностируют как у взрослых людей (в возрасте 20–40 лет), так и у малышей первых лет жизни.
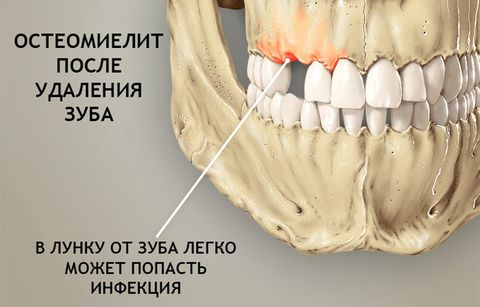
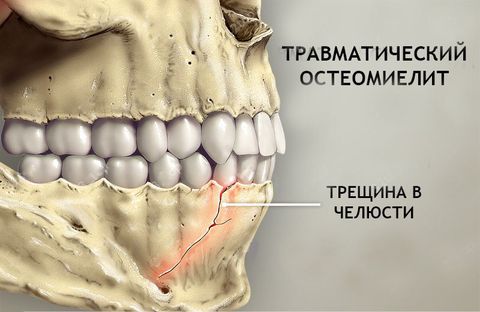
- Травматический и послеоперационный – бактерии и вирусы поражают костные ткани через открытый доступ при переломах, ранах или операциях по удалению зуба, вскрытию абсцесса и т.п.
- Гематогенный и лимфогенный – развивается на фоне общих инфекционных процессов при ослаблении иммунной системы. Часто диагностируется у маленьких детей или после неудачного переливания крови.
- Постлучевой – развивается как осложнение лучевой терапии раковых заболеваний челюсти. Ослабление местного иммунитета приводит к активизации патогенной микрофлоры и развитию гнойно-некротических процессов.
Важно! При остеомиелите костные ткани медленно разрушаются, становятся тонкими и хрупкими. Если вовремя не оказать необходимую помощь, развивается патологическая ломкость костей.
По охвату пораженной площади различают:
- ограниченный остеомиелит – с поражением костной ткани в области 1–2 зуба (характерно для одонтогенных процессов);
- диффузный – с поражением всей челюсти или значительной ее части (при гематогенных процессах, а также генерализованных формах пародонтоза).
Очаг воспаления может быть сконцентрирован в пределах верхней или нижней челюсти. С учетом специфики строения, последний вариант встречается чаще (60-70% случаев), в то время как первый имеет более серьезные признаки осложнения.
По течению заболевания и силе проявления симптомов выделяют 3 последовательные формы, которые могут сменять друг друга по мере развития патологического процесса:
- Острая форма – проявляется внезапно с ярко выраженным комплексом симптомов воспаления с температурой до 40 С, отеком, гиперемией, нагноением тканей и образованием абсцессов. Возникает как ответная реакция на проникновение в организм болезнетворных микроорганизмов.
- Подострая форма – имеет менее яркий симптомокомплекс. Часто возникает при ослаблении признаков воспаления в ответ на прорывание абсцессов и образование свищей.
- Хроническая форма – не имеет ярко выраженных симптомов, но является причиной наиболее тяжелых осложнений. Возникает при недолеченном воспалении с остаточным инфекционным процессом после вскрытия абсцессов. Проявляется некрозом, потерей чувствительности мягких тканей, лимфаденитом, множественными свищами. Дополнительную неприятность доставляют периодические обострения заболевания с образованием новых абсцессов. Требует регулярного контроля со стороны врача-стоматолога даже в период ремиссии.
Течение болезни во многом зависит от скорости постановки диагноза, времени начала лечения, причин болезни, состояния иммунной системы и наличия хронических патологий.
Причины остеомиелита
Воспаление костной ткани носит инфекционный характер. Основные факторы его развития:
- различные стоматологические инфекции (одонтогенные причины) – кариозный пульпит, перикоронит, пародонтит/пародонтоз, кисты зуба, абсцессы;
- болезни ЛОР-органов – ринит, гайморит, скарлатина, ангина, отит и т.п.;
- любые другие инфекции на фоне общего нарушения работы иммунной системы – при наличии сахарного диабета, ревматических заболеваний, иммунодефицитных состояний, а также при сбоях в работе печени и почек;
- травмы, операции удаления зубов, неудачное эндодонтическое лечение;
- болезни и дисфункции височно-нижнечелюстного сустава.
Возбудителями инфекционного процесса могут выступать золотистый стафилококк, некоторые стрептококки и грамотрицательные бактерии, синегнойная и кишечная палочки, клебсиелла и др. Инфекция особо опасна для новорожденных детей, чей иммунитет еще не сформирован, и любое инфекционное заболевание развивается в ускоренном темпе с ярко выраженной симптоматикой.
Симптомы
Набор признаков остеомиелита имеет много общего с другими стоматологическими болезнями, поэтому точный диагноз способен вынести только дипломированный специалист. Список возможных проявлений:
- общее недомогание – слабость, усталость, нарушение сна, потеря аппетита;
- головная боль;
- ощущение обложенности языка;
- острая пульсирующая боль в области очага поражения;
- повышение температуры до 38–40 С, озноб;
- отечность и гиперемия мягких тканей в области десен, неба, щек;
- ассиметрия лица;
- нагноение костной ткани с образованием абсцессов, свищей, секвестров (участков отмерших тканей);
- плохой запах изо рта;
- патологическая подвижность зубов в области поражения;
- набухание и болезненность регионарных лимфатических узлов.
На заметку! При остеомиелите верхней челюсти симптомы распространяются на верхнюю часть лица – отек может охватывать глазничную область (флегмона глазницы), проявляться на небе, переходить на верхние дыхательные пути. Диффузная форма острого остеомиелита нижней челюсти может спровоцировать затруднения с открыванием рта, глотанием пищи, дыханием. Это связано с распространением гнойно-инфекционного процесса на прилегающие структуры.
Диагностика
Основные методы диагностики – внешний визуальный осмотр с опросом пациента, а также рентгенография и анализ крови для выявления скрытых структур и причин патологии. Дополнительно может потребоваться анализ на бакпосев гнойного содержимого.
Справка! Рентгенография позволяет установить размеры и форму очага воспаления, особенности анатомического строения челюсти, выявить пороки ее развития. На рентгене кость, пораженная остеомиелитом, становится более прозрачной (хроническая форма), темной (начальные признаки воспаления) или демонстрирует явные пустые полости и признаки деформации (при запущенной хронической форме).
Остеомиелит челюсти обязательно дифференцируют со следующими схожими заболеваниями:
- гнойный периостит;
- острый периодонтит;
- кисты челюсти;
- туберкулез;
- сифилис;
- актиномикоз;
- опухоли.
Лечение
Назначают комплексное лечение с применением хирургических и консервативных методов. Устраняют причину остеомиелита и симптомы воспаления, чистят очаг нагноения, удаляют некротические участки. Последующая медицинская помощь связана со стимуляцией работы иммунной системы, регенерацией тканей и восстановлением нормальной структуры челюсти после приобретенных дефектов.
- вскрывают абсцессы, расширяют свищи для улучшения оттока гноя;
- проводят секвестрэктомию – через внутриротовой разрез удаляют омертвевшвие секвестры;
- очищают ткани в области очага воспаления до состояния здоровой кости и заполняют пустое пространство биосинтетическими остеотропными препаратами;
- ушивают открытую рану и ставят дренаж.
Одновременно с зачисткой очага воспаления могут удалять источник инфекции – пораженные зубы. Как правило, такие структуры уже не в состоянии выполнять возложенную на них жевательную функцию.
- антибиотики;
- противовоспалительные средства (НПВС);
- иммуностимулирующие и иммуномодулирующие препараты;
- укрепляющие средства – витамины, минералы.
- электрофорез;
- УВЧ-терапия;
- лазерная терапия;
- магнитотерапия;
- ультразвук.
Основные задачи физиотерапии – снизить интенсивность воспалительных процессов, убрать болевой синдром, усилить бактерицидное действие медикаментов, улучшить питание тканей, запустить регенеративные процессы.
На заметку! В тяжелых случаях для лечения остеомиелита используют методы гемосорбции и гипербарической оксигенации. В первом случае кровь очищают от токсинов, пропуская ее через сорбенты, во втором – с помощью барокамеры повышают уровень кислорода в крови, предотвращая тем самым септических шок и замедляя процесс некротизации тканей.
На начальной стадии острой формы заболевания, если воспалительный процесс длится недолго и не имеет ярко выраженного гнойного абсцесса, хирургического вмешательства можно избежать. В этом случае назначают интенсивное консервативное лечение в условия стационара.
Основной комплекс действий в остальных случаях:
- обрабатывают гнойно-воспалительный очаг – вскрывают абсцесс, удаляют инфицированный зуб, обрабатывают полости, ставят дренажи, чистят свищи и секвестры;
- закрепляют положение твердых структур – шинируют подвижные зубы, фиксируют переломы челюсти;
- проводят терапию лекарственными препаратами;
- после острой фазы воспаления дополнительно назначают физиопроцедуры.
Прогноз и профилактика
При своевременной диагностике и выполнении всех предписаний остеомиелит хорошо подается лечению. В противном случае возникает риск следующих осложнений:
- флегмоны, абсцессы, аденофлегмоны – если область поражения достигает глазницы возникает риск частичной или полной потери зрения;
- тяжелые формы синуситов с поражением гайморовых и даже лобных пазух;
- тромбофлебиты и тромбозы крупных лицевых сосудов;
- распространение инфекционного процесса на головной мозг – менингиты, абсцессы мозга;
- инфекционные поражения легких (пневмонии, плевриты), печени, селезенки.
Частым следствием перенесенного остеомиелита челюсти становятся серьезные косметические дефекты с нарушением функциональности челюстно-лицевого аппарата. Для полного восстановления пациенту могут потребоваться услуги челюстно-лицевого и пластического хирурга. Чтобы избежать неблагоприятного сценария, тщательно следите за своим здоровьем и четко придерживайтесь профилактических мер:
- Своевременно лечите любые инфекционно-воспалительные процессы – вне зависимости от того, кариес это или пиелонефрит.
- Соблюдайте правила личной гигиены – старайтесь чистить зубы не менее 2 раз в день, пользуйтесь ополаскивателями. Не забывайте об общей гигиене – чаще мойте руки, меняйте белье, делайте влажную уборку в доме.
- Укрепляйте иммунную систему – хорошо питайтесь, закаляйте организм, больше двигайтесь.
- Избегайте травм челюстно-лицевой зоны и внимательно относитесь к их лечению, если этого не удалось избежать.
Помните, что остеомиелит – это крайняя стадия невнимательного отношения к своему здоровью. Это болезнь запущенного организма со слабой иммунной системой и недостатком питания.
Хронический остеомиелит – заболевание, поражающее костную ткань человека. Проявляется в виде гнойно-некротического или гнойно-воспалительного процесса. Заболевание затрагивает также близлежащие мягкие ткани. Период ремиссии протекает от 2 недель до нескольких лет. Устранить хронический остеомиелит позволяют хирургические, консервативные методы лечения. Врачи также назначают физиотерапию.
Особенности заболевания

Многие заболевания, перешедшие в хроническую стадию, имеют характерную клиническую картину, чередование состояний ремиссии и обострения болезни, хронический остеомиелит не исключение. Важно знать, что во время ремиссии нормализуются показатели крови, воспалительная картина при не расширенном исследовании не выявляется. Длительность периода облегчения может длиться от пары недель до нескольких лет. Началом обострения становится закрытие свищей, по которым гнойное вещество выводилось наружу. Как только они зарастают, начинается скопление гноя в очаге инфекции внутри организма, ухудшается самочувствие больного, процесс переходит в подострый или острый.
Причины возникновения
Хронический остеомиелит еще называют вторичным. Это название полностью отражает суть заболевания. С началом болезни идентифицируют просто остеомиелит, факторы ухудшения состояния больного различны:
- резистентность возбудителя болезни к антибиотикотерапии,
- позднее обращение к врачу,
- осложнения гематогенного остеомиелита,
- осложнение воспалительного процесса после травм костей, огнестрельных ранений с повреждением костной ткани, операций, стоматологических манипуляций,
- нарушения пациентом плана лечения (особенность приема антибиотиков в том, что между каждой дозой лекарства должно пройти четко указанное в инструкции к препарату время. Нарушения в режиме приема лекарств снижают их эффективность. Принимая данные препараты, пациент должен придерживаться диеты, исключить алкоголь).
Выше перечисленные причины становятся толчком к развитию хронического процесса. Во многих случаях такое ухудшение сложно предсказать, что снижает эффективность лечения, ухудшает прогноз.
Симптоматика
Самочувствие больного зависит от объема, степени поражения кости, периода ремиссии или обострения хронического остеомиелита. В фазе ремиссии отмечается улучшение самочувствия пациента, уменьшаются признаки отравления организма продуктами разложения, картина крови нормализуется.

Местно в зоне поражения сохраняется покраснение, мягкие ткани уплотнены. Образуются свищи, в некоторых случаях они соединяются в систему инфицированных каналов, по которым гнойное содержимое выделяется наружу. Постепенно количество сочащегося вещества снижается. В этот период заканчивается процесс отторжения отмершего фрагмента кости (секвестрация) и образование вокруг него полости, содержащей продукты разложения (гнойное отделяемое) или грануляционную ткань (секвестральной коробки). Возможно постепенное зарастание свищей. Благодаря лечению общие и местные симптомы ослабевают. Время ремиссии длится от 2-3 недель до нескольких лет, зависит от множества факторов:
- возраст, состояние организма пострадавшего,
- иммунитет,
- образ жизни (употребление алкоголя, табакокурение),
- наличие других заболеваний,
- переохлаждение,
- повторные травмы.
Часто рецидив начинается после закрытия гнойного свища. Продукты распада скапливаются в тканях, усиливается боль, гиперемия, отечность. Появляется скованность движений, повышение температуры тела, ухудшение показателей крови. Симптомы периода обострения вторичного не так резки, как при остром остеомиелите, медики их называют стертыми. Состояние пациента улучшается после вскрытия гнойника, свищевых каналов.
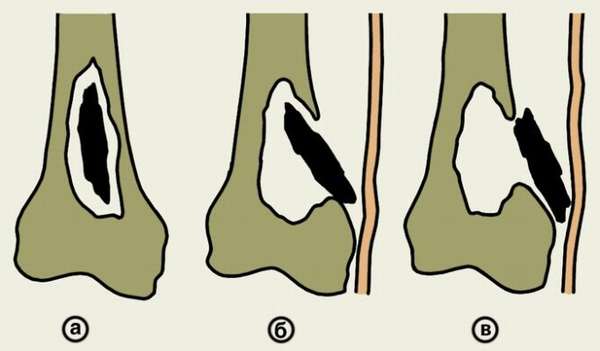
Классификация хронического остеомиелита соответствует видам острого, являющегося первичным этапом в развитии этого заболевания. Осложнения могут наблюдаться при любом из видов болезни:
- гематогенный (около 30% заболевших дети первого года жизни. Локализация – подвергаются изменениям длинные трубчатые кости),
- посттравматический: после огнестрельных ранений, послеоперационный (2% случаев после протезирования крупных суставов), развившийся в результате ушибов и переломов (90% случаев открытые переломы с обширным повреждением кожи, мышц),
- контактный (переход воспалительного процесса с мягких тканей на кость, причиной может быть панариций или другой гнойно-воспалительный очаг инфекции),
- ондотогенный (не вовремя или не в полном объеме выполненная санация ротовой полости может привести к хроническому остеомиелиту костей верхней, нижней челюсти).
Исключением является первично хроническая форма остеомиелита. Эта форма заболевания относится к атипичнным, симптомы сглажены, что затрудняет своевременную идентификацию болезни. Скудная клиническая картина наблюдается при абсцессе Броди, остеомиелите Олье (альбуминозный), синдроме Гарре (склерозирующий, при первых проявлениях часто путают с саркомой). Антибиотико-резистентный также относится к первично хронической форме заболевания.
Диагностика заболевания
Рентгенологическое исследование становится первым шагом для диагностики хронического остеомиелита. Проводится в более жестком режиме облучения. Видимый признак патологии выражается утолщением костей с образованием полости. Опыт врача, проводящего расшифровку снимков важное звено в постановке диагноза. Метод малоинформативен для определения степени нагноения, диагностики поражения мягких тканей.
Для исследования свищей, свищевых каналов назначают специальный метод рентгенографии – фистулографию. Эта манипуляция проводится с использованием контрастного вещества, которым заполняют ходы свищей. Рекомендуются МРТ, КТ, их назначают при поражении суставов, позвоночного столба, таза. Эти исследования выявляют объемы деструкции, наличие секвестров.
Некроз костей, наличие отторженных фрагментов являются решающими факторами при проведении дифференциальной диагностики, в случаях, когда медики подозревают наличие хронического остеомиелита.
Насколько давно развилось заболевание, можно судить по степени периостальных проявлений (воспаление надкостницы). Учитывается, что детская надкостница более активна, и периоститы проявляют себя раньше.
Методы лечения
Лечение хронического остеомиелита комплексное, обязательным условием становится госпитализация пациента. Включает в себя медикаментозную терапию и активное хирургическое вмешательство. Консервативная терапия оправданна только при острых, начальных формах болезни. Вылечить больного хроническим остеомиелитом без проведения операций не представляется возможным.

Терапия первично хронического (всех этиологий) остеомиелита осложняется тем, что заболевание проявляется не яркими симптомами, это становится причиной позднего обращения пациентов за медицинской помощью. Лечить пациентов привлекают специалистов в области хирургической травматологии, ортопедии, неврологии, они определяют особенности, направление индивидуального лечения.
Чтобы справиться с возбудителем болезни, после его идентификации проводят ударный курс антибиотиков.
Результатом воспалительного процесса становится тяжелая интоксикация организма, для борьбы с ней назначают:
- переливание плазмы,
- дезинтоксикационные кровезаменители,
- процедуры гипербарической оксигенации.
Поддерживают иммунитет больного с помощью иммуномодуляторов, витаминов, биологически активных добавок. Применяется симптоматическая терапия.
Хирургическое лечение
В обязательном порядке делают промывание раны и свищевых полостей раствором антибиотиков. Производится вскрытие и дренаж мышечных флегмон. В ходе операции, которая проводится в период ремиссии, врачу необходимо удалить все некротизированные части костей и тканей, свищевые каналы иссекаются. По показаниям используют трансплантаты, применяют аппарат Илизарова.
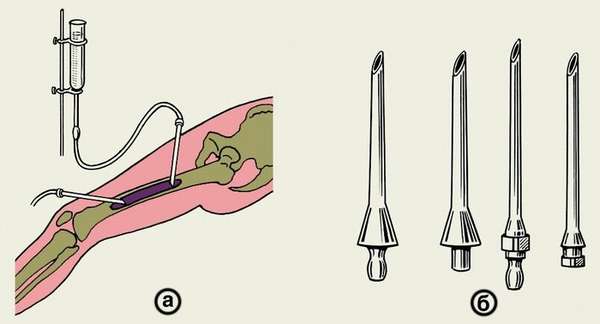
Хирургическое лечение хронического остеомиелита процесс длительный и многоэтапный, полное восстановление конечности практически невозможно. Отказ от хирургического вмешательства может привести к сепсису, ампутации конечности, тромбоэмболии легких, летальному исходу.
Чтобы закрепить эффект после оперативного вмешательства, при хроническом остеомиелите показано местное проведение физиотерапевтических процедур:
- электрофорез с применением лекарственных препаратов,
- ультразвуковая терапия,
- микроволновая терапия (основана на воздействии электромагнитного поля),
- облучение средневолновыми ультрафиолетовыми лучами (повышает выработку витамина D),
- лазеротерапия.
Остеомиелит – это воспаление костного мозга,поражающее обычно надкостницу, губчатое и компактное вещество кости. Причиной этого тяжелейшего заболевания могут стать открытые переломы костей, инфицированные имплантаты (особенно в результате эндопротезирования коленных и тазобедренных суставов), синдром диабетической стопы, и гематогенный остеомиелит у детей. Остеомиелит хитер, непредсказуем и даже научился не реагировать на антибактериальную терапию. Однако детальное изучение заболевания позволило врачам управлять патологическим процессом, не просто остановить распространение инфекции, а восстановить поврежденную кость. И вернуть пациентам радость движения.
Как победить инфекцию?
Изучая процесс течения остеомиелита и выясняя, почему же антимикробная терапия не справляется с возбудителями заболевания, специалисты Центра остеомиелита клиники Деблинг выяснили: образующиеся на поверхности отмерших участков кости и имплантатах микробы научились скрываться, в так называемой, биопленке. В ней можно сказать их стол, и дом, и надежная защита от иммунитета. Многочисленные исследования подтвердили, что скопление бактерий в биопленке, встречаются довольно часто и именно они становятся причиной расшатывания имплантов.
Эти данные помогли разработать методику, при которой костная ткань импрегнируется высокими дозами антибиотиков, минимизировав вред в целом для организма. Сегодня применяются два вида антибиотиков – это препараты, которые работают против грампозитивных бактерий (все виды стафилококка, в том числе митициллинорезистентный) и действие которых направлено на грамнегативных возбудителей.
Важность точной диагнстики заболевания
Детальное обследование проводится в клинике обязательно, даже в том случае, когда врач отчетливо представляет всю клиническую картину заболевания и оценивает риски. Ведь остеомиелит, как мы уже говорили, коварнейшее заболевание, способное отлично маскироваться. Но с помощью компьютерной томографии (КТ) и магниторезонансной томографии (МРТ) специалисты его быстро разоблачают. Эти исследования помогают идентифицировать некротизированные участки костей и, основываясь на полученных данных, составить четкий план хирургического санирования очагов. И что еще важно КТ и МРТ позволяют доктору безошибочно отличить инфекционный процесс кости. Для поиска очагов остеомиелита в арсенале специалистов есть еще один метод - радиоизотопных исследований и проб микроорганизмов (бактерии выращивают из мазков, пунктатов и других проб). При необходимости применяется метод сонификации: с помощью специального ультразвукового воздействия удается выделить возбудителей из биопленки и повысить точность результата исследования.
Уникальный метод лечения
Накопленный опыт лечения остеомиелита подтверждает, что полное излечение этого заболевания – реальность, а не маркетинговый медицинский ход. Поэтому врачи открыто говорят даже о тактике лечения. Она включает несколько основных этапов. Сначала удаляются все отмершие участки костей, вместе с фиксированными на них микроорганизмами. А полости, или мертвое пространство, которое остается после санирования гнойных очагов, заполняют костными трансплантатами. Именно они являются лучшей заменой утраченной кости. Применение донорской кости имеет ряд серьезных преимуществ: отпадает необходимость в дополнительных операциях, чтобы, например, удалить мини-контейнеры, содержащие антибиотики, или получить собственную губчатую ткань из костей таза. В зону внимания специалистов входит и граница со здоровыми тканями. Ее освежают при помощи фрезы для высокоскоростной обработки. В очищенные таким образом участки помещаются импрегнированные костные трансплантаты. Так восстанавливается
Ранее требовались многочисленные операции и многомесячное пребывание в больнице, а благодаря новой методике удается обойтись одной единственной операцией и кратким пребыванием в стационаре.
Истории успешного излечения от остеомелита
О возможности успешного лечения остеомиелита говорит множество положительных отзывов пациентов. Это люди разных возрастов и профессий, жители разных стран и вероисповеданий, пережившие абсолютно не похожие истории заболевания остеомиелитом. Но всех их объединяет главное – победа над тяжелым заболеванием и равные возможности жить полноценно. Это счастье они обрели благодаря высокому профессионализму и ответственности врачей клиники.
Читайте также:


